Вирусные заболевания кистей рук
На сегодняшний день известно много заболеваний, которые поражают кисти руки. Вызваны все они совершенно разными причинами. О наиболее популярных болезнях кистей рук, названия которых представлены ниже, сегодня поговорим.
Травмы
Зачастую травмы рук и кисти связаны с ударами либо падениями. При возникновении болезненных ощущений нужно обратиться к специалисту, чтобы определить точную причину боли и назначить соответствующее лечение.
Прежде чем узнать, как называются болезни кистей рук, следует ознакомиться с видами травмирования:
- Растяжения и разрывы связок. Различается несколько степеней повреждений, все они проявляются сильной болью. Для первой степени характерно частичное повреждение, боль возникает при шевелении и движении. При второй степени боль проявляется значительно сильнее, нежели при первой; связки при этом разрываются частично либо полностью. Вдобавок появляются отеки и гематомы. Третья степень - полный разрыв связок. Шевеление становится очень болезненным, место повреждения сильно опухает, появляются гематомы. К симптомам могут присоединиться повышение температуры, головная боль и даже обмороки.
- Ушиб. Возникает очень часто, люди привыкли не придавать ему особого внимания. На месте повреждения образуется гематома, и кисть становится припухшкй. Появляются болезненные ощущения.
- Вывих. При вывихе происходит деформация сустава, образуется отек и появляется боль, теряется чувствительность в части кисти.
- Перелом костей кисти. Первые симптомы проявляются, как при растяжении либо ушибе. Когда форма перелома открытая, то повреждается и другая ткань кисти, образовывается открытая рана вследствие осколков кости, которые появляются после перелома.

Тендинит
Тендинит – воспалительное заболевание связочного аппарата. Возникает это нарушение из-за чрезмерной физической активности, которая приводит к постоянным перегрузкам опорно-двигательного аппарата; вследствие частых микроповреждений связок; как результат силовых нагрузок.
- Боль при активных занятиях спортом, при повышенной физической активности, при длительном нахождении в статическом положении – стоя.
- Припухлость пораженной области, которая возникает к концу дня.
- Увеличение температуры пораженного сустава.
- Характерный хруст при движении.
- Прострелы после интенсивных тренировок.
- Судороги.
Диагностикой заболевания занимается врач хирург-ортопед, который проводит первичный осмотр и выявляет пораженную область посредством пальпации. В норме мышечные волокна вокруг суставов и сухожилия должны быть эластичными и гладкими. При тендините они становятся излишне напряженными, крупными на ощупь из-за воспаления, теплыми. Кроме того, при надавливании появляется болевой синдром, незатухающий довольно длительно время - от 2–5 секунд.
Туннельный синдром
Одна из самых частых болезней кистей рук — синдром карпального канала, или туннельный синдром. В первую очередь ему подвержены люди, часто использующие компьютерную мышь. Появляется это заболевание из-за сдавливания срединного нерва, и проявляется сначала в слабости кисти, онемении и покалывании в пальцах. Потом появляются болезненные ощущения во время работы за компьютером и при любых иных движениях кистью. В запястье находится узкая область, через которую проходят сухожилия и срединный нерв. Это место и называется запястным каналом, или туннелем.
Срединный нерв отвечает за чувствительность пальцев и за сокращения мышц, отвечающих за движение трех пальцев: большого, указательного и среднего. Защемления срединного нерва могут вызвать его отек, воспаление близко расположенных сухожилий, растяжения. Нерв начинает терять свои проводящие свойства, также нарушается кровообращение и обмен веществ в тканях кисти, что еще больше усугубляет положение. Это - основные симптомы болезни кистей рук(фото представлено ниже).
Одним словом, компьютерная мышь — один из главных виновников туннельного синдрома. При работе за компьютером совершается много однообразных действий одними и теми же мышцами, при этом происходит чрезмерное изгибание кисти руки.
Деформирующий остеоартроз суставов кисти
При возникновении болей в суставах кистей рук или дистрофической деформации хрящевой ткани специалисты ставят диагноз: деформирующий остеоартроз суставов. Основным фактором проявления данного заболевания является несоответствие нагрузки на суставы с их прочностью. Основными причинами, вызывающими недуг, являются:
- избыточный вес;
- преклонный возраст;
- травмы;
- псориаз;
- нарушение гормонального фона;
- нарушенный обмен веществ;
- занятие профессиональными видами спорта.
Для всех типов данного заболевания характерны боли различной степени, а также следующие симптомы:
- выраженный хруст, проявляющийся во время телодвижений;
- сильное снижение подвижности;
- спазмы мышц, которые находятся возле пораженного участка;
- постепенная деформация сустава.
Когда данный диагноз подтвердился, назначается комплексная терапия по его устранению, следуя которой, необходимо уменьшить двигательную активность, не допускать сильной физической нагрузки, избегать фиксирования позиций тела. При тяжелой форме болезни врачами назначается оперативное вмешательство с дальнейшим эндопротезированием пораженных суставов.

Асептический некроз
Асептический некроз суставов – это заболевание, которое прогрессирует при постоянной работе, связанной с травмами определенных костей и перенапряжением определенных групп мышечной ткани. Наиболее часто проявляется болезнь рук в кистях и предлоктевых зонах . Существует определенное количество причин возникновения данного процесса, основными из которых являются:
- ушибы, вывихи, переломы;
- медикаментозная интоксикация;
- небольшие травмы, полученные во время работы;
- различные заболевания (диабет, панкреатит и др.);
- грубые лечебные манипуляции;
- сильное радиоактивное воздействие;
- вирус иммунодефицита человека (ВИЧ);
- врожденные особенности строения суставов.
При некоторых случаях выяснить причину заболевания невозможно. Такой вид болезни называется идиопатическим и требует дальнейшей диагностики.
Основными симптомами проявления болезни являются: атрофия мышечной ткани, скованная подвижность пораженных кистей, сильные боли, быстрое развитие заболевания. Асептический некроз сначала лечат консервативными методами – это лечебная зарядка, прием медикаментов, массажи, парафинотерапия, сероводородные ванночки. Если данное лечение не помогает, назначается оперативное вмешательство, которое также не всегда приносит положительный эффект. После операции, к сожалению, зачастую возможно только частично восстановить функции суставов.

Болезнь де Кервена
Среди всех заболеваний кистей рук чаще всего встречается болезнь де Кервена, которая развивается постепенно из-за однообразных многократных движений, происходящих длительное время. Кроме того, наблюдается нередко такое заболевание и у тех, кто получил травму кисти руки. Люди некоторых профессий постоянно выполняют одни и те же движения преимущественно большим пальцем руки. Это приводит к постепенному и сильному повышению давления на стенки того канала, где проходит сухожилие. Через какой-то промежуток времени канал сужается, а при монотонных движениях большого пальца возникает постоянное трение о стенки канала. Это приводит к появлению воспалительного процесса в сухожилии, проходящем по каналу. Как только трение прекратится, или же нормализуется давление, постепенно начнут восстанавливаться ткани, на которых через какой-то период времени разовьется стеноз. Наиболее часто встречается такая патология у тех людей, которым во время работы приходится выполнять одни и те же движения кистью. К ним можно отнести пианистов, каменщиков, доярок, прачек, кассиров.
Достаточно часто с болезнью кисти руки де Кервена к медикам приходят и молодые мамы, которые поднимают за подмышки своего ребенка, так как у них большой палец отводится в сторону и некоторое время находится в сильном напряжении. Узнать о начале развития этой болезни кисти можно по некоторым характерным симптомам. К примеру, это может быть тянущая боль у самого основания большого пальца ближе к концу рабочего дня, причем при легком надавливании на пораженное место болевые ощущения могут проявляться сильнее.
Существуют как консервативные, так и хирургические способы лечения болезни кисти руки де Кервена, но в любом случае медик рекомендует пациенту полностью устранить тот фактор, который стал причиной появления такой патологии. Если связка повреждена, необходимо исключить полностью все нагрузки на нее, кроме того, медики нередко накладывают гипсовую шину на поврежденный участок, причем гипс накладывается до области предплечья.

Синдром щелкающего пальца
Синдром щелкающего пальца по-научному называется болезнью Нотта. Эта болезнь проявляется воспалительными изменениями связок и сухожилий, из-за этого, собственно говоря, и появляется противный щелкающий звук. К причинам возникновения болезни Нотта относят:
- Профессиональную деятельность – давно известно, что музыканты и другие специалисты, постоянно использующие мелкую моторику рук, чаще остальных болеют артритами, артрозами и, соответственно, болезнью Нотта.
- Травмы и микротравмы постепенно разрушают естественный барьер связочного аппарата, что приводит к локальному воспалению суставов и сухожилий.
- Инфекции – патологические агенты поражают сосудистые стенки, опорно-двигательный аппарат и внутренние органы. Поэтому воспалительный процесс мышц-сгибателей на различных частях тела может спровоцировать бактериальное или вирусное заражение. Ярким примером является перенесенный туберкулез кожи и костей в анамнезе.
- Наследственная предрасположенность – генетические факторы, склонности являются одной из наиболее частых причин нарушения опорно-двигательного аппарата.
Подагрический артрит
Подагрический артрит, или просто подагра, появляется обычно у людей старше 50 лет, и с более низкой вероятностью - у молодых. Болезнь суставов кистей рук появляется из-за скапливания солей мочевой кислоты . Если эта болезнь появилась, то это почти всегда свидетельствует о нездоровом образе жизни больного. Болезнь может быть сразу на двух или, наоборот, всего на одной руке. Может проявляться и на ногах.
Симптомы подагры очень трудно не заметить: пальцы рук опухают и становятся больше, чувствуется резкая боль, температура около больного места увеличивается. Очень часто больной чувствует постоянную усталость и слабость. В редких и более тяжелых случаях повышается температура. Боль усиливается по ночам, не давая заснуть. Чтобы начать бороться с болезнью кистей рук человека, стоит сесть на диету. Надо убрать из рациона продукты, которые содержат множество пуринов.
Следует убрать шоколадные изделия, алкоголь, красное мясо, фастфуд, щавель и субпродукты. Пополнить список можно самому. В основном есть стоит фрукты, различные овощи, постное белое мясо, нежирную пищу, молочные продукты. Желательно еще есть низкокалорийную пищу. Также стоит не забывать выпивать много воды.
Ревматоидный артрит
Ревматоидный артрит поражает ткани костные и хрящевые. Когда он прогрессирует, иммунная система отторгает здоровые ткани, воспринимая их как чужие. При выявлении болезни суставов кистей рук и пальцев необходимо срочно приступить к лечению, так как на ранних стадиях излечение возможно, а если изначально пустить болезнь на самотек, последствия бывают фатальными, суставы начинают деформироваться.
В основном процесс восстановления затягивается надолго, а иногда и на всю жизнь. Во время лечения нужно регулярно принимать препараты, проходить лечебную физкультуру и физиотерапию. В случае возникновения осложнений может быть рекомендовано хирургическое вмешательство.
При лечении используют иммуносупрессивные препараты, глюкокортикостероиды, кортикостероиды, нестероидные противовоспалительные, противомалярийные препараты. Они обладают ферментной активностью, а также улучшают свойства крови. Если возникает острая необходимость к операции, то проводится синовэктомия либо полное протезирование суставов.
Физиотерапия и лечебная физкультура подразумевают специально разработанные упражнения, а также ультрафонофорез, магнит и электрофорез.
Своевременное лечение – залог эффективного восстановления суставов, а также устранения главной причины заболевания.
Системная красная волчанка
Системная красная волчанка – сложное аутоиммунное заболевание. Природа заболевания до сих пор не изучена. Большинство врачей считают, что заболевание развивается вследствие вируса, при котором иммунная система начинает вырабатывать антитела, отрицательно воздействующие на здоровые клетки. Начинают болеть и неметь кисти рук. В мелких суставах идет процесс воспаления. Выделяют несколько причин заболевания:
- наследственность, так как существуют гены, предрасположенные к данной патологии;
- чрезмерное ультрафиолетовое облучение;
- нарушение гормонального баланса;
- простудные и инфекционные заболевания;
- вредные привычки;
- прием некоторых видов сильнодействующих медикаментов;
- неблагоприятные факторы окружающей среды.
У пациентов страдают мелкие суставы кистей рук и запястий. Отекают и симметрично деформируются фаланги пальцев. Болезнь может протекать по-разному: от минимальных до тяжелых болезненных ощущений.
Основные симптомы болезней кистей рук: хроническая утомляемость, лихорадка, припухлость суставов, ноющие боли, атрофирование мышц кистей, кожные высыпания, снижение аппетита.
Лечение проводят комплексно, в зависимости от активности процесса:
- Если форма заболевания легкая, применяют нестероидные противовоспалительные средства (НВПС).
- При слабости, поражениях кожного покрова применяют противомалярийные препараты.
- Для больных с тяжелыми осложнениями используют программный гемодиализ.
Основной метод лечения волчанки - это кортикостероидная терапия, так как она оказывает выраженное противовоспалительное действие. Важный момент: требуется постоянное наблюдение врача для корректировки схемы лечения.
Синдром Рейно
Синдром Рейно является неотъемлемым компонентом болезни Рейно (по имени ученого, открывшего этот недуг). Он проявляет себя нарушением кровообращения в области пальцев рук и ног, изменением цвета кожных покровов в пораженной области судорожными расстройствами из-за нехватки кислорода. Классификация синдрома Рейно представлена первичной и вторичной формой нарушения:
- Первичная возникает как острое явление, связанное с влиянием патологических факторов внешней или внутренней среды. После устранения причины ликворных перепадов кровоснабжение в капиллярах и сосудах восстанавливается окончательно.
- Вторичная является следствием болезни, которая и приводит к периодическим сбоям в процессах естественного кровоснабжения. Например, сахарного диабета.
Симптоматический комплекс болезни кистей рук и пальцев характерен для данного типа патологии и проявляется:
- Изменением цвета кожных покровов – от беловатого до синюшного.
- Припухлостью пораженной зоны.
- Неврологическими отклонениями – судорогами, покалыванием, тремором.
- Явными внутрисосудистыми изменениями (видны на КТ).
Причины появления инфекции рука-нога-рот
Болезнь рука-нога-рот может быть вызвана следующими возбудителями:
- Энтеровирус 71 типа;
- вирус Коксаки А (5, 9, 10, 16) и В (1,3).
Энтеровирусы устойчивы в окружающей среде, в условиях комнатной температуры живут до 2 недель. Специалисты отмечают рост заболеваемости летом и осенью.
Симптомы синдрома
Каковы симптомы детской инфекции рука-нога-рот? Заболевание развивается через 5-7 дней от момента проникновения вируса Коксаки в организм. Далее, ЭВИ проявляется симптомами, похожими на простуду: увеличивается температура до 38 °С, возникает слабость и головная боль, неприятные, болезненные ощущения в горле и его покраснение. Ребенок не хочет играть, пропадает аппетит. В некоторых случаях возможны насморк и понос. Далее, спустя сутки или двое, появляются специфические симптомы инфицирования энтеровирусом: стоматит и экзантема.
Стоматит характеризуется появлением во рту небольших язвочек (афт). Они болезненны, особенно при соприкосновении с горячей или острой пищей. Афты локализуются на деснах, мягком и твердом небе и внутренней стороне щек. Такие изменения во рту приводят к снижению аппетита, капризности у детей, чрезмерному выделению слюны.
Сыпь при синдроме рука-нога-рот у ребенка локализуется на конечностях. Она больше распространена на ладонях и подошвенной части стопы. Редко можно обнаружить высыпания на бедрах и ягодицах, вокруг носа и губ. Сыпь характеризуется везикулами до 0,3 см с жидким содержимым внутри, возвышающимися над кожей. Вокруг них формируется венчик гиперемии.
В течение недели происходит разрешение высыпаний: везикулы не вскрываются, жидкость в них исчезает, они перестают возвышаться над кожей. Высыпания проходят бесследно, но иногда кожные покровы на их месте могут шелушиться. По некоторым данным, через 5 недель после выздоровления могут слазить ногти.
Пути передачи болезни рука-нога-рот
Вирус Коксаки наиболее интенсивно размножается в слюне и кале. Поэтому заразиться можно фекально-оральным, контактно-бытовым и воздушно-капельным путями. То есть, заболеть можно не только через грязные руки, но и проконтактировав с больным или окружающими предметами.
Заражение энтеровирусной инфекцией может произойти даже от выздоровевшего человека, так как он все же является носителем в течение некоторого времени.
Переболевшие вирусной инфекцией рука-нога-рот не приобретают стойкой иммунной защиты. Это объясняется тем, что человек переболел только одним штаммом возбудителя, а болезнь в дальнейшем может быть вызвана другой разновидностью того же вируса.
Кто болеет чаще: дети или взрослые
Синдромом рука-нога-рот чаще болеют дети, благодаря механизмам передачи. Дело в том, что в детских коллективах малыши часто контактируют друг с другом во время игр, не соблюдая правил гигиены. Также данная инфекция у детей возникает и по причине слабого иммунитета.
Вирус, поражающий руки, ноги и рот может вызвать болезнь и у взрослого. Такая ситуация возникает в случае заражения штаммом, к которому у человека не выработался иммунитет.
Какой врач лечит синдром рука-нога-рот?
После того как врач-педиатр диагностирует симптомы, характерные для инфекции рука-нога-рот, ребенок направляется к инфекционисту. В случае развития осложнений может понадобиться помощь врача-реаниматолога.
Диагностика

Выявить синдром рука-нога-рот у ребенка в некоторых случаях удается не сразу. Всему виной сходство клинической картины с ОРВИ в начальной стадии болезни. Сыпь может не иметь яркого характера, поэтому часто ее принимают за аллергическую реакцию на прием жаропонижающих медикаментов. Также врачи могут подозревать другие инфекционные патологии (корь, краснуху, ветряную оспу).
Но диагностировать вирус Коксаки и болезнь рука-нога-рот можно исходя из наличия следующих критериев:
- болезнь начинается с небольшой температуры и интоксикации;
- возникновение через 1-2 суток везикулярной сыпи на ладонях и подошвах стоп;
- афтозный стоматит в полости рта;
- отсутствие поражения лимфатических узлов, болезни легких, горла.
Подтвердить диагноз синдрома рука-нога-рот помогают лабораторные методы (при возникновении осложненного течения):
- ОАК — увеличение числа лейкоцитов, нейтрофилы снижены;
- вирусологический метод — выявление вируса в смыве и мазке из зева;
- серологическое исследование — обнаружение антител к вирусу в сыворотке крови больного.
Лечение вируса рука-нога-рот
Как лечить инфекционную болезнь рука-нога-рот? Этиотропное лечение при данной патологии не предусмотрено. Заболевание при благоприятном течении проходит спустя 10 суток.
Лечение у ребенка синдрома рука-нога-рот должно начаться с диеты. Принимаемая пища должна быть измельченной или жидкой, комфортной температуры. Из рациона исключают острые, соленые и кислые блюда. Эти мероприятия необходимы для уменьшения воздействия на слизистую рта. Для уменьшения интоксикации пациент должен употреблять большое количество воды.
Для лечения стоматита при синдроме рука-нога-рот необходимо:
- наносить антисептические и противовоспалительные препараты на очаги поражения в ротовой полости;
- полоскать рот отварами трав (ромашки, шалфея). Для этих целей можно использовать растворы на растительной основе. Процедуру проводят несколько раз в день;
- обрабатывать язвочки Хлорофиллиптом или маслом облепихи;
- полоскание рта после приемов пищи. Это снизит вероятность раздражения слизистой и присоединения инфекции.
Медикаментозное лечение вируса, вызвавшего болезнь рука-нога-рот у ребенка должно включать:
- индукторы интерферона (Афлубин, Анаферон детский);
- для снижения температуры Панадол, Нурофен, Эффералган. Запрещается прием Аспирина во избежание синдрома Рея;
- если ребенка беспокоит зуд, есть смысл назначить антигистаминные препараты.
Для лечения болезни рука-нога-рот можно использовать такие народные рецепты:
- для уменьшения воспаления и быстрого заживления высыпаний подойдет сок алоэ, который наносят на марлю и прикладывают к пораженным местам;
- для тех же целей подойдет тысячелистник. Компресс из измельченных листьев прикладывают на 15 минут к местам высыпаний;
- для устранения язвочек в ротовой полости применяют отвары трав: зверобоя, тысячелистника, ромашки, шалфея. 1 столовую ложку травы заливают стаканам кипятка и настаивают в течение часа. После фильтрации таким настоем можно полоскать рот до 4 раз в день. Процедуру проводят только после еды;
- для ускорения заживления ран можно использовать масло облепихи, кукурузы. Также подойдут оливковое и подсолнечное масло.
Осложнения
Чаще заболевание рука-нога-рот имеет благоприятный исход, больной выздоравливает самостоятельно. Но заражение энтеровирусом 71 типа может привести к тяжелым осложнениям: энцефалиту и менингиту.
Об их развитии свидетельствует следующая клиническая картина:
- лихорадка более 39 °C;
- многократная рвота, не приносящая облегчения;
- сильная головная боль;
- ощущение болезненности в глазных яблоках;
- капризность и плач;
- сонливость или возбуждение.
При развитии перечисленных симптомов нужно немедленно обратиться к врачу. В противном случае возможен летальный исход.
Профилактика

Чтобы предотвратить болезнь, нужно выполнять профилактические мероприятия:
- мыть руки после посещения туалета и возвращения с улицы;
- мыть овощи и фрукты;
- не касаться рта грязными руками;
- использовать индивидуальное полотенце;
- пить исключительно кипяченую или очищенную воду. Употреблять воду из-под крана категорически запрещается.
Синдром рука-нога-рот — преимущественно детская инфекция, вызываемая энтеровирусами и вирусом Коксаки. Заболевание имеет яркую клиническую симптоматику. Однако диагноз зачастую ставят не сразу, так как начало болезни схоже с ОРВИ.
Специфическое лечение энтеровирусной инфекции отсутствует, поэтому назначается симптоматическая терапия. Чаще патология протекает благоприятно, но в некоторых случаях возможно развитие осложнений. Для предупреждения заболевания необходимо соблюдать профилактические мероприятия.

Наша кожа является барьером между телом и окружающей средой, именно поэтому она часто находится под ударом бактерий и многих факторов окружающей среды и может страдать от различных заболеваний, неприятные симптомы которых могут вызвать дискомфорт. Важно вовремя заметить дерматологические заболевания кожи рук и обратиться к специалисту. К основным симптомам болезней рук можно отнести:
- покраснения, пятна на коже;
- сыпь, папулы, водянистые прыщики;
- нарушения пигментации кожи (темные или светлые пятна);
- шелушения и зуд;
- пятна на ногтях, отсутствие или разрастание кутикулы, изменение цвета ногтей;
- трещины и язвочки.
При появлении данных симптомов заболеваний кожи кисти рук следует отказаться от использования косметических средств и обратиться к врачу.
Заболевание кожи рук дерматит
Одно из самых распространенных заболеваний кожи рук – аллергический дерматит. Все его проявления являются следствием реакции организма на аллерген, воздействующий на кожу (поэтому болезнь носит название контактного дерматита). При контакте с аллергеном организм начинает выделять антитела, которые и приводят к появлению симптомов аллергического дерматита: красных пятен на коже, папул, сыпи в виде водянистых пузырьков, зуда, шелушения и трещин.
Основными аллергенами, которые могут спровоцировать дерматит, являются латексные изделия, косметика, средства для уборки дома, лаки и краски, украшения из различных материалов, одежда.

При появлении первых симптомов стоит принять антигистаминный препарат. Лучше не пользоваться косметикой, мылом и другими раздражающими средствами до полного излечения всех проявлений дерматита. Для профилактики необходимо ограждать кожу рук от контакта с аллергенами: пользоваться гипоаллергенной косметикой, использовать перчатки во время уборки дома, периодически принимать курсами антигистаминные препараты.
ВАЖНО: не стоит лечить аллергический дерматит народными средствами. Вы можете спровоцировать более сильную реакцию, и тогда избавиться от последствий будет сложнее.
Экзема
Заболевание кожи рук экзема – представляет собой покраснения на коже, появление которых сопровождается болью и зудом. Часто пораженные места шелушатся и трескаются. Причина таких внешних проявлений – воспаление верхних слоев кожи.
Существует несколько видов экземы:
- атопическая: основной причиной является контакт организма с аллергеном;
- профессиональная: развивается из-за воздействия на кожу химических веществ;
- микробная: кожа воспаляется из-за жизнедеятельности бактерий или грибков;
- идиопатическая: возникает на почве нервных переживаний и стрессов.
Основными симптомами экземы считаются покраснения кожи рук, которые зудятся, болят, трескаются и шелушатся. Также может наблюдаться отечность, выделение сукровицы и появление сыпи.
Для диагностики и лечения экземы необходимо сдавать соскобы, общие анализы и консультироваться у дерматолога и невролога, чтобы выявить точные причины и выбрать оптимальную терапию. Не рекомендуется пользоваться косметикой и агрессивными моющими средствами даже после того, как симптомы заболевания исчезнут.

Токсидермия
– заболевание аллергической природы. Как правило, оно проявляется в виде поражения кожных покровов и слизистых. Часто локализуется на коже рук. Это обычно реакция на лекарственные аллергены. Проявления болезни возникают после попадания аллергена в организм через инъекции или пищеварительный тракт, иногда и при вдыхании.
Существует две формы токсидермии: фиксированная и распространенная. Первая характеризуется возникновением на руках красных пятен (обычно возвышаются над поверхностью кожи), которые впоследствии покрываются коричневой коркой, либо же в центре образуется водянистый пузырь, который лопается при механическом воздействии. Симптомы исчезают после прекращения принятия препарата, который вызывает аллергию.
Распространенная токсидермия проявляется более выраженно: страдают не только кожные покровы, но и весь организм. Может наблюдаться повышение температуры, раздражимость, нервозность, проблемы с пищеварительной и дыхательной системой. Это более тяжелая форма заболевания: кожные поражения могут переходить в синдром Лайелла – появление на коже пузырей с серозным содержимым, которые лопаются и оставляют после себя обширные ярко-красные язвы. Важно обеспечить стерильность области кожных поражений и госпитализировать больного, потому как при данной форме дерматита высока вероятность заражения крови.
Обратите внимание: при появлении симптомов данного заболевания следует незамедлительно обратиться к врачу!
Грибковые заболевания кожи рук
Далее рассмотрим заболевания кожи и ногтей рук. Микоз кожи рук вызывается грибками дерматофитами. Чаще всего поражения грибком локализуются именно на руках и ногтях, внутренние органы при этом не страдают. Проявляется заболевание в изменении кожных покровов: появляются темные или белые пятна, шелушения, корки, изменяется цвет ногтей, их поверхность становится неровной, часто ногти могут начать ломаться и слоиться.

Грибок присутствует на многих вещах, которые нас окружают: на овощах и фруктах, на коже других людей; также можно заразиться через маникюрные принадлежности, полотенца и одежду. Некоторые виды грибка присутствуют и на здоровой коже, но никак себя не проявляют, пока условия не станут благоприятными для их размножения. Грибок на руках может появиться на фоне заболеваний ЖКТ, на нервной почве, во время ослабления иммунитета или из-за чрезмерного употребления сладкого.
Для диагностики врачу достаточно осмотра и изучения соскоба. Справиться с заболеванием помогают противогрибковые средства: таблетки и мази. В период лечения рекомендуется отказаться от агрессивных моющих средств и косметики, наносить мазь советуют на ночь под хлопчатобумажные перчатки, которые необходимо стирать и проглаживать ежедневно.
Кандидоз
Кандидоз кожи рук также является грибковым заболеванием. Его вызывают грибки рода Candida, которые являются условно-патогенной флорой нашего организма, но могут перейти в болезнетворное состояние и вызвать кандидоз (может проявляться в виде молочницы, стоматита и грибковых поражений кожи).
Основные проявления: появление красных зудящихся пятен на коже рук, отечность поражений, возникновение на их месте папул, пузырьков и разного рода сыпи. Часто начинается с безобидного зуда, который беспокоит по ночам, а после уже развивается на травмированной коже.

Диагностируется по внешним признакам и результатам анализа соскоба. Лечение обычно местное, но при особо запущенных формах может быть и общим. Назначаются стандартные противогрибковые препараты, рекомендуется более тщательное соблюдение гигиены.
Псориаз
Псориаз – это хроническое кожное заболевание, которое сопровождается появление розовых бляшек, пятен и шелушений. Также характерным симптомом псориаза является зуд. Причина появления чешуйчатых бляшек в том, что клетки эпидермиса начинают делиться в несколько раз быстрее, что приводит к тому, что большая часть не успевает развиваться и погибает, впоследствии отшелушиваясь, что сопровождается зудом. Процесс начинает контролировать иммунная система: она начинает действовать против собственных клеток, что приводит к образованию воспаления в зоне поражения.
Существует несколько видов псориаза, каждый из которых отличается характером и интенсивностью протекания болезни. На коже рук чаще всего развивается бляшечный, каплевидный или пустулезный псориаз. Иногда наблюдается сезонность: заболевание обостряется в весенний и осенний периоды.

Основные причины возникновения псориаза доподлинно неизвестны. Существует множество предположений: наследственный фактор, стрессы, генетика, нарушения в эндокринной системе. Однако точно сказать, что может спровоцировать появление болезни, невозможно.
Лечение заключается в комплексной терапии: купировании зуда, устранении внешних проявлений болезни, чтобы облегчить состояние больного. Вместе с лечением наружными средствами необходимо периодически проходить курс и общей терапии.
Вопреки распространенному мнению, псориаз не является заразным заболеванием. Он не передается при контакте с кожей больного и через бытовые приборы.
ВАЖНО ЗНАТЬ: даже при исчезновении всех бляшек и отсутствии симптомов нельзя пренебрегать профилактической терапией и периодическими визитами к дерматологу!/attention]
Витилиго
Витилиго – кожное заболевание, основным симптомом которого является нарушение естественной пигментации, происходящее из-за разрушения пигмента меланина. На коже рук моет проявляться в виде молочно-белых пятен с четкими границами. Шелушение, зуд, трещины и прочие симптомы отсутствуют. Неудобство больным причиняет лишь косметический дефект.
Врачи выделяют несколько основных причин появления витилиго на руках: аутоиммунные сбои в организме (антитела начинают поражать собственные составляющие тканей организма), генетическая предрасположенность, стрессы, заболевания печени.
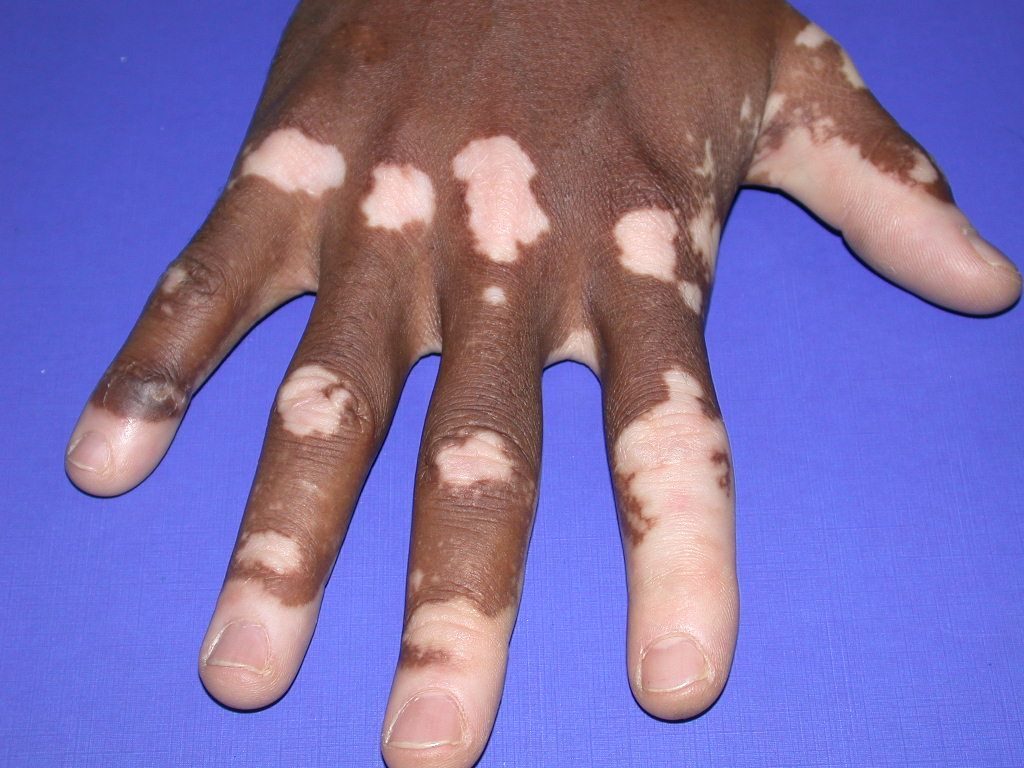
Выделяется несколько стадий развития болезни:
- Начальная стадия. На коже появляется одно пятно.
- Стационарная стадия. Пятно не меняет очертаний и размеров, находясь долгие годы на коже больного.
- Стадия репигментации (не всегда) – восстановление нормального оттенка пораженного участка кожи.
- Прогрессирующая стадия. Пятна увеличиваются в размерах и захватывают новые участки кожи.
В основном лечение направлено на подавление дальнейшего прогрессирования болезни. Основные применяемые препараты – глюкокортикоиды, вещества, направленные на блокирование аутоиммунных процессов в организме.
Чесотка
Чесотка – заболевание кожи, которое провоцируется активной деятельностью чесоточного клеща. Существует несколько разновидностей чесотки: типичная, узелковая, осложненная и так далее. Основной симптом – появление на коже красной, нередко водянистой сыпи (в основном между пальцев и на боковой стороне ладоней). Обычно сопровождается сильным зудом, который усиливается во время сна (период особой активности клеща). Также чесотку можно отличить по характеру локализации сыпи: прыщики на коже обычно располагаются попарно.
Заражение происходит в процессе непосредственного контакта с кожей и личными вещами больного. Заболевание часто не проявляет себя в первые дни после заражения, потому как инкубационный период составляет 7-10 дней.
Чтобы предотвратить осложнения в виде гнойной инфекции (может развиться из-за расчесывания сыпи), необходимо использовать успокаивающие средства и контролировать зуд.
Диагностируется заболевание путем визуального осмотра дерматологом и исследованием клеща и соскоба. Лечится чесотка наружно специальными препаратами, вместе с которыми врач может индивидуально назначить общее лечение иммуномодуляторами и успокаивающими препаратами. Вещи, с которыми контактирует больной, рекомендуется тщательно стирать и проглаживать.
Ладонный пустулез
Заболевания кожи на ладонях рук приносят больше неудобств. Ладонный пустулез (иное название: пустулезный бактерид) – кожное заболевание неизвестной этиологии, характеризующееся появлением на ладонях небольших (размером с булавочную головку) пустул, которые впоследствии подсыхают, образуя корочки. Внешние проявления периодичны, во время обострения больной может испытывать боль, зуд и повышение температуры в области поражений. При поражении ногтей наблюдается их деформация, ломкость.
Лечится как наружно, так и внутренне. Обычно назначается комплексная терапия: от смягчающих мазей до гормональных препаратов. Заболевание часто рецидивирует. Характерно как для мужчин, так и для женщин в возрасте от 20 до 50 лет.
В период ремиссий рекомендуется профилактическое лечение наружными препаратами и тщательное соблюдение гигиены.
Безобидные пятна
Люди, относящиеся внимательно к своему здоровью, часто обращают на различные изменения на коже, которые могут быть симптомом серьезных заболеваний. Однако не всегда зудящееся пятнышко или пигментированная область являются признаком болезни. Часто это могут быть вполне безобидные проявления реакции организма на те или иные факторы.
Красное пятно или зудящяяся папула могут появиться на руках из-за контакта с аллергенным растением или же после укуса насекомого. Также причиной возникновения пятен на руках могут стать слишком агрессивные порошки, моющие средства или мыло.
Иногда пигментация на коже связана с активностью солнца, и это не должно вызывать беспокойства.
Читайте также:


