Вирус волдыри во рту у детей
Причины появления инфекции рука-нога-рот
Болезнь рука-нога-рот может быть вызвана следующими возбудителями:
- Энтеровирус 71 типа;
- вирус Коксаки А (5, 9, 10, 16) и В (1,3).
Энтеровирусы устойчивы в окружающей среде, в условиях комнатной температуры живут до 2 недель. Специалисты отмечают рост заболеваемости летом и осенью.
Симптомы синдрома
Каковы симптомы детской инфекции рука-нога-рот? Заболевание развивается через 5-7 дней от момента проникновения вируса Коксаки в организм. Далее, ЭВИ проявляется симптомами, похожими на простуду: увеличивается температура до 38 °С, возникает слабость и головная боль, неприятные, болезненные ощущения в горле и его покраснение. Ребенок не хочет играть, пропадает аппетит. В некоторых случаях возможны насморк и понос. Далее, спустя сутки или двое, появляются специфические симптомы инфицирования энтеровирусом: стоматит и экзантема.
Стоматит характеризуется появлением во рту небольших язвочек (афт). Они болезненны, особенно при соприкосновении с горячей или острой пищей. Афты локализуются на деснах, мягком и твердом небе и внутренней стороне щек. Такие изменения во рту приводят к снижению аппетита, капризности у детей, чрезмерному выделению слюны.
Сыпь при синдроме рука-нога-рот у ребенка локализуется на конечностях. Она больше распространена на ладонях и подошвенной части стопы. Редко можно обнаружить высыпания на бедрах и ягодицах, вокруг носа и губ. Сыпь характеризуется везикулами до 0,3 см с жидким содержимым внутри, возвышающимися над кожей. Вокруг них формируется венчик гиперемии.
В течение недели происходит разрешение высыпаний: везикулы не вскрываются, жидкость в них исчезает, они перестают возвышаться над кожей. Высыпания проходят бесследно, но иногда кожные покровы на их месте могут шелушиться. По некоторым данным, через 5 недель после выздоровления могут слазить ногти.
Пути передачи болезни рука-нога-рот
Вирус Коксаки наиболее интенсивно размножается в слюне и кале. Поэтому заразиться можно фекально-оральным, контактно-бытовым и воздушно-капельным путями. То есть, заболеть можно не только через грязные руки, но и проконтактировав с больным или окружающими предметами.
Заражение энтеровирусной инфекцией может произойти даже от выздоровевшего человека, так как он все же является носителем в течение некоторого времени.
Переболевшие вирусной инфекцией рука-нога-рот не приобретают стойкой иммунной защиты. Это объясняется тем, что человек переболел только одним штаммом возбудителя, а болезнь в дальнейшем может быть вызвана другой разновидностью того же вируса.
Кто болеет чаще: дети или взрослые
Синдромом рука-нога-рот чаще болеют дети, благодаря механизмам передачи. Дело в том, что в детских коллективах малыши часто контактируют друг с другом во время игр, не соблюдая правил гигиены. Также данная инфекция у детей возникает и по причине слабого иммунитета.
Вирус, поражающий руки, ноги и рот может вызвать болезнь и у взрослого. Такая ситуация возникает в случае заражения штаммом, к которому у человека не выработался иммунитет.
Какой врач лечит синдром рука-нога-рот?
После того как врач-педиатр диагностирует симптомы, характерные для инфекции рука-нога-рот, ребенок направляется к инфекционисту. В случае развития осложнений может понадобиться помощь врача-реаниматолога.
Диагностика

Выявить синдром рука-нога-рот у ребенка в некоторых случаях удается не сразу. Всему виной сходство клинической картины с ОРВИ в начальной стадии болезни. Сыпь может не иметь яркого характера, поэтому часто ее принимают за аллергическую реакцию на прием жаропонижающих медикаментов. Также врачи могут подозревать другие инфекционные патологии (корь, краснуху, ветряную оспу).
Но диагностировать вирус Коксаки и болезнь рука-нога-рот можно исходя из наличия следующих критериев:
- болезнь начинается с небольшой температуры и интоксикации;
- возникновение через 1-2 суток везикулярной сыпи на ладонях и подошвах стоп;
- афтозный стоматит в полости рта;
- отсутствие поражения лимфатических узлов, болезни легких, горла.
Подтвердить диагноз синдрома рука-нога-рот помогают лабораторные методы (при возникновении осложненного течения):
- ОАК — увеличение числа лейкоцитов, нейтрофилы снижены;
- вирусологический метод — выявление вируса в смыве и мазке из зева;
- серологическое исследование — обнаружение антител к вирусу в сыворотке крови больного.
Лечение вируса рука-нога-рот
Как лечить инфекционную болезнь рука-нога-рот? Этиотропное лечение при данной патологии не предусмотрено. Заболевание при благоприятном течении проходит спустя 10 суток.
Лечение у ребенка синдрома рука-нога-рот должно начаться с диеты. Принимаемая пища должна быть измельченной или жидкой, комфортной температуры. Из рациона исключают острые, соленые и кислые блюда. Эти мероприятия необходимы для уменьшения воздействия на слизистую рта. Для уменьшения интоксикации пациент должен употреблять большое количество воды.
Для лечения стоматита при синдроме рука-нога-рот необходимо:
- наносить антисептические и противовоспалительные препараты на очаги поражения в ротовой полости;
- полоскать рот отварами трав (ромашки, шалфея). Для этих целей можно использовать растворы на растительной основе. Процедуру проводят несколько раз в день;
- обрабатывать язвочки Хлорофиллиптом или маслом облепихи;
- полоскание рта после приемов пищи. Это снизит вероятность раздражения слизистой и присоединения инфекции.
Медикаментозное лечение вируса, вызвавшего болезнь рука-нога-рот у ребенка должно включать:
- индукторы интерферона (Афлубин, Анаферон детский);
- для снижения температуры Панадол, Нурофен, Эффералган. Запрещается прием Аспирина во избежание синдрома Рея;
- если ребенка беспокоит зуд, есть смысл назначить антигистаминные препараты.
Для лечения болезни рука-нога-рот можно использовать такие народные рецепты:
- для уменьшения воспаления и быстрого заживления высыпаний подойдет сок алоэ, который наносят на марлю и прикладывают к пораженным местам;
- для тех же целей подойдет тысячелистник. Компресс из измельченных листьев прикладывают на 15 минут к местам высыпаний;
- для устранения язвочек в ротовой полости применяют отвары трав: зверобоя, тысячелистника, ромашки, шалфея. 1 столовую ложку травы заливают стаканам кипятка и настаивают в течение часа. После фильтрации таким настоем можно полоскать рот до 4 раз в день. Процедуру проводят только после еды;
- для ускорения заживления ран можно использовать масло облепихи, кукурузы. Также подойдут оливковое и подсолнечное масло.
Осложнения
Чаще заболевание рука-нога-рот имеет благоприятный исход, больной выздоравливает самостоятельно. Но заражение энтеровирусом 71 типа может привести к тяжелым осложнениям: энцефалиту и менингиту.
Об их развитии свидетельствует следующая клиническая картина:
- лихорадка более 39 °C;
- многократная рвота, не приносящая облегчения;
- сильная головная боль;
- ощущение болезненности в глазных яблоках;
- капризность и плач;
- сонливость или возбуждение.
При развитии перечисленных симптомов нужно немедленно обратиться к врачу. В противном случае возможен летальный исход.
Профилактика

Чтобы предотвратить болезнь, нужно выполнять профилактические мероприятия:
- мыть руки после посещения туалета и возвращения с улицы;
- мыть овощи и фрукты;
- не касаться рта грязными руками;
- использовать индивидуальное полотенце;
- пить исключительно кипяченую или очищенную воду. Употреблять воду из-под крана категорически запрещается.
Синдром рука-нога-рот — преимущественно детская инфекция, вызываемая энтеровирусами и вирусом Коксаки. Заболевание имеет яркую клиническую симптоматику. Однако диагноз зачастую ставят не сразу, так как начало болезни схоже с ОРВИ.
Специфическое лечение энтеровирусной инфекции отсутствует, поэтому назначается симптоматическая терапия. Чаще патология протекает благоприятно, но в некоторых случаях возможно развитие осложнений. Для предупреждения заболевания необходимо соблюдать профилактические мероприятия.
Волдыри могут появляться во рту, в том числе на губах, деснах и даже в горле.
И когда это происходит с ребенком, может появиться у родителей паника.
Рассмотрим с чем может быть связано появление волдырей и как с этим бороться.
Волдыри во рту у ребёнка, что это?
Волдыри на губах у ребёнка – это признак хейлитов, если речь идет о ребенке старшего возраста, чем 5 лет. У малышей болезнь тоже встречается, но реже. При этом пораженная кожа чешется, краснеет, присутствуют болевые ощущения, особенно при принятии пищи, появляются трещины.
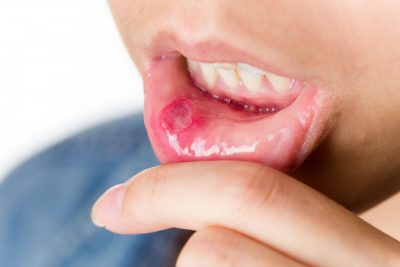
Белый волдырь на губе у ребёнка постепенно лопается и превращается в ранки, покрытые коркой.
Однако, как правило, это просто воспаленный эпителий, который постепенно превращается в рану. Хейлиты бывают нескольких видов:
- катаральный (возникает при травмах, порезах, появлении трещин);
- гландулярный (появляется из-за присутствия в слюнных железах инфекции, волдыри имеют вид эрозии (ранка на поверхности);
- эксфолиативный (волдыри сопровождаются сильным шелушением, причиной которого может быть нервное заболевание, нарушения в работе щитовидной железы, гормональный дисбаланс).
Что делать если чешется? Чесать или терпеть?
Волдыри любого происхождения лучше не трогать вообще.
- Во-первых, на руках находятся бактерии, даже если они недавно были вымыты. Если малыш будет чесать поверхность языка, он оставит на нем дополнительную патогенную среду, что не будет способствовать скорому выздоровлению.
- Во-вторых, если расчесать волдырь, он может превратиться в глубокую язву, которая будет долго болеть, пока не заживет. К тому же, существует риск занести в рану инфекцию. А если идет речь о ветрянке, то расчесанные волдыри превращаются в шрамы.
Причины возникновения
Если речь идет о появлении небольших волдырей, которых не больше двух-трех на внутренней стенке губы, то заболевание может быть связано с простудой.

Так, в организме человека живет вирус, который начинает активно развиваться только при ослаблении иммунных функций.
Причины появления волдырей:
- Волдырь на губе у новорожденного может возникнуть при контакте с инфицированным человеком. Вирус может передаваться не только через поцелуи, но и при облизывании игрушек, которыми играются разные дети, при прикосновении рук к языку, когда ребенок только что касался игрушек, с которыми другие малыши играли. Также передается вирус через посуду.
- Переохлаждение. Не всегда простуда проявляется в виде кашля и насморка – иногда этих симптомов может вовсе не быть, при этом во рту появляются волдыри.
- Ожоги. Ребенок может есть горячую пищу, при этом не ощущая, что она слишком перегрелась. Для взрослых температура может казаться вполне нормальной, но ребенку от такого приема вскоре может стать хуже. Это же касается жидкостей, нагретых до высокой температуры.
Также волдыри могут появляться после посещения пляжа, если контакт с прямыми солнечными лучами был длительным. Однако об этой причине будут свидетельствовать и другие пораженные участки – волдыри появятся не только на слизистой рта, но и на коже.
Ознакомьтесь далее с фото белых волдырей на языке у ребёнка, которые могут появляться при кандидозе или при ветрянке.
Если речь идет о стоматите, то волдыри будут мелкими и красными, они преимущественно поражают при этой болезни десны. Вокруг волдырей накапливается белый налет. 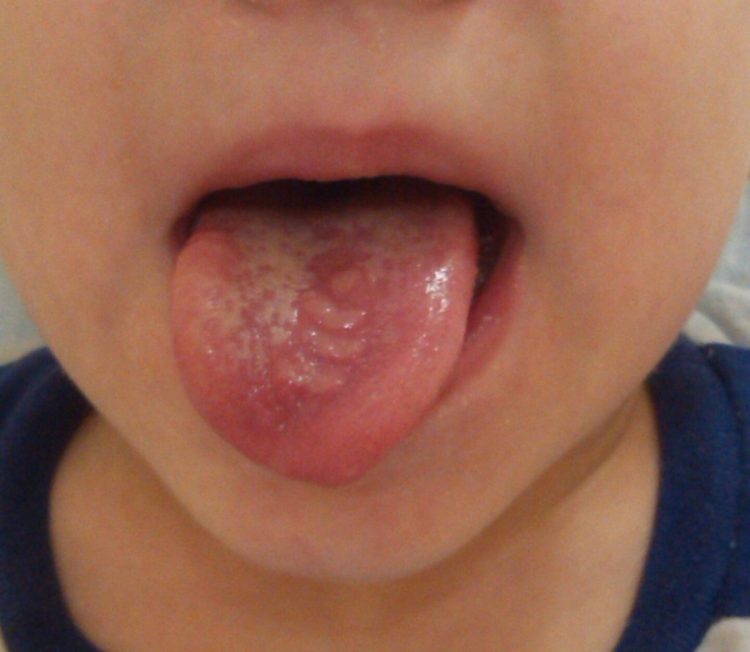
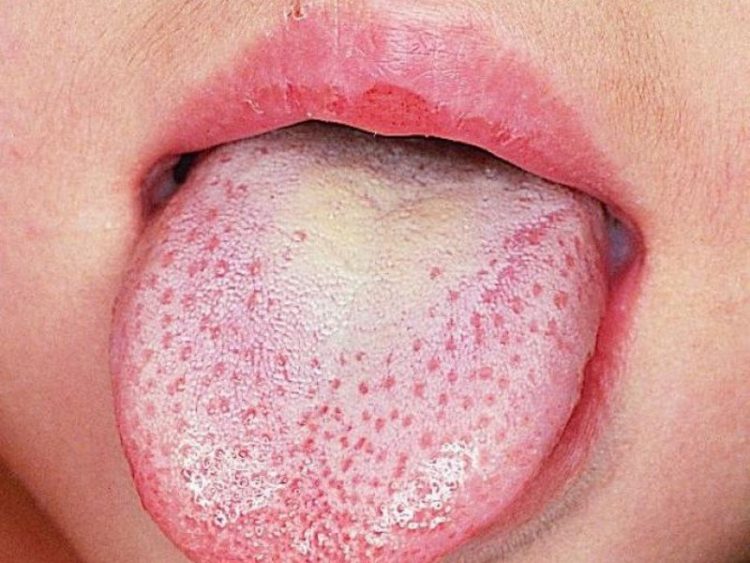
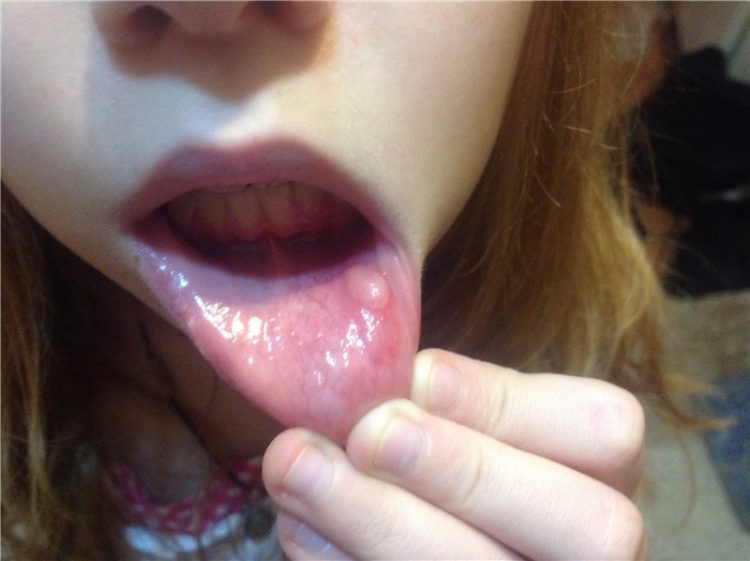
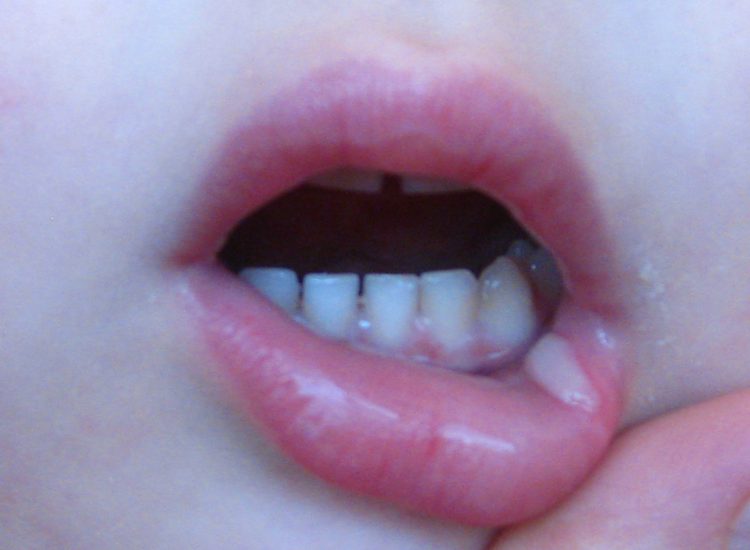
Первая помощь
Если волдыри сильно болят, можно купить детский обезболивающий спрей для местного применения. Однако от такого средства ротовая полость будет неметь – это может напугать малыша.
Противомикробные средства помогают облегчить боль и ускорить заживление волдырей. Если ребенок старшего возраста, подойдет Хлоргексидин – это средство не позволяет бактериям размножаться. Им нужно полоскать ротовую полость. Метрогил-Дента также действует подобным образом. Для маленьких детей средства лечения назначает педиатр.
Есть и обволакивающие средства, которые раздражающе действуют на слизистую оболочку, тем самым способствуя быстрому заживлению. Это Фосфолюгель, Альмагель, Маалокс. Применять эти средства можно в зависимости от возраста ребенка.
Антигистаминные средства предназначены для уменьшения аллергической реакции. Особенно они помогают при ветрянке и инфекционных заболеваниях, которые стали причиной появления волдырей.
Как лечиться?
Лечение волдырей нужно начинать с оценки локализации пораженной зоны.

Сначала осмотрите всю ротовую полость – если поражены только десна, причем волдыри покрыты налетом, то нужна оксолиновая мазь. Лечение не рекомендуется начинать без постановки диагноза от стоматолога.
- Оказываем первую помощь – рекомендуется изначально дать малышу антигистаминное противоаллергическое средство – подойдет любое аптечное, только нужно предупредить провизора, что покупку совершаете для ребенка. Этот препарат пригодится вам и в последующем. Препаратов антигистаминной группы очень много, большинство можно давать детям;
- если форма выпуска – таблетки, нужно в зависимости от необходимого объема разделить таблетку на соответствующее количество частей. Обычно дается 1 порция препарата раз в сутки. Измельчите содержимое, наполните водой, дайте малышу;
- теперь можно использовать Холисал – это спрей, который способствует заживлению уже появившихся волдырей. Если проблемой стал вирус, то может потребоваться противовирусное средство.
Однако это не всегда – например, при ветрянке обычно ничего вовнутрь не назначают, а только рекомендуют наносить средства на поверхность волдырей. Вот только большинство из них на слизистую оболочку не используют;
Этот комплекс действий является универсальным, только препараты можно заменять в зависимости от локализации и причины образования волдырей.
Средства из аптеки: пластыри и мази
Самые актуальные аптечные средства:

гели и спреи. Прекрасно помогают справиться с патогенной средой. Подходят для постоянного лечения. При этом важно проводить предварительную диагностику заболевания, с помощью которой врач назначит другие средства для лечения.
В комплексе терапия будет эффективной. Именно для заживления волдырей (любых по происхождению) во рту применяются Хлорофиллипт, Холисал; пластыри. В аптеке предлагаются противоожоговые пластыри. В зависимости от состава вещества, которым пропитан лечащий участок, такое средство может использоваться для детей старше пяти лет.
Для малышей применение пластырей не рекомендуется – ребенок может проглотить посторонний предмет;

мази. Оксолиновая мазь прекрасно подходит для лечения волдырей. Особенно ее применение актуально из-за развития стоматита. Такая мазь предложена в двух вариантах – для наружного применения и назальная. Нистатиновая мазь также поможет – она позволяет быстро справиться с грибковой инфекцией и ускорить заживление пораженной области.
Причем ее отличительная особенность – возможность использовать не только для взрослых детей, но и для грудничков.
Народные методы
Такой отвар станет полезным для детей, которые еще не умеют полоскать рот, а могут только пить предложенную жидкость. Для приготовления достаточно подготовить два компонента – шиповник и ромашку.
Эти травы обладают противовоспалительным и противомикробным действием, и если многие препараты отличаются рядом побочных эффектов, то отвар можно пить без боязни за здоровье малыша. Главное, чтобы не было аллергии.
![]()
В кипяток нужно добавить по 2 столовые ложки ромашки и шиповника.- Хорошо перемешать, закрыть банку крышкой.
- Подождать час.
- За это время отвар настоится, его нужно аккуратно слить.
Давать ребенку нужно по 3 чайные ложки, но многое зависит от возраста. 2 чайные ложки – дозировка для ребенка 4 года. Для старших детей за каждый год можно добавлять по половине ложки.

Алоэ прекрасно подходит для быстрого заживления волдырей во рту.
Его можно очистить от кожицы и, измельчив, добавить в воду. Такой настой или пьется вовнутрь, или служит в качестве полоскания рта.
Пить алое нужно немного – по 2 чайные ложки, при этом перед тем, как ребенок глотнет напиток, его лучше подержать во рту.
Особенности лечения исходя из локализации
Волдыри на языке у ребёнка появляются при скарлатине, ветрянке, других инфекциях. Это редко бывают ожоги. Еще одна причина – фарингит. При этом большинство симптомов сочетаются с повышенной температурой и ознобом.
При кандидозе (молочнице) волдыри появляются чаще всего на языке, однако они характеризуются еще и налетом белого цвета, который легко снимается. Если причиной становится стоматит, то налет сниматься не будет. Пытаться убрать его не рекомендуется – это вызовет боль, а волдыри начнут кровоточить.
Лечить такие волдыри нужно исходя из причины – смотря какое заболевание развивается. Мазать язык кремами и растворами не рекомендуется – обычно это не дает эффект. А вот полоскание рта вполне актуально – это поможет полностью обработать язык – и его кончик, и основание, а также заднюю стенку.
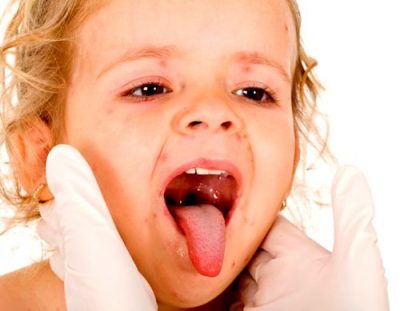
Если волдыри на задней стенке горла у ребенка, то в качестве лучшего способа для быстрого заживления лучше использовать отвары.
Если малыш уже умеет полоскать горло, для этого можно применять сок алое, разводимый с водой.
Появляются волдыри на горле ребёнка при ожогах, инфекционных заболеваниях, например при гриппе. Также иногда этот симптом сопровождает стоматит, хроническое воспаление глотки.
На губах (внутренней стенке) чаще всего появляется так называемая простуда. Лечить вирусную инфекцию обычно не приходится, нужно только смазывать заживляющими мазями губу. При этом мазь должна подходить для такого применения (для внешнего использования не подходит).
У новорожденных на внутренней стороне губ могут появляться волдыри и по другой причине – при простудных заболеваниях, и если малыш поранил себя чем-то. Это объясняется тем, что у грудного ребенка нежная кожа. Иногда пальцами рук, ногтями дети повреждают поверхность губ, из-за чего она воспаляется.
Образовываются так называемые волдыри – небольшие опухлости. Если зона поражения расположена близко к ротовой полости, ее лучше обрабатывать растворами, которые можно принимать вовнутрь. Если речь идет о ожоге, то его обрабатывают заживляющими кремами.
Десна – отдельная тема для рассмотрения. Иногда волдыри на десне у ребенка появляются перед тем, как начнет резаться зуб. Однако так бывает не всегда. Главное – правильно оценить локализацию и исключить возможность появления волдырей на других участках.
Если надулся пузырь там, где будет расти зуб, его нельзя трогать. Рекомендуется не пользоваться никакими средствами, кроме внутренних антигистаминных – это позволит в целом облегчить прорезывание зуба.
Иногда волдыри на десне у детей появляется в результате развития простудных заболеваний. Еще одна причина – это стоматит. Опять же, стоматит – это одно из самых распространённых заболеваний у детей.

Оно появляется из-за развития инфекции, особенно если малыш не чистит зубы или делает это нерегулярно. Стоматит также может образоваться в результате повреждения десны, когда в рану попадают бактерии. Заболевание болезненное.
Если речь идет об инфекционном очаге, то в первую очередь назначаются препараты, которые помогают вылечить заболевание.
Также нужно отталкиваться от симптоматики – если ребенку доставляет дискомфорт волдырь, нужно принимать антигистаминные средства, которые устранят зуд.
Для самых маленьких также медицина предлагает помощь, но о возможности применения определенных аптечных средств каждая мама должна узнать у врача – некоторые случаи оказываются абсолютно индивидуальными, поэтому перепутать прорезывание первых зубов, особенно ранних, в развитием какой-либо болезни можно легко.
Чего делать не стоит?
Не следует пытаться обработать волдыри зеленкой, йодом и другими средствами, которые не предназначены для использования на слизистую оболочку.
В противном случае могут возникать раны, покраснения, кровотечение, сильная боль. Если речь идет о химическом ожоге, нужно вызвать скорую помощь.
В каких случаях лучше обратиться к врачу?
К врачу нужно обращаться при появлении большого количества волдырей. Если наблюдается 1-2 небольших пузырька, можно попробовать оказать первую помочь и ждать. Если в ближайшее время количество пузырьков будет увеличиваться или те, которые ранее появились, увеличатся, то нужно отправляться к специалисту.
Волдыри не появляются без причины, особенно если речь идет о ребенке. Если причиной стала ветрянка – врач назначит средства, которыми нужно обрабатывать ротовую полость. Это же касается молочницы, однако ее нужно лечить комплексно.
Профилактика и дальнейший уход
Профилактические меры будут следующими:
![]()
поддержание гигиены ротовой полости. Для этого малышу не обязательно предлагать почистить зубы, пока во рту есть волдыри – он может их повредить, из-за этого возникнут раны, выздоравливание затянется, да еще и может произойти заражение. Есть специальные детские аптечные лосьоны, предназначенные для полоскания;- в качестве профилактической меры надо отметить своевременное лечение любых заболеваний. Особенно это касается проблем с зубами;
- перед едой нужно мыть руки с мылом, чтобы, когда ребенок принимает пищу, патогенные микроорганизмы не попадали в ротовую полость. Именно они и могут провоцировать появление волдырей во рту и в горле;
- зубная щетка не должна травмировать десна. Кровоточивость десен – основной признак того, что ребенку лучше купить другую щетку;
- употреблять в рацион овощи, фрукты, ягоды и другие продукты, которые богаты на разнообразные витамины.
Волдыри во рту, на языке или в районе горла у ребенка появляются по разным причинам. Чтобы точно установить недуг, нужно обратиться к врачу. В любом случае – комплексное лечение поможет избавиться от проблемы. Главное – не пренебрегать правилами гигиены.
Герпес во рту у детей – явление нередкое. Недуг проявляется в виде маленьких пузырьков с мутной жидкостью. После того как пузырьки лопаются, пораженный участок покрывается пленкой серо-желтого цвета, который в диаметре может достигать 1 см. После отслоения этой пленки в месте локализации инфекции остается язвочка ярко-красного цвета.
Герпес во рту (в том числе на языке) у ребенка доставляет массу хлопот как его родителям, так и самому больному. Малыш отказывается от еды, капризничает, постоянно плачет, у него повышается температура тела. Как помочь крохе в данной ситуации? Что нужно делать, чтобы избавиться от проблемы и при этом не навредить малышу?
Причины возникновения герпеса в ротовой полости
Герпес во рту у ребенка может возникнуть по следующим причинам:
- переохлаждение (в осенне-зимний период);
- стрессовые ситуации;
- простудные заболевания (вероятность появления герпеса увеличивается, если ребенок болен гриппом или ОРВИ);
- слабый иммунитет (физические и эмоциональные перегрузки, а также простудные заболевания приводят к снижению иммунитета, тем самым способствуя развитию герпесной инфекции);
- холодные напитки (их употребление отрицательно сказывается на слизистой оболочке горла, вызывая воспаление и герпес);
- хирургическое вмешательство;
- травмирование кожи;
- недосыпание;
- повышение температуры тела;
- контакт с носителем инфекции (заражение воздушно-капельным путем или через слюну при поцелуе).
Носители герпетического вируса могут даже и не догадываться о его присутствии в своем организме, так как недуг может никак себя не проявлять. Тем не менее, они являются источниками заражения, так как инфекция живет в их слезах, слюне, крови и передается другим людям половым, воздушно-капельным или контактным путем.
Стадии заболевания и его виды
В медицине выделяют 3 стадии развития герпеса:
- начальная (на слизистой и на языке появляются покраснения, возникает чувство жжения и боль во время приема пищи);
- прогрессирующая (появляются пузырьки с жидкостью белого или желтоватого цвета, которые впоследствии наполняются гноем, вызывая у малыша зуд, повышение температуры и ухудшение самочувствия);
- завершающая (гнойнички лопаются, оставляя после себя ранки, покрытые коркой; через какое-то время ранки заживают, а корка отпадает).
Герпес бывает двух видов:
Для острой формы герпеса характерно:
- значительное повышение температуры тела;
- появление множества пузырьков на слизистой или на языке;
- зуд в пораженном месте;
- воспаление лимфоузлов на теле у ребенка;
- повышение СОЭ в крови;
- общее ухудшение самочувствия (вялость, слабость).
Хронический герпес протекает практически бессимптомно: температура тела не поднимается выше 37°С, появляются всего 1-2 пузырька, которые довольно быстро исчезают. Вирус никак не сказывается на самочувствии малыша.
Симптомы болезни
Симптоматика герпеса у ребенка идентична признакам патологического процесса у взрослых. Еще до появления герпесных пузырьков у малыша пропадает аппетит, появляется раздражительность и капризность. В том месте, где должна появиться сыпь, ребенок ощущает жжение, зуд и покалывания. Лимфоузлы под челюстью увеличиваются в размерах, при надавливании вызывают болевые ощущения. Через некоторое время слизистая оболочка ротовой полости становится отечной. Малыш начинает ощущать боль при глотании.
Вскоре появляются пузырьки с бесцветной жидкостью, которые через некоторое время перерастают в волдыри с гнойным содержимым. Впоследствии они лопаются, оставляя после себя болезненные язвочки. Во рту присутствует чувство сухости.
Диагностика
Многие родители не считают нужным вести ребенка к врачу, если у него появился герпес. Однако делать это нужно обязательно, поскольку некоторые симптомы данного вируса совпадают с признаками очень серьезных заболеваний. Для того чтобы диагностировать герпес у малыша, врач:
- проводит визуальный осмотр полости рта;
- назначает анализ крови;
- берет соскоб с поврежденного участка слизистой.
Проведения данных процедур достаточно для того, чтобы выявить вирус и назначить лечение. Эффективность терапии во многом зависит от своевременного обращения за квалифицированной медицинской помощью.
Лечение герпеса во рту
Если в ротике у ребенка появилась герпетическая сыпь, не нужно надеяться на то, что она пройдет сама собой (см. также: красная сыпь на слизистой рта и небе у ребенка). Ее нужно срочно лечить. При этом следует помнить, что схему лечения может разработать только врач, терапия должна быть комплексной, т.е. включать:
- прием лекарственных препаратов, витаминно-минеральных комплексов;
- постельный режим;
- диету.
Если придерживаться рекомендаций лечащего врача, то избавиться от герпеса можно за 4-5 дней. Рассмотрим эффективные методы лечения более подробно.
Для лечения герпеса врач в первую очередь назначает противовирусные и иммуностимулирующие средства. Данные препараты помогают остановить пагубное воздействие вируса и не дать ему распространиться на соседние участки слизистой оболочки рта.
К противовирусным лекарствам относятся:
Данные препараты выпускаются в форме таблеток и мази. При использовании наружных средств не стоит забывать о том, что их нельзя глотать. Противовирусная мазь наносится на 1-2 минуты на пораженный участок слизистой оболочки рта. После этого ее нужно выплюнуть и тщательно прополоскать рот. Таблетки применяются строго по инструкции или согласно рекомендациям врача.
К иммуностимуляторам, которые чаще всего назначаются при герпесе, относятся:
Большинство иммуностимуляторов имеет растительную основу. Они побуждают организм к выработке большего количества защитных клеток. В состав таких препаратов входят: эхинацея, цикорий, тысячелетник, клевер. Благодаря растительным компонентам иммуностимуляторы обладают мягким действием и накопительным эффектом, что дает возможность применять их для лечения детей.
Для того чтобы ускорить процесс заживления эрозий, а также в качестве профилактики герпетической инфекции, используются такие антисептические средства, как Гексорал, Холисал, Солкосерил, Оксолиновая мазь. Они способствуют уменьшению боли в области поражения, устранению воспаления, быстрой регенерации тканей.
В качестве антисептиков применяются растворы:
Обработка ротовой полости антисептическими растворами будет намного эффективнее, если ее будет проводить стоматолог. Если данная процедура осуществляется в домашних условиях, следует использовать антисептики на растительной основе.
Полоскания ротовой полости следует проводить не менее 3-х раз в сутки. Для данной процедуры применяются такие антисептические средства, как:
- Фурацилин и Мирамистин (уничтожают патогенную микрофлору в ротовой полости, помогают слизистой бороться с вирусами);
- Хлоргексидин (уничтожает болезнетворные бактерии);
- Ротокан (имеет аналогичные свойства, что и предыдущие препараты).
В народной медицине есть множество проверенных способов лечения герпетической инфекции. Самые распространенные из них:
- Сок алоэ. Свежий листок растения нужно помыть и измельчить до кашицеобразного состояния. Из полученной массы отделить сок и смазывать им пораженный участок 3 раза в день.
- Настой ромашки. 1 ст.л. травы залить стаканом кипятка, настоять 1 час, процедить и остудить. Полученным настоем полоскать ротовую полость и горло не менее 3-х раз в день.
- Облепиховое масло. Помогает избавиться от зуда и жжения, устраняет пузырьки. Для того чтобы добиться положительного эффекта, необходимо смазывать данным средством пораженный участок слизистой 2 раза в день.
- Настой полыни. 1 ст.л. травы залить стаканом кипятка и настаивать 3 часа, после чего процедить и остудить. Полученным средством полоскать горло и рот 3 раза в день.
- Мазь от герпеса. Для приготовления понадобится 1 ст.л. золы, 1 ч.л. меда и 3 зубчика чеснока. Золу можно получить из сожженного кусочка бумаги, чеснок – измельчить при помощи чесночницы. Полученные ингредиенты перемешать. Приготовленную мазь наносить трижды в день на участки, пораженные герпесом.
- Прополис. 1 ст.л. вещества растворить в стакане теплой воды. Полученным средством полоскать рот не чаще 3-х раз в сутки.
Возможные осложнения и рецидивы
Герпес в большинстве случаев не имеет тяжелых последствий и не несет угрозы для жизни ребенка. Тем не менее, при определенных условиях он может распространяться на внутренние органы: легкие, трахею, пищевод, печень, почки и головной мозг.
Кроме того, инфекция может перейти со слизистой рта на миндалины и вызвать у ребенка герпетическую ангину (рекомендуем прочитать: герпетическая ангина у детей: лечение и профилактика). Особо опасным осложнением является поражение герпесом центральной нервной системы, в результате которого может развиться миелит, менингит, энцефалит. В этом случае у малыша сильно поднимается температура, начинаются судороги, наблюдается вялость и заторможенность.
Вирус, который способствует возникновению герпеса, невозможно полностью уничтожить (рекомендуем прочитать: виды вируса герпеса у ребенка). Если ребенок им заразился, то это навсегда. Именно поэтому высока вероятность рецидивов заболевания.
Читайте также:




