Вирус во франции чикунгунья
Основные факты
- Чикунгунья — вирусная болезнь, передаваемая людям инфицированными комарами. Для нее характерна внезапная лихорадка, часто сопровождаемая болью в суставах.
- Боль в суставах часто бывает очень сильной и может длится разное количество времени.
- Эта болезнь имеет некоторые клинические признаки, характерные также для денге и болезнью, вызванной вирусом Зика, и может быть неправильно диагностирована в районах, где распространены оба заболевания.
- Лекарств от чикунгуньи нет. Лечение направлено на облегчение симптомов.
- Значительным фактором риска заболевания чикунгуньей является близость мест размножения комаров к жилищам людей.
- Эта болезнь встречается в Африке, Азии и на Индийском субконтиненте. Однако в 2015 г. крупная вспышка болезни затронула несколько стран в регионе Америки.
Признаки и симптомы
Для чикунгуньи характерна внезапная лихорадка, часто сопровождаемая болью в суставах. Другие общие признаки и симптомы включают мышечную и головную боль, тошноту, усталость и сыпь. Боль в суставах часто бывает очень сильной, но обычно проходит через несколько дней или недель. Боль в суставах часто бывает очень сильной, но обычно проходит через несколько дней или может длиться несколько недель. Поэтому вирус может вызывать острую, менее острую или хроническую болезнь.
Передача
Чикунгунья выявлена более чем в 60 странах Азии, Африки, Европы и Америки.
Вирус передается от человека человеку через укусы инфицированных самок комаров. В основном, переносчиками болезни являются комары двух видов Aedes aegypti и Aedes albopictus, которые могут также передавать другие вирусы, включая денге. Эти комары могут кусать людей в течение всего светлого времени суток, однако пик их активности приходится на раннее утро и конец второй половины дня. Оба вида комаров кусают людей вне помещений, а Ae. Aegypti — и внутри помещений. Обычно симптомы болезни появляются через 4-8 дней после укуса человека инфицированным комаром, но этот период может составлять от 2 до 12 дней.
Диагностирование
Для диагностирования болезни можно применять несколько методов. Серологические тесты, такие как иммуносорбентный анализ с применением фиксированных ферментов (ELISA), могут подтвердить присутствие антител к вирусу чикунгуньи IgM и IgG. Самые высокие уровни присутствия антител IgM достигаются через 3-5 недель после наступления болезни и сохраняются примерно в течение двух месяцев. Образцы, собранные в течение первой недели после появления симптомов, должны быть протестированы как серологическими, так и вирусологическими методами (ОТ-ПЦР).
Вирус можно изолировать из крови в течение нескольких первых дней после инфицирования. Существуют различные методы полимеразной цепной реакции с обратной транскриптазой (ПЦР-ОТ), но чувствительность этих методов различна. Некоторые из них подходят для клинического диагностирования. Полученные из клинических образцов продукты ПЦР-ОТ могут быть также использованы для генотипирования вируса, что позволяет сравнивать образцы вирусов из различных географических районов.
Лечение
Каких-либо специальных противовирусных препаратов для лечения чикунгуньи нет. Лечение направлено, главным образом, на облегчение симптомов, включая боль в суставах, с помощью жаропонижающих средств, оптимальных болеутоляющих препаратов и жидкости.
Профилактика и борьба
Близость мест размножения комаров-переносчиков болезни к человеческому жилью является значительным фактором риска заболевания чикунгуньей и другими болезнями, передаваемыми этими видами насекомых. В основе профилактики и борьбы с этой болезнью лежит уменьшение количества естественных и искусственных емкостей, наполненных водой, являющихся средой обитания и размножения комаров. Для этого необходима мобилизация общин, охваченных заболеванием. Во время вспышек болезни можно распылять инсектициды для уничтожения летающих комаров, обработки поверхностей внутри и вокруг емкостей, на которые садятся комары, а также обработки воды в емкостях для уничтожения незрелых личинок.
В целях защиты во время вспышек чикунгуньи рекомендуется носить одежду, которая максимально закрывает кожу от укусов комаров в дневное время. Открытые участки кожи или одежду можно опрыскивать репеллентами в строгом соответствии с указаниями, содержащимися в аннотациях. Репелленты должны содержать DEET (N, N-диэтил-3-метилбензамид), IR3535 (3-[N-ацетил-N-бутил]-этиловый эфир аминопропионовой кислоты) или икаридин (1-пипеколиновая кислота, 2-(2-гидроксиэтил)-1-метилпропиловый эфир). Для тех, кто спит в дневное время, особенно для детей раннего возраста, больных и пожилых людей, хорошую защиту обеспечивают обработанные инсектицидом противомоскитные сетки. Противомоскитные спирали и другие распылители инсектицидов могут также способствовать защите от укусов комаров внутри помещений.
Люди, совершающие поездки в районы риска, должны соблюдать элементарные меры предосторожности, в том числе использовать репелленты, носить одежду с длинными рукавами и брюки и предусматривать в комнатах оконные сетки для предотвращения проникновения насекомых.
Вспышки болезни
Чикунгунья распространена в Африке, Азии и на Индийском субконтиненте. На протяжении ряда лет уровень инфицирования людей в Африке оставался относительно низким, но в 1999-2000 годах крупная вспышка болезни произошла в Демократической Республике Конго, а в 2007 году — в Габоне.
В феврале 2005 года началась крупная вспышка болезни на островах Индийского океана. С этой вспышкой было связано большое число завезенных в Европу случаев заболевания, главным образом, в 2006 году, когда эпидемия в Индийском океане достигла пика. В 2006 и 2007 годах произошла крупная вспышка чикунгуньи в Индии. Вспышкой болезни был также охвачен и ряд других стран Юго-Восточной Азии. С 2005 года в Индии, Индонезии, Мальдивских Островах, Мьянме и Таиланде зарегистрировано более 1,9 миллиона случаев заболевания. В 2007 году передача инфекции была впервые зарегистрирована в Европе в рамках локализованной вспышки болезни на северо-востоке Италии. Во время этой вспышки было зарегистрировано 197 случаев заболевания. Это подтвердило, что вспышки болезни, вызываемые комарами Ae. Albopictus, возможны в Европе.
В декабре 2013 года Франция сообщила о 2 лабораторно подтвержденных автохтонных (местных) случаях заболевания чикунгуньей во французской части карибского острова Сен-Мартен. С тех пор местная передача была подтверждена в более чем 43 странах и территориях Региона ВОЗ для стран Америки. Это первая документированная вспышка чикунгуньи с автохтонной передачей в Американском регионе. По состоянию на апрель 2015 года более 1 379 788 предполагаемых случаев заболевания чикунгуньей были зарегистрированы на Карибских островах, в странах Латинской Америки и в Соединенных Штатах Америки. Эта болезнь также считается причиной 191 случая смерти, имевших место за тот же период. Завезенные случаи заболевания были также зарегистрированы в Канаде, Мексике и США.
21 октября 2014 года Франция подтвердила 4 случая местного заражения вирусом чикунгуньи в Монпелье (Франция). В конце 2014 года сообщалось о вспышках болезни на островах Тихого океана. В настоящее время вспышка чикунгуньи продолжается на островах Кука и Маршалловых островах, в то время как число случаев заболевания в Американском Самоа, Французской Полинезии, Кирибати и Самоа сократились. ВОЗ приняла соответствующие ответные меры в связи с небольшими вспышками чикунгуньи в конце 2015 года в городе Дакар (Сенегал) и в штате Пенджаб (Индия).
В странах Америки в 2015 году до сведения Регионального бюро Панамериканской организации здравоохранения (ПАОЗ) было доведено 693 489 случаев с подозрением на эту болезнь и 37 480 подтвержденных случаев чикунгуньи, из которых самое большое бремя этой болезни приходится на Колумбию — 356 079 случаев с подозрением на эту болезнь. Это меньше чем в 2014 году, когда в этом же регионе было зарегистрировано более одного миллиона случаев с подозрением на эту болезнь.
В 2016 г. произошло, в общей сложности, 349 936 предполагаемых и 146 914 лабораторно подтвержденных случаев заболевания, о которых было проинформировано региональное бюро ПАОЗ, что в два раза меньше по сравнению с бременем болезни в предыдущем году. Наибольшее число случаев заболевания было зарегистрировано в Бразилии (265 000 предполагаемых случаев), Боливии и Колумбии (по 19 000 предполагаемых случаев). В 2016 г. аутохтонная передача чикунгуньи была впервые зарегистрирована в Аргентине после вспышки болезни, в рамках которой произошло более 1 000 предполагаемых случаев заболевания. В регионе Африки вспышка чикунгуньи была зарегистрирована в Кении, где произошло более 700 предполагаемых случаев заболевания. В 2017 г. Пакистан продолжал принимать меры по реагированию на вспышку болезни, начавшуюся в 2016 году.
О переносчиках болезни
К крупным вспышкам чикунгуньи были причастны как Ae. Aegypti, так и Ae. Albopictus. В то время как распространение Ae. Aegypti ограничивается тропиками и субтропиками, Ae. Albopictus встречается также и в регионах с умеренным и даже умеренно холодным климатом. В течение последних десятилетий Ae. Albopictus проник из Азии в районы Африки, Европы и Америки.
По сравнению с комарами вида Ae. Aegypti для размножения комаров Ae. Albopictus подходит более широкий спектр емкостей, заполненных водой, включая скорлупу кокосовых орехов, какао-бобы, обломки бамбука, дупла деревьев и скальные углубления, помимо искусственных емкостей, таких как велосипедные покрышки и поддоны под цветочными горшками. Такое разнообразие мест обитания объясняет огромное количество комаров Ae. Albopictus в сельских и пригородных районах, а также в тенистых городских парках. Вид Ae. Aegypti более тесно привязан к человеческому жилью и использует для размножения места внутри помещений, в том числе цветочные вазы, сосуды для хранения воды и бетонные баки для воды в ванных комнатах, а также те же искусственные емкости вне помещений, что и Ae. albopictus.
В Африке в передаче болезни задействованы также и некоторые другие виды комаров, включая виды из группы A. furcifer-taylori и A. luteocephalus. Имеются фактические данные о том, что резервуарами могут быть некоторые животные, включая приматов. Имеются фактические данные о том, что некоторые животные, в том числе приматы, грызуны, птицы и мелкие млекопитающие, могут играть роль резервуаров.
В 2016 году эта тенденция к снижению продолжается: по состоянию на 18 марта 2016 года до сведения ПАОЗ было доведено около 31 000 случаев, что в 5 раз меньше, чем за тот же период в 2015 году. Несмотря на эту тенденцию чикунгунья продолжает представлять угрозу для этого региона, что подтверждается первой вспышкой чикунгуньи, которая недавно была зарегистрирована в Аргентине.
Деятельность ВОЗ
ВОЗ принимает следующие меры реагирования:
- разработка основанных на фактических данных планов управления вспышками болезни;
- предоставление технической поддержки и руководящих указаний странам для эффективного ведения случаев заболевания и управления вспышками болезни;
- поддержка стран в целях улучшения их систем отчетности;
- обеспечение специальной подготовки в области клинического ведения, диагностики и борьбы с переносчиками на региональном уровне совместно с некоторыми ее сотрудничающими центрами;
- выпуск руководящих принципов и пособий по ведению случаев заболевания и борьбе с переносчиками для государств-членов;
ВОЗ рекомендует странам создать и поддерживать потенциал для выявления и подтверждения случаев заболевания, ведения пациентов и осуществления социальных стратегий информирования с целью сокращения присутствия комаров-переносчиков.
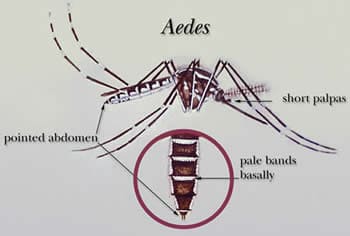
Пути заражения
Симптомы чикунгуньи
Возможные осложнения
Диагностика
Лечение и профилактика
Лихорадка Чикунгунья — вирусная болезнь, для которой характерно внезапное повышение температуры до высоких цифр, часто сопровождающееся болью в суставах.
Это заболевание имеет некоторые признаки, характерные также для лихорадки денге, и может быть неправильно диагностирована в районах, где распространена денге. Это не имеет принципиального значения для лечения, поскольку при обеих лихорадках терапия направлена на облегчение симптомов. Хотя, у денге прогноз менее благоприятный.
Название "чикунгунья" происходит от глагола на языке кимаконде, означающего "стать искривленным", что соответствует внешнему виду сгорбленных людей, страдающих от боли в суставах.
Чикунгунья выявлена более чем в 60 странах Азии, Африки, Европы и Америки.
Вспышки болезни в мире
Чикунгунья была впервые описана во время вспышки болезни в южной части Танзании в 1952 году. На протяжении ряда лет уровень инфицирования людей в Африке оставался относительно низким, но в 1999-2000 годах крупная вспышка болезни произошла в Демократической Республике Конго, а в 2007 году — в Габоне.
В феврале 2005 года началась крупная вспышка болезни на островах Индийского океана. С этой вспышкой было связано большое число завезенных в Европу случаев заболевания, главным образом, в 2006 году, когда эпидемия в Индийском океане достигла пика. В 2006 и 2007 годах произошла крупная вспышка чикунгуньи в Индии. Вспышкой болезни был также охвачен и ряд других стран Юго-Восточной Азии. С 2005 года в Индии, Индонезии, Мальдивских Островах, Мьянме и Таиланде зарегистрировано более 1,9 миллиона случаев заболевания. В 2007 году передача инфекции была впервые зарегистрирована в Европе в рамках локализованной вспышки болезни на северо-востоке Италии. Во время этой вспышки было зарегистрировано 197 случаев заболевания. Это подтвердило, что вспышки болезни, вызываемые комарами Ae. Albopictus, возможны в Европе. Зафиксированы случаи заражения во Франции и Хорватии.
В декабре 2013 года Франция сообщила о 2 лабораторно подтвержденных автохтонных (местных) случаях заболевания чикунгуньей во французской части карибского острова Сен-Мартен. С тех пор местная передача была подтверждена в более чем 43 странах и территориях Региона ВОЗ для стран Америки. Это первая документированная вспышка чикунгуньи с автохтонной передачей в Американском регионе. По состоянию на апрель 2015 года более 1 379 788 предполагаемых случаев заболевания чикунгуньей были зарегистрированы на Карибских островах, в странах Латинской Америки и в Соединенных Штатах Америки. Эта болезнь также считается причиной 191 случая смерти, имевших место за тот же период. Завезенные случаи заболевания были также зарегистрированы в Канаде, Мексике и США.
21 октября 2014 года Франция подтвердила 4 случая местного заражения вирусом чикунгуньи в Монпелье (Франция). В конце 2014 года сообщалось о вспышках болезни на островах Тихого океана. В настоящее время вспышка чикунгуньи продолжается на островах Кука и Маршалловых островах, в то время как число случаев заболевания в Американском Самоа, Французской Полинезии, Кирибати и Самоа сократились. ВОЗ приняла соответствующие ответные меры в связи с небольшими вспышками чикунгуньи в конце 2015 года в городе Дакар (Сенегал) и в штате Пенджаб (Индия).
В странах Америки в 2015 году до сведения Регионального бюро Панамериканской организации здравоохранения было доведено 693 489 случаев с подозрением на эту болезнь и 37 480 подтвержденных случаев чикунгуньи, из которых самое большое бремя этой болезни приходится на Колумбию — 356 079 случаев с подозрением на эту болезнь. Это меньше чем в 2014 году, когда в этом же регионе было зарегистрировано более одного миллиона случаев с подозрением на эту болезнь.
Весной 2016 г вспышка чикунгуньи зарегистрирована в Аргентине, а в декабре 2016 - в странах Западного полушария, в частности, в Бразилии. В Российской Федерации регистрируются единичные завозные случаи.
Пути заражения лихорадкой чикунгунья
Вирус передается от человека к человеку через укусы зараженных самок комаров.
Прямого заражения от человека или животного человеку не зарегистрировано.
В основном, переносчиками болезни являются комары двух видов Aedes aegypti и Aedes albopictus , которые могут также передавать и другие вирусы, включая печально известные вирус Зика и Денге. Эти комары питаются днем, пик активности этих комаров приходится на раннее утро и конец второй половины дня. Размножаются они вблизи искусственных водоемов, емкостей с дождевой водой. В течение последних десятилетий комары-переносчики чикунгуньи, помимо Африки, Азии и Индийского субконтинента, распространились в Европе и Америке.
Возбудителем чикунгунья (CHIKV) является РНК-вирус, принадлежащий роду альфавирусов из семейства тогавирусов.
Вирус малоустойчив во внешней среде, разрушается под воздействием ультрафиолетовых лучей, термолабилен и чувствителен к дезинфектантам.
Патогенетические механизмы лихорадки Чикунгунья сходны с геморрагическими лихорадками.
К крупным вспышкам чикунгуньи были причастны как Ae. Aegypti, так и Ae. Albopictus. В то время как распространение Ae. Aegypti ограничивается тропиками и субтропиками, Ae. Albopictus встречается также и в регионах с умеренным и даже умеренно холодным климатом. В течение последних десятилетий Ae. Albopictus проник из Азии в районы Африки, Европы и Америки.
По сравнению с комарами вида Ae. Aegypti для размножения комаров Ae. Albopictus подходит более широкий спектр емкостей, заполненных водой, включая скорлупу кокосовых орехов, какао-бобы, обломки бамбука, дупла деревьев и скальные углубления, помимо искусственных емкостей, таких как велосипедные покрышки и поддоны под цветочными горшками. Такое разнообразие мест обитания объясняет огромное количество комаров Ae. Albopictus в сельских и пригородных районах, а также в тенистых городских парках. Вид Ae. Aegypti более тесно привязан к человеческому жилью и использует для размножения места внутри помещений, в том числе цветочные вазы, сосуды для хранения воды и бетонные баки для воды в ванных комнатах, а также те же искусственные емкости вне помещений, что и Ae. albopictus.
В Африке в передаче болезни задействованы также и некоторые другие виды комаров, включая виды из группы A. furcifer-taylori и A. luteocephalus. Имеются фактические данные о том, что резервуарами могут быть некоторые животные, включая приматов. Имеются фактические данные о том, что некоторые животные, в том числе приматы, грызуны, птицы, летучие мыши и мелкие млекопитающие, могут играть роль резервуаров.
В России отсутствуют климатические условия для развития вируса лихорадки чикунгунья, поэтому распространение этого заболевания в России теоретически не возможно, разве что, с натяжкой, - в Краснодарском крае.
Признаки и симптомы лихорадки чикунгунья
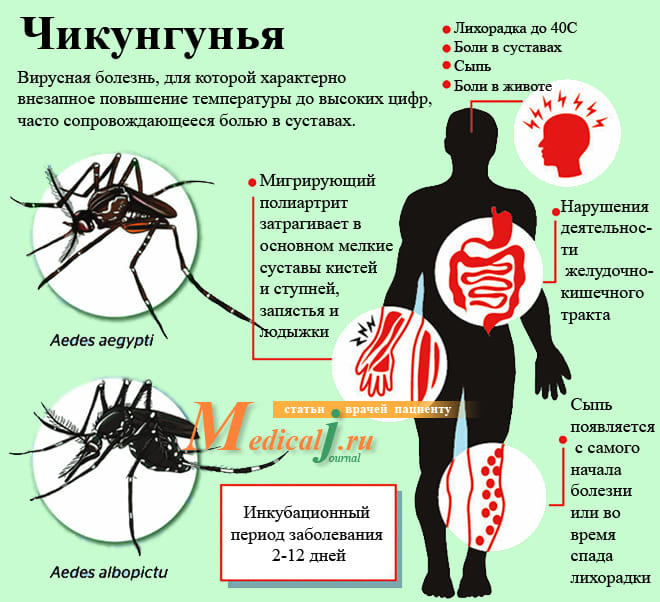
Инкубационный период. Обычно симптомы болезни появляются через 4-8 дней после укуса человека инфицированным комаром, но этот период может составлять от 2 до 12 суток.
Для чикунгуньи характерна внезапное повышение температуры тела до 40 градусов С , воспаление и боль в суставах (полиартрит). Боль в суставах при этом часто очень сильная, сковывающая, но обычно проходит без лечения через несколько дней или недель. Мигрирующий полиартрит затрагивает в основном мелкие суставы кистей и ступней, запястья и лодыжки. Крупные суставы страдают реже.
Лихорадка двухволновая: волны по нескольку дней разделены периодом апирексии в 1-3 дня.
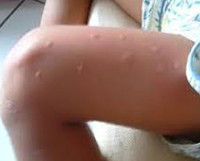
Другие общие признаки и симптомы болезни включают мышечную и головную боль, озноб, тошноту, боли в животе, усталость, светобоязнь, появление сыпи и зуда. Макуло-папулезная сыпь появляется с самого начала болезни или во время спада лихорадки. Самые интенсивные высыпания отмечаются на туловище и конечностях, возможно шелушение. Иногда возникают носовые кровотечения, но в целом геморрагические проявления не характерны, даже для детей. У некоторых больных выявляют лейкопению.
В крови повышены активность AcAT и концентрация С-реактивного белка, а также слегка снижено число тромбоцитов. У пожилых (особенно - у носителей антигена HLA-B27) надолго сохраняются тугоподвижность суставов, артралгия, время от времени появляется суставной выпот.
В большинстве случаев пациенты полностью выздоравливают через 6-10 дней, однако в некоторых случаях боли в суставах могут продолжаться в течение нескольких месяцев или даже лет, тогда правомочно говорить о хроническом течении заболевания.
Геморрагическая форма чикунгуньи наблюдается исключительно редко, заболевание протекает с развитием на 3-5-й дни болезни выраженного геморрагического синдрома, сопровождающегося тромбоцитопенией, признаками шока и синдрома полиорганной недостаточности.
Осложнения лихорадки чикунгунья
Диагностика чикунгуньи
Часто болезнь протекает с незначительными симптомами и инфекция может быть не выявлена или неправильно диагностирована в районах, где распространена лихорадка денге, поскольку симптомы схожи.
Для диагностирования болезни можно применять несколько методов. Серологические тесты, такие как иммуносорбентный анализ с применением фиксированных ферментов (ELISA), могут подтвердить присутствие антител к вирусу чикунгуньи IgM и IgG. Самые высокие уровни присутствия антител IgM достигаются через 3-5 недель после наступления болезни и сохраняются примерно в течение двух месяцев. Образцы, собранные в течение первой недели после появления симптомов, должны быть протестированы как серологическими, так и вирусологическими методами (ОТ-ПЦР).
Вирус можно изолировать из крови в течение нескольких первых дней после инфицирования. Существуют различные методы полимеразной цепной реакции с обратной транскриптазой (ПЦР-ОТ), но чувствительность этих методов различна. Некоторые из них подходят для клинического диагностирования. Полученные из клинических образцов продукты ПЦР-ОТ могут быть также использованы для генотипирования вируса, что позволяет сравнивать образцы вирусов из различных географических районов.
Дифференциальная диагностика лихорадки Чикунгунья проводится с другими геморрагическими лихорадками. При сходных клинических признаках с геморрагической лихорадкой денге заболевание отличают боли в суставах и позвоночнике, приводящие к обездвиженности больного, и отсутствие геморрагических проявлений.
Лечение лихорадки чикунгунья
Лекарств от чикунгуньи нет, то есть не существует пока каких-либо специальных противовирусных препаратов для лечения чикунгуньи.
Лечение направлено, главным образом, на облегчение симптомов, включая боль в суставах. Симптоматическое лечение включает в себя прием жаропонижающих препаратов, болеутоляющих средств, нестероидных протвовоспалительных средств и обильного потребления жидкости.
Лечение проводится исключительно в условиях стационара.
Продолжительность и напряженность постинфекционного иммунитета не изучены.
Профилактика
Близость мест размножения комаров-переносчиков болезни к человеческому жилью является значительным фактором риска заболевания чикунгуньей и другими болезнями, передаваемыми этими насекомыми. В основе профилактики лежит уменьшение количества естественных и искусственных емкостей, наполненных водой, являющихся средой обитания и размножения комаров. Во время вспышек болезни можно распылять инсектициды для уничтожения летающих комаров, обработки поверхностей внутри и вокруг емкостей, на которые садятся комары, а также обработки воды в емкостях для уничтожения незрелых личинок.
В целях защиты во время вспышек чикунгуньи рекомендуется носить одежду, которая максимально закрывает кожу от укусов комаров. Открытые участки кожи или одежду можно опрыскивать репеллентами в строгом соответствии с указаниями, содержащимися в аннотациях. Репелленты должны содержать DEET (N, N-диэтил-3-метилбензамид), IR3535 (3-[N-ацетил-N-бутил]-этиловый эфир аминопропионовой кислоты) или икаридин (1-пипеколиновая кислота, 2-(2-гидроксиэтил)-1-метилпропиловый эфир). Для тех, кто спит в дневное время, особенно для детей раннего возраста, больных и пожилых людей, хорошую защиту обеспечивают обработанные инсектицидом противомоскитные сетки. Противомоскитные спирали и другие распылители инсектицидов могут также способствовать защите от укусов комаров внутри помещений.
Люди, совершающие поездки в районы риска, должны соблюдать элементарные меры предосторожности, в том числе использовать репелленты, носить одежду с длинными рукавами и брюки и предусматривать в комнатах оконные сетки для предотвращения проникновения насекомых.
Американскими учеными разработана живая вакцина против лихорадки Чикунгунья, которая пока не прошла испытаний. Таким образом можно считать, что вакцины, в отличие от денге, от чикугуньи пока нет.
Прогноз
Прогноз в большинстве случаев благоприятный, чикунгунье свойственно доброкачественное течение. При геморрагической форме летальность колеблется от 1 до 5%.
Лихорадка чикунгунья ‒ это острое вирусное инфекционное заболевание с трансмиссивным путем передачи, вызываемое одноименным арбовирусом. Специфическим проявлением лихорадки является воспаление суставов ‒ полиартриты. Для клиники болезни также характерны высокая лихорадка, симптомы интоксикации (слабость, утомляемость, снижение работоспособности, умеренная головная боль) и сыпи. Диагностика лихорадки основана на обнаружении самого возбудителя (вируса чикунгунья) и антител к нему в крови человека. Лечение симптоматическое: жаропонижающие и обезболивающие препараты, антигистаминные средства, вазопротекторы.
МКБ-10
Общие сведения

Причины
Возбудитель инфекции – РНК-содержащий вирус чикунгунья, классифицируемый как арбовирус (передающийся при укусе членистоногих), представитель семейства Тогавирусы, рода Альфавирус. Источниками и резервуарами инфекции являются больные люди, приматы и некоторые грызуны, переносчиками – самки комаров рода Aedes. В зависимости от вида данные комары могут обитать и нападать как снаружи (в утреннее время), так и внутри помещения (чаще всего комары обитают в вазах, поддонах для цветов и растений, в мисках для кормления домашних животных). Больной человек не представляет опасности для окружающих, но может послужить источником заражения комаров, а те – других людей.
Преимущественный путь инфицирования – трансмиссивный (при укусе кровососущего насекомого). Существуют предположения, что передача возбудителя возможна при контакте крови больного человека с кровью здорового (например, при совместном внутривенном введении наркотических средств одним шприцем, переливании крови, использовании нестерильного инструментария в медицинском учреждении), но достоверно случаев подобного заражения лихорадкой чикунгунья не зарегистрировано. Возбудитель неустойчив в окружающей среде, погибает при действии высоких температур, ультрафиолета и обычных доз дезинфицирующих средств.
Патогенез
Патогенез болезни изучен недостаточно. Считается, что при укусе самкой комара вместе со слюной вирус чикунгунья попадает в кровь человека. Возбудитель поражает эндотелий сосудов, в клетках которого активно размножается и накапливается, проникая затем в кровоток. Вирус чикунгунья проявляет тропность к суставной ткани, однако, имеются данные о вовлечении в патологический процесс сердечной мышцы, пищеварительного тракта, глаз и мозга. Поражение сосудистой стенки усиливает её проницаемость, что приводит к выходу плазмы и форменных элементов (в основном, эритроцитов) в ткани и клинически проявляется геморрагическим синдромом. Наличие и напряженность иммунитета после инфекции в настоящее время исследуются.
Симптомы лихорадки чикунгунья
Инкубационный период составляет 4-8 дней, в некоторых случаях может укорачиваться до 2-х суток либо удлиняться до 12 дней. Начало болезни всегда острое, внезапное на фоне удовлетворительного самочувствия. Характерно резкое повышение температуры тела, нередко сразу до высоких цифр (39 0 С и выше). Лихорадка сопровождается ознобами, резкой слабостью, потерей аппетита и мышечными болями.
Патогномоничным является возникновение сильнейших суставных болей, затрагивающих мелкие суставы: запястья, ступни, голеностопы, кисти. Суставы значительно увеличиваются в размерах, становясь практически неподвижными, а при попытке движения возникает резкая боль, несколько уменьшающаяся в покое. На ощупь суставы горячие, припухшие, с красноватой кожей над ними. Характерным для лихорадки является так называемый мигрирующий полиартрит ‒ суставные изменения переходят с одной конечности на другую, причем предыдущее поражение исчезает самостоятельно.
Пациенты часто предъявляют жалобы на боли в животе, срывы стула, тошноту и редко – рвоту. На коже верхней половины туловища, верхних и нижних конечностей у больных обнаруживается папулёзная (бугорковая) сыпь с выраженным зудом, проходящая затем с небольшим шелушением. Поскольку вирус чикунгунья патологически изменяет стенку сосудов, нередко возникновение петехиальных (точечных) высыпаний, десневых и носовых кровотечений.
Осложнения
В тяжёлых случаях возможно появление кровотечений из желудочно-кишечного тракта, мочеполовых путей, кровоизлияний в сетчатку глаза и головной мозг. После выздоровления может длительно сохраняться тугоподвижность суставов. Не исключается присоединение вторичной бактериальной инфекции в связи с инвазивными методами диагностики и лечения (забор крови, искусственная вентиляция лёгких, инъекции, установка внутривенных и мочевых катетеров), нередко развивается застойная пневмония. Смертельные исходы лихорадки чаще всего обусловлены поздним обращением за медицинской помощью и развитием синдрома диссеминированного внутрисосудистого свёртывания крови (ДВС-синдрома).
Диагностика
При подозрении на лихорадку чикунгунья обязательна консультация инфекциониста, дерматовенеролога и терапевта, при появлении симптомов поражения глаз и головного мозга – офтальмолога и невролога. Базовая диагностика инфекционной патологии включает в себя лабораторные и инструментальные методы:
- Определение инфекционных маркеров. Уже с первых дней заболевания удается выделить возбудителя из крови больного с помощью ПЦР. Методом ИФА исследование крови на наличие антител к вирусу чикунгунья проводят в динамике – при обращении пациента и через 14 дней. Для подтверждения диагноза необходим минимум двукратный рост титра антител.
- Клинико-биохимические исследования крови. В общем анализе крови при заражении вирусом чикунгунья наблюдается лейкопения и тромбоцитопения, ускорение СОЭ. Биохимические показатели отражают повышение уровня СРБ, активности трансаминаз (АЛТ, АСТ), реже – увеличение содержания билирубина.
- Лучевое исследование суставов. УЗИ суставов позволяет выявить наличие воспалительных изменений, в том числе суставного выпота. Рентгенологически поражение суставов при лихорадке чикунгунья не имеет выраженных морфологических признаков, поэтому артрография применяется, главным образом, с целью исключения других артропатий.
Дифференциальную диагностику проводят с другими геморрагическими лихорадками (денге, долины Рифт, крымской геморрагической, Ласса, Марбург и Эбола) и инфекциями (гриппом, лептоспирозом, малярией, гепатитом В, тифами и паратифами). Также необходимо исключить аутоиммунные васкулиты, онкологические заболевания, пневмонию, декомпенсацию сахарного диабета, пиелонефрит, мочекаменную болезнь, сепсис, сифилис и ревматоидный артрит.
Лечение лихорадки чикунгунья
Терапия проводится в инфекционном стационаре. Рекомендован постельный режим до 2-3-х дней устойчивого снижения температуры тела, применение противомоскитных сеток над кроватью, обильное питьё и частое дробное питание с исключением жирной, жареной пищи, алкоголя и приправ. На данном этапе развития медицины специфическое противовирусное лечение лихорадки чикунгунья не разработано; терапия заболевания симптоматическая (жаропонижающие, болеутоляющие, антигистаминные средства, препараты, укрепляющие сосудистую стенку). Применение аспирина и его аналогов при этой инфекционной патологии запрещено из-за возможного усиления геморрагического синдрома.
Прогноз и профилактика
Прогноз при своевременно выявленной инфекции благоприятный, различные осложнения и смертельные исходы чаще встречаются у ослабленных, пожилых лиц и детей. В популяции, где отсутствует иммунитет к болезни и имеются условия для массового выплода и существования комаров-переносчиков вируса чикунгунья, лихорадка способна передаваться быстрыми темпами и поражать большое количество здоровых лиц (что особенно заметно при ежегодных вспышках в африканских странах). При неосложненном течении болезнь длится около двух недель, при этом суставные боли самостоятельно проходят в 80% случаев. У части пациентов артралгии могут сохраняться более полугода после перенесенной инфекции.
Сообщается о создании вакцины против лихорадки чикунгунья, однако на сегодняшний день препарат еще проходит этапы регистрации. В дальнейшем вакцина может быть использована для иммунизации проживающих в районах с высокой заболеваемостью, а также для лиц, желающих их посетить с туристическими или трудовыми целями. Неспецифическая профилактика подразумевает борьбу с комарами, своевременное выявление и изоляцию больных. Лицам, находящимся в местах обитания переносчиков болезни, следует пользоваться одеждой закрытого типа, защитными сетками и репеллентами.
Читайте также:


