Вирус лейшманиоза что это
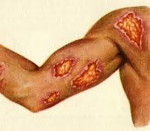
Лейшманиоз представляет собой протозойную инфекцию с трансмиссивным механизмом распространения, характеризующуюся поражением кожных покровов или внутренних органов внутриклеточными паразитами – лейшманиями. Лейшманиозы подразделяют на висциральные, протекающие с поражением легких, печени, селезенки, сердца, и кожные, проявляющиеся трансформирующимися в очаги изъязвления папулами. Диагностика лейшманиоза осуществляется путем выявления лейшманий в крови пациента (при висцеральной форме) или в отделяемом кожных элементов (при кожной форме).
Общие сведения
Лейшманиоз представляет собой протозойную инфекцию с трансмиссивным механизмом распространения, характеризующуюся поражением кожных покровов или внутренних органов внутриклеточными паразитами – лейшманиями.
Характеристика возбудителя
Лейшманиоз вызываются семнадцатью из более чем двадцати видов простейших паразитов рода Leishmania. Лейшмании развиваются внутри клеток хозяина (преимущественно в макрофагах и элементах ретикулоэндотелиальной системы). В течение своего жизненного цикла им необходимо сменить двух хозяев. В организме позвоночных животных лейшмании находятся в безжгутиковой форме, развиваясь в жгутиковую форму в теле членистоногого. Лейшмании отличаются резистентностью к антибиотикам, и чувствительны к препаратам пятивалентной сурьмы.
Подавляющее большинство лейшманиозов – зоонозы (резервуаром и источником инфекции являются животные), только два вида – антропонозы. Виды животных, участвующих в распространении лейшманиоза, довольно ограничены, поэтому инфекция является природно-очаговой, распространяется в пределах обитания соответствующей фауны: грызунов песчаниковых видов, псовых (лисы, собаки, шакалы), а также переносчиков – москитов. Преимущественно очаги лейшманиоза располагаются в странах Африки и Южной Америки. Большинство из них - развивающиеся, среди 69 стран, где распространен лейшманиоз, 13 являются беднейшими странами мира.
Человек является источником инфекции в случае поражения кожной формой лейшмании, при этом москиты получают возбудителя с отделяемым кожных язв. Висцеральная лейшмания в подавляющем большинстве случаев является зоонозной, москиты заражаются от больных животных. Заразность москитов отсчитывается с пятого дня попадания лейшманий в желудок насекомого и сохраняется пожизненно. Человек и животные контагиозны в течение всего срока пребывания возбудителя в организме.
Лейшманиоз передается исключительно с помощью трансмиссивного механизма, переносчики – москиты, получают инфекцию, питаясь кровью больных животных, и переносят здоровым особям и людям. Человек обладает высокой восприимчивостью к инфекции, после перенесения кожного лейшманиоза сохраняется продолжительный стойкий иммунитет, висцеральная форма такового не формирует.
Патогенез
Возбудитель проникает в толщу кожи человека при укусе москита, формируя в области входных ворот лейшманиозную гранулему. Впоследствии, при висцеральной форме инфекции гранулема рассасывается, а при кожной - прогрессирует в язву. Лейшмании разносятся по организму с током лимфы, поражая регионарные лимфатические узлы. Вдоль лимфатического сосуда паразиты могут формировать лейшманиомы – ряд последовательно располагающихся специфических язв.
В Южной Америке отмечаются формы лейшмании, протекающие с поражением слизистых оболочек ротовой полости, носоглотки и верхних дыхательных путей с грубой деформацией глубоких тканей и развитием полипозных образований. Висцеральная форма лейшманиоза развивается в результате рассеивания возбудителя по организму и попадания в печень, селезенку, костный мозг. Реже – в кишечную стенку, легкие, почки и надпочечники.
Возникающий иммунный ответ подавляет инфекцию, при этом заболевание протекает латентно, либо с маловыраженной симптоматикой. При иммунодефиците, сниженных защитных свойствах лейшманиоз прогрессирует, протекает с выраженной клиникой интоксикационного синдрома, лихорадкой. Размножение паразитов в печени способствуют замещению гепатоцитов фиброзной тканью, в селезенке отмечают атрофию пульпы с участками инфарктов и некротизации. Вследствие поражения костного мозга развивается анемия. В целом висцеральный лейшманиоз, прогрессируя, вызывает общую кахексию.
Классификация
Лейшманиозы подразделяются на висцеральные и кожные формы, каждая форма, в свою очередь, разделяется на антропонозы и зоонозы (в зависимости от резервуара инфекции). Висцеральные зоонозные лейшманиозы: детский кала-азар (средиземноморско-среднеазиатский), лихорадка дум-дум (распространена в восточной Африке), носоглоточный лейшманиоз (кожно-слизистый, лейшманиоз Нового Света).
Индийский кала-азар является висцеральным антропонозом. Кожные формы лейшманиоза представлены болезнью Боровского (городской антропонозный тип и сельский зооноз), пендинской, ашхабадской язвами, багдадским фурункулом, эфиопским кожным лейшманиозом.
Симптомы лейшманиоза
Инкубационный период этой формы лейшманиоза составляет от 20 дней до нескольких (3-5) месяцев. Иногда (довольно редко) затягивается до года. У детей раннего возраста в этот период может отмечаться первичная папула в месте внедрения возбудителя (у взрослых встречается в редких случаях). Инфекция протекает в острой, подострой и хронической формах. Острая форма обычно отмечается у детей, характеризуется бурным течением и без должной медицинской помощи заканчивается летально.
Чаще всего встречается подострая форма заболевания. В начальном периоде отмечается постепенное нарастание общей слабости, разбитости, повышенной утомляемости. Отмечается снижение аппетита, побледнение кожи. В этом периоде при пальпации можно выявить некоторое увеличение размеров селезенки. Температура тела может подниматься до субфебрильных цифр.
Подъем температуры до высоких значений говорит о вступлении заболевания в период разгара. Лихорадка имеет неправильный или волнообразный характер, продолжается в течение нескольких дней. Приступы лихорадки могут сменяться периодами нормализации температуры или снижения до субфебрильных значений. Такое течение обычно продолжается 2-3 месяца. Лимфатические узлы увеличены, отмечается гепато- и, в особенности, спленомегалия. Печень и селезенка при пальпации умеренно болезненны. При развитии бронхоаденита отмечается кашель. При такой форме нередко присоединяется вторичная инфекция дыхательной системы и развивается пневмония.
С прогрессированием заболевания отмечается усугубление тяжести состояния больного, развивается кахексия, анемия, геморрагический синдром. На слизистых оболочках ротовой полости возникают некротизированные участки. Ввиду значительного увеличения селезенки происходит смещение сердца вправо, тоны его глухие, ритм сокращений ускорен. Отмечается склонность к падению периферического артериального давления. С прогрессированием инфекции формируется сердечная недостаточность. В терминальном периоде больные кахексичны, кожные покровы бледные и истонченные, отмечаются отеки, выражена анемия.
Хронический лейшманиоз протекает латентно, либо с незначительной симптоматикой. Антропонозный висцеральный лейшманиоз может сопровождаться (в 10% случаев) появлением на коже лейшманоидов – мелких папиллом, узелков или пятен (иногда просто участки со сниженной пигментацией), содержащих возбудителя. Лейшманоиды могут существовать годами и десятилетиями.
Распространен в тропическом и субтропическом климате. Инкубационный период его составляет 10-20 дней, может сокращаться до недели и удлиняться до полутора месяцев. В области внедрения возбудителя при этой форме инфекции обычно формируется первичная лейшманиома, первоначально имеющая вид розовой гладкой папулы около 2-3 см в диаметре, в дальнейшем прогрессирующей в безболезненный или малоболезненный при надавливании фурункул. Спустя 1-2 недели в лейшманиоме формируется некротический очаг, и вскоре образуется безболезненное изъязвление с подрытыми краями, окруженное валиком инфильтрированной кожи с обильным отделяемым серозно-гнойного или геморрагического характера.
Отличается значительной распространенной инфильтрацией кожи. Со временем инфильтрат регрессирует, не оставляя последствий. В исключительных случаях отмечаются мелкие язвы, заживающие без заметных рубцов. Такая форма лейшманиоза достаточно редка, обычно отмечается у пожилых лиц.
Наблюдается в основном у детей и молодых людей. При этой форме вокруг послеязвенных рубцов или на них появляются мелкие бугорки, могущие увеличиваться в размерах и сливаться друг с другом. Изъязвляются такие бугорки редко. Язвы при этой форме инфекции оставляют значительные рубцы.
Характеризуется продолжительным инкубационным периодом, который может достигать нескольких месяцев и лет, а также медленным развитием и умеренной интенсивностью кожных поражений.
Осложнения лейшманиоза
Длительно протекающий лейшманиоз прогрессирует с развитием пневмонии, нефритов, агранулоцитоза, геморрагического диатеза, а также может осложняться гнойно-некротическими воспалениями.
Диагностика лейшманиоза
Общий анализ крови при лейшманиозе показывает признаки гипохромной анемии, нейтропении и анэозинофилии при относительном лимфоцитозе, а также пониженную концентрацию тромбоцитов. СОЭ повышена. Биохимический анализ крови может показать гипергаммаглобулинемию. Выделение возбудителя кожного лейшманиоза возможно из бугорков и язв, при висцеральном - лейшмании обнаруживаются в посеве крови на стерильность. При необходимости для выделения возбудителя производят биопсию лимфоузлов, селезенки, печени.
В качестве специфической диагностики осуществляют микроскопическое исследование, бакпосев на питательной среде NNN, биопробы на лабораторных животных. Серологическая диагностика лейшманиоза проводится с применением РСК, ИФА, РНИФ, РЛА. В периоде реконвалесценции отмечается позитивная реакция Монтенегро (кожная проба с лейшманином). Производится при эпидемиологических исследованиях.
Лечение лейшманиоза
Этиологическое лечение лейшманиоза заключается в применении препаратов пятивалентной сурьмы. При висцеральной форме их назначают внутривенно с нарастанием дозировки на 7-10 дней. В случае недостаточной эффективности терапию дополняют амфотерицином В, вводимым с 5% раствором глюкозы внутривенно медленно. На ранних стадиях кожного лейшманиоза бугорки обкалывают мономицином, сульфатом берберина или уротропином, а также назначают эти препараты в виде мазей и примочек.
Сформировавшиеся язвы являются показанием к назначению мирамистина внутримышечно. Для ускорения заживления язв эффективна лазерная терапия. Препаратами резерва при лейшманиозе являются амфотерицин В и пентамидин, их назначают в случаях рецидивирования инфекции и при резистентности лейшманий к традиционным средствам. Для повышения эффективности терапии можно добавить человеческий рекомбинантный гаммаинтерферон. В некоторых случаях бывает необходимо хирургическое удаление селезенки.
Прогноз и профилактика лейшманиоза
При легко протекающем лейшманиозе возможно самостоятельное выздоровление. Благоприятен прогноз при своевременном выявлении и должных медицинских мерах. Тяжелые формы, инфицирование лиц с ослабленными защитными свойствами, отсутствие лечения значительно ухудшают прогноз. Кожные проявления лейшманиоза оставляют косметические дефекты.
Профилактика лейшманиоза включает меры по благоустройству населенных пунктов, ликвидацию мест расселения москитов (свалок и пустырей, затопленных подвальных помещений), дезинсекцию жилых помещений. Индивидуальная профилактика заключается в использовании репеллентов, других средств защиты от укусов москитов. При обнаружении больного производят химиопрофилактику пириметамином в коллективе. Специфическая иммунная профилактика (вакцинация) производится лицам, планирующим посещение эпидемически опасных районов, а также неимунному населению очагов инфекции.

Что такое лейшманиоз?
Лейшманиоз – инфекция протозойного типа, распространяющаяся по принципам трансмиссивного механизма. Может поражать кожный покров или внутренние органы пациента из-за жизнедеятельности внутриклеточных паразитов – лейшманий. Заболевание может иметь несколько форм протекания.
Возбудитель заболевания
Причиной развития этой болезни являются семнадцать видов паразитов, которые принадлежат к роду Leishmania. Эти простейшие паразитирующие организмы проходят через стадии своего развития в клетках человеческого организма. Предпочтительно возбудитель лейшманиоза проходит стадии своего развития в макрофагах или же ретикулоэндотелиальной системе, точнее, некоторых ее элементах. Жизненный цикл лейшмании предполагает смену паразитом двух хозяев. Позвоночные животные переносят паразитов, которые находятся в безжгутиковой форме.
Строение лейшмании переходит в жгутиковую форму в организмах членистоногих животных. Отличительными характеристиками являются чувствительность к компонентам сурьмы пятивалентной и устойчивость к препаратам антибиотической группы.
В большинстве случаев источником и хранилищем инфекционных процессов являются животные. И лишь некоторые виды лейшмании считаются антропонозами. Одним из таких видов паразита считается лейшмания Донована. При этом список животных, способных быть переносчиками паразитов, достаточно ограничен. Это влияет на то, что заболевание носит очаговый характер поражения. Болезнь распространена в 69 странах, 13 из которых входят в список беднейших, а подавляющее большинство – находятся на стадии развития.
Возбудитель заболевания переносится трансмиссивным способом посредством москитов. Возбудитель попадает к насекомым после укуса животного, зараженного лейшманией. Далее через укус паразит передается здоровым людям. Москиты становятся переносчиками возбудителей через 5 дней после попадания лейшманий в их желудок. Заразность сохраняется всю жизнь москита.
Будьте осторожны
По статистике более 1 миллиарда человек заражено паразитами. Вы даже можете не подозревать, что стали жертвой паразитов.
Определить наличие паразитов в организме легко по одному симптому — неприятному запаху изо рта. Спросите близких, пахнет ли у вас изо рта утром (до того, как почистите зубы). Если да, то с вероятностью 99% вы заражены паразитами.
Заражение паразитами приводит к неврозам, быстрой утомляемости, резкими перепадами настроениями, в дальнейшим начинаются и более серьезные заболевания.
У мужчин паразиты вызывают: простатит, импотенцию, аденому, цистит, песок, камни в почках и мочевом пузыре.
У женщин: боли и воспаление яичников. Развиваются фиброма, миома, фиброзно-кистозная мастопатия, воспаление надпочечников, мочевого пузыря и почек. А так же сердечные и раковые заболевания.
Сразу хотим предупредить, что не нужно бежать в аптеку и скупать дорогущие лекарства, которые, по словам фармацевтов, вытравят всех паразитов. Большинство лекарств крайне неэффективны, кроме того они наносят огромный вред организму.
Что же делать? Для начала советуем почитать статью с главного института паразитологии Российской Федерации. В данной статье раскрывается метод, с помощью которого можно почистить свой организм от паразитов без вреда для организма. Читать статью >>>

Люди и животные считаются переносчиками паразита на протяжении всего времени нахождения возбудителей заболевания. Человек обладает высоким уровнем восприимчивости к лейшманиям. Однако после того, как пациент перенес кожную форму заболевания, его организм формирует длительный иммунитет к повторному инфицированию. Висцеральная форма лейшманиоза не вызывает у организма человека формирование иммунной реакции.
Стоит отметить, что возбудители кожной формы лейшманиоза в большей степени принадлежат к антропонозами, в то время как болезнетворный процесс висцеральной формы передается посредством переноски возбудителя животными. Это значит, что большая часть лейшманий, вызывающая висцеральные лейшманиозы, принадлежат к группе зоонозов.
Разновидности лейшманиоза
Общая классификация данного заболевания включает в себя два основных вида, а именно:
- висцеральный лейшманиоз;
- кожный лейшманиоз.
Более подробное разделение видов заболевания подразделяет каждую из форм на другие виды, которые напрямую зависят от того, какая именно лейшмания поразила организм пациента.
Кожная форма болезнетворного процесса делится на следующие виды:
- багдадский фурункул;
- эфиопский кожный лейшманиоз;
- болезнь Боровского (городская антропонозная форма);
- болезнь Боровского (сельский зооноз);
- ашхабадская и пендинская язвы.
Лейшманиоз у человека, протекающий в висцеральной форме, подразделяется на категории следующим образом:
- индийский кала-азар;
- лихорадка дум-дум;
- Средиземноморско-среднеазиатский висцеральный лейшманиоз (детский кала-азар);

Возбудитель попадает в организм пациента благодаря укусам переносчика, а именно москитов. При этом в области ворот происходит формирование лейшманиозной гранулемы. Висцеральный лейшманиоз протекает с дальнейшим рассасыванием гранулемы, в то время как кожный лейшманиоз развивается с преобразованием сформированной гранулемы в язву. Далее паразиты распространяются по организму с током лимфы.
Лейшмания висцеральная распространяется в организме больного человека попадая в костный мозг, селезенку или печень. В более редких это могут быть такие органы, как легкие, надпочечники и почки, стенку кишечника. В Южной Америке известны случаи, когда болезнь может поражать слизистые оболочки верхних дыхательных путей, носоглотки и полости рта. При этом патологический процесс сопровождается грубыми деформациями тканей. Также при таких формах заболевания возможно развитие образований, которые носят полипозный характер.
Иммунитет человеческого организма, пытаясь защититься от инфекции, вызываемой паразитом, может подавлять инфекционные процессы. Это может привести к тому, что симптомы лейшманиоза могут быть не особо заметными. Также вследствие иммунного ответа организма болезнетворный процесс может протекать в латентной форме.
Способы диагностики лейшманиоза
Для того, чтобы выявить у человека наличие лейшманий, медиками принимается ряд диагностических мер, а именно:
- общий анализ крови;
- проведение биохимического анализа крови пациента;
- посев крови на стерильность;
- биопсия лимфоузлов или внутренних органов;
- анализ выделений с пораженных участков кожного покрова.
Анализ крови общего характера позволяет специалистам обнаружить пониженный уровень концентрации тромбоцитов. Также этот анализ показывает наличие признаков анэозинофилии, нейтропении и гипохромной анемии при относительном уровне лимфоцитоза и повышенный уровень СОЭ.
Биохимический анализ указывает на гипергаммаглобулинемию.
Проверка крови на стерильность может помочь выявить, есть ли в организме возбудитель висцерального лейшманиоза.
Кожный лейшманиоз может быть диагностирован благодаря проведению анализа выделений с язв и бугорков на коже.
Биопсия применяется медиками в качестве дополнительного диагностического средства, к которому прибегают в случае такой необходимости.
Основные факты
- Существует 3 основных типа лейшманиоза — висцеральный (также известен как кала-азар и являющийся самой тяжелой формой болезни), кожный (наиболее распространенный) и слизисто-кожный.
- Возбудителем лейшманиоза является простейший паразит Leishmania, который передается при укусе инфицированных москитов.
- Болезнь поражает самых бедных людей планеты и связана с недостаточностью питания, перемещением населения, плохими жилищными условиями, слабой иммунной системой и отсутствием ресурсов.
- Лейшманиоз связан с изменениями в окружающей среде, такими как обезлесение, строительно дамб и ирригационных систем и урбанизация.
- По оценкам, ежегодно происходит 700 000–1 миллион новых случаев инфицирования и от 26 000 до 65 000 случаев смерти.
- Лишь у небольшой доли людей, инфицированных паразитами Leishmania, в конечном итоге разовьется болезнь.
Возбудителем лейшманиоза является паразит протозоа, один из более чем 20 видов Leishmania. Установлено, что переносчиками паразита Leishmania являются более 90 видов москитов. Существует 3 основных типа этой болезни:
- Висцеральный лейшманиоз (ВЛ, известный также как кала-азар) без лечения заканчивается смертельным исходом. Для него характерны нерегулярные приступы лихорадки, потеря веса, увеличение селезенки и печени и анемия. Большинство случаев происходит в Бразилии, Восточной Африке и Юго-Восточной Азии. По имеющимся оценкам, в мире ежегодно происходит от 50 000 до 90 000 новых случаев заболевания ВЛ, однако ВОЗ получает информацию лишь в отношении 25-45% случаев. В 2017 г. более 95% новых случаев заболевания, о которых была извещена ВОЗ, произошли в 10 странах: Бангладеш, Бразилии, Китае, Эфиопии, Индии, Кении, Непале, Сомали, Южном Судане и Судане.
- Кожный лейшманиоз (КЛ) является наиболее распространенной формой лейшманиоза и вызывает повреждения кожи, главным образом язвы, на открытых участках тела, после которых на всю жизнь остаются шрамы, тяжелая инвалидность или стигма. Около 95% случаев заболевания КЛ происходит в странах Американского континента, в Средиземноморском бассейне, на Ближнем Востоке и в Средней Азии. В 2017 г. более 95% новых случаев заболевания КЛ произошли в 7 странах: Алжире, Афганистане, Бразилии, Ираке, Иране (Исламской Республике), Колумбии и Сирийской Арабской Республике. По оценкам, в мире ежегодно происходит от 600 000 до 1 миллиона новых случаев заболевания.
- Слизисто-кожный лейшманиоз приводит к частичному или полному разрушению слизистых оболочек носа, рта и горла. Более 90% случаев заболевания слизисто-кожным лейшманиозом происходит в Многонациональном Государстве Боливия, Бразилии, Перу и Эфиопии.
Паразиты, вызывающие лейшманиоз, передаются при укусах инфицированных самок phlebotomine sandflies, которые питаются кровью для откладывания яиц. Эпидемиология лейшманиоза зависит от характеристик паразита и вида москита, экологических особенностей мест, где происходит передача инфекции, текущего и прошлого воздействия паразита на данную группу населения и поведения людей. Установлено, что около 70 видов животных, в том числе человек, являются естественными резервуарами паразитов Leishmania.
Специфика по регионам ВОЗ
Висцеральный, кожный и слизисто-кожный лейшманиоз является эндемическим в Алжире и странах Восточной Африки, которые характеризуются высокой эндемичностью. В Восточной Африке часто происходят вспышки висцерального лейшманиоза.
Эпидемиология кожного лейшманиоза в Америке очень сложна и характеризуется разными циклами передачи, резервуарными хозяевами, типами москитов-переносчиков, клиническими проявлениями и ответными реакциями на лечение, а также тем, что в одном и том же географическом районе могут циркулировать разные виды Leishmania. 90% случаев ВЛ в этом регионе приходится на Бразилию.
На этот регион приходится 70% случаев кожного лейшманиоза в мире. Висцеральный лейшманиоз является высокоэндемическим в Ираке, Сомали и Судане.
Этот регион эндемичен по кожному и висцеральному лейшманиозу. Кроме того, регистрируются завезенные случаи заболевания, главным образом из Африки и Америки.
Основной формой болезни в этом регионе является висцеральный лейшманиоз, но регион также эндемичен по кожному лейшманиозу. Это единственный регион, выступивший с региональной инициативой ликвидировать висцеральный лейшманиоз как проблему общественного здравоохранения к 2020 г.
PDKL является осложнением висцерального лейшманиоза, обычно проявляющимся в виде макулезной, папулезной или узелковой сыпи обычно на лице, верхней части рук, туловище и других частях тела. Он характерен, в основном, для Восточной Африки и Индостана, где это состояние регистрируется у 5-10% пациентов с кала-азар. Обычно сыпь появляется через 6 месяцев — один или более лет после видимого излечения кала-азар, но может появиться и раньше. Люди с PDKL считаются потенциальным источником инфекции Leishmania.
Существует высокая вероятность, что у людей с коинфекцией лейшмании и ВИЧ разовьется резко выраженная клиническая болезнь с частыми рецидивами и высокими показателями смертности. Антиретровирусное лечение ограничивает развитие болезни, отдаляет наступление рецидивов и повышает выживаемость коинфицированных пациентов. Высокие показатели сочетанной инфекции Leishmania-ВИЧ зарегистрированы в Бразилии, Эфиопии и индийском штате Бихар.
Белково-энергетическая недостаточность и недостаточное потребление железа, витамина А и цинка в питании повышают риск развития заболевания в результате инфицирования.
Эпидемии обеих основных форм лейшманиоза часто связанны с миграцией и передвижением людей, не имеющих иммунитета, в районы, где сохраняются циклы передачи инфекции. Важными факторами остаются воздействие на рабочих местах, а также широко распространившееся обезлесение.
На заболеваемость лейшманиозом может повлиять урбанизация и вторжение человека в лесные районы.
Лейшманиоз чувствителен к климату так как он воздействует на эпидемиологию лейшманиоза разными путями:
- изменения температуры, выпадения осадков и влажности могут оказывать значительное воздействие на переносчиков и хозяев путем изменения мест их распространения и воздействия на их выживаемость и размеры популяций;
- небольшие температурные колебания могут оказывать глубокое воздействие на цикл развития промастигот лейшманий в организме москитов, что может привести к установлению передачи паразита в районах, ранее не являющихся эндемичными по этой болезни;
- засуха, голод и наводнения могут приводить к массовому перемещению и миграции людей в районы с передачей лейшманиоза, а плохое питание может ослаблять их иммунитет.
При висцеральном лейшманиозе диагноз ставится на основе клинических признаков в сочетании с результатами паразитологических или серологических тестов (диагностических экспресс-тестов и других). При кожном и слизисто-кожном лейшманиозе серологические тесты имеют ограниченную ценность. Эффективность лечения лейшманиоза зависит от ряда факторов, включая тип болезни, сопутствующие патологии, вид паразита и географическое положение. Диагноз подтверждают клинические проявления и результаты паразитологических тестов.
Лечение лейшманиоза зависит от нескольких факторов, включая тип болезни, вид паразитов, географическое расположение. Лейшманиоз можно лечить и излечивать, но для того, чтобы лекарства помогли организму избавиться от паразитов, необходим здоровый иммунитет, а при иммунодефиците существует риск рецидивов. Всем пациентам, у которых диагностирован висцеральный лейшманиоз, требуется безотлагательное и полное лечение. Детальная информация о лечении разных форм болезни в зависимости от географического расположения доступна в серии технических докладов ВОЗ 949 о борьбе с лейшманиозом.
Для профилактики лейшманиоза и борьбы с ним необходимо проводить комбинированные стратегии, так как передача инфекции происходит в сложной биологической системе с участием человека (хозяина), паразита, москита (переносчика) и в некоторых случаях животного резервуара (хозяина). Основные стратегии включают следующие:
- Ранняя диагностика, эффективное и своевременное лечение способствуют уменьшению распространенности болезни и предотвращают инвалидность и смерть. Это способствует снижению уровней передачи инфекции и мониторингу распространения и бремени болезни. В настоящее время существуют высокоэффективные и безопасные препараты для лечения лейшманиоза, особенно его висцеральной формы, хотя их применение может быть сопряжено с трудностями. Доступ к этим препаратам значительно улучшился благодаря системе ВОЗ по согласованию цен и программе бесплатного предоставления лекарств через ВОЗ.
- Борьба с переносчиками способствует снижению заболеваемости или прерыванию передачи инфекции путем сокращения числа москитов. Методы борьбы включают распыление инсектицидов, использование обработанных инсектицидом сеток, рациональное использование окружающей среды и личную защиту.
- Эффективный эпиднадзор за болезнью Очень важно вести эффективный эпиднадзор за болезнью. Мониторинг и принятие мер во время эпидемий и в ситуациях с высокими коэффициентами летальности среди получающих лечение пациентов.
- Борьба с животными-хозяевами является сложным мероприятием, требующим учета местных условий.
- Социальная мобилизация и укрепление партнерств — мобилизация и санитарное просвещение местных сообществ при проведении эффективных мероприятий, направленных на изменение поведения, и коммуникационных стратегий, адаптированных к местным условиям. Партнерство и сотрудничество с различными заинтересованными сторонами и программами по борьбе с другими трансмиссивными болезнями имеет критически важное значение на всех уровнях.
Работа ВОЗ в области борьбы с лейшманиозом ведется по следующим направлениям:
- Техническое и финансовое содействие национальным программам по борьбе с лейшманиозом в области обновления руководящих принципов и составления планов борьбы с болезнью, охватывающих формирование устойчивых и эффективных систем эпиднадзора и систем обеспечения готовности к эпидемиям и реагирования на них.
- Мониторинг тенденций заболеваемости и оценка воздействия мероприятий по борьбе, которые позволят повысить осведомленность и улучшить информационно-разъяснительную работу в отношении бремени лейшманиоза и содействовать справедливому доступу к услугам здравоохранения.
- Разработка основанных на фактических данных руководящих принципов политики, стратегий и стандартов по профилактике лейшманиоза и борьбе с ним, и мониторинг их осуществления; повышение осведомленности и информационно-разъяснительная работа в отношении глобального бремени лейшманиоза и обеспечение справедливого доступа к службам здравоохранения для профилактики болезни и ведения случаев заболевания;
- Укрепление сотрудничества и координации среди партнеров, заинтересованных сторон и других структур;
- Стимулирование научных исследований и использование эффективной борьбы с лейшманиозом, в том числе безопасных, эффективных и доступных по стоимости лекарств, диагностических средств и вакцин;
- Оказание поддержки национальным программам борьбы для обеспечения доступа к лекарственным препаратам гарантированного качества.
Читайте также:


