Вакцины против гриппа и полиомиелита
История прививок от полиомиелита. Живая и инактивированная вакцины против полиомиелита
Прививку от полиомиелита дети получают в 3 и 4,5 месяца — инактивированной вакциной и в 6 месяцев — живой. Капли от полиомиелита начали производить в России более 60 лет назад, а инактивированную вакцину придумали, а потом усовершенствовали в США. Действительно ли удастся победить полиомиелит в мире, если в отдельных странах им уже давно не болеют?
Полиовирус — вирус кишечной группы, или энтеровирус, передающийся фекально-оральным путем. Источником и переносчиком его является инфицированный человек, выделяющий вирусные частицы со слизью носоглотки и верхних дыхательных путей, а также с фекалиями. Одним из основных путей распространения инфекции продолжают оставаться сточные воды. Заражение чаще всего происходит через грязные руки, предметы обихода, воду или пищу.
Полиомиелит — это заболевание нервной системы, вызываемое полиовирусом одного из трех типов — 1, 2 или 3. Проявляется лихорадкой, а затем периферическим параличом, который остается на всю жизнь. В самых тяжелых случаях в результате паралича дыхательной мускулатуры (бульбарная форма) болезнь влечет за собой смерть.
Клинические проявления полиомиелита относительно редки — 1 на 100–1000 случаев бессимптомного течения. Это затрудняет процесс своевременного обнаружения инфекции. Ограничение функциональности и чувствительности конечностей может быть вызвано и другими патологиями, поэтому для подтверждения диагноза "полиомиелит" нужны дополнительные анализы и тесты. Диагностировать непаралитические формы крайне сложно — для этого проводят специальные обследования окружения больного.
Вплоть до XIX века случаи заболевания полиомиелитом не привлекали особого внимания, так как на фоне тяжелейших эпидемий чумы, оспы и холеры были относительно малочисленны. При этом полиомиелит оставался одной из древнейших инфекций, известных человечеству. В египетском храме Изиды в Мемфисе (XIV–XVI век до н. э.) сохранилось изображение человека с укороченной ногой и свисающей стопой — типичное проявление паралитического полиомиелита. В странах Европы описание детских паралитических заболеваний известно со времен Гиппократа. Считается, что хромой римский император Клавдий был жертвой полиомиелита. Ретроспективно диагноз был поставлен писателю Вальтеру Скотту, который подробно описал симптомы перенесенной им болезни в 1773 году.
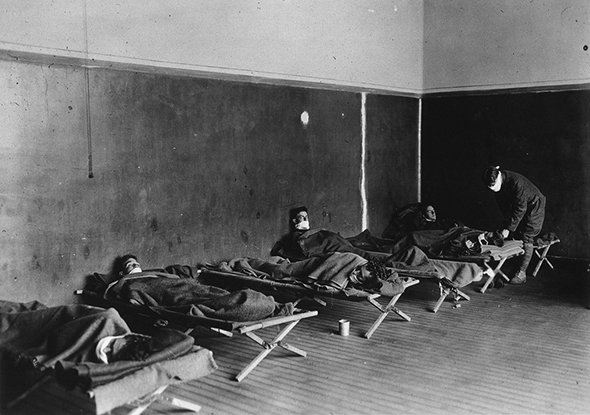
К началу XX века болезнь, раньше лишь изредка поражавшая преимущественно детей и молодых людей, приобрела характер эпидемии. В 39 лет полиомиелитом переболел и остался частично парализован президент США Франклин Рузвельт. Впоследствии он создал фонд для сбора средств в пользу жертв этого заболевания и спонсирования исследований в области профилактики — Национальный фонд борьбы с детским параличом (National Foundation for Infantile Paralysis).
После Второй мировой войны заболеваемость полиомиелитом резко возросла. Эпидемические вспышки проявлялись в скандинавских странах, США и Канаде. Полиомиелит был признан национальной опасностью во многих странах. Началась активная работа по созданию вакцин.
Первая вакцина против полиомиелита — инактивированная
Возможность иммунизации от полиомиелита была выявлена еще в начале XX века. Вирус — это паразит. Несмотря на наличие собственных генов (для человека они являются антигенами), он не способен самостоятельно передавать генетическую информацию. Для выживания вирусу необходимо внедриться в живую клетку и использовать ее гены и белки для размножения. В человеческом теле это вызывает иммунный ответ — образование антител, которые препятствуют размножению недружественных микроорганизмов и сохраняются в течение долгого времени. От соотношения этих сил и зависит тяжесть протекания инфекции.
Долгое время считалось, что полиовирус может расти только в нервных клетках, однако было не ясно, как он попадает в центральную нервную систему. В 1948 году трое ученых открыли способность полиовируса размножаться в клетках различных тканей, которые можно было культивировать. Джон Эндерс и его ассистенты Томас Уэллер и Фредерик Роббинс научились выращивать "полио" в пробирке, тем самым сильно расширив возможности его изучения в лабораторных условиях. За эту работу все трое впоследствии получили Нобелевскую премию по физиологии и медицине.
В 1950 году Джонас Солк убил формалином выращенный на клеточных культурах полиовирус, а скопления фрагментов клеток, в которых мог сохраняться живой вирус, удалил фильтрацией. Так он создал инактивированную полиовакцину (ИПВ), которая должна была вводиться внутримышечно. В 1954 году Солк испытал ее на 2 млн детей, и в 1955 году ИПВ была лицензирована в США, где началась массовая иммунизация с ее применением.
Однако через две недели произошла трагедия. Оказалось, что один из производителей ИПВ — Cutter Laboratories — не дезактивировал вирус полностью. В результате 120 тыс. детей были привиты некачественной вакциной, содержащей дикий, потенциально смертельный вирус. Семьдесят тысяч переболели полиомиелитом в легкой форме, 200 оказались необратимо и тяжело парализованы, а 10 умерли. Это была одна из самых страшных биологических катастроф в истории Америки.
В то же время другая группа американских ученых пыталась разработать вакцину на основе ослабленных штаммов живого вируса, полагая, что она будет эффективнее. Альберт Сейбин выделил штаммы полиовируса, которые могли расти в инфицированном организме, не поражая ЦНС, и создал прототип живой полиовакцины, которая вводилась через рот — вакцинному вирусу кишечной группы, считал Сейбин, целесообразно проникать в тело человека путем дикого вируса. Но распространению пероральной вакцины (ОПВ) мешали уже внедренная в массовом порядке ИПВ, а главное — сомнения научного сообщества в отношении безопасности применения живого вируса. Сейбину не давали разрешения даже на ограниченные клинические испытания. К счастью, судьба свела его советскими учеными.
Живая вакцина против полиомиелита
В СССР первые эпидемии полиомиелита официально зарегистрированы в 1949 году — в Прибалтике, Казахстане и Сибири. Однако еще в 1945 году советский эпидемиолог Михаил Чумаков вел активные исследования в области разработки вакцины от полиомиелита. В молодости он стал жертвой клещевого энцефалита, после чего почти полностью оглох и потерял подвижность правой руки.
Уже став академиком, Чумаков засыпал руководство Академии наук и советское правительство письмами о создании центра по борьбе с полиомиелитом. Институт по изучению полиомиелита он получил в 1955 году — и сразу же начал действовать.
В 1956 году академик Чумаков с несколькими коллегами отправились в длительную командировку в США. Там началось их сотрудничество с Альбертом Сейбиным, изменившее ход истории болезни.
К тому времени эпидемия в СССР приняла страшный размах. По некоторым данным, в 1957 году было зарегистрировано 24 тыс. случаев полиомиелита, 13 тыс. из них паралитических, — тысячи смертей. Система здравоохранения оказалась не готова к появлению огромного числа детей-инвалидов.
Усилиями команды Чумакова в 1957 году в стране начала производиться инактивированная вакцина, которую срочно отправляли в эндемичные районы. Однако требовалось более универсальное решение и явно больший охват иммунизации.
Альберт Сейбин бесплатно передал свои штаммы Михаилу Чумакову и Анатолию Смородинцеву, которые подвергли их тщательным лабораторным исследованиям. После получения положительных результатов они провели первые ограниченные исследования. В круг испытуемых, рассказывают современники, входили сотрудники институтов и их дети (в том числе дети Михаила Петровича Чумакова).
Переход на ОПВ был актуален для СССР. В отличие от убитой вакцины, она обладала низкой себестоимостью и могла производиться практически в любых количествах. Для введения ОПВ не требовался квалифицированный медицинский персонал, поскольку капля этой жидкости помещалась непосредственно в рот ребенка или на кубик рафинированного сахара, что позволяло охватить иммунизацией максимальное количество населения.
Не менее весомые преимущества нашлись и с биологической точки зрения. Живая вакцина препятствует репликации вируса и выделению его с калом — простыми словами, она рвет цепочку распространения дикого вируса. Зато введенный привитому ребенку вакцинный вирус контактным способом передается его братьям, сестрам и друзьям, создавая таким образом коллективный иммунитет.
В 1958 году Минздрав СССР разрешил проведение расширенных испытаний ОПВ. В январе — апреле 1959 года в Эстонии и Литве под руководством Михаила Чумакова были привиты и тщательно обследованы 27 тыс. детей, а под руководством Анатолия Смородинцева — 12 тыс. детей в Латвии. Полученные результаты подтвердили безопасность и высокую эффективность вакцины. К концу 1959 года в СССР были привиты более 15 млн человек. В 1960 году Минздрав издал указ о проведении обязательной иммунизации населения от 2 месяцев до 20 лет, вакциной было привито 77,5 млн человек (более 35% населения).
В 1961 году эпидемии полиомиелита в нашей стране прекратились. Динамика была поразительная: в 1958 году в СССР заболеваемость составляла 10,6 случая на 100 тыс. населения, а уже в 1963-м — 0,43 случая, в 1964–1979 годах — 0,1–0,01 случая на 100 тыс. человек.
Можно ли ликвидировать полиомиелит в мире
Документация по производству и контролю качества ОПВ из штаммов Сейбина была передана во Всемирную организацию здравоохранения (ВОЗ) и составила основу международных требований для иммунизации населения. В результате все страны быстро заменили ИПВ на ОПВ в календарях вакцинопрофилактики (за исключением трех скандинавских стран, добившихся полной ликвидации вируса и не видевших смысла в проведении дальнейшей иммунизации).
Живая вакцина, произведенная Институтом по изучению полиомиелита, экспортировалась более чем в 60 стран мира и помогла ликвидировать большие вспышки полиомиелита в Восточной Европе и Японии. Успех клинических испытаний ОПВ в Советском Союзе был критическим фактором для начала применения вакцины на ее родине — в Соединенных Штатах. Моновалентная ОПВ была зарегистрирована в США в 1961 году, а трехвалентная — в 1963-м.
Если вакцинацией охвачено большое количество людей в популяции, вирус лишается хозяев и не может распространяться и вызывать вспышки заболеваемости. В расчете на это и получив достаточное количество данных, в 1988 году ВОЗ приняла Программу глобальной ликвидации полиомиелита (Global Polio Eradication Initiative, GPEI) с использованием ОПВ. Она предусматривала систематическую вакцинацию новорожденных, национальные дни иммунизации для детей постарше и целевую иммунизацию в районах, где существовали факторы риска.
На момент принятия программы дикий полиовирус циркулировал в 125 странах мира, где полиомиелитом ежегодно заболевали свыше 350 тыс. человек. К 2015 году число зарегистрированных случаев сократилось до 74, а эндемичных стран — до двух (Пакистан и Афганистан, 5 и 7 случаев полиомиелита соответственно в 2017 году).
Как сейчас делают прививку от полиомиелита
Однако эти проблемы оказались не единственными. Несмотря все плюсы ОПВ, у нее достаточно быстро обнаружился серьезный недостаток. В крайних случаях — от 2 до 4 на 1 млн — у детей с изначально пониженным иммунитетом ОПВ может вызывать вакциноассоциированный паралитический полиомиелит (ВАПП). Организм этих детей не способен бороться даже с ослабленным вирусом в составе вакцины. Этот факт был достоверно установлен в США уже в 1962 году, где применялись моновалентные ОПВ. А позже ВАПП регистрировали и у людей, контактировавших с привитыми.
Сначала эти случаи не привлекали особого внимания, так как заболеваемость от дикого полиовируса была намного выше. Но к 1990-м годам ВАПП стал ведущей причиной полиомиелита в США, что поставило перед работниками здравоохранения вопрос об этических аспектах использования живой вакцины.
Бороться с проблемой научились, изменив схему вакцинации: стало доступным новое поколение ИПВ — и прививки младенцам делают убитой вакциной, а ревакцинацию проводят живой. Дело в том, что живая вакцина необходима, чтобы прервать цепь распространения диких штаммов полиовируса, и отказ от нее невозможен для территорий, где они циркулируют или куда могут попасть из других стран.
В России, куда последний раз дикий полиовирус был завезен из Таджикистана в 2010 году, первые две прививки от полиомиелита делают убитой вакциной, а для по следующих ревакцинаций применяют ОПВ. Исключительно ИПВ вакцинируются дети из групп риска.
Однако ученых ждало еще более неприятное открытие: вакцинные штаммы Сейбина, эволюционируя в восприимчивой части человеческой популяции, способны восстанавливать свои исходные дикие качества, в первую очередь патогенность и вирулентность. Возникающие таким образом полиовирусы называют вакцинородственными (ВРПВ) и приравнивают к диким штаммам, которые могут вызвать паралитический полиомиелит и передаваться. Впервые ВРПВ зарегистрированы во время вспышки полиомиелита на Гаити и в Доминиканской Республике в 2000 году, когда заболеваемость в отдельных странах уже была сведена до единичных случаев.
В связи с этим Всемирная организация здравоохранения приняла решение о поэтапном отказе от живой вакцины (ОПВ) — по мере остановки циркуляции дикого полиовируса типа 1, оставшегося на сегодня, — и повсеместном переходе на убитую вакцину (ИПВ). Это означает, что для завершения начатой в мире 1988 году тотальной борьбы с полиомиелитом потребуется выполнение парадоксального условия: ликвидация будет возможна лишь тогда, когда прекратится использование вакцины, с помощью которой полиомиелит был поставлен под контроль во всем мире.
По медицинским вопросам обязательно предварительно проконсультируйтесь с врачом

Столетиями люди страдали от разных болезней. Распространенные и редкие, экзотические и местные — заболеваний было больше чем достаточно во все времена существования человечества. Люди не знали главного: что вызывает эпидемии. Например, ещё Гиппократ подробно описал свинку, в том числе отметил и ее заразность для маленьких детей. Вот только почему происходили заражения, было непонятно. И только с развитием биологии и медицины люди стали понимать, в чем причина вспышек заболеваний.
Когда Луи Пастер в XIX веке доказал, что заразные болезни вызывают микроскопические живые организмы — микробы (сегодня мы называем их бактериями), люди стали думать, что наконец нашли причину всех инфекций. Но оказалось, что это не так. Ни один из экспериментальных способов обнаружения бактерий не находил их присутствия в тканях, зараженных оспой, корью или свинкой. Научный мир даже не предполагал возможности существования возбудителя, полностью отличного по своей природе от микробов.
В 1886 году немецкий агроном Адольф Майер занялся изучением мозаичной болезни табака. Он заметил, что сок больных растений вызывает у здоровых такое же заболевание. Мейер несколько лет искал бактерию — причину болезни, и отступил: ее просто не было. В 1892 году физиолог Дмитрий Ивановский из Петербургского университета также занялся мозаичной болезнью, свирепствовавшей на плантации табака в Крыму.

Догадки Майера были верны: сок больных растений был заразен, но после кипячения переставал быть таковым. Ивановский верил, что причиной болезни должны быть бактерии, но под микроскопом ничего не находилось. Он пропускал сок зараженных растений через фильтры из мелкопористой глины, которая задерживает любые микроорганизмы, но сок оставался заразным.
С 1892 года, когда Ивановским был описан небактериальный инфекционный возбудитель табачной мозаики, открытия посыпались одно за другим: в 1901-м обнаружили вирус желтой лихорадки; в 1902-м — оспы животных; 1903-м — бешенства; в 1909-м — полиомиелита; в 1916-м — кори; в 1917-м — вирус герпеса. К 1978 году было известно более 500 вирусных болезней.
Оказалось, что большинство инфекций вызывают вирусы, а не бактерии. Ими занялись научно-исследовательские институты всех стран мира. Было выяснено, что бактерии способны в течение длительного времени сохраняться в земле, в воде, на поверхности любых предметов. А вот вирусы вне живых клеток могут оставаться лишь непродолжительное время, они легче переносят холод, и хуже — тепло. На солнечном свету вирусы погибают быстро, при комнатной температуре проживают несколько часов, на морозе способны сохраняться годами.
Вне живого организма вирусы не размножаются. Болезнь, вызванная вирусами, — это всегда передача от одного человека к другому, от одного животного к другому.
Вы, без сомнения, знакомы с самой распространенной вирусной инфекцией среди людей — это грипп. Его эпидемии не раз охватывали Землю целиком и были известны еще с XII века. С XVI века грипп периодически появлялся в Европе, и эпидемии повторялись каждые 10–20 лет. Раз в два-три года вспышки меньшего размера прокатывались по странам, не затрагивая континент целиком.

В начале века причиной заболевания считали гемофильную палочку — бактерию, найденную в 1892 году немецким бактериологом Рихардом Пфайффером и ошибочно принятую за возбудитель гриппа. Только в 1933 году одновременно в Англии (Патрик Лейдлоу, Уилсон Смит и Кристофер Эндрюс) и в СССР (Анатолий Смородинцев) обнаружили вирус гриппа человека. В это время как раз пошла новая волна заболеваний гриппом, и материала для изучения было много: в мазках из горла больных не находили бактерий и микробов, а профильтрованная жидкость все равно оставалась заразной. Это был вирус.
В 1936 году в Национальном институте медицинских исследований в Англии началась разработка первых экспериментальных вакцин от гриппа, и уже в 1939 году начался их выпуск. В СССР вакцины появились даже раньше. В начале 1930-х отделом бактериологии в Ленинградском институте эпидемиологии и бактериологии имени Луи Пастера руководил Анатолий Смородинцев. В 1936–1938 годах он разработал первую одновалентную — на основе одного штамма (разновидности) гриппа — вакцину. Для вакцинации команда Смородинцева применяла жизнеспособные ослабленные вирусы, а не их фрагменты. И хотя живые вакцины, как считают сегодня, обладают многими побочными эффектами и осложнениями, не подходят для всех групп населения, они стали большим шагом вперед в борьбе с гриппом. Именно ими стали прививать жителей СССР. Живые вакцины (сделанные по методу Смородинцева) используются и по сей день.

Массовая вакцина в США появилась только в 1943–1945 годах, ею прививали во время Второй мировой войны солдат армии США. В 1946 году началась массовая вакцинация населения. Изготавливалась американская вакцина из мертвых вирусов (инактивированная вакцина).
Для профилактики гриппа используются вакцины трёх основных типов:
- Живые вакцины имитируют естественную инфекцию, но их эффективность варьируется: они вводятся через нос, иммунный ответ зависит от количества прижившегося вируса. Проблема в том, что можно заболеть всерьез, поэтому ими не рекомендуют прививать детей и пожилых людей. Зато живые вакцины дают длительный иммунитет — до трех лет.
- Инактивированные вакцины вводятся подкожно. Осложнений меньше, но они тоже есть, иммунитет действует около полугода.
- Субъединичные вакцины рекомендованы детям до 2 лет и пожилым людям, у них меньше побочных эффектов. Иммунитет — на полгода.
Анатолий Смородинцев родился 19 апреля 1901 года в Башкирии — в Бирске, в семье земского доктора Александра Смородинцева. В 1923 году Анатолий окончил медицинский факультет Томского университета и начал работать в Бактериологическом институте. В 1924 году ушел на Гражданскую войну, попал на Туркестанский фронт.
В 1925 году Анатолий Смородинцев переехал в Ленинград, чтобы стать микробиологом в Институте экспериментальной медицины под руководством создателя ленинградской школы микробиологов Оскара Гартоха. Он работал в бактериологической лаборатории Института акушерства и гинекологии, в отделе бактериологии Ленинградского института эпидемиологии им. Л. Пастера.

В 30-е годы в Институте экспериментальной медицины занимались вирусным энцефалитом, корью, полиомиелитом. И, конечно, гриппом. Смородинцев первым занялся исследованием противовирусного (противогриппозного) иммунитета. Он изучал иммунный ответ вирусам гриппа и роль вируснейтрализующих антител в его формировании. Работа Анатолия Смородинцева, посвященная вакцинопрофилактике гриппа, была в 1937 году опубликована в самом авторитетном медицинском издании — британском журнале The Lancet. В 1939 году им были созданы первые образцы противогриппозных вакцин.

Анатолия Смородинцева называют создателем советской вирусологии. В конце 30-х годов в Сибири, в экспедициях, в которых от клещевого энцефалита гибли микробиологи, он смог создать и испытал на себе первую в мире вакцину против клещевого энцефалита. Она спасла жизни многих людей в Сибири. Смородинцев стал автором знаменитой живой вакцины от полиомиелита, которую из СССР экспортировали в 60 стран мира. В 1967 году он настоял на открытии Всесоюзного института гриппа в Ленинграде. Также он разработал вакцины против кори, эпидемического паротита, краснухи, описал геморрагический нефрозонефрит и двухволновый менингоэнцефалит.
Но появление вакцины от гриппа не стало победой над болезнью: тогда ученые еще не знали, что вирус быстро мутирует, уворачиваясь от атак иммунитета.
В 1940 году в США микробиолог Томас Фрэнсис выделил из материалов больного вирус с похожими на грипп проявлениями, но новый вирус не реагировал на антитела к вирусу гриппа человека, открытому британскими учеными в 1933 году. Это оказался новый штамм болезни. Стало понятно, что одновременно по Земле ходит несколько видов гриппа и вакцина от одного штамма не защищает от другого.
Открытые в 1933-м вирусы гриппа назвали группой А, а в 1940-м — группой В. В 1949 году вирус А исчез, а вместо него появился вирус гриппа с новыми свойствами, который назвали А1. Однако он распространялся среди людей всего восемь лет — и только ученые начали испытания вакцин, как его не стало.

В середине 60-х годов академик Анатолий Смородинцев и одновременно с ним Томас Фрэнсис, первооткрыватель штамма типа В, на основе изучения особенностей вируса гриппа предположили, что он изменяется в пределах конечного числа вариантов. Они высказали гипотезу, что вирусы, которые вызывают современные эпидемии, уже появлялись в прошлом столетии.
Сегодня эксперты Всемирной организации здравоохранения каждый год рекомендуют комбинации белков для вакцин. Ими, по прогнозам, должны обладать те штаммы вируса гриппа, которые будут основными в следующем сезоне. За гриппом сегодня следит глобальная сеть из 112 научных институтов в 83 странах. Полной защиты любая прививка не дает, однако предотвращает около 40% случаев заболеваний и, главное, способна остановить пандемию.
Ученые наблюдают, изучают и ведут учет всех существующих штаммов гриппа и их геномов. В 2012 году впервые появилась квадривалентная инактивированная вакцина — она дает иммунитет от сразу четырех опасных штаммов.
Основной проблемой остается необходимость производить новые вакцины ежегодно, ведь эволюция вируса гриппа на месте не стоит. Идеальным решением стала бы универсальная вакцина, которую не нужно было бы изобретать заново каждый год, но изменчивость вируса делает эту задачу невероятно трудной.
ВОЗ публикует рекомендации по составу вакцин против гриппа дважды в год: для Северного и для Южного полушарий. FluNet — это глобальный веб-инструмент для вирусологического надзора за гриппом, который работает с 1997 года. Данные FluNet используют для отслеживания движения вирусов по всему миру. Данные по странам публикуются еженедельно.
В России от гриппа массово начали прививать с 1996 года. Эта прививка включена в национальный календарь и проводится в государственных медицинских организациях. Вакцинации против гриппа подлежат дети с 6 месяцев, школьники, студенты, работники медицины, транспорта, торговли, коммунальной сферы, призывники, беременные женщины, люди старше 60 лет и страдающие хроническими заболеваниями. Будьте здоровы!
А что происходит в так называемых развитых странах?
США
Тем не менее, недавно Центры по контролю и профилактике заболеваний в США забили тревогу. Количество не привитых детей выросло на 0,2 процента. И теперь их все 2,2 процента. Для страны с населением более чем 300 миллионов человек, это более чем серьезно. Тревога!
Ну а что с гриппом? Ведь от него нужно прививаться ежегодно. На сезон 2017-18 годов в США было запланировано 118 миллионов доз новых четырехвалентных вакцин (они действуют сразу против четырех штаммов гриппа). И десятки миллионов проверенных трехвалентных.
Австралия
До 31 декабря 2015 года можно было апеллировать к религиозным и моральным убеждениям. Не хочу прививать ребенка! Мне так дед завещал!
Такие заявления можно делать и сейчас. Если ваша семья очень богата. Дело в том, что в рамках Национальной программы иммунизации введена мощная система льгот для детей, прошедших вакцинацию. Отказался – плати немалые деньги. По сути, это штраф.
Однако по медицинским показаниям детей без вакцин, разумеется, допускают и в сады, и в школы. Но для них предусмотрено ограничение на период эпидемий.
Франция
Дифтерию, столбняк, полиомиелит давно объявили вне закона. Не хочешь прививаться сам или прививать детей – плати штраф 3750 евро или отправляйся в тюрьму на полгода.
Так было совсем недавно. Теперь список обязательных прививок расширился до 11 (добавились корь, свинка, коклюш, гепатит В и другие). Вакцины от сезонного гриппа стали рекомендуемыми, они оплачиваются из медицинской страховки.
В связи с нововведениями штраф пока что отменили – французы должны привыкнуть к новой системе. Однако если не привитый ребенок заболеет, родители по-прежнему могут оказаться в местах лишения свободы – ведь они подвергли опасности жизнь своего чада .
Что касается гриппа, то новые четырехвалентные вакцины официально одобрены. Наблюдения доказали: они вызывают эффективный иммунный ответ организма, не уступающий действию трехвалентных, а за счет включения дополнительного 4 штамма, даже превосходит их.
Кстати, дотошные европейцы подсчитали: если бы в период с 2002 по 2013 год при вакцинации применялись четырехвалентные вакцины от гриппа, то в Великобритании , Испании , Италии , Франции и Германии дополнительно можно бы было избежать 1,03 миллиона случаев гриппа, 453 000 консультаций специалистов, потери в 672 000 рабочих дня, 24 000 госпитализаций и 10 000 смертей.
Куба
Привито 99 процентов детей младше 18 лет. Добавить нечего.
А как у нас в России?
Идет планомерное наступление и на главную зимнюю напасть – грипп. За последние 10 лет охват населения вакцинацией увеличился на 60 процентов! В 2018 году выпущена и новая четырехвалентная вакцина, причем российского производства. Она создана с использованием антиген-сберегающей технологии и защищает сразу от 4-х штаммов гриппа: 2х вирусов гриппа А (H1N1 и H3N2) и вируса гриппа В 2х линий (B/Ямагата + В/Виктория). Врачи предполагают: она позволит предотвратить 265 тысяч заболеваний гриппом ежегодно. С 2012 года Всемирная организация здравоохранения рекомендует применять четырехвалентные сезонные вакцины от гриппа. Такие вакцины уже используют в США, Европе , Китае , Канаде , Австралии и других странах, они включены в Национальные программы иммунизации в 10 странах мира.
Делать прививки или нет – в нашей стране каждый решает сам, принудиловки нет. Можно бояться пагубных последствий для организма – да, они происходят, но крайне редко. Примерно один случай на миллион. А вот подхватить враждебный вирус можно запросто. Даже банальный грипп нередко приводит к тяжелым осложнениям, иногда к смерти.
Эксперты Всемирной организации здравоохранения считают: ежегодно вакцинация предотвращает от двух до трех миллионов смертей. Благодаря прививкам человеческая жизнь стала на 25 лет длиннее.
Кстати
Почему люди боятся делать прививки?
Вот основные аргументы тех, кто выступает резко против вакцинации:
-- прививки губят естественный иммунитет человека, а это недопустимо;
Но надо понимать, что вакцинация - это медицинская процедура, которая требует предварительного осмотра врача. Делать прививки, в частности, от гриппа, нельзя, если у вас или ребенка повышенная температура, вы заболеваете, есть симптомы каких-либо инфекций. Случаи осложнения после прививок от гриппа в современном мире возникают крайне редко.
В ТЕМУ
История вакцинации
1769 - Первая иммунизация против оспы, ее провел Эдвард Дженнер
1885 - Первая иммунизация против бешенства - ее создал Луи Пастер
1913 - Первая профилактическая вакцина против дифтерии от Эмиля фон Беринг
1921 - Первая вакцинация против туберкулеза
1936 - Первая вакцинация против столбняка
1936 - Первая вакцинация против гриппа
1939 - Первая вакцинация против клещевого энцефалита
1956 - разработана полиомиелитная живая вакцина (пероральная вакцинация)
1980 - Заявление ВОЗ о полной ликвидации человеческой оспы благодаря вакцинации!
1984 - Первая общедоступная вакцина для профилактики ветряной оспы
1986 - Первая общедоступная генноинженерная вакцина против гепатита В
1992 - Первая вакцина для профилактики гепатита А
1994 - Первая комбинированная ацеллюлярная коклюшная вакцина для профилактики коклюша, дифтерии, столбняка
1996 - Первая вакцина для профилактики гепатитов А и В
1998 - Первая комбинированная ацеллюлярная коклюшная вакцина для профилактики коклюша, дифтерии, столбняка и полиомиелита
1999 - Разработка новой конъюгированной вакцины против менингококковой инфекции С
2000 - Первая конъюгированная вакцина для профилактики пневмонии
ВАЖНО!
Какие штаммы гриппа ждать зимой 2018-2019 года?
Всемирная организация здравоохранения заблаговременно предупреждает страны о том, какие разновидности гриппа будут атаковать население в текущем году. В России ожидаются сразу четыре штамма – по два из каждого типа .
1. Штамм Michigan (H1N1) – наиболее свирепый вирус типа А. Он активно мутирует, способен вызвать тяжелые осложнения – пневмонию, менингит, проблемы с сердцем.
Коварность этого штамма еще и в том, что он нередко маскируется под обычную простуду. Температура быстро спадает, больной думает, что уже отпустило. Но через несколько дней могут наступить печальные последствия: бронхит, та же пневмония (вплоть до удушья). Если у гриппующего до этого были проблемы с сердцем, они могут обостриться. И даже привести к инфаркту.
4. Вирус Phuket – также относится к группе В. Для здоровых людей считается наименее опасным. Но может вызвать осложнения у тех, кто находится в группе риска: маленьких детей, беременных женщин, людей с ослабленным иммунитетом.
Все эти четыре штамма содержатся в современных четырехвалентных (или квадривалентных) вакцинах. Прививки могут обезопасить от всех этих разновидностей гриппа. В Москве уже подводят итоги регулярной вакцинации.
Читайте также:


