Тромбоциты при вирусном заболевании
Эпидемиологическая анкета и специальные исследования показывают, что у детей младше 8 лет, вирусные инфекции предшествуют тромбоцитопенической пурпуре в 85% случаев и лишь 15% являются очевидно идиопатическими.
Болезнь наступает внезапно, обычно спустя 1—3 недель после вирусной инфекции, особенно дыхательных путей; бывают случаи, когда период после инфекции и до появления пурпуры продолжительнее — до 4 месяцев. Согласно McClure, вирусную этиологию можно установить по меньшей мере в 50% случаев из 413 исследованных детей.
Пурпура появилась спустя 3—6 недель, с одинаковой частотой у мальчиков и девочек, в то время как у взрослого преобладают женщины в пропорции 2/1 или даже 3/1.
Вирусная этиология была наглядно доказана у детей с тромбоцитопенической пурпурой, родившихся с краснухой (Luscher и сотр., Wallace, Svenigsen, Zinkham и сотр.), при которой обнаруживаются антивирусные антитела после состояния виремии.
Вполне возможно, что механизм тромбоцитопении происходит по поводу поражений типа III, благодаря иммунным комплексам, но не по поводу антитромбоцитарных антител. Виремия, как и при других вирусных инфекциях, находится лишь на 7 дней раньше и два дня после вирусного высыпания, следовательно задольго до пурпурного высыпания.
Вирусная этиология определяется после некоторых вирусных инфекций, проявляющих максимальную частоту в холодные времена года или в начале весны, как например различные высыпные лихорадки, корь, ветряная оспа, оспа, а также и инфекции с Pertussis. Бывают случаи и после инфекционных мононуклеозов, а также и после вирусных герпесов, инфекций с цитомегаловирусом, свинкой и даже после гепатита Боткина.
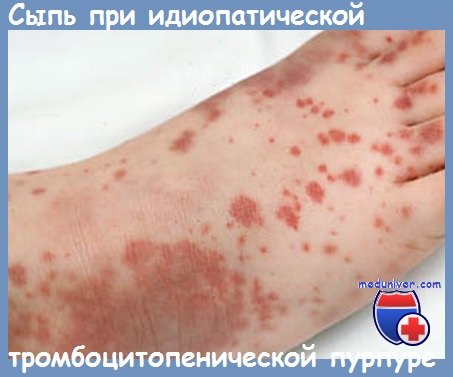
Вирусная этиология была доказана несомненно при тромбоцитопенической пурпуре после противокоревой или противооспенной вакцинации, но только в редких случаях (Alter и сотр., Oski и сотр., Bachand и сотр.). Реже можно ссылаться на иммунную этнологию после бактериальных инфекций (Clement и Diamond) или после интрадермореакций на туберкулин.
Следует обращать особое внимание на тромбоцитопеническую пурпуру, появляющиеся в разгаре септического состояния, микробного или вирусного, при котором механизм тромбоцитопении иной. В этих случаях микробные токсины, как при стрептококковых, пневмококковых, менингококковых инфекциях, а также и вследствие других граммотрицательных агентов, детерминируют появление во время септического периода синдрома с вторичной тромбоцитопенией путем явления Sanarelli-Schwartzmann.
Микробные токсины, но особенно вирусные частицы, могут прямо вызывать агглютинацию тромбоцитов и тяжелый прогрессивный синдром по поводу уничтожения тромбоцитов на уровне РЭС. Это тромбоцитопени-ческие расстройства по поводу снижения тромбоцитов на периферии, к которому добавляется однако и дефицит производства благодаря прямому поражению мегакариоцитов, которые являются очень благоприятной средой для размножения вирусов (Dalton и сотр.).
В разгаре вирусной инфекции или после вакцинации число мегакариоцитов понижается, они представляют дефекты созревания и дегенеративные поражения с вакуолями и многочисленными свободными ядрами, в то время как число тромбоцитов снижается. При тяжелых тромбоцитопениях констатируется признак разрушения тромбоцитов с повышением в сыворотке кислотных фосфатаз.
Подобные механизмы с периферическим лизисом возникают и при других инфекциях, как например лихорадка денга, токсоплазмоз, а также и при таиландской геморрагической лихорадке, вызв шной вирусом миэлодепрессивного действия (Bierman и Nelson). Эти данные смешанного патогенеза необходимы для диагностицирования известных вторичных форм путем изучения непосредственного действия инфекционных агентов, таких как вирусные агенты, антитела, иммунные комплексы, а также тромбоцитарного турновера и функций мегакариоцитов.
С клинической точки зрения, поствирусные формы у детей имеют в основном характер идиопатической тромбоцитопенической пурпуры. В обширной статистике, McClure находит, наряду с пурпурой у всех больных, эпистаксис у 30%, гематурию у 5— 10% и органиченную частоту для других кроворечений, как например гемоторакс. Внутричерепные кровоизлияния, хотя и редкие (1,2%), являются причиной смерти у 30% исследованных больных в период пурпуры.
Спленомегалии и иногда умеренные гепатомегалии появляются в 10% случаев и детерминированы скорее вирусной инфекцией, чем тромбоцитопеническим заболеванием.
С точки зрения эволюции, 50% случаев излечиваются после острого приступа за 1—2 и реже 3 месяца. В пропорции 10—20% случаев, тромбоцитопения с вариабильными значениями, с явлениями легкой или акцентуированной пурпуры персистирует от одного до нескольких лет.
У 8—10% случаев, после периода излечения, пурпура рецидивирует или принимает стойкий хронический характер, с акцентуированными приступами, детерминированными вероятно реинфекциями, которые усугубляют процесс самопродолжения путем генерирования новых иммунных комплексов или даже путем появления автоиммунного механизма после разрыва толерантности.
Тромбоцитопения (пурпура) — это заболевание, при котором количество тромбоцитов в периферической крови снижается до уровня менее 150 000 в микролитре. В результате повышается кровоточивость, замедляется процесс остановки кровотечений из мелких сосудов.
Тромбоцитопения у детей и взрослых может быть самостоятельной болезнью (первичная форма) или симптомом патологий других систем и органов (вторичная тромбоцитопения). Наиболее часто проблема встречается у дошкольников и людей старше 40 лет.
По критерию продолжительности протекания в организме заболевание классифицируют на:
- Острое. Мгновенной симптоматики нет, тромбоцитопения воздействует на органы не более шести месяцев.
- Хроническое. Снижение тромбоцитов в крови продолжается более полугода. Лечение длительное, занимает до двух лет.
Причины
Тромбоциты представляют собой форменные элементы крови, безъядерные плоские пластинки размером от 1 до 2 мкм. Они образуются из мегакариоцитов (клеток-предшественников) в красном костном мозге.
Мегакариоциты — относительно большие клетки. Они имеют длинные отростки и почти полностью заполнены цитоплазмой. В ходе созревания крошечные фрагменты их отростков отделаются и поступают в кровоток. Это и есть тромбоциты. Согласно научным данным, из одной клетки-донора может образоваться от 2000 до 8000 тромбоцитов.
За развитие и рост мегакариоцитов отвечает тромбопоэтин — белковый гормон, образующийся в почках, печени и мышцах. С кровотоком он переносится в красный костный мозг, где обеспечивает образование мегакариоцитов и тромбоцитов. Чем больше становится тромбоцитов, тем сильнее тормозится процесс образования тромбопоэтина. Это позволяет поддерживать количество форменных элементов крови на одном уровне.
Если на любом из перечисленных этапов происходит сбой, количество тромбоцитов в периферической крови снижается. Развивается тромбоцитопения.
С учетом причин и механизма развития заболевание бывает разных форм:
- наследственная;
- продуктивная;
- разрушения;
- потребления;
- перераспределения;
- разведения.
Наследственная тромбоцитопения наблюдается при разных врожденных аномалиях. Ее причины — генетические мутации:
- Синдром Вискотта-Олдрича. Вызван мутациями, из-за которых в красном косном мозге образуются очень маленькие тромбоциты (менее 1 мкм в диаметре). Из-за аномальной структуры они быстро (за несколько часов) разрушаются в селезенке.
- Аномалия Мея-Хегглина. Очень редкая генетическая патология, по причине которой нарушается процесс отделения тромбоцитов от мегакариоцитов. Как результат, уменьшается число форменных элементов крови, но их размеры становятся гигантскими (6-7 мкм). Параллельно наблюдается нарушение образования лейкоцитов (лейкопения).
- Врожденная амегакариоцитарная тромбоцитопения. Обычно данная форма тромбоцитопении диагностируется у детей младенческого возраста. Она связана с нарушением продукции тромбоцитов костным мозгом.
- Синдром Бернара-Сулье. Тромбоцитопения у ребенка проявляется лишь, если он унаследовал дефектный ген и от мамы, и от папы. Болезнь заявляет о себе в раннем детском возрасте. Для нее характерно образование функционально несостоятельных гигантских тромбоцитов (6-8 мкм), не способных прикрепляться к поврежденным сосудистым стенкам и связываться друг с другом.
- TAR-синдром. Очень редкая причина врожденной тромбоцитопении, сочетающейся с отсутствием обеих лучевых костей.
К группе продуктивных тромбоцитопений относятся патологии системы кроветворения, связанные с нарушением процесса образования тромбоцитов в красном костном мозге. Причины заболеваний:
- Острый лейкоз. Стволовые клетки мутируют, появляется большое количество их клонов, не способных выполнять специфические функции. Постепенно клоны вытесняют кроветворные из красного костного мозга. Уменьшается не только число тромбоцитов, но и количество лейкоцитов, лимфоцитов и эритроцитов.
- Миелодиспластический синдром. Костный мозг не может продуцировать достаточное количество здоровых клеток. Клетки кроветворения ускоренно размножаются, однако процессы их созревания нарушаются. В итоге образуется много функционально незрелых клеток (среди них тромбоциты), подвергающихся апоптозу (саморазрушению).
- Апластическая анемия (организм вырабатывает очень мало новых кровяных телец).
- Раковые метастазы. Опухолевые клетки на последних стадиях рака начинают покидать первичный очаг и разноситься по всему организму. Оседая на тканях и органах, они начинают активно размножаться. Это приводит к вытеснению кроветворных клеток из красного костного мозга.
- Миелофиброз. Стволовые клетки мутируют, костный мозг заменяется рубцовой тканью. Очаги кроветворения развиваются в печени и селезенке (размеры органов из-за этого сильно увеличиваются).
- Радиация. Ионизирующее излучение оказывает разрушающее действие на кроветворящие клетки красного костного мозга. Они начинают мутировать.
- Алкоголизм. Спирт угнетает процессы кроветворения в красном костном мозге, из-за чего снижается содержание в крови тромбоцитов, лейкоцитов и эритроцитов.
- Цитостатические медикаменты. Применяются для лечения опухолей. Они способны угнетать кроветворение в костном мозге, из-за чего уменьшается количество тромбоцитов.
- Аллергические реакции на определенные медицинские препараты (диуретики, антибиотики, антипсихотики, противосудорожные и противовоспалительные препараты, противодиабетические средства).
- Мегалобластные анемии. Развиваются при дефиците фолиевой кислоты и витамина В12.
Причина тромбоцитопении в данном случае — усиленное разрушение тромбоцитов в селезенке (может быть также в лимфатических узлах, сосудистом русле или печени). Патология наблюдается при:
- тромбоцитопении новорожденных;
- синдроме Эванса-Фишера;
- некоторых вирусных заболеваниях (вирусные тромбоцитопении);
- посттрансфузионной тромбоцитопении;
- приеме медикаментов (лекарственные тромбоцитопении);
- идиопатической тромбоцитопенической пурпуре.
Возникает, если на поверхности детских тромбоцитов есть антигены, которых нет на материнских тромбоцитах. Антитела, вырабатываемые материнским организмом, поступают в кровоток новорожденного и разрушают его тромбоциты. Описанный процесс может длиться до 20 недели внутриутробного развития. В итоге ребенок может родиться с тромбоцитопенией.
Является следствием системных заболеваний — аутоиммунного гепатита, ревматоидного артрита, системной красной волчанки. Также синдром Эванса-Фишера может развиться на фоне относительного благополучия. Тогда говорят об идиопатической тромбоципении.
Попадая в организм, вирусы активно размножаются. На поверхности пораженных клеток образуются антитела, также изменяются собственные клеточные антигены. Пораженные клетки разрушаются в селезенке. Среди вирусов, способных вызвать тромбоципению — корь, краснуха, грипп, ветрянка.
Посттрансфузионные тромбоцитопении являются следствием переливания тромбоцитарной массы или крови. Для них характерно выраженное разрушение тромбоцитов в селезенке. Причина заболеваний состоит в попадании в организм во время переливания чужеродных тромбоцитов, к которым и начинают вырабатываться антитела.
Идиопатическая тромбоцитопеническая пурпура
Идиопатическая тромбоцитопеническая пурпура (она же аутоиммунная тромбоцитопения или эссенциальная тромбоцитопения) характеризуется резким снижением уровня тромбоцитов в периферической крови. При этом состав других кровяных элементов не нарушается.
Причины
Почему возникает данная болезнь, неизвестно. Врачи говорят о наследственной предрасположенности и негативном действии следующих факторов:
На поверхности тромбоцитов имеются молекулярные комплексы — антигены. Если в организм попадает чужеродный антиген, иммунная система тут же начинает вырабатывать специфические антитела. Взаимодействуя с антигенами, они разрушают клетки, на поверхности которых находятся.
При эссенциальной тромбоцитопении в селезенке вырабатываются антитела к антигенам своих тромбоцитов. Они фиксируются на тромбоцитных мембранах и как бы помечают их. При прохождении через селезенку форменные элементы крови захватываются и разрушаются.
Из-за уменьшения количества тромбоцитов печень начинает их усиленного вырабатывать. Скорость созревания мегакариоцитов и образования из них тромбоцитов в красном костном мозге значительно увеличивается. Но постепенно компенсаторные возможности костного мозга истончаются, болезнь дает о себе знать.
Если диагностируется аутоиммунная тромбоцитопения при беременности, это значит, что антитела к собственным тромбоцитам проходят через плацентарный барьер и разрушают нормальные тромбоциты плода. В итоге ребенок может родиться больным.
Тромбоциты активируются в сосудистом русле, запускается механизм свертывания крови. Из-за усиленного потребления тромбоцитов красный костный мозг начинает их активно продуцировать, и если причина патологии вовремя не будет устранена, их уровень в крови уменьшится до критической отметки.
К активации форменных элементов приводят:
- Тромботическая тромбоцитопеническая пурпура. Вызвана недостаточным количеством в крови простациклина. Данный противосвертывающий фактор вырабатывается эндотелием и не дает тромбоцитам склеиваться друг с другом. Когда нарушается его выделение, происходит местная активация тромбоцитов, формируются микротромбы. Сосуды повреждаются, развивается внутрисосудистый гемолиз.
- Синдром диссеминированного внутрисосудистого свертывания. Появляется вследствие сильного повреждения внутренних органов или тканей (инфекции, ожоги, травмы, операции и пр.), из-за чего свертывающая система крови истощается. В сосудистом русле образуются многочисленные тромбы. Они закупоривают мелкие сосуды, препятствуют нормальному кровоснабжению почек, мозга и других органов. В ответ активируется противосвертывающая система, нацеленная на восстановление кровотока путем разрушения тромбов. Со временем кровь полностью утрачивает способность сворачиваться. Могут возникнуть сильные внутренние кровотечения, которые приводят к летальному исходу.
- Гемолитико-уремический синдром. Связан с кишечными инфекциями, наследственной предрасположенностью, системными заболеваниями и приемом некоторых медикаментов. В кровь выделяются бактериальные токсины. Они повреждают эндотелий сосудов, активируют тромбоциты путем присоединения их к поврежденным участкам. В результате образуются микротромбы, микроциркуляция внутренних органов нарушается.
В норме в селезенке откладывается около 30% всех тромбоцитов. При некоторых заболеваниях орган сильно увеличивается в размерах, из-за чего в нем депонируется до 90% форменных элементов крови. Заболевание может быть вызвано циррозом печени, красной системной волчанкой, инфекциями, опухолями, алкоголизмом.
Развивается у больных, которым переливают большие объемы плазмы, жидкостей, эритроцитарной массы, плазмозаменителей, не возмещая при этом тромбоциты. В итоге концентрация последних снижается до такого уровня, что даже их выброс из депо не способен поддержать нормальную работу свертывающей системы.
Тромбоцитопения — это снижение количества тромбоцитов (кровяных пластинок) в крови, в результате чего нарушается формирование кровяного тромба, возникает повышенная кровоточивость, затрудняется остановка кровотечений.
Для чего нужны тромбоциты?
Тромбоциты (кровяные пластинки) — один из трех видов форменных элементов крови (два других вида — лейкоциты и эритроциты). Их часто называют клетками крови, но на самом деле они не являются таковыми, а представляют собой отшнуровавшиеся фрагменты мегакариоцитов — особой разновидности гигантских клеток, которые находятся в красном костном мозге.
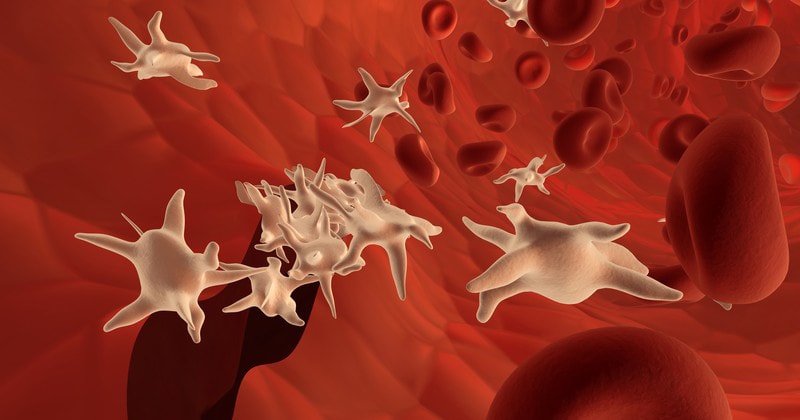
- Два основных свойства кровяных пластинок — способность к прилипанию и склеиванию. За счет этого тромбоциты формируют пробку, которая перекрывает просвет сосуда при его повреждении.
- Кроме того, тромбоциты выделяют активные вещества, которые принимают участие в процессе свертывания крови и последующем разрушении тромба.
- Нормальные размеры кровяных пластинок — 1–4 микрометра.
- В среднем тромбоцит живет 8 суток.
Нормальное содержание тромбоцитов в крови — 150–300*109 на литр. Тромбоцитопенией называют состояние, при котором этот показатель меньше.
Как выявляют тромбоцитопению?
Для определения количества тромбоцитов назначают общий анализ крови. В зависимости от степени снижения содержания кровяных пластинок, врач может установить степень тяжести тромбоцитопении:
- умеренная тромбоцитопения — 100–180*109 на литр;
- резкая тромбоцитопения — 60–80*109 на литр;
- выраженная тромбоцитопения — 20–30*109 на литр.
Существует много причин тромбоцитопении. Их можно разделить на две большие группы: врожденные и приобретенные. Врожденные тромбоцитопении возникают в результате наследственных заболеваний, сопровождающихся нарушением кроветворения. При этом нередко изменяется не только количество, но и строение, функции кровяных пластинок.
Причины приобретенной тромбоцитопении: разведение крови (переливание растворов после большой кровопотери), скопление тромбоцитов в одном месте (например, в увеличенной селезенке), повышенное потребление кровяных пластинок при свертывании крови, разрушение в результате действия токсинов, иммунных реакций и воздействия других факторов.
Тромбоцитопения может быть самостоятельным заболеванием — это идиопатическая тромбоцитопеническая пурпура, или болезнь Верльгофа, состояние, при котором организм вырабатывает антитела против собственных тромбоцитов. В остальных случаях тромбоцитопения является лишь одним из симптомов какого-либо другого заболевания.
- Систематическое злоупотребление алкоголем, алкоголизм. Алкоголь подавляет работу красного костного мозга и вызывает дефицит фолиевой кислоты, которая нужна для кроветворения.
- Беременность. Во время беременности в организме женщины возникает много причин для развития тромбоцитопении (гормональная перестройка, разжижение крови, повышенная потребность в витаминах, аллергические реакции и пр.).
- Заболевания печени. В печени синтезируются некоторые вещества, принимающие участие в свертывании крови. Когда их выработка уменьшается, развивается повышенная кровоточивость, организм потребляет повышенное количество тромбоцитов. Кроме того, кровяные пластинки скапливаются в увеличенной селезенке.
- Применение некоторых лекарств. К тромбоцитопении могут приводить мочегонные препараты, нитроглицерин, анальгин, гепарин, витамин K, резерпин, антибиотики, цитостатики (противоопухолевые препараты).
- ДВС-синдром (диссеминированное внутрисосудистое свертывание). Это состояние, при котором в мелких сосудах происходит свертывание крови и образование большого количества микротромбов — идет интенсивное расходование тромбоцитов и снижение их уровня в крови. ДВС-синдром может развиваться при различных патологиях, например, при инфекциях и интенсивных кровотечениях.
- Системная красная волчанка и системные васкулиты. Тромбоцитопения возникает в результате аутоиммунного процесса.
- Сердечная недостаточность. Состояние, при котором сердце не может полноценно обеспечить кровоснабжение органов. Иногда при этом кровь застаивается в селезенке — она увеличивается, и в ней скапливаются тромбоциты. Также тромбоциты расходуются в результате роста тромбов в сосудах, где происходит застой крови (в частности, в венах нижних конечностей).
- Лучевая терапия. Излучение, которое уничтожает опухолевые клетки, одновременно может повредить ткань красного костного мозга, в результате чего нарушается образование эритроцитов, лейкоцитов, тромбоцитов.
- Системная красная волчанка.
- Тяжелый ДВС-синдром.
- Острые лейкозы. При лейкозах в красном костном мозге возникают злокачественные клетки, которые постепенно размножаются и вытесняют нормальную кроветворную ткань. В итоге нарушается образование эритроцитов и тромбоцитов.
- Гемолитическая болезнь новорожденного. Развивается при несовместимости крови матери и плода (по группе крови AB0, резус-фактору). В организме матери вырабатываются антитела против крови ребенка.
- Острая лучевая болезнь. В том числе может развиваться после чрезмерных доз лучевой терапии.
- Передозировка цитостатиков. Эти препараты применяются для лечения злокачественных опухолей и некоторых других заболеваний.
- Тяжелое течение острого лейкоза.
Симптомы тромбоцитопении зависят от основного заболевания. Общие признаки:
- беспричинное появление синяков на коже;
- медленная остановка кровотечения после порезов;
- частые носовые кровотечения;
- повышенная кровоточивость слизистой оболочки рта — в слюне появляются примеси крови;
- люди с тромбоцитопенией имеют повышенный риск кровотечений во внутренних органах, кровоизлияний в головной мозг.
При появлении этих симптомов нужно посетить врача и сдать общий анализ крови. Если в нем будут обнаружены изменения, то терапевт направит вас к гематологу для дальнейшего обследования. Умеренную и резкую тромбоцитопению зачастую можно лечить амбулаторно. Выраженная тромбоцитопения — опасное состояние, при котором больного немедленно помещают в палату интенсивной терапии. Тактика лечения определяется основным заболеванием, которое привело к снижению количества тромбоцитов.
Тромбоцитопения при онкологических заболеваниях
Тромбоцитопения — распространенная проблема у онкологических больных. Чаще всего ее причиной становится химиотерапия. Вероятность развития тромбоцитопении зависит от типа химиопрепаратов, она наиболее высока при применении гемцитабина и препаратов платины (цисплатин, карбоплатин, оксалиплатин и др.).
Механизмы развития тромбоцитопении различаются у разных химиопрепаратов:
- Алкилирующие агенты (к которым также относят препараты платины) оказывают влияние на стволовые клетки, дающие начало не только тромбоцитам, но и эритроцитам, лейкоцитам.
- Циклофосфамид влияет на более поздние клетки-предшественники мегакариоцитов — гигантски клеток с большим ядром, от которых отшнуровываются тромбоциты.
- Бортезомиб нарушает отшнуровывание тромбоцитов от мегакариоцитов.
- Некоторые лекарственные препараты способствуют апоптозу (гибели) тромбоцитов [1] .
Лучевая терапия также способна приводить к миелосупрессии — подавлению функции красного костного мозга и снижению уровня разных видов кровяных телец, в том числе тромбоцитов. Риск данного осложнения высок при облучении области таза.
При химиолучевой терапии — когда одновременно применяется лучевая терапия и химиотерапия — риск тромбоцитопении еще более высок [2] .
Некоторые виды онкологических заболеваний могут сами стать причиной тромбоцитопении. Например, при лимфоме и лейкемии опухолевые клетки поражают красный костный мозг и вытесняют его нормальную ткань. Редкие причины — поражение костей при раке простаты и молочной железы, злокачественные опухоли селезенки [3] .
Когда у онкологического пациента снижается количество тромбоцитов в крови и повышается кровоточивость, врач должен учесть все возможные причины, в том числе вышеперечисленные в этой статье патологии, не связанные с онкологическим заболеванием, лучевой терапией и химиотерапией.
- При снижении уровня тромбоцитов ухудшается состояние пациента и возникают некоторые сложности с лечением:
- При снижении менее 100*109 на литр приходится с осторожностью проводить химиотерапию и лучевую терапию, так как тромбоцитопения может стать более серьезной, усиливается риск кровотечений.
- При снижении менее 50*109 на литр повышается риск серьезного кровотечения во время хирургического вмешательства.
- При снижении менее 10*109 на литр сильно повышается риск спонтанных кровотечений.
Стандартные методы борьбы с тромбоцитопенией при онкологических заболеваниях:
- Изменение программы терапии. Врач может изменить дозы препаратов, заменить их на другие, увеличить продолжительность перерывов между циклами химиотерапии, назначить вместо комбинации препаратов только один препарат.
- Переливание тромбоцитарной массы показано при снижении уровня тромбоцитов менее чем до 20*109/л, а если есть угроза сильного кровотечения, или пациенту предстоит курс химиотерапии — до 30*109/л и ниже.
Переливание тромбоцитарной массы приравнивается к хирургическому вмешательству. До, во время и после процедуры больного должен осмотреть врач-гемотрансфузиолог. В ходе переливания состояние пациента контролирует медицинская сестра. Тромбоцитарную массу вводят через одноразовую стерильную систему, либо через центральный венозный катетер или инфузионную порт-систему. Обычно переливают 1–2 дозы тромбоцитарной массы по 50–60 мл в течение 0,5–1 часа.
В физиологических условиях в крови циркулирует от 150000 до 300000 тромбоцитов на каждый миллилитр периферической крови. Поэтому, когда их количество падает ниже значения в 150 000 на миллилитр, то говорят о низком уровне тромбоцитов. Это состояние в медицине известно также как тромбоцитопения.
Что такое тромбоцитопения
Тромбоциты – это энуклеированные клетки крови, которые вырабатываются в костном мозге путем дифференциации стволовых клеток.
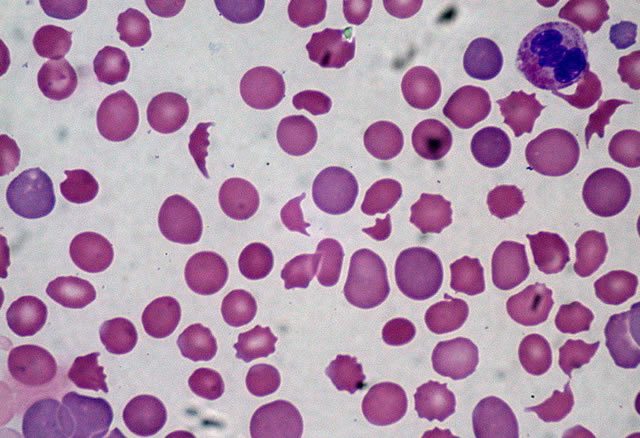
Задача тромбоцитов – участие в процессе свертывания крови. При наличии кровотечения или повреждении сосуда, тромбоциты собираются вместе, образуя своего рода пробку, которая закупоривает повреждение и, одновременно, выделяют вещества, которые способствуют коагуляции.
По этой причине малое количество тромбоцитов сопровождается кровотечениями и постоянными синяками. Отметим, что кровотечения становятся частыми только в случае, если количество тромбоцитов меньше, чем 20000-30000 клеток на миллилитр крови. И становятся постоянными, если тромбоцитов меньше 10000 единиц на миллилитр. В этих ситуациях кровотечение появляется даже без травмы.
На основе этих заключений выделяют несколько степеней тромбоцитопении:
- Мягкая. Если количество тромбоцитов на миллилитр от 100000 до 150000.
- Средняя. Если между 50000 и 100000.
- Тяжелая. Если значение тромбоцитов находится в промежутке между 10000 и 50000.
- Терапевтическая, требующая немедленного переливания крови. Если меньше 10000.
Возможные причины низкого уровня тромбоцитов
Различные типы тромбоцитопении классифицируют в зависимости от причины возникновения, и выделяют, таким образом, 5 групп:
Тромбоцитопения из-за отсутствия производства мегакариоцит. К этому типу относятся все тромбоцитопении, развившиеся вследствие плохого производства мегакариоцитов, то есть клеток, из которых образуются тромбоциты. Эта группа тромбоцитопений во всех случая связана с анемией и / или лейкопенией, лейкоцитозом (увеличение числа лимфоцитов).
Самые распространенные патологии, которые определяют этот тип тромбоцитопении:
- Опухоли костного мозга. Такие как острый миелобластный лейкоз, острый лимфобластный лейкоз, множественная миелома.
- Инфильтрация опухоли мозга. Лимфома и карцинома.
- Аплазия костного мозга. Нарушение производства стволовых клеток, вызванного функциональным истощением костного мозга. Нарушение может касаться не только мегакариоцитов, но и всех других клеточных линий. Может обуславливаться врожденными заболевания, такими как анемия Фанкони или приобретенными вирусными инфекциями, такими как мононуклеоз, ветряная оспа, краснуха, а также бактериальными, или в результате действия химических агентов, таких как спирт или эстроген, или физических агентов, таких как ионизирующее излучение.
Дефицитная тромбоцитопения. Костный мозг производит физиологически достаточное количество мегакариоцитов, но они образуют недостаточное количество тромбоцитов. Характеризуется нормальным или даже повышенным уровнем мегакариоцитов, средняя продолжительность жизни тромбоцитов 10 дней. Все тромбоцитопении этой группы сопровождаются анемией и/или лейкопенией.
Причины, которые определяют эти тромбоцитопении:
- Дефицит витамина В12 и фолиевой кислоты. Дефицит витамина В12 и фолиевой кислоты определяют синтез измененной ДНК тканей с высокой скоростью пролиферации, таких как костный мозг.
- Наследственная тромбоцитопения. Её вызывают генетические мутации, которые передаются доминантным или рецессивным путем. В первом случае, достаточно унаследовать только один из мутировавших генов для развития болезни. Во втором необходимо получить ген от обоих родителей. Не всегда врожденный дефект проявляется с первых лет жизни, но он обязательно себя проявит с возрастом.
Тромбоцитопения из-за ускоренного разрушения тромбоцитов. В таком случае обнаруживается повышенный уровень мегакариоцитов, но средняя продолжительность жизни тромбоцитов значительно снижается ниже физиологических 10 дней, замена тромбоцитов ускоряется, но иногда остается нормальной или сниженной. Этот тип тромбоцитопении возникает, как правило, без каких-либо других клинических проявлений.
Возможные причины включают в себя:
- Иммунная тромбоцитопеническая пурпура. Приобретенное аутоиммунное заболевание, характеризуется нехваткой тромбоцитов из-за их уничтожения в костном мозге. Причина неизвестна.
- Синдром Бернара-Сулье. Набор генетических заболеваний, связанных с нарушениями рецептор фактора фон Виллебранда. Этот фактор связывается с мембраной тромбоцитов и позволяет им прикрепляться к ткани поврежденных сосудов.
Тромбоцитопения от чрезмерного использования тромбоцитов. Количество мегакариоцитов в норме, средняя продолжительность жизни тромбоцитов менее или около десяти дней и ускоренный синтез тромбоцитов. Сопровождается анемией, аномальными физиологическими процессами остановки кровотечения (гемостаза), проблемами с почками.
Наиболее частые причины:
- Тромботическая тромбоцитопеническая пурпура. Неожиданно формируются небольшие сгустки (тромбы) во всех кровеносных сосудах тела, для чего расходуется большое количество тромбоцитов, что приводит к их дефициту. Причины неизвестны.
- Рассеянное внутрисосудистое свертывание. Серьёзное заболевание, при котором в сосудах формируется большое количество тромбов. Это обуславливается активацией тканевого фактора свертывания крови.
- Гемоуремический синдром. Совокупность симптомов, которые влияют на кровь и почки, и характеризуется одновременным наличием гемолитической анемии (низкий гемоглобин из-за чрезмерного разрушения эритроцитов); тромбоцитопении и острой почечной недостаточности (нарушение функции почек с повышением мочевины в крови и креатинина). Может быть вызвано бактериальной инфекцией и некоторыми видами лекарственной терапии, такими как химиотерапия и, в частности, использованием митомицина. Также часто отмечается у беременных женщин, после беременности и у новорожденных.
Тромбоцитопения с захватом тромбоцитов из кровотока. Характеризуется нормальным уровнем мегакариоцитов или увеличенным, средней продолжительностью жизни тромбоцитов, нормальной скоростью замены. При тромбоцитопении этого класса одновременно обнаруживают наличие анемии, проблем гемостаза, почечной недостаточности, неврологических проблем.
Наиболее распространенными причинами являются:
- Спленомегалия. Увеличение селезенки в результате различных заболеваний. Увеличение приводит к поглощению тромбоцитов из кровотока. Причин спленомегалии много: инфекции (гепатит, мононуклеоз, бруцеллез, туберкулез, сифилис, малярия и др.); анемии (талассемия, серповидно-клеточная анемия и др.); болезни накопления (совокупность заболеваний, характеризующихся накоплением в клетках продуктов обмена); рак крови (лимфома, лейкемии и др) и ряда других причин.
Симптомы тромбоцитопении
Часто заболевание присутствует в легкой или средней форме, или совершенно бессимптомно. Когда симптомы присутствуют, их можно обобщить так:
- Пурпура. Пятна цвета киновари различного размера, разбросанные случайным образом по коже. Размер, как я сказал, изменчив, но больше 3 мм, в противном случае их можно назвать петехией.
- Кровь из носа.
- Гематомы.
- Кровотечения. Могут быть локализованы в различных частях тела: десны, мочевыводящие пути, желудочно-кишечный тракт. Очень редко, к счастью, могут наблюдаться кровоизлияния головного мозга.
- Выпот в суставах.
Что делать, если уровень тромбоцитов низкий
У всех пациентов с аномальными кровотечениями и кровоподтеками проводит анализ уровня тромбоцитов и общий анализ крови.
Часто, при отсутствии симптомов, тромбоцитопению обнаруживают случайно, выполняя анализы крови по другим причинам. Поскольку, как мы видели, тромбоцитопения может быть следствием большого количества заболеваний, необходим точный диагноз, что важно для последующего правильного лечения.
Некоторые симптомы могут помочь определить причину тромбоцитопении, например, повышенная температура указывает на инфекционную этиологию, увеличение размеров селезенки – на тромбоцитопению из-за спленомегалии; наличие мочевины и креатинина в моче указывает на снижение функции почек, но в любом случае для правильной диагностики, в дополнение к вышеупомянутому анализу крови, часто требуются дополнительные обследования, такие как:
- Полный анализ крови. В частности, общий анализ крови с оценкой уровней лейкоцитов, эритроцитов и тромбоцитов; определения: MCV (объем эритроцитов 9), MCH (среднее содержание гемоглобина), MCHC (средняя концентрация гемоглобина в эритроцитах), RDW (однородность объема эритроцитов).
- Биопсия костного мозга/обследование аспирата костного мозга. Осуществляется забор образца костного мозга из гребня подвздошной кости с помощью тонкой иглы и шприца. Часть полученного образца используется для изучения под микроскопом с целью определения состояния клеток. На остальной части образца могут осуществляться исследования для выявления вирусных инфекций, тест хромосом, и т.д.
- УЗИ селезенки.
- Крайне важное значение для правильного диагноза оказывает изучении истории болезни пациента или истории болезней семьи.
Лучшее и окончательное лечение болезни состоит в выявлении её причины. С учетом большого количества заболеваний, которые могут стать причиной, список всех возможных методов лечения немыслимым. Из препаратов обычно используют кортизон и иммунодепрессанты. Если не удается окончательно искоренить патологию, которая определяет низкие тромбоциты, то просто держат её под контролем и контролируют симптомы.
При обильных кровотечениях возможно введение концентрата тромбоцитов.
В случаях, когда анализ крови показывает уровень тромбоцитов менее 10.000 клеток на миллилитр крови, необходимо немедленное переливание.
В случае спленомегалии может потребоваться хирургическая спленэктомия, то есть удаление органа.
Низкие тромбоциты во время беременности
Существует тромбоцитопения типичная для беременности, которую связывают с токсикозом беременных или преэклампсией (высокое кровяное давление, задержка жидкости и отеки, белок в моче), которая идет под названием синдром HELLP (H=hemolysis, E=elevated, L=liver enzimes, L=low, P=platelets). В некоторых случаях HELLP синдром в сочетании с преэклампсией дает такие проблемы, что беременной женщине требуется госпитализация.
В случае беременной женщины, которая страдает от тромбоцитопении, требуется оценка состояния командой из гематолога, гинеколога и, возможно, иммунолога. В случае, если тромбоциты матери оказываются ниже уровня 50 000 клеток на миллилитр крови, необходимо кесарево сечение, что предотвращает любой риск кровотечения.
Низкие тромбоциты и питание
Невозможно составить диету, что компенсировать низкий уровень тромбоцитов, потому что невозможно учесть всех многочисленных причины тромбоцитопении, некоторые из которых никоим образом несвязанны с питанием.
Однако, как и практически при всех необычных результатах анализов крови, пациента интересует, что лучше есть и какие продукты выбирать. В этом случае можно дать только общий совет – следовать хорошо сбалансированной диете, в которой предпочтение отдается сложным сахарам (крупы), бобовым, постному мясу, рыбе, растительным жирам, полиненасыщенным жирным кислотам (оливковое масло). Конечно, необходимо ограничить потребление алкоголя и одурманивающих веществ, таких как кофе или чай.
Читайте также:


