Токсически гепатит а беременности нет
Токсический гепатит — острое отравление веществом гепатотоксического действия (полигексаметиленгуанидин гидрохлорид), осложнённое токсической гепатопатией различной степени тяжести, протекающей по типу холестатического гепатита.
Отравление спиртсодержащей жидкостью, осложнённое токсическим поражением печени.
КОД ПО МКБ-10
T65.8 Токсическое действие других уточнённых веществ.
В 2006–2007 гг. в РФ отмечают рост заболеваний, проявляющихся внезапным развитием выраженной желтухи. Количество заболевших по различным территориям субъектов РФ колеблется от 100 до 7000 человек. Так, в Иркутской области зарегистрировано 6846 заболевших, из них 36 беременных женщин. В большинстве случаев заболевают социально неблагополучные люди в результате употребления дешёвых алкогольных напитков и различных спиртсодержащих жидкостей (суррогаты алкоголя).
Полигексаметиленгуанидин гидрохлорид относят к новому классу полимерных алкилен и оксиалкиленгуанидиновых антисептиков. Данное соединение — дезинфицирующее средство, растворимо в воде, этиловом спирте, нерастворимо в жирах.
Патогенез изучен недостаточно. Спиртсодержащие жидкости, включающие полигексаметиленгуанидин гидрохлорид, вызывают поражение печени и ЦНС, нарушают углеводный и белковый обмен, окислительно-восстановительные процессы, морфологический состав крови.
Гидрофобные полиэтиленовые звенья, соединяющиеся в гуанидиновые группировки, способствуют адсорбции полигуанидинов на фосфолипидных мембранах клеток. Проникая в клетку, они блокируют действие ферментов, препятствуют репликации нуклеиновых кислот, угнетают дыхательную систему клеток, вызывая дистрофию гепатоцитов вплоть до некроза. Вероятно, токсическое действие полиметиленгуанидин гидрохлорида вызывает также нарушение метаболизма жёлчных кислот, экскреции жёлчи в жёлчные капилляры и оттока по внутрипечёночным жёлчным протокам.
Таким образом, при отравлении веществом гепатотоксического действия, содержащегося в суррогатах алкоголя, возникает токсическая гепатопатия, протекающая по типу холестатического гепатита.
Все больные токсическим гепатитом предъявляли жалобы на появление желтухи (склер и кожи), изменение цвета мочи (от тёмножёлтого до тёмнокоричневого), снижение аппетита, тошноту.
Развитие желтухи возможно после однократного приёма 30–500 мл содержащей алкоголь жидкости у беременных, многократного приёма до 1000 мл в день у небеременных пациентов. Развитие желтухи у всех больных проявлялось через 2–5 дней после приёма содержащей алкоголь жидкости.
У беременных чаще возникал кожный зуд и озноб. У всех больных токсическим гепатитом снижалась критичность оценки своего состояния, возникала лёгкая оглушённость.
Для беременных с токсическим гепатитом характерно удовлетворительное самочувствие при тяжёлой печёночной недостаточности.
Практически у всех беременных с токсическим гепатитом в анамнезе отмечали факторы, способствующие поражению печени: хронический алкогольный гепатит, цирроз печени, перенесённый гепатит В.
· Развитие холестатического гепатита с нарушением свертывающей системы крови.
· Антенатальная гибель плода.
· Коагулопатическое кровотечение в раннем послеродовом периоде.
Появление желтухи после употребления содержащих алкоголь жидкостей. В анамнезе отмечали частое употребление алкогольных напитков, хронический алкоголизм, хронический алкогольный гепатит, цирроз печени.
Интенсивное желтушное окрашивание склер, кожи, слизистых рта (особенно в области уздечки языка). Расчёсы на коже, более выраженные на животе. Увеличение печени при пальпации при нормальных размерах селезёнки.
Тенденция к гипотонии: АД от 90/50 мм рт.ст. до 100/60 мм рт.ст., склонность к брадикардии, ЧСС 62–56 в минуту.
При аускультации отмечают глухие тоны сердца.
Общий анализ крови: умеренный лейкоцитоз 12–14´109/л или лейкопения 5–4´109/л с умеренным палочкоядерным сдвигом лейкоцитарной формулы влево.
У беременных в большинстве случаев показатели концентрации мочевины, креатинина, общего белка крови соответствуют норме.
При биохимическом исследовании крови у беременных повышение содержания билирубина до 400–450 мкмоль/л, вне беременности — до 800–850 мкмоль/л. Отмечалось увеличение обеих фракций билирубина с преобладанием прямого билирубина. (например, общий билирубин — 410 мкмоль/л, прямой — 290 мкмоль/л, непрямой — 120 мкмоль/л)
Активность ферментов АСТ возрастала в 3–5 раз, активность АЛТ — в 4–10 раз. При этом отмечали преобладание активности ферментов АЛТ; увеличение активности ЩФ в 3–6 раз, повышение концентрации холестерина в сыворотке крови до 10–19 мкмоль/л, положительный результат тимоловой пробы.
При исследовании показателей свёртывающей системы крови:
· увеличение протромбинового времени;
· снижение протромбинового индекса до 40–52%;
· увеличение или снижение содержания фибриногена;
· увеличение времени агрегации тромбоцитов в 2–2,5 раза.
В анализе мочи: резко положительная реакция на жёлчные пигменты, уробилин, а также умеренная протеинурия (до 1 г/л). При микроскопии осадка в поле зрения — до 20–35 эритроцитов.
· УЗИ печени: диффузная гепатомегалия при нормальных размерах селезёнки.
· Электроэнцефалография: церебральная недостаточность как следствие печёночной энцефалопатии.
· УЗИ плода: данные фетометрии соответствуют сроку гестации, специфических изменений в плаценте нет.
Токсический гепатит при беременности дифференцируют с паренхиматозной желтухой (вирусные гепатиты), внутрипечёночным холестазом, острой жировой дистрофией печени беременных.
Дифференциальная диагностика желтух у беременных
· Токсический гепатит:
- приём алкоголя, социальное неблагополучие;
- развитие в I–II–III триместрах беременности;
- предшествующие симптомы: приём суррогатов алкоголя за 2–5 дней до развития желтухи;
- кожный зуд;
- возможен диспепсический синдром;
- увеличение печени;
- возможна анемия;
- умеренный лейкоцитоз;
- гипер или гипокоагуляция;
- гипербилирубинемия повышена в 5–20 раз за счёт прямой фракции;
- показатели холестаза (ЩФ, ГГТ) увеличены в 3–10 раз;
- повышение активности АЛТ, АСТ;
- УЗИ: увеличение печени.
· Острый вирусный гепатит:
- в анамнезе — воздействие факторов риска инфицирования;
- развитие возможно в любой триместр;
- симптомы, предшествующие желтухе — продромальный период;
- при холестатической форме возможен зуд;
- часто возникает диспептический синдром;
- лихорадка в продромальном периоде;
- увеличение печени;
- увеличение селезёнки (возможно в 20% случаев);
- при тяжёлом течении развивается печёночная недостаточность;
- лимфоцитоз;
- гипокоагуляция, ДВС-синдром при тяжёлом течении;
- гипербилирубинемия;
- показатели холестаза (ЩФ, ГГТ) могут быть изменены;
- повышенная активность АЛТ, АСТ;
- УЗИ печени малоинформативно.
· Хронический гепатит, цирроз печени:
- в анамнезе — острый вирусный гепатит, факторы риска инфицирования;
- может развиться в любой триместр беременности;
- симптомы, предшествующие желтухе: может быть слабость, кожный зуд и др.;
- возможен кожный зуд;
- может быть диспепсический синдром;
- может быть лихорадка;
- увеличение печени, селезёнки, признаки портальной гипертензии;
- часто — уплотнение печени;
- часто — увеличение селезёнки;
- печёночная недостаточность;
- может наблюдаться анемия;
- возможна гипокоагуляция;
- часто — гипербилирубинемия;
- показатели холестаза (ЩФ, ГГТ) могут быть изменены;
- активность АЛТ, АСТ повышена;
- сывороточные маркеры вирусов — при вирусных хронических заболеваниях печени;
- может быть показана биопсия печени.
· Обтурационная желтуха:
- в анамнезе — жёлчные колики, результаты прежних исследований желчевыводящих путей;
- возможно развитие в любом триместре беременности;
- симптомы, предшествующие желтухе — лихорадка, болевой абдоминальный и диспепсический синдром;
- возможен кожный зуд;
- выражен диспепсический синдром;
- лихорадка;
- увеличение и болезненность печени;
- лейкоцитоз;
- показатели свёртывающей системы крови при длительной желтухе изменены;
- прямая гипербилирубинемия;
- повышение показателей холестаза (ЩФ, ГГТ);
- активность АЛТ, АСТ повышена;
- УЗИ печени: холедохолитиаз, расширение жёлчных протоков.
· Гемолитическая анемия:
- имеет семейный характер;
- триместр развития — любой;
- симптомы, предшествующие желтухе:
- боли в животе;
- слабость.
- может возникать болевой абдоминальный синдром;
- диспепсический синдром возникает редко;
- лихорадка изредка предшествует гемолитической анемии и возникает при кризе;
- возможно увеличение печени;
- часто возникает увеличение селезёнки;
- показатели свёртывающей системы крови не изменены;
- непрямая гипербилирубинемия;
- показатели холестаза (ЩФ, ГГТ) не изменены;
- активность АЛТ, АСТ не изменена;
- УЗИ печени: увеличение селезёнки.
Дифференциальная диагностика желтух, ассоциированных с беременностью
· Токсический гепатит:
- приём алкоголя, социальное неблагополучие;
- триместр развития: I–II–III;
- симптомы, предшествующие желтухе — приём суррогатов алкоголя за 2–5 дней до развития желтухи;
- кожный зуд;
- может возникать диспепсический синдром;
- увеличение печени;
- умеренный лейкоцитоз;
- гипер или гипокоагуляция;
- гипербилирубинемия повышена в 5–20 раз за счёт прямой фракции;
- показатели холестаза (ЩФ, ГГТ) повышены в 3–10 раз;
- активность АЛТ, АСТ повышена, более значительно повышена АЛТ.
· Внутрипечёночный холестаз беременных:
- в анамнезе — желтуха и зуд при предыдущих беременностях;
- триместр развития — II–III;
- симптомы, предшествующие желтухе — кожный зуд;
- сопровождается кожным зудом;
- незначительное увеличение печени;
- при длительной желтухе возникают изменения показателей свёртывающей системы крови;
- гипербилирубинемия повышена в 5 раз;
- показатели холестаза (ЩФ, ГГТ) повышены в 7–10 раз;
- активность АЛТ, АСТ не изменена.
· HELLP-синдром:
- триместр развития — III;
- желтухе предшествуют симптомы гестоза;
- болевой абдоминальный синдром;
- выражен диспепсический синдром;
- печень не изменена или увеличена;
- развивается печёночная недостаточность, кома;
- гипокоагуляция, ДВС-синдром;
- гипербилирубинемия повышена за счет прямой фракции;
- показатели холестаза (ЩФ, ГГТ) могут быть изменены;
- активность АЛТ, АСТ повышена в 2–3 раза.
· Желтуха при чрезмерной рвоте:
- симптомы, предшествующие желтухе — многодневная, многократная рвота;
- выражен диспепсический синдром;
- может быть анемия;
- возможны изменения показателей свёртывающей системы крови;
- может быть гипербилирубинемия;
- показатели холестаза (ЩФ, ГГТ) могут быть изменены;
- активность АЛТ, АСТ может быть повышена.
· Консультация токсиколога: беременные могут находиться в токсикогенной или соматогенной фазе отравления суррогатами алкоголя. Консультация токсиколога позволит определить последовательность проведения лечебных мероприятий.
· Консультация врачаинфекциониста: обследование на предмет вирусного гепатита.
· Консультация специалиста по экстракорпоральным методам детоксикации: выбор методов детоксикации.
Беременность 26 нед. Острое отравление суррогатами алкоголя. Токсический гепатит тяжёлой степени. Токсическая энцефалопатия. ДВС-синдром, фаза гипокоагуляции.
· Поддержание и восстановление функции печени;
· устранение эндотоксикоза.
Метадоксин способствует быстрому выведению из организма этанола, ацетальдегида, устранению синдрома абстиненции, вызывает стойкие, положительные изменения со стороны функции печени.
При поступлении беременных в соматогенной фазе отравления с развитием токсического гепатита (через 2–5 дней после приёма суррогатов алкоголя), лечение начинают с детоксикационной терапии, направленной на уменьшение или ликвидацию эндотоксикоза.
Внутривенная инфузионная терапия направлена на коррекцию водноэлектролитного баланса, КОС, улучшение микроциркуляции.
Форсированный диурез (метод консервативной детоксикационной терапии) не проводят. При концентрации билирубина выше 500 мкмоль/л и признаках печёночной энцефалопатии показаны экстракорпоральные методы детоксикации. Наиболее доступным и безопасным методом детоксикации у беременных считают плазмаферез с инфузией 800–1000 мл плазмы. Повторное проведение осуществляют по показаниям.
Метод непрямой электрохимической детоксикации (внутривенное введение 0,03% раствора гипохлорита натрия) не рекомендуют применять к беременным в связи с высоким риском коагулопатических кровотечений при досрочном родоразрешении.
Острое отравление суррогатами алкоголя, осложнённое токсической гепатопатией у беременных сопровождается нарушениями свёртывающей системы крови. В связи с этим для профилактики коагулопатического кровотечения в течение 3–5 дней проводят медикаментозную терапию с последующим прерыванием беременности и продолжением детоксикационной и гепатопротекторной терапии.
Опыт ведения 26 беременных с токсическим гепатитом 20–30 недель гестации свидетельствует об отсутствии клинических симптомов самопроизвольного прерывания беременности и угрожающих преждевременных родов; признаков гестоза и дисфункции плаценты, что, вероятно, связано с острым отравлением суррогатами алкоголя. У всех беременных определялись нарушения свертывающей системы крови — гиперкоагуляция (20–26 недель) или гипокоагуляция (27–30 недель).
Нарушения свёртывающей системы крови возникают в результате токсической гепатопатии. Так, все беременные в сроке 27–30 недель проходили медикаментозную терапию продолжительностью 2–4 нед. Во всех случаях наблюдения не отмечено улучшений функционирования печени.
Лечение осложнений в родах и послеродовом периоде
В связи с высоким риском атонического и коагулопатического кровотечения прерывание беременности или досрочное родоразрешение беременных с токсическим гепатитом необходимо проводить в условиях городских или областных крупных многопрофильных больниц.
Во втором и третьем периоде родов при гипокоагуляции проводят инфузию с помощью 300–500 мл свежезамороженной плазмы, стимуляцию сосудистотромбоцитарного звена гемостаза (этамзилат 4 мл внутривенно через каждые 6–8 ч); ингибитор протеаз 10мг/(кг´ч) апротинин.
Для профилактики гипотонического кровотечения используют утеротонические средства.
В послеродовом периоде продолжают лабораторный контроль, при отсутствии осложнений возможно выписать родильницу для амбулаторного наблюдения на 5-е или 6-е сутки после родоразрешения.
Все беременные с желтухой нуждаются в срочной госпитализации. При токсическом гепатите беременные должны быть госпитализированы в городские или областные многопрофильные больницы.
Опыт лечения пострадавших при массовом отравлении в 2004 г. в Свердловской области показал, что длительное лечение (до 3–4 мес) приводило лишь к незначительному улучшению состояния и показателей функции печени.
Провёденная до прерывания беременности медикаментозная терапия в течение 2–4 нед не приводила к улучшению показателей функции печени и свёртывающей системы крови. Вероятно, беременность усугубляла течение токсической гепатопатии. Ухудшение состояния беременных сопровождалось повышением концентрации билирубина, увеличением активности ферментов АСТ, АЛТ, активности ЩФ, нарушениями свёртывающей системы крови, развитием гипокоагуляции. После досрочного прерывания беременности на 3–5 сут послеродового периода при проведении медикаментозной терапии отмечали снижение концентрации билирубина на 20–30% по сравнению с исходным содержанием, а также снижение активности ферментов на 25–30%.
При отравлении суррогатами алкоголя, осложнённом токсическим поражением печени, по медицинским показаниям проводят прерывание беременности.
Необходимо разъяснить пациентке, что, употребляя алкоголь и его суррогаты, она подвергает плод и свой организм прямому токсическому воздействию. Алкоголь обладает способностью усиливать действие всех токсических веществ. Спирт — жирорастворимое вещество, и потому легко проникает в головной мозг плода, насыщенный жирами.
Необходимо попытаться помочь пациентке осознать ответственность за жизнь маленького человечка, которого ждёт она и вся её семья.
Токсическим гепатитом принято называть поражение печени под воздействием токсических веществ. Состояние провоцирует воспаление клеток печени с последующим их отмиранием. Заболевание может иметь острый и хронический тип проявлений. Такие особенности зависят от дозировки и периодичности попадания в организм опасных веществ.
Причины
Отчего может быть заболевание у будущей мамы? Можно выделить несколько причин развития токсического гепатита у беременной:
- Проникновение в организм опасных токсических веществ. Например, на работе или во время ремонтных работ. Яды, находящиеся в грибах, могут накапливаться и постепенно поражать печень. В организм беременной вредные вещества проникают через носоглотку или кожу. После этого они перемещаются в кровь и поражают печень;
- Длительный приём некоторых лекарственных препаратов, которые оказывают негативное воздействие на печень. Приём этих средств может происходить до беременности;
- Чрезмерное употребление алкогольных напитков также может происходить до наступления беременности.
Симптомы
Определить токсический гепатит будущая мама может при обнаружении некоторых признаков. При тяжёлых случаях острого гепатита наблюдаются следующие симптомы.
- В правом подреберье появляется боль.
- Поднимается температура тела до38 градусов.
- Возникает тошнота, не исключены приступы рвоты.
- Беременная ощущает общую слабость, в суставах начинаются воспалительные процессы.
- Начинается кровоточивость дёсен, на кожных покровах проявляются внутренние кровоизлияния сосудов и капилляров.
- Беременная мама, в организме которой находятся токсические вещества, провоцирующие токсический гепатит, может находиться в возбуждённом или заторможенном состоянии.
- Кал становится светлым, моча темнеет. Кожные покровы становятся жёлтыми, также как и слизистые оболочки.
- Увеличивается печень, и возникает жировая дистрофия печени.
- При острой форме токсического гепатита беременная может потерять сознание.
Признаки хронического токсического гепатита у беременных аналогичны, как и при остром течении заболевания. Хроническая форма возникает, если острый токсический гепатит не был вылечен в течение шести месяцев. При хроническом гепатите может возникать кожный зуд, а помимо печени увеличивается селезёнка.
Диагностировать заболевание в период беременности сможет врач. Во время осмотра доктор заметит увеличение печени. Важным этапом для постановки диагноза является опрос пациентки об образе жизни и условиях работы. Специалист учитывает перенесённые заболевания будущей мамы и принимаемые ею лекарства.
- Будущей маме, у которой возможен токсический гепатит, назначается сдача анализов крови, мочи, кала.
- Проводится ультразвуковое исследование брюшной полости.
- В крайне тяжёлых случаях, если беременной угрожает опасность жизни, назначается биопсия и контрастная рентгенография.
Осложнения
Чем опасен этот недуг для будущей мамы?
- В лёгких случаях токсического гепатита при своевременном лечении, удаётся полностью устранить заболевание. Но если после выздоровления на организм снова начнётся токсическое воздействие, заболевание начнёт своё развитие снова.
- Но также могут возникнуть осложнения в виде печёночной недостаточности. Печёночная кома также является опасным осложнением токсического гепатита. Происходит нарушение работы не только печени, но и центральной нервной системы, что может привести к летальному исходу.
- Цирроз печени является одним из частых и опасных последствий токсического гепатита у беременных. Цирроз вызывает осложнения в работе всего организма и может привести к смерти.
- Для беременных токсический гепатит может оказать негативное воздействие на плод. Не исключено естественное прерывание беременности, преждевременные роды и открытие кровотечения после родов.
- У беременных возможно осложнение заболевания в виде холестатического гепатита. Происходит нарушение свёртываемости крови, что осложняет родовой процесс и провоцирует опасные последствия.
Лечение
Самолечение беременной при токсическом гепатите не допускается. Обязательно необходимо обратиться к специалистам для постановки точного диагноза и получения правильного лечения.
Беременным с токсическим гепатитом необходимо придерживаться жёсткой диеты. Питание должно быть частым, но небольшими порциями.
При острой и хронической форме врачи советуют придерживаться постельного режима.
Лечение острой формы токсического гепатита часто проходит в стенах стационара. Если беременная находится в бессознательном положении, врачу необходимо улучшить её состояние, после чего происходит дальнейшее обследование организма.
- При острой форме токсического гепатита будущей маме может быть назначено промывание желудка, если заболевание вызвано отравлением и попаданием яда через желудок.
- Чтобы вывести из организма беременной токсические вещества назначается дезинтоксикационная терапия. Применяются абсорбенты, помогающие очистить организм от ядов.
- Обязательным считается принятие витаминов С и группы В.
- Для восстановления клеток печени назначаются гепатопротекторы.
- Для выведения желчи из организма применяются желчегонные препараты.
- Для предотвращения воздействия токсических веществ назначаются антидоты.
Профилактика
Чтобы предотвратить развитие токсического гепатита в период беременности, необходимо заботиться о своём здоровье.
- Если будущей маме необходимо принимать лекарственные препараты, которые оказывают негативное воздействие на печень, необходима консультация врача. В этом случае может происходить регулярное обследование организма для контроля состояния печени.
- На этапе планирования беременности следует отказаться от употребления спиртных напитков.
- По возможности сменить место работы, если необходимо трудиться в опасной химической сфере.
- Перед тем, как планировать рождение ребёнка, девушка должна пройти полное обследование организма. В течение беременности также следует регулярно посещать врачей.

В обязательном порядке все беременные сдают анализы на наличие антител ко всем известным гепатитам. Носительницы вирусов госпитализируются только в специализированные отделения инфекционных больниц или специализированные родильные дома. До наступления беременности необходимо сделать вакцинацию от гепатита, А и В, если таковой не было ранее. Прерывание беременности при любом остром гепатите запрещено из-за чрезвычайно высокой вероятности опасных для здоровья и жизни осложнений.
Гепатит А и беременность
Пожалуй, этот вариант гепатита один из самых легко переносимых, поэтому при беременности заражение, конечно, опасно, но точно не ужас-ужас. Вирусный гепатит А (ВГА) относится к энтеральным — кишечным, потому что заражение вирусом гепатита, А происходит от грязных рук, на которые попал возбудитель, выделяющийся на белый свет с калом больного. Один не помыл руки после туалета, другой не помыл руки перед едой. Вирус передаётся и с грязной водой, в которую попали инфицированные человеческие фекалии.
Беременность не намного отягощает клиническую картину гепатита А, во всяком случае, указания на среднетяжёлую, а тем более тяжёлую форму гепатита во время беременности в научной литературы не часты. Замечено, что инфицирование вирусом, А может увеличить продолжительность каждого периода заболевания и общую длительность болезни в целом до двух месяцев.
Следующий этап — желтуха, которая не вызывает сомнений в наличии гепатита, но вот какого, скажет только обследование. За несколько дней по окрашивания кожи начнёт светлеть кал и темнеть моча, апогей изменения цвета кожи и физиологических отправлений наступит на второй неделе. Во время желтухи самочувствие улучшается, часть симптомов безвозвратно уходит, почти всегда отмечается нормальная температура.
Выздоровление наступит через пару месяцев, возможно, позже, чем без беременности, но наверняка никто не знает. Слабость остаётся дольше всего, и это самое тягостное в ВГА. Молниеносная форма течения, ввергающая в печёночную кому с высокой вероятностью смерти, для беременности не характерна.
Несмотря на то, что болеющих лёгким гепатитом, А не госпитализируют в инфекционную больницу — нет необходимости, беременным стационарное лечение показано всегда и при любой форме. Специфических противовирусных средств против ВГА не существует, терапия направлена на уменьшение проявлений заболевания и скорейшее выздоровление. Болезнь не принимает хронической формы.
Чтобы не иметь неприятностей в столь трепетный период жизни, планируя беременность, необходимо заблаговременно сделать прививку, если не было вакцинации ранее. Вакцина высококачественная, и главное, высокоэффективная. Даже первая инъекция даёт большое количество антител к вирусу, А, способных защитить от инфекции. Полный курс из двух инъекций с интервалом от 6 месяцев до 6 лет способен защитить на два десятилетия жизни.
Беременность через некоторое время после гепатита, А никак не помешает нормальной жизни и рождению здорового ребёнка.
Гепатит Е и беременность
Инкубация продолжается около 40 дней, но может затянуться и на восемь недель. Период начала длится от 3 дней до недели почти с теми же симптомами, что и гепатит А. Но желтушный период отличается, потому что симптомы интоксикации остаются, чего при гепатите, А нет. И вообще гепатит Е протекает гораздо тяжелее, вовлекая в процесс не только печень, но и нервную систему, провоцируя тяжёлые невриты. Не исключение фатальное поражение почек и нарушения свёртывающей системы. Вот именно вариант молниеносного и тяжёлого ВГЕ угрожает беременной, гепатит Е и беременность почти несовместимы.
Ни один гепатит во время беременности не приносит столько несчастий, как ВГЕ: выкидыши, преждевременные роды, низкая выживаемость доношенного ребёночка, смерть женщины от почечной недостаточности и кровотечений при геморрагическом синдроме. Роды и выкидыш ещё больше ухудшают состояние женщины. А у всех остальных категорий человечества гепатит Е протекает хоть и тяжело, но преимущественно без несчастий и с полным выздоровлением. Хотя есть и хроническая форма, об этом узнали недавно, но поражает она только при выраженных иммунных дефицитах и злокачественных опухолях.
Гепатит Е лечат, как гепатит, А, но с беременными женщинами всё настолько сложно, что информация о том, как лечат, в литературе единична.
По сравнению с другими гепатитами (В, С, Е), эта болезнь считается самой доброкачественной. В отличие от них гепатит А не вызывает хронических поражений и имеет низкий уровень смертности – менее 0,4%. При неосложненном течении симптомы болезни исчезают за 2 недели, а функции печени восстанавливаются на протяжении полутора месяцев.
Болезни одинаково подвержены и мужчины и женщины всех возрастов. Дети от года до 10 лет переносят болезнь в легкой форме, а младенцы и пожилые люди в тяжелой. После перенесенной болезни остается стойкий иммунитет, поэтому гепатитом А болеют один раз.
Статистика заболеваемости гепатитом А. По данным ВОЗ ежегодно болезнь переносят 1,5 миллиона человек. На деле число заболевших больше в разы. Дело в том, что 90% детей и 25% взрослых переносят скрытую бессимптомную форму болезни.
Вирусный гепатит А распространен в развивающихся странах с низкой санитарией^ Египет, Тунис, Индия, страны Юго-Восточной Азии, Южной Америки и Карибского бассейна. Об этом стоит помнить туристам, отправляющимся на отдых в жаркие страны. В некоторых государствах болезнь настолько распространена, что все дети переболевают до десятилетнего возраста. Территория СНГ относится к странам со средним риском заражения – 20-50 заболевших на 100 тысяч населения. Здесь сезонный подъем заболеваемости отмечают в августе – начале сентября.
Свойства вируса гепатита А
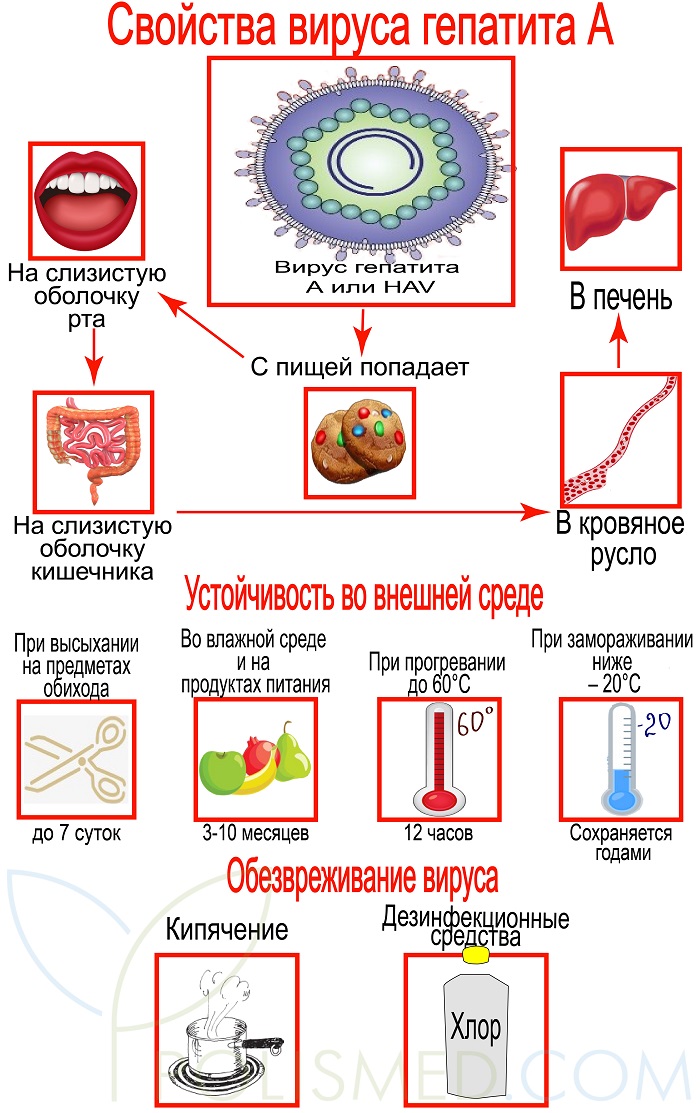
Строение. Вирус имеет округлую сферическую форму и представляет собой одну цепочку РНК заключенную в белковую оболочку – капсид.
HAV имеет 1 серотип (разновидность). Поэтому после перенесенного заболевания в крови сохраняются антитела к нему и при повторном заражении болезнь уже не развивается.
Устойчивость во внешней среде. Несмотря на то, что вирус не имеет оболочки, он довольно долго сохраняется во внешней среде:
- при высыхании на предметах обихода – до 7 суток;
- во влажной среде и на продуктах питания 3-10 месяцев;
- при прогревании до 60°С выдерживает до 12 часов;
- при замораживании ниже – 20°С сохраняется годами.
Обезвреживают вирус кипячением свыше 5 минут или растворами дезинфекционных средств: хлорная известь, перманганат калия, хлорамин Т, формалин. Учитывая устойчивость вируса, дезинфекцию в помещениях, где находился больной нужно проводить особенно тщательно.
Жизненный цикл HAV. С пищей вирус попадает на слизистую оболочку рта и кишечника. Оттуда он проникает в кровяное русло и в печень.
С момента попадания вируса в организм до проявления болезни проходит от 7 дней до 7 недель. В большинстве случаев инкубационный период длится 14-28 дней.
Далее вирус проникает внутрь клеток печени – гепатоцитов. Как ему это удается до сих пор не установлено. Там он выходит из оболочки и встраивается в рибосомы клеток. Он перестраивает работу этих органелл таким образом, чтобы те создавали новые копии вируса – вирионы. Новые вирусы с желчью попадают в кишечник и выводятся с калом. Пораженные клетки печени изнашиваются и гибнут, а вирус переселяется в соседние гепатоциты. Этот процесс продолжается пока в организме не выработается достаточное количество антител, которые уничтожат вирусы.
Причины гепатита А
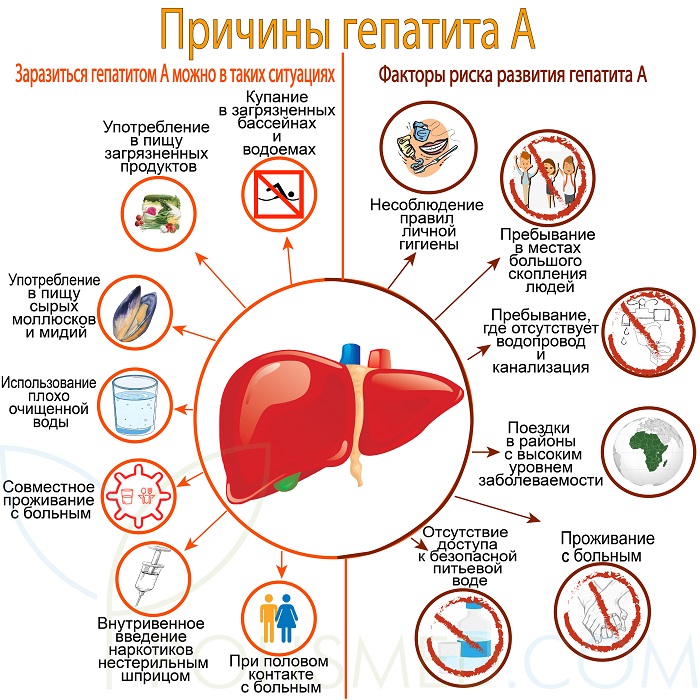
Механизм передачи – фекально-оральный.
Больной человек выделяет с калом в окружающую среду огромное количество вирусов. Они могут попасть в воду, на продукты питания, предметы быта. Если возбудитель попадет в рот здоровому восприимчивому к инфекции человеку, то разовьется гепатит.
Заразиться гепатитом А можно в таких ситуациях
- Купание в загрязненных бассейнах и водоемах. Вирус попадает в рот с пресной и морской водой.
- Употребление в пищу загрязненных продуктов. Часто это ягоды, для удобрения которых использовались фекалии человека.
- Употребление в пищу сырых моллюсков и мидий из загрязненных водоемов, на которых может длительно сохраняться возбудитель болезни.
- При использовании плохо очищенной воды. Зараженную воду опасно не только пить, но и использовать ее для мытья рук и посуды.
- При совместном проживании с больным заражение происходит через предметы обихода (дверные ручки, полотенца, игрушки).
- При половом контакте с больным. Этот путь передачи особенно распространен в среде гомосексуалистов.
- При внутривенном введении наркотиков нестерильным шприцом. Вирус циркулирует в крови и через иглу передается от одного человека к другому.
Факторы риска развития гепатита А
- несоблюдение правил личной гигиены
- пребывание в местах большого скопления людей: интернаты, казармы
- пребывание в условиях, где отсутствует водопровод и канализация: лагеря беженцев, полевые лагеря военнослужащих
- поездки в районы с высоким уровнем заболеваемости без предварительной вакцинации
- проживание с человеком, больным гепатитом А
- отсутствие доступа к безопасной питьевой воде
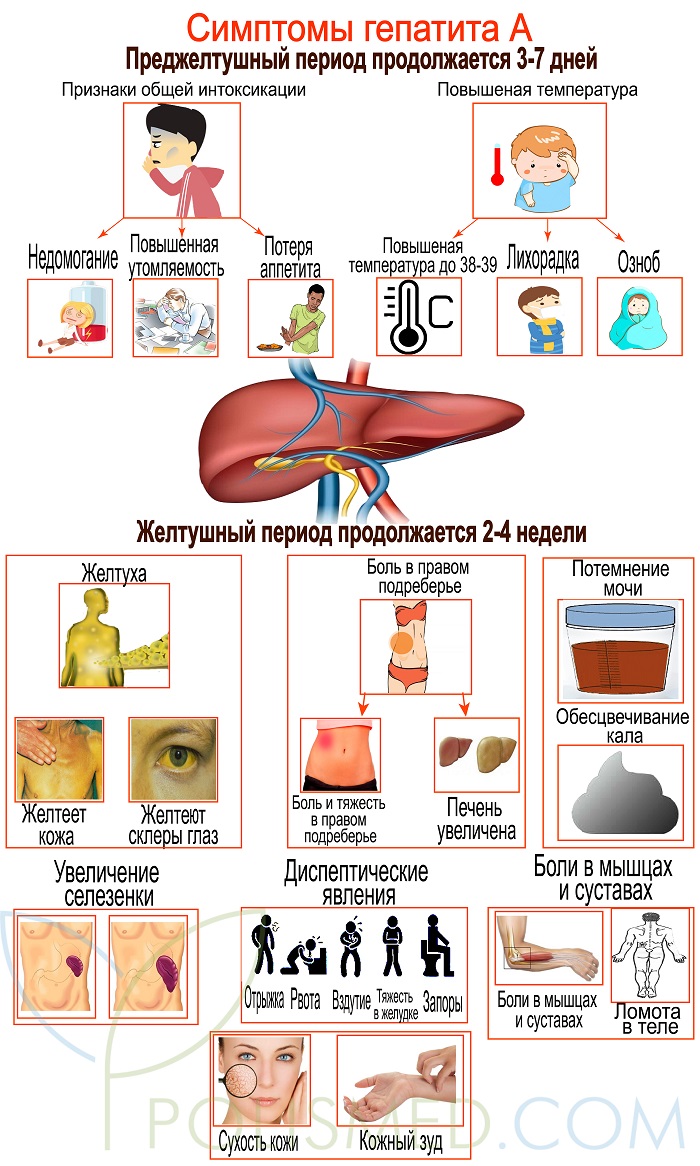
Симптомы гепатита А
Лечение гепатита А
Специфического медикаментозного лечения гепатита А не существует. Терапия направлена на устранение симптомов, снятие интоксикации и скорейшее восстановление нормальной работы печени.
| Группа препаратов | Механизм лечебного действия | Представители | Как применять |
| Витамины | Уменьшают проницаемость сосудов, снижают отек ткани печени, повышают сопротивляемость организма к вирусу | Аскорутин, Аскорутин, Ундевит, Аевит | По 1 таблетке 3 раза в день |
| Гепатопротекторы | Ускоряют восстановление и деление поврежденных клеток печени. Поставляют структурные элементы, необходимые для строительства клеточных оболочек гепатоцитов | Эссенциале, Карсил, Гепатофальк | По 1-2 капсулы 3 раза в день |
| Энтеросорбенты | Для удаления токсинов из кишечника и устранения вздутия живота | Смекта, Полифепан | Через 2 часа после каждого приема пищи |
| Ферментные препараты При средних и тяжелых формах | Способствуют расщеплению белков, жиров и углеводов и скорейшему всасыванию пищи в кишечнике | Креон, Мезим-Форте, Панкреатин, Фестал, Энзистал, Панзинорм | Во время каждого приема пищи по 1-2 таблетке |
| Глюкокортикоиды При резком ухудшении состояния | Оказывают противовоспалительное противоаллергическое действие, уменьшают атаку клеток иммунитета (лимфоцитов и лейкоцитов) на поврежденные клетки печени | Преднизолон, Метилпреднизолон | 60 мг/сут перорально или 120 мг/сут внутримышечно на протяжении 3-х дней |
| Иммуномодуляторы | Улучшают работу иммунитета. Стимулируют выработку антител для борьбы с вирусом гепатита А | Тималин, Тимоген | Вводят внутримышечно по 5-20 мг в сутки на протяжении 3-10 дней |
| Т-активин | Вводят подкожно по 1 мл 0,01% раствора на протяжении 5-14 дней | ||
| Дезинтоксикационные растворы | Связывают токсины, циркулирующие в крови, и способствуют их быстрому выведению их с мочой | Гемодез, Геополиглюкин | Внутривенно капельно по 300-500 мл в сутки |
| Желчегонные средства | Устраняют застой желчи в печени, способствуют ее очищению и улучшению пищеварения | Сорбит Магния сульфат | 1 ч.л препарата развести в стакане теплой кипяченой воды и выпить на ночь |
В настоящее время врачи стараются отказаться от ненужных препаратов, назначая лишь необходимый минимум для устранения симптомов.
При гепатите А нужна госпитализация в инфекционное отделение в таких случаях:
- при осложненных формах гепатита А
- при совместном протекании болезни Боткина и других гепатитов
- при алкогольном поражении печени
- у пожилых пациентов и детей младше 1-го года
- у ослабленных пациентов с тяжелыми сопутствующими болезнями

При лечении гепатита А рекомендована диета 5. В борьбе с инфекцией лечебное питание играет большую роль. Оно снижает нагрузку на печень и обеспечивает защиту ее клеток. Рекомендуется принимать пищу небольшими порциями 4-6 раз в день.
Рекомендованные продукты при гепатите А:
- кисломолочные продукты: нежирный творог, кефир, йогурт, нежирная сметана для заправки
- нежирное мясо: говядина, курятина, крольчатина
- изделия из мяса: паровые кнели, фрикадельки, тефтели, сосиски и вареные колбасы из говядины
- нежирная рыба: судак, щука, карп, хек, минтай
- овощи: картофель, кабачки, цветная капуста, огурцы, свекла, морковь, капуста, помидоры
- гарниры: крупы (кроме бобовых и перловой), макароны
- супы нежирные овощные, молочные с добавлением круп
- хлеб вчерашний, сухари
- яйца: омлет из белков, 1 яйцо всмятку в сутки
- десерты: муссы, желе, кисели, зефир, мармелад, пастила, затяжное печенье, мед, домашнее варенье сухофрукты
- жиры: сливочное масло 5-10 г, растительные масла до 30-40 г
- напитки: чай черный, травяной, компоты, соки, узвар, отвар шиповника, кофе с молоком, щелочные минеральные воды, 5% раствор глюкозы.
- препараты для регидратации для восстановления электролитного баланса рекомендованы Регидрон, Хумана электролит, Гидровит форте.
Исключить из рациона:
- жареные копченыеблюда
- консервы рыбные, мясные, овощные
- мясо жирных сортов: свинина, гусь, утка
- жирная рыба: осетровые, бычки, пряная сельдь, икра
- жиры: смалец, сало, маргарин
- выпечка из сдобного и слоеного теста, свежий хлеб
- жирные молочные продукты: цельное молоко, сливки, жирный творог, соленый сыр
- супы на концентрированном мясном, рыбном бульоне, кислые щи
- овощи: редис, редька, квашеная капуста, щавель, лук, петрушка, маринованные овощи, грибы
- десерты: мороженое, шоколад, изделия с кремом, конфеты, распаренные
- напитки: крепкий кофе, какао, газированные напитки, алкоголь
Диеты необходимо придерживаться во время болезни и на протяжении 3-6 месяцев после выздоровления. Ограничение жиров и простых углеводов позволяет предотвратить жировую дегенерацию печени. Легкие для усвоения блюда и дробное питание способствуют лучшему оттоку желчи и нормализации пищеварения.
Очень важно придерживаться питьевого режима. Для выведения токсинов требуется употреблять не менее 2-х литров чистой воды без газа.

При легком течении болезни гепатит можно лечить дома. Для этого необходимо нескольких условий:
- больной прошел обследование, сдал анализы, и будет регулярно посещать врача
- болезнь протекает в легкой неосложненной форме
- есть возможность изолировать больного в отдельной комнате
- соблюдение диеты и полупостельного режима
К моменту появления желтухи, больной становится практически не опасен для окружающих. Он может питаться за одним столом с семьей, пользоваться общим туалетом и ванной комнатой.
Ограничения. Не желательно привлекать больного к приготовлению пищи. Все члены семьи должны строго соблюдать правила личной гигиены и тщательно мыть руки после посещения туалета.
Режим. Преджелтушный период – необходим постельный режим. Больной испытывает сильную слабость и лишние затраты энергии могут привести к дополнительной нагрузке на печень. А в горизонтальном положении больной орган получает больше крови, что способствует скорейшему выздоровлению.
Желтушный период – разрешен полупостельный режим. После того как симптомы болезни ослабли, можно постепенно увеличивать активность. Это способствует восстановлению физического и эмоционального состояния.
Последствия гепатита А
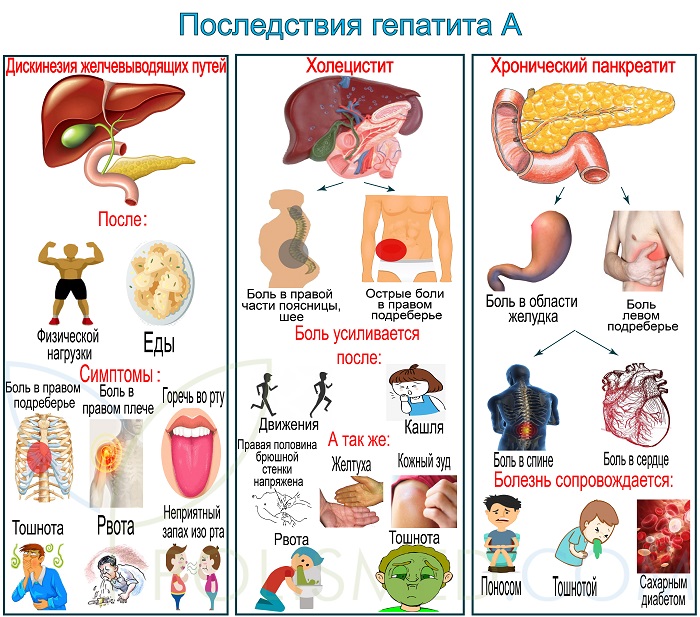
Осложнения не характерны для гепатита А. Последствия возникают лишь 2% случаев. В группе риска люди, нарушающие диету, не соблюдающие назначения врача, злоупотребляющие алкоголем, страдающие патологией печени.
Наиболее распространенные осложнения гепатита А
- Дискинезия желчевыводящих путей – нарушение моторики желчевыводящих путей, вследствие чего возникает застой желчи. Симптомы: боль в правом подреберье, отдающая в правое плечо, возникает после еды и физической нагрузки. Горечь во рту, тошнота, рвота, неприятный запах изо рта.
- Холецистит – воспаление стенок желчного пузыря, сопровождающееся застоем желчи. Симптомы: острые боли в правом подреберье, отдающие в правую часть поясницы и шеи. Усиливаются при движении, кашле, смене положения тела. Правая половина брюшной стенки напряжена. Возможны желтуха, кожный зуд, тошнота, рвота. При хроническом бескаменном холецистите после еды возникают тупые ноющие боли в правой половине живота.
- Хронический панкреатит – хроническое воспаление поджелудочной железы. Симптомы: боль в области желудка и левом подреберье, боли могут быть постоянными или периодическими, отдают в спину, сердце, часто имеют опоясывающий характер. Болезнь сопровождается поносом, тошнотой и может стать причиной сахарного диабета.
Профилактика гепатита А
Профилактика гепатита А включает в себя несколько направлений.
-
Дезинфекция в очаге гепатита А
Дезинфекцию проводят в квартире заболевшего. Медицинский персонал обучает членов семьи, как обрабатывать предметы, с которыми контактировал больной.
- Постельное белье и одежду кипятят в мыльном 2% растворе (20г любого стирального порошка на литр воды) 15 минут, а потом стирают как обычно.
- Посуду после приема пищи кипятят 15 минут в 2% содовом растворе
- Ковровые покрытия чистят щеткой смоченной в 1% растворе хлорамина.
- Полы и другие поверхности моют горячим 2% мыльным или содовым раствором. Таким же образом обрабатывают дверные ручки туалета и смывного бачка.
Вакцинация направлена на снижение восприимчивости к вирусу.
- Иммуноглобулин человека нормальный. Препарат вводят внутривенно капельно людям, проживающим в одной квартире с заболевшим. Препарат содержит готовые донорские антитела против гепатита А и других инфекций. Его использование в несколько раз снижает риск заболеть.
- Вакцина против гепатита А – смесь обезвреженных очищенных вирусов. В ответ на введение вакцины организм вырабатывает специфические антитела. Поэтому если происходит заражение, то болезнь не развивается – антитела быстро обезвреживают вирусы.
Ее введение рекомендовано людям, находящимся в группе риска:
- Путешественникам, отбывающим в страны с низким уровнем гигиены
- Военнослужащим, длительное время пребывающим в полевых условиях
- Людям в лагерях беженцев и других местах, где невозможно соблюсти правила гигиены из-за отсутствия водопровода и канализации
- медицинский персонал
- работники предприятий пищевой промышленности
- тщательно мыть руки после посещения туалета
- пить только кипяченую воду
- мыть овощи, фрукты и зелень
- не купаться в водоемах, в которые могли попасть сточные воды
- тщательно проваривать и прожаривать продукты при приготовлении
Для предотвращения распространения инфекции, медработники наблюдают за людьми, находившимися в контакте с больным:
- Карантин в группах и детских коллективах сроком на 35 суток с момента изоляции последнего заболевшего заболевшего
- Наблюдение за всеми контактировавшими. Проверяют, нет ли желтушности на слизистых оболочках и склерах, не увеличена ли печень. При появлении гриппоподобных симптомов их необходимо изолировать
- Анализ крови на наличие специфических антител к вирусу гепатита А (IgG)
Гепатит А считается относительно доброкачественным заболеванием, но требует серьезного отношения и лечения. В противном случае его последствия могут ощущаться на протяжении месяцев и лет.
Читайте также:






