Склеродермия и прививка от гриппа
Прививка от гриппа взрослым, противопоказания имеет самые разные. Несмотря на это, сотни тысяч людей ежегодно выбирают этот способ профилактики возникновения вирусного заболевания. Грипп – заболевание очень опасное, активно распространяющееся во время осени и зимы, начиная с ноября и по март месяц.

Чтобы снизить возможность заражения, облегчить течение патологического состояния, уменьшить риски возникновения бактериальных сложностей, людей вакцинируются. Этот метод профилактики подходит не каждому, существует немало людей, кому противопоказана прививка от гриппа.
Рекомендации ВОЗ 2018-2019
Список, перечень медицинских противопоказаний, проведению вакцинации от гриппа, ежегодно обновляется и публикуется в рекомендациях, что дает Всемирная организация здравоохранения.
Вакцинация считается отличной мерой позволяющей предупредить развитие сложного течения гриппа. Полностью обезопасить человека от заражения, укол не может, однако снизить выраженность симптомов, вполне способен.
Постоянные видоизменения вирусов вынуждают ВОЗ вести непрекращающуюся работу по прогнозированию. Это нужно для того, чтобы выяснить, какой именно штамм грипп получит распространение в будущем сезоне, и подготовить вакцины, действующие против него.
ВОЗ создает для иммунизации вакцины 3 и 4 валентного типов. На 2018/2019 года поставляются вакцины против гриппа типа А (H1N1, H3N2), а также типа В.
Во время создания вакцин применяются разные вещества, начиная от куриного белка и заканчивая антибактериальными препаратами.
Эти компоненты необходимы для создания вакцины, однако именно они выступают главными провокаторами развития неприятных реакций.
Противопоказания
Когда нельзя делать прививку от гриппа должен решать доктор, без его предварительного осмотра не допускается прививка от гриппа. Противопоказания оценивать должен специалист, имеющий соответствующее образование.
Вакцинация от гриппа, противопоказания имеет разнообразные, они зависят от видов состава (она может содержать живые или не живые молекулы вируса). Запреты делятся на абсолютные (никак не изменяемые и не отменяемые) и относительные (когда возможность установки прививки определяется доктором).
Абсолютные противопоказания:
- возрастные ограничения – до 6 месяцев;
- бронхиальная астма;
- склонность к развитию аллергии;
- дефицит железа;
- заболевания органов дыхательной системы в хроническом течении;
- при аллергических реакциях на куриный белок;
- сердечная недостаточность;
- заболевания эндокринного характера;
- патологии крови;
- до 14 недель беременности;
- почечная недостаточность тяжелой степени;
- периоды обострения хронических болезней.
Перечень медицинских противопоказаний к проведению прививки от гриппа требует обязательной врачебной консультации. Самому решать ставить или нет прививку, не разрешается. К примеру, если у человека есть аллергия на белок, он не может ставить лишь некоторые виды прививки, другие – ему разрешены.
Прививка от гриппа пенсионерам ошибочно считается противопоказанной. На самом деле, эта категория лиц больше других нуждается в своевременном вакцинировании, потому что у них риски развития осложнений выше, нежели у более молодых людей.
Относительные противопоказания:
- насморк и другие признаки ОРВИ, а также период, когда после простуды еще не прошло 3-4 недели;
- состояние беременности после 14 недель;
- возраст ребенка до трех лет (при постановке живых вакцин).
Прививка от гриппа при месячных, несмотря на распространенное мнение, не запрещена.
Важно! Когда человек уже ставил прививку от гриппа и перенес её крайне тяжело, повторная вакцинация ему не рекомендуется.
Побочные явления
Побочные действия от прививки от гриппа у взрослых не являются широко распространенным явлением. Если бы побочные реакции возникали повсеместно, то люди уже бы давно отказались от такого метода профилактики.
Вероятный вред от наступления побочных эффектов, в несколько раз ниже, чем вероятность заразиться гриппом и страдать от серьезных осложнений, развившихся позднее.
Каждый год во всем мире отмечается больше 10 миллионов сделанных вакцин, смертельных же исходов, возникших по этой причине, регистрируется не более двадцати. Тогда как смертность, причиной которой стал вирус, превышает цифру в 3 миллиона.
Однако вакцина вполне может стать причиной развития побочных реакций и человек, принявший решение прививаться, должен быть к этому готов. Чаще всего, побочные реакции возникают у детей, пожилых людей, а также во время установки уколов живой вакцины. Инактивированные составы безопаснее, нежели живые. Цельновирионные вещества дают больше реакций, чем субъединичные или сплит-вакцины.

Побочные эффекты чаще возникают, если человека перед процедурой осматривает доктор, не обладающей достаточной квалификацией. Либо медицинский персонал, что ставит уколы, не имеет достаточной практики в этом деле. К примеру, для детей показано вакцинирование в бедро, в отличие от взрослых, которым прививку ставят в предплечье. Это нужно в целях снижения вероятности развития аллергии.
Побочные эффекты:
- покраснение кожных покровов;
- боль и опухание кожи в месте укола (часто развивается у женского пола или при наличии в составе гемагглютина);
- высыпания на коже, имеющие признаки крапивницы;
- развитие астмы;
- отек Квинке;
- анафилактический шок.
Последние три реакции встречаются очень редко. Люди, имеющие высокую склонность к развитию аллергии, должны проходить обязательную подготовку к вакцинированию.
Чтобы избежать трагического развития событий, человек должен находиться в отделении больницы не менее получаса, после поставленного укола. Это нужно для своевременного отслеживания развития возможных негативных реакций и оказания (при необходимости) быстрой и квалифицированной помощи.
После прививки может увеличиваться температура тела. Этот симптом не является опасным, он свидетельствует о начавшемся процессе реагирования организма на проникшие к нему вирусы, и активное создание иммунитета против гриппа.
Некоторые люди отмечают возникновение таких реакций:
- сильная усталость;
- появление насморка;
- развитие фарингита;
- боль в голове;
- недомогание;
- увеличение сонливости;
- мышечные и суставные боли;
- увеличение размеров лимфатических узлов;
- нарушения работы органов пищеварительного тракта;
- понижение количества тромбоцитов в сыворотке крови;
- уменьшение показателей кровяного давления.
Вопрос вероятности развития побочных реакций, беспокоит многих людей (особенно родителей), принявших решение, делать прививку. Кроме того, люди переживают о том, что вакцинация может спровоцировать развитие гриппа. Когда человеку ставят инактивированный состав, заболевание развиться не может. Это вещество не содержит живых вирусов, поэтому и провоцировать грипп не может.
Если же поставлена живая вакцина, то существует совсем небольшая вероятность развития болезни. Это может случиться у людей с крайне низким иммунитетом, поэтому для них прививки этими составами находятся под запретом.
Побочные эффекты у детей
Родители всегда волнуются, кому нельзя делать прививку от гриппа. Действительно, дети чаще реагируют на вакцины. Как правило, реакции возникают спустя 12 часов после укола. Они могут длиться один – два дня.
У детей могут развиваться такие симптомы:
- увеличение показателей термометра;
- мышечные боли;
- ухудшение самочувствия.
Последствия у взрослых
Противопоказания к прививке от гриппа взрослым выделены не зря, когда человек не обращает на них внимания, после вакцинации могут развиваться осложнения, последствия, которых можно было бы избежать.
Кроме того, вакцина может стать причиной не менее серьезных последствий, нежели заболевание гриппом. К примеру, в 1990 году в США у взрослых были выявлены нарушения в виде развития аутоиммунного заболевания. Эта патология приводит к потере нервными клетками части собственной оболочки, что вызывает мышечную слабость, нарушения работы сердца, задержанием физиологического выделения мочи.
Последующие исследования, проводимые Всемирной организацией здравоохранения, позволили видоизменить состав вакцины, поэтому столь тяжелые последствия уже не наступают.

В 2001 году в Канаде наблюдались последствия в виде развития глазореспираторного синдрома. У людей развивался конъюнктивит, появлялось чувство стесненности в груди, отечность лица, кашель и боли в области горла. Однако этот синдром проходит самостоятельно, в течение 2 суток, поэтому не может являться причиной отказа от вакцинации.
Достоверных сведений, подтверждающих тесную связь вакцинации от гриппа и выявленных осложнений, не найдено. Поэтому точно сказать, что именно укол стал причиной такого ухудшения состояния, нельзя.
Вакцинирование людей посредством введения живой вакцины, вводимой интраназально (через нос), показано не всем категориям пациентов. В составе вещества находятся живые вирусы, не имеющие возможности размножаться, проникать в клетки, но способные вызывать активное формирование иммунитета к вирусу гриппа.
Этот вид вакцины способен вызывать осложнения, поэтому его не ставят пенсионерам, детям до трехлетнего возраста, беременным женщинам, людям с онкологией, наличие ряда хронических заболеваний и некоторым другим категориям пациентов.
Аллергия на прививку живого вида, может выражаться появлением таких реакций:
- течение слез;
- кашель;
- ринит, сопровождающийся заложенностью носа;
- повышение температуры тела.
Осложнения
После вакцинирования могут возникать такие осложнения:
- неврологического характера: потеря чувствительности конечностей, боль в нервных окончаниях;
- уменьшение количества тромбоцитов в крови;
- обострение приступов астмы (особенно у детей);
- системный васкулит;
- анафилаксия, синдром Гийена-Барре, Белла (крайне редко).
Прививка от гриппа противопоказания имеет достаточно четкие, чтобы избежать развития осложнений, нужно обязательно с ними ознакомиться. Кроме того, важно ставить укол только после осмотра у терапевта и сдачи общего анализа крови, результаты которого оценил специалист.
Итак, мы поговорили об общих противопоказаниях к прививкам (https://www.stranamam.ru/article/4371778) и дошли до вопроса о особых состояниях. При которых прививки могут быть отложены или даже запрещены. Необходимо подробно обсудит все частные вопросы противопоказаний и ограничений в вопросах прививок.
Если иммунодефицит.
Процесс вакцинации – это иммунная реакция организма с активной работой всех звеньев иммунитета, поэтому, чтоб он прошел относительно гладко, нужно, чтобы система иммунитета была здоровой и адекватно работала. Так бывает не всегда. Иногда возникают состояния иммунодефицита, временного или постоянного нарушения иммунитета с не адекватными или сниженными реакциями на казалось бы обычные раздражители – болезни, элементы питания и лекарства. Поэтому, в инструкциях по противопоказаниям вопрос иммунодефицита рассматривается отдельно.
Прежде всего это связано с тем, что у детей с иммунодефицитами повышается риск вакцинации живыми вакцинами. Они хотя и ослаблены, но чисто теоретически могут быть вредны сильно подорванному иммунитету. К таким осложнениям относят вакцино-ассоциированный полиомиелит при закапывании живой полиомиелитной вакцины. Кроме того, таким малышам опасны будут бцж и вакцина от краснухи, партита и кори. Но как же заподозрить наличие иммунодефицита, ведь поголовное тестирование и иммунограммы не делают? Есть определенные проблемы здоровья, которые позволят вам и врачу задуматься о проблемах в иммунной системе. Это прежде сего тяжелые, рецидивирующие гнойные процессы, развитие аноректальных свищей, постоянная молочница полости рта, частые пневмонии, упорное течение экземы, себорея, снижение в крови тромбоцитов, наличие родственников с проблемами иммунитета. Таким деткам заменяют вакцины на убитые, и проводят обследование, а бцж таким детям не проводят.
Нельзя вакцинировать детей, кого недавно лечили иммуносупрессивными препаратами, если их лечат гормонами, особенно внутрь или в ингаляциях. После приема этих препаратов и вакцинацией должно пройти не менее трех-шести месяцев.
Когда нельзя делать бцж?
Бцж – это ослабленные живые микобактерии туберкулеза, они дают местный внутрикожный процесс. Такую прививку нельзя делать малышам менее 2 кг весом при рождении. Это объясняется тонкостью кожи, при котором очень трудно правильно ввести препарат – внутрикожно. Их обычно прививают по мере прироста веса, обычно на втором этапе выхаживания в детской больнице. Повторно в 6 и 14 лет бцж нельзя делать, если от первых образовался рубец-келоид.
Когда нельзя делать акдс?
Детям с прогрессирующей патологией нервной системы отменяют коклюшный компонент прививки, делая адс. Особенно это при склонности к судорогам. Противопоказано акдс при развитии не связанных с температурой судорог, подозрении на эпилепсию. Таким детям вообще прививки под большим вопросом.
Однако, не является противопоказанием появление на предыдущее введение судорог при лихорадке, однако, перед введением и после него сразу с профилактической целью назначают жаропонижающие. И стоит заменить нашу отечественную вакцину на бесклеточную, по типу инфанрикс или пентаксим.
Вакцину нельзя вводить сразу после болезни, надо дать организму прийти в себя, срок от орви до вакцинации минимум 2-3 недели.
Когда нельзя вводить кпк?
Нельзя вводить эти вакцины, если у детей ранее отмечались реакции при лечении антибиотиками по типу гентамицина, амикацина и им подобных. В вакцине содержатся следы этих препаратов. Импортная вакцина кпк готовится на куриных эмбрионах и может быть опасна детям, кто имеет аллергию на куриный белок. Отечественная готовится на перепелином яйце и не опасна таким малышам.
Когда нельзя делать гепатит в?
Мы уже говорили, что эту прививку нельзя делать, если есть аллергия на дрожжи, и если есть указания на то, что в семье есть случаи рассеянного склероза.
Если малыш заболел острой инфекцией?
Всегда при возникновении острых инфекций (кишечных, простудных, кожных и прочих) изменяется работа иммунной системы, она направляет все силы на борьбу с неприятелем и дополнительная нагрузка на организм может дать сбои и негативную реакцию. Поэтому, в обычных условиях, когда нет никаких смертельных угроз эпидемий бубонной чумы или смертельной лихорадки, детей, пока они не переболеют острым заболеванием, не прививают ничем. В среднем при обычной простуде или легкой кишечной инфекции после полного выздоровления дают мед.отвод от прививок на две недели. А если это была ангина, бронхит – то на месяц, а при пневмонии могут и дольше.
Если же это были тяжелые острые инфекции нервной системы, такие как энцефалит и менингит, детей прививают вообще только через полгода.
Если малыш имеет хроническую болезнь?
Также, как и при острых инфекциях и болезнях, детей при обострениях любой хронической болезни нельзя прививать никакими вакцинами, даже капельками от полиомиелита. Вакцинировать ребенка можно на фоне ремиссии, которая произошла самостоятельно или после лечения либо достигнув минимально возможной активности процесса и предварительно проведя ребенку особую подготовку. Если применяется иммуносупрессивная терапия или гормоны для достижения ремиссии, тогда вакцинация также отменяется, иммунитет может дать неадекватную реакцию.
Что к противопоказаниям не относится?
Есть ряд особых состояний, которые и часть врачей ошибочно принимает за противопоказания, и пациенты упорно расценивают как препятствие к вакцинации. Их называют ложными противопоказаниями, которые не могут быть причиной отвода.
А в нашей медицинской среде наличие медотвода в карточке по причине как:
— перинатальная энцефалопатия
— неврологические отклонения стабильного течения,
— астма с аллергией, экземы,
— а также пороки сердца
— анемия,
— проблемы с тимусом,
Является распиской в собственной не компетенции в вопросах иммунопрофилактики. Нет, конечно, такие состояния требуют особого подхода в вопросах прививок, но полностью давать отвод с медицинской точки зрения тут нельзя, необходимо разработать гибкую и правильную схему прививок.
Наличие анемии мы тоже уже обсуждали, у детей в возрасте от 3 до примерно шести месяцев она вообще носит явление физиологической. Кроме того, количество красных кровяных клеток никак не влияет на иммунитет – за него отвечают не эритроциты, а лимфоциты. Поэтому, легкая анемия – это не повод отказа от прививок. А тяжелая анемия – это повод для обследования, она обычно имеет серьезные причины.
О дисбактериозе даже и говорить не хочу, это слово для меня – как ругательство, тот кто оставит его диагнозом – двоечник и прогульщик занятий в медуниверситете! Нормальные доктора знают, что эта отписка – когда не знаешь, что делать и как!
При аллергии и пороках сердца дети ослаблены, и прививочные инфекции у них протекают гораздо тяжелее, нежели у обычных здоровых детей. И мы рекомендуем прививать таких детей по разумной индивидуальной схеме, но в первую очередь. Ведь приступы коклюшного кашля малышу с пороком сердца могут стать смертельными. Аллергия – это не вечное заболевание, она имеет периоды активности и ремиссии, поэтому, можно плавно медикаментами ввести малыша в ремиссию и привить его! А применение гормональных мазей не подавляет иммунитета, они же применяются на коже.
Конечно, каждый случай надо рассматривать отдельно и давно пора подходить к вопросу вакцинации более индивидуально, это поможет снизить риски и осложнения. Но решать только вам!
Грипп — острое заболевание вирусной природы, поражающее верхние дыхательные пути. Для него характерна очень высокая контагиозность, что нередко приводит к возникновению эпидемий. Болезнь протекает с явлениями интоксикации и может провоцировать тяжелые осложнения, особенно опасные для некоторых категорий населения (лица с хроническими патологиями, дети, беременные, пожилые люди). Самой лучшей профилактикой является заблаговременная вакцинация, эффективность которой тем выше, чем большее число жителей привито. Когда приходит время прививки от гриппа, противопоказания к ней обязательно учитываются медицинскими работниками. От чего они зависят? Сначала стоит разобраться в том, какие бывают вакцины.
Разновидности вакцин
Хотя неспециалистов мало интересуют тонкости изготовления вакцин, от них во многом зависит эффективность прививок, а также противопоказания к ним.
Основные виды вакцин, применяемых для профилактики гриппа:
- Живые. Данную разновидность препаратов получают путем ослабления вирусов специальными методами. Такие микроорганизмы сохраняют жизнеспособность и вызывают реакцию иммунитета, но не могут стать причиной болезни. Вводятся детям и взрослым интраназально.
- Инактивированные цельновирионные. Состоят из вирусов, обезвреженных ультрафиолетовым облучением или с помощью обработки формалином. Вводятся детям старше семи лет (интраназально) и взрослым (интраназально и подкожно).
- Сплит-вакцины (расщепленные) и субъединичные. Изготавливаются из очищенных вирусных белков. Применяются с 6-месячного возраста, вводятся внутримышечно (в плечо или бедро).
- Виросомальные вакцины. Производятся по прогрессивной технологии, содержат целые комплексы вирусных белков, что повышает их эффективность. Применяются аналогично сплит-вакцинам.
Зная классификацию препаратов, намного проще ориентироваться в противопоказаниях к их введению.
Противопоказания к вакцинации
Для различных видов вакцин от гриппа противопоказания могут несколько различаться, хотя имеют совпадения по основным принципам.
Противопоказания для введения всех вакцин:
- Выраженная или осложненная реакция на предыдущее введение препарата.
- Сильная аллергия на белок куриных яиц.
- Инфекционные заболевания острого характера или обострившиеся хронические инфекции (прививка допускается после выздоровления или ремиссии).
Противопоказания для живой вакцины:
- Беременность.
- Ринит.
- Первичные (врожденные) иммунодефициты.
- Значительное снижение иммунитета.
- Злокачественные патологии.
Противопоказания для цельновирионной вакцины:
- Тяжелые поражения соединительной ткани (склеродермия, ревматоидный артрит и др.).
- Болезни надпочечников.
- Врожденный иммунодефицит.
- Иммуносупрессия.
- Злокачественные патологии.
Противопоказания для сплит-вакцин, субъединичных и виросомальных:
- Аллергия на антибиотики аминогликозидного ряда (стрептомицин, неомицин, канамицин, гентамицин, тобрамицин, нетилмицин, амикацин) и на полимиксин.
Все перечисленные противопоказания относятся к истинным — при их наличии действительно нельзя делать прививку от гриппа. Существуют также ложные противопоказания, которые не являются объективными и обычно основаны на непрофессиональных и эмоциональных соображениях медиков и пациентов.
Относительно распространенных заблуждений стоит учесть, что:
- человек, получивший прививку, не опасен для окружающих;
- после вакцинации не возникает ринит, кашель или диарея;
- прививка не снижает иммунитет;
- никогда не развивается грипп или другие ОРВИ после прививки.

Форцис не вторгается в тонкие иммунные механизмы
Форцис — реальная профилактика гриппа
При наличии сомнений в необходимости вакцинации необходимо проконсультироваться у специалиста. Чтобы организм не оставался беззащитным перед вирусом, в любом случае желательно начать прием препарата Форцис. Биологически активная добавка на основе ладанника шалфеелистного создает на поверхности дыхательных путей барьер, непроницаемый для возбудителя. Невидимая и прочная пленка из полифенолов эффективно защищает от всех видов аэрогенной инфекции. Форцис не вторгается в тонкие иммунные механизмы; он безопасен даже при длительном применении.
Этиология и патогенез. В настоящее время многие клиницисты считают склеродермию инфекционно-аллергическим заболеванием, возникающим в результате сенсибилизации организма веществами антигенной природы.
Основной патологический процесс развивается в сосудистой стенке и составных элементах соединительной ткани. Значительную роль играет также взаимосвязь гиалуроновой кислоты и гиалуронидазы. Под влиянием уменьшения активности гиалуронидазы, набухания мукополисахаридов и фибриноидной дегенерации соединительнотканных элементов сначала возникает отечно-индуративный процесс, а в дальнейшем происходят атрофические изменения.
По имеющимся данным, склеродермия может развиваться как ортодоксальная аллергическая реакция в ответ на проникновение гетерогенных белков или на образование агрессивных аутоантител. Этим, по-видимому, объясняется возникновение склеродермии после вакцинации, прививок, переливания крови или введения в лечебных целях чужеродной сыворотки.
Склеродермия встречается и в раннем детстве, и у пожилых людей. Описана склеродермия у детей в возрасте от нескольких дней жизни до 16 лет. Преимущественно болеют женщины (как при красной волчанке и других коллагенозах), что свидетельствует о значительном патогенетическом влиянии эндокринных факторов, особенно плюригландулярных нарушений с изменением функции половых желез. В последние годы установлено угнетение активности гипофизо-надпочечнико- вой системы, снижение функции щитовидной и половых желез.
Присутствие в крови больных системной склеродермией антиядерных и антицитоплазматических факторов, отличающихся по строению от противоядерного и антипротивоядерно- го факторов у больных красной волчанкой, свидетельствует о сложных иммунологических и аллергических сдвигах. Таким образом, эндокринные нарушения, невротические расстройства, охлаждения, травмы могут иметь патогенетическое значение в развитии глубоких диспротеинемических изменений, в повышении степени сенсибилизации за счет патологически образующихся аутоантигенов и аутоантител с локализацией основного патологического процесса в основном веществе соединительной ткани как кожи, сосудов, так и внутренних органов.
Классификация. Выделяют для удобства изучения ограниченную склеродермию, к которой относятся две клинические разновидности, наиболее часто встречающиеся у детей,—-бляшечная и линейная, и диффузную, или системную, склеродермию.
Клиника. При ограниченной склеродермии (бляшечной или линейной) первичным элементом является эритематозное, отечное пятно. Окраска пятна может быть бледно-розовой, иногда розовато-красной с застойным или лиловым оттенком. Размеры пятна различные, границы его нечеткие, консистенция отечно-плотноватая. Постепенно окраска пятна в центре бледнеет, приобретает желтоватый или цвета слоновой кости оттенок, а по периферии сохраняется розовато-синюшный ободок в виде так называемого сиреневого брё'ола (ТПас ring), являющегося весьма важным симптомом бляшечной склеродермии.
Одновременно с утратой воспалительной окраски очаг поражения в центре приобретает вначале плотноватую консистенцию,а затем плотно-эластичную, вплоть до деревянистой и кожас трудом собирается в складку. Границы участка овальные или округлые, хорошо определяются паль- паторно. Поверхность пораженной кожи становится блестящей, рисунок ее сглажен, волосы отсутствуют, отверствия фолликулов спавшиеся. Кожа суха из-за отсутствия пото- и салоотделения, чувствительность ее может быть ослабленной.
Дальнейшее течение процесса весьма медленное. Сиреневое кольцо исчезает, уплотнение кожи становится менее выраженным, замещаясь мягкой рубцовой тканью. Развивающаяся вторичная атрофия сохраняет плотновато-эластическую консистенцию и не имеет рубцовой складчатости.
Таким образом, в клиническом течении очаговой склеродермии различают три стадии: 1) воспалительный отек с наличием эритематозных пятен, 2) уплотнение и 3) атрофию.
Размеры пятен и бляшек варьируют в широких пределах — от небольшой монеты до ладони взрослого и больше. Очаги бляшечной склеродермии чаще всего располагаются на туловище, шее, верхних и нижних конечностях и, реже, на лице. В области лица, особенно на коже лба, локализуется вторая разновидность ограниченной склеродермии — линейная. Эта своеобразная форма заболевания особенно часто наблюдается у детей. Процесс также начинается с эритема- тозного пятна, затем присоединяется стадия отека и уплотнения, а потом наступает атрофия.
Линейная склеродермия может располагаться на коже лба, распространяясь с волосистой части головы на спинку носа, и напоминает рубец от удара саблей (sclerodermia en coup de Sabre). Полосовидное расположение очагов может наблюдаться и на коже туловища, на конечностях по ходу нервных стволов, или зон Геда. Очаги поражения как бляшечной, так и линейной разновидности склеродермии могут располагаться поверхностно и в этих случаях не образуют заметной атрофии, а исчезают бесследно или оставляют слабо выраженную дисхромию. Но в большинстве случаев ограниченная склеродермия, бляшечная и линейная, располагается глубоко и поражает подлежащие ткани, кости, фасции, мышцы, сухожилия с изъязвлением кожи и мутиляциями.
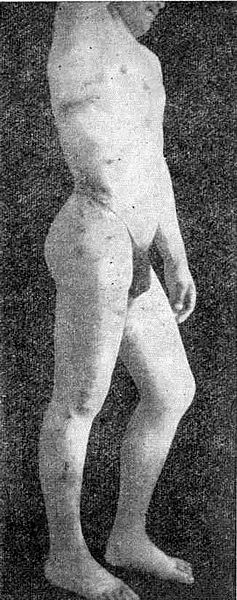
Диффузная, или системная, склеродермия представляет собой заболевание соединительнои ткани и сосудов с поражением кожи, сердца, почек, легких, пищеварительного тракта и других органов. Разделение ограниченной и системной склеродермии условно, так как и при ограниченных формах можно обнаружить те или иные изменения внутренних органов, но все же диффузная (системная) склеродермия отличается своеобразием клиники и течения. Заболевание начинается после охлажд'ения гриппат иди аптины, опоясывающего лишая или сильного нервного потрясения.
Появлению клинических симптомов предшествует продромальный период. Недомогание, озноб, боли в мышцах, суставах, бессонница, диспепсические явления, головные боли, повышение температуры, повышенная утомляемость сочетаются с побледнением и похолоданием кожи лица, кистей и стоп. Вскоре кожа конечностей становится отечной, приобретает беловато-серый оттенок, рисунок ее сглаживается, пушковые волосы выпадают.
Постепенно отек приобретает плотноватую консистенцию, кожа еще больше бледнеет, остается холодной на ощупь, не собирается в складку и не отделяется от подлежащих тканей. Пальцы кистей и стоп заостряются, истончаются, движения их ограничиваются. Кожа местами изъязвляется, мышцы, сухожилия и кости атрофируются, истончаются.
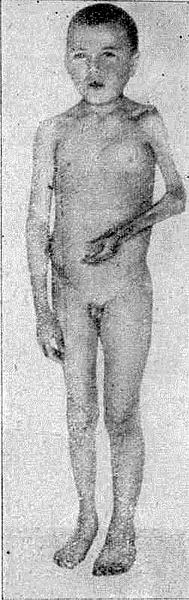
Это явление называется склеродактилией. Вследствие преобладания тонуса сгибателей при атрофии мышц кистей пальцы приобретают согнутое положение и напоминают когти хищных птиц. Кожа и мышцы лица также подвергаются поражению. Вследствие склеротического и атрофического процесса лицо становится амимичным, нос заостряется, как клюв птиц, ротовое отверстие суживается; нередко в процесс вовлекаются и слизистые оболочки рта, щек, а также мышцы языка. Волосы на голове выпадают, кожа лица покрывается значительным количеством телеангиэктазий, иногда изъязвляется.
Три стадии поражения — отек, уплотнение и атрофия— подчеркивают клиническое сходство с ограниченными формами склеродермии. Однако при системной ее форме на первый план даже в продромальном периоде выступают висцеральные поражения легких, мышц, когтей, суставов, желудочно-кишечного тракта, почек и других органов.
Диагноз. Диагностика заболевания в период развития всех проявлений не представляет трудностей благодаря характерному виду очагов поражения. В начальной стадии бляшечной формы, когда имеется воспалительный отек, диагноз весьма сложен и ставится в процессе наблюдения.
Также не представляется возможным провести дифференциальную диагностику в начальной стадии диффузной склеродермии, когда симптомы заболевания напоминают болезнь Рейно. Склеродермия, начинаясь с похолодания, побледнения и посинения пальцев рук и ног, вначале может напоминать болезнь Рейно и дифференцировать эти два заболевания чрезвычайно сложно. Но обычно в процессе наблюдения этот вопрос разрешается, так как при склеродермии начинают появляться участки склерозирования кожи пальцев рук, тыла кистей и лица, а при истинной болезни Рейно кожа не склерозируется и, кроме того, не вовлекается в процесс кожа лица.
Лечение. Проводится индивидуализированно с учетом патогенетических факторов, способствующих развитию болезни. Детям, больным склеродермией, назначаются витамины А, Е и С, способствующие нормализации состояния соединительной ткани. В связи с угнетением активности гиалуро- нидазы широкое применение получил фермент лидаза (через день внутримышечно 'пО’Тб—32 единицы, разведенные в 3—5 мл 0,5—1—2% раствора новокаина, на курс 20—30 инъекций), а также схекловидное тело, со-
Больным системной формой склеродермии назначаются сосудорасширяющие. спазмолити- ческие средства — никотиновая кислота, но-пша, комплекс никотиновой кислоты и но-шпы (никошпа), ангиотрофин, депопадутин, папаверин и никотиновая кислота (панивёрин). У некоторых больных склеродермией констатирован терапевтический эффект от применения синтетических противомалярийных средств. Части больным системной и диссеминированной склеродермией проводится пенициллинотерапия (от 8000000 до 10 000 000—15 000 000 ЕД на курс).
В начальных стадиях заболевания при явлениях воспалительного отека могут назначаться кортикостероидные гормоны — преднизолон, триамцинолон, дексаметазон — в небольших дозах как внутрь, так и местно в очаги поражения интрадермально. Для лечения склеродермии широко используются и физиотерапевтические. методы — ультразвук, ионофорез с лидазой, йодистым калием, ихтиолом, диадинамические токи Бернара, букки-терапия, ультрафиолетовое облучение, диатермия косвенная и местная, сероводородные, радоновые ванны, грязи, озокерито- терапия, массаж и лечебная гимнастика.
Прогноз лри ограниченных формах склеродермии благоприятный. Заболевание заканчивается выздоровлением. Диффузная склеродермия протекает длительно, торпидно. В редких случаях возможен летальный исход. Больные всеми формами склеродермии подлежат диспансеризации.
Читайте также:


