Синдром хронической усталости при хронических гепатитах
Синдром хронической усталости (СХУ) является постинфекционным (ОРВИ) хроническим заболеванием, основное проявление которого — немотивированная выраженная общая слабость, на длительное время выводящая человека из активной повседневной жизни. Ране
В Соединенных Штатах Америки вспышка заболевания впервые была отмечена в 1984 году в небольшом местечке Incline Village штата Невада докторами P. Cheney и D. Peterson. В тот период авторы первопричиной эпидемии считали вирус Эпштейна-Барр, поскольку у большинства заболевших были обнаружены в крови антитела к указанному вирусу. Дальнейшие исследования позволили выявить антитела и к другим вирусам. Характер эпидемии и обнаружение противовирусных антител позволили авторам определить свою теорию возникновения СХУ как вирусную.
Для диагностики СХУ используются критерии, опубликованные в 1988, 1991, 1992 и 1994 гг. Центром контроля за заболеваниями (США), которые включают в себя комплекс больших, малых и объективных критериев. Большими диагностическими критериями служат: 1) непроходящая усталость и снижение работоспособности (не менее чем на 50%) у ранее здоровых людей в течение последних шести месяцев; 2) исключение других причин или болезней, которые могут вызвать хроническую усталость.
К малым симптоматическим критериям заболевания следует отнести следующие. Заболевание начинается внезапно, как и при гриппе, с 1) повышения температуры до 38°С; 2) болей в горле, першения; 3) небольшого увеличения (до 0,3 — 0,5 см) и болезненности шейных, затылочных и подмышечных лимфатических узлов; 4) необъяснимой генерализованной мышечной слабости; 5) болезненности отдельных групп мышц (миалгии); 6) мигрирующих болей в суставах (артралгии); 7) периодических головных болей; 8) быстрой физической утомляемости с последующей продолжительной (более 24 часов) усталостью; 9) расстройства сна (гипо- или гиперсомния); 10) нейропсихологических расстройств (фотофобия, снижение памяти, повышенная раздражительность, спутанность сознания, снижение интеллекта, невозможность концентрации внимания, депрессия); 11) быстрого развития (в течение часов или дней) всего симптомокомплекса.
Объективными (физикальными) критериями служат: 1) субфебрильная лихорадка; 2) неэкссудативный фарингит; 3) пальпируемые шейные или подмышечные лимфоузлы (менее 2 см в диаметре). Диагноз СХУ устанавливается при наличии 1 и 2 больших критериев, а также малых симптоматических критериев: 6 (или больше) из 11 симптоматических критериев и 2 (или больше) из 3 физикальных критериев; или 8 (или больше) из 11 симптоматических критериев.
Заболеванию подвержены люди любого возраста, однако замечено, что женщины в возрасте 25 — 49 лет болеют чаще, чем мужчины. В отдельных случаях заболевание развивается спустя 2 года после первой атаки. У большинства пациентов хроническая усталость и другие сопутствующие симптомы, начавшись в период гриппоподобного заболевания, по прошествии одной-двух недель несколько уменьшаются, но выздоровление не наступает. В наиболее тяжелых случаях может начаться сильная депрессия, наступает потеря концентрации внимания и резкая физическая слабость. Описаны случаи спонтанного выздоровления. Однако большая часть больных продолжает страдать от циклических заболеваний в течение многих месяцев или лет.
Руководствуясь при установлении диагноза СХУ основными критериями, следует обращать особое внимание на особенности течения этого заболевания в каждом конкретном случае. По мнению многих исследователей, при СХУ могут быть нарушения со стороны желудочно-кишечного тракта, почек, печени и сердца, возникает аллергия и повышенная чувствительность к запахам, лекарству, алкоголю, наблюдается резкая потеря веса без нарушения диеты, потливость по ночам, светобоязнь, выпадение волос и мн. др.
Для правильной диагностики СХУ необходима дифференциальная диагностика с заболеваниями эндокринной системы, ревматическими заболеваниями, неврологическими заболеваниями, гематологическими заболеваниями, хроническими системными заболеваниями, отравлениями тяжелыми металлами, наркотиками, алкоголем и последствиями облучения. Кроме того, дифференциальная диагностика должна быть проведена и с таким заболеванием, как фибромиалгия (ФМ), при которой наблюдаются хронические и множественные мышечные боли, усталость, расстройства сна и другие симптомы, сходные с СХУ (табл. 1).
Другая теория отводит главную роль нейропсихиатрическим факторам с преобладанием иммунодисрегуляции. Нейропсихологические расстройства признаны одним из диагностических критериев СХУ. G. Taerk с соавторами отмечали существенное по сравнению с контрольной группой повышение частоты депрессий среди больных СХУ. Общепринятыми методами диагностики выраженная депрессия выявлялась у 16 из 24 пациентов. Кроме того, у 50% больных с хронической усталостью был, по крайней мере, один эпизод депрессии до начала СХУ. I. Hickie с соавторами обнаружил депрессию у 46% больных с СХУ. У 12% из них эпизоды депрессии предшествовали началу СХУ. Ученые считают, что депрессия, как преморбидное состояние, встречается у больных с СХУ чаще, чем в контрольных группах. Это позволяет предположить психологическую предрасположенность к СХУ.
Роль депрессии в развитии СХУ трудно оценить, так как многие соматические признаки первичной депрессии совпадают с симптомами при СХУ. Следовательно, в каждом конкретном случае врач должен решать, является ли психическое расстройство причиной или компонентом СХУ. Следует отметить, что некоторые иммунологические изменения были описаны у депрессивных больных, в основном они характеризовались снижением клеточных иммунологических показателей. Поэтому можно предположить, что хотя бы частично иммунологические сдвиги при СХУ могут быть обусловлены сопутствующей депрессией.
В то же время, по мнению группы ведущих исследователей СХУ из Вашингтонского университета, депрессия и другие психологические проблемы, ассоциированные с хронической усталостью, являются результатом этой усталости или иммунологическими и психологическими дисфункциями, встречающимися независимо.
В настоящее время не существует лабораторных тестов, которые однозначно указывали бы на наличие или отсутствие у пациента СХУ [6]. Более того, данные, приводимые различными исследователями, говорят о возможности изменения многих показателей как в сторону увеличения, так и в сторону уменьшения. Например, по некоторым источникам [4, 7], у 20% больных с СХУ наблюдается лейкоцитоз и у такого же количества — лейкопения. Относительный лимфоцитоз отмечается в среднем в 22% случаев (от 0% до 71% по разным данным) [6]. Австралийские исследователи, напротив, обнаружили лимфопению у 28% пациентов. Есть сведения, что у 30% больных присутствуют атипичные лимфоциты и в 48% случаев наблюдается моноцитоз [6]. Согласно исследованиям [7], в среднем у 31% пациентов отмечено снижение уровня сывороточных иммуноглобулинов классов A, D, G и M. Дефицит IgD, преимущественно подклассов G1 или G3, имели 45% наблюдавшихся пациентов [8]. По другим материалам уровень иммуноглобулинов увеличен у 28% больных СХУ [7]. В среднем 53% пациентов имели низкие уровни циркулирующих иммунных комплексов, при этом только у 25% отмечалась сниженная активность комплемента [6].
Проявление дисфункции иммунной системы у больных СХУ выражалось также в снижении цитологической активности естественных киллеров; повышении уровней интерлейкинов 1-альфа, 2 и 6; снижении у митоген-стимулированных лимфоцитов повышенного содержания альфа-интерферона и других цитокинов; изменении числа и функции Т- и В-лимфоцитов [6].
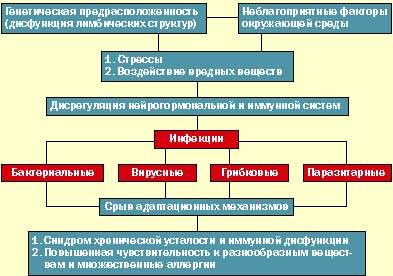 |
| Иммунная дисфункция упациентов с СХУ |
Замечено, что у большинства пациентов с СХУ заболевание сопровождается аллергическими проявлениями, включая повышенную кожную реакцию к целому ряду аллергенов и увеличению уровня циркулирующего IgE. Механизмы этой аллергии пока не выявлены.
Серологические исследования обычно не выявляют значительных отклонений. Есть сведения о присутствии в низких концентрациях антиядерных антител и ревматоидного фактора, но без клинических проявлений системной волчанки или ревматоидного артрита. Увеличение содержания криоглобулинов и холодовых агглютининов было найдено у небольшого числа (8%) пациентов.
Остается спорным вопрос в отношении обнаружения специфических противовирусных антител (HHV-6, EBV, CMV, Coxsackie, Herpes simplex). Предполагается их реактивация у больных СХУ. Энтеровирусы также могут служить этиологическим фактором. Сторонники вирусной этиологии заболевания настаивают на латентном вирусе или вирусах, которые при определенных условиях активируются. Ясно одно, что они обладают нейро- и иммунотропными свойствами, так как при СХУ поражаются центральная нервная система и иммунная. Таким образом, изменения лабораторных показателей при СХУ различны, иногда противоречивы, часто незначительны по степени. Несмотря на это, несомненным является изменение функционального состояния иммунной системы.
При постановке диагноза синдрома хронической усталости и иммунной дисфункции на основе медицинских данных и собственного анализа, помимо определенных клинических и объективных критериев, необходимо учитывать и ряд иммунологических показателей, имеющих несомненно важное диагностическое значение. Они суммированы в табл. 2.
Следует обратить внимание на тот факт, что ряд изменений иммунологических параметров, а именно — снижение функциональной активности естественных киллеров и макрофагов, снижение ответа лимфоцитов на митогены и активация CD+ лимфоцитов — являются общими для СХУ и различных вирусных инфекций. Вот почему в настоящее время наиболее популярная теория развития СХУ рассматривает болезнь как многопричинное расстройство нейроиммунного взаимодействия, проявляющееся у генетически предрасположенных личностей, вероятно, под воздействием инфекционных агентов (возможно вирусной природы), приводящих к активации или дисбалансу иммунной системы и дисрегуляции центральной нервной системы. Так как симптомы варьируют и могут изменяться при использовании нейрофармакологических препаратов, они могут быть опосредованы нейроиммунными трансмиттерами. Если рассматривать нейроиммунную систему как сеть (взаимодействий), то станет понятно, что ее работа может быть нарушена факторами, влияющими на различные звенья системы. Исходя из этого, логично будет прогнозировать успех лечения СХУ психотропными, иммуномодулирующими и противоинфекционными препаратами.
Учитывая последние данные зарубежных медиков, можно сделать вывод об отсутствии специфического лечения. Разработана определенная тактика лечения, которая позволяет продлить ремиссии заболевания и вернуть пациентов к работе [6]. Применяются малые дозы Н2-блокаторов, трициклических антидепрессантов и ингибиторы обратного захвата серотонина (флюоксетин-прозак), которые повышают энергетические возможности пациента, коррегируют сон, снижают болезненность и напряженность в мышцах. Используется симптоматическое лечение, а также витаминотерапия и физиотерапия. В каждом случае рекомендуется индивидуальный подход. Покидая стационар, пациенты остаются в контакте с лечащими врачами, продолжая соблюдать определенный режим и предписания [6]. Прогноз в большинстве случаев благоприятный. Пациенты в основном выздоравливают в течение 2 — 4 лет, однако полного восстановления физической активности не происходит. Приблизительно у 20% больных отмечается прогрессивное усиление симптоматики.
Литература
1. Artsimovich N. G. //Theses of Simposium with International Participation Current Problems of Clinical and Experimental Psychoneuroimmunology. Tomsk, Russia, 1992. Vol. 1. P. 80 — 82.
2. Beard D. S. //Boston Medical and Suxgical J. 1869. Vol. 3. P. 217 — 220.
3. Bell D. S., Bell K. M. //Ann. Intern. Med. — 1988. Vol. 109. № 2. P. 167.
4. Bell D. S. //The CFIDS Chronicle. J. CFIDS Assoc. 1992. P. 2 — 5.
5. Bell E. J., McCarthey R. A. Riding M. H.//J. R. Soc. Med. 1988. Vol. 81. P. 329 — 331.
6. Buchwald D. //Post-viral Fatigue Sindrom. Edited by R. Jenkins and J. Mowbray. 1991. P. 117 — 136.
7. Buchwald D., Komaroff A. L. //Rev. Infect. Dis/ 1991 Vil. 13. Suppl 1. P. 12 — 18.
8. Buchwald D., Cheney P. R., Peterson D. L., et al.//Annals Inter. Med. 1992. Vol. 116. № 2. P. 103 — 113.
9. Calabrese L., Danoa Th., Camera E., Wilke W.// The CFIDS Chrinicle. J. CFIDS Assoc. 1992. P. 6 — 12.
Классификация хронического гепатита
- хронический вирусный гепатит (В, С, дельта);
- аутоиммунный хронический гепатит;
- лекарственно-индуцированный;
- алкогольная болезнь печени;
- криптогенный (причина не установлена).
- минимальный;
- слабовыраженный;
- умеренновыраженный;
- выраженный.
По стадии фиброза (соединительнотканного перерождения) печени:
- отсутствует;
- слабовыраженный;
- умеренный;
- выраженный.
Причины хронического гепатита
Возможные причины синдрома отчасти понятны из классификации.
Прежде всего, это вирусная инфекция: в России ежегодно регистрируется более 136 тысяч новых случаев хронического вирусного гепатита 1 . Причина высокой заболеваемости — в возможности передачи вируса не только из-за недостаточно хорошо обработанных медицинских инструментов или вследствие переливания крови, но и половым путем.
Существуют также наследственные нарушения функции печени — наследственные гепатозы — которые приводят к хроническому воспалению. К таким относится, например, синдром Вильсона-Коновалова. При нем в организме, в том числе в клетках печени и нервной системы, откладывается избыток мени, нарушающий нормальные функции.
Симптомы хронического гепатита
- астеновегетативный синдром — постоянная усталость, слабость, нарушения сна, раздражительность, беспричинная потеря веса;
- диспептический синдром — ощущение горечи во рту, потеря аппетита, тошнота, рвота, вздутие живота, отрыжка, чередование запоров и поносов;
- болевой синдром — тяжести и боли в правом подреберье;
- аутоиммунные проявления (особенно характерны для гепатита С) — боли в суставах, мышцах, васкулиты (воспаление сосудистой стенки);
- желтушность, кожный зуд.
- увеличение печени;
- желтушность склер, слизистых, кожи;
- сосудистые звездочки на спине, плечах, шее;
- пальмарная эритема — покраснение кожи на ладонях;
- увеличение селезенки.
Диагностика хронического гепатита
Для выявления хронического гепатита и оценки общего состояния организма на фоне нарушения функции печени врач может назначить следующие анализы:
- клинический анализ крови с подсчетом тромбоцитов;
- протромбиновый индекс;
- билирубин сыворотки, общий и фракции;
- анализы на активность ферментов: АСТ (аспартатаминотрансфераза), АЛТ (аланинаминотрансфераза), ГГТП (гамма-глутамилтранспептидаза), ЛДГ (лактатдегидрогеназа), ЩФ (щелочная фосфатаза);
- общий белок, альбумины, гамма-глобулин, альфа-2 глобулин;
- холестерин;
- билирубин;
- анализы на антигены гепатитов В, С, D (дельта).
Из инструментальных исследований могут порекомендовать:
- УЗИ печени и других органов брюшной полости;
- биопсия печени — под контролем УЗИ толстой иглой забирают образцы тканей печени, это единственный способ оценить тяжесть вирусного гепатита.
Лечение хронического гепатита
Вне зависимости от причины появления хронического гепатита базисная терапия включает следующее:
- Диета — Стол №5
- Средства, нормализующие деятельность ЖКТ и состояние микрофлоры:
a. прокинетики (итомед);
b. лактулоза (кроме слабительного эффекта, способствует нормализации микрофлоры и выведению токсических продуктов обмена веществ);
c. пробиотики;
d. ферментные препараты. - Гепатопротекторы: урсодезоксихолевая кислота (кроме защиты клеток печени, способствует нейтрализации токсического действия билирубина);
- При наличии аутоиммунного воспаления — препараты, снижающие его активность:
a. глюкокортикоиды;
b. азатиоприн. - При токсических гепатитах, в том числе алкогольных — препараты, уменьшающие токсическое влияние на печень:
a. тиоктовая кислота. - В качестве дополнительных средств при комплексной терапии — лекарственные травы со спазмолитическим и желчегонным действием:
a. корень солодки;
b. кукурузные рыльца.
При вирусных гепатитах могут быть рекомендованы специфические противовирусные препараты и препараты интерферона, но, поскольку эти средства довольно тяжело переносятся и имеют массу побочных эффектов, показания для их назначения оцениваются индивидуально для каждого пациента.
При переходе хронического гепатита в фиброз (цирроз) печени и резком снижении его функций зарубежные гайдлайны рекомендуют трансплантацию печени, но в российских условиях подобная операция возможна только в некоторых крупных центрах больших городов. К тому же, операция часто бывает невозможной из-за недостатка доноров.
Прогноз и профилактика хронического гепатита
Профилактика вирусного гепатита состоит в здоровом образе жизни, употреблении лекарственных средств строго по показаниям врача, избегании работ, где необходим постоянный контакт с токсическими веществами, использовании барьерных методов контрацепции при половых контактах.
Для профилактики гепатита В существует вакцина. В России она включена в национальный календарь прививок.
[1] Г.М. Кожевникова. Хронические гепатиты В и С: естественное течение и исходы.
[2] Ливзан М.А. Лялюкова Е.А. Лаптева И.В. Алкогольная болезнь печени: современные аспекты диагностики и лечения. Медицинский совет, 2014.

Почему возникает слабость у людей с гепатитом С
HCV – это РНК-содержащий вирус, который вызывает воспаление печени. Попав в организм, он пережидает стадию инкубационного периода, а затем начинает активно размножаться и разрушать клетки печени – гепатоциты.
Наступает острая стадия. Именно в это время человек может впервые столкнуться со слабостью, тошнотой, головокружением и ощущением разбитости. При отсутствии лечения наступает хроническая стадия. Изначально пациенты с хроническим гепатитом С чувствуют слабость только в период обострения, в дальнейшем неприятные ощущения сопровождают даже стадию ремиссии.
Физиологически слабость на разных этапах протекания гепатита С вызвана такими причинами:
- Лихорадка. Обнаружив возбудитель, иммунная система пытается дать ему отпор. Повышение температуры тела – способ убить вирус, но вместе с ним разрушается часть белковых соединений в организме человека. Слабость и разбитость – нормальное состояние, если температура тела повышена до 37,5°C или больше.
- Интоксикация продуктами распада. Во время острой фазы гепатита клетки печени разрушаются, а в кровь выбрасывается большое количество веществ, содержащихся в гепатоцитах. В норме их быть не должно. Желчные пигменты в крови провоцируют раздражение сосудистых стенок, нарушают усвоение питательных веществ из крови.
- Дефицит полезных веществ. Хронический гепатит ведет к циррозу – замещению воспаленных участков печени рубцовой тканью. Это снижает функциональность железы, в дальнейшем развивается печеночная недостаточность. Если гепатит осложнен циррозом или раком печени, к симптомам добавляется истощение защитных сил организма, которые расходуются на сдерживание фиброзных и онкологических процессов.
- Гормональный дисбаланс. Хронический гепатит приводит к нарушениям в работе эндокринной системы, усиливает риск болезней щитовидки. При их проявлении возникают либо гипотиреоз – замедленный обмен веществ, либо гипертиреоз – слишком быстрый расход питательных соединений. Оба состояния провоцируют слабость, если не придерживаться диеты и не лечиться.
- Лекарства. У многих больных плохая переносимость Интерферона и Рибавирина – стандартной комбинации для лечения гепатита С. При использовании других препаратов – Софосбувира, Даклатасвира, Ледипасвира –также есть риск слабости, головокружения, быстрой усталости.
Появление слабости требует консультации врача. Иногда головокружение и ощущение разбитости – единственный признак гепатита С или другой опасной болезни.
При слабости, головокружении, раздражительности или небольшой лихорадке обязательно посетить специалиста и сдать кровь на биохимический анализ.
Как нормализовать состояние
Прежде всего необходимо избавиться от вируса гепатита или добиться ремиссии хронической формы болезни. Чтобы снизить неприятные проявления, во время лечения и после него понадобится:
- Следить за питанием. В организм должны поступать все необходимые питательные вещества. Запрещена еда, перегружающая печень: жирное, жареное, сладкое, консервы, копчености, алкоголь, грибы, бобовые.
- Нормализовать график сна и отдыха. Постоянный недосып провоцирует снижение защитных сил организма, повышение давления, что также вызывает слабость и усталость, трудности с концентрацией внимания.
- Заниматься разрешенной физической активностью, особенно во время ремиссий. Малоподвижный образ жизни приводит к застойным явлениям, замедлению обмена веществ, как следствие – их дефициту даже при правильном питании. Это вызывает истощение организма, появляются не только слабость, но и снижение иммунитета, лишний вес, закупорка сосудов.
Лекарственные средства для устранения неприятных симптомов при гепатите С должен назначать врач. Нельзя самостоятельно бороться с такими симптомами, как слабость, тошнота, головокружение. Противопоказано использование народных средств, ведь даже безобидные травы на самом деле могут вызывать больше побочных эффектов, чем медикаменты.
Согласно медицинской терминологии под усталостью понимают ощущение затруднений при выполнении физической или умственной работы без восстановления после отдыха. Очень важно отличать усталость от других медицинских понятий, с которыми ее часто путают, включая астению или слабость. Астения определяется как недостаток сил или ощущение неспособности выполнять ежедневные задачи, которые более интенсивно проявляются в конце дня и выраженность которых обычно уменьшается после сна. Слабость обусловлена уменьшением или потерей мышечной силы и может быть связана с множеством разных причин [2].
Синдром хронической усталости (chronic fatigue syndrome) как заболевание был описан в середине 1980-х годов американскими врачами в период эпидемической вспышки в курортной местности в окрестностях озера Тахо (штат Калифорния). Предполагали, что заболевание вызывает персистирующая герпесвирусная инфекция на фоне вторичного иммунодефицитного состояния. Однако до сих пор этиопатогенез синдрома хронической усталости остается не ясен. Считают возможным поражение лимбической системы мозга. Это нашло свое отражение в разнообразии названий, под которыми он известен, например, аллергический энцефаломиелит, синдром иммунной дисфункции, синдром нейроэндокринной иммунной дисфункции, поствирусный синдром, исландская болезнь и др. [3]. Среди преобладающих симптомов варьируют усталость, лихорадка или перемежающаяся дистермия, мигрирующие артралгии, генерализованная боль в мышцах, фарингит или боль в горле, головная боль, болезненность шейных или подмышечных лимфатических узлов и др. Усталость обычно связана с нейрокогнитивными расстройствами и нарушениями сна. Пациенты испытывают трудности с концентрацией внимания, у них развиваются бессонница или гиперсомния, а иногда и депрессия.
Если говорить о синдроме хронической усталости в связи с хроническим поражением печени, то нужно отметить, что предполагаемая роль в его развитии хронической инфекции, вызванной вирусом гепатита С, не была подтверждена рядом исследований [4].
Установлено, что заболевание чаще встречается у женщин молодого, наиболее трудоспособного возраста, проживающих в экологически неблагоприятных регионах с повышенным уровнем загрязнения окружающей среды ксенобиотиками или радионуклидами [5].
При хронических заболеваниях печени усталость привлекает к себе внимание как распространенный симптом, определяющий снижение качества жизни пациентов. Частота распространенности усталости и степень ее выраженности существенно различаются в зависимости от этиологического фактора, вызвавшего поражение печени. Так, холестатические изменения в печени, которые лежат в основе первичного билиарного холангита, первичного склерозирующего холангита или медикаментозного гепатита, сопровождаются усталостью у 65-85% пациентов, половина из них расценивают именно ее проявления в качестве самого худшего симптома [6]. У пациентов с хронической инфекцией, вызванной вирусом гепатита В, показатели качества жизни аналогичны таковым у здоровых добровольцев [7]. Значительная часть больных хроническим вирусным гепатитом С жалуются на усталость, что оказывает прямое отрицательное воздействие на показатели качества их жизни. Однако этого не наблюдается у пациентов, инфицированных вирусом гепатита С, которые не знают о своем заболевании. Кроме того, выраженность усталости у больных хроническим вирусным гепатитом С, по-видимому, не коррелирует с уровнем активности процесса и виремией [8, 9].
Изучение патофизиологических механизмов усталости в контексте заболеваний печени позволило выделить два компонента в ее развитии – центральный и периферический, которые могут реализовываться одновременно [10]. Это было подтверждено в недавнем проспективном исследовании при участии пациентов, страдающих хроническим заболеванием печени, в котором путем анкетирования с выбором элементов различных шкал по оценке качества жизни показана возможность разделить центральный и периферический компоненты на основе спецификации проявлений симптомов [11].
Полагают, что при хронических заболеваниях печени усталость возникает за счет патологических изменений в центральной нервной системе, что отчасти объясняет трудности в повседневной жизни пациентов. Предпосылкой ее развития считается повышение центрального серотонинергического тонуса. Сочетание усталости при хронических заболеваниях печени с другими психоневрологическими состояниями, такими как депрессия и тревожность, чрезвычайно затрудняет объективную интерпретацию симптома [12]. Формирование центрального компонента усталости обусловлено дисфункцией структур мозга, участвующих в регуляции поведенческой и двигательной активности, внимания, памяти, мотивационных побуждений: базальных ганглиев, ствола мозга, лимбической системы, ретикулярной формации и высших корковых центров. К важнейшим нейромедиаторам, дисбаланс которых приводит к развитию усталости, относятся глутамат, серотонин, норадреналин и кортиколиберин. Так, показано, что при холестатических заболеваниях печени снижение уровня кортиколиберина в структурах мозга прямо коррелирует с выраженностью усталости [10]. В то же время не ясно, являются ли какие-либо изменения в головном мозге у пациентов с алкогольной, жировой болезнью печени или хроническими гепатотропными вирусными инфекциями прямым результатом развития заболевания или сложными поведенческими, социальными и психическими последствиями, обусловленными обстоятельствами той или иной патологии печени.
Пациенты в стадии декомпенсированного цирроза печени или печеночной недостаточности могут также страдать от периферической усталости, характеризующейся истощением мышц и слабостью в результате нервно-мышечной дисфункции. Стойкие проявления усталости, вероятнее всего, связаны с прогрессирующим энергетическим дефицитом и формирующимися метаболическими сдвигами: усилением анаэробного гликолиза (как основного пути энергообеспечения с избыточным образованием лактата) и нарушениями в орнитиновом цикле с развитием гипераммониемии. Именно накопление лактата и гипераммониемия способствуют дальнейшему угнетению активности нейромедиаторных систем и центральных механизмов регуляции энергетического обмена, усугубляя проявления астении и других когнитивно-аффективных нарушений при хронических заболеваниях печени [13].
В этой связи актуально раннее выявление и медикаментозная коррекция минимальной степени печеночной энцефалопатии. При этом осложнении наблюдаются когнитивные и психомоторные расстройства, такие как трудности в принятии решений, снижение скорости психомоторных реакций и др. И здесь усталость относится к клиническим симптомам минимальной печеночной энцефалопатии наряду со слабостью, раздражительностью, инверсией сна (сонливость днем и бессонница ночью), нарушениями речи, изменениями почерка, рассеянностью за рулем и при выполнении работы, требующей повышенной концентрации внимания, тремором, снижением мышечных рефлексов.
Таким образом, усталость – это многогранный симптом, слишком распространенный и неспецифический, чтобы быть ключом к диагностике хронических заболеваний печени. Однако патогенез усталости при различных по этиологии заболеваниях печени, безусловно, заслуживает внимания и дальнейшего изучения. Понимание тонких физиологических механизмов всегда приводит к правильному подбору препаратов и улучшению результатов терапии, а следовательно – повышению качества жизни пациентов при заболеваниях, имеющих хроническое течение.
В заключение хочется напомнить, что при жалобе пациента на усталость врачу необходимо исключить ряд заболеваний: в первую очередь – сопровождающихся анемией, сердечно-сосудистую патологию, гипотиреозные состояния, а также нарушения, связанные с психоэмоциональной сферой. Если предполагается, что усталость вызвана заболеванием печени, необходимо обязательно назначить исследование комплекса биохимических показателей, отражающих функциональное состояние органа. Согласно рекомендациям Американской коллегии гастроэнтерологов 2016 г. [14] верхние границы нормы аланинаминотрансферазы (АЛТ) были снижены. Установлено, что нормальный уровень АЛТ составляет 29-33 МЕ/л у мужчин и 19-25 МЕ/л у женщин. Оценка отклонения этого показателя от диапазона указанных нормативных значений помогает идентифицировать лиц с хроническими заболеваниями печени на ранних стадиях.
Читайте также:


