Расширение холедоха при гепатите


Точность, легкость, быстрота!
Универсальная система - современный дизайн, высокая функциональность и простота в использовании.
Механическая желтуха (МЖ) - патологический синдром, обусловленный нарушением оттока желчи из желчных протоков печени в двенадцатиперстную кишку (ДПК). Проблема диагностики и дифференциальной диагностики причин обтурации желчных путей не потеряла актуальности и в настоящее время. Хирургические вмешательства у больных МЖ, выполняемые по экстренным показаниям, сопровождаются большим числом осложнений, а летальность достигает 15-30%, что в 4 раза выше, чем в тех случаях, когда МЖ удается ликвидировать до операции. Декомпрессия билиарной системы является одной из главных целей и важнейшим компонентом лечебных мероприятий у этих пациентов 2.
- Пороки развития: атрезии желчевыводящих путей; гипоплазия желчных ходов; врожденные кисты холедоха; дивертикулы ДПК, расположенные вблизи большого дуоденального сосочка (БДС).
- Доброкачественные заболевания желчных путей: желчнокаменная болезнь (ЖКБ), осложненная холедохолитиазом; вколоченные камни БДС; воспалительные стриктуры желчевыводящих путей; стеноз БДС.
- Воспалительные заболевания: острый холецистит с перипроцессом; склерозирующий холангит; псевдотуморозный панкреатит; паразитарные поражения печени в области ворот печени; воспалительные инфильтраты в области ворот печени; острый папиллит; увеличение лимфатических узлов печеночнодвенадцатиперстной связки.
- Опухоли: папилломатоз желчных ходов; рак печеночных и общего желчного протоков (ОЖП); объемные образования БДС; рак головки поджелудочной железы (ПЖ); метастазы и лимфомы в воротах печени.
- Структуры магистральных желчных протоков, развивающиеся в результате операционной травмы.
- Ультразвуковое исследование (УЗИ). Основным признаком МЖ при УЗИ является расширение внутрипеченочных желчных протоков (рис. 1). УЗИ позволяет не только выявить билиарную гипертензию, но и установить уровень блока.
При высоком билиарном блоке (обтурация на уровне ворот печени) при УЗИ визуализируются расширенные внутрипеченочные протоки при нормальном диаметре ОЖП (до 6 мм), желчный пузырь чаще нормальных размеров или уменьшен, возможно выявление в воротах печени объемного образования.
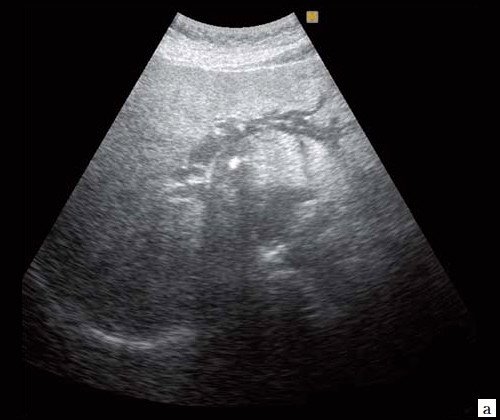
При низком билиарном блоке (обтурация на уровне холедоха, головки ПЖ, БДС) кроме расширенных внутрипеченочных протоков визуализируются расширенные внепеченочные протоки, желчный пузырь увеличен (рис. 2).
Если низкий блок обусловлен индуративным панкреатитом, при УЗИ имеет место увеличение органа в размере, могут выявляться кальцинаты в ПЖ (рис. 3). При опухоли головки ПЖ на фоне билиарной гипертензии визуализируется объемное образование в ПЖ (рис. 4). Критериями гипертензии главного панкреатического протока служит его расширение более 2 мм в теле и более 3 мм в головке ПЖ.
При ЖКБ, осложненной холедохолитиазом, выявляется увеличенный желчный пузырь с конкрементами, а также конкременты в холедохе (рис. 5).
Диагностируют очаговые поражения печени: эхинококковые и альвеококковые кисты; увеличенные лимфоузлы; местатазы. - Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ).
- Чрескожная чреспеченочная холангиография.
ЭРХПГ и холангиография под контролем УЗИ 3 могут сопровождаться и последующим лечебным эффектом (установкой потерянного дренажа,папиллотомией, холангиостомией). - Компьютерная томография - КТ и магнитно-резонансная томография (МРТ) печени и желчевыводящих путей.
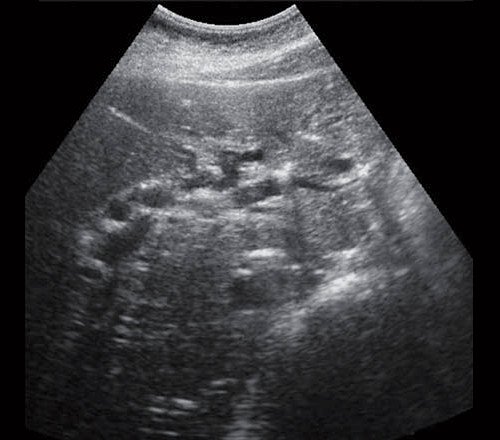
Рис. 1. Ультразвуковая картина билиарной гипертензии при механической желтухе.
а) Расширенные внутрипеченочные протоки.
б) Увеличенный желчный пузырь с густой взвесью (красная стрелка) и расширенный ОЖП (синяя стрелка).
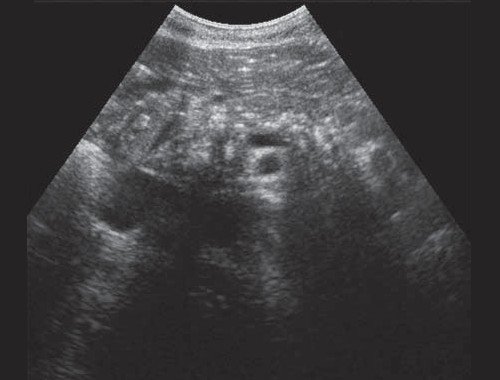
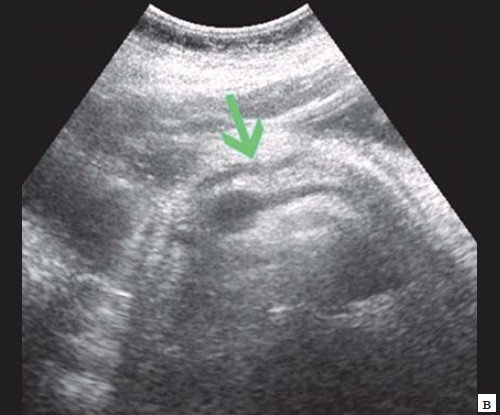
Рис. 3. Эхографическая картина хронического псевдотуморозного панкреатита. Кальцинаты в паренхиме ПЖ.
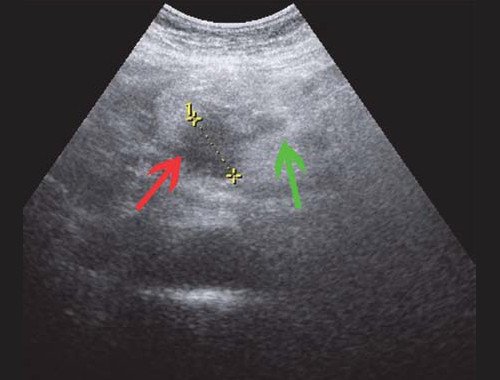
Рис. 4. Ультразвуковая картина опухоли головки ПЖ: образование в головке ПЖ (красная стрелка), расширенный панкреатический проток (зеленая стрелка).
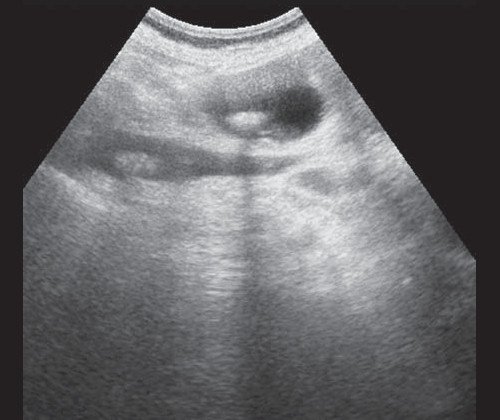
Рис. 5. Ультразвуковая картина билиарной гипертензии при механической желтухе, обусловленной ЖКБ, осложненной холедохолитиазом, конкременты в желчном пузыре и ОЖП.
Дифференциальную диагностику механической желтухи, в первую очередь, нужно проводить с паренхиматозной желтухой.
Паренхиматозная желтуха возникает при гепатитах и циррозах печени, развивается постепенно. Основной отличительный ультразвуковой признак паренхиматозной желтухи от механической - отсутствие расширения внутри- и внепеченочных желчных протоков.
Ультразвуковые признаки острого вирусного гепатита [4] включают увеличение размеров печени за счет обеих долей; в поздних стадиях возможно уменьшение размеров печени (симптом тающей льдинки); эхогенность паренхимы низкая (симптом темной печени); структура может быть однородной за счет выраженного отека паренхимы либо неоднородная (симптом выделяющихся сосудов); более выраженное обогащение сосудистого рисунка; уменьшение диаметра магистральных стволов печеночных вен; незначительное увеличение диаметра основного ствола воротной вены; снижение показателей скоростного и объемного кровотока по воротной вене; увеличение лимфоузлов в области гепатодуоденальной связки; спленомегалия (увеличение площади селезенки более 50 см²).
Ультразвуковые признаки хронического гепатита [4] включают увеличение размеров печени; контур печени четкий и ровный; закругление краев и увеличение углов; структура органа диффузно неоднородна; эхогенность паренхимы повышена; обеднение сосудистого рисунка на периферии; основной ствол воротной вены не расширен.
Ультразвуковые признаки цирроза печени 7 включают увеличение размеров печени на начальной стадии и уменьшение в терминальной; гипертрофию хвостатой доли печени; контуры становятся неровными, бугристыми; капсула четко не дифференцируется; структура паренхимы диффузно неоднородной со множественными участками повышенной эхогенности (очаги фиброза) и пониженной эхогенности (очаги регенерации); обеднение сосудистого рисунка на периферии.
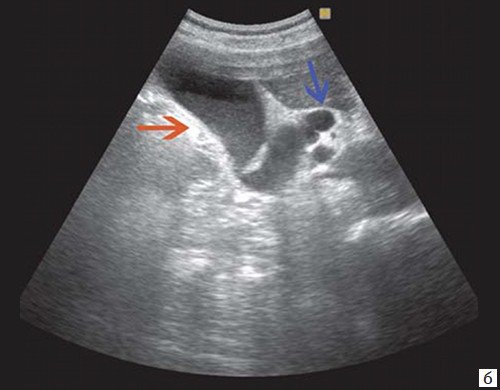
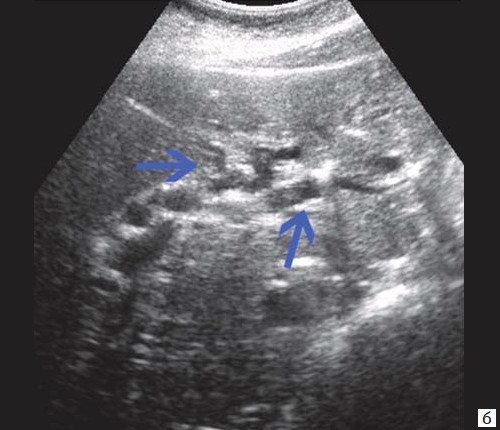
При развитии портальной гипертензии [5, 7, 8] выявляются типичные эхографические признаки: увеличение диаметра портальной вены со снижением линейной скорости кровотока; изменение просвета портальной вены при глубоком вдохе не более 10%; увеличение диаметра селезеночной (свыше 8 мм), верхней и нижней брыжеечных вен; увеличение диаметра внепеченочной части воротной вены свыше 15 мм; гепатофугальное направление кровотока; выявление различных порто-портальных и порто-кавальных коллатералей (рис. 6); спленомегалия; асцит.
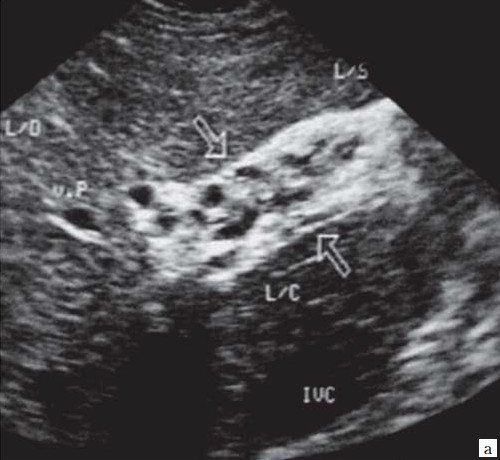
а) В-режим. Отсутствие типичного трубчатого анэхогенного ствола воротной вены с гиперэхогенными стенками. Ствол воротной вены виден как неоднородной структуры образование с множеством эхогенных, параллельно идущих стенкам сосуда перегородок (стрелка). Наличие гиперэхогенных участков в паравенозной области воротной вены.
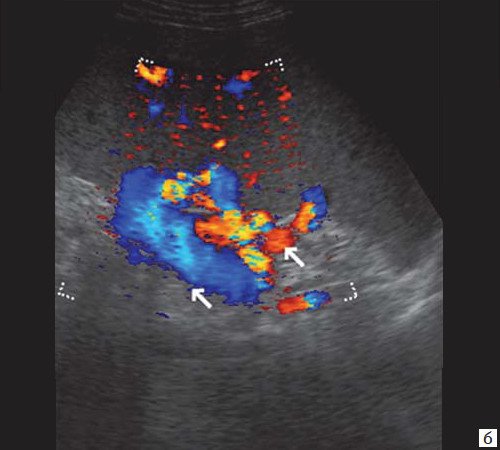
б) Режим ЦДК. Выраженные крупные коллатерали в проекции воротной вены.
При паренхиматозной желтухе желательна гистологическая верификация диагноза. С этой целью рекомендовано выполнение пункционно-аспирационной биопсии (ПАБ) печени под контролем УЗИ.
Пациентка Л., 73 лет, поступила в стационар с жалобами на пожелтение кожных покровов.
При УЗИ брюшной полости: расширены внутрипеченочные протоки (сегментарные до 6 мм, долевые до 10 мм). ОЖП 14-15 мм. Желчный пузырь 120 30 мм, стенка 3 мм, конкрементов не выявлено. ПЖ нормальных размеров, контуры ровные, четкие. Структура диффузно неоднородная, повышенной эхогенности. Панкреатический проток расширен до 5 мм. Заключение: ультразвуковая картина низкого печеночного блока с билиарной гипертензией, блок на уровне БДС, терминального отдела ОЖП (рис. 7).
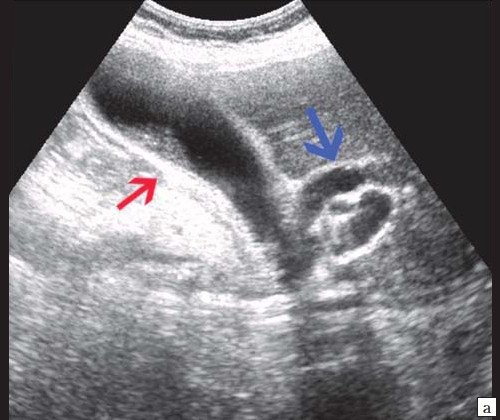
а) Увеличенный желчный пузырь с густой взвесью внутри (красная стрелка) и расширенный ОЖП (синяя стрелка).
б) Расширение внутрипечоночных протоков (синяя стрелка).
в) Расширение панкреатического протока (зеленая стрелка).
Мультиспиральная КТ с болюсным контрастированием: внутри- и внепеченочные желчные протоки расширены (долевые до 9 мм, общий печеночный проток (ОПП) 14 мм, интрапанкреатическая часть холедоха 12 мм). Вирсунгов проток расширен на всем протяжении до 6 мм. В проекции БДС визуализируется мягкотканое образование до 11 мм, накапливает контраст. Заключение: опухоль БДС с низким печеночным блоком.
Проведенные ЭРХПГ с эндоскопической папиллосфинктеротомией (ЭПСТ) установили: БДС значительно увеличен в размере, напряжен, в области устья инфильтрация слизистой, бесструктурные мелкобугристые разрастания, контактная ранимость, катетеризация боковым папиллотомом безуспешна. Выполнено рассечение продольной складки торцевым папиллотомом с формированием супрапапиллярной фистулы. При ЭРХПГ контрастируется расширенный холедох, прерывающийся на уровне интрапанкреатического отдела, без эвакуации контраста. В фистулу по проводнику установлен "потерянный" дренаж холедоха (7 см), получен отток контраста в кишку. Заключение: эндоскопическая картина опухоли БДС. Состояние после ЭРХПГ, ЭПСТ. Установка "потерянного" дренажа холедоха.
Таким образом, был установлен диагноз: папиллярная аденома БДС. Острый холецистит. Паравезикальный абсцесс. Механическая желтуха.
- Методы лучевой диагностики оказывают существенную помощь в диагностике и дифференциальной диагностике МЖ.
- Решающая роль в диагностике и дифференциальной диагностике МЖ первичного звена принадлежит УЗИ.
- На втором этапе исследования в зависимости от уровня блока показаны ЭРХПГ (возможно, в сочетании с ЭПСТ), КТ, МРТ, чрескожная чреспеченочная холангиография под контролем УЗИ.
- Малоинвазивные эндоскопические и чрескожные чреспеченочные декомпрессионные вмешательства представляют собой эффективный способ восстановления желчеоттока при обструкции билиарной системы. Эти методики позволяют достаточно быстро и эффективно ликвидировать желтуху и холангит, дают возможность проводить хирургические вмешательства в наиболее благоприятных условиях, в плановом порядке, а у больных пожилого возраста с тяжелой сопутствующей патологией могут служить альтернативой хирургическому лечению.
- Tannapfel A., Wittekind C. (2004). Gallbladder and bile duct carcinoma. Biology and pathology. Internist 45: 33-41.
- Valle J., Wasan H. et al. (2010). Cisplatin plus gemcitabine versus gemcitabine alone for billiary tract cancer. N Engl J Med 362: 1273-1281.
- Wiedmann M.W., Mossner J. (2010). Molecular targeted therapy of biliary tract cancer - results of the first clinical studies. Curr Drug Targets 11: 834-850.
- Балашов А.Т. Возможность использования ультразвукового исследования при определении степени тяжести острого вирусного гепатита (обзор литературы) // Медицинская визуализация. 2007, N 1. С. 32-37.
- Михайлов М.К. Эхография в диагностике цирроза. М.: МЕДпресс-информ. 2003.
- Шипов О.Ю., Сюткин В.Е., Матюхина А.П., Иваников И.О. Особенности ультразвуковой картины у больных циррозом печени с разной степенью активности алкогольного гепатита // Медицинский журнал "SonoAce-Ultrasound". 2007. N 16. С. 46-51.
- Annet L., Materne R., Danse E. et al. Hepatic flow parameters measured with MR imaging and Doppler US: Correlations with degree of cirrhosis and portal hypertension // Radiology. 2003. V. 229. P. 409-414.
- Васильев В.А., Лисаченко Н.А., Цеханович К.Б. Возможности ультразвуковой допплерографии портальной системы в диагностике вирусных гепатитов // Материалы III научно-практической конференции с международным участием. Петрозаводск. 2004. С. 82-83.

Точность, легкость, быстрота!
Универсальная система - современный дизайн, высокая функциональность и простота в использовании.
Треть вызовов скорой помощи в России связано с обострениями ЖКБ. Из них в 20% случаев патология вызвана нарушением проходимости и воспалением желчных протоков. Диагностика и лечение заболеваний желчевыводящих путей затруднена из-за особенностей анатомического строения, высокой угрозы травмирования. Обычно все вмешательства проводятся на самом крупном образовании – общем желчном протоке (ОЖП) или холедохе.
Особенности строения
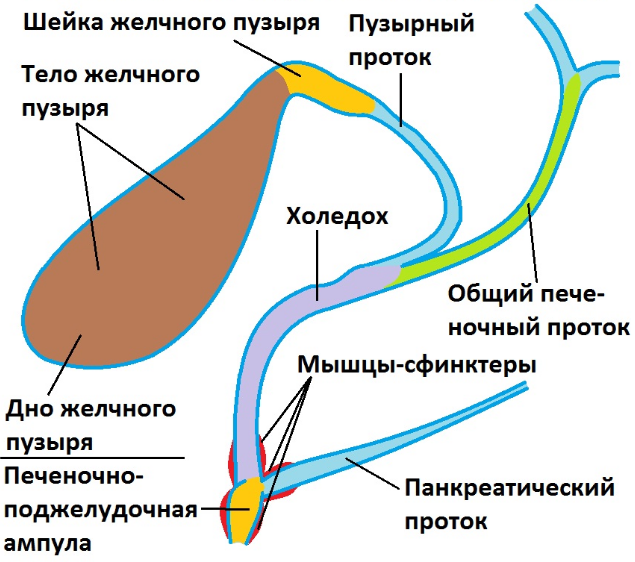
Для объяснения, что такое холедох в желчном пузыре и остальных органах билиарной зоны, можно подобрать иллюстрацию, сравнив его с рекой, в которые впадают остальные желчевыводящие каналы. Секрет печени по правому и левому печеночному протоку попадает в общий печеночный проток, или гепатикохоледох длиной 3–5 см.
От места слияния общего печеночного пути и пузырного протока, который идет от желчного пузыря, начинается холедох. Его протяженность колеблется от 5 до 12 см. Толщина стенок – 1 мм. Наиболее важный показатель – это диаметр, который в норме составляет 5–7 мм. Расширение свидетельствует о нарушении проходимости или полной обструкции протока. Увеличение ширины холедоха является нормой после удаления желчного пузыря. Внутренний диаметр в этом случае равен 9–11 мм.
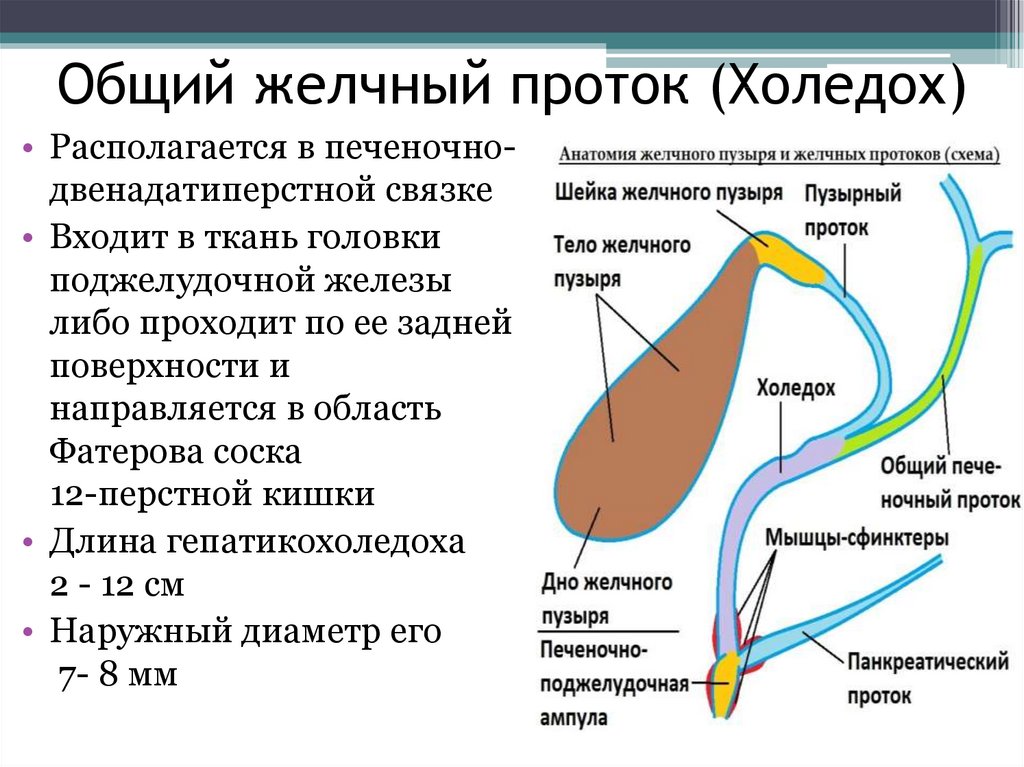
Условно выделяют несколько отделов холедоха:
- Супрадуоденальная часть расположена в брюшной полости, хорошо визуализируется. Длина отдела составляет 4–5 см. Именно в этом месте чаще всего проводятся хирургические манипуляции при лечении патологий желчного протока.
- Ретродуоденальная часть холедоха проходит за двенадцатиперстной кишкой и расположена глубоко в забрюшинной клетчатке.
- Панкреатический отдел занимает около 3 см. В этом месте проток проходит по задней стенке поджелудочной железы или погружен в нее. Второй вариант строения встречается в 90% случаев. При патологиях поджелудочной железы, которые сопровождаются увеличением ее объема, из-за сдавливания значительно уменьшается просвет протока.
- Дуоденальная часть длиной 1,5 см находится в стенке дуоденальной кишки. Тут холедох взаимодействует с протоком Вирсунга или панкреатическим. Здесь же находится сфинктер Одди, который регулирует поступление желчи в кишечник.
У 55% людей ОЖП и канал поджелудочной железы образуют печеночно-поджелудочную (фатерову) ампулу, которая открывается в двенадцатиперстную кишку через дуоденальный сосочек. Наблюдаются варианты анатомического строения этой зоны, которые входят в пределы нормы. В 33% случаев ампула отсутствует. У 3% людей протоки входят в кишечник с интервалом до 5 мм. У 8% – панкреатический путь входит в ОЖП на значительном расстоянии от его окончания.
Значение печеночно-поджелудочной ампулы велико. Камни холедоха могут повреждать или полностью перекрывать ход поджелудочной железы, вызывая острый панкреатит.
Движение желчи обеспечивается внутренним давлением, сокращением желчного пузыря и сфинктеров. Вопрос о перистальтике стенок холедоха остается открытым. Сфинктеры препятствуют обратному движению жидкости из дуоденальной кишки.
Патологии ОЖП
Расширение холедоха и утолщение его стенок – признаки заболевания, которые определяются с помощью УЗИ. Если внутренний диаметр увеличен, значит в просвете канала возникло препятствие:
- конкремент;
- стриктура, образованная после травмы, воспалительного процесса;
- образования: кисты, опухоли;
- паразиты;
- стеноз дуоденального сосочка, спазм сфинктера Одди.

Застой желчи расширяет холедох, изменяя его нормальные размеры. Это приводит к возникновению воспалительного процесса – холангита.
Холедох может быть расширен на 4 мм, когда удален желчный пузырь. ОЖП берет на себя часть функций исключенного органа, позволяет накапливать желчь, значит и сохранять нормальные процессы пищеварения.
К врожденным заболеваниям протока относят болезнь Кароли и кистозные образования. Первая патология характеризуется значительным расширением просвета протока в отдельной части, что приводит к застою желчи, образованию камней, холангиту. Основной причиной болезни Кароли считают наследственный фактор. Заболевание проявляется в виде тупых болей в правом подреберье, осложняется увеличением печени, циррозом. Болезнью Кароли чаще страдают мужчины (75%).
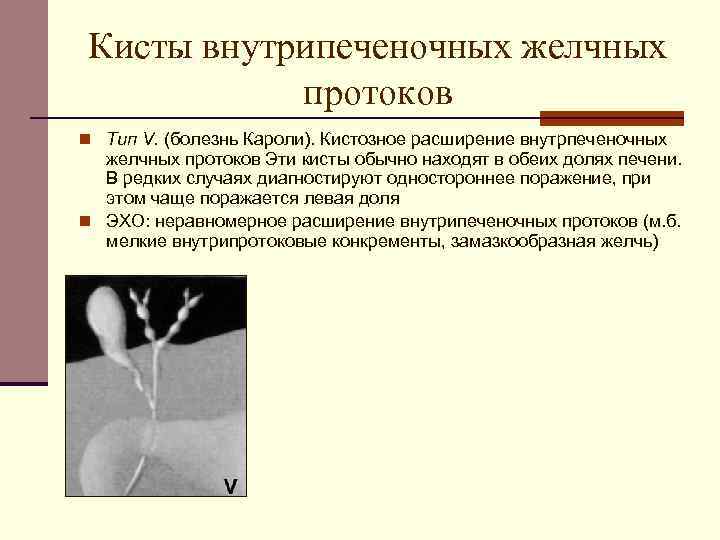
Расширение ОЖП с фиброзной тканью чаще встречается при определенном строении желчевыводящих путей: когда панкреатический проток впадает в холедох. Влияние ферментов поджелудочной железы приводит к перерождению эпителия, а значит и развитию кисты. Основные симптомы заболевания:
- желтуха;
- болевой синдром;
- объемное образование в животе.
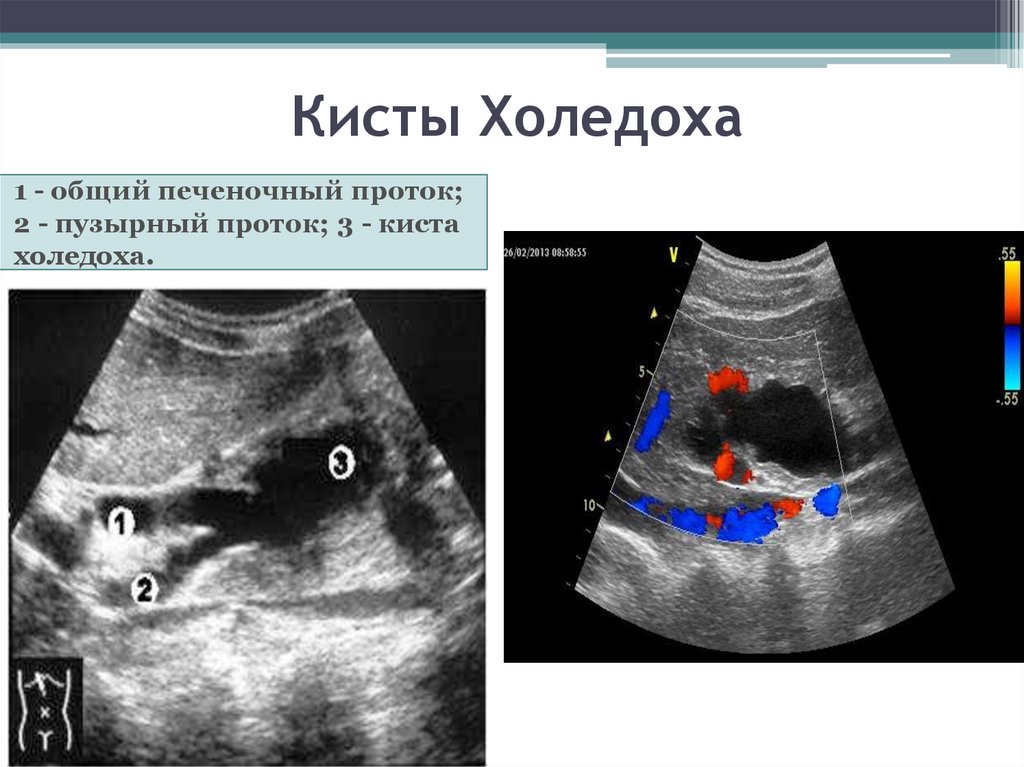
Кисты могут перерождаться в карциному, злокачественную опухоль. При проявлении клинических симптомов доброкачественное образование удаляют.
В ОЖП образуются коричневые смешанные конкременты с содержанием холестерина, билирубина и примесью других минералов. Этот процесс называется холедохолитиазом. К причинам относят проникновение инфекции из двенадцатиперстной кишки, нарушение проходимости протока, застой желчи. Камни из желчного пузыря могут мигрировать и вызвать обструкцию ОЖП.

В 10–20% случаев конкременты не проявляют себя клинически. На УЗИ будет видно увеличение размеров холедоха. К основным проявлениям заболевания, осложненного механической желтухой, относят:
- диспепсия;
- боль может быть постоянной, в виде приступов колики, иногда отсутствует;
- кожный зуд;
- кал имеет светлый цвет, моча темнеет и пенится;
- окрашивание кожи и склер глаз;
- умеренное снижение массы тела;
- умственное и физическое истощение, головные боли.
Приступ печеночной колики провоцируют погрешности в диете, тряская езда, тяжелые физические нагрузки, стрессовые ситуации.
При возникновении симптомов холедохолитиаза проводится хирургическое или медикаментозное лечение. Удаление 90% камней выполняют с помощью механической и ударно-волновой литотрипсии. Для восстановления проходимости ОЖП и сфинктера Одди устанавливают эндопротез.
В течение 5 лет проявляется рецидив ЖКБ у 40% людей. Альтернативой оперативного вмешательства является лекарственная терапия препаратами с желчными кислотами, которую рекомендуют для растворения холестериновых конкрементов небольшого размера.
При возникновении кровотечения в печени или желчном пузыре появляется угроза нарушения проходимости ОЖП из-за скопления сгустков крови. Данное заболевание возникает как патологическое осложнение пункции печени, травм, варикозного расширения вен, деструктивного холецистита.
Пациент начинает жаловаться на тупую боль в правом боку, отдающую в спину. Гемобилия сопровождается увеличением печени. Диагноз подтверждается УЗИ, МРТ. Лабораторные анализы покажут наличие крови в кале.
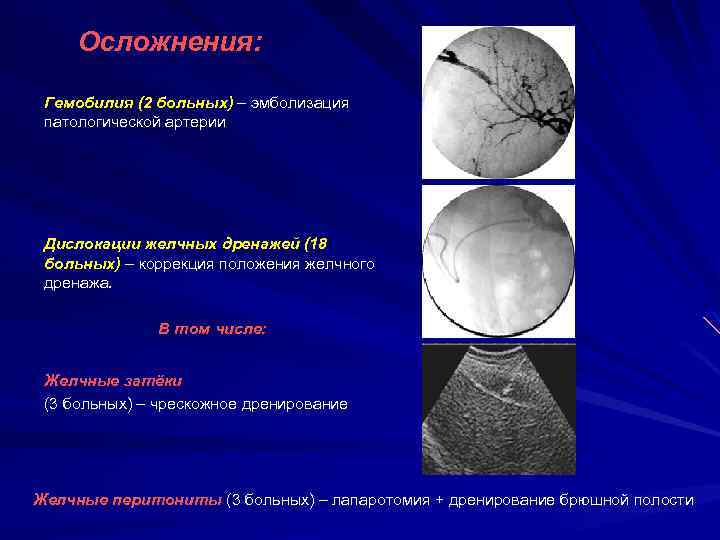
Воспаление ОЖП обычно вызвано повреждением эпителия конкрементами, проникновением инфекции. К характерным симптомам холангита относят желтуху, повышение температуры тела, сильный болевой синдром, спутанность сознания. Острая обтурационная форма болезни наиболее опасна. В этом случае необходима скорая медицинская помощь.
Лечение включает прием антибиотиков. Тяжелое состояние больного требует проведение декомпрессии желчных протоков любыми способами. Дренирование выполняется с помощью эндоскопа или чрескожной, чреспеченочной пункции. В первом случае летальность доходит до 10%, во втором – до 40%.

Хроническая форма холангита проявляется в виде повторяющихся приступов или вялотекущего воспаления со стертой симптоматикой. Активный инфекционный процесс может подняться далее по билиарному дереву.
Во время проведения холецистэктомии в 1 случае из 400 повреждается структура холедоха. Основные травмы:
- инфицирование;
- стриктуры;
- перфорации, свищи.
Лечение травм может быть хирургическим и эндоскопическим. В первом случае – это ушивание раны, операция по удалению стриктуры и создание анастомоза с двенадцатиперстной кишкой, пластика билиарного дерева.
Лечение может проводиться во время эндоскопии. В область сужения вводят специальный баллон, который раздувают до 8 мм на 5–20 минут. Процедура болезненная, из-за большого количества нервных окончаний в ОЖП, поэтому применяют разные виды обезболивания. Когда проток достаточно расширен, устанавливают съемный катетер сроком до одного года.
Глистные инвазии нарушают проходимость ОЖП и работу всего билиарного тракта. Паразиты вырабатывают канцерогены и токсины, влияют на ДНК клеток слизистой. В отсутствии своевременного лечения развиваются злокачественные опухоли. Патология чаще встречается в странах Азии.
Методы исследования
Основными методами диагностики патологии холедоха является УЗИ и МРТ. В сложных случаях используют инвазивные способы обследования.
Точность ультразвукового исследования составляет 95%. У больных с непроходимостью желчевыводящих протоков удается выявить причину в 60% случаев. Стандартная компьютерная томография (КТ) позволяет отличить холестериновые камни от конкрементов, содержащих кальций.
Магнитно-резонансная томография дополняет результаты УЗИ без необходимости введения контрастного вещества или эндоскопа. Метод применяют у пациентов со сложным строением желчных протоков.
При нарушении оттока желчи важно выявить морфологические и функциональные изменения желчных протоков. Для этой цели выполняют рентгенографию. Существует три основных способа:
- холеграфия;
- холангиография;
- холецистография, исследование состояния желчного пузыря.
Все методы объединяет одно условие: необходимость введения в желчные протоки рентгеноконтрастного вещества. При холангиографии раствор вводится опосредованно: перорально, внутривенно, внутримышечно. Небольшая часть препарата выводится почками, основная доза поглощается печенью и попадает в желчь.
Для проведения холангиографии контрастное вещество вводится напрямую в желчные протоки. В зависимости от способа введения препарата различают четыре типа процедуры:
- ретроградная панкреатохолангиография;
- чрескожная чреспеченочная;
- интраоперационная;
- постоперационная.
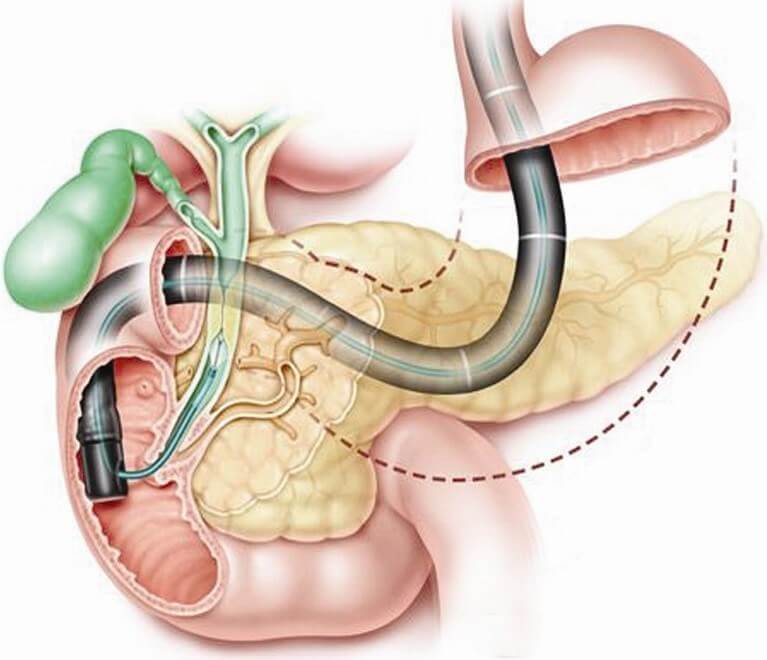
Для проведения ретроградной панкреатохолангиографии используется эндоскоп. Прибор вводится в двенадцатиперстную кишку, через фатеров сосочек вводят контрастное вещество. Иногда панкреатохолангиографию совмещают с механической литотрипсией: разрушением конкрементов. Во время обследования эндоскопист может провести катетеризацию холедоха для дренирования или введения лекарств. Панкреатохолангиография проходит успешно у 80–90% больных. Если метод не дает результата, применяют чрескожную чреспеченочную холангиографию.
Этот вид обследования проводится после анестезии. В области восьмого межреберья делают прокол сверхтонкой иглой в один из печеночных каналов. В область протоков поступает до 60 мл контрастного вещества. При расширенных желчных путях внедрение иглы происходит удачно у 100% пациентов. При узких – у 80%. Чреспеченочная холангиография позволяет провести лечебные процедуры, установить дренаж протоков. Серьезными осложнениями этого метода обследования являются истечение желчи и крови в брюшную полость, гемобилия, ранения близлежащих органов пищеварительной системы.
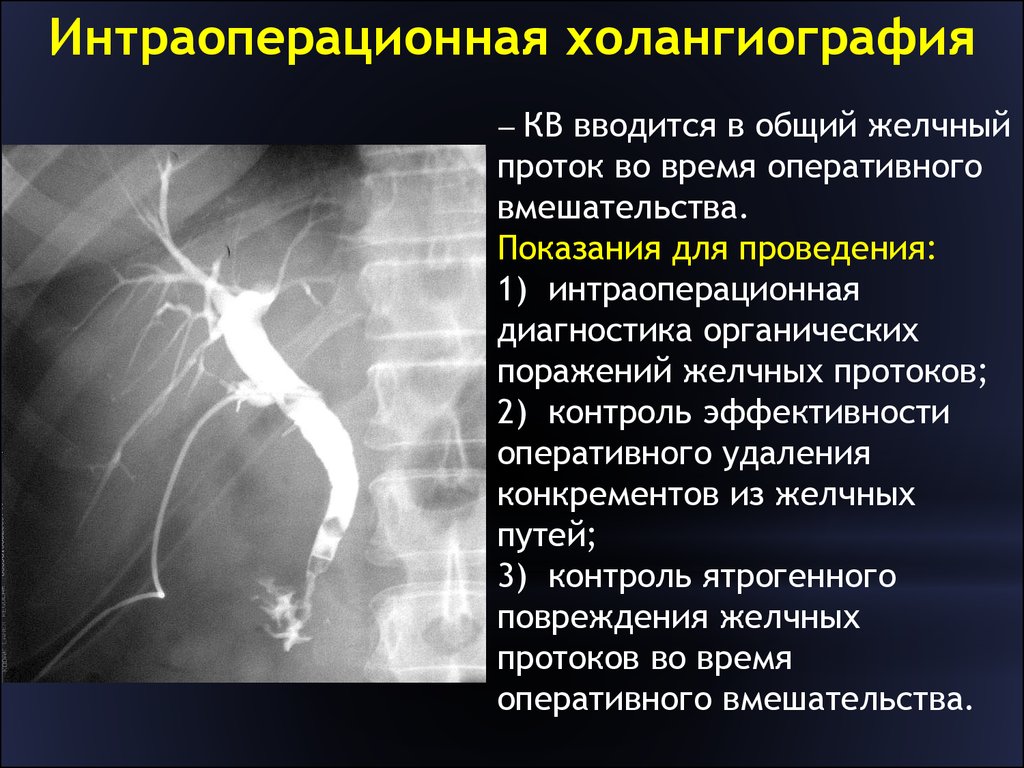
Интраоперационная холангиография выполняется во время операции перед инструментальным обследованием желчных протоков. У 50% пациентов позволяет получить точную информацию о состоянии желчных протоков и не проводить их ревизию инструментальными методами.
После хирургического вмешательства в области желчного пузыря и холедоха врач может оставить дренаж. Такая мера позволяет провести послеоперационную холангиографию и своевременно выявить возникшие осложнения: стриктуры, свищи, оставшиеся конкременты. Оставленный катетер используется для введения лекарств.
Внешний дренаж ОЖП или холедохостомия позволяет очищать проток от воспалительной жидкости, инфицированной желчи, доставлять лекарства непосредственно в область воспаления. Своевременно проводить рентген с контрастным веществом.
Холедохотомия
Вскрытие холедоха обычно проводят для устранения стойкой непроходимости протока. В 30% случаев холедохотомия осуществляется во время холецистэктомии и связана с удалением конкрементов. Вскрытие общего желчного протока позволяет одновременно убрать вколоченные камни, дренировать проток при гнойных инфекциях, выполнить ревизию желчных протоков.
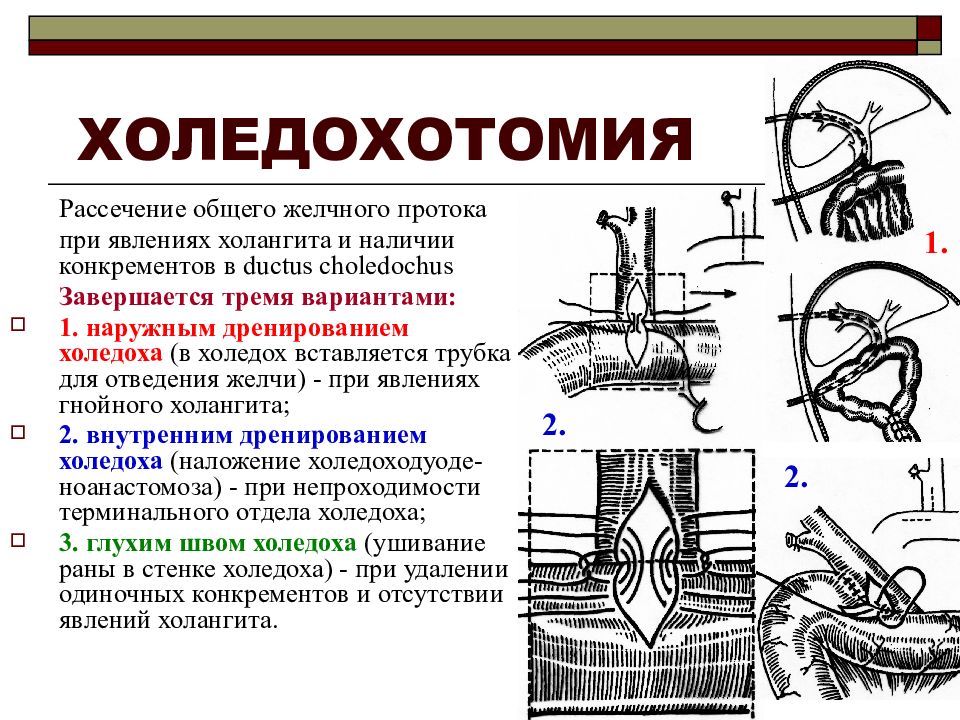
При устойчивой непроходимости дуоденального сосочка возможно наложение анастомоза. Операция представляет собой создание нового пути отвода желчи. Холедох могут соединять напрямую с двенадцатиперстной кишкой, желудком, тонким кишечником.
Холедоходуоденостомия, наложение анастомоза между ОЖП и двенадцатиперстной кишкой, – соединение органов в обход дуоденального сосочка и сфинктера Одди. На сайте Большой Медицинской энциклопедии указано, что операция приводит к падению давления в билиарной зоне и дисфункции желчного пузыря, поэтому ее совмещают с холецистэктомией.
Заключение
ОЖП – это основной ствол билиарного дерева, который обеспечивает вывод желчи из печени и желчного пузыря, иногда и ферментов поджелудочной железы. Если на УЗИ обнаруживается расширение холедоха, важно определить, почему это произошло. Патологии канала приводят к поражению остальных органов билиарной зоны.
Симптомами заболеваний ОЖП является боль в правом подреберье, признаки желтухи, нарушение пищеварения. При развитии воспалительного процесса начинается лихорадка, рвота. Наиболее частые заболевания этой зоны: желчнокаменная болезнь, холангит. Лучшим средством профилактики является регулярный медицинский осмотр, ежегодное УЗИ желчного пузыря и других органов брюшной полости.

К органам билиарной системы относят желчный пузырь и желчные протоки. Нарушения в их работе приводят к развитию ряда заболеваний, которые отражаются на работе желудочно-кишечного тракта и организма в целом. Важным отделом желчных протоков считается холедох.
Основной его функцией является транспортировка желчи в 12-перстную кишку для обеспечения нормального процесса переваривания пищи. Сегодня мы с вами поговорим о том, что такое холедох, какие еще функции выполняет, и какие болезни способны поражать данный отдел желчных протоков.
Что такое холедох в желчном пузыре
Холедох — общий желчный проток, а точнее самая узкая его часть, которая переходит в пузырный проток и сливается с печёночным протоком. Находится вблизи с краями печени, между брюшинными листками в области гепатодуоденальной связки, опускается вниз между головкой поджелудочной железы и двенадцатиперстной кишкой, вливается в ее просвет в области фатерового сосочка.
В нем располагается сфинктер Одди, который контролирует поступление желчи в 12-перстную кишку и сока поджелудочной железы. В норме холедох имеет диаметр от 2 до 8 миллиметров. Если при ультразвуковом сканировании диагностируется его расширение, это является признаком патологии, которая требует лечения с соблюдением определенной диеты.
После удаления желчного пузыря ширина холедоха увеличена, что является нормой, но она не должна превышать 9 – 11 мм. Если операция не проводилась, при этом присутствует расширение протока и утолщение его стенок, пациенту назначается ряд исследований, для получения полной клинической картины и постановления заключительного диагноза.
Физиология общего желчного протока
Желчевыводящие протоки предоставляют собой сложную магистраль для печеночного секрета. Его резервуаром является желчный пузырь, из которого желчь по протокам переходит в кишечную полость. Анатомия желчных протоков достаточно сложная, содержит несколько трубчатых образований небольшого размера, которые сливаются, формируют крупные каналы. Желчные капилляры разделяют на внепеченочные, к которым входят печеночные, общий желчный и пузырный проток и внутрипеченочные.
Система каналов, которые называют желчными путями или протоками предназначены для отвода желчи в кишечник из печени и желчного пузыря. Подобная функция происходит за счет ветвей нервного сплетения, которое располагается в области печени. Под воздействием секреторного давления печени, а также правильной работы сфинктеров и желчного пузыря, секрет движется по протокам, попадает в кишечник, после чего принимает активное участие в переваривании пищи.
Желчь из желчного пузыря выделяется постоянно на протяжении сутки, но обработка пищи происходит только при ее поступлении в кишечник. Для нормального переваривания пищи, нужно достаточно много желчи, поэтому орган будет сокращаться сильнее. При недостаточном количестве секрета, в процесс включается печень, где секреция желчного секрета не прекращается никогда.
Выведение желчи через протоки проводится следующим образом:
- общий печеночный проток передает секрет в желчевыводящий орган, где она накапливается и хранится до нужного момента;
- пузырь начинает ритмично сжиматься;
- открывается пузырной клапан;
- происходит раскрытие внутриканальных клапанов;
- сфинктер большого дуодендрального сосочка расслабляется;
- желчь по холедоху направляется к кишечнику.
Такой процесс происходит при нормальной работе желчного пузыря и протоков, но если пузырь был ранее удален или в анамнезе человека присутствуют болезни желчных протоков, функциональность билиарной системы нарушается, что приводит к развитию ряда заболеваний.
Отделы холедоха
Выделяют 4 главных отдела холедоха, каждый из которых локализуется в определенной области билиарной системы:
- Супродуоденальный — четко просматривается у людей астенического телосложения. Находится в полости живота, внешне похож на крупную вену.
- Ретродуоденальный — локализуется внутри клетчатки за брюшиной, вблизи от артерии поджелудочной железы и двенадцатиперстной кишки.
- Панкреатический — находится сзади поджелудочной железы или внутри неё.
- Дуоденальный (ампулярный) — входит в 12-перстную кишку, впадает в проток Вирсунга.
В норме холедох не должен расширяться больше чем на 6 мм. В отдельных случаях его длина может составлять 8 – 10 мм. Если размеры превышают допустимую норму, это является признаком патологии.
Причины заболеваний холедоха
Холедох отыграет значимую роль в процессе переваривания пищи. Его еще называют конечным каналом желчевыводящим каналом. Анатомически его не рассматривают как отдельный орган, но нарушения, которые способны нарушить его функцию выделяют в отдельную группу болезней, которые требуют консервативного или хирургического лечения.
Наиболее частым нарушением холедоха считается расширение просвета протока или утолщение его стенок. Определить подобные патологии можно при помощи УЗИ обследования. Среди основных причин, которые способны привести к развитию заболеваний холедоха отмечают:
- камни в желчных протоках;
- стриктура;
- травмы живота;
- воспалительные процессы;
- кисты, опухоли;
- паразиты;
- застой желчи;
- стеноз дуоденального сосочка;
- спазм сфинктера Одди.
К расширению холедоха часто приводит застой желчи с последующим развитием воспалительного процесса – холангит. Также патологические изменения в его структуре присутствуют при удалении желчного пузыря.
Важно понимать, что любые патологические изменения: расширение, утолщение стенок, сужение холедоха, не является нормальным процессом, а скорее признаком какого – либо заболевания.
Спусковым механизмом для развития заболеваний холедоха выступает нездоровый образ жизни, употребление жирной и острой пищи, алкоголь и курение. Малоподвижный образ жизни, длительный прием сильнодействующих лекарственных препаратов также является причиной нарушений в работе желчного пузыря и его протоков.
При врожденных дефектах желчных протоков часто отмечаются воспалительные процессы, камни, которые приводят к закупорке, расширению холедоха. В 80% случаях расширение холедоха присутствует при наличии камней в желчных протоках, что приводит к застою желчи, а при отсутствии грамотного лечения, к целому ряду осложнений с выраженной симптоматикой.

Диагностика холедоха
Наиболее информативным методом обследования считается УЗИ печени, желчного пузыря и протоков. Позволяет с высокой точностью определить расширение протоков, застой желчи, камни в просвете холедоха. Благодаря ультразвуковой диагностике можно получить точную картину желчных и печеночных протоков. Помимо УЗИ врач назначает и другие методы диагностики:
- Анализ крови – определяет уровень щелочной фосфатазы и билирубина, воспалительный процесс.
- ЭРХПГ – в процессе проведения можно не только провести оценку органа, но и провести операцию по удалению камней из желчного хода.
- Холангиография чреспеченочного типа.
- МР-холедохопанкреатография.
- КТ – назначается редко, поскольку дает мало информации в конкретном случаи.
Результаты обследований позволяют определить причину непроходимости желчного протока, выявить причину, поставить диагноз, определиться с тактикой лечения.
Норма на УЗИ у взрослых
УЗИ обследование при подозрении на заболевания холедоха считается одним из первых, информативных и безопасных методик. Нормальные показатели зависят от возраста и пола пациента. В норме на мониторе ультразвукового аппарата желчный пузырь имеет грушевидный образ, желчные протоки без содержания конкрементов и других образований.
- Длина протоков от 6 до 10 см, шириной 3 – 5 см.
- Средний размер от 4 до 6 мм.
- Объем желчного пузыря от 30 до 50 мл.
- Толщина стенок около 2-4 мм.
Когда присутствуют отклонения от нормы, врач может назначить дополнительное обследование или более подробно исследовать органы брюшной полости, оценить функциональность каждого отдела.

Заболевания холедоха и их лечение
Признаком заболеваний является расширение холедоха и утолщение его стенок. Определить подобные нарушения можно при помощи ультразвукового сканирования. Существует несколько заболеваний и состояний, которые могут привести к подобному нарушению:
- желчнокаменная болезнь;
- образованная после травмы;
- киста холедоха;
- стеноз дуоденального сосочка;
- паразитарные инфекции;
- холангит.
Для определения точного диагноза и назначения необходимого лечения, врач назначает дополнительное комплексное обследование. Любое из заболеваний имеет свою природу происхождения, но может вызывать схожую симптоматику, которая отображается на работе желудочно-кишечного тракта и самочувствии больного.
Расширение холедоха не является самостоятельным заболеваниям, а только следствием патологического воздействия на данную область желчных протоков. Причиной чаще выступает:
- камни;
- кистозные образования;
- склерозирующий холангита;
- паразитарные инвазии;
- опухоли доброкачественного или злокачественного течения.
Иногда причиной подобного патологического процесса являются врожденные аномалии, которые называют болезнью Кароли. К характерным признакам патологии относят периодическую боль ноющего, колющего или тупого характера, которая часто отдает в спину или распространяется на область талии.
Лечение проводиться в зависимости от первопричины, определить которую можно при помощи комплексной диагностики. Терапия способна включать ка прием медикаментов, диетотерапию, так и проведение операции.
Киста холедоха – аномальное расширение органа, которое проявляется по причине патологической слабости мышц. Образование способно развиваться как в самом холедохе, так и в зоне изгиба. У женщин подобная патология встречается намного чаще, чем у мужчин, реже поражает детей.
Причиной кисты холедоха чаще выступают:
- полипы;
- гельминты;
- опухоли печени или поджелудочной железы;
- спазм протоков;
- желчнокаменная болезнь.
Иногда клинические признаки отсутствуют или проявляются следующими нарушениями:
- желтушность кожи;
- боль в правом подреберье разной интенсивности;
- светлый стул;
- потемнение мочи;
- диспепсические нарушения;
- привкус горечи во рту;
- изжога;
- тошнота и рвота.
Симптоматика может усиливаться после употребления жирной или острой пищи, физических нагрузках или употреблении алкоголя.
Лечение кисты холедоха проводиться только хирургическим путем, поскольку консервативная терапия в данном случае не приносит положительного результата.
Камни в холедохе или холедохолитиаз – распространенная форма желчекаменной болезни, которая характеризуется присутствием конкрементов в холедохе, которые попадают из желчного пузыря. Риск развития патологии увеличивается после удаления желчного пузыря. Относится к достаточно сложным заболеваниям, которые могут вызывать закупорку, быть опасным для жизни.
Клинические признаки болезни выраженные, сопровождаются сильной и острой болью в области правого подреберья, нарушением стула, пожелтением кожи и другими неприятными признаками. Лечение проводится только хирургическим способом. Прогноз после операции благоприятный, но человеку необходимо принимать назначенные лекарственные препараты, соблюдать диету, вести здоровый образ жизни.
К достаточно редким, но опасным патологиям холедоха и общего желчного протока относят гемобилию, при которой развивается кровотечение в просвет кишечника из желчевыводящих путей. Ранними признаками патологии считается:
- тахикардия;
- головокружение;
- нарастающая анемия;
- гипотония;
- желтушная и бледность кожных покровов;
- рвота желчью с примесью крови.
При появлении подобной симптоматики лечение должно быть незамедлительным. Проводится в стационаре под постоянным наблюдением врачей. Ход терапии определяет врач в индивидуальном порядке, может проводиться как оперативным, так и хирургическим способом.
Воспалительный процесс в желчных протоках или холангит встречается достаточно часто, а спровоцировать его развитие могут инфекции или неправильный образ жизни пациента. Болезнь может быть острой или хронической, часто развивается как осложнение на фоне других патологий органов ЖКТ.
К характерным признакам болезни относят:
- ноющая боль в правом подреберье, которая отдает в правое плечо или лопатку;
- высокая температура тела;
- озноб;
- повышенная потливость;
- тошнота, рвота, чаще желчью;
- пожелтение кожных покровов и склер, зуд.
Отсутствие лечения приводит тяжелым осложнениям. Терапия данного заболевания проводится консервативным или оперативным способом. Выбор лечения зависит от степени повреждения органа, общей клиники и сопутствующих болезней.
Повреждение желчных протоков чаще всего проявляется после проведения лапароскопической холецистэктомии как осложнение. Клинически может протекать скрыто, но имеет тяжелые последствия, грозит развитием перитонита, наружных свищей. Лечение проводится методом повторного проведения операции и устранения ранее проявившихся дефектов.
Причиной заболеваний холедоха часто выступают глистные инвазии, которые способны проникнуть в желчный пузырь, поражать протоки. Присутствие паразитов в желчных протоках нарушает работу желудочно-кишечного тракта, вызывает симптоматику, которая вынуждает человека обращаться за медицинской помощью.
В холедохе, также как и во всей желчевыделительной системе могут присутствовать следующие виды паразитов:
- амеба;
- лямблия;
- альвеолярный эхинококк;
- шистосом;
- однокамерный эхинококк;
- аскарида.
Заражение глистами происходит при несоблюдении правил личной гигиены, контакте с носителем инфекции, плохой обработке продуктов питания. К характерным признакам болезни относят боль в области пупка, диспепсические явления, горечь во рту.
Лечение чаще состоит из приема лекарственных препаратов и только при патологическом изменении холедоха, его расширении и уплотнении, врач может назначить операцию.
Диета при заболеваниях холедоха
Любое заболевание холедоха или общей желчевыделительной системы требует соблюдения диеты. В основном врачи назначают придерживаться лечебного стола №5, который включает употребление полезной и качественной пищи без содержания жиров, специй.
В рационе больного должна присутствовать калорийная пища, много фруктов, овощей, каш и жидких блюд.
Диета включает следующие рекомендации:
- дробное питание;
- еду нужно готовить на пару или подавать в отварном виде;
- в сутки выпивать не меньше 2-х литров воды;
- еда перед употреблением должна быть средней температуры: не горячая и не жирная;
- соли не больше 10 г в сутки.
Длительность соблюдения диеты зависит от первопричины, может занять от 7 дней до 2-х месяцев или всей жизни.
Из рациона нужно исключить:
- любой вид и сорт алкоголя;
- жирная и острая пища;
- копчености;
- мучные изделия;
- газированные напитки;
- фаст-фуд;
- жирные сорта мяса, рыбы;
- колбасы.
При несоблюдении диетического питания, присутствует большой риск обострений, также при приеме лекарственных препаратов, эффект от них будет минимальный или полностью отсутствовать.
Профилактика заболеваний холедоха
Профилактика болезней холедоха и желчных протоков заключается в соблюдении некоторых правил:
- правильное и здоровое питание;
- отказ от алкоголя и курения;
- избегать перееданий или голодания;
- вовремя лечить любые болезни органов ЖКТ;
- исключить чрезмерные физические и умственные нагрузки.
Соблюдая простые правила можно наладить работу всей органов желудочно-кишечного тракта, снизить риск ряда заболеваний, тем самым повысить качество жизни.
Читайте также:


