Противовирусные препараты при лейкозе
У многих пациентов уже до начала лечения выявляются лихорадка и нейтропения. Нераспознанные инфекции могут быстро диссеминировать и закончиться фатально, поэтому недопустима отсрочка назначения антибиотиков до появления развернутой клинической картины.
Наиболее важным предрасполагающим фактором развития инфекций является нейтропения. Риск инфекции зависит от уровня и длительности постцитостатической нейтропении и возрастает при количестве нейтрофилов меньше 1 • 10 9 /л.
При развитии агранулоцитоза (нейтрофилов меньше 0,5 • 10 9 /л) вероятность инфекции очень велика, а при количестве нейтрофилов меньше 0,1 • 10 9 /л инфекции развиваются у большинства пациентов и имеют чрезвычайно тяжелое течение.
До середины 1980-х годов грамотрицательные бактерии кишечного происхождения были причиной 70-80% бактериальных инфекций у больных острым лейкозом. В настоящее время 60-80% бактериальных инфекций вызывается грамположительными микроорганизмами. Это обусловлено:
1) использованием сосудистых катетеров;
2) проведением деконтаминации кишечника, подавляющей грамотрицательную микрофлору;
3) выбором антибактериальных препаратов для эмпирической антибактериальной терапии.
Наряду с бактериальными инфекциями большое значение у больных с нейтропенией имеют грибковые (кандидоз, аспергиллез), вирусные (вызванные herpes simplex и zoster, ЦМВ) и протозойные инфекции.
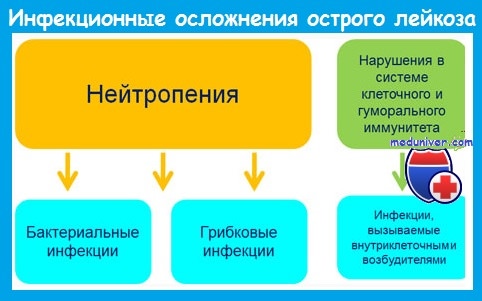
Инфекционные осложнения при остром лейкозе отличаются атипичным течением. Это обусловлено следующими обстоятельствами:
1) агранулоцитоз существенно изменяет реакцию организма на инфекционный агент, что клинически чаще всего проявляется развитием фебрильной температуры без других признаков локальной или системной инфекции;
2) многие антибиотики нарушают микрофлору больного, подавляют чувствительные микроорганизмы и способствуют пролиферации резистентных бактерий и грибов рода Candida (суперинфекция);
3) большое влияние на защитные механизмы оказывает химиотерапия, вызывающая миелосупрессию и повреждение эндотелия;
4) глюкокортикостероиды, часто вводимые больным как часть специфической терапии, также отрицательно влияют на защитные механизмы;
5) интубация, зондовое энтеральное питание и использование сосудистых катетеров вызывают нарушение целостности кожных покровов и/или повреждение слизистых оболочек.
В связи с высокой вероятностью развития инфекционных осложнений у больных острым лейкозом разработан комплекс профилактических мероприятий:
1) изоляция больного в период нейтропении, которая обеспечивает снижение частоты инфекций, передающихся воздушно-капельным путем;
2) обработка кожи и слизистых оболочек дезинфицирующими растворами (хлоргексидин и др.);
3) деконтаминация кишечника (per os назначаются неабсорбируемые антибактериальные препараты, например канамицин, и противогрибковые средства, чаще всего нистатин или суспензия амфотерицина В), позволяющая снизить количество грамотрицательных организмов кишечного происхождения;
4) гигиена ротовой полости (регулярное полоскание и использование мягких зубных щеток с целью предотвращения травмирования десен);
5) системная профилактика (бисептол или фторхинолоны);
6) отказ от ректальных и вагинальных манипуляций (кроме проводимых по неотложным и жизненным показаниям);
7) назначение препаратов гранулоцитарного или гранулоцитарно-моноцитарного колониестимулирующего фактора (КСФ) для более быстрого восстановления нейтрофилов и уменьшения вероятности инфекционных осложнений.
Показанием к назначению эмпирической антибактериальной терапии на фоне агранулоцитоза является фебрильная температура тела (выше 38 °С) более 2 часов, не связанная с инфузиями или аллергическими реакциями. Оптимально сочетание антипсевдомонального пенициллина или цефалоспорина с аминогликозидом.
Допустима монотерапия цефалоспорином 3-го или 4-го поколения или карбепенемом, например имепенемом. При отсутствии эффекта в течение 2-3 суток необходимо дополнение эмпирической антибактериальной терапии ванкомицином; в случае сохранения лихорадки в течение 4-6 дней назначается амфотерицин В в связи с высокой вероятностью системной грибковой инфекции. После идентификации возбудителя проводится целенаправленная антибактериальная, противовирусная и антимикотическая терапия.
Антибактериальная терапия проводится до повышения абсолютного содержания нейтрофилов в крови больше 0,5 • 10 9 /л и нормализации температуры тела. Длительность терапии у пациентов с документированной инфекцией должна быть не менее 10-14 дней.
Трансфузии гранулоцитов используются крайне редко. Единственным показанием к трансфузии является развившийся на фоне агранулоцитоза бактериальный сепсис при отсутствии ответа на адекватную антибактериальную терапию.
Использование модифицированных иммунных клеток самих пациентов позволило победить разновидность рака, ранее бывшую практически неизлечимой на поздних стадиях.

Специалисты из Центра изучения рака в Сиэтле (США) добились того, что 27 из 29 пациентов с запущенной лейкемией после курса иммунотерапии оказались в долговременной ремиссии. Ранее излечение таких больных на поздних стадиях заболевания практически не удавалось. Новая методика борьбы с раком использует модифицированные иммунные клетки, взятые у самого больного, что делает её значительно эффективнее всех других существующих аналогов. Соответствующее исследование опубликовано в Journal of Clinical Investigation.
При обычном течении острого лимфобластного лейкоза быстро делящиеся незрелые белые кровяные клетки окружают спинной мозг и не дают ему продуцировать здоровые кровяные клетки, без которых организм погибает. Собственные иммунные клетки человека, о бычно борющиеся с раковыми, при таком заболевании неэффективны. Дело в том, что опухолевые кл е тки исходно являются частью того же организма, отчего их поверхность покрыта в основном теми же белками, что и поверхность обычных клеток. Иммунные Т-лимфоциты, потенциально способные убить раковую клетку, п росто не могут от личить ее от нераковой и поэтому не атакуют .
Ч тобы справиться с проблемой, несколько лет назад был предложен принципиально новый способ антираковой иммунотерапи и с использованием специально "обученных" Т-лимфоцит ов. Для этого у пациента заб и ра е т ся образец этой разновидности иммунных клеток. В лаборатории его подвергают небольшой генетической модификации. В её ходе в геном встраивается участок, который отвечает за появление на поверхност и Т-лимфоцит а искусственн ого Т-лимфоцитн ого рецептор а, способн ого распознавать те белки раковой клетки, которые отличают её от здоровой. Такой участок называется химерным антигенным рецептором.

Микропрепарат костного мозга больного острой В-лимфоцитарной лейколастной лейкемией. Фото: Wikipedia
Для проверки эффективности этого метода с 2013 года в Центре изучения рака в Сиэтле (США) проводились клинические испытания, окончившееся в начале 2016 года. В них приняли участие 29 больных острым лимфобластным лейкозом на поздних стадиях. На них уже испытывались другие виды антираков о й терапии , однако они не дали никаких устойчивых результатов. Затем учёные взяли образцы Т-лимфоцит ов у всех пациентов и оснастили их искусственными рецепторами для распознавания мутировавших клеток.
Посл е этого модифицированные Т-лимфоцит ы ввели в кровоток каждого из пациентов , где они нач али размножаться делением . Модифицированные клетки с новыми распознающими рецепторами интенсивно самовоспроизводились внутри человеческого организма и быстро росли в числе . В силу многочисленности, их атаки на раковые клетки были систематическими и непрекращающимися. В итоге все мутировавшие клетки погибали за считаные недели после однократного ввода новых Т-лимфоцитов.
Из 29 пациентов на поздних стадиях острого лимфобластного лейкоза у 27 произошла устойчивая ремиссия — врачи не выявили признаков наличия раковых клеток в их спинно м мозге . Это необычный результат, поскольку такой вид рака на поздних стадиях считается практически неизлечимым. П рогноз для всех пациентов, подвергшихся новой иммунотерапии, предсказывал им считаные месяцы жизни.
Создатели новой методики иммунотерапии, полагают, что результат ы её клинического испытания станут важным шагом на пути внедрения модифицированных Т- лимфоцитов в о врачебную практику. Они отмечают, ч то такой метод является во многом более эффективным, чем радио- или химиотерапия. М одифицированные клетки иммунной системы самовоспроизводятся (их не надо вводить многократно), не имеют побочных последствий (токсических или радиационных) , свободно разносятся по всему организму и способны атаковать раковые клетки самостоятельно, без дальнейшего врачебного вмешательства. Всё это с н ижает вероятность рецидива. В перспективе новый метод может быть распространен и на другие разновидности рака, о сторожно полагают врач и .
Острый лимфобластный лейкоз – это злокачественное неопластическое заболевание крови (лейкемия, рак крови), которое поражает в большей степени детей младшего возраста, особенно мальчиков.
Органами мишенями при лимфобластном лейкозе становятся костный мозг, лимфатические узлы, селезенка и другие органы, так как кровь, которая циркулирует в организме, содержит патологические клетки.
К сожалению, точной причины развития острого лимфобластного лейкоза у детей до сих пор так и не выявлены. На сегодня установлены наиболее распространенные факторы, которые могут спровоцировать развитие заболевания:
- Воздействие радиактивного излучения.
- Инфекционные заболевания.
- Действие различных химических агентов.
- Наследственность.
- Патология хромосом.
Не редки случаи, когда причиной развития лимфобластного лейкоза становилось рентгенологическое обследование будущей мамы, проведенное за год до планирования беременности. То же касается продуктов, которые употребляет в пищу беременная женщина.
Особую группу риска составляют дети, рожденные с генетическими аномалиями, врожденной патологией сердечно – сосудистой системы.
Не исключено развитие лейкоза и у взрослых. У такой возрастной группы заболевание протекает гораздо тяжелее.
Основная опасность лимфобластного лейкоза – это то, что зачастую заболевание проявляет себя уже на поздних стадиях, когда процесс уже неконтролируем и тяжело поддается лечению.
Даже при малейших признаках, таких как, необоснованная слабость, усталость, бледность, кровоточивость стоит немедленно обращаться к врачу. Своевременно проведенная диагностика позволяет на ранних этапах выявить заболевание и начать с ним бороться.
Основным принципом лечения лимфобластного лейкоза является трехступенчатая терапия, которая включает в себя индукцию ремиссии, консолидацию и поддерживающее лечение.
Существует ряд лекарственных средств, без которых не обойтись в лечении лимфобластного лейкоза. Одним из таких средств является Пури – Нетол.
На Пури – Нетол инструкция указывает о том, что лекарственное средство является антиметаболитом на основе меркаптопурина. Именно Пури – Нетол купить рекомендуют врачи для лечения лимфобластного лейкоза. Почему? Ведь в обычных аптеках есть немало препаратов на основе меркаптопурина.
Отличие Пури – Нетола (Германия – страна производитель) прежде всего в том, что производится препарат в Европе по всем необходимым стандартам и под строгим контролем качества. Он отличается высоким качеством очистки молекулы, что дает возможность проходить лечение с применением наиболее качественного, эффективного и менее токсичного препарата, ведь при лейкозе для организма даже малейшее токсическое воздействие может быть губительно.
Организм человека, подверженный лейкемии, гораздо более чувствителен к низкопробным лекарствам, которые помимо относительной, временной пользы приносят массу вреда.
Для препарата Пури – Нетол применение показано для индукции ремиссии при остром лимфобластном и нелимфобластном лекйкозах, остром лейкозе и хроническом миелолейкозе. Согласно данным, которые представлены на Пури – Нетол в инструкции по применению, препарат может использоваться как в виде сочетанного лечения, так и в виде монотерапии.
Еще сравнительно недавно купить Пури – Нетол в Германии было единственной возможностью заполучить средство для лечения лимфобластного лейкоза высокого качества, так как Пури – Нетол купить в аптеках Москвы не представлялось возможным.
Но сейчас все стало гораздо доступнее, несмотря на то, что Пури – Нетол купить в аптеках также достаточно трудно.
Наша интернет аптека максимально старается обеспечить пациентов с различными заболеваниями, в том числе и с лимфобластным лейкозом, наиболее эффективными и качественными лекарствами. Поэтому Пури – Нетол купить в Москве просто – обращайтесь к нам и начинайте лечение самыми лучшими препаратами во всем мире. А на Пури – Нетол цена у нас доступна для каждого покупателя, что сделает не только лечение, а также профилактику заболевания выгодным и недорогим.

Общие сведения
Лейкоз (другие названия — рак крови, лейкемия, белокровие) – это группа болезней клеток крови, которые являются злокачественными.
Изначально лейкоз проявляется у человека в костном мозге. Именно этот орган отвечает за выработку лейкоцитов (белых кровяных клеток), эритроцитов (красных кровяных телец) и тромбоцитов. Лейкоз возникает в том случае, если одна из клеток в костном мозге мутирует. Так, в процессе развития эта клетка становится не зрелым лейкоцитом, а раковой клеткой.
После образования белая кровяная клетка уже не выполняет свои обычные функции, но при этом происходит очень быстрый и бесконтрольный процесс ее деления. В итоге вследствие образования большого количества аномальных раковых клеток они вытесняют нормальные клетки крови. Результатом такого процесса становится анемия, инфекции, проявление кровотечений. Далее лейкемические клетки попадают в лимфоузлы и другие органы, провоцируют проявление патологических изменений.
Наиболее часто лейкоз поражает людей старшего возраста и детей. Лейкоз возникает с частотой около 5 случаев на 100 000 детей. Именно лейкоз у детей диагностируется чаще других раковых болезней. Наиболее часто это заболевание возникает у детей в возрасте 2-4 года.
До сегодняшнего дня не существует точно определенных причин, которые провоцируют развитие лейкоза. Однако есть точные сведения о факторах риска, которые способствуют возникновению рака крови. Таковыми является облучение радиацией, влияние канцерогенных химических веществ, курение, фактор наследственности. Однако многие люди, которые болеют лейкозом, не сталкивались прежде ни с одним из указанных факторов риска.
Виды лейкоза
Лейкоз крови принято разделять на несколько разных видов. Если принять во внимание характер течения недуга, то выделяют острый лейкоз и хронический лейкоз. Если в случае острого лейкоза симптомы болезни проявляются у пациента резко и стремительно, то при хроническом лейкозе болезнь прогрессирует постепенно, на протяжении нескольких лет. При остром лейкозе у больного происходит быстрый неконтролируемый рост незрелых кровяных клеток. У пациентов с хроническим лейкозом быстро растет количество клеток, которые являются более зрелыми. Симптомы лейкоза острого типа гораздо более тяжелые, поэтому данная форма болезни требует немедленной правильно подобранной терапии.
Если рассматривать виды лейкоза с точки зрения поражения типа клеток, то различают ряд форм лейкоза: лимфолейкоз (форма болезни, при которой наблюдается дефект лимфоцитов); миелолейкоз (процесс, при котором нарушается нормальное созревание гранулоцитарных лейкоцитов). В свою очередь, эти виды лейкоза подразделяют на определенные подвиды, которые различают по разнообразным свойствам, а также по подбору типа лечения. Следовательно, очень важно точно установить расширенный диагноз.
Симптомы лейкоза
Прежде всего, нужно учитывать, что симптомы лейкоза напрямую зависят от того, какая именно форма болезни имеет место у человека. Основными общими симптомами лейкоза являются головные боли, повышенная температура, проявление выраженной склонности к возникновению синяков и кровоизлияний. У больного также проявляются болезненные ощущения в суставах и костях, увеличение селезенки, печени, опухание лимфоузлов, проявления ощущения слабости, склонность к инфекциям, потеря аппетита и, как следствие, веса.
Важно, чтобы человек вовремя обратил внимание на проявление подобных симптомов и определил появление изменений в самочувствии. Также к развитию лейкоза могут присоединяться осложнения инфекционного характера: некротическая ангина, стоматит.
При хроническом лейкозе симптомы проявляются постепенно. Больной быстро утомляется, ощущает слабость, у него пропадает желание есть и работать.
При поздних стадиях лейкоза у пациента проявляется также выраженная склонность к тромбозам.
Если у больного лейкозом крови начинается процесс метастазирования, то лейкозные инфильтраты проявляются в различных органах. Они часто возникают в лимфоузлах, печени, селезенке. Ввиду обтурации сосудов опухолевыми клетками в органах также могут проявляться инфаркты, осложнения язвенно-некротического характера.
Причины лейкоза
Существует ряд моментов, которые определяются как возможные причины возникновения мутаций в хромосомах обычных клеток. Причиной лейкоза является воздействие ионизирующего излучения на человека. Данная особенность была доказана после атомных взрывов, произошедших в Японии. Через некоторое время после них количество больных острым лейкозом возросло в несколько раз. Напрямую влияет на развитие лейкоза и действие канцерогенов. Это некоторые лекарственные средства (левомицитин, бутадион, цитостатики) и химические вещества (бензол, пестициды, продукты переработки нефти). Фактор наследственности в данном случае относится в первую очередь к хронической форме заболевания. Но в тех семьях, члены которых болели острой формой лейкоза, риск возникновения заболевания также повышался в несколько раз. Принято считать, что по наследству переходит склонность к мутации нормальных клеток.
Существует также теория о том, что причиной развития лейкоза у человека могут стать особые вирусы, которые могут встраиваться в ДНК человека и впоследствии провоцировать трансформацию обычных клеток в злокачественные. В некоторой степени проявление лейкозов зависит от того, в какой географической зоне проживет человек, и представителем какой расы он является.
Диагностика лейкоза

Диагностику болезни проводит специалист-онколог, проводящий предварительный осмотр больного. Для постановки диагноза в первую очередь проводится общий анализ крови и биохимические исследования крови. Для обеспечения точности диагностики проводят также исследование костного мозга.
Для исследования образец костного мозга у пациента берут из грудины или подвздошной кости. Если у пациента развивается острый лейкоз, то в процессе исследования выявляется замена нормальных клеток незрелыми опухолевыми клетками (их называют бластами). Также в процессе диагностики может проводится иммунофенотипирование (обследование иммунологического характера). Для этого используется метод проточной цитометрии. Это исследование позволяет получить информацию о том, какой именно подвид рака крови имеет место у больного. Эти данные позволяют подобрать максимально эффективную методику лечения.
В процессе диагностики проводят также цитогенетическое и молекулярно-генетическое исследование. В первом исследовании можно обнаружить специфические хромосомные повреждения. Это позволяет специалистам выяснить, какой именно подвид лейкоза наблюдается у больного, и понять, насколько агрессивно течение болезни. Наличие генетических нарушений на молекулярном уровне выявляется в процессе молекулярно-генетической диагностики.
При подозрении на некоторые формы болезни может проводится изучение спинномозговой жидкости на предмет наличия в ней опухолевых клеток. Полученные данные также помогают подобрать правильную программу терапии болезни.
В процессе постановки диагноза особо важна дифференциальная диагностика. Так, лейкоз у детей и взрослых имеет ряд симптомов, характерных для ВИЧ-инфекции, а также другие признаки (увеличение органов, панцитопения, лейкемоидные реакции), которые могут свидетельствовать и о других заболеваниях.



Лечение лейкоза
Лечения лейкоза острой формы заключается в применении сразу нескольких препаратов с противоопухолевым действием. Их комбинируют с относительно большими дозами глюкокортикоидных гормонов. После тщательного обследования больных врачи определяют, есть ли смысл проведения больному операции по пересадке костного мозга. В процессе терапии очень большое значение имеет проведение поддерживающих мероприятий. Так, больному проводят переливание компонентов крови, а также принимают меры по оперативному лечению присоединившейся инфекции.
В процессе лечения хронического лейкоза на сегодняшний день активно применяются антиметаболиты — препараты, подавляющие развитие злокачественных клеток. Также применяется лечение с использованием лучевой терапии, а также введение пациенту радиоактивных веществ.
Специалист определяет методику лечения лейкоза, руководствуясь тем, какая форма заболевания развивается у пациента. В процессе проведения лечения обеспечивается контроль за состоянием больного с помощью регулярного проведения анализов крови и исследования костного мозга.
Лечение лейкоза проводится регулярно, на протяжении всей жизни. Важно учесть, что без лечения возможен быстрый летальный исход.
Острый лейкоз
Наиболее важным моментом, который следует учитывать тем, у кого диагностирован острый лейкоз, является то, что лечение лейкоза данной формы следует начинать немедленно. Без надлежащего лечения болезнь прогрессирует необычайно быстро.
Различают три стадии острого лейкоза. На первой стадии происходит дебют заболевания: начальные клинические проявления. Период заканчивается получением эффекта от предпринятых мер по лечению лейкоза. Вторая стадия болезни – ее ремиссия. Принято различать ремиссию полную и неполную. Если имеет место полная клинико-гематологическая ремиссия, которая длится не меньше одного месяца, то клинические проявления отсутствуют, в миелограмме определяется не больше 5% бластных клеток и не больше 30% лимфоцитов. При неполной клинико-гематологической ремиссии клинические показатели приходят в норму, в пунктате красного костного мозга в наличии не больше 20% бластных клеток. На третьей стадии болезни происходит ее рецидив. Процесс может начаться с возникновения экстрамедуллярных очагов лейкозной инфильтрации в разных органах, при этом показатели гемопоэза будут в норме. Больной может не высказывать жалоб, однако при исследовании красного костного мозга выявляют признаки рецидива.
Лечить острый лейкоз у детей и взрослых следует только в специализированном учреждении гематологического профиля. В процессе терапии основным методом является химиотерапия, цель которой – уничтожить все лейкозные клетки в организме человека. Проводятся также вспомогательные действия, которые назначают, руководствуясь общим состояние пациента. Так, может проводиться переливание компонентов крови, мероприятия, направленные на снижение уровня интоксикации и профилактику инфекций.
Лечение острого лейкоза состоит из двух важных этапов. Во-первых, проводится индукционная терапия. Это химиотерапия, при которой уничтожаются злокачественные клетки, и ставиться цель достичь полной ремиссии. Во-вторых, проведение химиотерапия уже после достижения ремиссии. Данный метод направлен на то, чтобы предупредить рецидив болезни. В этом случае подход к лечению определяется уже в индивидуальном порядке. Возможно проведение химиотерапии с использованием подхода консолидации. При этом после ремиссии используется программа химиотерапии, аналогичная той, которую применяли ранее. Подход интенсификации заключается в использовании более активной химиотерапии, чем в процессе лечения. Применение поддерживающей терапии заключается в использовании меньших доз препаратов. Однако сам процесс химиотерапии более длительный.
Также возможно лечение с помощью иных методов. Так, лейкоз крови можно лечить путем высокодозной химиотерапии, после которой больному производится трансплантация стволовых кроветворных клеток. Для лечения острого лейкоза применяются новые лекарственные средства, среди которых можно выделить нуклеозидные аналоги, моноклональные антитела, дифференцирующие средства.
Профилактика лейкоза
В качестве профилактики лейкозов очень важно регулярно проходить профилактические осмотры у специалистов, а также проводить все необходимые профилактические лабораторные анализы. При наличии симптомов, описанных выше, следует незамедлительно обращаться к специалисту. На данный момент не разработаны четкие меры по первичной профилактике острого лейкоза. Больным после достижения стадии ремиссии очень важно проводить качественную поддерживающую и противорецидивную терапию. Необходим постоянный контроль и наблюдение у онкогематолога и педиатра (в случае лейкоза у детей). Важен постоянный тщательный контроль над показателями крови пациента. После лечения лейкоза пациентам не рекомендуется переезжать в другие климатические условия, а также подвергать больного физиотерапевтическим процедурам. Детям, которые болели лейкозом, проводят профилактические прививки согласно индивидуально разработанному календарю прививок.
Лечение лейкоза должно проводиться поэтапно. Первые 3 этапа заключаются в достижении, закреплении и поддержании ремиссии, а последний, четвёртый, это профилактика осложнений. Если рак крови диагностирован своевременно, лечение подобрано правильно и проводится адекватно, человек, которому поставлен диагноз лейкемия, может долгие годы жить полноценной жизнью.
Тактика, по которой будет проводиться лечение лейкемии, должна быть составлена правильно. В основу её ложатся результаты, которые показала диагностика лейкоза.

При подборе курса терапии специалист обязательно учитывает несколько факторов: разновидность и стадию заболевания;
- характер течения патологического процесса;
- общее самочувствие больного;
- возрастную категорию пациента;
- реакцию организма на определённые препараты.
На сегодняшний день лечение лейкоза проводится с помощью нескольких методов, давно доказавших свою высокую эффективность при раке крови:
- Химиотерапия, основополагающий метод лечения онкологии крови.
- Лучевая терапия и иммунотерапия, используемые, как вспомогательные методики.
- Пересадка костного мозга, являющаяся золотым стандартом, применяемым в лечении рака крови.
Химиотерапия в лечении лейкоза
Химиотерапевтический метод в лечении рака крови признан в мировой онкологической практике основным, т. к. благодаря химии у пациентов достигается максимально длительные периоды ремиссии.
Лечение лейкоза химиопрепаратами состоит из 2-х этапов:
- Первичное разрушение основной массы мутировавших клеток. С этой целью используют противоопухолевые препараты, обладающие высокой агрессивностью.
- Повторный курс химии, направленный на уничтожение сохранившихся после первого этапа злокачественных клеток. Его целью является предотвращение развития рецидива болезни.
Современные противоопухолевые препараты отличаются высокой результативностью и минимальным риском развития серьёзных побочных эффектов.
Несмотря на то, что химиопрепараты, используемые в современной гематоонкологии, признаны достаточно безопасными для организма человека, на каждого пациента они влияют по-разному. Чтобы подобрать препарат и правильно составить курс терапии, лечащий врач проводит предварительную подготовку к процедуре, которая начинается с изучения физических параметров больного.
Дальнейшие подготовительные мероприятия заключаются в проведении ряда диагностических исследований, в которые входят следующие процедуры:
- Анализы крови, выявляющие количественный состав здоровых и повреждённых кровяных телец.
- ЭКГ, эхокардиография и УЗИ сердца, оценивающие его работу.
- Функциональные тесты, определяющие состояние лёгких.
- Диагностическое исследование печени и почек.
- Анализы на гепатит и ВИЧ.
Если химиотерапия предстоит молодым мужчинам, им рекомендуют перед началом химиотерапевтического воздействия сохранить сперму, т. к. существуют высокие риски после проведённого курса лечения развития бесплодия.
Лечение лейкоза противоопухолевыми препаратами продолжается приблизительно 2 года, до того момента, когда клетки опухоли будут полностью уничтожены. Успешность терапии подтверждается нормализацией состава крови, отсутствием злокачественных клеток в биопсийном материале костного мозга и восстановлением здоровых кроветворных тканей.
Химиотерапия при лейкемии проводится одним из нескольких способов:
- пероральное употребление препаратов;
- внутривенное или чрезкатеторное введение лекарственных средств;
- посредством инъекций в цереброспинальную жидкость или позвоночник.
Стоит знать! Всем маленьким пациентам и некоторым взрослым для проведения процедуры применяют специальный резервуар Оммайя. Это специфический катетер, имплантируемый в желудочки головного мозга. Преимуществом данного способа является его низкая травматичность и минимум болезненных ощущений, которые сопровождают инъекционное введение химиопрепаратов в позвоночный столб инъекционным способом.
Химиотерапия при лейкемии проводится несколькими циклами, продолжающимися 3-7 дней, после чего делается определённый перерыв, позволяющий организму больного человека восстановиться. Во время восстановительного периода костный мозг начинает продуцировать здоровые клетки, а состояние больного улучшается за счёт уменьшения влияния побочных эффектов. Для терапии онкопоражения крови применяются Антрациклины (Даунорубицин) и антиметаболиты (Цитарабин).
Лечение лейкоза обычно проводят по следующей схеме:
- Цитарабин вводят 7 суток в дозе 100-200 мг/м2/сут посредством непрерывной в/в инфузии.
- Даунорубицин вводят в первые 3 дня курса. Вливание этого химиопрепарата должно быть в/в струйным, а дозировка составляет 45 мг/м2/сут в/в струйно.
Чаще всего при лейкемии требуется провести 4 цикла такой терапии, во время которых пациент регулярно сдаёт кровь, что позволяет врачу контролировать состояние больного.
После того, как проведено химиотерапевтическое лечение лейкоза, организму пациента необходимо восстановиться. Реабилитационный период занимает некоторое время. Его продолжительность имеет непосредственную зависимость от типа и дозы препаратов, индивидуальной переносимости химиотерапевтического лечения, и общего состояния здоровья пациента.
Реабилитационный курс должен включать следующие мероприятия:
- психологическую поддержку;
- специальный диетический комплекс питания;
- лечебную физическую и дыхательную гимнастику.
На некоторых людей химиотерапия оказывает очень сильное влияние, вызывая физическое и нервное истощение. Таким пациентам рекомендуется на весь реабилитационный период взять больничный или перейти на частичную занятость. Для оценки и контроля своего состояния необходимо регулярно сдавать анализы крови.
Пересадка костного мозга при лейкозе
При лечении рака крови пересадка костного мозга – лучшее терапевтическое мероприятие, благодаря которому возможно полное исцеление больного человека, т. к. прижившиеся здоровые кроветворные ткани начинают производить нормально функционирующие кровяные тельца.
Лечение лейкемии методом трансплантации костного мозга может быть выполнено 3-мя способами:
- переливание пуповинной крови;
- пересадка кроветворной ткани костного мозга;
- трансплантация стволовых клеток из кровяного русла.
В зависимости от метода получения биоматериала выделяют 2 вида пересадки:
- аутотрансплантация (собственная кроветворная ткань пациента);
- аллогенная, проводимая донорскими стволовыми клетками.
Основным показанием к такой операции при лечении рака крови является тяжёлая форма онкологии и неэффективность других методик. Среди противопоказаний к трансплантации можно выделить острые инфекционные процессы, функциональную недостаточность жизненно важных органов и плохое общее состояние онкобольного.
Метод трансплантации, с помощью которого проводится лечение лейкоза, состоит из 4-х этапов:
- Подготовительный. Продолжается 1-2 недели и заключается в подготовке к предстоящей процедуре организма реципиента, а именно проведении агрессивного курса химиотерапии, во время которого уничтожается максимальное количество клеток кроветворной ткани.
- Непосредственно процедура пересадки, похожая на переливание крови.
- Снижение иммунитета онкобольного.
- Приживление стволовых клеток.
Лечение лейкемии на трансплантации костного мозга не заканчивается. Для его благополучного приживления требуется длительный реабилитационный период, который начинается сразу же после проведения операции. Всё время реабилитации (1,5-3 месяца) пациент находится в антибактериальной камере под постоянным наблюдением специалистов. Прооперированному человеку обязательно назначаются противовирусные препараты и антибиотики, снижающие риски проникновения в организм инфекции, а также симптоматическое лечение, купирующее возможные побочные эффекты. Выписка пациента возможна только в том случае, если его организм в течение определённого времени не отторг донорский материал.
Использование лучевой терапии при раке крови
Лучевая терапия при лейкозе назначается достаточно редко, но в случае принятия специалистами решения о её необходимости при лечении рака крови, пучки ионизирующих лучей направляют на зоны расположения лимфатических узлов. Такое направленное действие имеет целью уничтожение как можно большего количества мутировавших клеток, ведь именно в лимфатических узлах и находятся скопления атипичных элементов.
Лечение лейкемии с помощью облучения назначают нечасто, т. к. её эффективность при раковых поражениях крови исследована не полностью. В основном лучевая терапия применяется в тех случаях, когда требуется экстренное уничтожение аномальных клеток – перед трансплантацией костного мозга или уменьшения размеров опухоли, разрастающейся в непосредственной близости от трахеи и оказывающей на неё давление, вследствие чего у человека перекрывается дыхание.
Лечение лейкоза посредством облучения мутировавших клеток ионизирующими лучами проводится, как правило, на протяжении двух недель. За это время выполняется 8-10 сеансов.
Облучение, так же как и химиотерапия, оказывает негативное воздействие на организм онкобольного, поэтому лечение лейкоза с помощью радиационных лучей должно сопровождаться рядом реабилитационных мероприятий, к которым относятся:
- избегание стрессовых ситуаций;
- нормализация режима дня;
- длительные прогулки;
- коррекция питания;
- фитотерапия.
Лечение лейкоза в зависимости от стадии распространения онкопатологии
Лечение лейкоза проводится несколькими методами, в зависимости обширности поражения и стадии болезни:
- Предлейкоз (скрытая форма). Если заболевание удалось выявить на этом этапе, терапевтические мероприятия не требуются пациенту достаточно динамического наблюдения.
- Первая атака (острый лейкоз). На этом этапе лечение лейкоза проводится агрессивная химиотерапия, которую могут дополнять курсы облучения.
- Ремиссия (полная, неполная). При затихании болезни продолжают динамическое наблюдение пациента, дополненное симптоматической терапией, устраняющей присутствующие негативные признаки.
- Вторичная атака (рецидив). Если болезнь достигла этого этапа, единственным шансом на выживание становится пересадка костного мозга.
- Терминальная стадия лейкоза. Заключительный, неизлечимый этап болезни, на котором все лечебные мероприятия сводятся к паллиативной терапии, облегчающей мучительную симптоматику.
Где лечить рак крови?
В современном мире вопросы того, можно ли вылечить рак крови и где лечить рак крови, стают очень остро, ведь ежедневно количество пациентов с лейкемией различных возрастов и социальных групп растет с пугающей скоростью. То, как лечить рак крови, определяют онкологи и гематологи для каждого конкретного больного после различных методов диагностики и анализов.
Некоторые способы лечения в виде химиотерапии проводятся внутри страны, тогда как пересадкой костного мозга занимаются лишь специализированные клиники Израиля, Германии, США и других высокоразвитых государств, в связи с чем стоимость лечения рака крови очень высока. Далеко не все страны осуществляют поддержку и предоставляют государственную помощь в лечении онкологии, и преобладающее количество расходов, связанных с борьбой с данным заболеванием, ложится на плечи самих больных их семей, и знакомых.
Информативное видео
Читайте также:


