Пролиферативный гепатит это одно и
Гепатит это воспалительное заболевание печени. По протеканию патологии бывают острые гепатиты А, В, С и хронические. Первые протекают с яркой клинической картиной. Разные группы патологии отличаются друг от друга методом заражения, скоростью развития, признаками, подходами к лечению и исходом для человека.
О чем я узнаю? Содержание статьи.
Что такое гепатиты А, Б и С?
Гепатит – это процесс воспалительного типа, протекающий в печени. Поражение может протекать остро или в затяжной форме. Острая разновидность может быть полностью вылечена или перейти в хроническую стадию. Некоторые вызываются алкогольными напитками, вирусными агентами или фармацевтическими препаратами. Частота развития заболевания у различных слоев пациентов зависит от вида и этиологии поражения.
Затяжным считают поражение, которое не проходит больше полугода. При хроническом процессе происходят дистрофические нарушения в тканях органа, они имеют воспалительный характер. Дольковая структура при этом не затрагивается. Заболевание начинается без яркой симптоматической картины. Поражения выявляют при обследовании или при диагностике других поражений органа. Чаще обнаруживается у мужчин, но к некоторым видам женщины более уязвимы. За состоянием печени пациента, перенесшего патологию, и за лицами из группы риска ведут контроль.
Как передаются гепатиты?
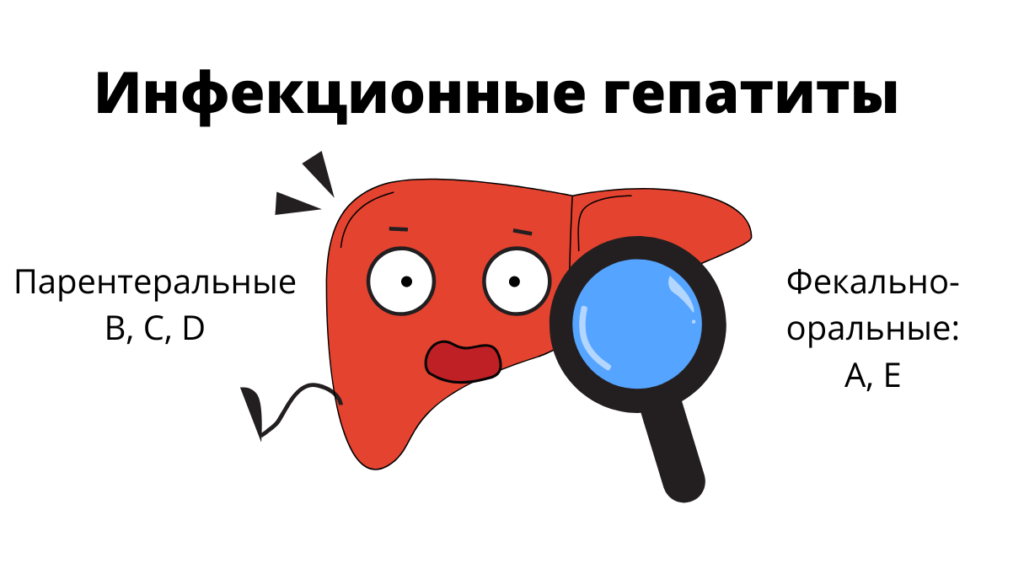
Гепатиты А, В и С распространяются различными путями. От пути поступления возбудителя зависит и вид заболевания. Отдельные поражения легко проходят, а другие становятся хроническими и сложно поддаются лечению.
Разновидности этого заболевания разделены на две подгруппы по способу инфицирования и путям проникновения в печень:
- передающиеся орально фекальным путем;
- попадающие в организм через кровь.
Поражение печени возникает после заражения крови или при игнорировании мер профилактики при медицинских процедурах. Но причины могут быть и другими:
- манипуляции со внешностью (татуировки, пирсинги);
- использование одного инструмента на несколько человек;
- незащищенная сексуальная близость;
- от роженицы к ребенку.
Почти половина пациентов, страдающих вирусом, не могут установить причину заражения.
Во время грудного вскармливания передача не происходит, поэтому женщины с повреждением клеток печени могут осуществлять лактацию, не боясь его заразить.
Фекально-оральный, водный, бытовой пути передачи взаимосвязаны.
Как передается заболевание? Болезнь Боткина (второе название гепатита А) имеет инфекционную этиологию. Это поражение печени встречается часто и не несет опасных последствий для организма. Носитель вируса является источником заражения. После того как вирусный агент попадает в организм начинается повреждение клеток печени.
Чаще всего передача происходит энтеральным путем. Вирус передается посредством питья грязной воды или рукопожатия с больным. Иногда вспышки заболевания могут затронуть семью, так как возбудитель передается разными путями.
Вирус передается естественным или искусственным путем, но в обоях случаях заражение связано с кровью. К искусственным способам передачи относят инфицирования, которые связаны с медицинскими вмешательствами:
- переливание крови или ее компонентов
- недостаточная стерильность медицинского инструментария
Только правильные способы обработки помогают избежать заражения.
Источник заболевания может попасть в организм при инвазивных диагностических процедурах, когда врачи применяют нестерильные инструменты. Заражение может произойти половым или оральным путем.
Заражение вирусом происходит следующим образом:
- при переливании крови или использовании общих медицинских инструментов;
- при нанесении татуировок, во время проколов;
- во время различных манипуляций, предполагающих повреждение тканей;
- половым путем;
- во время родов от матери к плоду.
Симптомы гепатитов А, В и С
В зависимости от вида поражения и его стадии симптомы могут меняться. Обычно присутствуют следующие признаки:
- боли в правом боку разного характера;
- слабость всего организма;
- головные боли;
- повышение температуры ;
- изменение цвета глазных яблок и кожи;
- отсутствие аппетита;
- неприятный запах изо рта;
- расстройства пищеварения;
- зуд кожи.
Характерным признаком является желтушность кожи. Пораженная печень вырабатывает много желчи, которая попадает в кровь. Это и вызывает такой признак.
Некоторые виды заболевания могут протекать и без этих симптомов. Это характерно для гепатита С.
Выраженность признаков при этой разновидности зависит от степени повреждения органа.
В заболевании различают:
- острую форму;
- подострую форму;
- субклиническую стадию.
Симптомы выражаются в общем недомогании и болях в правом подреберье, лихорадочном состоянии, дискомфорте в мышцах, рвоте и диарее, темной окраске мочи. Характерный признак – пожелтение кожи, но присутствует не во всех случаях.
Клиника этого вида схожа с симптомами гепатита А. Наблюдается желтушность кожных покровов, расстройство пищеварения, болезненность в суставах и общая слабость. Может развиться зуд кожи.
Желтуха прогрессирует вместе с ухудшением самочувствия. Печень поражается сильнее
Четверть зараженных излечиваются от заболевания самостоятельно, у остальных патология переходит в хроническую стадию. В затяжной стадии повышается риск развития цирроза и новообразований печени.
На первый план выходят астенические симптомы: слабость в мышцах, быстрая утомляемость и сбои в режиме сна.
В чем отличия гепатитов А, Б и С?
Эти три вида отличаются возбудителем, путем передачи и механизмом его проникновения в печень.
Вирус типа А передается через зараженные жидкости и продукты питания. Возбудитель передается во время сексуальной близости. После вылеченного процесса формируется устойчивость к возбудителю.
Вирус типа В передается гематологическим путем или посредством других жидкостей организма. Инфекционные агенты попадают в организм ребенка от матери во время родовой деятельности. Нестерильность инструментов медицинского назначения увеличивает риск проникновения вируса в организм.
Вирус типа С передается с компонентами крови. Заразиться можно при переливании крови или ее плазмы, осуществлении инъекций и других манипуляций.
Лечение гепатитов А, В и С
Терапия подбирается в зависимости от этиологии. Алкогольный или аутоиммунный тип предполагает симптоматическое лечение и очищение от токсического влияния.
Подход к лечению предполагает:
- устранение возбудителя гепатита;
- нейтрализацию сопутствующих заболеваний;
- восстановление работы печени и желчного пузыря;
- сохранение функции органа;
- соблюдение правильного питания и мер предупреждения.
Лечение направлено и на устранение симптомов, которые осложняют жизнь пациенту.
Этот вид гепатита имеет положительный прогноз, так как он не провоцирует развития тяжелых последствий и часто проходит самостоятельно. Терапия проводится в стационаре. Пациентам назначают постельный режим, необходимое меню и средства, защищающие клетки печени (гепатопротекторы).
Терапия требует комплексного воздействия и зависит от этапа и тяжести протекания патологии. Назначают иммунные средства, гормональные вещества, антибиотики и гепатопротекторы. В качестве профилактики используют вакцинацию.
Иногда процесс поражения печени протекает бессимптомно, тогда требуется только постоянный контроль. Для этого постоянно проверяют функцию печени и при активизации вирусов прописывают препараты.
Для лечения назначают 2 средства с противовирусной активностью: интерферон и рибавирин.
Каждый вид патологии опасен. При появлении первых симптомов нужно обращаться к врачу. Только он подберет правильное лечение.

Инфекционный вирусный гепатит, вне зависимости от типа заболевания, очень опасен. Болезнь постепенно разрушает печень, последствия для организма могут быть необратимыми. При отсутствии последовательной терапии заболевание приводит к осложнениям, несущим прямую опасность для жизни пациента.
Инфекционные гепатиты, по статистике ВОЗ, очень распространены. К примеру, ВГС заражено 3% из всего населения мира. Больных в России — не менее 2% из общего числа граждан, и количество заболевших продолжает расти.
Но что такое инфекционный вирусный гепатит? Понять, как вылечить эту болезнь или как избежать заражения, можно только ответив на этот вопрос.
Что такое инфекционный гепатит?
Инфекционный гепатит — это заболевание печени, характеризующееся вирусным поражением тканей (паренхимы) органа. Возбудитель инфекции разрушает гепатоциты, провоцируя постоянные воспалительные процессы.
Характерными для вирусных гепатитов симптомами являются:
- Боли в правом подреберье
- Резкое похудение
- Потеря аппетита, приступы тошноты и рвоты по утрам
- Головные боли, мигрени
- Повышение температуры тела
- Отеки лица, живота и конечностей
- Появление сыпи и сосудистых звездочек на коже
- Обесцвеченный кал и моча цвета темного пива
Особенности и течение различных типов гепатита зависят от возбудителя заболевания.
Заболевание проходит в острой форме с ярко выраженной симптоматикой. Хронического варианта течения ВГА не зафиксировано.
Гепатит Е — болезнь печени, возбудителем которого является вирус HEV из рода Hepevirus. Передается точно так же, как ВГА. Отличается более агрессивным течением. Заболевание опасно для женщин в период последнего триместра беременности, так как может негативно сказаться на состоянии матери и ребенка.
Возбудителем гепатита В является вирус из семейства гепандавирусов. Заболевание передается парентеральным образом (через кровь). Заражение происходит при:
- Прямом контакте с зараженными биологическими жидкостями.
- Незащищенном сексуальном акте.
- Использовании нестерильного инструментария медработниками, тату-, пирсинг- и маникюрными мастерами.
- Несоблюдении элементарной личной гигиены в случае ухода за инфицированным пациентом.
- Передаче инфекции от больной матери плоду во время беременности.
Течение ВГВ может быть острым или хроническим. Болезнь развивается стремительно и провоцирует серьезные осложнения, среди которых гепатоцеллюлярная карцинома — один из самых агрессивных типов рака печени.
Возбудитель гепатита D является неполноценным вирусом. Заболевание может развиваться только в том случае, если пациент страдает ВГВ. При ко-инфекции течение болезни осложняется, появляется риск печеночной комы и стремительного развития цирроза печени.

Возбудителем инфекционного гепатита С является патоген из семейства флававирусных. Болезнь передается парентерально, как и ВГВ, но менее агрессивна. Риск заражения перинатальным или венерическим путем гораздо ниже (3%), заболевание развивается медленнее. При отсутствии терапии возникают осложнения в виде фиброза или цирроза печени.
Лечение инфекционного гепатита
Лечение инфекционного гепатита — это целый комплекс мероприятий, требующий непосредственного участия специалиста. При подозрении на болезнь печени следует обратиться к инфекционисту, терапевту или гепатологу.
По назначению врача, пациент должен пройти аппаратную (УЗИ, фиброэластометрия, томография) и лабораторную диагностику, чтобы опровергнуть или подтвердить диагноз. В зависимости от типа предположительного заболевания, сдаются анализы:
- Крови (метод ПЦР, общеклинический анализ, тестирование на иммуноглобулины)
- Мочи и кала
- Печеночные пробы (в редких случаях)
На основании результатов анализов специалист назначает лечение.
Специфического лечения гепатитов А и Е не существует. В терапии применяются Интерфероны для снижения вирусной нагрузки и симтомологическая терапия.
Дети в 90% случав из 100 болеют легкой формой гепатитов А и Е. В течение 2-3 недель симптомы постепенно купируются, и болезннь отступает.
У взрослых пациентов заболевание протекает несколько тяжелее. Тяжелым формам ВГА наиболее подвержены представители возрастной группы от 55 до 80 лет. Таким больным требуется госпитализация и лечение под постоянным наблюдением специалистов.

Гепатиты В и D полностью не лечится. Это не означает, что терапия не нужна. Своевременное лечение позволяет добиться стойкой ремиссии и избежать развития тяжелых и опасных для жизни осложнений.
Для лечения инфекционного гепатита В применяются лекарства на основе оригинальных формул Бараклюд и Виреад.
Активным компонентом Бараклюда является Энтекавир. Рекомендуемая дозировка — 0,5 мг на 1 таблетку. Это вещество подавляет 3 основные функции ДНК гепатита В:
- Процесс обратной транскрипции нити РНК
- Прайминг полимеразы HBV
- Синтезирование позитивной ДНК-нити патогена
Химической базой лекарства Виреад является Тенофовир. Это активный метаболит, ингибирующий процесс размножения вируса.
В настоящее время производством Тенофовира и Энтекавира занимаются не только США и Европа, но и Индия. Индийские препараты базируются на оригинальной формуле, приобрести в РФ их можно на легальных основаниях.
Таблица дженериков из Индии:
| Формула Бараклюд | Формула Виреад |
| EnteHep от Zydus Heptiza -10 таблеток | Rivofoned от Emcure – 30 таблеток |
| Cronivir от Hetero – 30 таблеток | HepoDoze от Biocon – 30 таблеток |
| X-Vir от Natco Pharma, 30 таблеток | Tenvir от Cipla – 30 таблеток |
| Entavir от Сipla, 10 таблеток | Teravir от Natco – 30 таблеток |
Инфекционный гепатит С полностью излечим. Изначально для терапии ВГВ использовалась формула Интерферон-альфа + Рибавирин, но она оказалась малоэффективной и вызывающей серьезные последтвия (полная алопеция, злокачественная анемия).
Сейчас для эффективной терапии ВГС применяется препараты на основе Софосбувира. Это вещество ингибирует полимеразу РНК патогена, снижая репродуктивный потенциал возбудителя инфекции. Вирус постепенно ослабевает и гибнет.
Лекарство не принимается в рамках монотерапии. В зависимости от генотипа патогена, определить который можно посредством специфического анализа (генотипирования), пациенту назначается медикаментозный тандем:
- Софосбувир + Ледипасвир, при 1, 4, 5 или 6 генетическом типе флававируса.
- Софосбувир + Даклатасвир, при 1, 2, 3, 4 генотипах.
- Софосбувир + Велпатасвир, подходит при любом генотипе возбудителя инфекционного гепатита.
Стандартная длительность курса лечения — 12 недель. В случае осложненного течения заболевания, лечащий врач продлевает его до 24 недель.
Как уберечься от инфекционного гепатита?
Уберечься от инфекционных вирусных гепатитов, передающихся фекально-оральным путем, можно, соблюдая простые правила:
- Почаще мойте руки с мылом, либо обрабатывайте их дезинфицирующим гелем на спирту.
- Мойте фрукты и овощи перед употреблением, не ешьте плохо прожаренное, пропеченное или проваренное мясо.
- Не пользуйтесь чужими средствами личной гигиены или посудой.
- Соблюдайте меры предосторожности при уходе за больными.
Защититься от заражения парентеральными инфекционными гепатитами позволяет соблюдение следующих мер:
- Избегание прямого контакта с кровью другого человека.
- Отказ от посещения нелицензированных тату-, пирсинг-салонов и маникюрных кабинетов.
- Внимательное слежение за стерильностью инструментов во время медицинских процедур.
- Отказ от пользования чужими гигиеническими предметами (бритвой, зубной щеткой).
- Избегание незащищенного полового контакта.
При уходе за заболевшими рекомендуется использовать одноразовые перчатки, маску и очки. Это поможет избежать контакта с зараженными биологическими жидкостями.

Воспалительные заболевания печени, сходные по клиническим проявлениям, но имеющие разную причину и механизм развития, относят в группу гепатитов. Общим для них является наличие воспалительной реакции с реализацией всех патогенетических механизмов:
- альтерация;
- нарушение микроциркуляции;
- миграция лейкоцитов в зону повреждения;
- отек;
- нарушение функции органа;
- пролиферация клеток.
Патогенез воспаления
Процесс альтерации, или повреждения тканей, может быть первичным или вторичным.
Если на ткани непосредственно воздействует негативный фактор – токсин, вирус, физическое повреждение, развивается первичное поражение. Его масштабы зависят от силы и длительности негативного воздействия, сопротивляемости организма. В результате разрушения клеток освобождаются биологические вещества, которые поддерживают дальнейшую воспалительную реакцию.
Вторичная альтерация – это изменения структуры тканей и метаболизма в них. Она охватывает клетки и межклеточное пространство.
Сосудистая фаза воспаления протекает с участием мелких капилляров, артериол, венул. Нарушается проницаемость сосудистой стенки, плазма крови пропитывает межклеточные области. Наблюдается диапедез форменных элементов крови из сосудов. Нарушенный кровоток уменьшает питание тканей, развивается некроз. Лейкоциты, мигрировавшие в зону повреждения, выполняют иммунные функции – доставляют антитела, участвуют в фагоцитозе чужеродных агентов и собственных отмирающих клеток.
В печени данная фаза дополняется нарушением образования и выведения желчи. В зависимости от причины воспаления, повышаются фракции билирубина. Это может объясняться невозможностью проникновения непрямого билирубина в гепатоциты и его конъюгации с глюкуроновой кислотой. Также причиной может быть непосредственное нарушение детоксикационных процессов или нарушение экскреции прямого билирубина. Он проникает в кровь и появляются клинические симптомы болезни.
Повреждение клеток и их внутренних структур приводит к повышению печеночных ферментов в крови.
Пролиферация, или восстановление, запускается с самого начала воспаления. Из клеток высвобождаются активаторы роста клеток, мигрировавшие лейкоциты и макрофаги замещают погибшие клетки. В печени пролиферативные процессы часто протекают с замещением гепатоцитов жировой тканью, что ведет к жировой дистрофии печени. Если же разрастается фиброзная ткань, то развивается цирроз.
Классификация гепатитов
В зависимости от течения их делят на острый и хронический. Для хронического характерно сменяемость сосудистой и пролиферативной фаз. Поэтому воспаление периодически затихает и возобновляется, разрастается соединительная или жировая ткань.
По этиологии выделяют следующие гепатиты:
- вирусный;
- бактериальный;
- аутоиммунный;
- алкогольный;
- токсический;
- лекарственный;
- холестатический;
- при наследственных болезнях.
Деление немного условное, т. к., например, вирусные гепатиты В и С протекают по типу аутоиммунной реакции, спровоцированной вирусами. Течение лекарственного, токсического и алкогольного поражения также сходное.
По морфологической картине хронического гапатита:
- активный (с умеренной активностью, с выраженной активностью, некротизирующий, внутрипеченочный холестаз);
- персистирующий.
Хронический гепатит может находиться в фазе ремиссии или обострения.
Симптомы
Клинические проявления болезни могут отличаться в зависимости от причины, периода заболевания, активности процесса и защитных сил организма. Но всегда имеются общие черты:
- общее недомогание, слабость, снижение работоспособности;
- боль в правом подреберье, постоянная или периодически усиливающаяся;
- диспепсические расстройства – тошнота, горечь во рту, рвота;
- нарушения стула – запор, понос, метеоризм;
- кожный зуд;
- пожелтение кожных покровов;
- обесцвечивание кала, потемнение мочи;
- увеличение печени, иногда селезенки.
Хронический процесс характеризуется стиханием проявлений воспаления. Желтуха может пройти, цвет мочи и кала восстановиться, но при обострении признаки вернуться. Хронический гепатит часто переходит в цирроз. Появляются внепеченочные симптомы:
- пальмарная эритема – покраснение ладоней;
- кровоточивость, мелкие кровоизлияния в коже;
- варикозное изменение вен пищевода, риск кровотечения из них;
- геморрой;
- асцит и общие отеки;
- нарушение менструального цикла у женщин;
- снижение либидо и потенции у мужчин;
- частые инфекции;
- нарушение толерантности к глюкозе.
При далеко зашедших гепатитах развивается печеночная недостаточность и энцефалопатия, крайним проявлением которой является кома.
Вирусные гепатиты
Выделены возбудители гепатита типа А, В, С, D, Е, F, G. Они отличаются семейством возбудителя, механизмом передачи и развитием болезни. Гепатит А не склонен к хронизации и представляет острый процесс, вирусы В и С в большинстве случаев переходят в хронические и ведут к тяжелым изменениям структуры ткани – развивается цирроз и карцинома. Гепатит D не возникает самостоятельно, он сопровождает и утяжеляет В.
Тип Е схож с гепатитом А. Последние два типа мало изучены и сведения о них постоянно дополняются.
Отличаются болезни по своим проявлениям. Инкубационный период имеет разную продолжительность. Вирус С может долго персистировать никак не проявляя себя, что ведет к развитию хронического процесса.
Более подробную информацию по вирусным гепатитам можно прочитать в отдельных материалах.
Токсические повреждения
Поражение печени химическими веществами протекает остро при употреблении больших доз, или хронически, если регулярно поступает небольшое количество вещества. Токсическим эффектом обладают:
- растворители и промышленные яды;
- грибы (бледная поганка, мухомор);
- алкоголь – регулярное употребление или однократная большая доза;
- лекарства в случае передозировки или постоянный прием токсичных лекарств.
Регулярное воздействие токсических веществ вызывает повреждение клеток печени, их постепенное замещение соединительной или жировой тканью.
Острый токсический гепатит может завершиться обширным некрозом печени, развитием печеночной недостаточности, которая сопровождается кровотечениями и комой. Часто наступает летальный исход.
Лекарственный гепатит могут вызвать заведомо токсичные для печени препараты в обычных дозах или передозировка лекарств. У некоторых людей развивается идиосинкразия – индивидуальная непереносимость препарата. Токсическим эффектом обладают такие медикаменты:
- противовоспалительные (парацетамол, диклофенак);
- для лечения туберкулеза (рифампицин, изониазид);
- антибиотики из классов тетрациклина, пенициллина, макролидов;
- гормональные препараты;
- лекарства для лечения грибка;
- противосудорожные;
- диуретики;
- цитостатики;
- противоаритмические, сахароснижающие.
Список препаратов периодически пополняется, т. к. разрабатываются новые лекарства и не всегда они безопасны для печени.
Аутоиммунные поражения
Причина заболевания до конца неизвестна. Поражение печени носит воспалительно-некротический характер. Собственная система иммунитета вырабатывает антитела к клеткам печени. Предполагают провоцирующее влияние вирусов кори, герпеса, гепатитов В и С, прием препаратов интерферона. Иногда развитие болезни связано с другими аутоиммунными болезнями, например с системной красной волчанкой, ревматоидным артритом, болезнью Грейвса.
Тип аутоиммунного процесса определяют по классу антител, выделенных в крови. Течение болезни не отличается от других по этиологии. Но часто она сопровождается нарушениями в эндокринной системе (гирсутизм у женщин, аменорея, у мужчин – гинекомастия), кожными реакциями – телеангиэктазии, эритема, капиллярит, угри. Часто встречаются такие заболевания, как сахарный диабет, миокрдит, тиреоидит, гломерулонефрит.
Что можете сделать вы при подозрении на гепатит
Индивидуально для профилактики гепатита можно избежать провоцирующих факторов – лекарства принимать строго по назначению врача и в рекомендуемых дозировках, не употреблять в пищу неизвестные грибы, отказаться от алкоголя и следить за своим питанием. Если работа связана с вредными химическими веществами, посоветоваться с врачом о приеме гепатопротекторов.
Соблюдать личную гигиену, не пользоваться чужими маникюрными инструментами, бритвой. По время полового контакта использовать презерватив. Это предостережет от вирусных гепатитов. От гепатита В разработана вакцина, которую впервые вводят ребенку еще в роддоме.
Что может сделать врач
Если есть подозрение на гепатит, нужно пройти полное обследование. В зависимости от этиологии врач назначит соответствующее лечение, порекомендует диету.
Разработана вакцина от гепатита А, которой можно привить людей, не перенесших заболевание.
Медслужбы контролируют состояние доноров крови и органов, но никогда нельзя со 100% уверенностью сказать, что вирусный гепатит отсутствует, т.к. существует период, в котором антитела к возбудителю еще не определяются. Поэтому врач порекомендует после переливания крови проконтролировать анализа на маркеры вирусных гепатитов через 6 месяцев.
Гепатит — заболевание печени воспалительного характера. Гепатит может быть первичным, т.е. развиваться как самостоятельное заболевание, или вторичным, т.е. развиваться как проявление другого заболевания. По характеру течения гепатит бывает острым и хроническим. В этиологии первичного гепатита выделяют три фактора: вирусы, алкоголь, лекарственные вещества, — образно называя их тремя китами. Руководствуясь патогенезом, выделяют аутоиммунный гепатит.
Этиология. Вирусный гепатит вызывается несколькими вирусами: А, В, С, D.
Вирусный гепатит А. При нем заражение происходит фекально-оральным путем. Инкубационный период 25—40 дней. Вирус поражает чаще коллективы молодых людей (детские сады, школы, воинские подразделения). Вирус обладает прямым цитотоксическим действием, не персистирует в клетке. Элиминация вируса макрофагами происходит вместе с клеткой. Вирус вызывает острые формы гепатита, которые заканчиваются выздоровлением. Для диагностики этого заболевания существуют только серологические маркеры, морфологических маркеров вируса нет. Данную форму гепатита описал С.П.Боткин (1888), который доказал, что это заболевание инфекционное, обосновал концепцию этиологии и патогенеза, назвав его инфекционной желтухой. В настоящее время вирусный гепатит А иногда называют болезнью Боткина.
1) HBsAg — поверхностный антиген вируса, который репродуцируется в цитоплазме гепатоцита и служит показателем носительства вируса;
2) HBcAg — глубинный антиген, репродуцируется в ядре, содержит ДНК — показатель репликации;
Вирусный гепатит D (дельта-гепатит). Дельта-вирус — дефектный РНК-вирус, который вызывает заболевание только при наличии поверхностного антигена вируса В, поэтому может рас сматриваться как суперинфекция. Если заражение вирусом В и дельта-вирусом происходит одновременно, то возникает сразу острый гепатит. Если происходит заражение дельта-вирусом на фоне уже существующего у человека гепатита В, то эта ситуация клинически проявляется обострением и быстрым прогрессирова нием заболевания вплоть до развития цирроза печени.
Вирусный гепатит С. Возбудитель долгое время не был идентифицирован, был известен как возбудитель гепатита ни А ни В. Только в 1989 г. благодаря методу рекомбинантной ДНК удалось клонировать ДНК-копию вируса. Это РНК-содержащий вирус, имеющий липидную оболочку. Существуют серологические реакции, позволяющие диагностировать HCV-инфекцию прямых морфологических маркеров вируса нет. Вирус реплицируется в гепатоците и в других клетках (лимфоциты, макрофаги обладает цитопатическим действием и вызывает иммунные нарушения. Заболевание часто встречается у алкоголиков и наркома нов. В настоящее время 500 млн человек на земном шаре являются носителями HCV. У 6 % доноров вирус С определяется в крови, по данным разных источников от 0,6—1,1—3,8 % у здоровых людей. Основной путь передачи парентеральный, риск заражения 20—80 %, что подобно СПИДу, однако в 40 % случаев путь передачи не установлен.
Патогенез. Как при любой другой инфекции, развитие вирусного гепатита зависит от инфекта и реакции иммунной системы организма. При адекватной реакции вслед за развернутой карти ной болезни наступает выздоровление, так как вирус элиминиру ется иммунной системой. При недостаточной силе реакции им мунной системы вирус остается в организме, возникает ситуации носительства вируса после заболевания. Однако надо отметить, что в некоторых случаях при определенной силе ответа заболевание может не развиваться, но наступает носительство вируса. При чрезмерно бурной реакции иммунной системы возникает хроническое воспаление (гепатит). При этом Т-лимфоциты вынуждены разрушать гепатоциты; происходит антителозависи-мый цитолиз гепатоцита, в котором репродуцируется вирус. Кроме того, в процессе разрушения гепатоцита возникают аутоанти-гены, к которым продуцируются аутоантитела, что проявляется еще большей иммунной агрессией в прогрессировании заболевания. Иммунная система ответственна также за возможность генерализации вируса в организме и репродукцию его в клетках других органов и тканей (эпителий желез, клетки кроветворной ткани и др.). Эта ситуация объясняет системные проявления заболе-вания. Известно, что сила ответа детерминируется генетически. Существует вирусно-иммунологическая теория возникновения вирусного гепатита, выдвинутая еще Н.Роррег и F.Schaffner. Эта теория до настоящего времени правомочна, поскольку постоянно подкрепляется фактами, полученными с помощью новых, более глубоких методов исследования.
Морфология острого и хронического вирусного гепатита различна.
Острый вирусный гепатит. Преимущественно продуктивный. Он характеризуется дистрофией и некрозом гепатоцитов и выраженной реакцией лимфомакрофагальных элементов. Развивается белковая дистрофия — гидропическая и баллонная; часто образуется коагуляционный некроз гепатоцитов — появляются тельца Каунсилмена. Возможно наличие больших очагов некроза в основном в центральных отделах долек. Реакция клеточных элементов незначительная, в основном вокруг очагов некроза. В таком случае острый гепатит протекает как массивный прогрессирующий некроз печени с большой печеночно-клеточной недостаточностью, часто заканчивается печеночной комой. Эта острая форма гепатита называется молниеносной, или фульминантной. Существуют другие формы острого гепатита, например циклическая — классическая форма болезни Боткина, при которой в период развернутых клинических симптомов в печени имеется картина диффузного продуктивного воспаления в дольке — гид ропическая дистрофия гепатоцитов, тельца Каунсилмена, лим фомакрофагальный клеточный инфильтрат, который распро страняется диффузно по всей дольке. При безжелтушной форме отмечаются дистрофия гепатоцитов, умеренная реакция звездчатых ретикулоэндотелиоцитов (вирус обнаруживается только в них).
Для холестатической формы характерно наличие продуктивного гепатита с признаками холестаза и вовлечением в процесс мелких желчных ходов.
Хронический вирусный гепатит. Характеризуется деструкцией паренхиматозных элементов, клеточной инфильтрацией стромы, склерозом и регенерацией печеночной ткани. Эти процессы могут присутствовать в различных сочетаниях, что позволяет определить степень активности процесса. Выраженная дистрофия гепатоцитов В — белковая, гидропическая, балонная, отмечается при вирусном гепатите. В случае сочетания вируса В с D-вирусом, а также при вирусе С отмечается белковая и жировая дистрофия, присутствуют также ацидофильные тельца Каун-силмена.
Очаги некроза могут также располагаться перипортально в некоторых либо во всех портальных трактах. Возможны большие мостовидные очаги некроза — портокавальные либо ортопортальные. Характерны внутридольковые мелкие очаги (фокальные) на территории большинства долек. Большие очаги некроза гепатоцитов всегда пронизаны большим количеством лимфомакрофагальных элементов, мелкие очаги некроза (1—3 гепатоцита) могут быть окружены клетками (лимфоциты, макрофаги). Воспалительный инфильтрат располагается в портальном тракте и выходит за его пределы, причем могут быть поражены или отдельные тракты, или все. Клеточный инфильтрат может располагаться внутри долек в виде небольших либо значительных скоплений, причем при вирусе С на фоне клеточной инфильтрации формируются очаговые лимфоидные скопления в виде лимфоидных фолликулов, которые располагаются как на территории портальных трактов, так и в дольках. При хроническом гепатите отмечаются изменения в синусоидах — гиперплазия звездчатых ретикулоэндотелиоцитов и эндотелия, скопление лимфоцитов в виде цепочек в синусоидах, что также более выражено при вирусе С. Не остаются интактными при гепатите и желчные протоки, иногда видна деструкция стенок и пролиферация эпителия. При хроническом воспалительном процессе в результате межклеточных коопераций среди клеток инфильтрата появляются фибробласты и нарастают явления фиброза и склероза. Определяются фиброз портальной стромы внутри долек, склероз стромы большинства портальных трактов, перипортальный склероз в дольках, в ряде случаев с образованием портопортальных или портокавальных септ, разделяющих дольки на части, с образованием ложных долек. Степень выраженности всех описанных процессов оценивается в баллах и свидетельствует о прогрессировании заболевания вплоть до начала перестройки печеночной ткани и развития цирроза.
В лимфатических узлах и селезенке отмечаются признаки гиперплазии. При наличии системных проявлений при вирусном гепатите развивается продуктивный васкулит мелких сосудов практически во всех органах и тканях, что делает разнообразной клиническую картину. Васкулит появляется вследствие иммунокомплексного повреждения стенок мелких сосудов. Возможно также иммунное воспаление в тканях экзокринных органов, в эпителии которых репродуцируется вирус.
Следует подчеркнуть значение биопсии ткани печени во время течения гепатита. Степень активности процесса, которую выявляют при морфологическом исследовании, является критерием лечебной тактики.
Известно, что генетически детерминировано количество ферментов в ткани печени, способных метаболизировать алкоголь (основной фермент при этом алкогольдегидроге-наза), Этанол в гепатоците усиливает синтез триглицеридов, при этом использование жирных кислот в печени снижается, в гепатоцитах накапливается нейтральный жир. Этанол извращает синтетическую активность гепатоцита, и последний продуцирует особый белок — алкогольный гиалин — в виде плотного эозинофильного белкового тела, который при электронно-микроскопическом исследовании имеет фибриллярную структуру. При воздействии алкоголя на клетку также меняется ее цитоскелет, причем изменение цитоскелета наблюдается не только в гепатоците, но и в паренхиматозных элементах других органов, что определяет полиорганность поражения при хроническом употреблении алкоголя.
Известен острый алкогольный гепатит, в то же время наличие хронического алкогольного гепатита признается не всеми. Для понимания развития острого алкогольного гепатита очень важно учесть свойства алкогольного гиалина. Он действует цитолитически по отношению к гепатоциту, вызывая жировую дистрофию и некроз, обладает лейкотаксисом, стимулирует коллагеногенез. Способность образовывать иммунные комплексы у алкогольного гиалина выражена слабо.
Характерны следующие морфологические признаки острого алкогольного гепатита: в гепатоцитах выражена жировая дистрофия, имеются мелкие очаги некроза; в гепатоцитах и экстрацеллюлярно наблюдается большое количество алкогольного гиалина, вокруг некротизированных гепатоцитов располагается небольшое количество клеточных элементов с примесью сегментоядерных лейкоцитов. В случае прекращения приема алкоголя структура печсни часто восстанавливается. Однако чаще наряду с воспалением появляется фиброз стромы в основном в центрах долек, который нарастает при повторяющихся атаках острого алкогольного гепатита. Центролобулярный фиброз — характерный признак хронического алкогольного гепатита.
При длительном и непрерывном употреблении алкоголя нарастает фиброз и склероз стромы долек и портальных трактов, что ведет к нарушению долькового строения печени, формированию ложных долек ициррозу печени.
Медикаментозное воздействие на ткань печени велико, характерное гепатотоксическое воздействие оказывают туберку-лостатики, особенно при длительном употреблении больших доз. Иногда медикаментозный гепатит возникает в случае передозировки препаратов при наркозе. Морфологически при медикаментозном гепатите выявляют белковую и жировую дистрофию гепатоцитов. Очаги некроза часто мелкие, возникают в разных частях долек (обычно в центре). Лимфомакрофагальный инфильтрат довольно скудный, содержит примесь сегментоядерных лейкоцитов и эозинофилов, располагается как в портальных трактах, так и в разных частях долек. Возможно поражение желчных протоков с деструкцией и пролиферацией эпителия и холестазом в разных частях долек.
При прекращении медикаментозного воздействия изменения в печени исчезают, однако фиброз стромы остается.
По мнению многих ведущих гепатологов мира, это хроническое воспалительное заболевание печени является первичным аутоиммунным заболеванием. Впервые его описал H.Kunkel в 1951 г.
Аутоиммунный гепатит чаще встречается в странах Северной Европы, что связано с особенностями распределения в популяции антигенов гистосовместимости.
Особенности развития аутоиммунного хронического гепатита определяются, во-первых, связью этого заболевания с определенными антигенами гистосовместимости, а во-вторых, характером иммунного ответа, направленного на органоспецифические аутоантигены, которые являются основными мишенями патологического процесса. Имеются данные о роли X-хромосомы, половых гормонов (особенно эстрогенов) в патогенезе этого заболевания. Кроме того, у больных аутоиммунным гепатитом наблюдается связь антигенов гистосовместимости с Ir-генами, определяющими крайне высокую степень иммунного ответа. Найдены также корреляции с генами, способствующими выявлению дефекта активности Т-супрессоров и увеличению активности Т-хелперов, что проявляется высокой активностью антителообразования. В сыворотке этих больных присутствуют в высоких титрах органонеспецифические и органоспецифические антитела, а также антитела к различным вирусам (корь, краснуха и др.).
Наибольшее значение среди органоспецифических аутоантител имеют антитела против мембранных аутоантигенов гепатоцитов, среди которых выявлен специфический печеночный протеин LSP, который является производным гепатоцеллюлярных мембран. Титр аутоантител к LSP коррелирует с выраженностью воспалительной реакции в печени и с показателями биохимических изменений крови. Характерно также появление аутоантител печень/почки. Таким образом, патогенез аутоиммунного гепатита и системных поражений при нем связан с аутоиммунной агрессией против тканевых мембранных аутоантигенов. В становлении аутоиммунизации при этом заболевании возможно участие вирусов, в частности вируса гепатита В.
В ткани печени наблюдается картина хронического гепатита высокой степени активности. Воспалительный инфильтрат располагается в портальных трактах и проникает в паренхиму долек на значительную глубину, иногда достигает центральных вен или соседних портальных трактов. Воспалительный инфильтрат содержит большое количество плазматических клеток среди лимфоцитов, которые проявляют агрессию по отношению к гепатоцитам, что выражается в лестничных участках некроза и в разрушении балок. Высокое содержание плазматических клеток в инфильтрате объясняется выраженной В-клеточной пролиферацией в ответ на печеночные аутоантигены, сопровождается высоким уровнем внутрипеченочного синтеза иммуноглобулинов. Эти иммуноглобулины гистохимически выявляются на мембранах гепатоцитов. Лимфоциты часто образуют в портальных трактах лимфоидные фолликулы, рядом с которыми могут формироваться макрофагальные гранулемы. Нередко встречается воспаление мелких желчных протоков и холангиол портальных трактов. Массивная лимфоплазмо-цитарная инфильтрация видна также в центрах долек на местах очагов некроза гепатоцитов.
Читайте также:


