Прививки брюшной тиф холера сальмонеллез вирусный гепатит а
К острым кишечным инфекциям относятся дизентерия, брюшной тиф, паратифы А и В, холера инфекционный гепатит и др. Этим заболеваниям свойственны однотипное местонахождение (кишечник), одинаковый путь передачи (фекально-оральный), похожие симптомы (нарушения деятельности кишечного тракта).
Из организма больного возбудители с фекалиями выделяются во внешнюю среду, обсеменяют какие-то объекта, и через них попадают в организм здорового человека. Такой путь передачи заболеваний называется фекально-оральный. К факторам передачи для острых кишечных инфекций относятся вода, почва, пищевые продукты, оборудование, инвентарь, посуда, грызуны, мухи, тараканы и пр. Животные острыми кишечными инфекциями не болеют. Таким образом, острое кишечное заболевание возникает, когда составляется цепочка из трех звеньев: источник (больной или бактерионоситель), факторы передачи, восприимчивый организм. При отсутствии в цепочке одного звена кишечное заболевание не возникает. На основе такого утверждения строятся профилактические мероприятия.
Пути передачи острых кишечных инфекций – водный и пищевой, причем в настоящее время последний наиболее вероятный.
Возбудители достаточно долго выживают в воде, пищевых продуктах и пище (от нескольких дней до 2-3 месяцев), погибают при кипячении через две минуты, интервал температур размножения колеблется от +6 до +50°С, оптимальная температура +37°С
Пищевые продукты и пища могут заражаться грязными руками больного или бактерионосителя, мухами, зараженной водой, оборудованием, инвентарем, посудой, бельем. Особенно опасно заражение продуктов, не требующих термической обработки (творог, сметана, овощи, фрукты и пр.) или изделий, подвергшихся термической обработке (кулинарные изделия, молоко и пр.).
Среди мер предупреждения на первом месте стоит обезвреживания источника инфекции. Выявляются и изолируются больные и бактерионосители, прежде всего из пищевых предприятий. В семьях больных проводится дезинфекция; бактерионосители лечатся и наблюдаются, до излечения на работу не допускаются.
Более всего мер проводится для ликвидации факторов передачи. Сюда относятся санитарное благоустройство и содержание не только предприятий общественного питания, но и всех пищевых предприятий, всего населенного пункта; выполнение всех санитарных норм и правил при приеме, транспортировании, хранении, кулинарной обработке пищевых продуктов, реализации и хранении готовой пищи; строгое выполнение правил санитарной грамотности.
Наконец, третий путь профилактики предусматривает повышение сопротивляемости организма к проникшим в организм возбудителям. Рекомендуется вести здоровый образ жизни, заботиться о своем здоровье, делать профилактические прививки по эпидемическим показателям для создания иммунитета на определенный срок.
Брюшной тиф и паратифы А и В - острые инфекционные болезни бактериальной природы. Возбудители брюшного тифа и паратифов А и В относятся к семейству кишечных бактерий рода сальмонеллы.
Оптимальная температура развития тифопаратифозных бактерий 37°С, но они могут развиваться и при 25-40°С. Эти бактерии выдерживают нагревание до 50 °С на протяжении 60 мин, до 58-60 °С - 30 мин, до 80 °С - 10-15 мин., при 100 °С гибнут мгновенно.
Из организма больного человека возбудители этих инфекций выделяются во внешнюю среду вместе с испражнениями, мочой и слюной. Для этих инфекций характерны контактно-бытовой, водный и пищевой факторы передачи.
Возбудители брюшного тифа и паратифов сравнительно долго сохраняют жизнеспособность в пищевых продуктах. Эти бактерии в зависимости от вида продукта и условий его хранения могут оставаться жизнеспособными в нем на протяжении нескольких дней, месяцев и даже лет. Заражение возбудителями брюшного тифа и паратифов крайне опасно, так как в отдельных продуктах эти возбудители могут не только долгосрочно сохраняться, но и размножаться.
Для тифопаратифозных заболеваний характерная сезонность: наибольшее количество случаев регистрируется в летне-осенний период. Это поясняется тем, что в этот период условия для выживания и размножение бактерий во внешней среде, в том числе и в пищевых продуктах, наиболее благоприятные.
Инкубационный период при брюшном тифе может продолжаться от 7 до 28 дней, а при паратифах - от 2 дней до 2 недель. Выделение возбудителей из организма больного начинается с конца инкубационного периода в разгар болезни. Болезнь начинается постепенно: появляется усталость, недомогание, головная боль. Температура повышается также постепенно и к концу первой недели болезни достигает 39-40°С. Начиная с четвертой недели, температура постепенно падает, и больной начинает выздоравливать. Иногда болезнь протекает в более легкой форме (чаще при паратифе или у лиц, иммунизированных против брюшного тифа). Большая часть переболевших освобождается от возбудителей, но 3-5% остаются носителями на продолжительный срок, а некоторые - на все жизнь (хронические бактерионосители). Хронические бактерионосители являются основными источниками инфекции.
Дизентерия - инфекционное заболевание бактериальной природы. В настоящее время известно много самостоятельных видов дизентерийных палочек, среди которых более всего распространенны возбудители Григорьева-Шига, Флекснера и 3онне и др. Начиная с 50-х годов прошлого столетия и до сих пор превалирует циркуляция палочек Зонне.
Дизентерийные палочки недвижимые, спор и капсул не образуют, по способу дыхания - факультативные анаэробы. Оптимальная температура их развития 37°С. Однако, палочки Зонне могут развиваться при температуре 40-45°С.
Устойчивость разнообразных видов дизентерийных палочек во внешней среде неодинакова. К более устойчивым относится дизентерийная палочка Зонное. Она сохраняет жизнеспособность в речной воде на протяжении 6-35 дней, в колодезной - до 26, в водопроводной - до 92 дней. На поверхности тела мухи и в ее кишечнике палочка жизнеспособна на протяжении 2-5 дней.
В отличие от других видов возбудителей дизентерии палочка Зонне может не только продолжительное время выживать, но и размножаться в пищевых продуктах. Кроме того, возбудитель дизентерии Зонне отличается меньшей патогенности, чем другие виды, и потому преимущественно вызывает легкие и атипичные формы заболевания, которые нередко остаются невыясненными и представляют опасность для окружающих. Особенно опасны больные или бактерионосители, которые работают на предприятиях общественного питания.
Инкубационный период при дизентерии длится от 7 до 48 час Заболевание, вызванное дизентерийной палочкой Зонне, протекает сравнительно легко. Обычно температура повышается незначительно или совсем не повышается. При заболевании появляются боли в животе, жидкий стул (частота стула не превышает 2-5 раз), иногда с примесью слизи и крови. При легких формах заболевания продолжается от 3 до 8 дней, при тяжелых - до нескольких недель.
Холера.Возбудителями холеры являются две разновидности микроорганизмов - холерный вибрион Коха (классический) и вибрион Эль-Тор. По основным морфологическим свойствам эти вибрионы мало чем отличаются друг от друга. Тем не менее, холера, вызванная возбудителем Эль-Тор, имеет ряд эпидемиологических особенностей, связанных с меньшей патогенностью. При холере, вызванной вибрионом Эль-Тор, имеют место значительное количество стертых атипичных форм и формирование более продолжительного носительства после перенесенного заболевания, а также здорового носительства. Кроме того, вибрион Эль-Тор более стойкий к влияниям факторов внешней среды. Все это может влиять на своевременное выявление и изоляцию больных.
Вибрионы имеют вид слегка выгнутых палочек, спор и капсул не образовывают. По типу дыхания - облигатные аэробы. Холерный вибрион способен размножаться при температуре 16-40 °С. Оптимальная температура развития 25-38°С. К высокой температуре и дезинфицирующим средствам неустойчивы. Во влажной среде при температуре 80 °С гибнут через 5 мин., при нагревании до 60 °С гибнут через 30 мин, а при кипячении - через 1 мин. Быстро отмирают при концентрации активного хлора 0,3 мг на 1 л воды. Холерные вибрионы очень чувствительные к действия кислот, что необходимо учитывать при дезинфекции объектов в очагов заражения и при обезвреживании среды. Возбудители холеры способные длительное время выживать во внешней среде. В испражнениях они сохраняют жизнедеятельность свыше 3 дней, в почве - от 8 до 91, в проточной воде - 3-5, в водоемах или колодцах - 7-13, в морской воде - от 10 до 60 дней. Холерные вибрионы хорошо сохраняют жизнеспособность в пищевых продуктах. В зависимости от вида продукта и условий хранения холерный вибрион может сохранять жизнеспособность до месяца.
Инкубационный период при холере длится от нескольких часов до 5 суток. Заболевание обычно начинается внезапно. Появляются рвота, частый жидкий стул. Потеря жидкости в первый день заболевания может достигать 10-15 л и более. Иногда встречаются так называемые молниеносные формы, которые протекают без поноса и рвоты, но с быстро наступающим летальным исходом. Нередко встречаются легкие формы холеры, которые характеризуются только расстройством кишечника, при этом больной быстро поправляется. Такие формы холеры чаще вызываются вибрионом Эль-Тор. Сроки выделения вибрионов холеры у выздоравливающих и вибриононосителей редко превышают 3 недели и только в исключительных случаях выделения продолжается до 48-56 дней. Известны случаи, когда лица, которые перенесли заболевание, периодически выделяли холерный вибриона на протяжении 1-3 лет.

Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Анализ на кишечные инфекции
Диагноз кишечной инфекции ставится врачом на основании характерных клинических проявлений, а также внешнего вида, частоты и запаха стула. В принципе, такого диагноза достаточно для врача, чтобы начать необходимую терапию.
Однако без специальных исследований невозможно уточнить вид кишечной инфекции. Поэтому для выявления возбудителя и, соответственно, определения точного вида кишечной инфекции проводятся лабораторные исследования. В принципе, с точки зрения терапии выявление возбудителя не нужно, поскольку все кишечные инфекции лечатся одинаково. Но выявление возбудителя проводится для оценки эпидемиологической ситуации, чтобы организовать необходимые мероприятия, направленные на предотвращение новых случаев заражения, если речь идет об опасной инфекции.
Таким образом, очевидно, что при кишечной инфекции анализы делают не для выработки оптимального подхода к лечению, а для выявления возбудителя и оценки того, насколько опасен данный конкретный случай заболевания для всех остальных людей, проживающих в данной местности.
Итак, в настоящее время при выявлении у человека кишечной инфекции производят следующие лабораторные анализы:
- Экспресс-тест наротавирусную кишечную инфекцию. Для проведения исследования тест-полоски опускают в каловые массы больного, и через 10 минут оценивают результат. Если результат положительный, то инфекция является ротавирусной. Если же результат отрицательный, значит инфекция не ротавирусная и необходимо проводить дополнительные анализы для выявления возбудителя.
- Бактериологическое исследование – производится посев кала и рвотных масс на питательные среды, на которых через 2 – 3 дня вырастают колонии микробов. Данные колонии идентифицируются, после чего среди них выявляются те, которые могли быть возбудителем инфекции.
- Серологические исследования – у заболевшего человека забирается кровь из вены и проводится определение наличия антител к различным микробам, которые могли быть причиной кишечной инфекции. Если в крови обнаруживаются антитела к какому-либо микробу, то именно он и является возбудителем данного конкретного случая кишечной инфекции. В настоящее время определять наличие антител в крови можно методами ИФА (иммуноферментный анализ), РА (реакцию агглютинации), РПГА (реакция прямой гемагглютинации), РНГА (реакция непрямой гемагглютинации).
- ПЦР – для анализа берется небольшое количество кала, рвотных масс или промывных вод из желудка, после чего в этих биологических жидкостях определяется наличие возбудителя инфекции. Результат ПЦР позволяет в течение одного дня точно выявить микроорганизм-возбудитель кишечной инфекции.
Помимо лабораторных анализов, при кишечной инфекции иногда производят инструментальное исследование кишечника (ректороманоскопия, колоноскопия, ирригоскопия), чтобы установить степень поражения тканей и, с учетом этого, определить оптимальную тактику реабилитационной терапии, которую начинают сразу после выздоровления. Реабилитационная терапия и, соответственно, инструментальное исследование кишечника необходимы не всем заболевшим кишечной инфекцией, а только тем людям, у которых имеются признаки тяжелого поражения толстой кишки.
Кишечная инфекция – лечение
Так, обильное питье восполняет потерю жидкости, которая происходит вместе с поносом и рвотным массами, а диета обеспечивает минимизацию нагрузки на кишечник, вследствие чего клетки его слизистой оболочки могут восстанавливаться максимально быстро. При таких условиях собственная иммунная система успешно справляется с инфекцией за 3 – 8 дней.

Восполнение потерь жидкости и солей (обильное питье) называется регидратационной терапией. Чтобы в организм поступала не только вода, но и потерянные с поносом и рвотой соли, нужно пить специальные регидратационные растворы, продающиеся в аптеках. В настоящее время наиболее эффективными регидратационными растворами являются следующие:
- Гастролит;
- Гидровит;
- Глюкосолан;
- Маратоник;
- Орасан;
- Регидрарь;
- Регидрон;
- Реосолан;
- Хумана Электролит;
- Цитраглюкосолан.
Количество регидратационного раствора, которое нужно выпивать при кишечной инфекции, определяется просто, исходя из соотношения 300 – 500 мл раствора на каждый эпизод жидкого стула или рвоты.
Регидратационные растворы нужно пить медленно, мелкими частыми глотками, чтобы не спровоцировать рвоту. При этом весь объем раствора в 300 – 500 мл не нужно выпивать за один раз – оптимально пить по 100 – 150 мл через каждые 5 – 15 минут. Желательно подогреть регидратационный раствор до температуры 36-37 o С, поскольку в этом случае жидкость и соли наиболее быстро всасываются из желудка в кровь и восполняют потери.

В течение всего периода, пока имеется жидкий стул или рвота, нужно внимательно отслеживать состояние взрослого или ребенка на предмет появления признаков обезвоживания. Признаками обезвоживания являются следующие симптомы:
- Отсутствие мочи в течение 6 часов;
- Плач у ребенка без слез;
- Сухость кожи и слизистых оболочек;
- Сухость языка;
- Запавшие глаза;
- Запавший родничок (у грудничков);
- Сероватый оттенок кожи.
Госпитализация в стационар при кишечной инфекции должна также обязательно производиться при появлении у человека следующих признаков (помимо признаков обезвоживания):
- Примесь крови в кале;
- Прекратился понос, но усилилась рвота, или после снижения температуры она снова повысилась, или появились боли в животе;
- Невозможность пить регидратационные растворы из-за упорной рвоты;
- Сильная слабость и жажда;
- Возраст заболевшего – младше одного года или старше 65 лет.
Помимо регидратационной терапии, при кишечной инфекции в обязательном порядке нужно соблюдать диету №4. Вплоть до прекращения поноса и рвоты можно кушать только слизистые супы (супы на крупах), некрепкие бульоны, отварное протертое нежирное мясо, отварную нежирную рыбу, омлет, разваренные каши, черствый белый хлеб, сухари, несдобное печенье, печеные яблоки без кожицы. Полностью исключают из рациона молоко и молочные продукты, копчености, консервы, пряные, острые, жирные и жареные блюда, лук, чеснок, редис, алкоголь и газированные напитки. После прекращения поноса следует еще в течение 3 – 4 недель питаться диетическими продуктами, избегая употребления газированных напитков, алкоголя, молока, жирного, жареного и копченого. Полное восстановление переваривающей способности кишечника после перенесенной инфекции наступает только через 3 месяца.
Прием антибиотиков, сорбентов, пробиотиков, жаропонижающих препаратов и других лекарств вовсе не обязателен для лечения любой кишечной инфекции, а в некоторых ситуациях даже вреден. Так, антибиотики при кишечной инфекции нужно принимать только в трех следующих случаях:
- Тяжелое течение холеры;
- Примесь крови в каловых массах;
- Длительный понос на фоне лямблиоза.
Обезболивающие препараты при кишечной инфекции принимать нельзя, поскольку усиление спазмов и болей является сигналом развития осложнений, при которых необходимо срочно госпитализироваться в стационар. А если человек примет обезболивающие препараты, то он попросту не почувствует усиления спазмов и пропустит момент начала развития осложнений. Осложнения же кишечной инфекции могут привести к тяжелым последствиям, вплоть до смертельного исхода.
Сорбенты и пробиотики при любой кишечной инфекции можно принимать по желанию. Высокая эффективность данных средств не доказана, однако ряд врачей и ученых полагают, что эти препараты полезны для лечения кишечных инфекций. А поскольку пробиотики и сорбенты не приносят вреда, то их можно применять по желанию. Иными словами, если человек хочет или считает нужным принимать сорбенты и пробиотики для лечения кишечной инфекции, то он может это делать.
Жаропонижающие препараты – это единственные средства, которые рекомендуется принимать при кишечной инфекции, если температура тела выше 37,5 o С. Высокая температура ускоряет потерю жидкости организмом, ведь кожный покров охлаждается испарением влаги. Соответственно, для уменьшения потери жидкости нужно снизить температуру тела, для чего и следует принимать жаропонижающие средства. Оптимальны для снижения температуры тела препараты с парацетамолом, ибупрофеном и нимесулидом.
Какие-либо другие лекарственные препараты при кишечных инфекциях не применяются.
Таким образом, резюмируя, можно сказать, что лечение кишечной инфекции заключается в обязательной регидратационной терапии (восполнении потери жидкости) и соблюдении диеты. Помимо диеты и обильного питья солевых растворов, для лечения кишечной инфекции дополнительно (по желанию самого больного) могут применяться следующие лекарственные препараты:
- Сорбенты (Полисорб, Полифепан, Смекта и др.);
- Пробиотики (Энтерол, Бактисубтил);
- Кишечные антисептики (Энтерофурил, Интетрикс и др.);
- Ферменты (Панкреатин, Мезим, Креон, Панзинорм и др.);
- Жаропонижающие средства с парацетамолом, ибупрофеном или нимесулидом;
- Антибиотики только по показаниям (см. выше).
Антибиотик при кишечной инфекции применяется только в следующих случаях:
- Тяжелое течение холеры;
- Примесь крови в каловых массах;
- Длительный понос на фоне лямблиоза.
При наличии показаний при кишечной инфекции применяют антибиотики группы пенициллинов (Амоксициллин, Ампициллин и др.), тетрациклинов (Тетрациклин, Доксициклин), цефалоспоринов (Цефалексин, Цефтриаксон и др.) или фторхинолонов (Ципрофлоксацин, Ломефлоксацин, Офлоксацин и др.).

В остром периоде кишечной инфекции, а также в течение 3–4 недель после выздоровления следует придерживаться диеты №4. На все это время (период кишечной инфекции + 3–4 недели после выздоровления) из рациона следует исключит следующие продукты:
- Алкоголь и газированные напитки;
- Жареное, жирное, острое, соленое и пряное;
- Консервы;
- Копчености;
- Молоко и молочные продукты;
- Жирные сорта рыбы и мяса;
- Свежие овощи и фрукты;
- Майонез, кетчуп и другие соусы промышленного изготовления.
Кишечная инфекция у детей – лечение
Лечение кишечной инфекции у детей проводится точно так же, как и у взрослых. Однако при кишечной инфекции у ребенка нужно внимательно следить за признаками обезвоживания, поскольку у малышей данное состояние может наступать очень быстро. Кроме того, в течение 2 – 3 месяцев после выздоровления ребенку не следует давать молоко, молочные продукты и жирные сорта мяса или рыбы, так как они не будут усваиваться, а могут спровоцировать повторные эпизоды поноса, но связанного уже с плохим перевариванием пищи.
Кишечные инфекции у детей: причины заражения, симптомы (температура, понос, обезвоживание), лечение (советы доктора Комаровского) - видео
Профилактика
Кишечная инфекция у ребенка и взрослого, симптомы, пути передачи, профилактика, прививки: дизентерия, брюшной тиф и паратифы А и В, вирусный гепатит А, сальмонеллез, полиомиелит, холера - видео
Кишечная инфекция: сальмонелла и сальмонеллез - источники инфекции, как не заразиться, симптомы и лечение - видео
 |
Чума
Способы передачи: контактный, воздушно-капельный. От зараженных животных чума передается при укусах блох. Симптомы: головная боль, повышение температуры, слабость, боли в конечностях, галлюцинации, воспаление лимфатических узлов. Возможно развитие подкожного кровотечения, появление на коже кровоподтеков, а иногда язв.
За последние полвека чума регистрировалась в 38 странах, причем в шести из них — практически ежегодно (Бразилия, Конго, Мадагаскар, Перу, США и Вьетнам). В начале 1990-х годов наблюдался рост заболеваемости чумой в Африке. И хотя за пределы природных очагов инфекция не распространяется, в связи с усилением миграции населения и военными конфликтами существует реальная опасность завоза чумы в любую страну мира, в том числе и в Россию.
В СССР и странах СНГ за последние полвека выявлено свыше ста случаев заболеваний чумой. За последние десять лет случаи чумы регистрировали среди людей в Казахстане и Узбекистане. Хотя в России с 1984 года случаев чумы среди людей не отмечено, в стране активно действуют природные очаги этой инфекции: территории, на которых возбудитель чумы постоянно циркулирует между животными. Природные очаги чумы расположены на Кавказе, в Ставропольском крае, Дагестане, Чечне, Калмыкии, в Астраханской области и в Республике Горный Алтай.
Холера
Способ передачи: употребление зараженной воды или продуктов, помытых зараженной водой. Холерный вибрион быстро гибнет под воздействием хлора, но может долго сохраняться в кубиках льда, в соленой и минеральной воде. Симптомы: неожиданно начинающийся водянистый понос, приводящий к обезвоживанию организма. В некоторых случаях смерть наступает в течение 4-12 часов.
Широкое распространение холеры в ряде стран Азии, Африки и Латинской Америки создает постоянную угрозу завоза ее на территорию России. По информации ВОЗ, в прошлом году холерой заболело более 250 тыс. человек, из которых около 10 тыс. умерло. Крупные вспышки были отмечены на Мадагаскаре, в Мозамбике, ЮАР, Сомали, Конго.
В России в прошлом году было зарегистрировано четыре случая заболевания холерой из-за злоупотребления сырой водой.
Геморрагическая лихорадка
Способ передачи: укусы инфицированных клещей, контакт с кровью и другими выделениями инфицированных людей и животных. Симптомы: головная боль, озноб, тошнота, рвота, общая сыпь. Специфического лечения не существует. Возможен смертельный исход.
Лучше других известна в нашей стране конго-крымская геморрагическая лихорадка. Заболевание практически ежегодно регистрируется на юге европейской части России, где обитают клещи — переносчики заболевания. В 1999 году эта болезнь получила широкую известность благодаря необычайно сильной вспышке в станице Обливская, где погибли шесть человек. По данным на 16 мая нынешнего года, на территории России зарегистрировано 11 случаев заболевания крымской геморрагической лихорадкой. Двое умерли. Все случаи заболевания имели место в южных районах: Ставрополье, Дагестане, Калмыкии, Астраханской и Волгоградской областях. В этих регионах помимо 11 заболевших были госпитализированы на предмет обследования еще 27 человек.
По словам главного санитарного врача России Геннадия Онищенко, в этом году благодаря ранней засушливой жаре, наступившей в апреле, клещ "поднялся", т. е. ожил и пошел в приплод на месяц раньше обычных сроков. Население не ожидало столь раннего "нападения". А поскольку первые симптомы заболевания очень похожи на ОРЗ, первые заболевшие или обратились за помощью поздно, или диагноз был поставлен не сразу, отсюда тяжелое течение болезни и летальные исходы.
Бешенство
Способ передачи: укусы или контакт со слюной инфицированных животных. Человек обычно заражается через укусы домашних или бездомных собак и кошек. Симптомы: лихорадка, головная боль, возбуждение, гидрофобия. Первоначальные симптомы сменяются учащенным дыханием, нарушениями речи, параличом, сердечной аритмией и заканчиваются комой. Человек, заболевший бешенством, неизбежно погибает.
В мире от бешенства ежегодно умирает до 30 тыс. человек (в основном в развивающихся странах). В России ежегодно регистрируется от шести до 12 случаев заболевания бешенством.
Профилактику бешенства затрудняет чисто российское наплевательское отношение граждан к своему здоровью и их надежда на авось. Каждый пятый пациент, укушенный подозрительным животным и получивший назначение на прививки, самостоятельно прерывает курс вакцинации. По данным историй болезни, около 50-70% заболевших бешенством не обращались за медицинской помощью до начала заболевания.
Особую опасность представляет некомпетентность медицинских работников и отсутствие у них настороженности в отношении этой инфекции. В этом году в Волгоградской области умер ребенок, укушенный бездомной кошкой. Курс вакцинации ему не назначался, так как ветеринарными работниками по данным визуального наблюдения за бездомной кошкой без ее помещения в карантин была выдана справка о том, что животное клинически здорово. После окончания этого "наблюдения" кошка исчезла.
Дизентерия
Способ передачи: фекально-оральный. Симптомы: лихорадка, боли в животе, понос с кровью и слизью.
Эпидемии дизентерии периодически случаются в Африке и Центральной Америке. Последняя крупная эпидемия в Центральной Америке случилась в 1968 году, в Африке — в 1979-м. В России наблюдалось резкое снижение заболеваемости дизентерией в период с 1985 по 1990 год и заметный подъем с 1992 года. Причиной массовых вспышек дизентерии чаще всего было употребление зараженной микроорганизмами водопроводной воды. В дальнейшем заболеваемость дизентерией, как и почти всеми кишечными инфекциями, имела тенденцию к снижению, число больных этой инфекцией в 1997 году по сравнению с 1995 годом сократилось в три раза. В последние два года число заболевших дизентерией снова существенно увеличилось, причем особенно резко — в Восточной Сибири и на Дальнем Востоке, что свидетельствует о санитарном неблагополучии этих регионов.
Брюшной тиф
Способ передачи: фекально-оральный. Симптомы: язвенное поражение лимфатической системы тонкой кишки, явления интоксикации, лихорадка, кожная сыпь, увеличение печени и селезенки.
За последние 20 лет число зарегистрированных случаев брюшного тифа в России снизилось в семь раз. Однако в период хозяйственно-экономической разрухи начала 90-х годов наблюдался всплеск заболеваемости. Заражение брюшным тифом чаще всего происходит за счет недостаточно очищенных или вовсе неочищенных фекальных стоков. В прошлом году отмечались массовые вспышки брюшного тифа в Чечне и в Тамбове среди переселенцев из Таджикистана.
Сыпной тиф
Способ передачи: укусы платяной вши. Симптомы: лихорадка, интоксикация, острое поражение нервной и сердечно-сосудистой систем, появление на теле сыпи.
В России в прошлом вспышки сыпного тифа отмечали ежегодно. В период гражданской войны началась пандемия сыпного тифа, в течение которой переболело около 25 млн человек. За время второй мировой войны на оккупированных территориях СССР от сыпного тифа погибли тысячи больных. В 50-е годы заболеваемость сыпным тифом на территории бывшего СССР постепенно снижалась. В 1997 году в России зарегистрировано всего пять случаев сыпного тифа. Учитывая, что в стране почти 200 тыс. человек заражены педикулезом, почва для распространения этой инфекции остается благоприятной.
Клещевой энцефалит
Способ передачи: укус клеща Ixodes persulcatus или употребление сырого козьего молока от инфицированных животных. Симптомы: сходны с симптомами гриппа, впоследствии развивается инфекция мозговых оболочек, приводящая к параличу конечностей и мышц спины и шеи.
Клещевой энцефалит открыт и изучен в 1937-1939 годах на Дальнем Востоке. На протяжении последующей четверти века было установлено его широкое распространение от восточных до западных границ России — от Приморья до Карелии. Вирус клещевого энцефалита передается иксодовыми клещами, обитающими в таежных лесах.
На юге Дальнего Востока, где это заболевание было впервые обнаружено, уже длительное время наблюдается относительно невысокая заболеваемость. Сейчас клещевым энцефалитом больше всего заболевают в Удмуртии, Томской, Курганской и Пермской областях. На втором месте — Свердловская, Тюменская, Челябинская области и Красноярский край. В последние годы среди заболевших преобладают горожане, заразившиеся в пригородных лесах и на садовых и огородных участках. Главными причинами роста заболеваемости специалисты считают прекращение обработок территории из-за запрещения использования ДДТ и сокращение масштабов профилактики.
АННА ФЕНЬКО
Летние болезни в России
| Болезнь | Число больных (чел.) | Заболеваемость (чел. на 100 тыс. населения) | Рост, снижение (%) | ||
|---|---|---|---|---|---|
| 1999 | 1998 | 1999 | 1998 | ||
| Бешенство | 11 | 7 | 0,007 | 0,005 | 57,14 |
| Бруцеллез | 280 | 343 | 0,191 | 0,234 | -18,37 |
| Брюшной тиф | 224 | 271 | 0,153 | 0,185 | -17,34 |
| Геморрагическая | 5432 | 4408 | 3,702 | 3,004 | 23,23 |
| лихорадка | |||||
| Дизентерия | 178 738 | 93 783 | 121,806 | 63,911 | 90,59 |
| Клещевой боррелиоз | 7638 | 7710 | 5,205 | 5,254 | -0,93 |
| (болезнь Лайма) | |||||
| Клещевой энцефалит | 9427 | 6987 | 6,424 | 4,762 | 34,92 |
| Лихорадка Ку | 23 | 102 | 0,016 | 0,070 | -77,45 |
| Малярия | 705 | 997 | 0,480 | 0,679 | -29,29 |
| Гепатит А | 32 349 | 39 538 | 22,045 | 26,944 | -18,18 |
По данным Госсанэпиднадзора РФ, 2001.
Как болеют в мире (чел. в год)
| Россия | Западная Европа | Северная Америка | Африка | Индия | Китай | |
|---|---|---|---|---|---|---|
| Гепатит | 108 000 | 26 000 | 18 000 | 253 000 | 300 000 | 475 000 |
| Дизентерия | 178 000 | 171 000 | 83 000 | 24 231 000 | 22 005 000 | 2 491 000 |
| Малярия | 700 | 0 | 0 | 34 506 000 | 577 000 | 3000 |
| Холера | 4 | 6 | 6 | 206 746 | 7 157 | 1 163 |
| Чума | 0 | 0 | 8 | 1161 | нет данных | нет данных |
По данным ВОЗ, 2000.
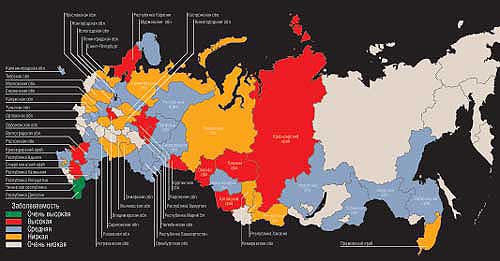 |
Куда не стоит ездить этим летом
Регион — диагноз
Адыгея — вирусный гепатит А; Алтайский край — клещевой энцефалит, сибирский клещевой тиф, бешенство; Амурская обл. — вирусный гепатит А, сальмонеллез; Архангельская обл. — лихорадка Ку; Астраханская обл. — туляремия, лихорадка Ку; Башкирия — клещевой энцефалит, геморрагическая лихорадка; Владимирская обл. — малярия, туляремия, геморрагическая лихорадка; Волгоградская обл. — геморрагическая лихорадка, дизентерия; Вологодская обл. — вирусный гепатит А, клещевой энцефалит; Воронежская обл. — дизентерия, вирусный гепатит А; Дагестан — геморрагическая лихорадка, холера, брюшной тиф, бруцеллез, дизентерия; Иркутская обл. — болезнь Лайма (клещевой боррелиоз), клещевой энцефалит; Калининградская обл. — клещевой энцефалит, болезнь Лайма (клещевой боррелиоз); Калужская обл. — бешенство; Калмыкия — геморрагическая лихорадка, дизентерия; Карелия — клещевой энцефалит, вирусный гепатит А, сальмонеллез; Кемеровская обл. — клещевой энцефалит; Кировская обл. — дизентерия, клещевой энцефалит, болезнь Лайма (клещевой боррелиоз); Коми — вирусный гепатит А, клещевой энцефалит; Краснодарский край — дизентерия, вирусный гепатит А; Красноярский край — клещевой энцефалит, вирусный гепатит А, болезнь Лайма (клещевой боррелиоз); Костромская обл. — болезнь Лайма (клещевой боррелиоз); Курганская обл. — клещевой энцефалит, болезнь Лайма (клещевой боррелиоз), бешенство; Ленинградская обл. — клещевой энцефалит; Марий Эл — болезнь Лайма (клещевой боррелиоз), вирусный гепатит А; Московская обл. — бешенство, туляремия; Мурманская обл. — сальмонеллез, вирусный гепатит А; Нижегородская обл. — дизентерия; Новгородская обл. — клещевой энцефалит, брюшной тиф; Новосибирская обл. — клещевой энцефалит, бешенство; Омская обл. — геморрагическая лихорадка, дизентерия, бешенство; Оренбургская обл. — геморрагическая лихорадка, бешенство; Орловская обл. — геморрагическая лихорадка, вирусный гепатит А; Пермская обл. — клещевой энцефалит, болезнь Лайма (клещевой боррелиоз); Приморский край — болезнь Лайма (клещевой боррелиоз); Ростовская обл. — вирусный гепатит А, туляремия, лихорадка Ку; Рязанская обл. — бешенство; Самарская обл. — клещевой энцефалит; Санкт-Петербург — вирусный гепатит А; Саратовская обл. — вирусный гепатит А; Свердловская обл. — клещевой энцефалит, болезнь Лайма (клещевой боррелиоз); Смоленская обл. — бешенство; Ставропольский край — геморрагическая лихорадка, бруцеллез, туляремия; Удмуртия — дизентерия, болезнь Лайма (клещевой боррелиоз), клещевой энцефалит; Ульяновская обл. — малярия; Тверская обл. — бешенство; Томская обл. — клещевой энцефалит, дизентерия, болезнь Лайма (клещевой боррелиоз); Тульская обл. — бешенство, туляремия Тыва — дизентерия; Тюменская обл. — клещевой энцефалит; Челябинская обл. — дизентерия, сальмонеллез; Чечня — вирусный гепатит А, холера, туляремия, дизентерия, брюшной тиф; Читинская обл. — вирусный гепатит А, бешенство; Хабаровский край — сальмонеллез, клещевой энцефалит Хакасия — клещевой энцефалит; Ярославская обл. — болезнь Лайма (клещевой боррелиоз), клещевой энцефалит.
Как составлялась карта
Регион признавался опасным с точки зрения заражения тем или иным заболеванием в случае выполнения одного из перечисленных ниже условий.
1. Болезнь отмечалась в данном регионе в этом году.
2. Болезнь устойчиво фиксируется в данном регионе на протяжении последних десяти лет.
3. Вспышку болезни прогнозируют Минздрав, Министерство по чрезвычайным ситуациям, Госсанэпиднадзор или региональные медицинские учреждения.
Читайте также:


