Прививка против гриппа и дерматит
Прививки и атопический дерматит: можно или нельзя?
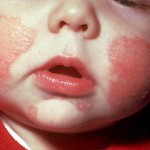
Атопический дерматит (Атд) представляет собой аллергическое заболевание кожи с наследственной предрасположенностью, сопровождающееся зудом и характеризующееся хроническим рецидивирующим течением.
За последние три десятилетия прослеживается тенденция роста заболеваемости этим недугом. По мнению разных авторов, им страдают 10-15% детей в возрасте до 5 лет и 15-20% школьников.
Можно ли делать прививки при атопическом дерматите?
Лица, страдающие АтД, из-за страха спровоцировать его обострение, нередко отказываются от проведения целого ряда плановых прививок. Вместе с тем далеко не все являются противниками вакцинации. А потому, в ситуациях, когда особенно остро встает вопрос о целесообразности проведения данной процедуры, многие задаются вопросом: можно ли делать прививки при атопическом дерматите?
В нашей стране утвержден перечень оснований для медотвода от проведения вакцинации с указанием сроков и причин. Что касается заболеваний аллергического типа, в число которых входит и атопический дерматит, то на них конкретных запретов Министерство Здравоохранения не накладывает.
Когда делать?
Первое, что нужно делать при атопическом дерматите – снять состояние рецидива, так как атопический дерматит после прививки может усугубиться. Лучше дождаться ремиссии, и только потом приступать к процедуре вакцинации. План прививок необходимо составить индивидуально, но обычно придерживаются последовательности, рекомендуемой национальным или региональным календарями прививок.
Важно! Проведение профилактической вакцинации детям в период обострения заболевания противопоказано.
Что же делать, чтобы с помощью прививки не спровоцировать возникновение АтД у малыша, один или оба родителей которого склонны к заболеванию? И как не допустить обострения болезни?
Так как заболевание не является противопоказанием для вакцинации ребенка, то проводить нужно только в соответствии со всеми правилам. В данном случае риск появления осложнений, которые могут быть спровоцированы прививкой или реакцией Манту, не выше чем у малышей без атопического дерматита.
Основные правила, которых должны придерживаться и родителям, и врачам при вакцинации ребенка с АтД:
- вакцинация всегда должна проводиться на фоне базовой терапии;
- прививку можно делать только в период ремиссии, то есть тогда, когда состояние ребенка относительно хорошее, а все клинические симптомы АтД имеют минимальную выраженность;
- все используемые вакцины должны быть одной серии;
- самое лучшее время для введения вакцины – это утро. Вторая половина дня характеризуется изменениями в состоянии органов и их систем у человека, что в свою очередь может повлиять на сильное проявление побочных эффектов во время периода после вакцинации;
![]()
- если малыш страдает тяжелой формой заболевания, сопровождающейся частыми обострениями, и стойкой ремиссии добиться нельзя, тогда процедура вакцинации может проводиться только в стационарных условиях под присмотром специалистов;
- все вакцины таким детям вводят раздельно, а временной интервал между введениями должен быть удлинен по сравнению с нормальным. Это необходимо для того, чтобы тщательно следить за реакцией детского организма на каждый вид вакцины;
- ребёнок с атопическим дерматитом после введения вакцины должен быть под наблюдением врача не менее 30 минут;
- после того как прививка сделана, малыш-атопик не должен вступать в контакт с людьми, которые больны ОРВИ либо имеют остаточные явления болезни;
- после вакцинации ребенка лучше на неделю отлучить от посещения детского сада;
- в период проведения вакцинации нужно с максимальной ответственностью отнестись к планированию рациона малыша - гипоаллергенная диета с исключением продуктов-провокаторов. Такая диета должна соблюдаться на протяжении недели до и после вакцинации;
- если точно известно, что у ребёнка имеется сенсибилизация к белку куриных яиц, то проводить прививку можно только в случае невыраженной реакции, в противном случае вакцинация проводится в больнице под наблюдением врача;
- как правило, на время до и после вакцинации дополнительно назначают антигистаминные препараты.
Могут ли сами прививки вызывать аллергические реакции?
В целом, дети, которые страдают атопическим дерматитом, достаточно хорошо переносят процедуру вакцинации, если все требования при этом соблюдены. Полностью отказываться от вакцинации не стоит, так как болезни, на борьбу с которыми направлена вакцинация, могут быть крайне опасными для здоровья и жизни малыша. Ребенок должен быть тщательно обследован с учетом состояния его здоровья, степени тяжести болезни и характера ее течения. Если подход к процедуре был правильный, то вероятность того, что возникнут осложнения, крайне мала, а именно процент не превышает таковой в общей популяции.
Таким образом, проведение вакцинации от различных инфекционных заболеваний при атопическом дерматите является достаточно безопасным методом их профилактики и способствует сохранению здоровья ребенка.
Исполнитель: Володина С.И. - врач- аллерголог-иммунолог
Патологии кожных покровов нередко служат поводом для отказа от вакцинации. Родители больных детей избегают прививок, опасаясь, что болезнь усилится. Последствия отказа от прививания могут приносить большие проблемы со здоровьем.
Разберёмся, можно ли делать прививки при атопическом дерматите, а также при аллергической кожной реакции без усиления проблемных высыпаний и покраснений.
Когда делать

Первое, что нужно делать при любой разновидности дерматита – снять состояние рецидива.
Во время обострений делать вакцинацию противопоказано, аллергический или атопический дерматит после прививки может усугубиться.
Лучше дождаться ремиссии, и только потом приступать к процедуре вакцинации.
При дерматических обострениях организм борется с этим недугом, а ему добавляют новую нагрузку в виде внедрения болезнетворных элементов, с которыми ему тоже нужно бороться, вырабатывая антитела.
Часто нагрузка слишком велика, и маленький организм не справляется.
Атопический дерматит

Прививки при атопическом дерматите у детей лучше проводить в больнице под наблюдением врачей.
При этом делаются визуальные наблюдения, производится регулярная сдача анализов, измеряется температура.
Очень важно наблюдать ребёнка первые 3 дня после прививки. Обычно в стационарах вакцинация проводится совместно с антигистаминным прикрытием.
Пошаговая процедура у детей в больнице делаются так:
- Происходит предварительная сдача анализов и осмотр у специалистов.
- После положительных результатов утром у малыша измеряется температура (делается вакцинация в первой половине дня).
- Инъекция антигистамина.
- Повторное измерение температуры.
- Через 2 часа контрольное изменение температуры.
- Прививка.
- Через 1,5-2 часа измеряется температура.
- Вечером инъекция антигистамина.
- Уколы антигистаминных препаратов в течение следующих 2 суток.
Если ребёнок находится на грудном вскармливании, маме также необходимо принимать антигистаминные средства внутрь.
Виды и дозы подбираются для каждого маленького пациента и его мамы индивидуально.
На вопрос о целесообразности прививок при атопическом дерматите мнения медиков таковы:
- Здесь нужно учитывать не только возраст пациента, но и возможности его организма.
- Мнения медиков на прививание детей с подобными диагнозами различное.
- Одни считают, что большинство прививок нужно делать после года.
Есть другое мнение, например, прививки при атопическом дерматите Комаровский считает безопасными в любом возрасте, но подчёркивает необходимость продолжения ремиссии как минимум неделю.
Аллергический дерматит

Перед тем, как делать прививки при аллергическом дерматите нужно провести ряд действий.
Порядок вакцинации определяется своевременно, поэтому к прививке нужно подготовиться заранее и провести соответствующее лечение, чтобы добиться ремиссии.
- Исключить из рациона всю аллергенную пищу.
- Постельное бельё и принадлежности, а также одежда и предметы личного пользования должны быть гипоаллергенными.
- Необходимо исключить все раздражающие факторы. При этом нужно помнить, что натуральные материалы не панацея от аллергии. У многих людей возникает негативная реакция на шерсть, целлюлозу, растительные элементы и прочее. Нужно найти и убрать аллерген. Только тогда прививки при аллергическом дерматите останутся без последствий.
- Принимать антигистаминные средства внутрь, такие как Фенистил, Зиртек в течение 4-5 дней.
- Выводить яды из организма поможет Полисорб, Энтеросгель. Лечение ими нужно проводить не менее недели.
- Нормализовать работу кишечника с помощью Лактулозы. Некоторые сорбенты могут вызывать запор.
- Увлажнять кожу с помощью эмолентов и увлажняющих кремов.
- Водные процедуры принимать только в среднем температурном режиме, лучше под душем. Делать это нужно не чаще 2 раз в неделю.
Отвечая на вопрос, можно ли делать прививки при аллергическом дерматите, мы затронули тему о мерах перед процедурой прививания. Теперь нужно рассмотреть аспект после прививочного периода.
Как правило, такие прививки, как БЦЖ и против гепатита В особых последствий для организма аллергика не вызывают.
В некоторых случаях прививки провоцируют атопический дерматит или аллергию на коже.
- Нужно заметить, что допускать присутствия аллергенов нельзя и после прививки.
- Организм ослабляется после вакцинации и подвержен возникновению пятен, сыпи, пузырей на коже намного больше, чем до этого.
- После вакцинации нельзя мыться в течение 3 дней.
Не используйте кортикостероидные препараты и антибиотики. Повышение температуры – это нормальное явление, поэтому сгонять её можно только после показателя 38,5.
Обязательно увлажнять тело с помощью крема, но в нём не должно быть красителей и отдушек.
Какие прививки нельзя делать

Прививки и атопический дерматит или аллергия – вещи совместимые, но не все.
У больных дерматитом повышенная чувствительность кожи на различные изменения биохимического фона в организме, поэтому атопический дерматит после прививки АКДС может возникнуть с новой силой.
Во избежание таких последствий прививка на АКДС должна заменяться на АДС либо на АДС-М.
- При вакцинации АКДС ребёнку вводится препарат против коклюша, кроме столбняка и дифтерии.
- Именно он при прививках провоцирует атопический дерматит и аллергическое обострение.
- АДС или аналог АДС-М не содержит этого компонента, поэтому их делать можно и нужно.
Делать ли прививку от гриппа, решается в каждом случае отдельно.
Эта вакцинация не является обязательной и в случае сильных, тяжело протекающих дерматозных проявлениях лучше от неё отказаться.
Прививку КПК следует делать не раньше, чем через 2 недели после начала ремиссии. Чтобы минимизировать последствия после прививок, препараты должны браться из одной серии.
Обязательным условием вакцинации грудных детей является сдача анализов и осмотр специалистами:
Часто у грудничков наблюдается дисбактериоз.
При нём многие прививки лучше отложить. Только после курса лечения дисбактериоза можно делать вакцинацию, чтобы прививки и атопический дерматит или аллергические высыпания не шли рука об руку.

В акцинация – главная профилактика многих распространенных заболеваний. Процедура необходима с целью укрепления иммунитета. При этом у многих уже есть патологии, которые ослабляют иммунную систему.
Атопический дерматит является одной из таких болезней, поэтому многих интересует вопрос, делают ли прививки в таком случае.
Можно ли делать прививку при дерматите
Рассматривая вопрос, делают ли прививки при атопическом дерматите, диагностированном у грудничка или у взрослого, следует четко знать, что в период обострения процедура противопоказана. Если проигнорировать этот момент, состояние может резко ухудшиться, болезнь начнет активно проявлять себя.
Лучше всего дождаться наступления продолжительной ремиссии, и только после этого принимать решение о проводимой вакцинации.
Организм, пораженный атипическим дерматитом, и так находится в состоянии постоянного стресса. Он вынужден бороться с имеющимся недугом.
Если на фоне этого добавить еще и другие болезнетворные элементы, для которых необходимо вырабатывать антитела, то удар может быть слишком сильным. Не всегда организм найдет внутренний резерв для стабилизации состояния в короткие сроки.
Прививки у детей с диагнозом атопический дерматит в большинстве случаев проводятся в условиях стационара. Специалисты постоянно наблюдают за состоянием малыша, регулярно измеряется его температура.
Дополнительно малышу дают антигистаминные препараты для облегчения состояния. В большинстве случае в медицинском учреждении ребенок находится 3 дня.
Что будет если сделать прививку
По мнению специалистов атопический дерматит не является прямым противопоказанием для проведения вакцинации. Чтобы после процедуры не возникло негативных последствий, не наступило ухудшение состояния, следует подготовиться к ней правило, выслушать рекомендации врачей и следовать им.
В современной медицине есть разделение всех больных с диагнозом атопический дерматит на 4 условные группы.
| Группа пациентов | Кто в нее входит, какие прививки разрешены |
| I | Сюда входят взрослые и дети, у которых проявляются остаточные явления болезни. Патология также может проявлять себя в обостренной форме.
Прививку делают в стационарных условиях, врачи постоянно наблюдают за реакцией организма пациента.
|
| II | Ко второй группе относятся пациенты, ремиссия у которых длится 2 месяца и дольше. Вакцины используются такие же, как и для первой группы пациентов. В этом случае нахождение в стационаре не является обязательным условием. |
| III | В группу входят пациенты с продолжительностью ремиссии от 3-х месяцев. Они могут быть привиты от:
Прививка АКДС также входит в список разрешенных. |
| IV | В четвертую группу входят пациенты с устойчивой ремиссией от 7-ми месяцев. Им необходимо делать все прививки по возрасту согласно установленному графику. |
Атопический дерматит и прививки – это совместимые вещи. Об этом постоянно говорят врачи. Осложнений не будет, если время для вакцинации подобрано правильно.
Также предварительно следует пройти полное обследование и при необходимости сдать анализы. Эти тонкости озвучивает лечащий врач, ориентируясь на общее состояние пациента, характер протекания патологии.
Доктор Комаровский про атопический дерматит и прививки
Доктор Комаровский много внимания уделил проблеме атопического дерматита у детей. Он детально рассказывает, чем он отличается от других недугов, как родители могут облегчить состояние своего ребенка.
Он считает неверным утверждение, что болезнь тесно связана с кишечником и употребляемыми продуктами. Если двум детям одинакового возраста дать один и тот же продукт, то негативная реакция в виде высыпаний, зуда, красноты может возникнуть только у одного ребенка.
Все напрямую зависит от состояния иммунной системы. Он акцентирует внимание на генетической предрасположенности к развитию патологии. Если у близких родственников есть такие проявления, то у ребенка, скорее всего, проявится аллергия.
Специалист рассказывает о нюансах лечения, важности ограждения малыша от потенциально опасных аллергенов. Уделяет он должное внимание и вопросу вакцинации. Его мнение не отличается от слов других специалистов. Он говорит о возможности проведения вакцинации в период ремиссии, когда нет новых высыпаний.
Предварительно ребенка должен осмотреть врач, внести коррективы в питание. Фармакологическая подготовка к вакцинации, выполнение всех рекомендаций обезопасят ребенка от негативных последствий.
Плановая вакцинация при атопическом дерматите возможна. К ней следует правильно подготовиться, пройти обследование, убрать из рациона потенциально опасные продукты.
Выполнение врачебных рекомендаций позволит пройти этот этап без проблем в любом возрасте с имеющимся неприятным диагнозом.
Любая медицинская манипуляция, любой лекарственный препарат имеет свои показания, противопоказания и возможные осложнения. Вакцинация от гриппа ─ не исключение. Но, c одной стороны, при разработке современных вакцин были учтены возможные побочные реакции и осложнения и максимально предупреждены с помощью технологии производства. С другой стороны, осложнения вакцинации от гриппа хорошо изучены и прогнозируемы, поскольку Всемирная организация здравоохранения (ВОЗ) разработала систему мероприятий по координированному сбору информации об осложнениях при вакцинации от гриппа по каждому препарату (прививке).Все последние препараты для прививок от сезонного гриппа относятся к инактивированным вакцинам, состав которых ежегодно меняется.
Местные и общие побочные реакции вакцинации от гриппа
Побочными реакциями считают нежелательную реакцию организма, возникшую после вакцинации, и фактически являющуюся ответом организма на введение чужеродного биологического вещества. Нетяжелая побочная реакция — это, в целом, благоприятный признак, который характеризует наличие иммунного ответа организма на введение вакцины и, соответственно, косвенно свидетельствующая об эффективности вакцинации. Различают местные и общие побочные реакции и осложнения вакцинации от гриппа.
Поствакцинальные осложнения – это стойки функциональные и морфологичсекие изменения в организме, выходящие за границы физических колебаний и приводятящие к значительным нарушениям состояния здоровья.
Сильной местной реакцией, как указано в Наказе, в месте введения любой вакцины считается отек мяких тканей больше 50 мм в диаметре, инфильтрат > 20 мм, гиперемия > 80 мм в диаметре. Сильные общие реакции характеризуются повышением температуры тела больше 39°С.
Обычно побочные реакции развиваются через 1-2 дня после вакцинации и проходят самостоятельного в течение суток-двух.
Современные инактивированные вакцины ─ субъединичные вакцины (не содержащие живых возбудителей) отличаются крайне редкой частотой возникновения побочных реакций после вакцинации: она составляет всего 1 ─ 4%.
Вакцинация от гриппа: поствакцинальные осложнения
Аллергические реакции возможны у лиц с пищевой аллергией на белок куриного яйца, поскольку при производстве большинства вакцин используются куриные эмбрионы. Также описаны случаи геморрагического васкулита, однако четко его связь с вакцинацией от гриппа так и не доказана.
Одно из тяжелых осложнений вакцинации от гриппа – анафилактический шок, который проявляется падением артериального давления и нарушением сердечной деятельности. Обычно возникает в срок до 30 минут после вакцинации и требует неотложной медицинской помощи. Поэтому вакцинацию необходимо проводить в специализированных кабинетах, персонал которых специально обучен, а кабинеты снабжены всеми необходимыми препаратами.
Алергия на любой компонент вакцины, прогрессирующие заболевания нервной системы, гидроцефалия и гидроцефальный синдром в стадии декомпенсации, эпилепсия, эпилептический синдром с судорогами 2 раза в месяц и чаще. Острое заболевание или обострение хронического, высокая температура тела.
- Планова вакцинація відкладається до закінчення гострих проявів захворювання та загострення хронічних захворювань і проводиться відразу після одужання або під час ремісії. Гостре респіраторне захворювання, що має легкий перебіг і без підвищення температури тіла, не є протипоказом до проведення планового щеплення. Контакт з інфекційним хворим, карантин не є протипоказами до проведення планового щеплення. Особливості вакцинації проти туберкульозу – див. пункт 3 даних приміток.
- Імуносупресивна терапія – терапія, що проводиться цитостатичними препаратами, у тому числі монотерапія циклоспорином А та іншими, кортикостероїдами в імуносупресивних дозах, променева терапія. Терапія кортикостероїдами визнається імуносупресивною, якщо з розрахунку на преднізолон складає більше 1мг/кг/добу та триває більше 14 діб за умов системного використання. Планові щеплення інактивованими вакцинами та анатоксинами проводяться після закінчення терапії, щеплення живими вакцинами – не менше ніж через 1 місяць після припинення терапії. Якщо тривалість терапії кортикостероїдами складає менше 14 діб незалежно від дози або більше 14 діб при дозі за преднізолоном менше 1мг/кг/добу, або використовується як замісна терапія, або використовується місцево, то така терапія не визнається імуносупресивною та не є протипоказом до проведення планового щеплення.
- Неприпустимо поєднувати в один день щеплення проти туберкульозу з іншими щепленнями та парентеральними маніпуляціями. Щеплення БЦЖ та проведення проби Манту не повинні проводитись протягом 4 тижнів після інфекційного захворювання, що супроводжувалось гарячкою, та під час карантину.
- Після щеплення ОПВ пропонується обмежити парентеральні втручання протягом 40 діб.
- Проведення щеплень проти кору, паротиту та краснухи після введення препаратів крові (цільна кров, плазма, препарати імуноглобулінів, еритроцитарна маса), за винятком відмитих еритроцитів, можливе в терміни, що вказані в інструкції до препарату, але не раніше як через 3 місяці. Після екстреної профілактики правця протиправцевим людським імуноглобуліном новонародженим вакцинація БЦЖ проводиться за загальноприйнятою схемою. Якщо інтервал між щепленням проти кору, епідемічного паротиту, краснухи та уведенням препарату крові з лікувально-профілактичною метою менше 14 днів, щеплення проти цих інфекцій слід повторити.
Современные вакцины позволяют успешно вакцинировать от гриппа практически любого человека, вне зависимости от его возраста и наличия хронических заболеваний. При этом процент осложнений при вакцинации от гриппа несравненно меньше, чем при самом заболевании.
Появились минуты сфокусировать информацию про "нынешний" грипп для неспециалистов.
1) Эпидемиология: начиная с 2009/10 гг у нас и в других странах широко циркулирует грипп А (H1N1pdm09 California), он же - свиной грипп. В прошлом году он уступил пальму первенства другому гриппу А (H3N2), но свои 25% в структуре гриппа все равно имел. В пик эпидемии поражает примерно каждого 4-го - каждого 7-го человека. В связи с низким охватом вакцинации, ежегодно регистрируются тяжелые и летальные случаи. Эпидемия продолжается около 1-3 месяцев, в зависимости от иммунизированной прослойки.
2) Кратко патогенез: тяжелый грипп, от которого каждый год погибает 250 000 - 500 000, до появления свиного мутанта, развивался в основном у детей до 3 лет и взрослых старше 55-60. Характеризовался ранним присоединением вторичной бактериальной инфекции, у детей - в виде сепсиса ("заражение крови"), у возрастных и пожилых - в виде гнойной бактериальной пневмонии. Обычно где-то на 2-3 неделе от пика температуры, на фоне послегриппозной "анергии" (отсутствия сил). Свиной грипп отличает то, что он стал тяжелее всего протекать у лиц без каких-либо проблем со здоровьем, у спортсменов, закаливающихся, физкультурников, ведущих правильный образ жизни и прочее, в возрасте 20-50 лет. И у беременных (они гибнут при гриппе в 15%-30%, то есть каждая третья).
И последовательность иная, осложнения начинаются уже на 3-4 день от подъёма температуры - сухой кашель, за пару дней приводящий к тому, что оба легких перестают дышать. На рентгене - двусторонняя "распространненная" пневмония. Не поддающаяся никакому лечению антибиотиком. Связано с тем, что грипп параллельно вызывает несколько процессов: поражает гипоталамус в мозге, заставляя стимулировать температуру и не позволяя ее толком сбивать, поражает сосудодвигательный центр и сосуды в различных органах и тканях, вызывая их повышенную проницаемость, кровь буквально фарширует, в первую очередь, лёгкие, не позволяя им "дышать". На 5-6 день пациенты уже не могут самостоятельно дышать, их переводят на ИВЛ, еще через пару дней они погибают от полиорганной недостаточности.
Еще одна особенность гриппа - организм реагирует на внедрение вируса не просто воспалением, а супер-гипер-ультравоспалением, которое специалисты называют "цитокиновый шторм". Цитокины - вещества, обеспечивающие регуляцию про- и противовоспалительных процессов в организме, типа химической азбуки для иммунных клеток, сосудов, мышечных клеток, которые должны активизироваться и оптимизироваться, ударив воспалением по инфекционному агенту. Так вот цитокиновый шторм характеризуется хаосом, когда воспаление абсолютно не соответствует причинному фактору. Вирус гриппа сам по себе слабенький, дольше 5-7 дней в организме жить не может, легко разрушается на ультрафиолете, антисептиках, нагревании.
3) Клиника: озноб, высоченная температура, подскакивающая в часы, до 40-42, не сбиваемая более, чем на 2-3 часа. Ломота в мышцах и костях, жуткие головные боли, боль при движении глаз. Очень быстро присоединяется отек слизистой носоглотки, задняя стенка глотки пылает красным цветом, но при этом отделяемое или очень скудное, или отсутствует. Красные конъюнктивы. Один из ранних симптомов тяжелого течения - появление сосудистых звёздочек на коже, типа сыпи, которая не чешется и не бледнеет при надавливании. Часто появляется на лице после присоединения надсадного, сухого, непродуктивного, раздирающего кашля. Обычно он начинается "из горла", через сутки переходя на лёгкие. Присоединяется боль в ребрах, каждый кашлевой толчок раздражает, невозможно спать. Мокроты часто нет. Вот на этом этапе, обычно, 5-6 день от начала болезни, пациенты начинают "раскачиваться" в плане "пора что-то делать". И, к сожалению, уже бывает поздно.
4) Если говорить о лечении тяжелого гриппа, гипертоксических форм, с поражением сосудов, с развитием острого респираторного дистресс-синдрома - речь о инфузионной терапии (капельница с глюкозо-солевыми растворами, контроль диуреза), поддержке надпочечников (кортикостероиды), профилактике бактериальных суперинфекций (антибиотики), а самое главное, правильно выбираемые методы поддержки сатурации (насыщенности крови) кислородом с адекватным отведением углекислого газа и контроль кислотно-щелочного баланса, то есть выбор или кислородотерапии при сохраненном хорошем спонтанном дыхании, или маски, или искусственная вентиляция легких.
По поводу противовирусных препаратов, чтобы было более отчётливо:
Накоплена информация о чувствительности вируса гриппа А к препарату озельтамивир и занамивир. Также накоплена информация о практически 100% нечувствительности гриппа А к препарату амантадин и ремантадин (римантадин).
Другой коллективно накопленной информации у нас для вас нет.
Не спрашивайте советов, "а что поесть для профилактики", "а что поесть для лечения".
5) Профилактика подразделяется на специфическую и неспецифическую.
Неспецифическая крайне важна: 5.1) избегать контакта с "непривычным" контингентом. Речь о ситуациях, в которых много людей спонтанно оказываются в одном и том же месте впервые и ненадолго. Пример - первые дни после каникул в детсадах, школах, институтах, рабочих коллективах. Поездки куда-либо в общественном транспорте. Гаже всего праздничные мероприятия, в которые силком тащат полубольных.
5.2) Мыть руки. Обрабатывать их антисептиком. Купить бутылочку антисептического геля и каждый раз протирать им лапы после поручней в транспорте, открытия/закрытия дверей, туалетов, общепитов, прикосновений к деньгам и т.д.
5.3) Не трогать лицо. Неплохой вариант инфицироваться - курение. Руки подносятся к лицу, затяжка, все вирусы с лап попадают в дыхательные пути.
5.4) Маска. Работает 2-3 часа. Желательно цеплять на больных, т.к. она ограничивает разбрызгивание соплей.
5.5) Проветривание холодным воздухом помещения. Прогулки на свежем воздухе. Одеться теплее и жить с приоткрытыми окнами.
6) Специфическая: вакцинопрофилактика. Эффективность её по сравнению с другими прививками не настолько высока, как хотелось бы. Вакцины разрабатывают на будущий эпидемический сезон в течение весенне-летнего периода, в июле ВОЗ собирает данные с центров гриппа по всему миру и формирует рекомендованный состав вакцин для производителей препаратов. Как правило, это 3-4 штамма, классически два варианта гриппа А и один - гриппа B. С 2010 года ежегодно в состав вакцин включены антигены "свиного" гриппа.
Почему продолжаем болеть, раз вакцина работает? Потому, что в России средний охват прививками составляет примерно 26%-28% ежегодно. Технически, при повышении этого уровня до 35%-40%, эпидемия практически невозможна. Охват вакцинацией среди детей несколько выше, около 33%, поэтому и проблем с ними меньше для врачей.
Вакцина не защищает от заболевания, но доподлинно спасает от тяжелых форм и летальных исходов. Во всех "аргументированных" криках антипрививочников отсутствует одно звено: летальных исходов среди привитых не было за все эти пять лет. И ожидайте сразу, что основные антипрививочники (против гриппа) это медицинские работники - медсестры, санитарки, а самые "упорные" - врачи (кроме инфекционистов, пожалуй). Думать придется головой и самостоятельно.
По поводу того, какие вакцины лучше или хуже. Любые вакцины лучше. Какая есть, такую и применяйте. Отечественная, зарубежная, все работают, все достигают своей цели - формируют антитела против штаммов гриппа, которые в виде антигенов входят в состав каждой из вакцин.
Ограничений по прививке от гриппа нет и быть не может. И в первую очередь прививаться должны хронические больные - астматики, диабетчики, гипертоники, онкологические, эндокринологические, неврологические и прочие. Если у человека легкое ОРВИ без температуры - смело прививать. Если с температурой - прививать после её нормализации, не дожидаясь исчезновения всех симптомов. Дети до 8-9 лет, которые ни разу гриппом не болели и ни разу не прививались, для эффективной иммунизации должны получить две дозы вакцины с интервалом в 4 недели. Иммунитет формируется на 2-4 неделе после законченной вакцинации.
Прямое противопоказание - тяжелые аллергические реакции на предыдущее введение вакцины у этого человека (а не у родителей, сестер и братьев). Тяжелые - это отек квинке, анафилактический шок. Атопический дерматит, обструктивный бронхит и непонятная крапивница "на что-то" противопоказанием не являются. Можно привить с антигистаминными препаратами. Или с кортикостероидами.
И немного про наших любимых детей. Любовь к ним настолько сильна, что в современном мире хочется их скорее ограничить от внешних воздействий, чем предоставить им иллюзорный выбор (это касается еды, одежды, информации, способов "развития", методик, и прочего). К прививкам это более чем относится. Но вот загвоздка, как вы поняли из заметки, надеюсь, лечить и защищать против гриппа (а не ОРВИ) их нечем. И опять на первое место встает вакцинация. Да, начиная с полугода. Раньше, к сожалению, иммунная система на вакцину просто не отвечает. Да, двукратно (впервые). Колоть. Маленьких. Бедных. Лезть в иммунную систему. Не давать им погибать от гриппа. Чувствуете нашу (а должна быть вашей) цель?
Еще раз и, надеюсь, для всех и навсегда.
Цель прививки - создание антител к антигенам, входящим в состав вакцины.
Особенность иммунитета - синтез антител в течение 2-4 недель от введения антигенов (вакцины).
Нет понятия "рано" или "поздно".
Причиной отказа от вакцинации в период подъема заболеваемости гриппом и ОРВИ является попытка избежать инфицирования посещающих лечебно-профилактические учреждения. Другой причиной может являться отсутствие вакцин.
Никаких противопоказаний, ухудшений работы прививки на фоне болезни, "слишком поздно" - нет и быть не может, организму всё равно, утро или вечер, лето или зима, ноябрь или февраль. Грипп циркулирует активно с декабря по февраль-март. Не хотите делать прививки - дело ваше. Только не надо в стотысячный раз спрашивать об этом. Ничего нового от каверзных вопросов, умозаключений каких-то специалистов, родных, знакомых, не появится.
И еще раз по поводу реакций на вакцинацию.
Прививка инактивированной вакциной (а против гриппа в России они почти все инактивированные) - это введение чужеродных веществ внутримышечно с вышеописанной мной целью. Так вот, помимо синтеза защитных антител, иммунная система реагирует также и неспецифически. Наиболее частыми реакциями иммунитета на вакцинацию являются в первые 2-3 дня от введения: повышение температуры тела, вплоть до 38-39 градусов (довольно редко), общее нарушение самочувствия, по типу интоксикации, покраснение и боль в месте укола. Все эти симптомы проходят самостоятельно за 4-5 дней, лечение требуется только симптоматическое - жаропонижающие при температуре свыше 38,5-39.
Эти реакции, подчеркиваю, не являются осложнениями, это ответ иммунитета, которого мы ожидаем от прививки. Это не снижает общую резистентность организма к другим инфекциям. Это не создаёт "ослабления". Это нарушает самочувствие на краткий период.
И да, у меня не один, не два и не три пациента стали сомневаться в моей компетентности при моей рекомендации ежегодной вакцинации против гриппа. Это нормально. Как правило, до первых тяжелых случаев и летальных исходов в семье и ближайшем окружении.
Читайте также: