Прививка от гриппа схема вакцинации

Грипп - это острое инфекционное заболевание, причиной которого служат вирусы гриппа. Является частью группы острых респираторных вирусных инфекций (ОРВИ). Лечение, зачастую, сводится к облегчению симптомов заболевания. Большинство противовирусных препаратов не эффективны. Грипп очень заразен, часто сопровождается тяжелым течением, вплоть до летальных исходов. Наиболее опасен для детей до 5 лет, пожилых и беременных. Вакцинация снижает риск заболеть и предотвращает эпидемии.
Вирусы гриппа обладают способностью быстро изменяться, поэтому вакцинацию от гриппа необходимо повторять ежегодно перед началом эпидемического сезона. Всемирная организация здравоохранения (ВОЗ) ежегодно выпускает рекомендации по составу гриппозных вакцин. Производители вакцин ориентируются на эти рекомендации включая в состав своей продукции антигены тех штаммов, которые наиболее вероятно будут циркулировать в наступающем сезоне.
Вакцина от гриппа защищает только от вирусов гриппа! Иммунитет к другим инфекциям из группы ОРВИ после вакцинации от гриппа не вырабатывается, а значит после вакцинации вы все еще можете заболеть другим ОРВИ. Вы также можете встретить вирус гриппа другого штамма, которого не было в вакцине и заболеть гриппом, тк иммунитета к этой разновидности инфекции у вашего организма не будет.
Да, если:
• вашему ребенку менее 5 лет;
• ваш ребенок часто болеет ОРВИ;
• ваш ребенок посещает школу/дошкольные учреждения;
• у вашего ребенка имеются хронические заболевания (пороки развития сердечно-сосудистой, дыхательной, нервной системы; хронические заболевания почек; болезни обмена веществ; сахарный диабет; хроническая анемия; аллергические заболевания; врожденный или приобретенный иммунодефицит).
Все многообразие вакцин можно разделить по строению входящих в состав антигенов на 4 группы:
1. Субъединичные
2. Расщепленные (сплит-вакцины)
3. Инактивированные
4. Живые ослабленные
Подробнее обо всех разновидностях вакцин вы можете прочитать тут.
В нашей клинике представлены вакцины из группы сплит-вакцин:
- Ваксигрип (SANOFI PASTEUR, S.A., Франция)
- Ультрикс (Форт, Россия)
Дети с 6 мес до наступления 3 лет:
• Впервые прививаемые: 0.25 мл (½ взрослой дозы), двукратно с интервалом в 4 недели. Если вакцинация была проведена однократно, то на следующий год необходимо сделать двукратную вакцинацию.
• Повторно прививаемые: 0.25 мл, однократно
Дети от 3 до наступления 9 лет:
• Впервые прививаемые: 0.5 мл, двукратно с интервалом в 4 недели. Если вакцинация была проведена однократно, то на следующий год необходимо сделать двукратную вакцинацию.
• Повторно прививаемые: 0.5 мл, однократно
Дети 9 лет и старше:
• Впервые прививаемые: 0.5 мл, однократно
• Повторно прививаемые: 0.5 мл, однократно
Вакцина может быть введена одновременно с любыми другими вакцинами из национального календаря прививок (кроме БЦЖ).
При легком ОРВИ и острых кишечных заболеваниях вакцинацию проводят после нормализации температуры;
При наличии хронических заболеваний вакцинацию проводят в стадии ремиссии.
- Возраст до 6 мес;
- Хронических заболеваниях в стадии обострения;
- Тяжелые ОРВИ, острые лихорадочные состояния;
- Аллергические реакции на предшествующие прививки гриппозными вакцинами;
- Аллергические реакции на куриный белок* и компоненты вакцины;
- Применение вакцины с консервантом не рекомендовано в период беременности и лицам младше 18 лет.
* Гриппозные вакцины содержат следовое количество куриного белка, которое не должно вызывать тяжелых аллергических реакций и анафилаксии. Согласно рекомендациям CDC лица с аллергией на яйца могут быть вакцинированы от гриппа.
Наиболее частые реакции:
• боль, покраснение, уплотнение, отек и зуд в месте инъекции.
Реже наблюдается:
• повышение температуры, озноб, слабость, головная боль, повышенная потливость, артралгия, миалгия
Ваксигрип стимулирует выработку специфического иммунитета к эпидемически актуальным штаммам вируса гриппа типов А и В, антигены которых содержатся в вакцине. Иммунитет вырабатывается между 2-й и 3-ей неделей после вакцинации и сохраняется от 6 до 12 месяцев.
Вакцина может быть введена одновременно с любыми другими вакцинами из национального календаря прививок (кроме БЦЖ). При легком ОРВИ и острых кишечных заболеваниях вакцинацию проводят после нормализации температуры; При наличии хронических заболеваний вакцинацию проводят в стадии ремиссии.
* Гриппозные вакцины содержат следовое количество куриного белка, которое не должно вызывать тяжелых аллергических реакций и анафилаксии. Согласно рекомендациям CDC лица с аллергией на яйца могут быть вакцинированы от гриппа.
Основные вакцины, представленные на рынке, являются трехвалентными (включают три основных штамма вируса). Также существуют четырехвалентные вакцины. Все многообразие вакцин можно разделить по строению входящих в состав антигенов на 4 группы:
1. Субъединичные
2. Расщепленные (сплит-вакцины)
3. Инактивированные
4. Живые ослабленные
1. Субъединичные вакцины - наиболее современные из существующих. В их составе только необходимые для выработки иммунного ответа высокоочищенные поверхностные белки́ (антигены) эпидемически актуальных вирусов гриппа, а именно гемагглютинин и нейраминидаза. Эти вакцины наименее реактогенны, хотя разница со сплит-вакцинами не значительна. Примером такой вакцины может служить Инфлювак (ABBOTT BIOLOGICALS, B.V., Нидерланды). В России вакцины данного типа в настоящее время не доступны.
1а. Субъединичные адъювантные вакцины, такие как Гриппол (Микроген или СПбНИИВС, Россия), Гриппол плюс (Петровакс-Фарм, Россия), Совигрипп (Микроген, Россия), Гриппол Квадривалент (Петровакс-Фарм, Россия, четырехвалентная) содержат в три раща меньше вирусных антигенов, чем в импортных аналогах. По заявлению производителя добавление адъюванта должно это компенсировать, усиливая иммуногенность препарата.
2. Расщепленные вакцины содержат неживые фрагментированные вирусы. Так как вакцина содержит не только очищенные поверхностные антигены вируса гриппа, но и другие его фрагменты, она в какой-то мере даже немного эффективней субъединичных аналогов, тк позволяет достичь кроссреактивности с другими штаммами, не входящими в состав вакцины. Примером может служить вакцина Ваксигрип (SANOFI PASTEUR, S.A., Франция), Ультрикс (Форт, Россия)
3. Инактивированные вакцины содержат убитые вирусы гриппа. Они уже не способны размножаться в организме человека, но вызывают хороший иммунный ответ. Однако, весомым минусом является их реактогенность. Недомогание после вакцинации встречается гораздо чаще, чем при использовании более современных вариантов.
4. Живая вакцина, хоть и производится, применяется редко. В состав такой вакцины будут входить ослабленные вирусы гриппа.
Что из себя представляет вирус гриппа?

О гриппе говорят как об одной инфекции. Но на самом деле существует несколько видов, а точнее типов , вируса гриппа. Люди могут заражаться тремя из них — типами А, В и С.
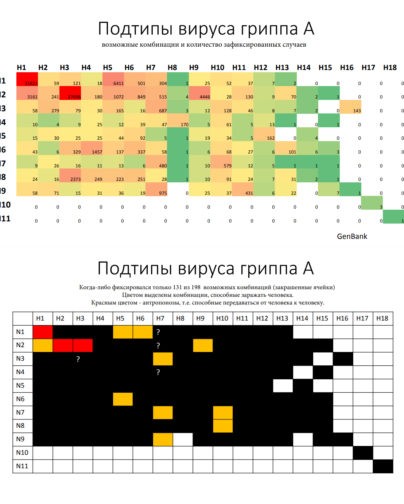
Самый разнообразный — это вирус типа А. Именно он был причиной пандемии испанки в начале прошлого века. Это известно точно, так как в последующие годы его смогли восстановить из образцов 1918 года и определить, что это был подтип H1N1.
В зависимости от строения двух поверхностных антигенов (белков) и их сочетания вирусы гриппа А подразделяются на подтипы. Возможно аж 198 комбинаций, но пока что зафиксировано только 131 ( таблица ниже ). Из всего этого многообразия только 3 комбинации могут передаваться от человека к человеку.
Вирус типа B чаще всего встречается у человека и морских млекопитающих. Впервые его выделили в 1940 году, он циркулировал параллельно с вирусами типа А, но в конце 1980-х годов что-то произошло и тип разделился на две линии: Виктория и Ямагата.
Линии гриппа В тоже отличаются друг от друга по строению поверхностных антигенов, циркулируют обычно вместе, но в разных пропорциях, и именно поэтому сейчас так актуальна тетравалентная вакцина. В трехвалентную вакцину включают только одну из линий гриппа В.
Важно отметить, что по симптомам грипп В невозможно отличить от гриппа А, он такой же тяжелый.
Грипп С у человека встречается очень редко, чаще всего у млекопитающих. У детей протекает в виде легкого ОРВИ, почти бессимптомно, так что он мало изучен. И вакцины от него тоже нет, так как его эпидемическая значимость ничтожна. Но есть места, где и этот грипп под присмотром, например, в Гонконге все образцы при ОРВИ обязательно тестируют на грипп, данный тип выявляется в среднем в 1-2% случаев.
Никаким другим гриппом человек заболеть не может?
Может. Человек заражается гриппом от животных, но так как он не является специфическим хозяином для этих вирусов, то другие люди от него не перезаражаются.
Вообще, чтобы так заразиться, человеку нужно длительно находиться среди зараженных птиц или животных (американская ярмарка свиней — лидер по регистрации вируса гриппа свиней), поэтому в России это нонсенс, а в стране, где частью повседневной жизни являются, например, птичьи рынки (в Азии, Египте), где птицу убивают и ощипывают прямо на месте — норма.
Большинство этих вирусов либо вообще не представляют угрозы для человека, либо протекают в виде легкого ОРВИ. Но есть и весьма патогенные, например, H5N1 или H7N9.
Какова природа сезонности гриппа?
Мы лишь знаем, что сезонность гриппа наблюдается там, где есть климатическая сезонность. А в тропиках заболеваемость фиксируется на протяжении всего года примерно на одном уровне. То есть мы видим корреляцию, но объяснить, почему это влияет на заболеваемость, пока что не можем.
Как предсказывают, какой вирус будет в новом сезоне?
Под эгидой Всемирной организации здравоохранения (ВОЗ) действует Глобальная система надзора за гриппом (GISRS, Global Influenza Surveillance and Response System).

В 114 странах мира существуют официально признанные ВОЗ Национальные центры по гриппу, один или несколько, которые заняты сбором информации по гриппу в своей стране или ее части. Они проводят тестирование мазков больных ОРВИ на предмет наличия в них вирусов гриппа, изучают их строение и генетические свойства. Методы исследования стандартизованы для всей сети ВОЗ, и это замечательно, потому что мы имеем единый подход по всему миру и все данные получаются единообразными, их можно сравнивать.
Полученные данные о вирусе (генотип, антигенная структура, устойчивость к противовирусным препаратам) вносятся в специальную базу данных FLUNET , куда стекается также информация по заболеваемости. Это глобальный информационный портал по гриппу.
Вся информация в итоге стекается в Сотрудничающие центры ВОЗ по справочной информации и исследованиям в области гриппа (СЦ ВОЗ). Их в мире всего пять (Лондон, Атланта, Мельбурн, Токио, Пекин), к каждому из которых приписаны определенные страны/регионы ВОЗ.
Два раза в год проходят Сезонные вакцинные совещания по выбору штаммов — кандидатов для включения в гриппозные вакцины (Seasonal influenza vaccine composition meeting). В феврале для северного полушария, в сентябре для южного. В рамках этой встречи выбирают вакцинные штаммы вируса на будущий сезон.
Как выбирают вакцинный штамм?
На основании собранных данных проводят анализ ситуации за прошедший сезон и определяют, какой вирус встречался наиболее часто или в начале сезона был представлен незначительно, а к концу был наиболее распространен (оказался самым приспособленным). В будущем сезоне вирус будет очень похож на тот, что доминировал под конец прошедшего. При помощи антигенного и генетического анализа, а также математического моделирования решают, стоит ли менять штаммы в вакцине (отдельно по каждому из 4 вариантов вакцинного вируса).
Как работает вакцина от гриппа?
Вакцина от гриппа каждый год новая.
Вакцины от гриппа могут быть введены одновременно с любыми другими вакцинами. Для детей и беременных производятся вакцины без консервантов. Иммунитет развивается примерно через 14 дней после прививки.
Как оценивают эффективность вакцины от гриппа?
Вакцину оценивают по критериям CPMP — Комитета по патентованным лекарственным препаратам (Committee for Proprietary Medicinal Products). Комитет входит в состав Европейского агентства по оценке лекарственных препаратов (ЕМЕА), однако пользуется значительной самостоятельностью.
Собственно критерии эффективности вакцины заключаются в следующем:
- Уровень сероконверсии (процент лиц, у которых титр антител повысился более чем в 4 раза по сравнению с исходным) должен быть более 40%.
- Уровень серопротекции (процент лиц, у которых титр антител более 1:40) должен достигаться не менее чем у 70% привитых.
- Фактор сероконверсии (кратность прироста средних геометрических титров антител по сравнению с исходным) — не менее чем в 2,5 раза.
По данным исследований 70-80-х годов, выполнение данных критериев коррелирует с защитой от гриппозной инфекции.
Согласно отчету ВОЗ от 2005 года , суммирующему данные исследований инактивированных вакцин за последние 20 лет, для достижения озвученных лимитов в вакцине должно быть по 15 мкг каждого из включенных в нее антигенов.
Однако это не означает, что тот же уровень серопротекции и сероконверсии не может достигаться другими методами, например, добавлением адъюванта. Если по результатам клинических испытаний вакцины с адъювантом и сниженным содержанием антигена показали соответствие критериям, оценивающим эффект от их применения, то можно сказать, что они соответствуют критериям ВОЗ, так как критерии определяют не концентрацию антигена, а иммунный ответ на вакцину.
Если я сделала прививку, то не заболею гриппом?
Если вы своевременно сделали прививку и встретились с вирусом гриппа, совпадающим по строению с одним из тех, от которого была сделана прививка, то вы не заболеете. Но всегда есть определенная вероятность, что вам попадется другой вариант вируса, и тогда вакцина окажется неэффективной. Прогноз ВОЗ не всегда сбывается. Но если не вакцинироваться вообще, то риск заболеть гораздо выше.
От других острых респираторных вирусных инфекций вакцина от гриппа вас защитить не сможет.
Может ли вакцина от гриппа вызвать грипп?
Важно понимать, что неживые вакцины никак не могут становиться причиной заболевания гриппом! Они могут вызывать недомогание, как любая другая прививка, но так как живого вируса в них не содержится, то причиной инфекционного заболевания они быть не могут.
Также сто́ит помнить, что вакцина не действует моментально. Организму необходимо минимум 2 недели, чтобы наладить производство антител в ответ на введенные антигены, ведь он видит их впервые! Поэтому если по пути из прививочного кабинета вы столкнетесь с больным гриппом, то заболеете, ведь вакцина еще не успеет сработать!
Именно поэтому наиболее эффективна вакцинация до начала эпидемиологического сезона. В этом случае иммунитет успеет сформироваться заблаговременно и организм будет готов к встрече с инфекцией. Но если по какой-то причине вы не успели сделать прививку заранее, то ее можно сделать и в течение сезона, просто шанс оказаться нос к носу с больным гриппом до начала действия вакцины в этом случае выше.
Какие вакцины от гриппа существуют?
Большинство современных вакцин от гриппа — это неживые вакцины:
Цельновирионная вакцина содержит просто убитый вирус целиком. Такие вакцины уже почти не применяются, так как они очень реактогенные. Однако на них вырабатывается наиболее сильный иммунный ответ, и в случае тяжелой эпидемиологической ситуации (например, пандемии) начинают производить именно эту разновидность, так как польза от нее превышает возможные риски и побочные эффекты.
Для кого наиболее опасен грипп?
Наиболее опасен грипп для детей до 5 лет, пожилых и беременных , а также лиц в состоянии иммуносупрессии (иммунодефициты разной природы, онкопациенты после химиотерапии/облучения, получающие кортикостероидную терапию и др.). Их всех необходимо прививать в первую очередь.

Американский консультативный комитет по вопросам вакцинации (ACIP) рекомендует вакцинацию против гриппа беременных женщин, которые в момент начала сезона гриппа находятся на 14-й (или больше) неделе беременности. Вакцинация, начиная со второго триместра, объясняется тем, что в первом триместре есть риск самопроизвольного прерывания беременности и выкидыш после вакцинации может быть неправильно истолкован как следствие вакцинации.
Однако беременные женщины, которые имеют более высокие риски заражения гриппом, должны быть вакцинированы перед началом эпидемии независимо от срока беременности. В Российской Федерации на этот счет даже есть специальные клинические рекомендации .
Здоровое взрослое население имеет меньше шансов столкнуться с осложнениями или смертью в результате этой инфекции, но могут заражать окружающих из групп риска, так что по возможности лучше сделать прививку и им, тем самым снизить шансы заболеть для их уязвимого окружения. Особенно для тех, кто в силу возраста еще не может быть привит (младенцы до 6 месяцев) или не может сформировать полноценный иммунный ответ на вакцину (люди с иммуносупрессией).
Я простудился, можно ли мне прививаться от гриппа? Сколько ждать после болезни?
Если мы говорим о плановой вакцинации до начала эпидемического сезона, то во всем мире врачи рекомендуют делать прививку сразу после исчезновения клинических симптомов. В России рекомендации по сроку медотвода после острого инфекционного заболевания определяются Методическими указаниями о противопоказаниях к профилактическим прививкам , которые гласят:
Плановая вакцинация в случае острого заболевания откладывается до выздоровления (или периода реконвалесценции). Это связано с тем, что развитие осложнения основного заболевания или его неблагоприятный исход могут быть истолкованы как следствие проведенной вакцинации . Врач определяет необходимый интервал (в пределах 2-4 недель), руководствуясь, в первую очередь, степенью риска развития осложнения заболевания.
В большинстве инструкций к вакцинам вы встретите фразу, что легкие респираторные и кишечные вирусные инфекции не являются противопоказанием к вакцинации, однако все же желательно, чтобы пришедший на вакцинацию человек уже не был заразен для окружающих, потому что в очереди на вакцинацию в больнице он встретит здоровых людей.
В эпидемический сезон ситуация другая. Прививку делают даже на фоне болезни, поскольку польза превышает возможные риски , что также оговорено в методических указаниях.
Какие это могут быть риски?
Для некоторых пациентов вакцина может оказаться менее эффективной. Например, для онкологических больных в состоянии иммуносупрессии, которые только что прошли химиотерапию или находятся в процессе ее прохождения. Иммунная система подавлена, она не может адекватно ответить на дозу вакцины. Но даже тот незначительный эффект, который будет получен, может оказаться жизненно важным для этой категории.
Еще один возможный риск, как уже говорилось выше — это возможная дискредитация вакцинации. Прививка может вызвать недомогание, схожее с симптомами инфекционного заболевания, которые могут быть неверно интерпретированы. Если мы делаем прививку на фоне какой-то болезни, то можем подумать, что она усилила или даже вызвала болезнь.
Существуют какие-либо еще противопоказания для вакцинации против гриппа?
Единственным абсолютным противопоказанием к применению гриппозных вакцин является зафиксированная гиперчувствительность к компонентам вакцины. Как правило, выявленная в результате введения предыдущей дозы вакцины.
Аллергические и даже анафилактические реакции на куриный белок сейчас не рассматриваются как противопоказание для вакцинации от гриппа, но предупредить врача об этом перед вакцинацией все-таки стоит.
Когда именно нужно пройти вакцинацию?
В нашем полушарии раньше, чем в конце августа, вакцинация от гриппа обычно не начинается. Самый оптимальный вариант — завершить вакцинацию до конца сентября-октября, чтобы к началу сезона быть уже защищенным от гриппа.
Если в этот период вакцинацию завершить не удалось, это не значит, что позже ее проводить не нужно. Например, детям делают прививку от гриппа с 6 месяцев. Если ребенок достигнет этого возраста в декабре и еще не болел, то вакцина может защитить его от вируса в оставшуюся часть сезона.
В каком возрасте и по какой схеме делают прививку от гриппа?
Прививку от гриппа делают ежегодно. Минимальный разрешенный возраст для вакцинации — 6 месяцев.
Дети с 6 месяцев до наступления 3 лет:
- Если прививка делается впервые, то вакцинацию проводят двукратно в дозе 0,25 мл с интервалом не менее 4 недель.
- Если в прошлом сезоне прививку от гриппа уже делали, то — однократно 0,25 мл.
Дети с 3 до 9 лет:
- Впервые вакцинация проводится дважды по 0,5 мл с интервалом в 4 недели.
- Ранее привитые — однократно 0,5 мл.
Взрослые: однократно — 0,5 мл.
И напоследок. Осенью кроме гриппа нас атакуют сотни других вирусов. По одним только симптомам без лабораторного подтверждения мы не можем сказать, был ли это именно грипп или что-то иное. Но вакцина защищает только от гриппа! Перед другими вирусами вы все так же беззащитны, поэтому не пренебрегайте неспецифическими мерами профилактики — разнообразно питайтесь, высыпайтесь, как можно чаще проветривайте помещения и мойте руки. Все эти меры в комплексе с вакцинацией от гриппа позволят максимально снизить риск ОРВИ.
Читайте также:
Наибольшим эффектом в борьбе с инфекционными заболеваниями, в том числе и гриппом, обладает такое средство, как прививка. Противогриппозная вакцинация имеет свои особенности, обусловленные в первую очередь, изменчивостью вируса. О них пойдет речь в данной статье, тема которой — прививка от гриппа: общая информация.
Классификация прививок для профилактики гриппа
Вирус гриппа чрезвычайно быстро мутирует: каждые 2-3 месяца появляется новая разновидность (штамм) с настолько изменившейся структурой белка, что иммунная система теряет способность его распознавать.

В каждом штамме различают три рода:
- А: наиболее опасен, вызывает тяжелые осложнения;
- В: опасность средняя;
- С: переносится легко.
В пределах каждого рода также существует несколько разновидностей — серотипов. При таком разнообразии, вакцина с одним вирусом оказалась бы малоэффективной, потому в ее состав включают три наиболее распространенных штамма родов А (два серотипа) и В (один).

Вакцины делятся на 5 видов:
- живые. Содержат живой вирусный материал, но ослабленный и потому неспособный вызвать недомогание. Достоинство: способствуют созданию наиболее длительного (до года) и стойкого иммунитета. Недостатки: имеют много противопоказаний, велика вероятность побочных действий;
- инактивированные. Содержат только фрагменты вирусов, потому более безопасны. Но иммунитет вырабатывают менее длительный — на 6 – 8 мес. Вирус представляет собой молекулу РНК, заключенную в белковую оболочку. Именно на чужеродный белок реагирует иммунная система и, прежде всего, на наружную часть оболочки. В зависимости от того, какие фрагменты используют, инактивированные вакцины делятся на следующие виды: цельновирионные, расщепленные, субъединичные;
- цельновирионные. Такие прививки содержат целые белковые оболочки вирусов. Они наиболее эффективны;
- расщепленные (сплит-вакцины). Содержат наружные белки (оболочку) и некоторые из внутренних. В сравнении с цельновирионными более безопасны, что дает возможность применять их для вакцинации детей возрастом от 6 месяцев. Но обеспечивают менее длительный иммунитет — на полгода;
- субъединичные. Содержат только наружные белки — нейроамидазу и гемагглютинин. Также применяются для вакцинации младенцев от 6 месяцев и обеспечивают иммунитет продолжительностью в полгода.
Обязательна ли вакцинация по закону?
В нем есть и поле для указания причин отказа от прививки. Если вакцинация проводится в школе или детском саду, родители ребенка также могут отказаться, написав соответствующее заявление.
Лишь представителям некоторых профессий, инструкция предписывает делать прививку от гриппа в обязательном порядке, например:
- школьные учителя;
- воспитатели детских садов;
- преподаватели ВУЗов;
- военнослужащие;
- сотрудники силовых подразделений МВД;
- медперсонал;
- работники общественного транспорта.
Полный список приведен в Постановлении правительства РФ № 825 от 15.07.1999.
Когда начинает и сколько времени действует?

На выработку иммунитета после введения прививки, организму требуется 10 – 14 дней.
Срок действия иммунитета, как говорилось выше, зависит от вида вакцины:
- живая: 1 год;
- инактивированная: 6 – 8 месяцев (наименьший срок при использовании расщепленной и субъединичной вакцины).
В большинстве случаев длительности иммунитета в полгода вполне хватает, чтобы пережить период наибольшего распространения инфекции.
В каком месяце лучше прививаться?
С учетом срока выработки иммунитета и его длительности, рекомендуют проходить вакцинацию за 1-1,5 месяца до начала холодов. Нецелесообразно вакцинироваться в период максимальной активности вируса.
Правила проведения иммунизации для детей и взрослых?
Процесс иммунизации имеет характерные особенности:
- живая вакцина, а иногда и инактивированная цельновирионная, вводится путем закапывания или распыления в нос. Прочие — внутримышечно: детям — в бедро, взрослым — в плечо. Введение подкожно или внутривенно не допускается по следующим причинам: сильно снижается эффективность или появляется риск системной аллергической реакции. Также не следует вводить вакцину в ягодицу;
- перед введением вакцину нагревают до комнатной температуры;
- беременным и детям до 3-х лет вводят только инактивированную вакцину;
- детям в возрасте до 3-х лет вводят половину дозы;
- вакцинация детей грудного возраста и прививающихся впервые (до 9-ти лет) осуществляется по следующей схеме: делают две прививки, выдерживая между ними временной промежуток в 1 месяц. Первую из двух прививок делают по обычному графику — за 1-1,5 месяца до начала холодов (в России — октябрь-ноябрь);
- одновременная вакцинация от гриппа и другого заболевания не допускается. Прививки разносят по времени на месяц.
Список противопоказаний
Не допускается применение вакцины от гриппа в отношении таких пациентов:

- женщины со сроком беременности менее 14 недель;
- младенцы в возрасте до 6 месяцев;
- лица с обострением хронических или аллергических состояний, температурящие (ОРВИ и прочие заболевания). Вакцинация допускается не ранее двух недель после выздоровления;
- имеющие негативный опыт противогриппозной вакцинации: резкое понижение давления, температура, аллергия, судороги, энцефалит;
- страдающие от аллергии на любой из компонентов вакцины. Чаще всего это куриный белок. Присутствие его в вакцине объясняется выращиванием вируса в курином эмбрионе (в большинстве случаев). Для лиц с данной проблемой выпускают вакцины без куриного белка.
Нежелательные симптомы и последствия иммунизации
С негативными последствиями после вакцинации сталкиваются достаточно редко, вот перечень наиболее распространенных:

Отсутствие эффекта может случиться по следующим причинам:
- вакцинирование выполнено несвоевременно (в период распространения заболевания);
- произошло заражение вирусом, отличным от прививочного: к примеру, у ОРВИ те же симптомы — кашель, насморк, температура;
- прививка неправильно хранилась: какое-то время ампулы находились в тепле.
Переохлажденная вакцина также теряет полезные свойства, но ее легко распознать по образовавшимся хлопьям.
Заразен ли человек после вакцинации для непривитых?

Опасность для окружающих представляет человек с вирусом, успевшим сильно размножиться. Он пребывает в состоянии заболевания, о чем свидетельствуют насморк, кашель, температура и другие симптомы.
При кашле и дыхании вирус попадает в воздух, чем и обусловлена опасность для находящихся рядом (передается воздушно-капельным путем).
При вакцинировании даже живой вакциной такого не происходит, поскольку вирус ослаблен, и сильно размножиться не успевает. Он только играет роль учебно-тренировочного материала для иммунной системы.
Защищает ли от ОРВИ?
Прививка обеспечивает полноценную защиту только от вирусов того типа, какие в ней содержатся, и частичную — от родственных штаммов со схожей структурой белка. На риновирус, аденовирус, энтеровирус и вирус парагриппа, вызывающие ОРВИ, действие вакцины не распространяется.

Но провоцируемые ими заболевания протекают легче гриппа и в 10 раз реже приводят к осложнениям.
Также вакцинация не защитит от вируса гриппа, если он сильно отличается от прививочного.
Когда фармакологи ошиблись в предсказании того, какой штамм будет распространен в этом сезоне (существует вероятность в 10%), или в течение сезона успел появиться новый штамм, привитый пациент может заболеть.
Как протекает болезнь у привитых?
Вероятность заболеть для вакцинированного пациента не так уж мала — 20%. Но поскольку в структуре белка у разных видов вируса гриппа имеется значительное сходство, болезнь протекает намного легче, чем у непривитого, и почти никогда не приводит к осложнениям.
Какую выбрать: названия противогриппозных вакцин, их состав и действие
Вакцины от разных производителей одного типа, например, инактивированные цельновирионные, содержат одинаковый антигенный материал, поскольку он утверждается ВОЗ, но они могут отличаться:
- наличием консерванта и его видом (в детских не допускается содержание веществ на основе ртути);
- степенью очистки.
Эти факторы влияют на степень аллергенности прививки, потому, несмотря на использование одинакового биоматериала, рекомендуется выбирать вакцины от самых достойных производителей. В некоторых препаратах присутствуют иммуностимуляторы.
Высоким качеством характеризуются такие вакцины:
- Агриппал С1. Вакцина для профилактики сезонного гриппа. Тип: субъединичная. Состав: три штамма вируса родов А и В. Объем дозы: 0,5 мл (детям до 3-х лет вводится половина дозы). Консерванты – отсутствуют. Возможны следы куриного белка. Применение — внутримышечная инъекция;
- Ваксигрип. Назначение – профилактика сезонного гриппа. Тип: расщепленная (сплит-вакцина). Состав: 3 штамма вируса родов А и В. Консерванты — тиомерсал. Прочие вещества: хлорид натрия, дигидрофосфат калия, хлорид калия. Возможно содержание следов куриного белка и формальдегида. Объем дозы: 0,5 мл. Применение: внутримышечная инъекция.
Все популярные вакцины перечислены в таблице:
| Наименование | Тип | Страна-производитель |
| Грипповак | Расщепленная | Россия |
| Гриппол | Субъединичная | |
| Микрофлю | Цельновирионная | |
| Пандефлю | ||
| Ультрагривак | Живая | |
| Бегривак | Расщепленная | Германия |
| Инфлексал | Субъединичная | Швейцария |
| Ваксигрип | Расщепленная | Франция |
| Флюарикс | Великобритания | |
| Инфлювак | Субъединичная | Нидерланды |

Цена импортных и отечественных препаратов
Цены на противогриппозные вакцины варьируются в пределах от 150 до 700 руб. Импортные стоят дороже отечественных.
Видео по теме
О вакцинации против гриппа в школе доктора Комаровского:
Прививка от гриппа бессмысленна разве что для людей с крепким иммунитетом, мало контактирующих с другими. Всем остальным ее можно рекомендовать, тем более что стоимость препаратов вполне доступна. Важно понимать, что вакцинация не дает 100-процентной гарантии, потому закаливание, физкультура, правильное питание и прочие мероприятия, укрепляющие иммунитет, остаются актуальными.
Читайте также:


