При бешенстве имеют защитное значение антитела
Бешенство — острая инфекционная болезнь, протекающая с тяжелым поражением нервной системы, как правило, с летальным исходом.
Восприимчивы человек и все теплокровные животные. Бешенство регистрируется в разных странах мира.
Характеристика возбудителя. Вирус относится к семейству Rhabdoviridae, роду Lyssavirus. РНК-содержащий. Геном представлен единой односииралыюй линейной молекулой минус-РНК. Вирионы вируса состоят из нуклеокапсида спиральной симметрии и липопротеидной оболочки с гликопротеиновыми булавовидными выступами. Вирион пулеобразной формы, средний размер его 180-175 нм.
Устойчивость к физико-химическим воздействиям. Низкие температуры консервируют вирус. Для него губительны высокие температуры (80—100 °С), в гниющем материале вирус может сохраняться до двух недель. Дезинфицирующие средства (растворы формальдегида, едкой щелочи, хлорной извести) в обычных концентрациях действуют на вирус губительно.
Антигенная структура. Вирионы вируса бешенства содержат гликопротеидный (наружный) и нуклеокапсидный (внутренний) антигены Гликопротеидный антиген индуцирует образование вируснейтрализующих и антигемагглютинирующих антител и обеспечивает развитие иммунитета у животных, а нуклеокапсидный — комплементсвязывающих и преципитирующих антител.
Вирус бешенства имеет 4 серотипа (прототипы): вирус бешенства, Лагос, Мокола, Дювенхейдж. Эпизоотические штаммы вируса бешенства в иммунобиологическом отношении родственные, но различаются по вирулентности. Все выделенные штаммы вируса по вирулентности разделяют на 5 групп. Штаммы первой группы характеризуются высокой, а пятой группы — низкой вирулентностью.
Спектр патогенности вируса тесно связан с его экологией, которая имеет особенности. Так, необходимо различать два основных и независимых эпизоотических проявления лиссавирусной инфекции:
1) эпизоотии бешенства, поддерживаемые наземными животными (лисицы, волки, енотовидные собаки, шакалы, мангусты, скунсы, еноты-полоскуны и др.);
2) эпизоотии хироптерного происхождения, поддерживаемые вампирами, насекомоядными и плотоядными летучими мышами.
С 1960-х годов бешенство диких животных стало преобладающим. Основным резервуаром и источником инфекции оказались лисицы и другие дикие животные. Болезнь у них может протекать латентно, обеспечивая персистенцию вируса в естественных условиях. Бешенство собак при городских эпизоотиях, как правило, заканчивается их гибелью.
Антигенная активность. Животные, иммунизированные против бешенства, продуцируют вируснейтрализующие, комплементсвязывающие, преципитирующие, антигемагглютинирующие и литические (разрушающие клетки, зараженные вирусом, в присутствии комплемента) антитела.
Вирус обладает гемагглютинирующими свойствами в отношении эритроцитов гусей, кур, морских свинок, овец, человека (группы 0). Обычно реакцию гемагглютинации ставят с эритроцитами гуся при 0—4 °С, pH 6,2—6,4. Между инфекционной и гемагглютинируюгцей активностью существует линейная зависимость.
Культивирование вируса. В лабораторных условиях вирус можно культивировать на лабораторных животных (мышатах, кроликах, хомячках, морских свинках и др.) при интрацеребральном методе сражения. Вирус репродуцируется в первичных и перевиваемых культурах клеток (почках сирийского хомячка, эмбрионах овец, телят, ВНК-21, клетках невриномы Гассерова узла крысы и др.). В первых пассажах вирус размножается медленно, не вызывая ЦПД. К вирусу бешенства после предварительной адаптации восприимчивы и куриные эмбрионы.
Экспериментальная инфекция. Легко воспроизводится на всех видах теплокровных животных.
Клинические признаки. Продолжительность инкубационного периода зависит от места укуса, характера раны, количества и вирулентности попавшего в рану вируса, вида, возраста и резистентности покусанного животного. Инкубационный период длится от одной недели до года и даже дольше. Клиническое проявление болезни в основном одинаково у всех животных, но наиболее типично оно у собак, у которых можно наблюдать как буйное, так и тихое (паралитическое) течение болезни. У крупного рогатого скота бешенство может протекать атипично (потеря аппетита, атония рубца, паралич глотки, слюнотечение). Стадии возбуждения может не быть.
Патологоанатомические изменения. Вскрывать подозрительных по заболеванию бешенством животных в полевых условиях запрещено.
У мясоядных (в основном у собак) в желудке можно обнаружить инородные предметы.
Локализация вируса. Вирус бешенства обладает выраженной нейропробазией. Проникая центростремительно с периферии (место укуса) по нервным стволам в центральную нервную систему, в организме он распространяется центробежно по периферическим нервам и попадает в разные органы, включая слюнные железы.
В организме вирус локализуется главным образом в центральной нервной системе, а также в слюнных железах и слюне. Доказано нахождение вируса в некоторых внутренних органах. Из организма выделяется со слюной, через легкие, кишечник и с мочой.
Источник инфекции — больные животные. Они передают вирус во время укуса. Возможно заражение при ослюнении поврежденной кожи. Плотоядные животные могут заражаться при поедании головного и спинного мозга погибших от бешенства животных. Доказана возможность заражения бешенством аэрогенным путем (в местах, где имеются летучие мыши). До 1960-х годов основным источником распространения бешенства были собаки и кошки, позднее лисицы, волки, корсаки и другие дикие животные.
Диагностика. Диагноз на бешенство ставят на основании эпизоотологических, клинических данных и результатов лабораторных исследований, имеющих решающее значение.
При работе с больными животными и инфекционным материалом необходимо строго соблюдать меры личной безопасности: надевать резиновые перчатки, халаты с нарукавниками, резиновый или полиэтиленовый фартук, резиновые сапоги, защитные очки, защитную маску на лицо.
Лабораторная диагностика. Для исследования на бешенство направляют в лабораторию свежие трупы мелких животных целиком, а от крупных и средних животных — голову с двумя первыми шейными позвонками. Трупы мелких животных перед отправкой на исследование обрабатывают инсектицидами.
Патологический материал упаковывают в пластмассовые мешки, вкладывают в плотно закрывающиеся ящики с влагопоглощающей прокладкой, пропитанной дезинфектантом. Материал и сопроводительное письмо, в котором указывают отправителя и его адрес, вид животного, анамнестические данные и обоснование подозрения в заболевании животного бешенством, дату и подпись врача, отправляют с нарочным.
Лабораторная диагностика включает: обнаружение вирусного антигена в РИФ и РДП, телец Бабеша—Негри и биопробу на белых мышатах.
РИФ. Для данной реакции биопромышленность выпускает флуоресцирующий антирабический γ-глобулин.
На обезжиренных предметных стеклах готовят тонкие отпечатки или мазки из различных отделов головного мозга левой и правой стороны (аммонов рог, кора полушарий, мозжечок и продолговатый мозг). Готовят не менее двух препаратов каждого отдела мозга. Можно также исследовать спинной мозг, подчелюстные слюнные железы. Для контроля делают препараты из мозга здорового животного (обычно белой мыши).
Препараты высушивают на воздухе, фиксируют в охлажденном ацетоне (минус 15—20 °С) от 4 до 12 ч, высушивают на воздухе, наносят специфический флуоресцирующий γ-глобулин, помещают во влажную камеру при 37 °С на 25—30 мин. Затем тщательно промывают физиологическим раствором или фосфатным буфером с pH 7,4, споласкивают дистиллированной водой, высушивают на воздухе, наносят нефлуоресцирующее иммерсионное масло и просматривают под люминесцентным микроскопом. В препаратах, содержащих антиген вируса бешенства, наблюдают разной величины и формы флуоресцирующие желто-зеленым цветом гранулы в нейронах, но чаще вне клеток. В контроле подобного свечения не должно быть, нервная ткань обычно светится тусклым сероватым или зеленоватым цветом. Интенсивность свечения оценивают в крестах. Отрицательным считают результат при отсутствии специфической флуоресценции.
Материал от животных, вакцинированных против бешенства, нельзя исследовать в РИФ 3 мес после прививки, так как может быть флуоресценция антигена вакцинного вируса.
В РИФ не подлежат исследованию ткани, консервированные глицерином, формалином, спиртом и т. д., а также материал, имеющий признаки даже незначительного загнивания.
РДП в агаровом геле. Метод основан на свойстве антител и антигенов диффундировать в агаровом геле и при встрече образовывать видимые визуально линии преципитации (комплекс антиген + антитело). Применяют для обнаружения антигена в мозге животных, павших от уличного вируса бешенства, или при экспериментальной инфекции (биопроба).
Реакцию ставят на предметных стеклах, на которые наливают 2,5—3 мл расплавленного 1,5 %-ного раствора агара.
Агаровый гель: агар Дифко — 15 г, натрия хлорид — 8,5 г, 1%-ный раствор метилового оранжевого в 50%-ном этиловом спирте — 10 мл, мертиолят — 0,01 г, дистиллированная вода — 1000 мл.
После застывания в агаре делают лунки по трафарету диаметром 4—5 мм, помещенному под предметное стекло с агаром. Агаровые столбики вынимают ученическим пером. Лунки в агаре заполняют компонентами по схеме.
От крупных животных исследуют все отделы головного мозга (левой и правой стороны), от средних (крысы, хомяки и др.) — какие-либо три отдела мозга, у мышей — весь мозг. С помощью пинцета из мозга готовят пастообразную массу, которую и помещают в соответствующие лунки.
Контроли с положительным и отрицательным антигенами ставят на отдельном стекле по тому же трафарету.
После заполнения лунок компонентами препараты помещают во влажную камеру и ставят в термостат при 37 °С на 6 ч, затем оставляют при комнатной температуре на 18 ч. Учет результатов ведут в течение 48 ч.
Реакцию считают положительной при появлении между лунками, содержащими суспензию мозга и антирабический γ-глобулин, одной или двух-трех линий преципитации любой интенсивности.
Бактериальная контаминация и загнивание мозга не препятствуют использованию его для РДП. Материал, консервированный глицерином, формалином и другими средствами, для РДП непригоден.
Выявление телец Бабеша—Негри. На предметных стеклах делают тонкие мазки или отпечатки из всех отделов головного мозга (как для РИФ), не менее двух препаратов из каждого отдела мозга, и окрашивают по одному из методов (по Селлерсу, Муромцеву, Манну, Ленцу и т. д.).
Пример окраски по Селлерсу: на свежий, невысохший препарат наносят краситель (одна часть 1%-ного раствора основного фуксина, смешанная с двумя частями 1%-ного метилового синего), покрывая им весь препарат, выдерживают 10—30 с и смывают фосфатным буфером (pH 7,0—7,5), высушивают в вертикальном положении при комнатной температуре (в затемненном месте) и просматривают под микроскопом с масляной иммерсией.
Положительным результатом считают наличие телец Бабеша—Негри — четко очерченных овальных или продолговатых гранулированных образований розово-красного цвета, расположенных в цитоплазме клеток или вне их.
Данный метод имеет диагностическое значение только при обнаружении типичных специфических включений.
Биопроба. Она более эффективна по сравнению со всеми указанными выше методами. Ее ставят при получении отрицательных результатов предыдущими методами и в сомнительных случаях.
Для биопробы отбирают белых мышей массой 16—20 г. Нервную ткань из всех отделов головного мозга растирают в ступке со стерильным песком, добавляют физиологический раствор до получения 10%-ной суспензии, отстаивают 30—40 мин и используют надосадочную жидкость для заражения мышат. При подозрении на бактериальное загрязнение добавляют на 1 мл суспензии по 500 ЕД пенициллина и стрептомицина и выдерживают 30—40 мин при комнатной температуре.
На одну биопробу заражают 10 — 12 мышат: половину интрацеребрально по 0,03 мл, половину подкожно в область носика или в верхнюю губу по 0,1—0,2 мл.
Зараженных мышат помещают в стеклянные банки (лучше аквариумы) и наблюдают за ними в течение 30 дней, ведя ежедневную регистрацию. Гибель мышей в течение 48 ч считают неспецифической и не учитывают в оценке результатов. При наличии вируса бешенства в патологическом материале с 7—10-го дня после заражения у мышей наблюдают следующие симптомы: взъерошенность шерсти, своеобразную горбатость спины, нарушение координации движений, паралич задних, затем передних конечностей и гибель. У павших мышей головной мозг исследуют в РИФ, на обнаружение телец Бабеша—Негри и ставят РДП.
Биопробу на бешенство считают положительной, если в препаратах из мозга зараженных мышат обнаруживают тельца Бабеша— Негри или выявляют антиген методами РИФ или РДП. Отрицательный диагноз — отсутствие гибели мышат в течение 30 дней.
Рекомендуют для ранней диагностики методом биопробы (особенно это важно, когда исследуемое животное покусало человека) использовать для заражения не 10—12, а 20—30 мышат, и с третьего дня после заражения ежедневно забивать по 1—2 мышонка для исследования их головного мозга в РИФ. Это позволяет (в положительных случаях) сократить срок исследования на несколько дней.
В лабораторной практике иногда ставят метод так называемой специфической биопробы. Сущность его в том, что мыши заболевают при заражении мозговой тканью больных бешенством животных и не заболевают, если эту ткань предварительно обработать (10 мин при 37 °С) антирабической сывороткой.
Некоторые исследователи рекомендуют проводить прижизненную диагностику бешенства методом иммунофлуоресцентного исследования отпечатков роговицы подозреваемых в заболевании бешенством животных, но эффективность этого метода невысока.
Обычно в лаборатории проводят исследование в следующей последовательности: из головного мозга делают мазки-отпечатки для РИФ и обнаружения телец Бабеша—Негри, ставят РДП, при получении отрицательных результатов делают биопробу.
При высококвалифицированном выполнении РИФ получают 99—100 % совпадения с биопробой. Тельца Бабеша—Негри выявляют лишь в 65—85 % случаев бешенства, в РДП — от 45 до 70 %.
Специфическая профилактика. В настоящее время для профилактики бешенства применяют инактивированные и живые вакцины. Условно вакцины можно разделить:
на вакцины первого поколения, которые готовят из головного мозга животных, инфицированных фиксированным вирусом бешенства;
вакцины второго поколения, которые готовят из штаммов вируса бешенства, адаптированных к культуре клеток;
вакцины третьего поколения, которые получают с помощью генно-инженерных методов.
За рубежом разработали и в некоторых странах успешно применяют рекомбинантную вакцину, которая содержит рекомбинантный вирус оспы, несущий ген основного гликопротеина оболочки вируса бешенства.
В настоящее время начата разработка и показана возможность применения ДНК-вакцин для профилактики бешенства. В России и СНГ широко применяют инактивированную вакцину из штамма Щелково-51, которую готовят с использованием культуры клеток ВНК-21.
Достижения науки по оральной вакцинации лисиц в естественных условиях природы представляют значительную веху в борьбе с природными очагами инфекции.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
08 октября 2018
- 3708
- 3,1
- 0
- 4
Даже домашние животные могут быть переносчиками бешенства

Спонсором приза зрительских симпатий выступил медико-генетический центр Genotek.
Стоит начать с истории
Первые упоминания о болезни от укуса собак, весьма напоминающей бешенство, встречаются на клинописных глиняных табличках Древней Месопотамии в третьем тысячелетии до н.э. [1].
Древнегреческий философ Демокрит описал бешенство собак в V веке до н.э., то же сделал и Аристотель, однако он считал, что человек бешенством не болеет. Корнелий Цельс, древнеримский ученый, в I веке н.э. все же заметил аналогичное заболевание у людей и назвал его водобоязнью [2].
Начиная с XIII века у нас появляются сведения о крупных эпизоотиях бешенства на территории Европы. Вероятно, они вспыхивали и на других континентах, так как это заболевание в современном мире распространено практически повсеместно.
Эпизоотия — эпидемия среди животных.
И если вы думаете, что это все было давно, и сейчас вирус не представляет никакой опасности, вы крупно ошибаетесь: согласно данным ВОЗ 2007 года, он ежегодно уносил жизни 55 тысяч человек по всему миру [3]. Это около 151 смерти в день! Такой постоянно высокий показатель говорит о человеческой уязвимости, эпизоотии вспыхивают каждый год, что ставит под опасность жизнь каждого человека. На данный момент случаи заражения бешенством носят регулярный характер в более чем 150 странах мира, в том числе и в России [4] (рис. 1 и 2).
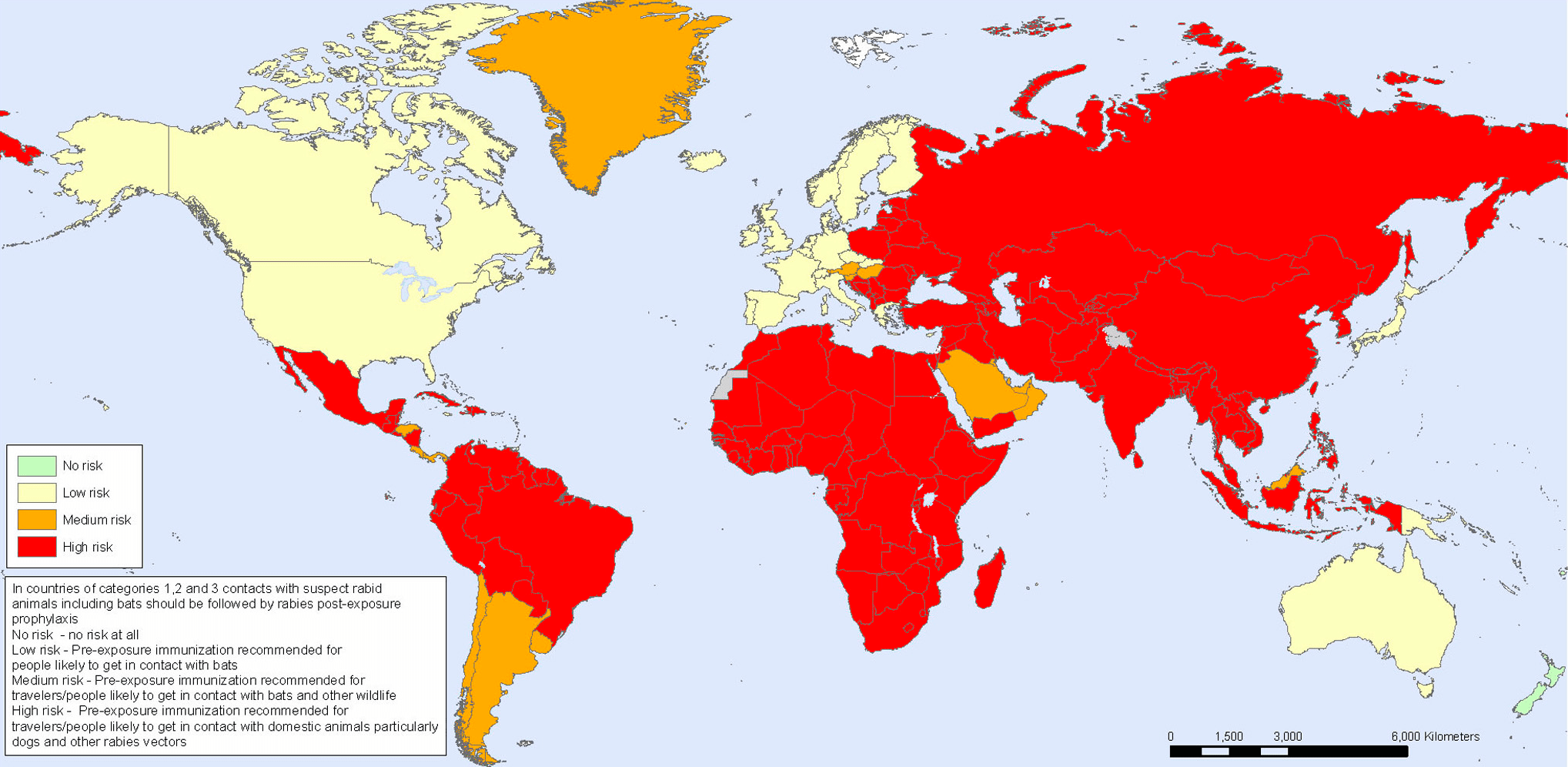
Рисунок 1. Оценка риска заражения бешенством в мире
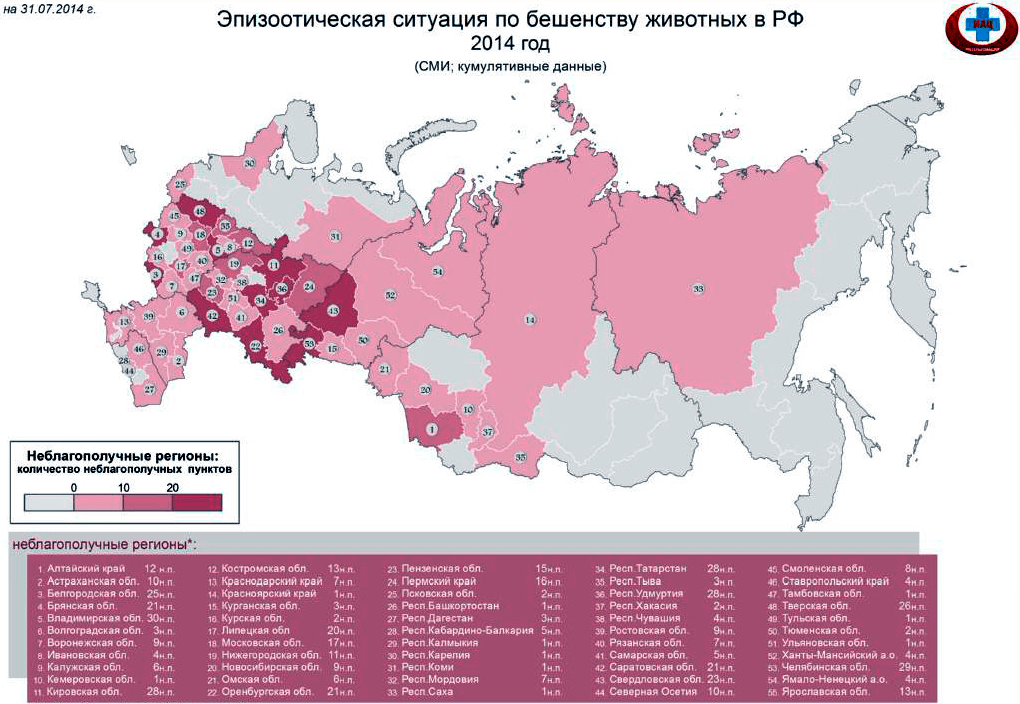
Рисунок 2. Неблагополучные по бешенству регионы России, данные 2014 года подпись
Давайте знакомиться, Neuroiyctes rabid
Смертоносная пуля длиной 180 нм и шириной 75–80 нм [6] имеет двухслойную липидную оболочку, которая довольно сильно по строению напоминает привычную нам мембрану клеток. На своей поверхности вирион имеет шипы длиной 10 нм и шириной 3 нм. Упорядоченное расположение шипов на мембране обеспечивает особый гликопротеид, далее мы будет к нему возвращаться еще несколько раз, запомните его, товарищи.
Вирион — полноценная вирусная частица, находящаяся вне клетки-хозяина.
Под прочной оболочкой внутри вируса залегает одна молекула РНК, свернутая в спираль, она мало похожа на привычные нам РНК клеток и вообще не способна к инфицированию. Но она имеет важное значение для жизни хитрого вируса, поскольку несет в себе минус-цепь РНК или, как её еще называют, рибонуклеопротеид (РНП), который послужит матрицей для синтеза вирусной РНК (вРНК) по правилу комплементарности, как только попадет в клетку-хозяина.
РНК вируса бешенства довольно небольшая и содержит всего 5 генов, кодирующих необходимые белки. Чтобы лучше понимать, что необходимо Neuroiyctes rabid для существования, нам вместе с тобой, уважаемый читатель, стоит лучше разобраться в этом вопросе.
Итак, мы знаем, что у цепи РНК есть два конца: 5′ (место присоединения остатка фосфорной кислоты) и 3′ (место присоединения рибозы).
Начиная с 3′ гены вируса бешенства расположены так:
- Ген нуклеокапсидного белка N, окружающего цепь РНК.
- Ген белка NSV — одного из компонентов вирусной транскриптазы, входящего в состав капсида.
- Ген, кодирующий матриксный белок M, выстилающий липидную мембрану с внутренней стороны.
- Ген белка G — внешнего гликопротеида вирусного суперкапсида (оболочки, покрывающей капсид с внешней стороны и содержащей шипы), который отвечает за адсорбцию и внедрение вируса в клетку, обладает антигенными и иммуногенными свойствами (антитела именно к этому гликопротеиду нейтрализуют вирус бешенства).
- Ген белка L — высокомолекулярного компонента вирусной транскриптазы [5] (рис.4).
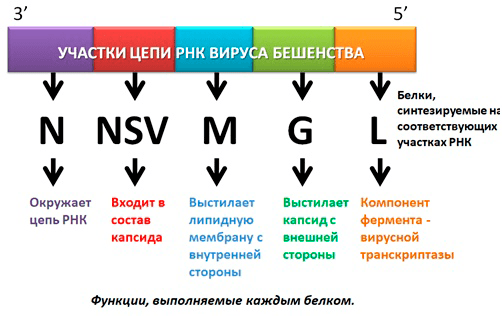
Рисунок 4. Схематичное изображение РНК вируса бешенства, белки, синтезируемые на определенных участках, и их функции
рисунок автора статьи
Когда все необходимые белки синтезируются в клетке-хозяине, то белки G и M будут располагаться с двух сторон от оболочки вируса, а N, NSV и L прилегать к минус-цепи РНК (рис. 5).
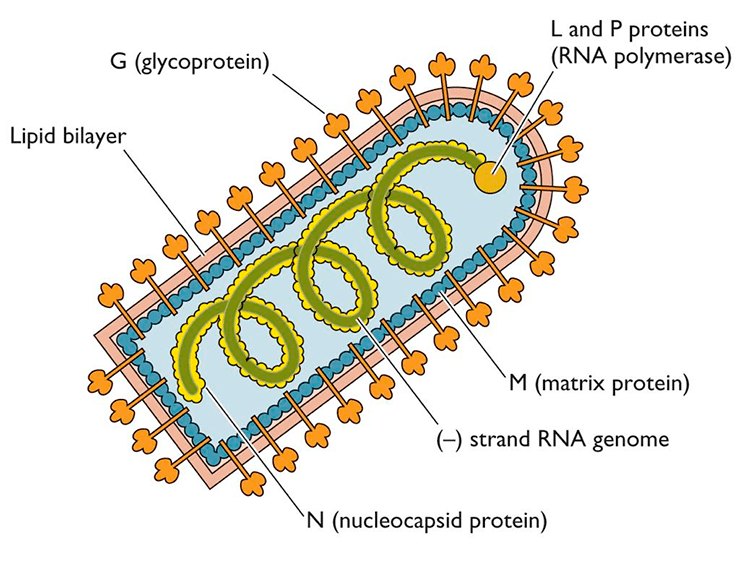
Рисунок 5. Схематичное строение вируса бешенства
На самом деле различают несколько диких и один культивированный штаммы вируса бешенства. Первые циркулируют в природе, имеют длительный инкубационный период, чаще образуют специфические тельца, локализуются в нервных клетках, слюнных железах и роговице глаза. К ним относят [7]:
- вирус классического бешенства — RABV;
- вирус рукокрылых Лагос — LBV;
- вирус Дювенхейдж — DUVV;
- лиссавирусы европейских рукокрылых EBLV-1 и EBLV-2;
- лиссавирус австралийских рукокрылых — ABLV;
- вирус Мокола — MOKV.
Культивированный (фиксированный) вирус впервые выделил Луи Пастер в 1885 году путем длительного заражения лабораторных кроликов дикой формой вируса, которая мутировала и приобрела определенные, выгодные для нас, качества. Например, она опасна только для лабораторных животных, на которых ее выводили, имеет очень короткий инкубационный период, не образует специфических телец и поражает только ЦНС. Организм человека она не убивает, но заставляет иммунную систему вырабатывать антитела, которые могут защитить и от других, более опасных, штаммов вируса бешенства. Стоит ли говорить, что люди с радостью стали использовать взвесь мозга больных животных в качестве вакцины и успешно практиковали такой метод до сравнительно недавнего времени [5].
Чтобы создать подобные себе копии, вирусу бешенства, как и любому другому клеточному паразиту, для начала нужно попасть в организм хозяина и найти интересующую его клетку. Мы уже знаем, что излюбленным местом для его размножения является нервная ткань, в особенности — ЦНС. После попадания с зараженной слюной в ткани, шипастый негодяй проводит в мышечной ткани нового хозяина до нескольких дней, затем адсорбируется на нервные окончания с помощью уже известного гликопротеида G и проникает в нервную клетку путем эндоцитоза (рис. 6).
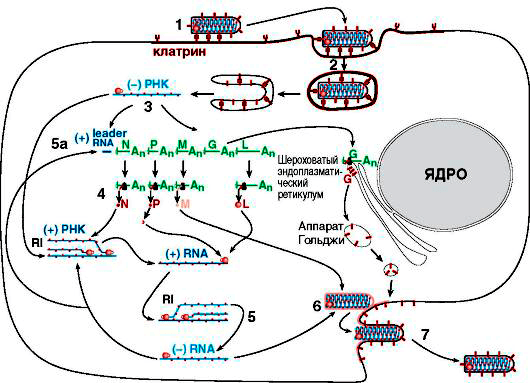
Рисунок 6. Схематичное изображение жизненного цикла вируса бешенства. RNA = РНК.
Дальнейшая скорость протекания жизненного цикла вируса зависит от места попадания в организм: чем дальше от ЦНС, тем дольше вирус будет распространяться по аксонам, ведь скорость его передвижения составляет примерно 3 мм/ч.
Проникнув в клетку, вирус бешенства сливается с мембраной лизосомы, и его внутреннее содержимое высвобождается. Затем в ход идет вирионная транскриптаза, которая обусловливает считывание информации с минус-РНК, и синтез на ней, как на матрице, вРНК. Далее все идет по стандартной схеме биосинтеза белка: к кодонам вРНК по правилу комплементарности пристраиваются антикодоны тРНК, последние перемещаются к рибосомам, где в дальнейшем синтезируются вирусспецифические белки, с которыми мы уже знакомы. вРНК связывается с N, L и NSV в нуклеокапсид, который подходит к назначенному месту, где уже в плазмалемму (клеточную мембрану) клетки-хозяина успешно встроились M и G. Затем генетическая информация и прилежащие белки обволакиваются мембраной, и путем эндоцитоза в области дендритов (отростков нервных клеток) выходят новые вирионы.
Кроме того, вирус бешенства может блокировать биосинтез нормальных белков клетки [5] и повышать экспрессию и выделение цитокинов (клеточных медиаторов) в близлежащих, незараженных клетках, что, вероятно, способствует развитию энцефалита [9].
Когда меры предосторожности не сработали
Я искренне надеюсь, что вам никогда в жизни не понадобится несколько следующих абзацев, но с моей стороны было бы преступно упустить это.
Итак, если вас все же покусал или облизал зверь (рис. 6), лучше не надеяться на лучшее, а экстренно применять необходимые меры. Для начала хорошенько промойте место укуса водой с мылом, а затем прижгите спиртовым раствором йода. Если вы вдруг врач-эпидемиолог, спешащий на работу, или обычный смертный, в руках у которого почему-то есть антирабический иммуноглобулин, то это как раз то время, когда стоит его применить по назначению. Сходить к врачу все равно придется, но шансы на выживание у вас резко возрастут.
Если вы хотите, чтобы больше никто не пострадал (а я уверена, что хотите), то вызовите бравую бригаду СББЖ (станции по борьбе с болезнями животных), они усыпят животное и доставят его в лабораторию целиком или только голову, иногда могут достать головной мозг и законсервировать его 50-процентным глицерином, если поездка обещает быть достаточно долгой. Трупный материал упаковывают в плотный полиэтиленовый мешок, а мозг в банку с пробкой, которую к тому же заливают парафином, а потом все это дополнительно помещают в водонепроницаемую тару, чтобы полностью себя обезопасить.
На СББЖ материал с подозрением на бешенство без очереди и всякого промедления исследуют смелые ветеринары, ведь в данном случае речь может идти о сохранении жизни укушенного человека. Работая с, вероятно, зараженным мозгом, надевают две пары перчаток, защитные очки на глаза и шесть марлевых повязок, прикрывающих нос и рот, все манипуляции проводят в стерильных условиях [10]. Представляете, как все серьезно?
Скорость течения болезни может сильно варьировать: инкубационный период длится от 10 до 90 дней и более, но обычно около месяца. Быстрее всего он проходит при попадании вируса в области лица и головы, причем для этого не обязательно, чтобы вас за щечки покусала собака с пеной у рта, ведь проникновение вируса в организм возможно не только через повреждение кожных покровов, но и через слизистые оболочки.
Как только вирус попал в рану или на слизистую, он не спешит оттуда уходить и только через 1–4 дня проникает в нервную ткань. Конечно, ему не терпится скорее попасть в ЦНС и вызвать смертельный энцефалит, но ведь тело хозяина имеет еще парочку пригодных мест, интересующих вирус бешенства, а именно: слюнные железы и роговица глаза. Проникновение в первые из перечисленных имеет принципиальное значение для передачи вируса новым хозяевам.
В развитии заболевания выделяют три стадии: начальную (она идет сразу после инкубационного периода), возбуждения и параличей [11], [12]. В любом случае, не советую вам ждать ни одну из них. Когда появятся симптомы, будет уже слишком поздно, ведь излечение возможно только во время инкубационного периода. Впрочем, существует гипотеза, согласно которой бешенство можно вылечить путем ингибирования пептидов вируса непосредственно в зараженном организме [13], так что, вероятно, через несколько лет данная проблема будет решена, но пока что будем читать и бояться.
1. Начальная стадия.
Появляются беспокойство и страх, тошнота, головокружение, зуд и покраснение в области укуса. Длится от 1 до 3 дней.
2. Стадия возбуждения.
Возбуждение, судороги гортани и глотки, водобоязнь, агрессивность, галлюцинации. Именно в этот период появляются наиболее привычные симптомы бешенства. Из-за невозможности глотать слюну, она взбивается в пену и валит изо рта. Есть даже предположение, что водобоязнь провоцирует животное разбрасывать слюну, так как даже вид жидкости вызывает болезненные спазмы глотки. Домашние животные, которые обычно не отходят от дома дальше, чем на один километр, беспокойно бегают, превращаются в бродяг и стремятся напасть на все, что движется (или даже не движется), что, конечно, способствует распространению заболевания. Дикие животные теряют страх перед человеческими поселениями и выходят из леса, чаще всего, кусая домашних животных, реже — человека. Иногда может наблюдаться, наоборот, излишняя ласковость зараженных животных, их стремление поскорее облизать вас, что на самом деле еще более опасно, так как вызывает меньше подозрений.
3. Стадия параличей.
Через 5–7 дней после начала появления симптомов смерть наступает от паралича дыхательной или сердечной мускулатуры, так как нервная система перестает посылать им сигналы о необходимых сокращениях.
Современные же вакцины имеют ряд неоспоримых преимуществ [14]:
- Их выращивают не в живых существах, а в культурах клеток эмбрионов птиц, что делает процесс создания вакцины более контролируемым и гуманным.
- Они более безопасны, так как почти не вызывают побочных эффектов.
- Они экономичнее. Объем для успешной вакцинации нужен меньший, а хранить такие вакцины можно дольше.
Сплошные плюсы! Более того, в настоящее время используют препарат, состоящий не из цельных вирусных частиц, а из гликопротеина вируса бешенства (того самого G), который обладает высокой иммуногенностью. В этом случае количество необходимых инъекций снижается до шести, а в некоторых случаях даже до трех. Активный иммунитет к бешенству достигается последовательностью инъекций ослабленного вируса и может не снижаться от одного года до трех лет [3].
Если вирус попал в область головы и шеи, то, как я уже говорила, он развивается очень быстро, поэтому людям вводят готовый специфический иммуноглобулин, который создает пассивный иммунитет, что несколько продлевает инкубационный период и несколько отдаляет момент гибели зараженного. Антирабический иммуноглобулин получают из 10-процентной сыворотки крови зараженных бешенством лошадей [15].
Просто о сложном. Лабораторная диагностика
В лаборатории СББЖ проводится четырехступенчатый анализ материалов, которые были добыты от того животного, которое на вас напало. Принято придерживаться данной последовательности методов лабораторной диагностики:
1. Гистологический метод для обнаружения телец Бабеша—Негри.
В зараженных клетках можно обнаружить специфические включения, так называемые тельца Бабеша—Негри, которые могут быть размером до 25 мкм, а значит, они хорошо видны в световой микроскоп. Их точная функция до сих пор не ясна.
Из головного мозга животного с левой и правой сторон берут материал на гистологические срезы или мазки. Вирус бешенства локализуется в определенных частях головного мозга, таких как Аммонов рог (гиппокамп), мозжечок, кора полушарий и продолговатый мозг (рис. 7). Суммарно получается восемь гистопрепаратов. Мазки или срезы подвергаются окраске по Селлерсу (тельца получаются розово-красного цвета (рис. 8)) или Муромцеву (окраска телец фиолетовая с темно-синими включениями (рис. 9)).
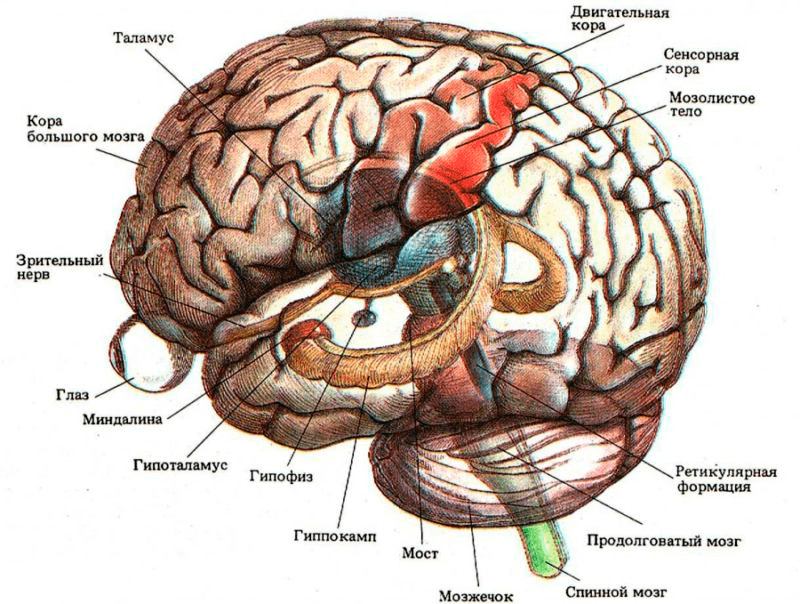
Рисунок 7. Места локализации телец Бабеша—Негри в головном мозге: гиппокамп, продолговатый мозг, мозжечок, кора полушарий
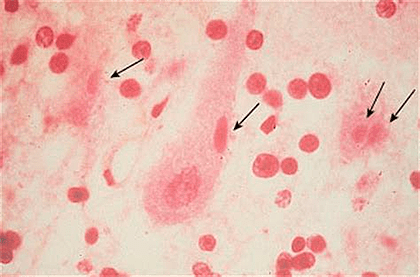
Рисунок 8. Тельца Бабеша—Негри насыщенного розового цвета, окраска по Селлерсу
Читайте также:


