Портальная вена при гепатите
Портальная гипертензия — это устойчивая совокупность симптомов, развивающаяся как осложнение цирроза печени (диффузного (обширного) заболевания печени, при котором происходит образование в ней узлов из рубцовой ткани (процесс фиброза), которые изменяют структуру органа). Причина этого — повышение давления в системе воротной вены, развивающееся в результате препятствия кровотоку на любом участке этой вены. Воротная, или портальная, вена – крупная вена, приносящая в печень кровь от желудка, тонкого и толстого кишечника и селезенки. Название происходит от места впадения вены, которым являются ворота печени.
Симптомы портальной гипертензии
Формы
Классификация портальной гипертензии.
- Предпеченочная портальная гипертензия (возникает при препятствиях кровотоку по портальной вене до ее вхождения в печень).
- Внутрипеченочная портальная гипертензия (возникает при препятствиях кровотоку по портальной вене внутри печени):
- пресинусоидальная внутрипеченочная портальная гипертензия;
- синусоидальная внутрипеченочная портальная гипертензия;
- постсинусоидальная внутрипеченочная портальная гипертензия.
Различие между данными формами может быть выявлено только специалистами при помощи биопсии печени (взятие кусочка печени для исследования под микроскопом).
- Постпеченочная портальная гипертензия (возникает при препятствиях кровотоку по венам, несущим кровь из печени в нижнюю полую вену или по самой нижней полой вене).
- Смешанная портальная гипертензия(то есть наличие любых нескольких форм).
Клинические стадии портальной гипертензии.
- 1 стадия– начальная, доклиническая (то есть до того, как ее можно выявить без применения специальных исследований). У больных могут появиться следующие жалобы:
- тяжесть в правом подреберье;
- умеренный метеоризм (вздутие живота);
- общее недомогание.
- 2 стадия– умеренная (компенсированная). Выраженные клинические проявления.
- Тяжесть и боли в верхней половине живота и правом подреберье.
- Метеоризм.
- Диспептические расстройства (нарушения пищеварения):
- боли в эпигастрии (верхней средней части живота);
- дискомфорт в эпигастрии;
- чувство распирания в эпигастрии;
- вздутие в эпигастрии;
- раннее насыщение;
- чувство переполнения желудка независимо от объема принятой пищи;
- тошнота.
- Увеличение печени.
- Увеличение селезенки.
- 3 стадия– выраженная (декомпенсированная). Резко выраженные клинические проявления с наличием всех признаков портальной гипертензии, асцита (появление свободной жидкости в брюшной полости) при отсутствии выраженных кровотечений.
- 4 стадия – осложненная. Развитие осложнений:
- асцита, плохо поддающегося лечению;
- массивных, повторяющихся кровотечений из варикозно расширенных вен внутренних органов.
Причины
- Причины развития предпеченочной портальной гипертензии.
- Тромбоз (закрытие просвета сосуда тромбом – сгустком крови) портальной (воротной) вены.
- Тромбоз селезеночной вены.
- Врожденная атрезия (отсутствие или заращение) или стеноз (сужение) портальной вены.
- Сдавление портальной вены опухолями.
- Увеличение кровотока в портальной вене при артериовенозных фистулах (прямое соединение артерии – сосуда, приносящего кровь к органам, – и вены – сосуда, уносящего кровь от органов), значительном увеличении селезенки, заболеваниях системы крови.
- Причины развития внутрипеченочной портальной гипертензии.
- Шистосоматоз (тропическое паразитарное заболевание, вызываемое плоскими червями), начальная стадия.
- Первичный билиарный цирроз (заболевание, при котором постепенно разрушаются внутрипеченочные желчные протоки), начальная стадия.
- Саркоидоз (заболевание, поражающее различные органы с развитием в них участков особенного воспаления — клеточный состав в зоне воспаления имеет свои характерные признаки).
- Туберкулез (инфекционное заболевание, вызываемое особым микроорганизмом – микобактерией туберкулеза).
- Идиопатическая (то есть возникающая по неизвестной причине) портальная гипертензия (начальная стадия).
- Нодулярная регенеративная гиперплазия (заболевание, при котором в ткани печени образуются множественные узелки из печеночных клеток) вследствие облитерирующей венопатии (поражение вен с закрытием их просвета).
- Миелопролиферативные заболевания (группа заболеваний, при которых в костном мозге вырабатывается слишком много клеток крови).
- Поликистозная болезнь (образование и рост кист (полостей) внутри органов).
- Метастазы (вторичные очаги опухолей, возникающие при проникновении клеток опухоли в кровь и переносе их в другие органы) в печень.
- Цирроз печени (заболевание, при котором происходит замещение ткани печени соединительной тканью).
- Острый алкогольный гепатит (острое воспалительное поражение печени, возникающее под воздействием алкоголя).
- Острый фульминантный гепатит (тяжелая форма острого воспалительного поражения печени, протекающая с гибелью большого количества ее клеток).
- Пелиозный гепатит (или бациллярный пурпурный гепатит – инфекционное заболевание, поражающее мелкие сосуды печени, вызывая переполнение их кровью и сдавление печеночной ткани).
- Врожденный фиброз печени (врожденное (возникшее внутриутробно) заболевание, проявляющееся увеличением печени и селезенки, портальной гипертензией при сохраненной функции органов).
- Шистосоматоз (поздняя стадия).
- Первичный билиарный цирроз (поздняя стадия).
- Идиопатическая портальная гипертензия (поздняя стадия).
- Веноокклюзионная болезнь (заболевание, развивающееся вследствие закрытия просвета мелких вен печени, возникающее чаще всего после операций по пересадке костного мозга).
- Нецирротический портальный фиброз печени (разрастание соединительной ткани внутри печени), вызванный длительным приемом больших доз (в 3 и более раз превышающих рекомендуемые) витамина А.
- Причины развития постпеченочной портальной гипертензии.
- Тромбоз печеночных вен (синдром Бадда-Киари).
- Обструкция (закрытие просвета) нижней полой вены (сосуда, приносящего к сердцу кровь от нижней половины тела).
- Правожелудочковая сердечная недостаточность (снижение силы сокращений правого желудочка сердца), вызванная констриктивным перикардитом (воспалением перикарда – околосердечной сумки – с образованием рубцов между его внутренним и внешним листками), рестриктивной кардиомиопатией (особое заболевание сердца, при котором нарушается его расслабление).
- Артериально-портальная венозная фистула (наличие прямого тока крови из артерии в воротную вену).
- Увеличение кровотока в системе портальной вены.
- Повышение кровотока в селезенке.
- Причины развития смешанной портальной гипертензии.
- Цирроз печени.
- Хронический активный гепатит (воспалительное заболевание печени, возникающее при нарушениях иммунитета – системе защитных сил организма).
- Первичный биллиарный цирроз.
- Цирроз печени, сопровождающийся вторичным тромбозом ветвей воротной вены.
Врач гастроэнтеролог поможет при лечении заболевания
Диагностика
Лечение портальной гипертензии
Основа лечения – это лечение заболевания, которое вызвало портальную гипертензию (например, противовирусная терапия при вирусном поражении печени, исключение употребления алкоголя при алкогольном поражении печени и др.).
- Диетотерапия.
- Сокращение количества употребляемой соли (не более 3 граммов в сутки) для уменьшения застоя жидкости в организме.
- Уменьшение количества потребляемого белка (не более 30 граммов в сутки с равномерным распределением в течение дня) для снижения риска печеночной энцефалопатии (повреждения головного мозга веществами, которые в норме обезвреживаются в печени).
Лечение должно проводиться в условиях стационара с последующим постоянным амбулаторным наблюдением. На сегодняшний день используют как консервативные (то есть без операции), так и хирургические методы.
- Консервативное лечение.
- Гормоны гипофиза (мозгового придатка). Эти препараты обеспечивают снижение печеночного кровотока и уменьшают давление в воротной вене за счет сужения артериол (мелких сосудов, приносящих кровь к органам) брюшной полости.
- Нитраты (группа препаратов, являющихся солями азотной кислоты). Расширяют вены (сосуды, уносящие кровь от органов) и артериолы. Приводят к накоплению крови в мелких сосудах и уменьшению притока крови к печени.
- Бета-адреноблокаторы (препараты, снижающие силу и частоту сердечных сокращений), за счет которых снижается приток крови к печени.
- Синтетические аналоги соматостатина (гормон, в норме выделяемый головным мозгом и поджелудочной железой, подавляющий выработку многих прочих гормонов и биологически активных веществ). Снижает портальную гипертензию путем сужения артериол брюшной полости.
- Диуретики (мочегонные препараты). Удаляют избыток жидкости из организма.
- Препараты лактулозы (синтетический аналог лактозы – молочного сахара). Удаляют из кишечника вредные вещества, накапливающиеся за счет нарушений работы печени и способные вызвать повреждение головного мозга.
- Антибактериальная терапия – лечение, направленное на удаление из организма микроорганизмов – возбудителей различных заболеваний. Выполняется после выявления вида микроорганизма.
- Хирургическое лечение.
- Показания к хирургическому лечению портальной гипертензии:
- наличие варикозно расширенных вен (истончение стенки вен с образованием выпячивания) пищевода или желудка;
- спленомегалия (увеличение селезенки) с гиперспленизмом (повышенным разрушением в селезенке клеток крови);
- асцит (наличие свободной жидкости в брюшной полости).
- Методы хирургического лечения портальной гипертензии:
- портосистемное шунтирование (создание дополнительного пути кровотока из воротной вены в нижнюю полую вену, минуя печень);
- спленоренальное шунтирование (создание дополнительного пути кровотока из селезеночной вены в почечную вену, минуя печень);
- деваскуляризация нижнего отдела пищевода и верхней зоны желудка (операция Sugiura) – перевязка (закрытие просвета) некоторых артерий и вен пищевода и желудка. Операция проводится для снижения риска кровотечений из вен пищевода и желудка. Обычно операция дополняется спленэктомией (удалением сплезенки);
- трансплантация (пересадка печени) выполняется при невозможности восстановления нормальной деятельности собственной печени пациента. Чаще всего выполняется трансплантация части печени от близкого родственника.
- Показания к хирургическому лечению портальной гипертензии:
- Лечение осложнений портальной гипертензии.
- Лечение кровотечений из варикозно расширенных вен.
- Ушивание варикозно расширенных вен пищевода — выполняется при повторных кровотечениях.
- Эндоскопическая склеротерапия (то есть с помощью эндоскопа (оптического прибора)) — введение внутрь кровоточащих сосудов специального вещества, вызывающего склеивание стенок сосуда.
- Эндоскопическая перевязка варикозно расширенных вен пищевода.
- Эндоскопическое лигирование варикозно расширенных вен пищевода (перевязка под контролем эндоскопа расширенных вен пищевода с помощью эластичных колец).
- Баллонная тампонада зондом Блэкмора (введение в пищевод и желудок зонда Блэкмора – специального устройства с двумя баллонами, раздувание которых прижимает кровоточащие вены и останавливает кровотечение).
- Восполнение кровопотери – внутривенное введение следующих средств:
- эритромассы (эритроцитов – красных клеток крови – донора);
- плазмы (жидкой части крови донора);
- плазмозаменителей (препаратов, применяющихся с лечебной целью для замены плазмы).
- Применение кровоостанавливающих препаратов.
- Лечение кровотечений из варикозно расширенных вен.
- Лечение спленомегалии игиперспленизма:
- стимуляторы лейкопоэза (препараты, усиливающие образование лейкоцитов – белых клеток крови);
- синтетические аналоги гормонов надпочечников — усиливают образование лейкоцитов, эритроцитов (красных клеток крови) и тромбоцитов (кровяных пластинок);
- спленэктомия (удаление селезенки);
- эмболизация (закрытие просвета) селезеночной артерии — приводит к гибели селезенки, что повышает срок жизни клеток крови.
- Лечение асцита (накопления свободной жидкости в брюшной полости):
- препараты-антагонисты гормонов коры надпочечников уменьшают количество свободной жидкости в животе;
- диуретики (мочегонные препараты) выводят избыток жидкости из организма;
- альбумины (водорастворимые белки) при внутривенном введении задерживают жидкость внутри сосудов, уменьшая накопление жидкости в брюшной полости.
- Лечение печеночной энцефалопатии:
- диетотерапия;
- лактулоза;
- антибактериальная терапия;
- трансплантация печени.
Воротная вена печени (ВВ, портальная вена) представляет собой крупный ствол, в который поступает кровь из селезенки, кишечника и желудка. Затем она перемещается в печень. Орган обеспечивает очищение крови, и она снова поступает в общее русло.
Система воротной вены
Анатомическое строение воротной вены сложное. Ствол имеет множество ответвлений на венулы и прочие различные по диаметру кровеносные русла. Портальная система представляет собой еще один круг кровотока, назначением которой является очистка плазмы крови от продуктов распада и токсических компонентов.
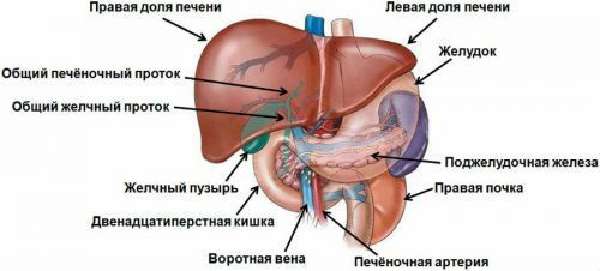
Ряд заболеваний отражается на изменении кровотока по системе воротной вены
Изменившиеся размеры воротной вены позволяют диагностировать определенные патологии. Ее нормальная длина равна 6–8 см, а диаметр – не больше 1,5 см.
Возможные патологии
Чаще всего встречаются следующие патологии воротной вены:
- тромбоз;
- портальная гипертензия;
- кавернозная трансформация;
- пилефлебит.
Тромбоз воротной вены представляет собою тяжелую патологию, при котором в ее просвете формируются кровяные сгустки, препятствующие ее оттоку после очищения. При отсутствии лечения диагностируется увеличение сосудистого давления. В итоге развивается портальная гипертензия.
К основным причинам формирования патологии принято относить:
- циррозное поражение печени;
- злокачественные новообразования ЖКТ;
- воспаление пупочной вены в процессе постановки катетеров младенцам;
- воспаления органов пищеварительной системы;
- травмы и хирургия селезенки, печени, желчного пузыря;
- нарушение свертываемости крови;
- инфекции.
К редким причинам развития тромбоза относят: период гестации, продолжительный прием оральных контрацептивов. Симптомами заболевания становятся: сильный болевой синдром, приступы тошноты, заканчивающиеся рвотой, диспепсические расстройства, повышение температуры тела, геморроидальные кровотечения (иногда).
Для прогрессирующей хронической формы тромбоза – при условии частичного сохранения проходимости воротной вены – типична следующая симптоматика: скопление жидкости в брюшной полости, увеличение размера селезенки, болезненность/чувство тяжести в области левого подреберья, расширение вен пищевода, что увеличивает риск развития кровотечения.
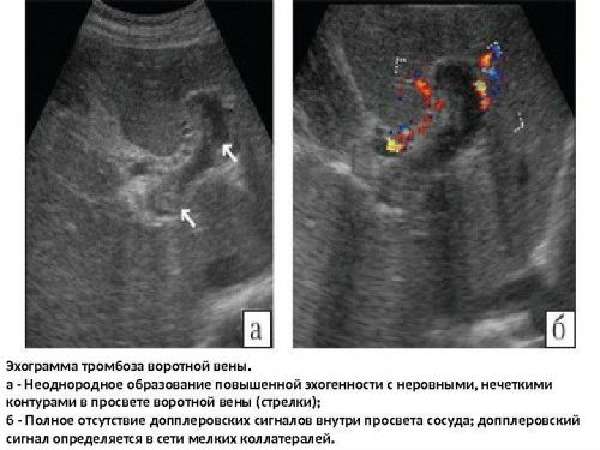
Эхограмма — один из используемых методов исследования
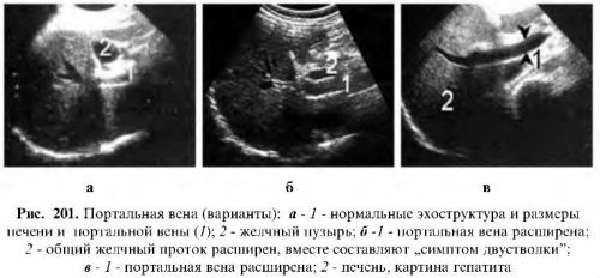
Основной способ диагностирования тромбоза – проведение УЗИ-исследования. На мониторе тромб определяется как гиперэхогенное (плотное) образование, заполняющее и венозный просвет и ветви. Тромбы небольших размеров выявляются во время эндоскопического УЗИ. Методики КТ и МРТ позволяют выявить точные причины патологии и выявить сопутствующие патологии.
Важно! Допплерометрия показывает полное отсутствие кровотока в зоне формирования тромба.
Патология развивается на фоне врожденных пороков формирования вен – сужения, полного/частичного отсутствия. В этом случае в области ствола воротной вены обнаруживается кавернома. Она представляет собой множество мелких сосудиков, в определенной степени компенсирующих нарушение кровообращение портальной системы.
Кавернозная трансформация, выявленная в детском возрасте, является признаком врожденного нарушения строения сосудистой системы печени. У взрослых людей кавернозное образование указывает на развитие портальной гипертензии, спровоцированной гепатитом либо циррозом.
Портальная гипертензия – патологическое состояние, характеризующееся увеличением давления в портальной системе. Становится причиной формирования тромбов. Физиологическая норма давления в воротной вене – не выше 10 мм рт. ст. Повышение этого показателя на 2 и больше единиц становится поводом для диагностирования портальной гипертензии.
Провоцирующими патологию факторами становятся:
Симптомы и лечение болезней печени
- цирроз печени;
- тромбоз печеночных вен;
- гепатиты различного происхождения;
- тяжелые сердечные патологии;
- нарушения обменных процессов;
- тромбы селезеночных вен и воротной вены.
Клиническая картина портальной гипертензии выглядит следующим образом: диспепсическая симптоматика; тяжесть в области левого подреберья, желтуха, снижение веса, общая слабость.
Характерный признак синдрома – увеличение объема селезенки. Причиной становится венозный застой. Кровь не может покинуть пределы органа из-за закупорки вен селезенки. Кроме спленомегалии, отмечается скопление жидкости в брюшной полости, а также варикозное расширение вен нижней части пищевода.
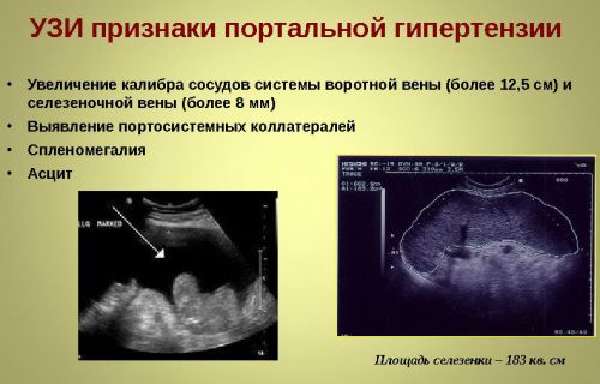
Ультразвуковая диагностика позволяет дифференцировать патологию
В ходе УЗИ-исследования выявляются увеличенные в размерах печень и селезенка, скопление жидкости. Размеры воротной вены и кровоток оцениваются с помощью допплерографии. Для портальной гипертензии характерно увеличение ее диаметра, а также расширение верхней брыжеечной и селезеночной вен.
Среди воспалительных процессов ведущее место занимает гнойное воспаление воротной вены – пилефлебит. Провоцирующим фактором чаще всего выступает острый аппендицит. При отсутствии лечения происходит некротизация тканей печени, завершающаяся смертью человека.
Заболевание не имеет характерной симптоматики. Клиническая картина выглядит следующим образом:
- сильный жар; озноб;
- появляются признаки отравления;
- сильные боли в животе;
- внутреннее кровоизлияние в области вен пищевода и/или желудка;
- желтуха, вызванная поражение паренхимы печени.
Лабораторные исследования показывают увеличение концентрации лейкоцитов, повышение скорости оседания эритроцитов. Такое смещение показателей указывает на острое гнойное воспаление. Подтвердить диагноз можно только при помощи УЗИ, МРТ и КТ.
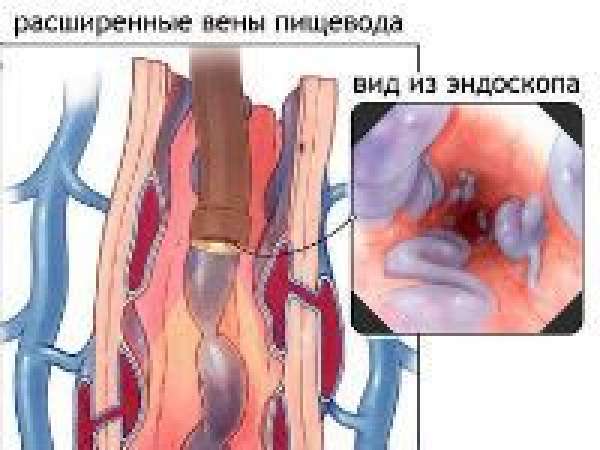
Симптомы патологий воротной вены и вероятные осложнения
Заболевание протекает в острой и хронической форме, что отражается на текущей симптоматике. Для острой формы типичны следующие симптомы: развитие сильных болей в животе, повышение температуры тела до значительных показателей, лихорадка, увеличение объема селезенки, развитие тошноты, рвота, диарея.
Симптоматика развивается одновременно, что приводит к сильному ухудшению общего состояния.тХроническое течение болезни опасно полным отсутствием какой-либо симптоматики. Заболевание диагностируется совершенно случайно в ходе планового УЗИ-исследования.
При отсутствии адекватной терапии не исключено развитие ишемии кишечника, что выражается в гибели его тканей в результате закупорки мезентериальных сосудов
Отсутствие патологической симптоматики становится причиной запуска компенсаторных механизмов. Чтобы защититься от болей, тошноты и прочих проявлений, организм запускает процесс вазодилатации – увеличение диаметра печеночной артерии и образование каверномы.
По мере ухудшения состояния у больного, все же, развиваются определенные симптомы: слабость, нарушения аппетита. Особую опасность для человека представляет портальная гипертензия. Для нее характерно развитие асцита, увеличение подкожных вен, расположенных на передней брюшной стенке, а также варикоз вен пищевода.
Для хронической стадии тромбоза характерно воспаление воротной вены. Признаками состояния могут выступать:
- тупые непрекращающиеся боли в животе;
- долго удерживающаяся субфебрильная температура;
- увеличение печени и селезенки.
Важно! Варикоз вен пищевода может становиться причиной внутреннего кровотечения.
Диагностические мероприятия
Основная диагностическая методика, позволяющая выявлять изменения воротной вены, остается УЗИ. Исследование может назначаться женщинам в положении, детям и пациентам преклонного возраста. Допплерометрия, используемая совместно с УЗИ, помогает дать оценку скорости и направлению кровотока. В норме он должен быть направлен в сторону органа.
При развитии тромбоза в просвете сосуда выявляется гиперэхогенное (плотное) неоднородное образование. Оно может заполнять как весь просвет сосуда, так и перекрывать его только частично. В первом случае движение крови полностью прекращается.
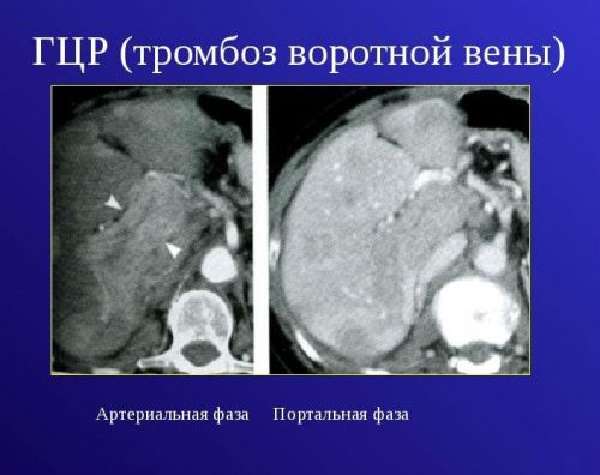
Одна из распространенных патологий сосудов печени
При развитии синдрома портальной гипертензии выявляется расширение сосудистого просвета. Кроме этого, медик выявляет увеличенную в размерах печень, скопление жидкости. Допплерография покажет снижение скорости кровотока.
Возможным признаком портальной гипертензии становится кавернома. Пациенту в обязательном порядке назначают проведение ФГДС с целью оценки состояния анастомозов пищевода. Дополнительно может быть рекомендована эзофагоскопия и рентгенология пищевода и желудка.
Кроме УЗИ-исследования, может использоваться методика компьютерной томографии с контрастирующим веществом. К преимуществу применения КТ стоит отнести визуализацию паренхимы печени, лимфатических узлов и прочих образований, расположенных в непосредственной близости.
Ангиография – наиболее точная методика диагностирования тромбоза воротной вены. Инструментальные исследования дополняются тестированием крови. Клинический интерес представляют показатели лейкоцитов, печеночных ферментов, билирубина.
Лечение патологии
Лечение заболевания предполагает комплексный подход и включает прием лекарственных средств, оперативное вмешательство. Медикаментозная терапия включает прием следующих средств:
- препаратов из группы антикоагулянтов – предупреждает формирование тромбов и улучшает проходимость сосудов;
- тромболитиков – растворяют уже имеющиеся тромбы, освобождая просвет воротной вены.

Препараты назначает лечащий врач, исходя из текущей симптоматики
При отсутствии терапевтического результата от подобранной лекарственной терапии, человеку назначается оперативное лечение. Может быть выполнена чрезпеченочная ангиопластика либо тромболиз.
Основным осложнением оперативного лечения становится кровотечения вен пищевода и развития кишечной ишемии. Любая патология воротной вены печени – серьезное состояние, требующее назначения адекватной состоянию терапии.
Воротная вена печени – это большой венозный ствол, в котором происходит очистка крови. Без воротной вены нельзя представить ни детоксикацию организма, ни нормальное функционирование пищеварительных органов. По этой причине поражение данного сосуда влечет за собой тяжелые последствия.
Анатомическая структура

Возможные патологические состояния
В норме воротная вена печени составляет 8-12 мм. Отклонение от идеальных параметров признается патологией. Развиться дисфункция может из-за следующих болезней:
Болезнь характеризуется образованием лимфоузлов рядом с воротами печени. Нередко это становится симптомом рака. Фактором, провоцирующим заболевание, также может стать инфицирование и, как следствие, воспаление. Лимфаденопатия, развивающаяся в воротах печени, является признаком серьезных патологий. В период развития болезни у человека повышается температура, уменьшается масса тела, проявляются специфические характеристики печеночных заболеваний.
Тромбоз воротной вены печени – это тромбирование стенок сосудов кровяными сгустками, которые затрудняют передвижение крови. Если это состояние не корректировать, уровень давления внутри вен становится выше, что приводит к гипертензии портального типа. Данная болезнь провоцируется циррозом печени, инфекцией, опухолями или воспалением ЖКТ.
При данной болезни в воротной вене из-за нарушения кровотока постоянно держится повышенный уровень давления, что в дальнейшем может привести к развитию осложнений. По нормативам этот показатель должен составлять 7-10 мм рт. ст. Увеличение этого лимита на несколько единиц – повод для постановки диагноза портальной гипертензии.
Провоцировать патологию могут следующие заболевания:
- цирроз;
- тромботический синдром;
- гепатит;
- сердечные болезни.
Среди симптоматики встречаются дискомфорт под левым ребром, резкое уменьшение веса, пожелтение кожного покрова. Помимо этого, увеличивается размер селезенки.
По-другому болезнь именуют кавернозной трансформацией. Это врожденное патологическое состояние вен печени. В венах появляется кавернома – скопление небольших сосудов, нарушающих передвижение крови.
Зачастую параллельно с этой патологией развивается портальная гипертензия. У людей старшего возраста одна проблема нередко перетекает в другую из-за отсутствия яркой симптоматики. Организм пытается справиться с болезнью самостоятельно, поэтому человек часто не ощущает никаких ее проявлений. Он может чувствовать только легкое головокружение, мигрень, общее ухудшение состояния здоровья.
Болезнь представляет собой воспаление воротной вены гнойного характера. Развивается пилефлебит обычно из-за острой формы аппендицита, которая без лечения провоцирует отмирание тканей органа. У больного появляется жар или озноб, тошнота и рвота, боли в животе, внутреннее кровотечение, желтуха. Больничные исследования показывают повышенный показатель уровня лейкоцитов, что говорит о гнойном воспалении.
Причины развития
Для каждого из заболеваний характерен ряд причин. Нередко бывает и такое, что точный источник болезни выявить не удается. Но, как правило, патологические состояния воротной вены вызывают следующие факторы:
![]()
опухоли;- нарушения гормонального фона и работы щитовидной железы;
- аппендицит;
- цирроз;
- инфекции;
- травмы;
- врожденные патологии.
Внимание! Часто случается так, что одна патология, которая остается без лечения, может спровоцировать другую серьезную болезнь.
Симптомы заболеваний воротной вены
Все патологические процессы бывают острыми и хроническими. При обеих формах заболеваний норма размера воротной вены печени может изменяться. Острый вид характеризуется следующими проявлениями:
- боль в области живота;
- жар;
- увеличенная селезенка;
- тошнота;
- рвота;
- диарея.
Если заболевание имеет хронический характер, симптомов может не быть. В этом случае болезнь диагностируется только при общем обследовании.
Диагностические процедуры
Основным методом диагностики при патологиях воротной вены печени признают УЗИ. Помимо этого, используется множество других способов, которые не являются обязательными и применяются только в случае необходимости.
Каждый вид исследования, так или иначе, дает оценку кровотока в печени. Для врача эта информация необходима, поскольку именно она является основой для постановки диагноза.
Методы лечения
Лечение должно обязательно проводиться комплексно, а выбор направления зависит от тяжести патологии, наличия осложнений и общего состояния здоровья пациента. Основными методами являются медикаментозная терапия и оперативное вмешательство. Для лекарственной коррекции заболеваний воротной вены печени используются следующие средства:
- Антикоагулянты. Препятствуют образованию тромбов, улучшают движение крови по сосудам.
- Тромболитики. Способствуют лучшему передвижению крови по сосудам, помогают в рассасывании существующих тромбов.
В том случае, если состояние пациента ухудшается, или медикаменты оказались бессильны, применяется хирургическое вмешательство. Специалист может назначить ангиопластику (открытие пораженной болезнью артерии) или же тромболиз (растворение тромба с помощью вводимого в кровь лекарства).
Важно знать! Операция может вызвать кровотечение в венах, проходящих через пищевод, и привести к развитию ишемии. Поэтому ее назначение должно иметь весомые основания.
Возможные осложнения
Среди основных осложнений патологий вены печени является переход заболевания в хроническую форму. В этом случае вылечить болезнь становиться очень трудно. Другими последствиями могут быть нагноение, попадание инфекции в кровь, заражение. Этот процесс остановить крайне сложно.
Стоит помнить, что болезни воротной вены очень серьезны и именно поэтому необходимо обращаться к специалисту сразу же после появления дискомфорта и боли в области печени. Кроме того, врачи рекомендуют проходить полное обследование не реже одного-двух раз в год, чтобы исключить вероятность возникновения патологий.
Читайте также:



