Первые прививки против вирусов

В условиях пандемии многие государства приступили к созданию лекарств и вакцин от нового коронавируса. Сообщается, что в России разработка прошла первую фазу — так ли это? Значит ли, что скоро можно ждать появления препарата? Чтобы разработать новое лекарство от неизвестного заболевания по всем правилам научного поиска нужно от 5 до 15 лет. Разобрали весь процесс на примере COVID-19 вместе с Равилем Ниязовым, специалистом по регуляторным вопросам и разработке лекарств Центра научного консультирования.
COVID-19 — инфекционное заболевание, вызываемое коронавирусом SARS-CoV-2. В тяжелых формах оно поражает легкие, иногда — сердце и другие органы. Особенно тяжело заболевание протекает, если у больного есть другие нарушения со стороны дыхательной или сердечно-сосудистой систем. Молниеносно возникшая пандемия COVID-19 поставила вопрос разработки лекарств и вакцин от новой инфекции. Это долгий процесс с множеством стадий, на каждой из которых исключают вещества-кандидатов. Только одно или небольшая группа таких веществ в итоге сможет стать безопасным и эффективным лекарством.
Шаг 1: понять, как развивается новое заболевание
Любая болезнь нарушает естественные физиологические и биохимические процессы в организме. Причины заболеваний могут быть разными, в том числе — инфекционными. Инфекционный агент (в случае COVID-19 это коронавирус SARS-CoV-2) заимствует и эксплуатирует биохимический аппарат клеток, перехватывая управление им, в результате чего клетки перестают выполнять свою физиологическую функцию. Для вируса SARS-CoV-2 основной мишенью являются клетки дыхательного эпителия, отвечающие за газообмен, то есть за дыхание.
Лекарством для лечения COVID-19 будет считаться любое вещество или комбинация веществ, которое будет способно (1) инактивировать вирус еще до того, как он успеет поразить клетку, или (2) нарушать жизненный цикл вируса внутри зараженной клетки, или (3) защищать новые непораженные здоровые клетки от инфицирования.
Чтобы создать лекарство от SARS-CoV-2, нужно хорошо знать, каков жизненный цикл вируса в организме человека:
- с какими клетками человека и через какие рецепторы на поверхности клеток он связывается, какой собственный вирусный аппарат для этого он использует;
- как вирус проникает в клетку;
- как вирус эксплуатирует биохимический аппарат клетки, чтобы воспроизводить собственный генетический материал и белки, нужные для сборки новых вирусных частиц;
- как вирус покидает инфицированную клетку, чтобы инфицировать новые клетки;
- как формируется иммунитет против вируса и какой вклад иммунитет вносит в тяжесть заболевания (чрезмерная иммунная реакция может вызывать тяжелое поражение внутренних органов).

Всё перечисленное — это совокупность фундаментальных знаний, необходимых для перехода к следующему этапу разработки лекарства — синтезу или биосинтезу веществ, которые могут нарушать свойства вирусных частиц, убивая вирус и при этом не вредя человеку. Например, так работают лекарства от ВИЧ-инфекции или гепатита C. Но при этих заболеваниях важно применять сразу несколько веществ из разных классов, чтобы вирус не становился устойчивым к терапии. Об этом нужно будет помнить и при разработке лекарств против SARS-CoV-2.
Для лечения вирусных заболеваний также могут использоваться иммуносыворотки, содержащие антитела, способные инактивировать вирус. Такие сыворотки можно получать от животных, например, лошадей или кроликов, но также и от человека, уже переболевшего заболеванием.
Однако самый эффективный подход — профилактика заболевания. Для этого используют вакцины — естественные или генетически модифицированные белки вируса, а иногда и живой, но ослабленный вирус. Вакцина имитирует инфекционное заболевание и стимулирует организм к формированию иммунитета. В последнее время также разрабатываются РНК- и ДНК-вакцины, но пока одобренных препаратов нет.
В отличие от традиционных вакцин, РНК-/ДНК-вакцины содержат не вирусные белки, а гены, кодирующие основные вирусные белки. Введение такой вакцины приводит к синтезу клетками белков вируса, на которые должна реагировать иммунная система и вырабатывать иммунитет против этих белков вируса. Гипотетически это должно препятствовать началу инфекционного процесса при заражении настоящим патогенным вирусом. Важно отметить, такие РНК- и ДНК-вакцины не должны кодировать те белки вируса, которые способны были бы привести к настоящей вирусной инфекции.
Шаг 2: поиск хитов
На ранней стадии разработки синтезируют и тестируют множество веществ — библиотеку. Основная цель этого этапа — найти группу хитов (hit — попадание в цель), которые бы связывались с нужной вирусной мишенью. Обычно это один из белков вируса. Иногда отбор идет из библиотек, состоящих из миллиардов низкомолекулярных веществ. Сейчас активно используют компьютерные алгоритмы — машинное и глубокое обучение — чтобы искать новые потенциально активные молекулы. Одна из компаний, успешно работающая в этом направлении, — InSilico Medicine, создана российскими математиками.
Другой источник потенциальных лекарств — выздоровевшие люди: в их крови содержатся антитела, часть из которых способны связываться с вирусом и, возможно, нейтрализовать его.
Шаг 3: поиск и тестирование лидов
Когда находят группу хитов, способную связываться с вирусным белком, переходят к следующему этапу скрининга. На этом шаге исключаются вещества, которые:
- нестабильны и быстро разлагаются;
- тяжелы/затратны в синтезе;
- токсичны для различных клеток человека в условиях лабораторных экспериментов на культуре клеток. Вещества не должны быть токсичны сами, токсичностью также не должны обладать продукты их метаболизма в организме, продукты их разложения и примеси, возникающие в процессе производства; вместе с тем если процесс производства способен с помощью очистки удалять продукты разложения или примеси, то такой хит может и не будет выведен из разработки;
- плохо растворимы в воде — лекарство должно в достаточном количестве растворяться в биологических жидкостях, чтобы распределиться по организму;
- быстро разлагаются в живом организме;
- плохо проникают через слизистые оболочки, клеточные мембраны или внутрь клетки, в зависимости от пути введения лекарства и расположения вирусной мишени.
Хиты, которые выдерживают эти испытания и проходят все фильтры, переводят в категорию лидов (lead — ведущий).
Лиды тестируют в еще более широкой серии экспериментов для принятия так называемых решений Go/No-Go о продолжении или остановке разработки. На этой стадии инициируются испытания на животных. Такая схема отбора нужна чтобы как можно раньше вывести из разработки бесперспективные молекулы, потратив на них минимальные время и ресурсы, поскольку каждый последующий этап является еще более затратным.
Те несколько лидов, которые успешно проходят очередные испытания, становятся кандидатами. К этому моменту разработка может длиться уже от трех до семи лет.
Шаг 4: испытания кандидатов и клинические исследования

Прежде чем перейти к испытаниям на людях, нужно выполнить исследования на животных и подтвердить отсутствие неприемлемой для человека токсичности, подобрать первоначальную безопасную дозу. На этом этапе кандидаты тоже могут отсеиваться — например, из-за генотоксичности (токсичности для генетического аппарата клетки) или канцерогенности (способности вызывать рак). Еще они могут оказаться небезопасными для беременных женщин или женщин детородного возраста, вызывать поражение головного мозга, печени, почек, сердца или легких. В зависимости от природы молекулы исследования проводят на грызунах, собаках, обезьянах, минипигах, кроликах и т.д.
В зависимости от природы заболевания, особенностей его терапии и свойств лекарства, какие-то исследования могут не проводиться или быть не значимы. Например, оценка канцерогенности лекарства не потребуется, если оно будет применяться в лечении краткосрочных заболеваний, как в случае COVID-19. Генотоксичность не оценивают для биопрепаратов или если лекарство предназначено для лечения метастатического рака и т. д. Суммарно доклинические исследования могут занимать 3–5 лет. Часть из них проводится параллельно с клиническими исследованиями.
Если доклинические исследования успешны, начинается клиническая разработка, которая условно делится на фазы. Это нужно, чтобы постепенно и контролируемо тестировать лекарство на все большем количестве людей. И снова стадийность процесса позволяет прекратить разработку на любом этапе, не подвергая риску многих людей.
- Первая фаза: здесь подтверждают первичную безопасность для людей в принципе, изучают поведение лекарства в организме человека, его биодоступность (способность достигать места действия в достаточных концентрациях), его взаимодействие с другими лекарствами, влияние пищи, половых и возрастных различий на свойства лекарства, а также безопасность для людей с сопутствующими заболеваниями (особенно важны заболевания печени и почек — эти органы отвечают за метаболизм и выведение лекарств), проверяют, не вызывает ли лекарство нарушение ритма сердца. Кроме того, на I фазе оценивают безопасный диапазон доз: эффективные дозы не должны быть неприемлемо токсичными.
- Вторая фаза: здесь начинают проверять эффективность лекарства на пациентах с заболеванием. На ранней II фазе оценивают, работает ли кандидатная молекула на людях с изучаемым заболеванием в принципе, а на поздней II фазе подбирают режим дозирования, если кандидатное лекарство было эффективным. При этом вещество, эффективное в лабораторных экспериментах, на животных моделях заболевания и даже в ранних клинических исследованиях на людях, вполне может не быть таким же рабочим в реальной медицинской практике. Поэтому и нужен длительный процесс поэтапной исключающей разработки, чтобы на выходе получить эффективное и безопасное лекарство.
- Третья фаза: здесь подтверждают эффективность и безопасность лекарства, а также доказывают, что его польза компенсирует те нежелательные реакции, которые неминуемо будет вызывать лекарство. Иными словами, в исследованиях третьей фазы надо понять, что баланс пользы и рисков положителен. Это всегда индивидуально. Например, у людей с ВИЧ в целом допустимо, если противовирусные лекарства вызывают некоторые нежелательные реакции, а в случае онкологических заболеваний приемлемы и более выраженные токсические реакции.
В случае вакцин, которые рассчитаны на здоровых людей, и особенно детей, приемлемы лишь легкие нежелательные реакции. Поэтому найти баланс трудно: вакцина должна быть высоко эффективной, и при этом вызывать минимальное число тяжелых реакций, например реже, чем 1 случай на 1000, 10 000 или даже 100 000 вакцинированных людей. Клиническая разработка может длиться до 5–7 лет, однако низкомолекулярные противовирусные лекарства для краткосрочного применения, как в случае COVID-19, можно протестировать быстрее — за 1–2 года.
Разработка многих отечественных противовирусных и иммуномодулирующих препаратов не соответствует такому научно выверенному процессу разработки.
Шаг 5: производство
Важный этап — наладить производство лекарства. Разработка процессов синтеза начинается в самом начале отбора лидов и постепенно дорабатывается, оптимизируется и доводится до промышленного масштаба.
В настоящее время против SARS-CoV-2 разрабатывается много разных методов лечения:
- низкомолекулярные соединения, которые нарушают жизненный цикл вируса. Трудность в том, что может быть нужно применять сразу несколько противовирусных лекарств. Сейчас надежды возлагают на ремдесивир. Есть данные, что может быть эффективен давно известный гидроксихлорохин, действующий не на сам вирус, а влияющий на иммунитет. Информацию, что комбинация лопинавира и ритонавира оказалась неэффективной у тяжелобольных пациентов, стоит интерпретировать с осторожностью: она может быть эффективна при более легких формах, или для профилактики, или у каких-то определенных подгрупп;
- противовирусные, в том числе моноклональные, антитела, которые связываются с ним на поверхности и блокируют его проникновение в клетку, а также помечают вирус для клеток иммунной системы. Антитела можно получать как биотехнологически, так и выделять из крови переболевших людей. Сейчас тестируются препараты, получаемые с помощью обоих методов;
- вакцины. Они могут представлять собой естественные или модифицированные белки вируса (модификации вводят для усиления выработки иммунитета), живой ослабленный вирус, вирусоподобные наночастицы, синтетический генетический материал вируса (РНК-вакцины) для того, чтобы сам организм человека синтезировал некоторые белки вируса и смог выработать антитела к нему. Одна из проблем в случае вакцин — простое введение белков вируса, пусть и модифицированных, не всегда позволяет сформировать иммунитет, способный защитить от реального заболевания — так называемый стерильный иммунитет. Даже образование антител в ответ на введение вакцины не гарантирует защиты: хорошим примером являются те же ВИЧ и гепатит C, хотя вакцина против гепатита B достаточно проста и при этом высокоэффективна. Хочется надеяться, что отечественные разработчики следуют рекомендациям Всемирной организации здравоохранения по проведению доклинических и клинических исследований вакцин, включая исследования провокации и изучение адъювантов;
- препараты для РНК-интерференции. Так называемые малые интерферирующие рибонуклеиновые кислоты (РНК) — это небольшие отрезки синтетически получаемой РНК, которые способны связываться с генетическим аппаратом вируса и блокировать его считывание, мешая синтезу вирусных белков или воспроизведению генетического материала вируса.
Процесс разработки лекарства — это научный поиск с неизвестным исходом. Он занимает много времени и требует участия большой команды профессионалов разных специальностей. Однако только реальный клинический опыт позволит оценить, удалось ли получить не только эффективное, но и безопасное лекарство, поэтому любое точное определение сроков получения лекарства — спекуляция. Получить эффективную и безопасную вакцину к концу года, если следовать всем правилам научного поиска, вряд ли удастся.
Детальные обсуждения процессов разработки новых лекарств и возникающих в связи с этим проблем — на YouTube-канале PhED.
По данным Минздрава Демократической Республики Конго, на начало декабря этого года в стране зарегистрировано 3201 подтвержденных случаев заболевания лихорадкой Эбола, 2209 заболевших умерли.
Сергей Нетёсов, доктор биологических наук, профессор, заведующий лабораторией биотехнологии и вирусологии факультета естественных наук Новосибирского государственного университета, член-корреспондент РАН
Африканский вирус оказался более актуальным, чем российские
Возбудитель лихорадки — вирус Эбола — впервые был обнаружен в 1976 году во время вспышки болезни в районе реки Эбола, протекающей между тогдашним Заиром (ныне Демократическая Республика Конго) и Суданом.
Если рассмотреть хронику создания вакцины против вируса Эбола и современное состояние дел в этой области в мире и в России, то становится понятным, как это поможет всем нам.
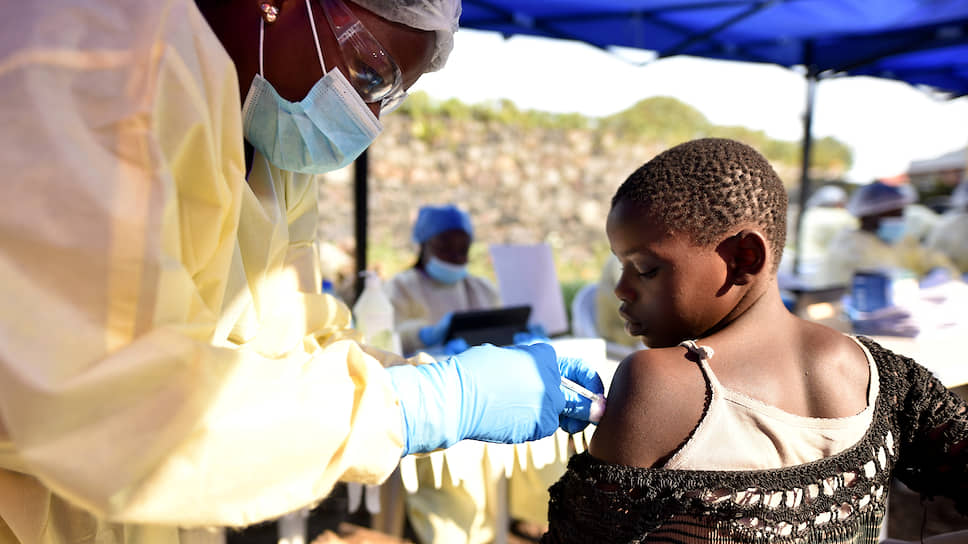
Вирус Эбола был впервые идентифицирован в 1976 году во время крупной вспышки вызванного им заболевания в Судане и тогдашнем Заире (теперь Демократическая Республика Конго; ДРК). Поскольку такие вспышки позднее случались не каждый год и их охват в несколько последующих лет был намного меньше, то ученые ограничились в те времена лишь разработкой иммуноферментных диагностикумов на ее маркеры.
Правда, основные фундаментальные исследования были проведены, в том числе секвенирование генома этого возбудителя, причем российские ученые здесь были одними из первых, включая вашего покорного слугу.
В 1990-е, а особенно в 2000-е годы масштаб и число вспышек заметно увеличились, и некоторые лаборатории в США и Канаде начали разработки и вакцинных препаратов, и средств лечения, а также диагностикумов нового типа на основе полимеразной цепной реакции. Однако для проведения полного цикла доклинических испытаний вакцинных препаратов необходимы весьма значительные средства, а с учетом особой опасности этой инфекции значительную часть таких работ необходимо проводить в лабораториях высшего, четвертого уровня биобезопасности. Ввиду этих причин полного цикла доклинических исследований перспективных, кандидатных, как говорят специалисты, вакцин против Эбола-вирусной инфекции до 2014 года так и не было завершено ни в одной из лабораторий мира.
По самым последним данным, природным резервуаром вируса Эбола вернее всего являются фруктоядные летучие мыши. Три вида таких мышей (Hypsignathus monstrosus, Epomops franqueti и Myonycteris torquata) могут быть носителями вируса без признаков заболевания. Из 24 видов растений и 19 видов позвоночных, экспериментально зараженных вирусом Эбола, удалось заразить только летучих мышей. Причем они не заболели, а просто несли в себе вирус в течение долгого времени. В обследовании в 2002–2003 годах 1030 животных, включая 679 летучих мышей из Габона и Республики Конго, только 13 фруктоядных мышей несли этот вирус. Кроме того, фрагменты вируса Эбола выделяли из тканей некоторых умерших западноафриканских равнинных горилл и центральноафриканских шимпанзе, которые иногда питаются фруктоядными летучими мышами. Что еще более важно, фрагменты РНК вируса Эбола были выявлены у клинически здоровых летучих мышей разных видов. Это означало, что летучие мыши могут быть носителями вируса без признаков заболевания, то есть хроническими носителями. А это и есть главное условие поддержания циркуляции вируса Эбола в природе.
Неожиданная по размаху, месту возникновения и продолжительности вспышка этого заболевания 2014 года в Гвинее, Сьерра-Леоне и Либерии сдвинула ситуацию с места. И уже в конце 2015 года несколько лабораторий и научно-исследовательских институтов в США, Канаде и некоторых других странах объявили о завершении доклинических испытаний нескольких кандидатных, вакцинных препаратов.
О создании прототипной вакцины объявили и у нас в России. Первыми были публикации группы ученых из НИИ эпидемиологии и микробиологии им. Н. Ф. Гамалеи Министерства здравоохранения России о разработке живой вакцины на основе рекомбинантного аденовируса. Однако к этому времени и сама вспышка закончилась, так что испытывать эти вакцины в полевых условиях реальной эпидемии стало негде.
В том же 2018 году, и опять неожиданно, началась вспышка Эбола-вирусной инфекции в ДРК. Как оказалось, один из вакцинных препаратов, разработанный на основе рекомбинантного живого вируса везикулярного стоматита, прошел к этому времени ограниченные клинические испытания в США.
От человека к человеку вирус передается при попадании вируссодержащих жидкостей от больных людей или инфицированных животных на слизистые оболочки или на микротравмы на коже. У больных и умерших концентрация этого вируса в крови и на слизистых оболочках необычайно велика и достигает 10 млн вирусных частиц на 1 мл. Поэтому близкое общение с больным с большой вероятностью приводит к заражению. Наконец, уже выздоровевший человек может нести в себе вирус (в семени мужчин, в грудном молоке женщин) до одного года после выздоровления.
Фото: Артем Геодакян / ТАСС
Производит сейчас этот препарат под названием Ervebo всемирно известный фармгигант MSD (Merck, Sharp and Dohme). Вследствие этого Всемирная организация здравоохранения совместно с правительством ДРК приняли решение о начале клинических испытаний данной вакцины прямо в очаге инфекции.
В настоящее время выявлено пять таксономических видов вируса Эбола, которые отличаются друг от друга процентом летальности. Штаммы вида Заир, которые и циркулируют сейчас в Демократической Республике Конго, самые опасные — со смертностью до 80%.
К настоящему времени, по данным сайта promedmail.org, этой вакциной привито уже более 250 тыс. человек из числа контактных лиц. По имеющимся данным, ни один из вакцинированных не заболел. Однако вспышку пока остановить не удалось, поскольку она развивается в зоне военного межплеменного конфликта, и даже просто находиться там опасно: были случаи убийств местных и иностранных врачей, да и противодействие вакцинации части населения тоже имеет место.
Между тем американская же компания Johnson & Johnson довела до клинических испытаний другую, двухкомпонентную вакцину на основе рекомбинантных аденовируса и вируса осповакцины, производящих при инъекции в организм антигенно значимые белки вируса Эбола. И в середине ноября эта вакцина также была разрешена ВОЗ для проведения полевых испытаний в ДРК, которые в ноябре же и начались.
В России за последнее десятилетие не было ни одного больного эболавирусной инфекцией. В то же время за эти же годы у нас в стране были десятки тысяч больных другими, домашними вирусными инфекциями (ветряная оспа, ротавирус, респираторно-синцитиальный вирус, метапневмовирус, вирусы парагриппа и другие) и сотни умерших от них.
Может, пора вспомнить про эти патогены и начать, наконец, разработки и производство вакцин против них, гораздо более актуальных для России инфекций?
Ученые по всему миру заняты разработкой спасительной вакцины от коронавируса COVID-19. Каждый день появляется информация от китайских, итальянских, американских, русских специалистов о том, когда может появиться лекарство и сколько ждать до его поступления в больницы. Сам процесс создания вакцины даже стал напоминать гонку вооружений. Красноречивый пример — попытка администрации Дональда Трампа перекупить немецкую биофармацевтическую компанию CureVac, занимающуюся разработкой вакцины, чтобы получить на нее эксклюзивные права. Давайте вместе разберемся, где занимаются исследованиями, какие успехи у ученых и когда ждать спасения.
Сообщения о разработке вакцины стали появляться еще в январе, когда вирус распространялся только в Китае. Но создать ее — это полдела. Чтобы использовать созданное лекарство, оно должно пройти серию испытаний и получить сертификат. Это может занять месяцы. При этом у ученых нет единого мнения о сроках появления вакцины.
Тесты проводятся на трансгенных мышах и макаках. Сейчас ученые оценивают возможные побочные эффекты препаратов и их безопасность. По словам Чуань Цинь, при помощи тестов на животных ученые также выявляют наиболее эффективные лекарства против пневмонии, а также основные способы передачи коронавируса.
Накануне китайские власти одобрили проведение клинических (на людях) испытаний вакцины, хотя ранее заявлялось, что такие испытания начнутся не раньше апреля. Начаты работы для подготовки массового производства вакцины.
В Италии — второй после Китая стране, сильно пострадавшей от коронавируса — ученые тоже трудятся над лекарством. Сегодня стало известно, что в ближайшую неделю здесь будут испытывать вакцину от компании Takis. Пока что речь идет об испытаниях на животных.
Вакцина получена на основании фрагмента генетического материала вируса.
В случае, если результаты испытаний окажутся удовлетворительными, можно будет приступать к тестированию на людях. Однако случится это, скорее всего, только осенью, говорят представители компании.
Серьезный прогресс в создании вакцины демонстрируют США: два дня назад здесь начались клинические испытания вакцины, разработанной компанией Moderna Therapeutics. В Исследовательском институте Kaiser Permanente Washington Research в Сиэтле лекарство ввели добровольцам. Интересно, что компания не проверяла свое изобретение на животных, сразу перейдя к опытам на людях.
Ожидается, что в первой фазе клинических испытаний примут участие 45 добровольцев — три группы по 15 человек в возрасте от 18 до 55 лет. Они получат различные дозы новой вакцины — две инъекции в плечо с перерывом в 28 дней. Наблюдать за участниками будут в течение 14 месяцев.
Эксперты признают, что понять, насколько вакцина эффективна, удастся только через несколько месяцев, а общедоступной она станет минимум через год-полтора.
Кроме того, в апреле начнутся испытания вакцины от другой американской компании — Inovio Pharmaceuticals.
На прошлой неделе стало известно о скандале, связанном с разработкой вакцины. Оказалось, что администрация президента США Дональда Трампа выходила на переговоры с руководством германской фирмы CureVac, занимающейся разработкой вакцины. Компания имеет филиалы в нескольких странах мира, в том числе в США. Администрация президента США пыталась переманить к себе исследовательское крыло компании или купить эксклюзивные права на готовую вакцину за 1 млрд долларов. В переговорах с руководством фармацевтической компании участвовал лично Трамп.
Позже информацию подтвердил глава МВД Германии Хорст Зеехофер, а министр иностранных дел Хайко Маас заявил, что собирается поднять этот вопрос с коллегами в ходе консультаций в формате G7.
В CureVac рассчитывают произвести вакцину против коронавируса к лету этого года. Еврокомиссия пообещала продолжить финансировать разработки этой компании.
По его словам, прототипы сначала испытывают на лабораторных животных. В июне ГНЦ планирует представить один или два варианта, которые окажутся лучше прочих с точки зрения эффективности и безопасности.
Вчера декан биологического факультета МГУ, академик РАН Михаил Кирпичников заявил, что прототип вакцины от коронавируса может быть создан за три месяца.
Заведующая кафедрой вирусологии Ольга Карпова пояснила, что в университете разработали технологию создания сферических частиц, которые могут стать носителем для антигенов любых вирусов, в том числе для коронавирусной инфекции.
По словам декана биоафака МГУ, для разработки прототипа новой вакцины требуется заказ и достаточный уровень финансирования.
Профессор уточнил, что они не могут работать с живым вирусом, поскольку для этого необходима лаборатория высокого уровня биологической безопасности.
Как только казанские ученые убедятся, что вакцина вызывает иммунитет против коронавируса у животных, они свяжутся с государственными организациями, имеющими право работать с живым вирусом. И после этого начнутся доклинические и клинические испытания.
Ризванов отметил, аналогов этой разработке в России нет. По его словам, уникальна она тем, что она создается на основе комбинации нескольких генов вируса. После его введения в клетке запускается процесс перепрограммирования и начинает производить не сам вирус, а лишь отдельные его белки. Организм распознает их и стимулирует выработку иммунитета.
Собственную вакцину разрабатывает японская фармацевтическая компания AnGes совместно с Университетом Осаки.
Компания специализируется на разработке ДНК-плазмида HGF, внехромосомного самовоспроизводящегося генетического элемента, и с помощью этой технологии будет создаваться вакцина от коронавируса.
Согласно пресс-релизу компании, такую вакцину можно сделать в более краткие сроки по сравнению с вакциной, создаваемой из вирусного белка, без использования опасных патогенов.
Над созданием медикаментов работает около 35 компаний и научных учреждений по всему миру, но даже если препарат появится уже сегодня, потребуется множество тестов, подтверждающих его безопасность и эффективность, на это могут уйти месяцы. Во Всемирной организации здравоохранения (ВОЗ) говорят, что это может занять около полутора лет. После этого нужно будет решить вопрос с массовым производством, поэтому сроки могут еще затянуться.

Может быть, и к лучшему, что большинство болезней детства можно предотвратить путём иммунизации. Под болезнями детства наверняка вы догадались, что мы имеем в виду ветряную оспу, паротит (свинку) или, например, краснуху.
Тема вакцинации ещё является очень острой среди родителей. Многие родители не соглашаются с такими препаратами из-за боязни аутизма у детей (чаще всего).
Редакция сайта Net-Bolezniam.Ru придерживается больше к медицинским доказательствам, но, конечно же, существуют и ситуации когда ребенку противопоказано назначить определенные вакцины, так что правы, могут быть и родители (но только частично). Врачи, как правило, знают, когда ребенку нельзя назначать определенную прививку и должны проинформировать родителей об этом.

Болезнь 1. Ветряная оспа (Ветрянка)
Ветрянка — распространенная болезнь у детей, но это не означает, что ею не могут заразиться взрослые люди (если не прошли вакцинацию).
В развитых странах, больше детей умирают от ветряной оспы, чем от других заболеваний, от которых можно также избавиться прививками.
Вирусом ветрянки можно заразиться воздушно-капельным путём или во время прямого контакта жидкостью из характерных язвочек на теле больного.
Раздражение начинается с поверхностных пятен на лице, груди, спине или других частей тела. Эти пятна очень быстро наполняются прозрачной жидкостью, высыпаются и образуют корку.
Прививка от ветрянки назначается в возрасте 12 — 18 месяцев.
Болезнь 2. Дифтерия
Дифтерия является бактериальным инфекционным заболеванием, которым можно заразиться аэрогенным путём.
В задней части шеи развивается плотная мембрана, которая может стать причиной таких нарушений:
- затрудненное дыхание;
- паралич;
- остановка сердца;
- смерть.
В некоторых странах, эта болезнь встречается очень редко.
Вакцина от дифтерии входит в комплексную прививку АКДС (DTPa), которая также содержит вакцины от коклюша и столбняка.
Иммунизация против дифтерии начинается в возрасте 2 месяцев.
В первые 6 лет жизни ребенку вводятся 5 доз прививок, а вот с 11 — 12 лет прививка АКДС делается через каждые 10 лет.
Болезнь 3. Краснуха
Краснуха — заразная болезнь, которая распространяется аэрогенным путём.
Обычно, краснуха является легкой инфекцией, провоцирующая легкий жар и слабое воспаление.
К сожалению, осложнения могут возникнуть у беременных женщин (которые раньше не болели краснухой). Как правило, осложнения характеризуются выкидышем или рождением ребенка с некоторыми проблемами здоровья.
Прививка от краснухи входит в комплексную прививку от краснухи, кори и паротита. Обычно эта вакцина делается дважды:
- первая доза назначается в возрасте 12 — 15 месяцев;
- вторая доза — в возрасте 4 — 6 лет.
Болезнь 4. Гемофильная инфекция
Такие болезни (вызванные Haemophilus influenzae B) появляются не только у детей, но и у взрослых.
Эта бактерия передаётся очень легко через воздух от больного к здоровому человеку.
Такие осложнения могут возникнуть в результате заражения гемофильной палочкой:
- инфекции:
- костей;
- оболочек сердца (перикардит);
- суставов;
- крови.
- острое воспаление горла;
- менингит.
Против гемофильной палочки назначается ХИБ-вакцина (Hib-прививка). Как правило, детям вакцинация от гемофильной палочки делается в 2 месяца, 4 месяца, 6 месяцев и в возрасте 12-15 месяцев.
Болезнь 5. Гепатит А
О гепатите А (болезни Боткина) наслышаны почти все. Гепатит А — заболевание печени, причиной которого является вируса гепатита А.
Основными путями заражения этим вирусом считаются потребление зараженных жидкостей или контакт с зараженным пациентом.
Рекомендуется приём 2 доз прививки от гепатита А для всех детей.
Первая доза назначается в возрасте 12 месяцев, а вторая в возрасте 24 месяцев.
Болезнь 6. Гепатит В
Гепатит В — вызван вирусом гепатита В и является острым кратковременным расстройством.
Во время этой болезни замечаются такие симптомы:
- боль на уровне мышц, суставов или живота;
- желтуха;
- рвота;
- диарея (понос);
- усталость;
- потеря аппетита.
В редких случаях, могут возникнуть осложнения:
Заразиться гепатитом В возможно при контакте с жидкостями пациента (например, кровь).
Передача вируса возможна и в таких ситуациях:
- незащищенный секс;
- от матери к плоду (в момент рождения);
- введение наркотических препаратов одноразовыми шприцами, использованными ранее зараженным больным.
К сожалению, 30 % всех носителей гепатита В не знают о своем диагнозе.
Противогепатитная прививка назначается детям, используя 3 дозы: первая — в момент рождения, вторая — через месяц (но не позже 4 месяцев), третья (последняя) — между 6 и 18 месяцев.

Болезнь 7. Грипп
Главная цель вакцины от гриппа уменьшить размеры эпидемии возникающая осенью и зимой. Поэтому иммунизация делается, начиная с сентября и заканчивая мартом, когда повышена вероятность заболеть гриппом.
Противогриппозную вакцину можно делать детям, начиная с 6 месяцев. При первом разе для того что повысить качество иммунизации, ребенку вводятся сразу 2 дозы этой прививки. Таким образом, удастся получить необходимый уровень антител, чтобы бороться с вирусом.
При малом количестве прививок от гриппа, ребенку можно назначить и одну дозу.
Болезнь 8. Корь
Корь — другая детская болезнь, но которой также могут заболеть и взрослые люди. К сожалению, вирус кори — самый контагиозный человеческий вирус. Этот вирус распространяется очень легко аэрогенным путём, даже во время чиханья.
Основными признаками кори являются:
- боль в горле;
- раздражение глаз;
- насморк;
- чиханье;
- кашель;
- повышение температуры;
- раздражение.
Корь может обостриться до таких последствий:
- судороги;
- пневмония;
- инфекции ужей;
- повреждение мозга;
- смерть.
Обычно, вакцина от кори назначается вместе с прививками от краснухи и паротита, которые включены в комплексный препарат для иммунизации. Вакцинация от этих болезней проходит в 2 этапа:
- первая доза назначается в возрасте 12-15 недель;
- вторая доза назначается в возрасте 4-6 лет.
Болезнь 9. Эпидемический паротит (свинка)
Эпидемический паротит — инфекционное заболевание, возбудитель которого (вирус) распространяется вместе с зараженными выделениями из носа.
Болезнь характеризуется такими симптомами:
- болезненное воспаление слюнных желез;
- усталость;
- головная боль;
- повышенная температура.
Самыми опасными осложнениями в случае эпидемического паротита считаются:
- воспаление яичек и яичников (что может привести к бесплодности);
- менингит;
- потеря слуха.
Как и в случае кори и краснухи, прививка от паротита содержится в комплексном препарате КПК и вводится в 2 дозы:
- первая — в возрасте 12-15 месяцев;
- вторая — в возрасте 4-6 лет.
Использование этой вакцины значительно уменьшило количество случаев заражения корью в развитых странах.
Болезнь 10. Пневмококковая инфекция
Эта инфекция является главной причиной таких расстройств (у детей младше 5 лет):
- бактериальный менингит;
- ушные инфекции;
- инфекции крови (сепсис);
- пневмония.
Болезнь представляет особую опасность для детей младше 2 лет из-за возможных осложнений.
Причиной пневмококковой инфекции является пневмококк. Распространение этой бактерии от больного человека к здоровому происходит при физическом контакте или при вдыхании каплей из носа, когда больной чихает или кашляет.
Из-за того что данная бактерия стала резистентной ко многим антибиотикам, болезнь лечится очень трудно.
С помощью противоневмококковой прививки можно предотвратить тяжелые случаи болезни и избежать инфекции ушей. Данная вакцина вводится в 4 дозы в возрасте от 12 до 15 месяцев.
Болезнь 11. Полиомиелит
Полиомиелит возникает в результате заражения полиовирусом через рот. Эта болезнь затрагивает работу головного мозга или спинного мозга, последствиями которых могут быть паралич или даже смерть.
В развитых странах, вакцинация от полиомиелита помогла почти полностью избавиться от этой болезни. Но в мире ещё существуют очаги полиовируса, из-за которых врачи не рекомендуют отказаться от этой прививки.
Вакцина содержит неактивный вирус и вводится инъекционным путём.
Прививка от полиомиелита вводится за 4 дозы:
- первая — в 2 месячном возрасте;
- вторая — в 4 месячном возрасте;
- третья — между 6 и 18 месяцев;
- четвертая — в 5 летнем возрасте.
Последняя доза вакцины создает шоковый эффект. Несмотря на опасения некоторых людей, вакцинация от полиомиелита не приводит к развитию болезни.
Болезнь 12. Ротавирусная инфекция
Ротавирусная инфекция — одна из самых частых причин острой диареи у новорожденных и детей, становясь причиной госпитализации многих детей.
Большинство детей болеют ротавирусной инфекцией до 15 летнего возраста.
Часто эта болезнь сопровождается и такими признаками:
Прививка от ротавируса назначается только перорально! Это не означает что после приёма этой вакцины, у ребенка больше никогда не возникнет диарея (например, по другим причинам), просто ротавирус станет безобидным для него.
Существуют 2 типа прививок от ротавируса:
- Первый тип назначается за 2 дозы:
- первая в 2 месяца;
- вторая в 4 месяца.
- Второй тип назначается в 3 дозы (первые 2 дозы совпадают по времени с первым типом + третья доза, которая принимается в возрасте 6 месяцев).
Болезнь 13. Столбняк
Столбняк характеризуется такими признаками:
- болезненные сокращения мышц на уровне всего организма;
- затруднения при открытии рта (сжимание челюстей) или при глотании.
Несмотря на серьёзность болезни, столбняк не является заразным заболеванием. Столбнячная палочка проникает в организм через царапины или раны.
Вакцина от столбняка, как правило, вводится вместе с прививками от дифтерии и коклюша, которые входят в общую прививку АКДС (DTPa).
Иммунизация начинается в 2 месячном возрасте. Когда ребенку исполнится 12 месяцев, у него на счету должны быть 5 полученных доз прививки АКДС. После 11 лет, ребенок получит прививку для взрослых, которая делается каждые 10 лет.
Болезнь 14. Коклюш
Коклюш — это болезнь, которая характеризуется острыми приступами кашля из-за чего ребенку трудно принимать еду, пить или даже дышать.
Причиной коклюша являются коклюшная палочка (бактерии Борде-Жангу).
Приступы коклюша могут продолжаться несколько недель и могут вызвать такие осложнения:
- пневмония;
- конвульсии;
- расстройства мозга;
- смерть.
Тяжелые случаи коклюша — характерны для детей младше 2 лет. Обычно, заражение происходит от взрослого человека путём вдыхания капель выделенных во время чиханья или кашля.
Как и в случае дифтерии или столбняка, прививка АКДС помогает при иммунизации организма от коклюша.
Раньше существовала другая прививка — КДС. Разница между КДС и АКДС в том, что АКДС содержит только некоторые части коклюшной палочки (отсюда и название Pa (АК) — acellular pertussis (ацеллюлярной коклюш)).
Начиная с 11 летнего возраста, назначается другая прививка от коклюша — DaP, которая защищает от коклюша и дифтерии.
Болезнь 15. Туберкулёз
Туберкулёз — очень серьёзное инфекционное заболевание, которое ещё очень распространено на нашей планете. Как правило, страдают легкие, но могут быть затронуты и другие жизненно важные органы (например, головной мозг, в случае туберкулёзного менингита).
В качестве вакцины от туберкулёза назначается БЦЖ-прививка.
Она делается в первые 3-7 дней от рождения новорожденным с весом тела больше 2 кг. Если ребенок родился недоношенным, тогда иммунизация делается при достижении веса тела 2,3 кг, но тогда используется более безопасная прививка БЦЖ-М.
Повторная вакцинация от туберкулёза делается в 7 лет.
Другие виды прививок
Существуют и другие виды прививок, которые, как правило, назначаются только в определенных случаях (например, поездка в страну, где инфекция определенным вирусом/бактерией очень распространена).
Если вам интересно о пользе прививок, рекомендуем прочитать и данную статью: Правда о прививках (вакцинации) и о возможных рисках
Конечно же, у вакцин существуют побочные эффекты и противопоказания, о которых мы напишем в будущих материалах.
Подпишитесь на наши новости, чтобы получить наши материалы.
Читайте также:


