Острые вирусные риносинуиты рс трансформируются в

Общие сведения
Риносинусит представляет собой собирательное понятие, включающее группу сочетанных воспалительных заболеваний носовой полости (риниты) и околоносовых пазух (ОНП). Принято считать, что слизистая оболочка околоносовых пазух сочетанно поражается при воспалении слизистой оболочки полости носа, поскольку тесные топографические взаимоотношения полости носа и ОНП, (единая кровеносная/лимфатическая) сеть способствуют быстрому переходу патологических процессов.
Актуальность проблемы различных форм риносинусита (РС) обусловлена широкой распространенностью данного заболевания среди взрослого и детского населения. Так, согласно статистическим данным риносинусит в России переносят около 10 млн человек/год, а удельный вес данной патологии в структуре ЛОР заболеваний варьирует от 15 до 35%.
Рост распространенности заболеваний носовой полости и околоносовых пазух происходит из-за увеличения числа ОРВИ, возросшей загрязненности окружающей воздушной среды, аллергенов, возросшей резистентности флоры в результате нерациональной антибиотикотерапии, снижения резервных возможностей (местного иммунитета) верхних дыхательных путей.
Риносинусит в настоящее время определяется, как сочетанное воспаление слизистой оболочки носовых ходов и придаточных пазух носа, для которого характерно наличие как минимум двух признаков (заложенность носа, обусловленная отеком слизистой оболочки/обструкцией носовых ходов и выделения серозного/гнойного экссудата из передних/задних отделов полости носа). Риносинуситы являются одной из причин формирования различных риногенных орбитальных/внутричерепных осложнений. Также, для острого риносинусита характерна тенденция к рецидивирующему затяжному течению и хронизации воспаления в ОНП, и частому распространению инфекции в нижние отделы респираторного тракта.
Система ОНП представлена парными верхнечелюстными (гайморовыми), лобными, клиновидными пазухами и решетчатым лабиринтом (рис. ниже).
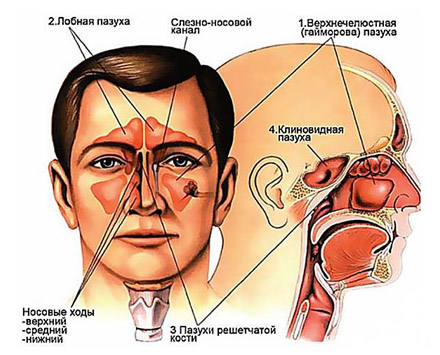
В воспалительный процесс может вовлекаться любая из ОН пазух. Однако, по частоте поражения у взрослых и детей после 7 лет на первом месте находится верхнечелюстная (гайморит), далее, решетчатая (этмоидит), затем лобная (фронтит) и на последнем месте — клиновидная (сфеноидит). В то время как у детей до 3 лет в 80–90% случаев в патологический процесс вовлекаются решетчатые пазухи, а в возрасте 3-7 лет наблюдается сочетанное поражение верхнечелюстной и решетчатой пазухи.
Кроме риносинусита инфекционной природы существуют и другие виды острого и хронического РС, хотя их удельный вес в структуре риносинуситов относительно невелик. К наиболее распространенным относятся:
- Полипозный риносинусит, представляющий собой хроническое заболевание слизистой оболочки носа и ОКП, ведущим симптомом которого является наличие и рецидивирующий рост полипов. Хронический полипозный риносинусит (код по МКБ-10: J33.0 — Полип полости носа; J33.1 — полипозная дегенерация синуса; J33.8 — Другие полипы синуса) в клинически манифестированной форме встречается у 1,3-2,1% случаев.
- Аллергический риносинусит (сезонный, круглогодичный аллергический РС) обусловлен реакцией организма на конкретный вид аллергена.
- Вазомоторный риносинусит —клиническая симптоматика развивается под воздействием неспецифических экзогенных/эндогенных факторов. Вазомоторный риносинусит подразделяется на медикаментозный, гормональный, рефлекторный (холодовой, пищевой), психогенный.
Патогенез
Развитие острого/хронического риносинусита у взрослых и детей практически всегда происходит на фоне инфицирования, застоя секрета, а также нарушения аэрации носовых пазух. Пусковым моментом чаще всего (более 80% случаев) выступает вирусная инфекция, а типичным возбудителем — риновирусы. Под влиянием инфекционного агента в слизистой оболочке носа и околоносовых пазух развиваются патологические процессы — воспалительная реакция с гиперсекрецией слизи, что проявляется отеком, нарушениями микроциркуляции и выраженным застоем секрета.
В развитии инфекционного процесса большую значимость, наряду с вирулентностью возбудителя большое значение имеет имеет состояние макроорганизма, определяющего чувствительность и резистентность к инфекции. При хронизации процесса нарушается механизм клеточного и гуморального иммунитета, формируется дефицит секреторного иммуноглобулина А, иммуноглобулинов классов A, G. В периферической крови уменьшается концентрация Т-лимфоцитов, уровень интерлейкина и активность фагоцитоза.
Развитию воспаления в ОНП способствуют аномалии/нарушения строения внутриносовых структур и решетчатого лабиринта, что приводит к нарушению проходимость естественных отверстий околоносовых пазух и механизмов их очищения и аэрации. В условиях снижения парциального давления кислорода и застоя секрета создаются условия для создает условий для рециркуляции (заброса инфицированной слизи из полости носа пазухи и обратно), и присоединения бактериальной инфекции.
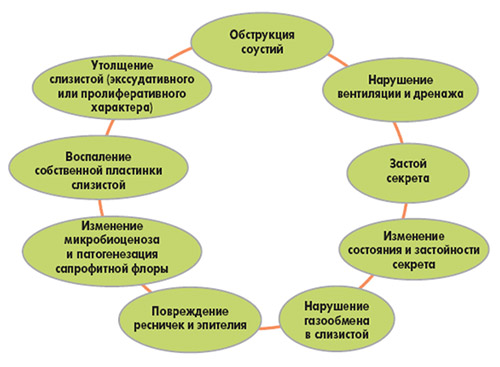
В слизистой оболочке постепенно возникает очаговая/диффузная метаплазия цилиндрического эпителия в многослойный, который лишен ресничек и неспособен удалять бактерии и вирусы со своей поверхности путем активного мукоцилиарного транспорта, повреждение/десквамация эпителиального слоя, утолщение базальной мембраны, что приводит к выраженному снижению эффективности мукоцилиарного транспорта. На рисунке ниже представлен схематически патогенез риносинуситов.
Классификация
В основу классификации положены несколько факторов. По течению заболевания различают:
- Острый риносинусит (продолжительность инфекционного процесса не превышает 4 недель с полным исчезновением симптоматики).
- Подострый риносинусит (продолжительность 4-12 недель с полным выздоровлением после проведения медикаментозной терапии).
- Рецидивирующий риносинусит (отмечается от 1 до 4 эпизодов острого синусита в год с периодичностью между обострениями не менее 8 недель во время которых симптомы заболевания отсутствуют).
- Хронический риносинусит (симптоматика присутствует на протяжении более 12 недель).
Острый риносинусит в свою очередь подразделяется на:
Определить переход вирусного РС в бактериальный поможет рисунок, приведенный ниже.
По течению: легкий; среднетяжелый; тяжелый.
По гистологическим характеристикам: катаральный; гнойный; полипозный; гнойно-полипозный.
Причины
Этиологически риносинуситы связаны с инфекциями, вызванными вирусами, бактериальной микрофлорой, грибами, как в виде монофлоры, так и в виде ассоциации микробов. Основными возбудителями являются респираторные вирусы (аденовирусы, риновирусы, коронавирусы, респираторно-синцитиальные). В 5–7% случаев причиной РС являются бактерии, преимущественно стрептококки, золотистый и эпидермальный стафилококки, пневмококки. Реже возбудителями являются кишечная палочка, протей, клебсиелла, синегнойная палочка.
Однако причиной РС могут выступать и другие факторы. Так, аллергический риносинусит развивается под воздействием различного рода аллергенов; вазомоторный — как реакция на различные неспецифические экзогенные/эндогенные фактор (медикаменты, изменение гормонального фона, условия окружающей среды, пища, эмоциональные реакции и др.).
Симптомы риносинусита
Классическими клиническими признаками ОРС (код по МКБ-10: J01) у взрослых являются бесцветные выделения из носа слизистого (катаральный риносинусит) или слизисто-гнойного характера (острый гнойный риносинусит), затруднение носового дыхания, в ряде случаев — нарушение обоняния. Гнойный секрет, как правило, появляется при бактериальном риносинусите. Симптомы риносинусита у взрослых варьируют в зависимости от тяжести течения заболевания:
- Легкая степень. Характерна заложенностью носа, слизистыми/слизисто-гнойными выделениями из носа, субфебрильная температура, слабость, головная боль. На рентгенограмме — толщина слизистой оболочки околоносовых синусов менее 6 мм.
- Средняя степень тяжести. Характерна заложенность носа, наличие гнойных выделений из носа, температура тела выше 37,5 °С, головная боль, общее недомогание, нарушение обоняния, при пальпации в проекции синуса болезненность, реже — иррадиация боли в уши, зубы, на рентгенограмме околоносовых синусов — толщина слизистой оболочки превышает 6 мм, затемнение в 1 или 2 синусах.
- Тяжелая степень. Выраженная заложенность носа, слабость, обильные гнойные выделения из носа, температура выше 38 °С, головная боль, аносмия, ощущение тяжести и давления в проекции ОНП, при пальпации в проекции синуса сильная болезненность, на рентгенограмме околоносовых синусов полное затемнение более чем в 2 синусах. В общем анализе крови – ускорение СОЭ, повышенный лейкоцитоз, сдвиг формулы влево, наличие орбитальных/внутричерепных осложнения.
Клинически хронический риносинусит проявляется стойкими периодическими выделениями из носа, не выраженным затруднением носового дыхания, частой головной болью и болью в области проекции той или иной ОНП. Выделения могут быть как слизистыми, так и гнойными, отходить при сморкании. Характерен постназальный синдром (стекание по задней стенке носоглотки вязкого секрета).
Снижение обоняния, гипертермия, общее недомогание и кашель, заложенность ушей менее характерны. Наиболее частой локализацией боли является лицо (область надбровья/переносицы), которая может иррадиировать в зубы верхней челюсти. Возможен реактивный отек век, незначительная отечность мягких тканей лица. Головная боль в период ремиссии отсутствует, однако носовое дыхание постоянно/периодически бывает затрудненным и при этом сохраняются слизистые/слизисто-гнойные выделения из носа. Во время выраженного обострения интенсивность симптоматики нарастает, часто присоединяются признаки общей интоксикации.
Анализы и диагностика
Диагноз устанавливается на основании жалоб пациента и симптоматики, а также данных инструментального/лабораторного обследования.
Основным методом инструментальной диагностики риносинусита является передняя риноскопия и эндоскопия. При ее проведении на фоне отека слизистой оболочки полости носа диффузной и застойной гиперемии выявляется патологическое отделяемое с локализацией в области выводных отверстий (соустий) ОНП, вовлеченных в воспалительный процесс или задней стенке глотки (при задней риноскопии). При вовлечении в процесс лобной/верхнечелюстной пазух отделяемое можно обнаружить в среднем, а при сфеноидите — в верхнем носовом ходе. При необходимости могут назначаться другие инструментальные методы обследования: УЗИ, рентгенография околоносовых пазух, КТ, МРТ.
Для определения возбудителя и чувствительности его к антибиотикам проводится бактериологическое исследование отделяемого из носовой полости и придаточной пазухи носа.
Лечение риносинусита
Лечение риносинусита у взрослых комплексное и направлено на:
- эрадикацию возбудителя (элиминационная терапия);
- улучшение дренажной функции/поддержание мукоцилиарного транспорта;
- уменьшение воспалительного процесса;
- восстановление аэрации ОНП;
- повышение механизмов местной иммунной защиты;
- предупреждение развития осложнений.
Проводится с целью элиминации патогена (вирусов и бактерий) из носовой полости. Включает ирригационные процедуры (промывания/спринцевания полости носа солевыми растворами). Для этой цели используются препараты на основе морской воды в изотонической концентрации солей. Нанесение изотонического раствора на слизистую оболочку оказывает деконгестивный эффект, нормализует реологические свойства слизи, улучшает носовое дыхание, способствует удалению патологического отделяемого и созданию условий для эффективного воздействия топических препаратов.
К таким препаратам относятся Маример, Салин, Аква Марис Стронг (спрей), Долфин. Можно использовать и аптечный стандартный изотонический раствор натрия хлорида или приготовить его самостоятельно, растворив 1 столовую ложку морской соли в стакане теплой воды. Такие лекарственные средства четко не дозируются, а кратность их введения может варьировать по потребности.
Одним из направлений патогенетической/симптоматической терапии у взрослых лиц является восстановление проходимости соустий околоносовых пазух. С этой целью назначаются препараты — деконгестанты (сосудосуживающие средства) и муколитические (секретолитические) средства.
Поэтому необходимо ограничить период применения деконгестантов коротким периодом (5-6 дней) и использовать такие препараты в минимально возможных дозах.
Не менее важное значение в лечении риносинуситов у взрослых играет разжижение густого вязкого секрета, что позволяет нормализовать функции ресничек и восстановить нарушенный мукоцилиарный транспорт. Это достигается назначением муколитиков (Ацетилцистеин, Карбоцистеин). Кроме того, Аацетилцистеин оказывает дополнительно антиоксидантное и противовоспалительное действие, что чрезвычайно важно при лечении риносинуситов.
Поскольку острый риносинусит развивается обычно на фоне ОРВИ для лечения (в первые 48 часов) можно использовать антивирусные препараты (Оксолиновая мазь, Ремантадин, Интерферон и другие).
При присоединении бактериальной флоры необходимо назначение антибиотиков (Амоксициллин, Азитромицин, Кларитромицин), при тяжёлой форме — Ампициллин, Цефтриаксон, Цефотаксим). Критерий эффективности антибиотикотерапии —динамика ведущих симптомов риносинусита и общего состояния больного. При отсутствии выраженного клинического эффекта в течение трех дней необходимо сменить антибиотик.
Для этой цели используются топические кортикостероиды (Флутиказон, Мометазон, Будесонид). Эти препараты эффективно подавляют отек, что способствует купированию ключевого звена патогенеза синуситов и риносинуситов — восстановлению функции соустьев. Также могут назначаться из противовоспалительных препаратов Парацетамол и Ибупрофен, оказывающих и жаропонижающее действие.
Хронический риносинусит в период обострения лечится так же, как и острый риносинусит. Основной особенностью при упорном течении ХРС является назначение более длительной антибиотикотерапии с учетом чувствительности возбудителя, выделенного из пунктата вовлеченной в патологический процесс ОНП.
Принято считать, что продолжительностью курс антибактериальной терапии менее 12 недель является недостаточной эффективным. Как правило, назначаются Амоксициллин, Цефтибутен, Цефуроксим, Азитромицин, Кларитромицин, Левофлоксацин, Гемифлоксацин, Моксифлоксацин в таблетках. Лечение полипозного риносинусита предусматривает удаление полипов и дальнейшее лечение полипозного ХРС по общей схеме.
Острый риносинусит признаки, осложнения и лечение
Острый риносинусит
Острый риносинусит: факторы риска
Выделяют ряд состояний и явлений, которые могут провоцировать появление острого риносинусита, а также отягощать течение заболевания. К таким поражающим факторам относятся:
• курение (как активное, так и пассивное);
• вдыхание раздражающих веществ;
• нарушения анатомической структуры полости носа – искривления перегородки, аденоидные вегетации, гипоплазия синусов, опухоли, искривленные носовые ходы и т.д.;
• нарушения мукоцилиарного клиренса;
• инфекционные поражения дыхательных путей, в особенности верхних отделов;
• повышенная влажность в помещениях;
Исключение воздействия на организм человека указанных факторов позволит предупредить развитие острого риносинусита, а также его осложнений.
Острый риносинусит: основные причины заболевания
Слизистая оболочка носа и околоносовых пазух имеют функциональную общность. Поэтому воспаление этих структур возникает, как правило, одновременно.
Острый риносинусит развивается в результате воздействия на организм комплекса факторов:
2. Окружающая среда – климатические условия, экологическая ситуация, условия жизни и труда, применение лекарственных препаратов (в особенности ацетилсалициловой кислоты, антибиотиков, гормональных и химиотерапевтических средств), инфекции.
3. Внутренние факторы – аномалии структуры носоглотки.
4. Изменения реологии слизи в полости носа (пересыхание или избыточное увлажнение).
5. Случайные факторы – переохлаждение, курение, применение искусственной вентиляции легких и т.д.
Причинные факторы приводят к изменениям в слизистых носа, что способствует усилению негативного влияния причинных факторов. В результате возникают следующие синдромы, снижающие местный иммунитет и устойчивость к развитию патологических процессов (в частности воспаления):
• нарушения реологических свойств слизи в полости носа;
• нарушения работы мукоцилиарной транспортной системы;
• снижение активности ответа на поражающие факторы со стороны иммунной системы.
Несмотря на то, что роль инфекций в возникновении острого риносинусита преувеличена, среди распространенных этиологических факторов следующие:
Важно! Как правило, воспалительный процесс начинается в узких участках носовых ходов (средние отделы).
У большинства пациентов с острым риносинуситом заболевание начинается в результате воздействия патогенного фактора непосредственно на полость носа или пазух. В более редких случаях патологический процесс начинается вследствие влияния этиологических факторов через лимфу, кровь.
Острый риносинусит: основные симптомы заболевания
Основными симптомами острого риносинусита, на которые чаще всего жалуются пациенты, являются:
1. Заложенность носа.
2. Наличие выделений из носа.
3. Боли или чувство сдавливания на лице.
4. Ослабление обоняния или полная его утрата.
Дополнительные симптомы, степень выраженности которых зависит от причин острого риносинусита:
• ощущение заложенности в ушах;
• боли в верхней челюсти;
• повышенная температура тела (развивается редко, чаще при инфекционном или вирусном характере заболевания);
• гнойное выделяемое из носа;
• боли в области лица, которые носят односторонний характер (чаще при инфекционной этиологии заболевания);
• односторонние выделения из носа (поражается одна половина полости носа, что часто при бактериальном остром риносинусите);
• отечность слизистой носа;
Важно! Симптомы ОРВИ (кашель, насморк, лихорадка, слабость, недомогание) нередко сопровождают острый риносинусит и указывают на вирусную этиологии, что важно при назначении лечения.
Симптомы осложнений острого риносинусита
• раздваивание картинки в глазах;
• снижение остроты зрения;
• сильная головная боль;
• отечность тканей на лице;
Важно! При наличии симптомов осложнений острого риносинусита на протяжении 3 часов больного следует направить в отделение оториноларингологии.
Признаки тяжелого течения острого риносинусита, в том числе у детей:
• респираторный дистресс-синдром, включающий обструкцию верхних дыхательных путей, затруднение глотания;
• выраженная рвота (обезвоживание);
• ригидность затылочных мышц (может быть признаком менингита);
• боли в горле (более 5 суток подряд);
• приступообразный кашель, схожий с симптоматикой коклюша.
Важно! Наличие указанных проявлений обязательно должно учитываться при постановке диагноза (степень заболевания) и назначении лечения.
Острый риносинусит: от каких заболеваний следует отличать
При постановке диагноза до назначения лечения важно дифференцировать острый риносинусит от таких патологий:
• инородное тело в полости носа;
• патологические процессы в зубах;
• патологии костей черепа;
• поражения нервной системы;
• грибковый синусит инвазивный;
• неинфекционный ринит. Основные симптомы – зуд в глазах, носу, полости рта, ушах, выделения из носа водянистого характера, чихание, заложенность носа, затекание слизи на заднюю стенку носоглотки (постназальное затекание).
Доктор после осмотра и обследования пациента должен установить правильный диагноз с учетом всех симптомов. После этого назначается комплексное лечение.
Нажмите тут - все материалы о насморке (ринит)
Все материалы портала о насморке (рините) по ссылке выше
Острый риносинусит: тактика лечения
Лечение (медикаментозное или хирургическое) острого риносинусита всегда комплексное. Направления – патогенетическое (воздействие на механизмы развития болезни) и симптоматическое (устранение симптомов).
Основные группы препаратов, которые применяются в терапии заболевания:
• солевые растворы назальные;
• глюкокортикоиды (гормональные противовоспалительные и противоотечные) для интраназального и перорального применения.
Важно! Нет достаточных доказательств эффективности применения антигистаминных, муколитических (разжижающих слизь) средств и деконгестантов (сосудосуживающие). Доктор может назначать такие препараты при обосновании их необходимости для пациента.
Хирургическое вмешательство применяется в следующих случаях:
• неэффективность медикаментозной терапии;
• тяжелое течение риносинусита;
• наличие тяжелых осложнений заболевания;
• бактериальный острый риносинусит на фоне иммунодефицитов и приема иммуносупрессоров.
Виды хирургических вмешательств при остром риносинусите:
1. Дренирующие эндоскопические вмешательства в пазухах.
2. Трепанопункция лобных пазух.
Особенности назначения антибиотиков при остром риносинусите
Антибактериальная терапия назначается больным с доказанной инфекционной этиологией заболевания, а также при осложненном течении риносинусита.
Препарат выбора – амоксициллин в комбинации с клавулановой кислотой (защищенные аминопенициллины). При наличии подтверждения того, что возбудители риносинусита атипичные назначают в первую очередь антибиотики макролиды. Также антибиотики-макролиды являются препаратами выбора при наличии противопоказаний для назначения амоксициллина.
Препараты второй линии – цефалоспорины (цефтриаксон), фторхинолоны (левофлоксацин).
Важно! Если пациент находится на амбулаторном лечении, следует отдавать предпочтение пероральным формам лекарственных препаратов антибактериального действия.
Острый риносинусит: возможные осложнения
Осложнения заболевания – редкое явление. На фоне острого риносинусита возможно развитие осложнений со стороны органов зрения, головного мозга и костной системы.
• реактивный отек век;
Осложнения со стороны головного мозга:
Среди костных осложнений вероятно развитие остеомиелитов костей черепа на лицевой части.
Своевременное выявление заболевания обеспечит его легкое течение и позволит исключить развитие осложнений!
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
Актуальность проблемы острого риносинусита (ОРС) обусловлена широкой распространенностью данного заболевания. Риносинусит – один из наиболее распространенных диагнозов в амбулаторной практике. В США около 15% взрослого населения страдает различными формами риносинусита [15]. Согласно статистике, в России данное заболевание переносят около 10 млн человек в год, а в структуре ЛОР-стационаров данная патология составляет от 15 до 36% [9]. Согласно данным бюро медицинской статистики Департамента здравоохранения г. Москвы, распространенность синуситов составляет 1 420 случаев на 100 тыс. взрослого населения [6].
Этиопатогенез ОРС преимущественно обусловлен риногенным инфицированием ОНП через естественные соустья, посредством которых осуществляются аэрация и дренирование пазух [7, 11]. Пусковым моментом развития ОРС, как правило, является вирусная инфекция, при которой ОНП поражаются почти в 90% случаев. Исследования последних лет показали, что основными возбудителями ОРС являются респираторные вирусы (риновирусы, респираторно-синцитиальные, аденовирусы, коронавирусы). Под воздействием вируса на мерцательный эпителий полости носа и ОНП эпителиальные клетки теряют реснички, эпителий становится рыхлым, развивается отек слизистой оболочки. В результате данных процессов, а также активного выброса провоспалительных медиаторов развивается воспалительная реакция. Следствием этого являются нарушение аэрации синусов, инактивация мукоцилиарного клиренса и скопление серозного экссудата в просвете синусов. Снижение скорости мукоцилиарного транспорта позволяет продлить время контакта патогенных бактерий со слизистой оболочкой и способствует бактериальному инфицированию [9, 11].
По данным многочисленных исследований, основными возбудителями бактериального ОРС (ОБРС) являются Streptococcus pneumoniae, Haemophilus influenzae и Moraxella catarrhalis, выявляемые у взрослых пациентов в 20–43, 22–35 и 2–10% случаев соответственно [18]. Наиболее значимый из этих микроорганизмов – несомненно, пневмококк – Streptococcus pneumoniae, т. к. частота спонтанной эрадикации данного патогена при ОБРС составляет всего 30%, в то время как для Haemophilus influenzae и Moraxella catarrhalis – 60 и 80% соответственно. Для других возможных возбудителей (анаэробы, стрептококки, включая Streptococcus pyogenes, и Staphylococcus aureus) вероятность спонтанной эрадикации составляет 50/50 [18].
По данным российских исследований, доминирующими возбудителями ОБРС у взрослых пациентов также являются пневмококк и гемофильная палочка, а Moraxella catarrhalis выделяется только в единичных случаях. Кроме того, в отдельных исследованиях отмечается изменение общепринятой картины результатов микробиологического исследования при ОБРС – преобладание в отдельных популяциях гемофильной палочки, а также выделение из мазков стрептококков различных серогрупп [5, 8, 13]. Согласно данным зарубежных авторов, имеет место увеличение удельного веса золотистого стафилококка в этиологической структуре возбудителей ОБРС [2].
Таким образом, можно констатировать, что наиболее важными факторами развития риносинусита являются воспаление и отек слизистой оболочки полости носа и синусов, нарушение их аэрации и дренирования, вирусная и бактериальная инфекция.
В зависимости от длительности заболевания различают:
1) острый синусит (длительность болезни менее 12 нед. и полное исчезновение симптомов после выздоровления);
2) рецидивирующий синусит (от 1 до 4 эпизодов острого синусита в год, периоды между обострениями длятся не менее 8 нед., в это время симптомы заболевания отсутствуют, лечение не проводится);
3) хронический синусит (наличие симптомов в течение более чем 12 нед.).
Согласно европейским рекомендациям по риносинуситу (European position paper on rhinosinusitis and nasal polyps (EPOS)) 2012 г., клинический диагноз ставится при наличии 2-х или более симптомов, из которых обязательными являются затруднение носового дыхания и наличие выделений из полости носа или по задней стенке глотки, а дополнительными – ощущение давления или боль в лицевой области, а также снижение обоняния [1].
Согласно EPOS 2012 г., ОРС подразделяют на поствирусный ОРС, который характеризуется усилением симптомов после 5 дней или сохранением симптомов после 10 дней, но с общей продолжительностью менее 12 нед., и ОБРС, который характеризуется более тяжелым течением: лихорадкой >38°С, выраженной болью в области лица, гнойным секретом в полости носа.
В настоящее время основной проблемой клинической практики является разграничение вирусного и бактериального ОРС. Это особенно важно с точки зрения распространенности того и другого процесса: по современным понятиям, острое гнойное воспаление ОНП встречается в 3–5% случаев, в остальных случаях речь идет о вирусном источнике заболевания. Эти данные заставляют трезво относиться к схемам этиотропного лечения с назначением противовирусной или системной антибактериальной терапии (АБТ).
Большинство российских специалистов считают рентгенографию ОНП обязательной для подтверждения диагноза ОБРС. Однако исследования показали, что у большинства пациентов с ОРВИ при проведении рентгенологических исследований выявляются изменения, неотличимые от таковых при ОБРС [2]. Поэтому в соответствии с руководствами EPOS и IDSA 2012 г. при неосложненном течении ОРС рентгенологические исследования не показаны. Компьютерная томография показана пациентам с ОБРС при наличии подозрений на развитие орбитальных и/или внутричерепных осложнений [1, 2].
Основным методом дифференциальной диагностики вирусного и бактериального ОРС остается анализ клинических данных. Одним из важных критериев при этом является длительность заболевания [19].
Однако, основываясь на общей клинической картине, врачи могут правильно поставить диагноз ОБРС только в 50% случаев. Исследование показало, что продолжительность заболевания может варьировать от 1 до 33 дней, при этом большинство пациентов выздоровело или почувствовало облегчение через 7–10 дней. У 60% пациентов с длительностью симптомов ОРВИ более 10 дней были высеяны бактерии из отделяемого синусов [20].
Основной спорный вопрос лечения ОРС – назначение антибактериальных препаратов (АБП). Согласно проведенным исследованиям, более 90% врачей общей практики и оториноларингологов назначают АБП при наличии симптомов риносинусита [20]. Широкое назначение АБП приводит к росту антибиотикорезистентности. Следует также помнить о таких нередко тяжелых осложнениях антибиотикотерапии, как гепатотоксичность, аллергические реакции, дисбиоз.
В рандомизированных клинических исследованиях у пациентов с ОБРС, в которых сравнивались антибиотики и плацебо, было показано, что около 70% случаев заболевания заканчиваются самопроизвольным выздоровлением без применения АБП [15]. Ряд исследований подтвердили отсутствие достоверных различий по скорости исчезновения симптомов ОБРС при назначении пациентам амоксициллина или плацебо [16]. В систематических обзорах и метаанализах, выполненных с 2005 по 2012 г., при оценке эффективности антибиотиков в сравнении с плацебо у взрослых пациентов с ОБРС улучшение или выздоровление было отмечено в 72,9% случаев при АБТ и в 65,0% при применении плацебо [1]. Таким образом, антибиотики обеспечивают небольшое, но достоверное улучшение исхода заболевания, которое, несомненно, было бы гораздо более значительным при возможности исключения из исследований пациентов с вероятным вирусным риносинуситом, не нуждающихся в АБТ.
В связи с трудностями получения материала для микробиологического исследования при ОБРС, а также необходимостью ожидания результатов в течение 3–7 дней АБП назначаются эмпирически. Однако нельзя при этом забывать об основных принципах антибиотикотерапии, таких как:
1) высокая активность антибиотика in vitro в отношении основных возбудителей ОБРС;
2) отсутствие клинически значимой антибиотикорезистентности;
3) подтвержденные эффективность и безопасность АБП.
Как уже говорилось, основными возбудителями ОБРС являются Streptococcus pneumoniae, Haemophilus influenzae и Moraxella catarrhalis. При эмпирическом подборе АБП должны учитываться именно эти возбудители.
Крайне важно иметь представление об антибиотикорезистентности микроорганизмов, которая отличается не только в различных странах, но и в отдельных регионах и областях внутри одной страны. Основным механизмом резистентности является продукция b-лактамаз, которые вырабатывают штаммы Streptococcus pneumoniae, Haemophilus influenzae, Staphylococcus aureus, Moraxella catarrhalis и др.
Наиболее масштабные данные об антибиотикорезистентности пневмококков в РФ были получены в многоцентровом проспективном микробиологическом исследовании ПеГАС [4]. В ходе этого исследования, проведенного в 2007–2009 гг. в различных городах РФ, было собрано 715 штаммов пневмококков. Данные о чувствительности пневмококков к пенициллину и амоксициллину свидетельствуют, что в большинстве регионов РФ пневмококки сохраняют высокую чувствительность к пенициллину и особенно к амоксициллину.
Обращает на себя внимание высокая резистентность штаммов Streptococcus Pneumoniae и гемофильной палочки к ко-тримоксазолу и тетрациклинам. Частота выделения пневмококков, нечувствительных к макролидам, в РФ составляет около 10%. У штаммов гемофильной палочки, выделенных в РФ, частота продукции β-лактамаз, по данным различных исследований (2006–2009 гг.), варьировала от 5 до 9% [5, 12].
Это еще раз подтверждает преимущества амоксициллина, который является наиболее активным пероральным β-лактамом в отношении штаммов Streptococcus pneumoniae, в т. ч. против изолятов со сниженной чувствительностью к пенициллину.
По данным зарубежных исследований, в США отмечается высокая частота резистентности респираторных возбудителей к пенициллинам и макролидам [18, 22]. В Европе отмечаются значительные географические различия в частоте резистентности респираторных патогенов к пенициллинам и макролидам: более благополучная картина наблюдается в скандинавских странах, в то время как в Испании, Греции и Франции частота выделения пневмококков, устойчивых к пенициллину и макролидам, составляет 25% и более. Сходная ситуация отмечается и с резистентностью штаммов Haemophilus influenzae [17].
На большей части территории России уровень резистентности микрофлоры при остром синусите остается не таким высоким, чтобы в настоящее время говорить об использовании высокодозных АБП или применении фторхинолонов в качестве стартовой терапии.
Наряду с системной АБТ отечественными оториноларингологами традиционно применяются промывание полости носа солевыми растворами, а также местная антибактериальная, муколитическая терапия.
Уровень доказательности и рекомендаций по лечению риносинусита у взрослых представлен в таблице 2. В качестве средства патогенетической терапии рекомендованы интраназальные ГКС, особенно у пациентов с аллергическим ринитом в анамнезе. Данные препараты применяются как в качестве монотерапии при поствирусном риносинусите, так и в сочетании с системной АБТ у пациентов с ОБРС.
В тяжелых случаях ОБРС руководство EPOS 2012 г. рекомендует даже использование пероральных кортикостероидов коротким курсом с целью уменьшения выраженного воспаления и болевого синдрома [1], однако данное положение не поддерживается отечественными руководствами [10].
В последние годы в России все шире стала внедряться топическая кортикостероидная терапия ОРС. В то же время значительное место занимает применение других методов разгрузочной терапии, которые считаются излишними и необоснованными согласно европейским и американским стандартам [1, 2, 10]. Так, при наличии слизисто-гнойного отделяемого показана пункция верхнечелюстных пазух. Согласно отечественным рекомендациям, эвакуация слизисто-гнойного содержимого представляет собой мощный фактор патогенетического лечения острых синуситов. При этом не рекомендуются дренирование и введение антибактериальных или сложных лекарственных смесей непосредственно в пазухи [6, 10, 11].
Спорным является вопрос о применении топической антибиотикотерапии. В России традиционно в лечении ОРС применяется ряд препаратов, которые помимо местного антибактериального действия оказывают также противовоспалительный и сосудосуживающий эффекты. Их применение не поддерживается стандартами EPOS и IDSA. Однако на основании исследований, продемонстрировавших эффективность топических антибиотиков, данная группа препаратов была включена в отечественные рекомендации по лечению ОРС [10, 23].
Большое значение в лечении синуситов имеют размягчение и разжижение вязкого, густого секрета. С этой целью могут быть использованы растворы для промывания полости носа, а также различные муколитические, секретомоторные и секретолитические препараты. Руководства EPOS 2012 г. и IDSA 2012 г. рекомендуют к применению ирригационную терапию, а также секретолитический препарат Синупрет в связи с доказанной эффективностью, однако отрицают использование муколитиков [1, 2]. По мнению отечественных авторов, такая позиция может быть связана со сложностью фармакологической оценки эффективности муколитических препаратов. Многолетние наблюдения, свидетельствующие о благоприятном действии муколитических препаратов на течение острых синуситов, а также результаты исследований, подтверждающие клиническую эффективность муколитиков, позволили включить данные препараты в отечественные рекомендации по лечению ОРС [3, 10].
Таким образом, проблема лечения больных острым синуситом остается чрезвычайно актуальной, что обусловлено количеством таких больных, сложностью постановки диагноза, назначением адекватной этиопатогенетической терапии. Существенную помощь в решении данных проблем оказывают современные рекомендации, позволяющие правильно интерпретировать многочисленные отечественные и зарубежные литературные данные.
- Fokkens W.J., Lund V.J., Mullol J. et al. EPOS 2012: European position paper on rhinosinusitis and nasal polyps 2012 // Rhinology. 2012. Vol. 50 (1). Р. 1–12.
- Chow A.W., Benninger M.S., Brook I. et al. IDSA clinical practice guideline for acute bacterial rhinosinusitis in children and adults // Clin Infect Dis. 2012; Vol. 54 (8). Р. 72–112.
- Гаращенко Т.И. Мукоактивные препараты в лечении заболеваний носа и околоносовых пазух // РМЖ. 2003. Т. 9. № 19. С. 806–808.
- Козлов Р. С., Сивая О. В., Кречикова О. И. и др. Динамика резистентности Streptococcus pneumoniae к антибиотикам в России за период 1999–2009 гг.
- Колосов А.В., Гучев И.А., Кречикова О.И. Острый бактериальный риносинусит у военнослужащих: этиология, чувствительность к антибиотикам и эффективность антимикробной терапии // Клиническая микробиология и антимикробная химиотерапия. 2009. № 11 (1). С. 14–21.
- Крюков А.И., Студеный М.Е., Артемьев М.Е. и др. Лечение пациентов с риносинуситами: возможности консервативного и оперативного воздействия // Медицинский совет. 2012. № 11.
- Лопатин А.С. Антибиотикотерапия острых воспалительных заболеваний околоносовых пазух // Consilium mediсum. 2003. Т. 05. № 4. С. 1–8.
- Отвагин И. В. Фармакоэпидемиологическое и клинико-бактериологическое обоснование применения цефалоспоринов у больных острым синуситом: Автореф. дис. … канд. мед. наук. Смоленск, 1998. 22 с.
- Янов Ю.К. и др. Практические рекомендации по антибактериальной терапии синусита (пособие для врачей). СПб., 2002. 23 с.
- Рязанцев С.В. Принципы этиопатогенетической терапии острых синуситов (метод. реком.). СПб., 2013. 40 с.
- Рязанцев С.В. Острый синусит. Подходы к терапии (метод. реком.). М., 2003. 16 с.
- Сидоренко С.В. Тенденции в распространении антибиотикорезистентности среди возбудителей внебольничных инфекций на территории Российской Федерации // Consilium medicum. 2007. № 9 (1).
- Страчунский Л.С., Тарасов А.А., Крюков А.И. с соавт. Возбудители острого бактериального риносинусита. Результаты многоцентрового микробиологического исследования SSSR // Клиническая микробиология и антимикробная химиотерапия. 2005. № 7 (4). С. 337–349.
- Страчунский Л.С., Каманин Е.И., Тарасов А.А. и др. Антибактериальная терапия синусита // Клиническая микробиология и антимикробная химиотерапия. 1999. № 1 (1). С. 83–88.
- Anand V.K. Epidemiology and economic impact of rhinosinusitis // Ann Otol Rhinol Laryngol Suppl. 2004. Vol. 193. Р. 3–5.
- Garbutt J. M., Banister C., Spitznagel E., Piccirillo J. F. Amoxicillin for acute rhinosinusitis: a randomized controlled trial // JAMA. 2012. Vol. 307 (7). Р. 685–692.
- Gracia M., Diaz C., Coronel P. et al. Antimicrobial susceptibility of Haemophilus influenzae and Moraxella catarrhalis isolates in eight Central, East and Baltic European countries in 2005–06: results of the Cefditoren Surveillance Study // J Antimicrob Chemother. 2008. Vol. 61 (5). Р. 1180–1181.
- Hadley J. A., Pfaller M. A. Oral beta-lactams in the treatment of acute bacterial rhinosinusitis // Diagn Microbiol Infect Dis. 2007. Vol. 57 (3 Suppl). Р. 47–54.
- Hansen J.G., Schmidt H.,Rosborg J., Lund E. Predicting acute maxillary sinusitis in a general practice population // BMJ. 1995. Vol. 311. Р. 233–236.
- Little D.R., Mann B.L., Godbout C.J. How family Phisitians distinguish acute sinusitis from upper respirator tract infrctions: a retrospective analysis // J Am Board Fam Pract. 2000. Vol. 13. Р. 101–106.
- Rosenfeld R.M., Andes D., Bhattacharyya N. et al. Clinical practice guideline: adult sinusitis // Otolaryngol Head Neck Surg. 2007. Vol. 137. Р. 1–31.
- Sahm D.F., Benninger M.S., Evangelista A.T. et al. Antimicrobial resistance trends among sinus isolates of Streptococcus pneumoniae in the United States (2001–2005) // Otolaryngol Head Neck Surg. 2007. Vol. 136 (3). Р. 385–389.
- Lund V.J., Grouin J.M., Eccles R., Bouter C., Chabolle F. Efficacy of fusafungine in acute rhinopharyngitis: a pooled analysis // Rhinology. 2004 Dec. Vol. 42 (4). Р. 207–212.
Только для зарегистрированных пользователей
Читайте также:


