Острые вирусные инфекции клиника лечение профилактика
ЛЕКЦИЯ № 14. Острые респираторные заболевания. Грипп. Парагрипп. Этиология, эпидемиология, патогенез, клиника, диагностика, лечение
1. Острые респираторные заболевания
Острые респираторные заболевания (ОРЗ, острые респираторно-вирусные инфекции, ОРВИ) широко распространены, характеризуются общей интоксикацией и преимущественным поражением слизистых оболочек дыхательных путей. Относятся к антропонозным инфекциям с воздушно-капельным механизмом передачи. Чаще болеют дети. Встречаются в виде спорадических случаев и эпидемических вспышек.
Этиология. ОРЗ вызываются:
1) вирусами гриппа различных антигенных типов и вариантов;
2) вирусами парагриппа – четыре типа;
3) аденовирусами – тридцать два типа;
4) реовирусами – три типа;
5) риновирусами – свыше ста типов;
6) коронавирусами – четыре типа;
7) респираторно-синцитиальным вирусом;
8) энтеровирусами – около семидесяти типов;
9) вирусом простого герпеса.
Основными бактериальными возбудителями ОРЗ являются условно-патогенные пневмотропные микроорганизмы (стрептококки, стафилококки, микоплазмы, хламидии и др.).
Патогенез. Входные ворота инфекции – различные отделы респираторного тракта, где и возникают воспалительные изменения.
Дифференциальная диагностика случаев ОРЗ трудна, по-этому в работе практического врача этиологическая характе-ристика заболевания часто остается нераскрытой. Во время эпидемических вспышек характерная клиническая картина позволяет предположить наличие болезни. Подтверждением диагноза является увеличение титра специфических антител в парных сыворотках. Первая сыворотка берется до 6-го дня болезни, вторая – через 10—14 дней.
Диагноз подтверждается нарастанием титров в 4 раза и больше. Используют РСК и РТГА. Обнаружение возбудителей при помощи иммунофлюоресцентного метода является быстрым методом расшифровки этиологии заболеваний. Сходные клинические проявления перенесенных заболеваний оставляют после себя лишь типоспецифический иммунитет. Из-за этого один и тот же человек может переносить ОРЗ 5—7 раз в течение года. Особенно часто это наблюдается в детских коллективах.
Лечение. При неосложненных ОРЗ больных лечат в домашних условиях. Госпитализации подлежат больные с тяжелыми и осложненными формами болезни, а также лица из организованных коллективов. Антибактериальные препараты назначают лишь при присоединении бактериальной инфекции и наличии микробных осложнений (отитов, пневмоний, синуситов и др.). Во время лихорадочного периода больной должен соблюдать постельный режим. Назначают витаминотерапию (витамин С – до 300 мг). Для уменьшения кашля используют паровые ингаляции, отхаркивающие средства. При выраженном рините в нос закапывают галазолин, нафтизин, санорин и др. В случае необходимости назначают другие симптоматические средства. Можно использовать антигриппин, представляющий собой комплекс симптоматических препаратов. При тяжелых формах болезни возможно введение в первые дни болезни нормального человеческого иммуноглобулина (гамма-глобулина) по 6 мл м/в. При развитии синдрома ложного крупа у детей необходимо увлажнять воздух в помещении (развешивать мокрые простыни, ставить посуду с теплой водой), накладывать теплые или горячие компрессы на область шеи.
Прогноз благоприятный. Средняя продолжительность нетрудоспособности – 5—7 дней.
Профилактика. Изоляция больного от окружающих, выделение индивидуальной посуды, которую следует продезинфицировать. Мероприятия в очагах инфекции такие же, как при гриппе. К профилактическим мерам относятся также закаливание, общеукрепляющие процедуры, полноценный летний отдых, здоровый образ жизни (соблюдение режима дня, регулярные прогулки, соответствующий возрасту сон, употребление свежих фруктов, чеснока и лука).
Грипп – антропонозное заболевание вирусной природы. Характеризуется острым началом, лихорадкой, симптомами общей интоксикации и поражением респираторного тракта, передается воздушно-капельным путем.
Этиология. Возбудители гриппа – РНК-содержащие вирусы, которые относят к семейству ортомиксовирусов, которые вклю-чают род вирусов гриппа А, род вируса гриппа В и С. Вирусы гриппа рода А подразделяются на многие серотипы. Постоянно возникают новые антигенные варианты. Вирус гриппа имеет сферическую оболочку, покрытую шипиками, образованными двумя гликопротеинами: нейраминидазой, представляющей собой белковый энзим, способствующий проникновению вируса в клетку хозяина, и гемагглютинином – белком. Вирус гриппа быстро погибает при нагревании, высушивании и под влиянием различных дезинфицирующих агентов.
Патогенез. Воротами инфекции являются верхние отделы рес-пираторного тракта. Вирус гриппа избирательно поражает цилиндрический эпителий дыхательного тракта, в особенности трахеи. Размножаясь в клетках цилиндрического эпителия, вызывает их дегенеративные изменения, используя содержимое эпителиальных клеток для построения новых вирусных частиц. Также выход зрелых вирусных частиц сопровождается гибелью эпителиальных клеток, а некроз эпителия и связанное с этим разрушение естественного защитного барьера приводит к вирусемии. Токсины вируса одновременно с продуктами распада эпителиальных клеток оказывают токсическое действие на сердечно-сосудистую, нервную и другие системы организма. К поражению различных органов и систем при гриппе зачастую приводят циркуляторные расстройства, которые являются следствием нарушений тонуса, эластичности и проницаемости со-судистой стенки. Повышение проницаемости стенок сосудов приводит к нарушению микроциркуляции и возникновению геморрагий (кровохаркания, носовых кровотечений, геморрагической пневмонии). Грипп способствует снижению иммунологической реактивности. Это приводит к обострению различных хронических заболеваний – ревматизма, хронической пневмонии, пиелита, холецистита, дизентерии, токсоплазмоза, а также к возникновению вторичных бактериальных осложнений. Вирус сохраняется в организме больного на протяжении 3—5 дней от начала заболевания, а при осложнении пневмонией – до 10—14 дней.
Эпидемиология. Заболевание встречается повсеместно. Резервуаром инфекции является больной человек, который опасен для окружающих начиная с конца инкубационного периода и весь лихорадочный период. Инкубационный период продолжается от 12 до 48 ч. Путь передачи – воздушно-капельный. Восприимчивость к гриппу – всеобщая. После перенесенной инфекции формируется типоспецифический иммунитет. Классификация: типичное течение и атипичное течение; по тяжести течения: легкая, среднетяжелая, тяжелая формы.
Клиника. Типичный грипп начинается остро, нередко с озноба или познабливания, быстро повышается температура тела, и уже в первые сутки лихорадка достигает максимального уровня (38—40 °С). Появляются признаки общей интоксикации (слабость, адинамия, потливость, боль в мышцах, сильная головная боль, боль в глазах) и симптомы поражения дыхательных путей (сухой кашель, першение в горле, саднение за грудиной, осиплость голоса). При обследовании отмечаются гиперемия лица и шеи, инъекция сосудов склер, повышенная потливость, брадикардия, снижение АД. Выявляется поражение верхних дыхательных путей в виде ринита, фарингита, ларингита, трахеита. Чаще поражается трахея, тогда как ринит может отсутствовать. Характерны гиперемия и своеобразная зернистость слизистой оболочки зева. Язык обложен, может наблюдаться кратковременный жидкий стул. Осложнения со стороны ЦНС выражаются в виде менингизма и энцефалопатии. Характерны лейкопения, нейтропения, СОЭ в обычных случаях не повышена. Легкие формы гриппа иногда могут протекать без повышения температуры (афебрильная форма гриппа). Осложнения связаны с присоединением бактериальной флоры (пневмонии, фронтиты, гаймориты, отиты, синуситы, токсические миокардиты).
Диагностика. Во время эпидемии гриппа диагностика не представляет трудностей. В межэпидемическое время это заболевание встречается редко и протекает в виде легких и стертых форм. В этих случаях грипп трудно отличить от ОРЗ другой этиологии. Для подтверждения диагноза гриппа используют обнаружение вируса в материале из зева и носа, а также выявление нарастания титра специфических антител при исследовании парных сывороток: первая сыворотка берется до 6-го дня заболевания, вторая через 10—14 дней. Диагностическим является нарастание титров антител в 4 раза и более.
Лечение. Больных гриппом лечат в домашних условиях. На стационарное лечение направляются больные с тяжелыми формами гриппа, с осложнениями и тяжелыми сопутствующими заболеваниями, а также по эпидемилогическим показаниям (из общежитий, интернатов и др.). Лечащихся на дому помещают в отдельную комнату или изолируют от окружающих посредством ширмы. Для них выделяют отдельную посуду, которая обеззараживается посредством крутого кипятка. Лица, ухаживающие за больным, должны носить четырехслойную маску из марли и менять ее каждые 4 ч. Во время лихорадочного периода больному рекомендуют постельный режим, обильное щелочное питье. Для профилактики осложнений, особенно пожилым людям с повышенным АД, необходимо включать в рацион зеленый чай, варенье или сок черноплодной рябины, цитрусовые, а также витамины группы Р (рутин) в сочетании с 500 мг аскорбиновой кислоты в сутки. Эффективным средством является противогриппозный донорский гамма-глобулин, который применяют при тяжелых формах гриппа в самые ранние сроки (взрослым по 6 мл, детям по 0,15—0,2 мл/кг). Можно использовать нормальный человеческий иммуноглобулин, который вводят в/м в тех же дозах. Антибактериальная терапия показана лишь при осложнениях. Чаще используют синтетические пенициллины и препараты широкого спектра действия. Широко используют патогенетические и симптоматические препараты. Для уменьшения головной и мышечных болей применяют анальгетики и др. Терапевтическое действие оказывают антигистаминные препараты (пипольфен, супрастин, димедрол) для снятия сенсибилизации. Для улучшения дренажной функции бронхов применяют щелочные ингаляции, отхаркивающие средства и бронходилататоры. При симптомах ринита местно используют нафтизин, галазолин, санорин и др. Реконвалесцентам назначают банки, горчичники. При крайне тяжелых, гипертоксических формах гриппа (с температурой выше 40 °С, одышкой, цианозом, резкой тахикардией, снижением АД) больных лечат в палатах интенсивной терапии с проведением дезинтоксикационной терапии. Этим больным в/м вводят противогриппозный иммуноглобулин (6—12 мл), назначают антибиотики широкого спектра действия (оксациллин, метициллин, цепорин по 1 г 4 раза в сутки). Вводят 2 раза в сутки в/в смесь, содержащую 200—300 мл гемодеза или 40%-ного раствора глюкозы, 0,25—0,5 мл 0,05%-ного раствора строфантина, 2 мл 1%-ного раствора лазикса, 250—300 мг преднизолона, 10 мл 2,4%-ного раствора эуфиллина, 10 мл 5%-ного раствора аскорбиновой кислоты, 10 мл 10%-ного раствора хлорида кальция, 400 мл реополиглюкина, 10 000—20 000 ЕД контрикала. При учащении дыхания (свыше 40 дыхательных движений в 1 мин), нарушениях ритма дыхания больного переводят на искусственную вентиляцию легких.
Прогноз. При гриппе без осложнений трудоспособность восстанавливается через 7—10 дней, при присоединении осложнений – не ранее 3—4 недель. Прогноз в отношении жизни благоприятный, тяжелые формы с энцефалопатией или отеком легких встречаются крайне редко, больные при этом (обычно во время эпидемий) госпитализируются.
Профилактика гриппа проводится с помощью специфиче-ской вакцинопрофилактики. Используется вакцинация живой (ин-траназально) или инактивированными (внутрикожно и под кожу) вакцинами. Прививка должна предшествовать началу эпидемии гриппа, поскольку вакцины создаются с учетом циркулирующих вирусов гриппа в данный сезон. Применяются специальные вакцины для детей разных возрастных групп, взрослых и пожилых людей. Иногда реакция на вакцину бывает в виде кратковременного недомогания, субфебрилитета. Она протекает значительно легче болезни, и бояться ее не следует. Формирование иммунитета происходит только против гриппа, поэтому ребенок, которому сделали прививку, вполне может заболеть другим вирусным заболеванием. Всех заболевших гриппом следует изолировать от здоровых, проветривать помещение, где находится больной, регулярно проводить влажную уборку. Всем, кто находится в контакте с больным гриппом, в течение недели рекомендуется закапывать в нос интерферон, можно давать афлубин, аскорбиновую кислоту или дибазол. Взрослым рекомендуется принимать ремантадин в соответствующих дозировках. Детям старше 1 года можно назначать альгирем. Для профилактики гриппа А можно использовать ремантадин, который дают в течение всей эпидемической вспышки. В очаге проводят текущую и заключительную дезинфекцию (посуду обдают крутым кипятком, белье кипятят). Изолируют больного от окружающих, выделяют индивидуальную посуду, которую следует ошпаривать кипятком.
Парагрипп – это заболевание респираторного тракта, характеризующееся умеренной интоксикацией с преимущественным поражением слизистых оболочек носа и гортани.
Этиология. Вирусы относятся к семейству парамиксовирусов. От вирусов гриппа их отличает стабильность антигенной структуры и отсутствие видимой изменчивости генома вириона.
Эпидемиология. Наибольшая заболеваемость регистрируется у детей первых 2 лет жизни, что можно объяснить узким просветом гортани, рыхлостью подслизистого слоя в подсвязочном пространстве, дети старше 7 лет болеют парагриппом редко. К факторам, предрасполагающим к развитию синдрома крупа, можно отнести лимфатико-гипопластический диатез. Источник инфекции – больной человек, который опасен в течение всего пе-риода болезни (до 10 дней). Путь передачи – воздушно-капельный. Инкубационный период – от 2 до 7 дней.
Патогенез. Входными воротами инфекции являются слизистые оболочки носа, глотки, гортани, где возникают воспалительные изменения. Вирус репродуцируется в клетках эпителия дыхательных путей, разрушая при этом клетки. Вирусы и продукты распада эпителиальных клеток частично проникают в кровь, что способствует развитию лихорадки и интоксикации.
Дети беспокойны, мечутся, испытывают чувство страха. Тоны сердца приглушены, тахикардия. Стеноз гортани IV степени (асфиксия) проявляется тяжелым состоянием больного, кожные покровы бледно-серые, цианотичные, конечности холодные. Дыхание частое, поверхностное, периодически с глубокими вдохами, апноэ, брадикардия. Сознание отсутствует, может наступить смерть от асфиксии.
Лечение. Этиотропная терапия, седативная терапия, гормональная терапия, десенсибилизирующая терапия, инфузионная терапия, симптоматическая терапия. Проведение ингаляций, физиотерапия. Возможна назотрахеальная интубация.


Острые респираторные вирусные заболевания
Острые респираторные заболевания (ОРЗ) представляют собой большую группу острых инфекционных заболеваний, возбудители которых (вирусы, бактерии, хламидии, микоплазмы) проникают через дыхательные пути, колонизируются и репродуцируются в основном в клетках слизистых оболочек респираторного тракта, повреждают их, вызывая основной симптомокомплекс заболевания - синдром поражения респираторного тракта. Вместе с тем, если рассматривать только острые респираторные заболевания вирусной этиологии (ОРВИ), являющиеся наиболее частой причиной ОРЗ и также протекающие с температурой, интоксикацией и катаральными явлениями, то нужно учитывать, что это большая группа инфекций, разграничение которых друг от друга необходимо для выбора тактики лечения и прогноза.
Острые респираторные инфекции объединяются общностью основных эпидемиологических закономерностей, рядом патогенетических и морфологических особенностей и значительной схожестью клинических проявлений.
-
Актуальность
Актуальность проблемы острых респираторных инфекций состоит в том, что 90 % от всех инфекционных болезней приходится на грипп и ОРВИ. В структуре заболеваемости детей ОРВИ составляют не менее 70 %. В России ежегодно регистрируется около 30 млн случаев острых респираторных вирусных инфекций, в том числе в Москве – более 2 млн.
В настоящее время эпидемическая ситуация в России по острым респираторным вирусным инфекциям (ОРВИ) характеризуется их ростом во всех возрастных группах на 12% по сравнению с предыдущим десятилетием. Следует отметить, что эта статистика далеко не полная, поскольку включает только зарегистрированные случаи ОРВИ без учета заболевших, не обратившихся к врачу.
По данным ВОЗ, летальность от гриппа и его осложнений составляет 6 % (в разные годы от 0,5 до 2,5%). В целом, с вирус-ассоцциированными респираторными болезнями связано около 60 % случаев смерти. Непосредственной причиной летальных исходов обычно являются тяжелые осложнения: пневмонии, бронхиты, синуситы, отиты, энцефалопатии, бронхиальная астма.
Рост заболеваемости ОРВИ (включая грипп) является серьезной социально-экономической проблемой для любой страны. В России ежегодный суммарный экономический ущерб от гриппа оценивается примерно в 40 млрд. руб. По оценкам специалистов, в РФ до 67% всех больничных листов связано с диагнозом ОРВИ. Средняя продолжительность нетрудоспособности при этих заболеваниях для городского населения России составляет 9–10 дней.
Изменения в структуре заболеваний за последнее десятилетие таковы, что менее четверти респираторных заболеваний приходится на грипп, а основную часть ОРВИ (до 85%) составляют респираторные инфекции негриппозной этиологии. Эти изменения связаны с широким применением вакцинации против гриппа.
- Эпидемиология Общим в эпидемиологии ОРВИ является то, что естественным хозяином и источником инфекции является человек, больной клинически выраженными или стертыми формами болезни. Здоровые вирусоносители имеют меньшее значение в распространении инфекции. Передача вирусов происходит в основном воздушно-капельным путем, но может встречаться и контактно-бытовой путь передачи. Заболевания встречаются в виде спорадических случаев и эпидемических вспышек.
- Этиология В настоящее время описано более 200 респираторных вирусов, способных вызывать острые инфекции дыхательных путей. Среди основных возбудителей ОРВИ преобладают вирусы, большинство из которых относится к РНК-содержащим: вирус гриппа, парамиксовирусы - возбудители парагриппа и респираторно-синцитиальной инфекции, пикорнавирусы, вызывающие риновирусные и энтеровирусные болезни, коронавирусы. Из ДНК-содержащих вирусов среди этиологических агентов этой группы болезней важную роль играют аденовирусы.
- Патогенез Патогенез большинства вирусных респираторных инфекций изучен недостаточно. Но вместе с тем, несмотря на многообразие возбудителей ОРВИ, в их патогенезе принципиально выделяют следующие этапы:
- Проникновение возбудителя в организм через верхние дыхательные пути.
- Репликация и репродукция вирусов в эпителиальных клетках слизистой оболочки дыхательных путей.
- Различные этапы цитопатического действия возбудителей на клетки тропных тканей.
- Проникновение микроорганизмов и их метаболитов во внутренние среды макроорганизма с развитием общей и местной реакции в ответ на инфекцию.
- Угнетение факторов местной и общей резистентности с возможным развитием бактериальных осложнений.
- Формирование специфического иммунитета, активизация факторов неспецифической резистентности.
- Элиминация возбудителя.
- Восстановление нарушенных структур и функций.
- Выздоровление.
- Клиника Клинические проявления ОРВИ бывают достаточно сходными, что затрудняет этиологическую диагностику, особенно в спорадических случаях. Типичный симптомокомплекс заболеваний характеризуется:
- Лихорадкой. В большинстве случаев лихорадка начинается с озноба, повышения температуры тела до максимального уровня (38-40 °С) в течение первых суток. Длительность лихорадки зависит от этиологии заболевания и степени тяжести, но при неосложненном течении всегда носит одноволновой характер.
- Синдромом общей инфекционной интоксикации. Развивается одновременно с лихорадкой. Проявляется общей слабостью, разбитостью, адинамией, повышенной потливостью, болями в мышцах, головной болью с характерной локализацией, болевыми ощущениями в глазных яблоках, усиливающимися при движении глаз или при надавливании на них, светобоязнь, слезотечение. Головокружение и склонность к обморокам чаще встречаются у лиц юношеского и старческого возраста, рвота – в младшей возрастной группе и при тяжелых формах заболеваний у взрослых.
- Синдромом поражения респираторного тракта на различных его уровнях. Проявляется местными воспалительными изменениям в виде ринита, фарингита, ларингита, трахеита, бронхита и их сочетаний.
- Осложнения Отличаются полиморфизмом. Чаще встречаются острые пневмонии (80-90% случаев), имеющие чаще всего смешанный вирусно-бактериальный характер вне зависимости от сроков их возникновения. Реже наблюдаются синуситы, отиты, пиелонефриты, миокардиты, миозиты. Также возможны обострения хронических заболеваний и синдром послевирусной астении.
- Диагностика
Клиническая диагностика заболеваний, вызванных различными этиологическими агентами, зачастую представляет трудности, особенно в спорадических случаях.
Из лабораторных методов применяются методы экспресс-диагностики и серологические исследования. В ранние сроки болезни используют экспресс-методы, которые позволяют получить предварительный ответ в течение нескольких часов с момента поступления проб в лабораторию. С этой целью используют чаще всего реакцию иммунофлюоресценции (РИФ), иммуноферментный анализ (ИФА).
Решающее значение имеет серологическая диагностика: выявление нарастания титра специфических антител в реакции торможения гемагглютинации (РТГА), реакции связывания комплемента (РСК), или обнаружение антител класса IgМ в ИФА.
Также применяется метод полимеразной цепной реакции (ПЦР).
Лабораторная диагностика заболеваний, вызванных такими агентами, как риновирусы, коронавирусы, микоплазмы и некоторыми другими возбудителями, доступна только специализированным лабораториям.
- Дифференциальная диагностика Проводится внутри группы острых респираторных вирусных инфекции, а также с рядом других инфекций, протекающих в начале заболевания с интоксикацией и катаральными явлениями (вирусные гепатиты, детские капельные инфекции – корь, краснуха, ветряная оспа, группой тифо-паратифозных заболеваний).
- Лечение
Больной гриппом или другими ОРВИ должен находиться на постельном режиме, максимально изолированным от окружающих (преимущественно в домашних условиях). По клиническим и эпидемиологическим показаниям больные госпитализируются в боксированные или полубоксированные отделения.
Диета механически химически щадящая, с достаточным количеством белка, повышенным содержанием витаминов А, С, группы В. Для уменьшения интоксикации вводится достаточное количество жидкости.
Медикаментозное лечение.
Специфическая химиотерапия при острых респираторных болезнях практически отсутствует, противовирусные средства используют только при гриппе, причем назначаться они должны в 1-2-е сутки от начала заболевания. Антибиотики применяются при наличии осложнений (пневмонии, отиты, синуситы).
Патогенетическое лечение проводится с целью дезинтоксикации, восстановления нарушенных функций организма и профилактики осложнений.
Симптоматическое лечение направлено на устранение основных проявлений заболевания.
-
Профилактика
- бактерии (стафилококки, стрептококки, пневмококки, Haemophilus influenzae, Moraxella catarrhalis и др.);
- вирусы (риновирусы, аденовирусы, респираторно-синцитиальный вирус, реовирусы, коронаврусы, энтеровирусы, герпесвирусы, вирусы парагриппа и гриппа);
- хламидии (Chlamydia pneumoniae, Chlamydia psittaci, Chlamydia trachomatis);
- микоплазмы (Mycoplasma pneumoniae).
- синдром экзантемы (высыпаний на кожных покровах);
- тонзиллита (воспаление миндалин);
- лимфаденопатии (ЛАП);
- конъюнктивита;
- гепатолиенальный (увеличение печени и селезёнки);
- геморрагический;
- энтерита.
- неосложненное ОРЗ;
- осложненное ОРЗ;
- связанные с ЛОР-органами (отит, синуситы, бактериальный ринит, ложный круп);
- связанные с легочной тканью (вирусные пневмонии, вирусно-бактериальные и бактериальные пневмонии, абсцесс легкого, эмпиема плевры);
- связанные с поражением нервной системы (судорожный синдром, неврит, менингит, менингоэнцефалит, синдром Гийена-Барре и др.);
- связанные с поражением сердца (миокардит);
- связанные с обострением хронических заболеваний (обострение ревматизма, тонзиллита, туберкулеза, пиелонефрита и др.). [7]
- развернутый клинический анализ крови (лейкопения и нормоцитоз, лимфо- и моноцитоз, при наслоении бактериальных осложнений — нейрофильный лейкоцитоз со сдвигом влево);
- общеклинический анализ мочи (изменения малоинформативны, указывают на степень интоксикации);
- биохимические анализы крови (повышение АЛТ при некоторых системных возбудителях, например, аденовирусной инфекции, СРБ);
- серологические реакции (возможна ретроспективная диагностика методами РСК, РА, ИФА — редко используется в практической деятельности. В настоящее время широко применяется ПЦР-диагностика мазков-отпечатков, однако её применение ограничено в основном стационарами и научно-исследовательскими группами).
- жаропонижающие при температуре у взрослых свыше 39,5℃, у детей — свыше 38,5 ℃ (парацетамол, ибупрофен);
- противовирусные и антибактериальные глазные капли при конъюнктивите;
- сосудосуживающие капли в нос при заложенности носа и насморке (не более 5 дней);
- солесодержащие капли в нос при рините для разжижения слизи;
- противоаллергические препараты при аллергическом компоненте ОРЗ;
- средства противовоспалительного и противомикробного действия местного действия (таблетки, пастилки и др.);
- средства для улучшения образования, разжижения и выделения мокроты (муколитики);
- антибиотики широкого спектра действия (при отсутствии улучшения в течении 4-5 дней, присоединении вторичной бактериальной флоры и развитии осложнений). [2][6]
- изоляционное разобщение больных и здоровых;
- в эпидемический сезон (осенне-зимнее время) ограничение посещения мест скоплений людей, использования общественного транспорта;
- мытьё рук и лица с мылом после общения с больными;
- ношение масок людьми с признаками ОРЗ;
- прогулки на свежем воздухе;
- здоровое питание, поливитамины;
- закаливание;
- частое проветривание помещения;
- вакцинопрофилактика (Hemophilus influenzae, пневмококк).
Специфическая профилактика разработана только при гриппе и проводится методом вакцинации.
Основой неспецифической профилактики всех острых респираторных заболеваний являются ранняя диагностика, изоляционные, режимно-ограничительные и санитарно-гигиенические мероприятия, так как вакцинация находится в стадии разработки. Также применяются противовирусные средства экстренной профилактики, стимуляторы иммунитета и общей резистентности организма.
Что такое острые респираторные заболевания (ОРЗ)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 12 лет.

Определение болезни. Причины заболевания
Острые респираторные заболевания (ОРЗ) — сборная группа острых инфекционных заболеваний, возбудители которых проникают в организм человека через дыхательные пути и, размножаясь в клетках слизистой оболочки респираторного тракта, повреждают их, вызывая основной симптомокомплекс заболевания (синдром поражения респираторного тракта и общей инфекционной интоксикации). Употребление термина ОРВИ (при отсутствии лабораторно подтвержденной этиологической расшифровки) является некорректным.
Этиология
ОРЗ — полиэтиологический комплекс заболеваний, основные виды возбудителей:
Вирусы как возбудитель ОРЗ имеют преимущественное положение в структуре заболеваемости, поэтому небезосновательно имеет место использование термина ОРВИ (острое респираторное вирусное заболевание). В последнее время иногда встречается употребление термина ОРИ (острая респираторная инфекция). [2] [4]
Эпидемиология
Преимущественно антропоноз. Являются самой многочисленной и частой группой заболеваний у человека (до 80% всех заболеваний у детей) и поэтому представляют серьезную проблему для здравоохранения различных стран вследствие наносимого ими экономического ущерба. Источник инфекции — больной человек с выраженными и стертыми формами заболевания. Восприимчивость всеобщая, иммунитет к некоторым возбудителям (аденовирусы, риновирусы) стойкий, но строго типоспецифичный, т. е. заболеть ОРЗ, вызванным одним видом возбудителя (но разными серотипами, которых могут быть сотни), можно многократно. Заболеваемость повышается в осенне-зимний период, может принимать вид эпидемических вспышек, довлеет к странам с прохладным климатом. Чаще болеют дети и лица из организованных коллективов (особенно в период адаптации).
Основной механизм передачи — воздушно-капельный (аэрозольный, в меньшей степени воздушно-пылевой пути), но может также играть роль контактно-бытовой механизм (контактный — при поцелуях, бытовой — через загрязнённые руки, предметы, воду). [2] [7]
Симптомы острых респираторных заболеваний (ОРЗ)
Инкубационный период различен и зависит от вида возбудителя, может варьироваться от нескольких часов до 14 дней (аденовирус).
Для каждого возбудителя ОРЗ имеются свои специфические особенности протекания заболевания, однако все их объединяет наличие синдромов общей инфекционной интоксикации (СОИИ) и поражения дыхательных путей, в той или иной степени.
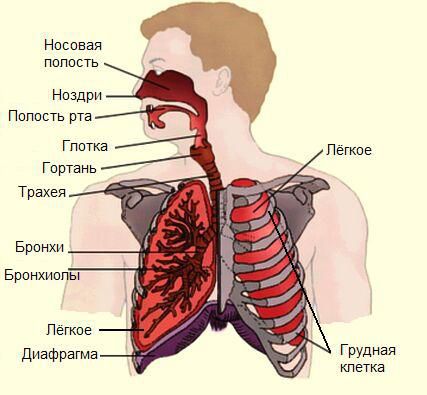
Приводим синдром поражения респираторного тракта — СПРТ (основной синдром для данных заболеваний), начиная с верхних отделов:
Отдельно следует выделить синдром поражения лёгочной ткани — пневмонию (воспаление лёгких). В контексте ОРЗ его следует рассматривать как осложнение основного заболевания. Проявляется значимым ухудшением общего состояния, выраженным кашлем, усиливающимся на вдохе, при аускультации звуком крепитации, влажными мелкопузырчатыми хрипами, иногда одышкой и болями в грудной клетке.
Дополнительными синдромами могут быть:
Алгоритм по распознаванию ОРЗ различной этиологии:
| есть СОИИ | нет СОИИ |
|---|---|
| признаки воспаления верхних дыхательных путей | любая форма ОРЗ (лёгкая) |
| резко выражен ринит | риновирусное заболевание |
| резко выражен фарингит, есть гепатолиенальный синдром, конъюнктивит, шейная ЛАП, тонзиллит | аденовирусное заболевание |
| резко выражен ларингит | парагрипп |
| резко выражен трахеит | грипп |
| резко выражен бронхиолит | респираторно-синцитиальное заболевание |
Есть отличия начального периода гриппа и других острых респираторных заболеваний, выражающиеся в более раннем начале СОИИ при гриппе (запаздывании СПРТ) и обратном положении в отношении ОРЗ другой этиологии.
Типичное ОРЗ начинается с чувства дискомфорта, першения в носу и горле, чихания. В течении непродолжительного периода симптоматика нарастает, першение усиливается, появляется чувство интоксикации, повышается температура тела (обычно не выше 38,5℃), появляется насморк, неярко-выраженный сухой кашель. В зависимости от вида возбудителя и свойств микроорганизма могут последовательно появляться все перечисленные синдромы ОРЗ в различных сочетаниях и степени выраженности, развиваться симптомы осложнений и неотложных состояний. [6] [7]
Патогенез острых респираторных заболеваний (ОРЗ)
Входные ворота — слизистая оболочка ротоглотки и верхних дыхательных путей.
Первым этапом колонизации человеческого организма является адсорбция инфекционного агента на поверхности клеток, имеющих специфические рецепторы для каждого вида возбудителя. Эта функция, как правило, выполняется одним из поверхностных белков оболочки патогена, например, гликопротеином — фибриллы у аденовирусов, шипами гемагглютинина у парамиксо- или ортомиксовирусов, у коронавирусов — S-белком соединения и гликолипидами. Взаимодействие болезнетворного агента с клеточными рецепторами необходимо не только для прикрепления его к клетке, но и для запуска клеточных процессов, подготавливающих клетку к дальнейшей инвазии, т. е. наличие соответствующих рецепторов на поверхности клеток — это один из важнейших факторов, определяющих возможность или невозможность возникновения инфекционного процесса. Внедрение возбудителя в клетку хозяина вызывает поток сигналов, активирующих целый ряд процессов, с помощью которых организм пытается от него освободиться, например, ранний защитный воспалительный ответ, а также клеточный и гуморальный иммунный ответ. Повышение метаболизма клеток, с одной стороны, представляет защитный процесс, но с другой — в результате накопления свободных радикалов и факторов воспаления запускается процесс нарушения липидного слоя клеточных мембран эпителия верхних отделов респираторного тракта и легких, нарушаются матричные и барьерные свойства внутриклеточных мембран, увеличивается их проницаемость и развивается дезорганизация жизнедеятельности клетки вплоть до ее гибели.
Второй этап инфицирования ознаменуется попаданием вируса в кровь и распространением по всему организму — вирусемия, что в совокупности с повышением деятельности защитных механизмов, появлением в крови продуктов распада клеток вызывает интоксикационный синдром.
Третий этап характеризуется усилением выраженности реакций иммунной защиты, элиминацию микроорганизма и восстановление строения и функции пораженной ткани хозяина. [5] [7]
Классификация и стадии развития острых респираторных заболеваний (ОРЗ)
1. По клинической форме:
а) акатаральная (отсутствие признаков поражения дыхательных путей при наличии симптомов общей инфекционной интоксикации);
б) стёртая (маловыраженная клиника);
в) бессимптомная (полное отсутствие клинической симптоматики);
2. По течению:
3. По степени тяжести:
Осложнения острых респираторных заболеваний (ОРЗ)
Диагностика острых респираторных заболеваний (ОРЗ)
В широкой рутинной практике лабораторная диагностика ОРЗ (особенно при типичном неосложненном течении) обычно не проводится. В отдельных случаях могут использоваться:
При подозрении на развитие осложнений проводятся соответствующие лабораторные и инструментальные исследования (рентген придаточных пазух носа, органов грудной клетки, КТ). [3] [5]
Лечение острых респираторных заболеваний (ОРЗ)
Ввиду чрезвычайной встречаемости и в большей степени наличия форм лёгкой и средней тяжести заболевания больные ОРЗ проходят лечение дома, заболевания тяжелые (с риском развития и развившимися осложнениями) должны проходить терапию в условиях инфекционного стационара (до нормализации процесса и появления тенденций к выздоровлению). В домашних условиях лечением ОРЗ занимается терапевт или педиатр (в некоторых случаях инфекционист).
Один из важнейших компонентов в лечении ОРЗ — благоприятный микроклимат в помещении: воздух должен быть прохладным (18–20°С) и влажным (влажность воздуха — 60–65%). Соответственно, больной должен быть не закутан в меховые одеяла (особенно при повышенной температуре тела), а одет в теплую пижаму.
Пища должна быть разнообразная, механически и химически щадящая, богатая витаминами, показаны мясные нежирные бульоны — идеально подходит негустой куриный бульон и т. п.), обильное питьё до 3 л/сут. (теплая кипяченая вода, чай, морсы). Хороший эффект оказывает теплое молоко с мёдом, чай с малиной, отвар брусничных листьев.
Медикаментозная терапия ОРЗ включает в себя этиотропную (т. е. воздействующую на возбудителя заболевания), патогенетическую (дезинтоксикация) и симптоматическую (облегчающую состояние больного путем уменьшения беспокоящих симптомов) терапию.
В качестве симптоматической терапии могут быть использованы препараты следующих групп:
Прогноз. Профилактика
ведущую роль в профилактике распространения ОРЗ (исключая грипп) является:
Читайте также:


