Очаги в легких при гепатите с
Гепатит – это диффузное воспаление печеночной ткани вследствие токсического, инфекционного или аутоиммунного процесса. Общая симптоматика – тяжесть и боли в правом подреберье с иррадиацией под правую лопатку, тошнота, сухость и чувство горечи во рту, отсутствие аппетита, отрыжка. В тяжелых случаях – желтуха, потеря веса, сыпь на коже. Исходом гепатита может быть хроническая форма, печеночная кома, цирроз и рак печени. Диагностика гепатитов включает исследование биохимических проб крови, УЗИ печени, гепатохолецистосцинтиографию, пункционную биопсию. Лечение основывается на соблюдении диеты, приеме гепатопротекторов, проведении дезинтоксикации, специфической этиотропной и патогенетической терапии.
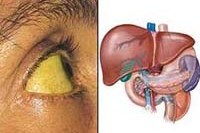


Общие сведения
Гепатит – воспалительное заболевание печени. По характеру течения различают острые и хронические гепатиты. Острые гепатиты протекают с выраженной симптоматикой и имеют два варианта исхода: полное излечение, или переход в хроническую форму. Подавляющее большинство гепатитов (90%) имеют алкогольную, вирусную или лекарственную этиологию. Частота возникновения гепатита у разных групп лиц различается в зависимости от формы и причины заболевания.
Хроническим признают гепатит, который длится более полугода. Хронический процесс по морфологической картине представляет собой дистрофические изменения в ткани печени воспалительного происхождения, не затрагивающие дольковой структуры органа. Первично хронические гепатиты первоначально протекают либо без выраженной симптоматики, либо с минимальными проявлениями. Заболевание нередко обнаруживается при медосмотрах и обследованиях по поводу других патологий. Чаще развиваются у мужчин, но к некоторым специфическим гепатитам большую склонность имеют женщины. Особое внимание уделяют состоянию печени у больных, перенесших острый гепатит, и являющихся носителями австралийского антигена, а также у лиц, злоупотребляющих алкоголем, либо проходящих лечение гепатотоксическими препаратами.

Патогенез
Острый гепатит развивается либо вследствие непосредственного поражения печени гепатотоксическими факторами или вирусной инфекцией, либо вследствие развития аутоиммунной реакции – выработки антител к собственным тканям организма. В обоих случаях развивается острое воспаление в ткани печени, повреждение и разрушение гепатоцитов, воспалительный отек и снижение функциональной деятельности органа. Недостаточность желчеродной функции печени является первопричиной билирубинемии и, как следствие, желтухи. Поскольку в тканях печени нет болевых рецепторных зон, болевой синдром редко выражен и связан с увеличением печени, растяжкой ее хорошо иннервированной капсулы и воспалительными процессами в желчном пузыре.
Хроническое воспаление, как правило, развивается вследствие нелеченного или недостаточно залеченного острого гепатита. Зачастую безжелтушные и бессимптомные формы гепатита не выявляются вовремя, и воспалительный процесс приобретает хронический характер, возникают очаги дистрофии и перерождения печеночной ткани. Усугубляется снижение функциональной деятельности печени. Нередко хронический гепатит постепенно переходит в цирроз печени.
Классификация
- по причине развития - вирусные, алкогольные, лекарственные, аутоиммунный гепатит, специфические гепатиты (туберкулезный, описторхозный, эхинококковый и др.), гепатиты вторичные (как осложнения других патологий), криптогенный гепатит (неясной этиологии);
- по течению (острый, хронический);
- по клиническим признакам (желтушная, безжелтушная, субклиническая формы).
Вирусные гепатиты бывают острыми (вирусы гепатита А и В) и хроническими (гепатит В, D, С). Также гепатит может быть вызван не специфическими для печени вирусными и вирусоподобными инфекциями – мононуклеоз, цитомегаловирус, герпес, желтая лихорадка. Аутоиммунные гепатиты различаются по типам в зависимости от мишеней антител (тип 1, тип 2, тип 3).
Симптомы гепатита

Течение и симптоматика гепатита зависит от степени поражения печеночной ткани. От этого же зависит и тяжесть заболевания. Легкие формы острого гепатита могут протекать бессимптомно и, зачастую, перетекать в хроническую форму, если заболевание не будет выявлено случайным образом при профилактическом обследовании.
При более тяжелом течении симптоматика может быть выражена, быстро нарастать сочетаться с общей интоксикацией организма, лихорадкой, токсическим поражением органов и систем.
Как для острого гепатита, так и для обострения хронической формы болезни обычна желтушность кожных покровов и склер характерного шафранного оттенка, но заболевание может протекать и без выраженной желтухи. Однако обнаружить незначительную степень пожелтения склер, а так же выявить желтушность слизистой верхнего неба можно и при легкой форме гепатита. Моча темнеет, при выраженных нарушениях синтеза желчных кислот кал теряет цвет, становится беловато-глинистым.
Больные могут отмечать такие симптомы, как кожный зуд, возникновение на коже красных точек – петехий, брадикардию, невротические симптомы. При пальпации печень умеренно увеличена, незначительно болезненна. Так же может отмечаться увеличение селезенки. Хронический гепатит характеризуется постепенным развитием следующих клинических синдромов:
- астеновегетативный (слабость, повышенная утомляемость, расстройства сна, психическая лабильность, головные боли) – обусловлен интоксикацией организма в связи с нарастающей печеночной недостаточностью;
- диспепсический (тошнота, иногда - рвота, понижение аппетита, метеоризм, поносы, чередующиеся с запорами, отрыжка горечью, неприятный привкус во рту) связан с нарушениями пищеварения в связи с недостаточностью выработки печенью необходимых для пищеварения ферментов и желчных кислот);
- болевой синдром (боль постоянного, ноющего характера локализуется в правом подреберье, усиливается при физических нагрузках и после резких нарушений диеты) – может отсутствовать или выражаться в умеренном ощущении тяжести в эпигастрии;
- субфебрилитет (умеренное повышение температуры до 37,3 – 37,5 градусов может держаться по нескольку недель);
- стойкое покраснение ладоней (пальмарная эритема), телеангиэктазии (сосудистые звездочки на коже) на шее, лице, плечах;
- геморрагический (петехии, склонность к образованию синяков и кровоподтеков, носовые, геморроидальные, маточные кровотечения) связан с понижением свертываемости крови вследствие недостаточного синтеза факторов свертываемости в клетках печени;
- желтуха (пожелтение кожных покровов и слизистых – как следствие повышения уровня билирубина в крови, что в свою очередь связано с нарушением утилизации его в печени);
- гепатомегалия – увеличение печени, может быть сочетана со спленомегалией.
Диагностика

Диагностика гепатитов осуществляется на основании наличия симптоматики, данных физикального осмотра гастроэнтеролога или терапевта, функциональных и лабораторных исследований.
Лабораторные исследования включают: биохимические пробы печени, определение билирубинемии, снижения активности сывороточных ферментов, повышение уровня гамма-альбуминов, при понижении содержания альбумина; также отмечают снижение показателей содержания протромбина, факторов свертываемости VII и V, фибриногена. Наблюдается изменение показателей тимоловой и сулемовой проб.
При проведении УЗИ органов брюшной полости отмечают увеличение печени и изменение ее звуковой проницаемости и, кроме этого, отмечают увеличение селезенки и, возможно, расширение полой вены. Для диагностики гепатита также будут информативны реогепатография (исследование печеночного кровотока), гепатохолецистосцинтиография (радиоизотопное исследование желчевыводящих путей), пункционная биопсия печени.
Лечение гепатита
Лечение обязательно проводится в стационаре. Кроме того:
- прописывается диета №5А, полупостельный режим (при тяжелом течении – постельный);
- при всех формах гепатита противопоказан алкоголь и гепатотоксичные лекарственные средства;
- производится интенсивная дезинтоксикационная инфузионная терапия, чтобы компенсировать эту функцию печени;
- назначают гепатопротективные препараты (эссенциальные фосфолипиды, силимарин, экстракт расторопши пятнистой);
- назначают ежедневную высокую клизму;
- производят коррекцию обмена – препараты калия, кальция и марганца, витаминные комплексы.
Вирусные гепатиты лечат в специализированных отделениях инфекционных больниц, токсические – в отделениях, специализирующихся на отравлениях. При инфекционных гепатитах производят санацию очага распространения инфекции. Противовирусные и иммуномодулирующие средства пока недостаточно широко применяются в терапии острых форм гепатитов.
Хорошие результаты по улучшению общего состояния при выраженной гипоксии дает кислородотерапия, оксигенобаротерапия. Если присутствуют признаки геморрагического диатеза, назначают витамин К (викасол) внутривенно.
Больным хроническим гепатитом также назначается лечебная диетотерапия (диета №5А в стадии обострения и диета №5 вне обострения), необходим полный отказ от употребления алкоголя, снижение физических нагрузок. В период обострения необходимо стационарное лечение в отделении гастроэнтерологии.
Фармакологическая терапия включает в себя базисную терапию препаратами-гепатопротекторами, назначение препаратов, нормализующих пищеварительные и обменные процессы, биологические препараты для коррекции бактериальной флоры кишечника.
Гепатопротективная терапия осуществляется препаратами, способствующими регенерации и защите печеночной ткани (силимарин, эссенциальные фосфолипиды, тетраоксифлавонол, калия оротат), назначается курсами по 2-3 месяца с полугодичным перерывами. В терапевтические курсы включают поливитаминные комплексы, ферментные препараты (панкреатин), пробиотики.
В качестве дезинтоксикационных мер применяют инфузию 5%-го раствора глюкозы с добавлением витамина С. Для дезинтоксикации кишечной среды назначают энтеросорбенты (активированный уголь, лигнин гидролизный, микроцеллулоза).
Противовирусную терапию назначают при диагностировании вирусных гепатитов В, С, D. При лечении аутоиммунного гепатита применяют кортикостероиды и иммунодепрессанты. Лечение проводят при постоянном мониторинге биохимических проб крови (активность трансфераз, билирубин крови, функциональные пробы).
Профилактика и прогноз
Первичная профилактика вирусных гепатитов – соблюдение гигиенических предписаний, осуществление санитарно-эпидемических мер, санитарный надзор над предприятиями, могущими стать очагом распространения инфекции, вакцинация. Профилактикой других форм гепатитов является избегание действия гепатотравмирующих факторов – алкоголя, лекарственных средств, токсических веществ.
Вторичная профилактика хронического гепатита заключается в соблюдении диеты, режима, врачебных рекомендаций, регулярном прохождении обследования, контроле клинических показателей крови. Больным рекомендовано регулярное санаторно-курортное лечение, водолечение.
Прогноз при своевременном диагностировании и лечении острого гепатита, как правило, благоприятен и ведет к выздоровлению. Острые алкогольные и токсические гепатиты заканчиваются летально в 3-10 % случаев, часто тяжелое течение связано с ослаблением организма другими заболеваниями. При развитии хронического гепатита прогноз зависит от полноценности и своевременности терапевтических мер, соблюдения диеты и щадящего режима.
Неблагоприятное течение гепатита может осложниться циррозом печени и печеночной недостаточностью, при которой весьма вероятен летальный исход. Другими распространенными осложнениями хронических гепатитов являются обменные нарушения, анемия и нарушения свертываемости, сахарный диабет, злокачественные новообразования (рак печени).
Более подробной патоморфологической картине легких при вирусном гепатите уделяли до сих пор мало внимания. При вскрытии находили увеличение легочнобронхиальных и паратрахеальных лимфатических узлов. Поскольку большое увеличение, как правило, не встречается, то узлы остаются незамеченными. Мы наблюдали отчетливую гиперемию сосудов. Трахеобронхиальная слизистая оболочка является также гиперемической. Клинически мы наблюдали характерный пятнистый фарингит.
Подобные картины мы видели при гиперемии трахеобронхиальной слизистой оболочки, а именно в тех случаях, где не возникала диффузная областная гиперемия. Не вполне выяснение, что является причиной этой гиперемии, каковы ее размеры при жизни и какие морфологические признаки ее сопровождают, т. к. при эпидемическом гепатите средней тяжести не встречаются смертельные случаи. Он, правда, сопровождается поражением сердца, но степень и значение этих нарушений пока не изучены.
Не выяснен также и вопрос, возникают ли эти изменения в результате действия вирусов или же в результате метаболических нарушений при поражении печени (Kiss 1953). Оба эти вредоносные моменты, очевидно, совместно вызывают появление временной недостаточности.
Наряду с фарингитом часто определяют умеренный бронхиальный катар (Chura 1949). В остром периоде развития находят жесткое дыхание, в некоторых случаях свисты и хрипы. При перкуссии определяют кратковременно барабанный звук.
При рентгенологическом исследовании легких у серии больных с эпидемическим гепатитом встречали лишь гиперемию легких, легкую эмфизему, но иногда не находили даже этих изменений. Наблюдают уменьшение тени сердца, иногда оно бывает без изменений, но в некоторых случаях сердце расслабляется, увеличивается. В случае отчетливых изменений различной степени тени сосудов распространяются к самой периферии и образуют линеарные или же ветвящиеся рисунки. Одновременно появляются мелкие узловатые тени вне области сосудов или же вокруг сосудов, или же в самой сосудистой тени, а именно в фронтальной проекции сосудистой ветви. В других случаях их находят в местах скрещивания сосудов в редком сетчатом рисунке. Узловатые тени местами сливаются и образуют негомогенные зернистые образования. В этом периоде не встречаются тени бронхиальных стенок. Тени легочных ворот становятся гуще и расширяются на обеих сторонах легкого. Густые сливные тени легочных ворот не всегда исчезают одновременно с исчезновением изменений на периферии легких, в некоторых случаях они исчезают позднее.
Сосудистый рисунок не во всех случаях распространяется плавно к периферии. Тогда находят фрагментарный тяжистый рисунок, местами появляются регулярные узловатые тени и умеренная эмфизема. Встречаются не остро ограниченные фрагментарные тени, с расплывчатыми краями.
При развитии легочных изменений во время течения более тяжелых форм эпидемического гепатита тень сердца прикрывается иногда в области легочного язычка или же на правой стороне легкого. При этих заболеваниях находят утолщение стенок бронхов и, наряду с сосудистым рисунком, который тянется к самой периферии легких, находят фрагментарный, сетевидный рисунок, хлопьевидные тени, рассеянные мелкие, сливные очажки и очаговую эмфизему. Местами встречают эмфизематозные образования в виде клевера.
В некоторых случаях в период развития гепатита появляется ограниченный очаг, который после выздоровления исчезает (рисунок, девочка 7 1/2 лет. При скиаскопии и скиаграфии 13 декабря найден сосудистый и сетчатый рисунок, завуалированные контуры сердца влево и очаг величиной с орех в левом нижнем поле недалеко от сердца, сливные узловатые тени в гилюсофренической области паракардиально вправо. Тень легочных ворот влево широкая, сливная, деформированная. Диафрагма опущена. Эмфизема не уступает. 22. 12 очаг влево от сердца уменьшается вместе с изменениями в легочных воротах. 24.12 скиаскопически установили исчезновение инфильтративных изменений).
Во всех случаях больших легочных изменений необходимо помнить и о возможности параллельных заболеваний.

Классификация гепатита С, которой пользуются отечественные врачи, различает острую и хроническую форму болезни, степени воспаления, стадии фиброзных изменений, уровень активности вирусной патологии и фазы жизнедеятельности возбудителя. Принимают во внимание также наличие и выраженность клинических синдромов. Ориентируясь на классификационные характеристики, пациентам с гепатитом С назначают лечение.
Как классифицируют вирусный гепатит С
Официальная классификация у гепатита С отсутствует. Специалисты пользуются схемой, по которой определяют основные характеристики патологического процесса.
Классификация различает острую и хроническую форму патологического процесса. Острая форма развивается по истечении 5-12 недель после заражения (максимальная длительность инкубационного периода составляет 12 недель). Зачастую эта стадия болезни никак не дает о себе знать, но в редких случаях могут возникать такие симптомы:
- желтуха;
- упадок сил, снижение работоспособности;
- ухудшение аппетита, плохое самочувствие после приема пищи.
Недомогание сохраняется от 2 недель до 3 месяцев, в большинстве случаев проходит самостоятельно. У людей, злоупотребляющих алкогольными напитками, а также у уже зараженных вирусом гепатита В или иммунодефицита человека (ВИЧ), фаза, которую классификация трактует как острую, протекает тяжело, но редко приводит к смерти. У 25-30% зараженных организм самостоятельно справляется с вирусом, человек выздоравливает.
Выявляют острую фазу по анализам. В них определяется повышенная активность АЛТ, положительные маркеры вируса RNA, суммарные антитела к вирусу гепатита С и иммуноглобулин М при условии, что отсутствуют антитела к белку NS4 (он появляется, когда болезнь переходит в хроническую стадию).
Согласно классификации, хронический гепатит С проявляется дискомфортом в области правого подреберья, в эпигастральной зоне. Больной также ощущает:
- слабость, быструю утомляемость;
- приступы тошноты;
- лихорадку.
У 10-30% заболевших хроническим гепатитом С возникает пожелтение и зуд кожи, потемнение кала и обесцвечивание мочи (желтуха). Во время обследования выявляют на теле пациента сосудистые звездочки, припухшие лимфоузлы, увеличенную печень и селезенку, отек ладоней.
Классификация для определения степени тяжести гепатита С принимает во внимание проявления болезни. Интоксикация у заболевших отличается по интенсивности, поэтому симптомы варьируют от общей слабости до адинамии, а в редких случаях – помутнения сознания.
По объективным критериям классификация выделяет три степени тяжести гепатита С:

- При легкой форме интоксикация выражена слабо или отсутствует, аппетит снижен незначительно, трудосопособность сохранена или слегка снижена, тошнота появляется редко, желтухи нет или она заметна слабо.
- Среднетяжелая форма гепатита С сопровождается усугублением недомогания – слабость становится более выраженной, усиливается с приближением вечера, а по утрам практически не заметна. Периодически возникают головные боли, адинамия выражена умеренно, любая активность сопровождается быстрой утомляемостью. Аппетит пропадает, приступы тошноты не завершаются рвотой.
- При тяжелой форме гепатита С к уже имеющимся проявлениям болезни присоединяются новые: головокружение с мельтешением мушек перед глазами, учащенное сердцебиение, боли в области печени, отечность.
С целью назначения адекватных доз противовирусных препаратов определяют степень активности вируса. Классификация проводится в соответствии с индексом гистологической активности Кноделла – суммой отдельных показателей в баллах:
- выраженность перипортального некроза (0-10);
- некроз долей печени (0-4);
- портальное воспаление (0-4);
- степень рубцевания либо некроза (0-4).
Первые три показателя указывают на степень активности гепатита. Четвертый компонент в классификации свидетельствует о стадии патологического процесса.
Сумма показателей в баллах по индексу гистологической активности классификацией Кноделла трактуется по такой шкале:
- от 1 до 3 – хронический персистирующий гепатит с низкой активностью;
- от 4 до 8 – слабовыраженный гепатит С;
- от 9 до 12 – умеренная патология;
- от 13 до 18 – значительно выраженный хронический гепатит.
От степени активности патологии зависит выраженность классификационных симптомов:
- при минимальной проявления болезни слабые, человек не жалуется на самочувствие;
- низкая вызывает практически не заметные проявления болезни при высокой концентрации белков в плазме крови;
- умеренная провоцирует явные симптомы, в крови регистрируется повышенная концентрация билирубина, поражаются почки, печень увеличивается в размерах;
- высокая активность ассоциируется с тяжелыми нарушениями в работе внутренних органов, иммунитета.
У больных гепатитом С могут проявляться различные клинические синдромы. В классификации их трактуют так:
- Холестатический. Внутри гепатоцитов и протоков скапливаются компоненты желчи. Возникает зуд кожи, пожелтение склер и кожи, тяжесть под ребрами справа. При биохимическом исследовании крови выявляют ухудшение показателей, фиброзные изменения возникают за короткий срок.
- Синдром гепатоцитарной недостаточности. Нарушается обезвреживающая и синтетическая функция печени. Развивается дистрофия, по мере ее прогрессирования ухудшается работа органа. Проявляется синдром повышением температуры тела, быстрым похудением, желтушностью кожи, появлением синяков. Происходит гормональный сбой – у женщин развивается чрезмерное оволосение, атрофируются молочные железы, пропадают месячные, у мужчин – снижается половое влечение, уменьшаются яички.
- Цитолитический. Под действием вируса гепатита С разрушаются гепатоциты. Больного беспокоит быстрая утомляемость, кожный зуд, желтуха, тошнота, лихорадка.
- Отечный. В воротной вене повышается гемодинамическое давление, плазма просачивается сквозь сосудистые стенки в ткани. Возникают отеки конечностей, увеличивается живот, заметно выпячивается пупок.
- Воспалительный. Быстро формируются фиброзные очаги, цирроз, другие осложнения. Проявляется повышением температурных показателей, суставной болью, увеличением лимфоузлов, селезенки, поражением сосудов в легких и коже.
- Астеновегетативный. Резкое снижение работоспособности, общая слабость, перепады настроения, нарушение сна.
- Диспепсический. Приступы тошноты, рвота, чувство тяжести в эпигастральной области, отрыжка, метеоризм, запоры.
- Геморрагический. Кровоизлияния на коже, кровотечения из носа, десен.
Печеночный фиброз развивается постепенно и может быть обратимым. Классификация различает 4 степени фиброза при гепатите С:
- Незначительное количество соединительной ткани в печени, в крови снижается содержание лейкоцитов, эритроцитов, тромбоцитов.
- По классификации изменения в тканях более обширные, показатели крови такие же, как при фиброзе 1 стадии.
- Образуется большое количество рубцовой ткани, но при адекватной реакции на лечение процесс обратим.
- Печеночная ткань полностью замещена соединительной, пациент умирает из-за цирроза.
При фиброзе диагноз устанавливается на основании биопсии печени, эластографии, биохимических анализов крови.
В классификации вирусного гепатита после заражения выделяют 2 фазы активности возбудителя:
- Во время репликации вирус размножается, что приводит к воспалительному процессу разной интенсивности.
- В фазе интеграции вирус встраивается в геном печеночных клеток, репликация останавливается. Воспалительный процесс на этом этапе затихает, болезнь переходит в форму, которую классификация трактует как неактивную или минимальной активности.
Методы лечения в зависимости от классификации
В зависимости от генотипа гепатита С и имеющихся осложнений назначают противовирусные препараты – Софобусвир, Даклатасвир, Ледипасвир, а также старые схемы с интерфероном и рибавирином.
- Тем, у кого выявлен вирус генотипа 1a, 1b, 2, 3, 4, 5, 6 рекомендуют прием Софобусвира (Велпатасвира) либо Глекапревира (Пибрентасвира). Курс терапии Софобусвиром длится 12 недель и 8-12 недель Глакапревиром независимо от наличия признаков фиброзного процесса.
- Зараженным вирусом генотипа 3 рекомендуют прием принимать Софобусвир (Воксилапревир, Велпатасвир). Длительность лечения этими препаратами до 12 недель.
Дополнительно назначают витамины (Декамевит, Дуовит, В12), липоевую кислоту, гепатопротекторы (Карсил, Эссенциале, Лив-52), антиоксиданты. Затормозить развитие фиброза помогают глюкокортикоиды (Преднизолон).
При синдроме гепатоцитарной недостаточности назначают гормональные препараты для компенсации тестостеронового дефицита у мужчин и эстрогенового – у женщин. Застой жидкости в брюшной полости устраняют, назначая Маннитол, Гипотиазид, Лазикс. Для лечения печеночной энцефалопатии применяют Лактулозу, Гепа-Мерц, Урсофальк, Урсосан. Всем больным независимо от классификации выявленного гепатита назначают строгую диету (стол №5). На терминальной стадии болезни требуется трансплантация печени.
Очаговый туберкулез легких – это вторичное заболевание, вызванное микобактериями, попавшими в организм ранее, в результате первичного инфицирования. Обычно вторичный процесс возникает на фоне ранее излеченной первичной формы туберкулеза. Чаще всего заболевание обнаруживается при рентгенологическом исследовании как очаговый туберкулез верхней доли правого легкого.
Очаговый туберкулез легких может протекать бессимптомно. В детском возрасте практически не встречается, обычно диагностируется после 27-30 лет.
Развитие и формы недуга
Итак, что такое очаговый туберкулез легких? Это ограниченный воспалительный процесс в легких, который характеризуется образованием очагов и имеет несколько путей развития:
- Возникновение очагов в верхушках легких в результате экзогенной инфекции, как правило, проявляется как очаговый туберкулез верхней доли правого легкого.
![]()
Активация очагов отсева, которые образовались в легких в период первичного инфекционного процесса.- При недиагностированном туберкулезном процессе инфекция в активном состоянии заносится в легкие лимфогенным и гематогенным путем.
- Трансформация других форм легочного туберкулеза в очаговый туберкулез легких.
- Эндогенный механизм, при котором инфекция с током крови заносится в легкие из очага, находящегося в другом органе.
Выделяют две формы течения очагового туберкулеза:
- мягко-очаговый , или очаговый туберкулез в фазе инфильтрации,
- фиброзно-очаговый туберкулез , возникает в фазе уплотнения.
В первом случае очаги легко распадаются, образуя полости. При адекватном лечении легко рассасываются, оставляя небольшие уплотнения легочной ткани. Во втором случае воспалительный процесс практически отсутствует, очаги перерождаются в рубцовую ткань.
Клинически очаговый туберкулез легких может протекать по-разному:
![]()
при мягко-очаговой форме больного беспокоят только признаки интоксикации: субфебрильная лихорадка, потливость, учащение сердцебиения, утомляемость, иногда при этой форме может беспокоить покашливание или незначительный сухой кашель без мокроты. При распаде очага возможно появление кашля с мокротой, в которой могут быть прожилки крови,- при фиброзно-очаговой форме течение заболевания волнообразное, с периодами обострения и затихания процесса. Период обострения протекает по типу острого бронхита.
При любой из этих форм чаще всего возникает туберкулез правого легкого, реже возможно синхронное развитие недуга.
Основной причиной возникновения вторичной формы туберкулеза является снижение иммунного статуса организма в результате:
- злоупотребления алкоголем и никотиновой зависимости,
- нерационального питания (строгие диеты, вегетарианство),
- ВИЧ-инфекции,
- прочих состояниях, характеризующихся снижением иммунитета.

Также важное значение имеет психоэмоциональное состояние, которое оказывает сильнейшее влияние на восприимчивость организма к различным инфекциям, в том числе к микобактериям туберкулеза. Известно, что люди, хронически испытывающие стресс, более восприимчивы к неблагоприятным условиям окружающей среды, в том числе к инфекциям.
Еще один важный вопрос, который волнует многих, заразен или нет очаговый туберкулез, и как передается? К сожалению, открытая форма этого типа недуга крайне опасна для окружающих. Так как это вторичная форма, она не имеет ярко выраженной симптоматики в начале развития, а проявляется, когда процесс уже запущен. Однако все это время человек может заражать окружающих, ведь передаваться микобактерии могут и аэрогенно, и контакно.
Диагностика и терапия очагового туберкулеза легких
Диагностика очагового туберкулеза достаточно сложна и в некоторых случаях требует дифференцирования с другими заболеваниями легких. Основными методами диагностики являются:
- Рентгенологическое исследование, при котором просматриваются очаговые тени с нечеткими контурами, при распаде – участки просветления. Чаще всего при этой форме выявляется очаговый туберкулез верхней доли правого легкого. Очаг туберкулеза необходимо дифференцировать с пневмонией или раком легких на начальной стадии, поэтому на этом этапе применяется дифференциальная диагностика очагового туберкулеза.
![]()
Трехкратное исследование мокроты на содержание микобактерий.- Функциональные исследования органов дыхания и кровообращения. Функция легких у больных очаговым туберкулезом практически не нарушена. Возможно возникновение тахикардии и перепады артериального давления.
- Постановка туберкулиновой пробы Манту.
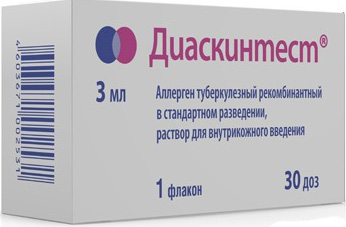
- Использование Диаскинтеста для подтверждения диагноза.
- В исключительных случаях применяется бронхоскопия.
Очаговый туберкулез легких редко можно диагностировать по клинической картине, поскольку заболевание в ряде случаев протекает бессимптомно. Чаще всего туберкулез легких выявляется на профилактическом осмотре или при обращении за медицинской помощью по другому поводу. Замечено, что среди населения, не проходившего периодическую диспансеризацию, случаев с запущенными формами туберкулеза больше, чем среди регулярно обследуемых людей.
Лечение очагового туберкулеза легких заключается в назначении противотуберкулезных препаратов или их комбинации в возрастных индивидуальных дозировках. Также применяется витаминотерапия. Очень важным моментом является питание больного.
Соблюдение принципов полноценного питания играет не менее важную роль, чем антимикробная терапия. Только комплексное применение этих мер позволяет лечить больного без развития характерных осложнений и не просто не допустить рецидива, а излечить больного навсегда.
Очаговый туберкулез легких предполагает лечение на первом этапе только в стационаре в течение 2-3 месяцев, затем больного переводят на амбулаторное лечение. В среднем, при правильно подобранной химиотерапии и полноценном питании полное выздоровление наступает через 12 месяцев.
Стандартная схема лечения:
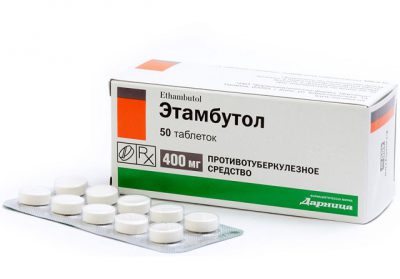
- Антибактериальная терапия. Назначают Этамбутол+Пиразинамид+Рифампицин +Изониазид – эту комбинацию используют в первые два месяца на стационарном лечении, затем – Изониазид+Рифампицин, либо Изониазид+Этамбутол в последующие четыре месяца лечения.
- Иммуномодулирующие. Применяют с целью активации иммунных процессов.
![]()
Гепатопротекторы. Препараты, защищающие клетки печени. Поскольку противотуберкулезные препараты достаточно токсичны, гепатопротекторы применяют параллельно с химиотерапией.- Глюкокортикоиды. Назначаются крайне редко, поскольку способны подавлять иммунные процессы. Применяют лекарственные препараты этой группы только при выраженных воспалительных процессах и очень короткими курсами.
- Витаминотерапия. При химиотерапии показано назначение витаминов А, В1, В2, аскорбиновой кислоты.
- Диетотерапия. Питание играет огромную роль в процессе лечения туберкулеза. Обязательны для употребления продукты, богатые белком (молоко, творог, мясо, птица и прочие).
- Санаторно-курортное лечение. Проводится в специализированных санаториях и пансионатах (после купирования острого процесса).
Особенности питания больного
Особое внимание следует уделить питанию больного очаговым туберкулезом. Основные принципы лечебной диеты:
-
Необходимо употреблять большое количество овощей и фруктов. Здесь не может быть никаких ограничений. Можно в большом количестве употреблять цитрусовые, клубнику, смородину, киви и другие фрукты, богатые аскорбиновой кислотой. Из овощей очень богаты витамином С капуста белокочанная в свежем и квашеном виде, томаты, перец, лук и чеснок.

Рацион должен состоять из блюд, богатых белком. В сутки необходимо употреблять не менее 120 г белка. Основным белковым продуктом является мясо – свинина, крольчатина, говядина, курица и индейка. Мясо не должно быть слишком жирным.
Супы также следует готовить на мясном бульоне. Обязательно включать в меню блюда из яиц, молочные и кисломолочные продукты (творог, кефир, бифидок, ряженка, сметана). Также очень полезна морская рыба, морепродукты. Кальмары, креветки –также отличный источник белка.
Жир в умеренном количестве также необходим организму – в среднем 70-100 г в сутки. Основными источниками растительного жира должны быть оливковое, подсолнечное масло, масло грецкого ореха.
В качестве животного жира очень полезно при туберкулезе принимать рыбий жир.
Примерное меню на один день при очаговом туберкулезе:
- завтрак: гречка, приготовленная на молоке со сливочным маслом, запеканка из творога с курагой и изюмом, чай с молоком,
- второй завтрак: апельсин, стакан кефира, вареное яйцо,
![]()
суп с лапшой и овощами на курином бульоне, котлета из свиного и говяжьего фарша с запеченными овощами (морковь, баклажаны, кабачки, томаты, зелень, чеснок) в сметане, морс клюквенный, булочка с повидлом,- полдник: оладьи с медом, чай с сиропом шиповника, несладкий йогурт,
- ужин: треска, запеченная в сливках, картофель отварной, салат из свежих овощей (томаты, огурцы, перец сладкий, оливки, зелень) с растительным маслом и кунжутом, компот из сухофруктов,
- поздний ужин: бифидок, яблоко или стакан клубники,
- также в течение всего дня – минеральная вода, морсы из свежих ягод, семена подсолнечника и тыквы, ржаные сухарики, нежирный сыр.
Исход заболевания, как правило, благоприятный. При адекватном лечении и правильном питании очаговые изменения легочной ткани рассасываются. Часто на месте очагов образуется фиброзная ткань. При устойчивом иммунном статусе больной выздоравливает окончательно без последствий и осложнений. Тем не менее, в течение 1,5-2 лет после излечения весной и осенью фтизиатры рекомендуют проводить профилактику противотуберкулезными препаратами по индивидуальной схеме.
Читайте также: