На совещании о вакцинации против гриппа
- Сейчас в перечне кандидатных вакцин против COVID-19, который формирует Всемирная организация здравоохранения, числится 83 разработки, - сообщила пресс-служба Роспотребнадзора . Как отмечают в ведомстве, в этот список включено 9 вакцин, разработанных в России . То есть на отечественные разработки приходится более 10% перечня ВОЗ.
- Пептидная вакцина на платформе, использовавшейся ранее для создания вакцины против вируса Эбола
- Живая векторная вакцина на основе вируса кори
- Рекомбинантная интраназальная вакцина на основе вируса гриппа А
- Векторная вакцина на основе вируса везикулярного стоматита
Еще две вакцины — разработки компании БИОКАД:
- Инкапсулированная в липосомы мРНК
И еще одна вакцина разработана Санкт-Петербургским научно- исследовательским институтом вакцин и сывороток. В ее основе рекомбинантный белок, наночастицы (на основе S-белка и других эпитопов).
КОММЕНТАРИЙ ЭКСПЕРТА
Безопасная и эффективная вакцина может появиться в марте — апреле следующего года
- Среди российских разработок вакцин представлены препараты многих типов. Это хорошо, потому что означает: потенциально мы как страна претендуем на то, что можем работать практически со всеми известными технологиями разработки вакцин, - отмечает иммунолог, эксперт по исследованиям, разработке и регистрации лекарственных средств, кандидат медицинских наук Николай Крючков.

Иммунолог, эксперт по исследованиям, разработке и регистрации лекарственных средств, кандидат медицинских наук Николай Крючков. Фото: Личный архив
- Также плюсом можно назвать то, что нет монополии разработок, - продолжает эксперт. - В борьбе с коронавирусом участвуют разработчики вакцин и из нескольких государственных институтов, и ученые крупной биотехнологической компании.
Теперь о том, чего нельзя допустить, на что нужно обращать пристальное внимание. Очень важно, чтобы были проведены качественные клинические исследования. Многие страны, включая нашу, пошли на ускоренную, упрощенную процедуру доклинических испытаний (на клеточных культурах и на животных). И если это еще допустимо, то неоправданное ускорение исследований на людях может сыграть злую шутку. Во время таких испытаний определяется безопасность и иммуногенность вакцин (то есть их способность формировать иммунитет). Если не соблюсти необходимые процедуры исследований, то можно получить в лучшем случае неработающие вакцины. А в худшем случае — опасные для здоровья побочные эффекты.
- Какой срок нужен, чтобы убедиться, что разработанные вакцины действительно качественные и эффективные? На совещании у Владимира Путина академик Александр Гинцбург сообщил, что испытания одной из вакцин на людях начнутся уже в июне этого года.
- Если отталкиваться от этой даты, то расклад такой. В клинических исследованиях на людях — здоровых добровольцах — определяется сначала безопасность вакцины. На следующем этапе — ее иммуногенность (по сути — эффективность). Для этого должно быть проведено либо два отдельных исследования, либо одно многоэтапное. Как минимум это может занять в лучшем случае 5 — 6 месяцев. Затем идут процедуры регистрации вакцины. С учетом всех упрощений и сокращений на этом этапе может пройти около двух месяцев. Если параллельно разработчики уже начнут производить вакцину, то первых вакцинаций можно будет ожидать в марте — апреле следующего года.
Спаситель человечества в толстовке.Знаете, как выглядит главный разработчик российской вакцины против коронавируса? Скорее всего, не так, как вы себе его представляете
ПО ТЕМЕ
Уже отобраны 60 человек, которых привьют первыми: среди них — разработчик вакцины. Как за ними будут наблюдать и какие есть риски — в нашем материале (подробности)
ЧИТАЙТЕ ТАКЖЕ
Можно ли переболеть коронавирусом дважды, передается ли он через воду и как понять, что переносишь инфекцию бессимптомно
Мы собрали самые распространенные вопросы россиян и задали их ведущим ученым (подробности)
Грипп — острая респираторная антропонозная инфекция, вызываемая вирусами гриппа типов А, В и С, характеризующаяся массовым распространением, кратковременной лихорадкой, интоксикацией, поражением эпителия слизистой оболочки респираторного тракта, а также развитием большого числа осложнений.
Основной путь передачи инфекции — воздушно-капельный. Вирус выделяется с каплями слюны, слизи и мокроты при дыхании, разговоре, плаче, кашле и чихании. Сохранение вируса гриппа в воздушной среде зависит от степени дисперсности аэрозоля, содержащего вирусные частицы, а также от воздействия на него факторов внешней среды (света, влаги и нагревания). В последние годы не исключается возможность инфицирования контактно-бытовым (через руки и инфицированные предметы обихода) и алиментарным (через пищу) путем.
В настоящее время доминирующее значение в структуре инфекционных болезней принадлежит гриппу и ОРВИ (около 90%) [1]. Однако опасность этих, казалось бы, простых заболеваний существенно недооценивается. По данным Всемирной Организации Здравоохранения (ВОЗ), ежегодно во время сезонных эпидемий в мире заболевает гриппом до 20% населения земли, тяжелые формы отмечаются в 3–5 млн случаев, летальные исходы составляют от 250 000 до 500 000 случаев.
В Российской Федерации ежегодно в среднем регистрируется 27 млн случаев заболеваний гриппом и ОРВИ, во время эпидемий болеет значительно больше населения. Наносимый гриппом и ОРВИ экономический ущерб составляет около 77% от всего ущерба, приходящегося на долю инфекционных болезней. Значительные экономические затраты связаны как с прямыми расходами на лечение и реабилитацию, так и с косвенными: снижением производительности труда и потери прибыли предприятиями. Из общего числа случаев временной нетрудоспособности на грипп и ОРВИ приходится 12–14%.
По мнению большинства экспертов, грипп — это заболевание, от которого страдает, главным образом, пожилое население. Поэтому во многих странах вакцинация против гриппа рекомендуется людям в возрасте 65 лет и старше, а также тем, кто страдает определенными хроническими болезнями. Однако, как показывает практика последних лет, наибольший процент заболеваемости гриппом во время ежегодных эпидемий отмечается у детей, что влечет за собой рост частоты амбулаторных посещений, развития осложнений и случаев, когда необходима госпитализация в данной возрастной группе.
Многолетний анализ уровней заболеваемости гриппом (2000–2009 гг.) свидетельствует о том, что наиболее эпидемически значимыми являются дети младшей возрастной группы от одного года до шести лет, среди которых зарегистрировано наибольшее число заболевших этой инфекцией (рис.). Показатели заболеваемости детского населения г. Москвы, крупнейшего мегаполиса страны, аналогичны таковым по ЦФО и России в целом.
Рис. Уровень заболеваемости гриппом в различных возрастных группах населения в Российской Федерации на 100 тысяч населения в 2000–2009 гг.
Известно, что тяжелые клинические состояния (вторичная пневмония, бронхит), осложнения со стороны нервной и сердечно-сосудистой систем, обострение хронических заболеваний (сахарный диабет, сердечная недостаточность, хронические обструктивные бронхопневмонии и т. п.) часто являются причиной отсроченной смерти, особенно у детей до двух лет, пожилых людей и лиц с ослабленным здоровьем [2]. Дети также являются основными распространителями гриппа. Учитывая все эти факты, необходимо отметить, что возможность контролировать заболеваемость гриппом у детей выгодна для общества в целом [3].
Кроме того, опыт вакцинации здоровых работоспособных взрослых в трудовых коллективах, накопленный за последние годы европейскими, американскими и российскими исследователями, показывает, что ежегодная вакцинопрофилактика гриппа сотрудников по инициативе руководства компаний позволяет избежать существенных материальных затрат и обеспечивает ощутимую экономическую пользу [4–7].
Болезнь распространена повсеместно и проявляется в виде эпидемических вспышек, эпидемий и пандемий, охватывающих значительную часть восприимчивого населения. Учитывая стремительность распространения инфекции, доминирование аэрозольного механизма передачи, легкость заражения, наличие огромного резервуара инфекции среди населения в виде стертых форм болезни, наиболее эффективной, социально и экономически оправданной мерой борьбы с гриппом является вакцинация. Другие профилактические меры (разобщение, санитарно-гигиенические мероприятия, неспецифическая профилактика) имеют вспомогательное значение. По данным ВОЗ именно благодаря ежегодной вакцинопрофилактике среди групп риска в последние годы удалось существенно снизить интенсивность эпидемий гриппа во многих европейских странах и США [8]. Иммунопрофилактика в настоящее время является ключевым фактором международной программы по борьбе с инфекционными заболеваниями. Органами здравоохранения в странах ЕС и в США подчеркивается целесообразность и обоснованность иммунизации против гриппа и прилагаются усилия, нацеленные на увеличение охвата прививками целевых контингентов до 75% [9].
Иммунизация против гриппа проводится регулярно каждый год. Коррекция состава противогриппозной вакцины проводится ежегодно ВОЗ с учетом циркуляции штаммов вируса гриппа в мире. Оптимальные сроки проведения иммунизации населения и группы лиц, подлежащих обязательной вакцинации, определяются в каждом регионе ежегодно по результатам мониторинга за эпидемической ситуацией и ростом заболеваемости гриппом. Она должна проводиться не менее чем за месяц до начала эпидемического сезона, так как формирование специфического противогриппозного иммунитета происходит в течение 4 недель. Рекомендуется проводить иммунизацию против гриппа в сентябре и октябре на фоне оптимизации основных показателей здоровья.
В период пандемии гриппа тактика иммунизации населения резко меняется. Двукратной (в крайнем случае, однократной) вакцинации новой вакциной, содержащей рекомендованный ВОЗ пандемически актуальный вакцинный штамм, должна подлежать основная часть населения страны. При этом экстренная вакцинация должна осуществляться в максимально сжатые сроки (практически, по жизненным показаниям).
Неспецифическую профилактику гриппа проводят в двух направлениях:
- противовирусные препараты, воздействующие на вирусы гриппа;
- препараты и средства, способствующие нормализации функций иммунной системы организма, повышающие его неспецифическую резистентность к инфекционным агентам и предупреждающие развитие тяжелых осложнений.
Из таблицы видно, что охват прививками в среднем по стране остается неудовлетворительным и, соответственно, в целом не может существенно повлиять на эпидпроцесс при гриппе. Анализ отечественного и зарубежного опыта вакцинации показывает, что для эффективного контроля эпидситуации необходимо создать прослойку от 50% населения.
Обращает на себя внимание тот факт, что основным фактором, определяющим значительное количество случаев отказов от вакцинации, является недостаточная информированность как населения, так и медработников на местах вакцинации и, как следствие — недоверие к проводимому мероприятию. Так, отечественный опыт показывает, что при вакцинации школьников значительную часть отказов от прививок составляют часто болеющие дети и дети с хроническими заболеваниями, в то время как именно такие лица рекомендованы к вакцинации в первую очередь [14–17].
Залогом успешной реализации региональной программы вакцинопрофилактики служат:
- повышение уровня информированности о пользе иммунизации среди лиц, формирующих политику и принимающих решения на всех уровнях, для обеспечения постоянной поддержки и внимания к вопросам иммунизации;
- постоянно функционирующая система образовательных программ населения на всех уровнях;
- поддержка губернатора и правительства региона, активная позиция Министерства здравоохранения;
- грамотность медицинских работников в вопросах вакцинопрофилактики;
- наличие сети вакцинальных кабинетов, оказывающих услуги населению по вакцинопрофилактике на бюджетной и хозрасчетной основе.
Некоторые факты эффективности вакцинопрофилактики гриппа в России
Отечественный опыт вакцинопрофилактики, накопленный за последние годы, наглядно свидетельствует о том, что в тех регионах, где в полном объеме реализуется программа вакцинации, снижается уровень заболеваемости населения в целом и подчеркивается значительный экономический эффект. В специальных исследованиях, посвященных оценке профилактической эффективности иммунизации против гриппа, было показано, что вакцинация приводит к снижению заболеваемости не только гриппом, но и другими ОРВИ, в случае болезни привитых заболевание протекает в легкой форме, без осложнений; проиллюстрирована важная роль создания иммунной прослойки для обеспечения противоэпидемической эффективности [18, 19].
По данным Управления здравоохранения мэрии г. Череповца, последовательная вакцинация населения в течение 11 лет (1997–2007 гг.) с увеличением охвата прививками с 1% до 25% населения города привела к значительному снижению заболеваемости гриппом и ОРВИ в городе (с 4081,9/100 тыс. населения в 1997 году до 5,5/100 тыс. населения в 2007 году) [21].
Оценка противоэпидемической эффективности вакцинопрофилактики среди школьников девяти школ г. Подольска Московской области показала, что вакцинация снижает заболеваемость гриппом привитых в 4,7 раза по сравнению с непривитыми, другими ОРВИ — в 1,4 раза; также было показано, что в школах с высоким охватом прививками (> 60% учащихся) общий уровень заболеваемости ОРВИ (число случаев на 1000 человек) был на 40% ниже по сравнению со школами с охватом прививками
Н. И. Брико, доктор медицинских наук, профессор, член-корреспондент РАМН
Первый МГМУ им. И. М. Сеченова, Москва
«На этот вопрос можно ответить с двух ракурсов: план-минимум и оптимальный план.
Минимальным планом можно назвать рекомендации Всемирной организации здравоохранения (ВОЗ). Они пишутся с учетом того, что у многих стран не хватает денег на вакцинацию всех граждан. Поэтому в первую очередь рекомендуется защищать самых уязвимых и эпидемиологически значимых (тех, кто может не только заболеть сам, но и заразить много людей вокруг). В список ВОЗ входят женщины на любой стадии беременности (рекомендации по их иммунизации существуют для всех стран, в том числе, для России), дети от 6 месяцев до 5 лет, пожилые люди 65 лет и старше, люди с хроническими болезнями и работники здравоохранения.
«Вакцинация обязательна для групп риска. В нее по санитарным правилам и календарю прививок входят, например, военнослужащие, дети, пожилые люди, беременные женщины, работники коммунальной сферы и медицины, преподаватели учебных заведений и все, кто взаимодействует с большим количеством людей.
В этом сезоне планируют привить около 45% от всего населения России и не менее 75% из вышеперечисленных категорий. Вакцинировать абсолютно всех, к сожалению, затруднительно. Во-первых, это дорого. Ведь вакцинация должна проводиться ежегодно. А во-вторых, некоторые имеют к ней противопоказания (основное сырье для производства вакцин — куриные эмбрионы). Основанием для отказа в вакцинации могут быть обострения хронических заболеваний, а также инфекционное респираторное или кишечное заболевание.
«Существует целая система глобального прогнозирования, какие штаммы гриппа будут лидировать в грядущем эпидемическом сезоне. Врачи обследуют пациентов с подозрением на грипп в разных частях света. Из местных лабораторий информация стекается в национальные, оттуда — в международные. В последних эксперты строят прогноз на 3–4 лидирующих штамма гриппа. На основании этих прогнозов ВОЗ ежегодно публикует рекомендации на предстоящий сезон по штаммам, которые следует включить в вакцину. И все производители выпускают вакцины против гриппа именно с этими штаммами. Много лет применяются вакцины, включающие 3 штамма вируса гриппа (2 субтипа А и один В), но разработаны уже вакцины с 4 штаммами (два А и два В)
К сожалению, иногда эти прогнозы не сбываются, и в эпидемическом сезоне лидирует штамм, который не был включен в сезонную вакцину против гриппа. Именно в такие годы мы наблюдаем резкое увеличение заболеваемости, нагрузки на стационары, учащение осложнений и смертности от гриппа, особенно среди детей возрастом до 5 лет и пожилых людей. Но если не совпадает один штамм, есть защита еще от двух — так что даже вакцина с частично неверным составом не бесполезна.
Живая гриппозная вакцина, в состав которой входят живые ослабленные вирусы гриппа, не передающиеся от человека к человеку и не устойчивые во внешней среде, сейчас применяется редко.
Могут быть и поствакцинальные реакции, они описаны в инструкции. Если инъекция сделана с нарушением, возможно появление кровоподтека, продолжительной боли или даже отечности.
«Вызывает ли инактивированная вакцина ОРЗ или грипп? Разумеется, нет. Это миф. Инактивированная вакцина не может вызывать грипп, потому что жизнеспособных вирусов в ней нет. Цельных вирусов в ней нет, только иммуногенные микрочастички. Иммунитет она тоже не снижает, поэтому вероятность заболеть ОРВИ не увеличивается.
Осложнения на вакцинацию крайне редки, но, конечно, у кого-то могут случаться — например, анафилактический шок. Сам я пока с осложнениями у пациентов не сталкивался, хотя ввел, наверное, не меньше 500 доз вакцин против гриппа детям и взрослым. В любом медицинском учреждении, где проводится вакцинация, человек после прививки должен 30 минут находиться под наблюдением. Всегда наготове противошоковая укладка, и медперсонал обучен оказанию помощи в такой ситуации.
«Перед тем как выпустить вакцины для коммерческого применения, их проверяют на эффективность. Если препараты не справляются с поставленными задачами, на рынок они не выходят. Это касается не только вакцин.
«Вакцина неэффективна, если она хранилась надлежащим образом и была правильно введена, но у человека все равно развился грипп. Причины могут быть разными: свойства вакцины, циркулирующих штаммов или человеческого организма (например, генетические особенности, снижение иммунных реакций на фоне хронических заболеваний и прочие).
Неправильно ожидать, что после вакцинации против гриппа человек перестанет болеть ОРЗ. Этого не может быть. Вакцинация против гриппа направлена не против ОРЗ (это просто невозможно, ведь его возбудителей около 200 видов), а на формирование защиты в основном от тяжелых форм гриппа, которые могут привести к госпитализации, осложнениям и даже смерти. Также она снижает передачу вируса от человека к человеку. И защищает тех немногих, кто не может быть привит из-за медицинских противопоказаний или не смог выработать защитный иммунитет в ответ на вакцинацию (ни одна вакцина не может вызвать выработку защиты у 100% привитых) — это называется коллективным иммунитетом.
Что из себя представляет вирус гриппа?

О гриппе говорят как об одной инфекции. Но на самом деле существует несколько видов, а точнее типов , вируса гриппа. Люди могут заражаться тремя из них — типами А, В и С.
Самый разнообразный — это вирус типа А. Именно он был причиной пандемии испанки в начале прошлого века. Это известно точно, так как в последующие годы его смогли восстановить из образцов 1918 года и определить, что это был подтип H1N1.
В зависимости от строения двух поверхностных антигенов (белков) и их сочетания вирусы гриппа А подразделяются на подтипы. Возможно аж 198 комбинаций, но пока что зафиксировано только 131 ( таблица ниже ). Из всего этого многообразия только 3 комбинации могут передаваться от человека к человеку.
Вирус типа B чаще всего встречается у человека и морских млекопитающих. Впервые его выделили в 1940 году, он циркулировал параллельно с вирусами типа А, но в конце 1980-х годов что-то произошло и тип разделился на две линии: Виктория и Ямагата.
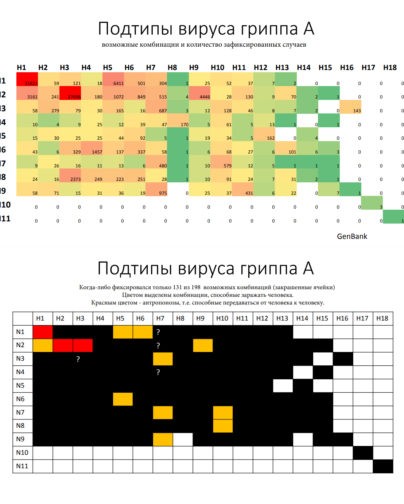
Линии гриппа В тоже отличаются друг от друга по строению поверхностных антигенов, циркулируют обычно вместе, но в разных пропорциях, и именно поэтому сейчас так актуальна тетравалентная вакцина. В трехвалентную вакцину включают только одну из линий гриппа В.
Важно отметить, что по симптомам грипп В невозможно отличить от гриппа А, он такой же тяжелый.
Грипп С у человека встречается очень редко, чаще всего у млекопитающих. У детей протекает в виде легкого ОРВИ, почти бессимптомно, так что он мало изучен. И вакцины от него тоже нет, так как его эпидемическая значимость ничтожна. Но есть места, где и этот грипп под присмотром, например, в Гонконге все образцы при ОРВИ обязательно тестируют на грипп, данный тип выявляется в среднем в 1-2% случаев.
Никаким другим гриппом человек заболеть не может?
Может. Человек заражается гриппом от животных, но так как он не является специфическим хозяином для этих вирусов, то другие люди от него не перезаражаются.
Вообще, чтобы так заразиться, человеку нужно длительно находиться среди зараженных птиц или животных (американская ярмарка свиней — лидер по регистрации вируса гриппа свиней), поэтому в России это нонсенс, а в стране, где частью повседневной жизни являются, например, птичьи рынки (в Азии, Египте), где птицу убивают и ощипывают прямо на месте — норма.
Большинство этих вирусов либо вообще не представляют угрозы для человека, либо протекают в виде легкого ОРВИ. Но есть и весьма патогенные, например, H5N1 или H7N9.
Какова природа сезонности гриппа?
Мы лишь знаем, что сезонность гриппа наблюдается там, где есть климатическая сезонность. А в тропиках заболеваемость фиксируется на протяжении всего года примерно на одном уровне. То есть мы видим корреляцию, но объяснить, почему это влияет на заболеваемость, пока что не можем.
Как предсказывают, какой вирус будет в новом сезоне?
Под эгидой Всемирной организации здравоохранения (ВОЗ) действует Глобальная система надзора за гриппом (GISRS, Global Influenza Surveillance and Response System).

В 114 странах мира существуют официально признанные ВОЗ Национальные центры по гриппу, один или несколько, которые заняты сбором информации по гриппу в своей стране или ее части. Они проводят тестирование мазков больных ОРВИ на предмет наличия в них вирусов гриппа, изучают их строение и генетические свойства. Методы исследования стандартизованы для всей сети ВОЗ, и это замечательно, потому что мы имеем единый подход по всему миру и все данные получаются единообразными, их можно сравнивать.
Полученные данные о вирусе (генотип, антигенная структура, устойчивость к противовирусным препаратам) вносятся в специальную базу данных FLUNET , куда стекается также информация по заболеваемости. Это глобальный информационный портал по гриппу.
Вся информация в итоге стекается в Сотрудничающие центры ВОЗ по справочной информации и исследованиям в области гриппа (СЦ ВОЗ). Их в мире всего пять (Лондон, Атланта, Мельбурн, Токио, Пекин), к каждому из которых приписаны определенные страны/регионы ВОЗ.
Два раза в год проходят Сезонные вакцинные совещания по выбору штаммов — кандидатов для включения в гриппозные вакцины (Seasonal influenza vaccine composition meeting). В феврале для северного полушария, в сентябре для южного. В рамках этой встречи выбирают вакцинные штаммы вируса на будущий сезон.
Как выбирают вакцинный штамм?
На основании собранных данных проводят анализ ситуации за прошедший сезон и определяют, какой вирус встречался наиболее часто или в начале сезона был представлен незначительно, а к концу был наиболее распространен (оказался самым приспособленным). В будущем сезоне вирус будет очень похож на тот, что доминировал под конец прошедшего. При помощи антигенного и генетического анализа, а также математического моделирования решают, стоит ли менять штаммы в вакцине (отдельно по каждому из 4 вариантов вакцинного вируса).
Как работает вакцина от гриппа?
Вакцина от гриппа каждый год новая.
Вакцины от гриппа могут быть введены одновременно с любыми другими вакцинами. Для детей и беременных производятся вакцины без консервантов. Иммунитет развивается примерно через 14 дней после прививки.
Как оценивают эффективность вакцины от гриппа?
Вакцину оценивают по критериям CPMP — Комитета по патентованным лекарственным препаратам (Committee for Proprietary Medicinal Products). Комитет входит в состав Европейского агентства по оценке лекарственных препаратов (ЕМЕА), однако пользуется значительной самостоятельностью.
Собственно критерии эффективности вакцины заключаются в следующем:
- Уровень сероконверсии (процент лиц, у которых титр антител повысился более чем в 4 раза по сравнению с исходным) должен быть более 40%.
- Уровень серопротекции (процент лиц, у которых титр антител более 1:40) должен достигаться не менее чем у 70% привитых.
- Фактор сероконверсии (кратность прироста средних геометрических титров антител по сравнению с исходным) — не менее чем в 2,5 раза.
По данным исследований 70-80-х годов, выполнение данных критериев коррелирует с защитой от гриппозной инфекции.
Согласно отчету ВОЗ от 2005 года , суммирующему данные исследований инактивированных вакцин за последние 20 лет, для достижения озвученных лимитов в вакцине должно быть по 15 мкг каждого из включенных в нее антигенов.
Однако это не означает, что тот же уровень серопротекции и сероконверсии не может достигаться другими методами, например, добавлением адъюванта. Если по результатам клинических испытаний вакцины с адъювантом и сниженным содержанием антигена показали соответствие критериям, оценивающим эффект от их применения, то можно сказать, что они соответствуют критериям ВОЗ, так как критерии определяют не концентрацию антигена, а иммунный ответ на вакцину.
Если я сделала прививку, то не заболею гриппом?
Если вы своевременно сделали прививку и встретились с вирусом гриппа, совпадающим по строению с одним из тех, от которого была сделана прививка, то вы не заболеете. Но всегда есть определенная вероятность, что вам попадется другой вариант вируса, и тогда вакцина окажется неэффективной. Прогноз ВОЗ не всегда сбывается. Но если не вакцинироваться вообще, то риск заболеть гораздо выше.
От других острых респираторных вирусных инфекций вакцина от гриппа вас защитить не сможет.
Может ли вакцина от гриппа вызвать грипп?
Важно понимать, что неживые вакцины никак не могут становиться причиной заболевания гриппом! Они могут вызывать недомогание, как любая другая прививка, но так как живого вируса в них не содержится, то причиной инфекционного заболевания они быть не могут.
Также сто́ит помнить, что вакцина не действует моментально. Организму необходимо минимум 2 недели, чтобы наладить производство антител в ответ на введенные антигены, ведь он видит их впервые! Поэтому если по пути из прививочного кабинета вы столкнетесь с больным гриппом, то заболеете, ведь вакцина еще не успеет сработать!
Именно поэтому наиболее эффективна вакцинация до начала эпидемиологического сезона. В этом случае иммунитет успеет сформироваться заблаговременно и организм будет готов к встрече с инфекцией. Но если по какой-то причине вы не успели сделать прививку заранее, то ее можно сделать и в течение сезона, просто шанс оказаться нос к носу с больным гриппом до начала действия вакцины в этом случае выше.
Какие вакцины от гриппа существуют?
Большинство современных вакцин от гриппа — это неживые вакцины:
Цельновирионная вакцина содержит просто убитый вирус целиком. Такие вакцины уже почти не применяются, так как они очень реактогенные. Однако на них вырабатывается наиболее сильный иммунный ответ, и в случае тяжелой эпидемиологической ситуации (например, пандемии) начинают производить именно эту разновидность, так как польза от нее превышает возможные риски и побочные эффекты.
Для кого наиболее опасен грипп?
Наиболее опасен грипп для детей до 5 лет, пожилых и беременных , а также лиц в состоянии иммуносупрессии (иммунодефициты разной природы, онкопациенты после химиотерапии/облучения, получающие кортикостероидную терапию и др.). Их всех необходимо прививать в первую очередь.

Американский консультативный комитет по вопросам вакцинации (ACIP) рекомендует вакцинацию против гриппа беременных женщин, которые в момент начала сезона гриппа находятся на 14-й (или больше) неделе беременности. Вакцинация, начиная со второго триместра, объясняется тем, что в первом триместре есть риск самопроизвольного прерывания беременности и выкидыш после вакцинации может быть неправильно истолкован как следствие вакцинации.
Однако беременные женщины, которые имеют более высокие риски заражения гриппом, должны быть вакцинированы перед началом эпидемии независимо от срока беременности. В Российской Федерации на этот счет даже есть специальные клинические рекомендации .
Здоровое взрослое население имеет меньше шансов столкнуться с осложнениями или смертью в результате этой инфекции, но могут заражать окружающих из групп риска, так что по возможности лучше сделать прививку и им, тем самым снизить шансы заболеть для их уязвимого окружения. Особенно для тех, кто в силу возраста еще не может быть привит (младенцы до 6 месяцев) или не может сформировать полноценный иммунный ответ на вакцину (люди с иммуносупрессией).
Я простудился, можно ли мне прививаться от гриппа? Сколько ждать после болезни?
Если мы говорим о плановой вакцинации до начала эпидемического сезона, то во всем мире врачи рекомендуют делать прививку сразу после исчезновения клинических симптомов. В России рекомендации по сроку медотвода после острого инфекционного заболевания определяются Методическими указаниями о противопоказаниях к профилактическим прививкам , которые гласят:
Плановая вакцинация в случае острого заболевания откладывается до выздоровления (или периода реконвалесценции). Это связано с тем, что развитие осложнения основного заболевания или его неблагоприятный исход могут быть истолкованы как следствие проведенной вакцинации . Врач определяет необходимый интервал (в пределах 2-4 недель), руководствуясь, в первую очередь, степенью риска развития осложнения заболевания.
В большинстве инструкций к вакцинам вы встретите фразу, что легкие респираторные и кишечные вирусные инфекции не являются противопоказанием к вакцинации, однако все же желательно, чтобы пришедший на вакцинацию человек уже не был заразен для окружающих, потому что в очереди на вакцинацию в больнице он встретит здоровых людей.
В эпидемический сезон ситуация другая. Прививку делают даже на фоне болезни, поскольку польза превышает возможные риски , что также оговорено в методических указаниях.
Какие это могут быть риски?
Для некоторых пациентов вакцина может оказаться менее эффективной. Например, для онкологических больных в состоянии иммуносупрессии, которые только что прошли химиотерапию или находятся в процессе ее прохождения. Иммунная система подавлена, она не может адекватно ответить на дозу вакцины. Но даже тот незначительный эффект, который будет получен, может оказаться жизненно важным для этой категории.
Еще один возможный риск, как уже говорилось выше — это возможная дискредитация вакцинации. Прививка может вызвать недомогание, схожее с симптомами инфекционного заболевания, которые могут быть неверно интерпретированы. Если мы делаем прививку на фоне какой-то болезни, то можем подумать, что она усилила или даже вызвала болезнь.
Существуют какие-либо еще противопоказания для вакцинации против гриппа?
Единственным абсолютным противопоказанием к применению гриппозных вакцин является зафиксированная гиперчувствительность к компонентам вакцины. Как правило, выявленная в результате введения предыдущей дозы вакцины.
Аллергические и даже анафилактические реакции на куриный белок сейчас не рассматриваются как противопоказание для вакцинации от гриппа, но предупредить врача об этом перед вакцинацией все-таки стоит.
Когда именно нужно пройти вакцинацию?
В нашем полушарии раньше, чем в конце августа, вакцинация от гриппа обычно не начинается. Самый оптимальный вариант — завершить вакцинацию до конца сентября-октября, чтобы к началу сезона быть уже защищенным от гриппа.
Если в этот период вакцинацию завершить не удалось, это не значит, что позже ее проводить не нужно. Например, детям делают прививку от гриппа с 6 месяцев. Если ребенок достигнет этого возраста в декабре и еще не болел, то вакцина может защитить его от вируса в оставшуюся часть сезона.
В каком возрасте и по какой схеме делают прививку от гриппа?
Прививку от гриппа делают ежегодно. Минимальный разрешенный возраст для вакцинации — 6 месяцев.
Дети с 6 месяцев до наступления 3 лет:
- Если прививка делается впервые, то вакцинацию проводят двукратно в дозе 0,25 мл с интервалом не менее 4 недель.
- Если в прошлом сезоне прививку от гриппа уже делали, то — однократно 0,25 мл.
Дети с 3 до 9 лет:
- Впервые вакцинация проводится дважды по 0,5 мл с интервалом в 4 недели.
- Ранее привитые — однократно 0,5 мл.
Взрослые: однократно — 0,5 мл.
И напоследок. Осенью кроме гриппа нас атакуют сотни других вирусов. По одним только симптомам без лабораторного подтверждения мы не можем сказать, был ли это именно грипп или что-то иное. Но вакцина защищает только от гриппа! Перед другими вирусами вы все так же беззащитны, поэтому не пренебрегайте неспецифическими мерами профилактики — разнообразно питайтесь, высыпайтесь, как можно чаще проветривайте помещения и мойте руки. Все эти меры в комплексе с вакцинацией от гриппа позволят максимально снизить риск ОРВИ.
Читайте также:
Читайте также:


