Можно ли спутать мононуклеоз с гепатитом
Инфекционный мононуклеоз, вызванный инфекцией вируса Эпштейна-Барра (EBV), иногда вызывает острый гепатит, который обычно самоограничивается с мягко приподнятыми трансаминазами, но редко с желтухой. Первичная EBV-инфекция у детей обычно протекает бессимптомно, но у небольшого числа здоровых людей, обычно молодых людей, инфекция EBV приводит к клиническому синдрому инфекционного мононуклеоза с гепатитом, с типичными симптомами лихорадки, фарингита, лимфаденопатии и гепатоспленомегалии. EBV довольно редко подтверждается как этиологический агент острого гепатита у взрослых. Здесь мы сообщаем о двух случаях: первом случае с острым гепатитом, вторичным по отношению к инфекционному мононуклеозу, и во втором случае с острым гепатитом, вторичным по отношению к инфекционному мононуклеозу, одновременно инфицированным гепатитом А. Оба случая включали молодых людей с лихорадкой, фарингитом, лимфаденопатией, гепатоспленомегалией, и атипичный лимфоцитоз, подтвержденный серологическими исследованиями, биопсией печени и электронно-микроскопическим исследованием.
Вирус Эпштейна-Барра (EBV) представляет собой вирус герпеса, который обычно передается с помощью орофарингеальных секретов и является возбудителем инфекционного мононуклеоза. Более 90% населения мира несет ЭБВ как пожизненную скрытую инфекцию В-лимфоцитов [1]. Инфекционный мононуклеоз вызван интенсивным цитотоксическим ответом Т-лимфоцитов для устранения ВБ-инфицированных В-клеток [2]. Обычно первичная EBV-инфекция у детей протекает бессимптомно с сероконверсией. Если первичная инфекция встречается у подростков или во взрослой жизни, наиболее распространенным проявлением является инфекционный мононуклеоз с классическим представлением о лихорадке, орофарингите и двустороннем лимфадените. В острой фазе инфекционного мононуклеоза повышенные трансаминазы обнаружены у 80% пациентов, а желтуха отмечается только у 5,0-6,6% [3]. Гепатит из-за первичной инфекции ВЭБ обычно мягкий и самоограниченный, хотя механизм неясен. Редко это приводит к печеночной недостаточности с тяжелой желтухой при фатальном инфекционном мононуклеозе [4].
Здесь мы сообщаем о двух случаях: первом случае с острым гепатитом, вторичным по отношению к инфекционному мононуклеозу, и во втором случае с острым гепатитом, вторичным по отношению к инфекционному мононуклеозу, одновременно инфицированным гепатитом А, у молодых людей с лихорадкой, фарингитом, лимфаденопатией, гепатоспленомегалией и нетипичным лимфоцитоз, подтвержденный серологическим тестом, биопсией печени и электронным микроскопическим исследованием.
20-летний мужчина был госпитализирован из-за тошноты, рвоты, лихорадки, миалгии и боли в горле в течение последних 7 дней. У него не было истории курения или алкоголя, и нет семейной истории болезни печени.
При поступлении в больницу температура тела составляла 38,3 ℃, артериальное давление 130/80 мм рт.ст., частота пульса 100 ударов в минуту и скорость дыхания 20 вдохов в минуту. После физического осмотра он выглядел очень плохо выглядящим с двусторонним расширением шейного лимфатического узла. Его миндалины были увеличены с помощью белых экссудатов и инъекций. Он, по-видимому, не вызывал желтухи, но был обезвожен. Живот отличался спленомегалией. Лабораторные данные показали, что гемоглобин, 14 г / дл; количество тромбоцитов, 85 000 / мм3; количество белых кровяных телец, 13 500 / мм3 с 13% гранулоцитами, 34% атипичных лимфоцитов. В тестах функции печени сообщалось, что аспартатаминотрансфераза, 532 МЕ / л; аланинаминотрансфераза, 412 МЕ / л; щелочная фосфатаза, 583 МЕ / л; гамма-глутамилтранспептидаза, 235 МЕ / л и альбумин 3,6 г / дл. Общий билирубин составлял 2,1 мг / дл и прямой билирубин составлял 1,2 мг / дл. Протромбиновое время составляло 12,3 секунды, а активированное частичное тромбопластиновое время составляло 30,3 секунды. Рентгенограмма грудной клетки не выявила активного поражения легких. Лечение амоксициллином для стойкой лихорадки вводили эмпирически.
Абдоминальная сонография не выявила изменений в эхогенности печени и очагового поражения печени с выраженной спленомегалией, размером около 18,8 см. В день 3 больницы проводилась биопсия печени, и пациент временно переносился в отделение интенсивной терапии временно из-за ятрогенной субкапсулярной гематомы и гемоперитония, подтвержденной компьютерной томографией брюшной полости, которая разрешалась спонтанно через 10 дней. Серологические тесты на гепатит А, В, С, цитомегаловирус (ЦМВ), лептоспироз были отрицательными. Серология как сывороточного IgM, так и IgG-антител против EBV-капсидного антигена (EBV VCA IgM, IgG) показала положительный результат. Гетерофильное антитело было отрицательным. Биопсия печени показала инфильтрацию атипичных лимфоцитов в синусоиде, а некоторые гепатоциты выявили ацидофильную дегенерацию с частым митозом из-за регенерации. Лимфоциты были в основном положительными для цитотоксических Т-лимфоцитов CD3, CD8 и отрицательными для CD20, CD4 цитотоксических Т-лимфоцитов иммуногистохимией (фиг.1). Результаты электронной микроскопии показали вырожденные гепатоциты с заметно расширенными желчными канальцами и увеличенными пучками коллагеновых волокон в перипортальной области (рис.2). Большие и бледно выглядящие атипичные лимфоциты с обильной цитоплазмой и нерегулярным ядром можно увидеть в области синусоиды и портала. В области портала наблюдался обширный фиброз и нарушенные желчные протоки с проникновением мононуклеарных клеток и макрофагов. В просвете духловидной ткани образовалось образование пузырьков. Эти данные согласуются с вовлечением печеночных инфекционных мононуклеозов. После 2 недель консервативного лечения, его состояние было хорошо, и он был выписан без каких-либо осложнений.
24-летняя женщина представила недельную историю лихорадки, боли в горле и ощутимой массы шеи. Она жила в Канаде уже 10 лет и посещала Сеул для летних каникул. У нее недавняя верхняя респираторная инфекция с сухим кашлем и заложенностью носа. Недавно она заметила прогрессирующую усталость, недомогание, тошноту и рвоту с мягко опухшими железами на двусторонней основе. За последние 6 месяцев у нее не было истории лечения зубов, переливания крови или сексуальной активности. У нее не было семейной истории болезни печени и не принималось никаких лекарств. У нее была история путешествий в деревню для купания около 10 дней назад.
При поступлении в больницу температура тела составляла 38 ℃, артериальное давление 120/80 мм рт.ст., частота пульса 104 удара в минуту и скорость дыхания 20 вдохов в минуту. После физического осмотра она выглядела очень плохо выглядящей. У нее была двусторонняя задняя шейная аденопатия, которая была подвижной и не возбуждающей. Ее миндалины были расширены белыми экссудатами. Ярко выражена желтуха склеры. Аускультация сердца и легких была нормальной. Живот отличался умеренной гепатомегалией и спленомегалией. В лабораторных исследованиях выявлен гемоглобин, 12 г / дл; количество тромбоцитов, 69 000 / мм3; белых кровяных телец, 8 400 / мм3 с 10% атипичными лимфоцитами. В тестах функции печени сообщалось, что аспартатаминотрансфераза, 368 МЕ / л; аланинаминотрансфераза, 319 МЕ / л; щелочная фосфатаза, 544 МЕ / л; гамма-глутамилтранпептидаза, 69 МЕ / л и альбумин, 3,3 г / дл. Общий билирубин составлял 4,0 мг / дл, а прямой билирубин составлял 2,4 мг / дл. Рентгенограмма грудной клетки не выявила активного поражения легких. Лечение цефтриаксоном назначали для стойкой лихорадки, и у нее было симптоматическое лечение обезвоживания.
Абдоминальная сонография показала, что печень должна быть увеличена с вторичным изменением утолщения стенки желчного пузыря. Селезенку гомогенно увеличивали до 13,5 см. Дилатации или патологии билиарного дерева не было. КТ-сканирование грудной клетки и шеи выявило несколько увеличенных лимфатических узлов подозрительного некротического изменения в надключичной области, средостенной области и подмышечной области. В больничный день 3 были проведены шея и биопсия печени.
В больничный день 7 ее курс осложнялся несколькими эпизодами лихорадки с отрицательными культурами крови. Серологические и вирусологические исследования выявили отсутствие поверхностного антигена гепатита В, IgM-антитела к гепатиту В, антитела к гепатиту С и отрицательного ЦМВ, но положительное значение для антител к вирусу гепатита А IgM и EBV VCA IgM, EBV VCA IgG было положительным, а ядерный реактор Эпштейна-Барра антиген (EBNA) IgG был отрицательным. Биопсия узла шее выявила реактивную гиперплазию с воспалением. Биопсия печени показала плотную инфильтрацию мононуклеарных клеток, что указывает на активированные лимфоциты в портальном тракте. Печеночная лобулярная архитектура, как правило, сохранялась, и долька проявляла синусоидальную лимфоцитарную инфильтрацию, индивидуальную дегенерацию гепатоцитов и небольшое пятнистое некроз. Также наблюдалось расширение портопортала из-за воспалительной активности и фиброза (рис.3). Электронно-микроскопические данные показали острый гепатит с гепатоцитами, содержащими несколько желчных пигментов и липофузиновых пигментов вблизи желчных канальцев в цитоплазме (рис.4). Митохондрии имели длинные параллельные тела включения. Иногда в синусоиде наблюдалось апоптотическое тело. В синусоиде мононуклеарные клетки и атипичные лимфоциты с большой и бледно-выглядящей цитоплазмой занимали просвет. В области портала желчные протоки были также ранены с инфильтрацией атипичных лимфоцитов и увеличенными пучками коллагеновых волокон. Эти данные свидетельствуют о холестатических гепатитах. Результаты ее лабораторных испытаний и физикального обследования вскоре улучшились после двух недель госпитализации.
EBV является частью семейства вирусов герпеса и заражает до 90% населения [1]. Первоначальная инфекция часто субклиническая у детей, но обычно приводит к симптоматическому инфекционному мононуклеозу у взрослых, которые не подвергались воздействию в детстве. Передача происходит через тесные личные контакты среди маленьких детей и через интимный оральный контакт среди взрослых. Документированы передача путем переливания крови [5] и из трансплантированного органа у ранее серонегативного реципиента [6]. Наиболее распространенной формой инфекционного мононуклеоза является лихорадка, боль в горле и аденопатия. Гепатоспленомегалия может наблюдаться у более чем 10% пациентов [7]. Более редкие проявления инфекционного мононуклеоза включают гемолитическую анемию, тромбоцитопению, апластическую анемию, миокардит и неврологические осложнения [8].
Побочное действие с инфекционным мононуклеозом варьирует в зависимости от тяжести, и его частота варьируется в зависимости от возраста, который, по оценкам, составляет 10% у молодых людей и 30% у пожилых людей [9]. ВБВ-инфекции часто ассоциируются с легким гепатоцеллюлярным гепатитом и могут оставаться незамеченными и спонтанно разрешать.
Повышенные аминотрансферазы обычно имеют менее пятикратный нормальный уровень, а билирубин может быть повышен до 5%, что может быть вызвано внутрипеченочным холестазом или гемолитической анемией [10]. В наших случаях оба иммунокомпетентных взрослых пациента имели умеренный гепатит с умеренным увеличением аминотрансфераз. Во втором случае пациент, первоначально представленный желтушным признаком, по сравнению с первым пациентом, позже обнаруживался, что он инфицирован одновременно с инфекционным мононуклеозом и гепатитом А. Инкубационный период гепатита А составляет 15-45 дней, а 30- 50 дней для ВЭБ-инфекции [11]. Хотя их пути передачи различны, гепатит А распространяется по фекально-оральному пути, а инфекционный мононуклеоз распространяется через секрецию носоглотки, их инкубационные периоды могут перекрываться, и эти вирусы могут быть приобретены почти одновременно.
Сообщалось лишь о нескольких случаях холестатического гепатита с помощью ВЭБ-инфекции [9]. Механизм обструктивной компоненты не известен, но предполагается, что он связан с мягко опухшим желчным протоком [12], а не инфекцией эпителиальных клеток желчного протока [13]. Инфекции EBV редко связаны с острой молниеносной печеночной недостаточностью. Он характеризуется лимфоцитарной инфильтрацией органов, гемофагоцитозом и панцитопенией [4]. Это может происходить, в частности, в иммунодефицитных состояниях, таких как Х-связанное лимфопролиферативное заболевание, коинфекция вируса иммунодефицита человека и дефицит комплемента [14].
Патогенез инфекционного мононуклеозного гепатита не совсем понятен. Традиционно считается, что гепатотропные вирусы не являются непосредственно цитотоксическими, но вместо этого иммунные реакции на вирусные антигены на гепатоциты приводят к гибели гепатоцитов. CD3-положительные Т-лимфоциты, присутствующие в качестве основной лимфоцитарной популяции в гепатите EBV, которые являются в основном цитотоксическими CD8-положительными Т-лимфоцитами [14,16]. Недавняя модель на животных [17] показала, что активированные CD8 + Т-клетки были захвачены в печени выборочно, главным образом, внутриклеточной молекулой адгезии 1 (ICAM-1), которая экспрессируется конститутивно на синусоидальных эндотелиальных клетках и клетках Купфера. При инфекционном мононуклеозе гепатит, инфицированные EBV CD8 + Т-клетки, предположительно активированные Т-клетки, могут накапливаться в печени. Ряд экспериментов показал, что некоторые растворимые продукты иммунного ответа, особенно интерферон γ, фактор некроза опухоли α и лиганд Fas, индуцируют гепатит 19. Эти продукты, которые продуцируются либо EBV-инфицированными CD8 + Т-клетками, либо инфильтрирующими цитотоксическими Т-лимфоцитами, могут, таким образом, индуцировать повреждение гепатоцитов [16].
Диагноз инфекции EBV производится с помощью соответствующих клинических симптомов, лабораторных данных и положительных антител к EBV IgM и гельфильных антител [21]. Специфическая для EBV серология является подтвердительным диагностическим инструментом, но может быть отрицательным первоначально у пациентов, которые болели всего лишь несколько дней во время их первого визита. Однако в течение 1-2 недель антитела к EBV-специфическим антигенам появляются в ожидаемых титрах [22]. Серология анти-VCA IgM обычно сохраняется примерно 1-2 месяца. Первоначальный серологический тест на инфекционный мононуклеоз, тест Пола-Буннелла на обнаружение гетерофильных антител путем агглютинации овечьих или конских эритроцитов, теперь доступен как удобная латексная агглютинация или твердофазная иммуноаналитическая форма [21]. Тест специфичен, но нечувствителен в течение первых недель болезни. Фальшивая отрицательная ставка достигает 25% в первую неделю, 5-10% на второй неделе и 5% на третьей неделе [21]. Первичная острая EBV-инфекция связана с VCA-IgM, VCA-IgG и отсутствующими EBNA-антителами [9]. Недавняя инфекция в возрасте от 3 до 12 месяцев включает положительные антитела VCA-IgG и EBNA, отрицательные антитела VCA-IgM и обычно положительные EA-антитела [9]. Инфекционный мононуклеозный гепатит следует отличать от других вирусных гепатитов А, В, С, ВИЧ, ЦМВ, вируса ветряной оспы и вируса простого герпеса [7]. В этих двух случаях пациенты находились в острой фазе EBV-инфекции, и диагноз был основан на типичных симптомах, включая атипичный лимфоцитоз, повышенные ферменты печени, серологический маркер положительного анти-EBV IgM и, впоследствии, IgG с инфильтрацией мононуклеарных клеток портальный тракт и синусоиды в биопсии печени.
Лечение инфекционного мононуклеоза гепатита обычно оказывает поддержку, поскольку оно обычно самоограничивается. Стероиды и противовирусные препараты были использованы для лечения случаев тяжелого инфекционного мононуклеоза гепатита. Было доказано, что ацикловир эффективен для лечения тяжелого гепатита EBV [23]. Существует отчет о успешном применении ганцикловира у двух иммунокомпетентных пациентов с тяжелым инфекционным мононуклеозом гепатита [10]. Однако рандомизированные исследования не проводились для всех этих методов лечения инфекционного мононуклеоза гепатита. В наших случаях оба пациента вскоре выздоравливали только консервативным лечением.
EBV является редким возбудителем острого гепатита во время инфекционного мононуклеоза. Обычно он мягкий, необнаруженный клинически и разрешается спонтанно. Желтуха явно необычна; холестатический гепатит из-за инфекции EBV редко сообщается. Мы должны рассмотреть инфекционный мононуклеозный гепатит при дифференциации пациентов с аномалиями печени, лихорадкой, фарингитом и лимфаденопатией.
Результаты биопсии печени в случае 1. (A) В синусоиде наблюдаются множественные атипичные лимфоциты (H & E, × 400). (B, C). Иммунохимическое окрашивание показывает CD 3 и CD 8 положительные Т-лимфоциты (× 400).
Электронно-микроскопический анализ образцов биопсии печени из случая 1. (A) Электронная микрофотография, показывающая вырожденный гепатоцит с расширенными желчными канальцами (стрелка) в области перипортала. Синусоида содержала толстые пучки коллагеновых волокон и фиброз (стрелка) (× 5000). (B) Электронная микрофотография, показывающая большой лимфоцит (стрелка) с обильной бледной цитоплазмой и большим ядром в синусоиде (× 5000). (C) Электронная микрофотография, показывающая две атипичные лимфоциты (стрелки) с обильной цитоплазмой и ядром неправильной формы в синусоиде. (× 8000). (D) Электронная микрофотография, показывающая атипичный лимфоцит (стрелка) и межлобковые желчные протоки, подвергающиеся дегенеративной травме. Пикнотические ядра (стрелка) желчных проточных эпителиальных клеток и желчного проточного просвета (BD), содержащие пузырьки и скудные микроворсинки, наблюдались в области портала с увеличенными пучками коллагеновых волокон (× 4000).
Результаты биопсии печени в случае 2. В дольке проявляется синусоидальная лимфоцитарная инфильтрация, индивидуальная дегенерация гепатоцитов и несколько пятнистых некрозов. В некоторых портальных трактах показана плотная инфильтрация мононуклеарных клеток, указывающая активированные лимфоциты (A: H & E, × 100, B: H и E, × 200).
Электронно-микроскопический анализ образцов биопсии печени из случая 2. (A) Пигменты желчи (стрелки) и липофузиновые пигменты (наконечники стрел) находились в цитоплазме вблизи желчного канальца гепатоцитов. Митохондрии (M) содержат длинные тела включения (× 8000). (B) Апоптотическое тело в синусоиде (× 15 000). (C) В синусоиде мононуклеарные клетки занимали синусоидный просвет, в котором видны атипичные лимфоциты (стрелка) с бледно-выглядящей и большой цитоплазмой (× 4000). (D) Электронная микрофотография, показывающая атипичный лимфоцит (стрелка) и область портала с поврежденными желчными протоками (BD) с увеличенными пучками коллагеновых волокон. Прозрачный просвет имеет пузырь. Гепатоциты содержали много липофузиновых пигментов (× 2500).
При всем многообразии вирусных заболеваний, есть группа инфекций, которые становятся нашими спутниками на всю жизнь. Именно к таким заболеваниям относится инфекционный мононуклеоз (синонимы – моноцитарная ангина, болезнь Филатова). Это болезнь, которую трудно отличить от обычной респираторно-вирусной инфекции, но которая может привести к тяжелым осложнениям. И так как именно у детей инфекционный мононуклеоз встречается чаще, чем у взрослых, данная статья может быть полезна родителям.
Многоликий герпесвирус
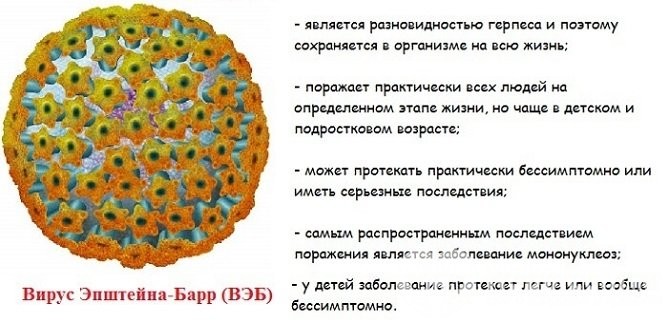
Возбудитель данного заболевания относится к семейству Herpesviridae, которое включает 8 серотипов человеческих вирусов. Инфекционный мононуклеоз вызывает вирус простого герпеса серотипа 4 (Human gammaherpesvirus 4) . Первоначальное название — вирус Эпштейна – Барр – он получил в честь своих первооткрывателей, вирусологов из Англии Майкла Эпштейна и Ивонны Барр, они описали его в 1964 году.
По данным статистики, 90-95 % взрослого населения имеют в крови антитела к данному заболеванию, что свидетельствует о перенесенной инфекции. Вирус Эпштейна – Барр, как и все герпесвирусы, содержит наследственную информацию в виде двухцепочечной спирали ДНК, что и вызывает пожизненное вирусоносительство у человека. Данный вирус имеет сложную оболочку – суперкапсид, который состоит из гликопротеинов и липидов, образующих своеобразные шипы на его поверхности. А сам он выглядит как многогранный куб с диаметром до 200 нанометров.
Клетки-мишени и вирионы
В отличие от других вирусов семейства герпетических, взаимодействие вируса Эпштейна – Барр с клетками-мишенями (лимфоциты группы В) идет по соглашательному сценарию. Проникая в клетки лимфатической ткани, вирус встраивает свою ДНК в ДНК клетки-хозяина. После чего начинается процесс репликации (удвоения) генома вируса. Но паразит не убивает лимфоциты, а приводит к их пролиферации – разрастанию тканей за счет увеличения клеток-хозяев. Кроме того, в последнее время появились данные о причастности данного возбудителя к формированию различного типа опухолевых клеток в человеческом организме. Опасность вируса состоит в том, что вирусоносительство хоть и проходит бессимптомно, но все-таки может привести к поражению внутренних органов.
Этиология и резервуар
Статистика показывает, что из каждых 100 тысяч человек только 45 сталкиваются с мононуклеозом. Возбудитель заболевания распространен повсеместно. Выявлена слабая сезонность болезни: вирус более активен в осенне-зимний и весенний период. Инфекционный мононуклеоз у детей до 2 лет является очень редким явлением, чаще болеют дети старшего возраста. Пик заболеваемости приходится на пубертатный период (10-14 лет). Мальчики подвержены инфицированию чаще девочек, причем вторые болеют чаще в 12-14 лет, а первые — в 14-16 лет.
Природа этой закономерности до конца не ясна, но она прослеживается и у взрослых. Инфекционный мононуклеоз в детском возрасте имеет симптоматику респираторного воспаления. У взрослых он часто протекает бессимптомно, и определить его можно лишь по наличию антител в крови. Резервуаром инфекции являются как больные с выраженной клиникой, так и вирусоносители. Больные особо контагиозны (заразны) в период клинических проявлений болезни и с 4-й по 24-ю неделю после реконвалесценции (выздоровления). У вирусоносителей вирус выделяется в окружающую среду периодически.
Как он проникает в наш организм
Инфекционный мононуклеоз: симптомы
Сроки инкубационного периода развития болезни размыты – от 3 до 45 суток. Чаще всего заболевание начинается остро. Иногда перед острым периодом появляется першение в горле, ринит, слабость и головные боли при субфебрильной температуре. В период активации инфекции (на 4-е сутки) температура может подниматься до 40 °С.
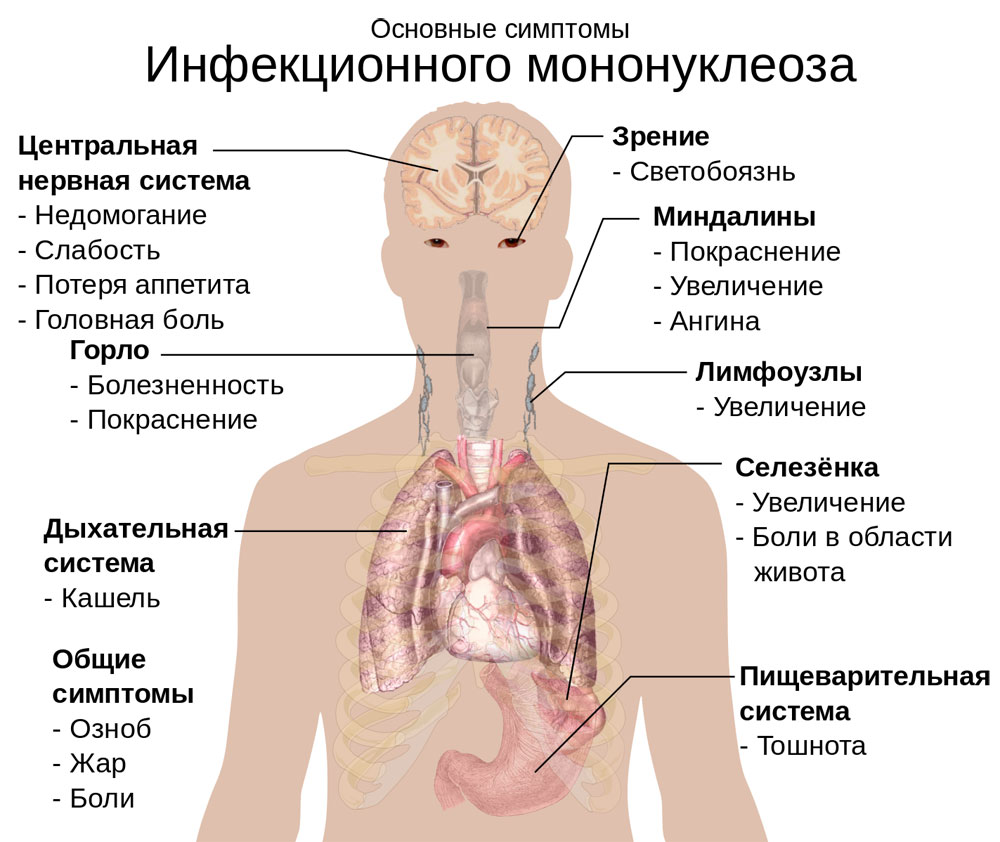
Главным симптомом инфекционного мононуклеоза является тонзиллит (увеличение и воспаление миндалин). На миндалинах появляются фиброзные пленки, и заболевание очень похоже на ангину. Иногда появляются более глубокие воспаления, затрагивающие лакуны миндалин, содержимое которых удаляется и обнажает раненую поверхность.
Общая клиническая картина
Симптомы инфекционного мононуклеоза у детей при остром течении разнообразны. При таком варианте в течении болезни выделяют следующие периоды:
- Начальная фаза. Чаще острая фаза начинается с повышения температуры, ломоты во всем теле и слабости. Иногда сопровождается одновременным появлением всех трех главных симптомов инфекционного мононуклеоза – лихорадка, тонзиллит и лимфоаденопатия. Длительность от 4 до 6 дней.
- Фаза разгара. К концу первой недели болезни самочувствие ухудшается. Появляются признаки ангины, чаще катаральной. Шейная группа лимфоузлов достигает максимальных размеров (иногда размера куриного яйца). С 10-го дня болезненные клинические проявления инфекционного мононуклеоза исчезают. К началу второй недели наблюдается увеличение селезенки, к третьей неделе увеличивается печень. При доброкачественном течении к 12-14 дню исчезают все симптомы инфекционного мононуклеоза. И лечение в этом периоде будет наиболее эффективным. Его продолжительность — 2-3 недели.
- Период реконвалисценции (выздоровления). В этот период в норму приходят селезенка и печень, но больной еще контагиозен. Длительность – до 4 недель. До 90 % больных к концу 2-й недели уже ощущают прилив сил. Но иногда чувство усталости и слабость сопровождает пациента на протяжении полугода и больше.
Особенности течения у взрослых

Заболевание у людей старше 35 лет практически не встречается. С 14 до 29 лет – вот возрастная категория, более всего подверженная инфекционному мононуклеозу. Симптомы у взрослых начинаются с лихорадки, длящейся до 2 недель. Челюстные лимфоузлы и миндалины затрагиваются меньше, чем у детей. А вот печень вовлекается часто, что проявляется желтушностью покровов и склер глаз. Эти атипичные формы заболевания диагностируют исключительно по данным лабораторных анализов.
Особенность данного заболевания у взрослых — чаще бессимптомное течение, и в период планирования беременности, вынашивания ребенка и родов женщины просто не обращают на него внимания. Врачи единогласно утверждают, что беременность нежелательна в течение 6 месяцев или даже года после перенесенной мононуклеозной инфекции. Причем не только матерью ребенка, но и будущим отцом. Перенесенная инфекция в период беременности вредит самочувствию женщины, наносит ущерб развитию плода, может привести к срыву беременности. Часто врачи советуют искусственно прервать беременность, если есть вероятность патологии плода.
Переход в хроническую форму
Острая форма течения болезни может перейти в хроническую при низком иммунном статусе. При хроническом инфекционном мононуклеозе у детей симптомы следующие: прежде всего долгие и не проходящие ангинозные проявления, лейкопения, экзантема, длительная субфебрильная температура. Наблюдается высокий титр антител к антигенам вируса, сопровождающийся гистологически подтвержденными патологиями в органах (увеит, гепатиты, лимфоаденопатии, пневмонии, гипоплазии отделов костного мозга). Летальный исход может быть только в случае разрывов селезенки и обструкции дыхательных путей, что встречается крайне редко.
При врожденном инфекционном мононуклеозе у детей симптомы и лечение чаще тяжелые. Во внутриутробном развитии плода отмечаются тяжелые патологии костных тканей и нервной системы (крипторхизм и микрогнатия).
Опасность осложнений

Именно опасностью поражения органов, как следствия заболевания, славится вирус Эпштейна – Барр. Он провоцирует онкологические заболевания лимфатических органов, герпетические инфекции, гепатиты, поражения печени, селезенки и нервной системы. Могут развиться следующие осложнения:
- Разрыв селезенки. Встречается в 1 % случаев. Без хирургического вмешательства ведет к летальному исходу.
- Гемолитические осложнения (анемия, тромбоцитопения).
- Неврологические нарушения (менингит, парезы черепных нервов, энцефалит, полиневриты, психозы).
- Нарушения сердечной деятельности (аритмия, блокада водителя ритма, перикардит).
- Пневмонии.
- Нарушения в печени (некроз, энцефалопатия).
- Асфиксия.
Этот список пугает. Но больному не стоит заранее волноваться, большинство инфицированных довольно быстро восстанавливаются и избегают осложнений.

Диагностика
Успешность лечения инфекционного мононуклеоза во многом зависит от полной и качественной диагностики. Лабораторные методы при этом следующие:
- Общий анализ крови покажет наличие атипичных мононуклеаров – предшественников Т-лимфоцитов, которые участвуют в уничтожении пораженных вирусом Эпштейна – Барр В-лимфоцитов.
- Биохимия крови дает информацию о гиперглобулинемии, гипербилирубинии, появлении криоглобулиновых белков.
- Реакция непрямой иммунофлюоресценции или капельный тест выявляет наличие специфических антител.
- Вирусологическое исследование проводят на смывах с глотки больного. Они определяют наличие именно вируса Эпштейна – Барр, но очень дороги и применяются в отечественной практике редко.
Наличие инфекционных мононуклеаров в крови является главным показателем мононуклеоза. Однако их можно обнаружить и при ВИЧ-инфекции. Поэтому одновременно с данным анализом назначают иммуноферментный анализ на вирус иммунодефицита человека, который повторяют еще два раза с перерывами в месяц.
Как лечить инфекционный мононуклеоз

Лечение проходит амбулаторно. В острой фазе болезни рекомендован постельный режим и обильное питье, сон не менее 9 часов в сутки, сбалансированное питание, исключен алкоголь и кофеиносодержащие напитки. Специального лечения инфекционного мононуклеоза у детей и взрослых нет. На сегодня не существует препаратов, которые избавят организм от этого вируса. Но облегчить течение болезни и предотвратить рецидивы вполне возможно.
Лечение инфекционного мононуклеоза у детей симптоматическое, при присоединении вторичных инфекций могут быть назначены антибиотики пенициллинового ряда. Для снижения высокой температуры назначают нестероидные противовоспалительные медикаменты. В случае разрыва селезенки – наиболее опасного осложнения мононуклеоза – необходимо экстренное хирургическое вмешательство.
Лечение инфекционного мононуклеоза у взрослых аналогичное. Главное, что необходимо помнить, самолечение — не выход, а консультация грамотного специалиста в комплексе с качественной диагностикой – залог быстрого выздоровления.
Симптомы инфекционного мононуклеоза у детей и лечение требуют комплексного анализа и подхода. И немаловажное значение при этом имеет диетотерапия. Диета при мононуклеозе необходима в связи с нарушением работы печени и селезенки, рекомендован стол №5 по Певзнеру (таблица ниже).

Что советует народная медицина
В списке самых эффективных борцов с вирусными заболеваниями – корень астрагала, эхинацея и чеснок. Но сторонники традиционной медицины предупреждают об опасности самолечения и применения народных средств. Иногда они могут оказать медвежью услугу.
Так, корень астрагала обладает сомнительным укрепляющим эффектом, но может быть опасен для гипертоников и больных всеми формами диабета.
Эхинацея и сегодня вызывает споры среди медиков по поводу своего иммуностимулирующего действия. Практически каждый год различные лаборатории мира публикуют довольно противоречивые доклады о воздействии эхинацеи на организм человека.
Чеснок издревле славился своими бактерицидными свойствами. Благодаря наличию аллицина он действительно помогает в борьбе с вирусными инфекциями. Один нюанс – свои свойства он проявит в сыром и измельченном виде. Но при употреблении в большом количестве чеснок токсичен и негативно влияет на желудочно-кишечный тракт.
Так что решать вам – выбрасывать деньги на приобретение волшебных биологических добавок и лечебных травяных сборов, которые в лучшем случае не навредят организму, а в худшем – уложат на больничную койку, или нет.
Превентивные меры

В качестве превентивных мер в детских учреждениях объявляют карантин минимум на 14 дней. Проводят стандартную противоэпидемическую обработку помещения и всех предметов дезинфицирующими растворами.
Вирусный онкогенез, или Рак, которым можно заразиться
На сегодня достоверно установлена корреляция между вирусной инфекцией и злокачественными образованиями. Доказательства получены в отношении семи патогенов вирусной природы:
- Вирус гепатита В и С.
- Вирус Эпштейна – Барр.
- Т-лимфотропный вирус человека.
- Некоторые серотипы вируса папилломы.
- Вирус простого герпеса типа 8 (саркома Капоши).
Факт того, что онкология может быть заразной болезнью и пугает, и обнадеживает. Медицина не стоит на месте. Мы имеем уже 10 болезней инфекционной природы, окончательно побежденных вакцинами. Это черная оспа, бубонная и легочная чума, лепра, холера, бешенство и некоторые формы полиомиелита. Как говорит пословица, человек более свиреп в расправе с инфекцией, чем инфекция в расправе с человеком. И изобретение новых вакцин, вполне вероятно, избавит наших потомков от инфекционного мононуклеоза и онкологических заболеваний. Ведь это лишь вирус, против которого вся индустрия фармакологии человечества!
Читайте также:


