Морфология при гепатите в
Тема 19. БОЛЕЗНИ ПЕЧЕНИ
Выделяют следующие группы заболеваний печени: гепатозы, гепатиты, циррозы и рак печени.
ГЕПАТОЗЫ
Гепатозы — группа заболеваний, в основе которых лежат дистрофия и некроз гепатоцитов.
• По происхождению различают наследственные и приобретенные гепатозы.
• Приобретенный гепатоз может быть острым и хроническим.
Среди острых приобретенных гепатозов наибольшее значение имеет массивный прогрессирующий некроз печени (старое название “токсическая дистрофия печени”), а среди хронических — жировая дистрофия печени.
А. Массивный прогрессирующий некроз печени — заболевание, протекающее остро (редко хронически), характеризующееся массивным некрозом ткани печени и печеночной недостаточностью.
Этиология: токсины экзогенного (грибы, пищевые токсины, мышьяк) или эндогенного (токсикозы беременности, тиреотоксикоз и др.) происхождения.
Выделяют стадии желтой и красной дистрофии:
а. В стадии желтой дистрофии печень значительно уменьшена, дряблая, желтая, капсула ее морщинистая. При микроскопическом исследовании центральные отделы долек некротизированы, на периферии долек — жировая дистрофия гепатоцитов.
б. В стадии красной дистрофии (3-я неделя) жиро-белковый детрит резорбируется, оголяются полнокровные синусоиды, происходит коллапс стромы, печень приобретает красный цвет.
• При прогрессирующем некрозе смерть наступает от острой печеночной или печеночно-почечной недостаточности.
• В случае выживания формируется крупноузловой постнекротический цирроз печени.
Б. Жировой гепатоз (жировая дистрофия, стеатоз печени).
Жировой гепатоз – хроническое заболевание, при котором в гепатоцитах накапливается нейтральный жир в виде мелких или крупных капель.
• Основное значение в развитии жирового гепатоза имеют алкогольная интоксикация, сахарный диабет и общее ожирение.
• Различают следующие стадии жирового гепатоза:
1) простое ожирение без деструкции гепатоцитов;
2) ожирение в сочетании с некрозом отдельных гепатоцитов и клеточной реакцией;
3) ожирение с некрозом гепатоцитов, клеточной реакцией, склерозом и началом перестройки печеночной ткани. Эта стадия необратима.
ГЕПАТИТЫ
Гепатиты – заболевания печени воспалительной природы.
• Могут быть первичными (самостоятельное заболевание) и вторичными (развиваются при других заболеваниях).
• Первичные гепатиты по этиологии чаще всего бывают:
вирусными, аутоиммунными, алкогольными, лекарственными.
• По течению гепатиты могут быть острыми и хроническими.
А.Вирусные гепатиты.
1. Острые вирусные гепатиты.
• Вызываются вирусами гепатита А, В, С, D.
1) Гепатит А (эпидемический гепатит, болезнь Боткина).
• Путь заражения фекально-оральный.
• Инкубационный период 15—45 дней.
• Характерны циклическая желтушная или безжелтушная формы.
• Заболевание заканчивается выздоровлением и полной элиминацией вируса (изредка возможна хронизация).
• Носительства вируса и перехода в хронический гепатит не отмечается.
• Вызывается ДНК-вирусом, состоящим из сердцевины, содержащей ДНК-геном, ДНК-полимеразу, сердцевинный (глубинный) антиген HBcAg и HBeAg, и внешней липопротеидной оболочки, содержащей HBsAg. Полный вирион носит название “частица Дейна”.
• Путь передачи парентеральный (при инъекциях, переливаниях крови, любых медицинских манипуляциях), трансплацентарный, половой.
• Инкубационный период 40—180 дней.
• Часто сопровождается носительством вируса и переходом в хронический гепатит.
• Определение антигенов вируса в сыворотке и гепатоцитах имеет большое значение: HBsAg — показатель носительства вируса (при определении спустя 6 мес. от начала заболевания), наличие HBeAg в гепатоците указывает на репликационную активность вируса.
• Путь передачи парентеральный; составляет основную массу “трансфузионного” вирусного гепатита.
• Инкубационный период 15—150 дней.
• Быстро прогрессирует с развитием хронических форм гепатита.
• Вирус гепатита D — дефектный РНК-вирус, который может реплицироваться (а следовательно, вызывать заболевание) только при наличии вируса гепатита В. Рассматривается как суперинфекция.
• Заболевание протекает более тяжело, чем просто гепатит В.
Морфология острых вирусных гепатитов.
Макроскопическая картина:печень становится большой красной.
Микроскопическая картина:
q гидропическая и баллонная дистрофия гепатоцитов;
q некроз отдельных клеток или больших или меньших групп клеток — ступенчатые, мостовидные некрозы;
q образование телец Каунсильмена (путем апоптоза);
q инфильтрация портальной и дольковой стромы преимущественно лимфоцитами, макрофагами с незначительной примесью ПЯЛ;
q пролиферация звездчатых ретикулоэндотелиоцитов;
q холестаз (различной степени выраженности).
q регенерация гепатоцитов.
Присутствие вируса в клетке может быть обнаружено с помощью следующих маркеров:
а) иммуногистохимических (при реакции со специфическими к антигенам вируса антителами);
б) гистохимических (с помощью окраски орсеином по Шиката выявляют HBsAg);
в) морфологических (при наличии HBsAg цитоплазма гепатоцитов становится “матовостекловидной”; при наличии HBcAg в ядрах выявляются мелкие эозинофильные включения — “песочные ядра”).
Клинико-морфологические формы острого вирусного гепатита:
а) циклическая желтушная (классическое проявление гепатита А);
б) безжелтушная (морфологические изменения выражены минимально);
в) молниеносная, или фульминантная (с массивными некрозами);
г) холестатическая (характерно вовлечение в процесс мелких желчных протоков).
Исходы острого вирусного гепатита:
а) выздоровление с полным восстановлением структуры;
б) смерть от острой печеночной или печеночно-почечной недостаточности (при молниеносной форме В, С);
в) переход в хронический гепатит и цирроз (В, С, D).
2. Хронические вирусные гепатиты.
Могут вызываться всеми вирусами гепатита, за исключением вируса гепатита А.
Для подтверждения клинического диагноза необходимо морфологическое исследование биоптата.
• Может быть персистирующим и активным (ХАГ).
а. Хронический персистирующий гепатит:
q воспаление (лимфомакрофагальная инфильтрация) ограничено портальными трактами, которые расширяются, склерозируются;
q слабая или умеренная белковая (при С-гепатитах — жировая) дистрофия гепатоцитов;
q структура печеночных долек сохраняется;
q прогноз почти всегда хороший.
б. Хронический активный гепатит:
q характерно распространение воспалительного лимфомакрофагального инфильтрата через пограничную пластинку в печеночную дольку;
q характерна выраженная дистрофия гепатоцитов с развитием ступенчатых и мостовидных некрозов;
q прогноз неблагоприятный: прогрессирует с развитием крупноузлового цирроза печени;
q морфологическими признаками, на основании которых можно различить гепатиты С и В, являются развитие не только белковой, но и жировой дистрофии гепатоцитов, появление лимфоидных фолликулов в портальной строме и внутри долек; характерна также выраженная пролиферация мелких желчных протоков.
Б.Аутоиммунный гепатит.
• В сыворотке больных обнаруживают аутоантитела к специфическому печеночному протеину (LSP) гепатоцеллюлярных мембран, титр которых коррелирует с выраженностью воспалительной реакции в печени и показателями биохимических изменений крови.
• Морфологическая картина соответствует хроническому гепатиту высокой степени активности. Отличительными признаками являются:
а. появление в портальных трактах лимфоидных фолликулов, рядом с которыми могут формироваться макрофагальные гранулемы;
б. в лимфомакрофагальном инфильтрате большое количество плазматических клеток, синтезирующих иммуноглобулины, которые можно выявить на мембранах гепатоцитов с помощью иммуногистохимических методов.
В.Алкогольный гепатит.
• Большинство гепатологов признают только острый алкогольный гепатит.
Морфологические признаки:
а) жировая дистрофия гепатоцитов;
6) фокальные некрозы отдельных гепатоцитов;
в) наличие внутриклеточных эозинофильных включений (алкогольный гиалин — тельца Мэллори);
г) преимущественно лейкоцитарный клеточный инфильтрат;
д) развитие соединительной ткани преимущественно вокруг центральных вен (перивенулярный фиброз).
• Прогрессирует с выходом в мелкоузловой цирроз печени.
ЦИРРОЗЫ
Цирроз — хроническое заболевание печени, характеризующееся структурной перестройкой органа со сморщиванием и образованием узлов — ложных долек.
Морфологические признаки:
а) дистрофия и некроз гепатоцитов;
б) диффузный склероз;
в) нарушение регенерации с образованием ложных долек (структурная перестройка);
Макроскопическая картина: печень становится большой красной.
Микроскопическая картина:
° гидропическая и баллонная дистрофия гепатоцитов;
° некроз отдельных клеток или больших или меньших групп клеток — ступенчатые, мостовидные некрозы;
° образование телец Каунсильмена (путем апоптоза);
° инфильтрация портальной и дольковой стромы преимущественно лимфоцитами, макрофагами с незначительной примесью ПЯЛ;
° пролиферация звездчатых ретикулоэндотелиоцитов;
° холестаз (различной степени выраженности).
• Присутствие вируса в клетке может быть обнаружено с помощью следующих маркеров:
а) иммуногистохимических (при реакции со специфическими к антигенам вируса антителами);
б) гистохимических (с помощью окраски орсеином по Шиката выявляют HBsAg);
Клинико-морфологические формы острого вирусного гепатита:
а) циклическая желтушная (классическое проявление гепатита А);
б) безжелтушная (морфологические изменения выражены минимально);
в) молниеносная, или фульминантная (с массивными некрозами);
г) холестатическая (характерно вовлечение в процесс мелких желчных протоков).
Исходы острого вирусного гепатита:
а) выздоровление с полным восстановлением структуры;
б) смерть от острой печеночной или печеночно-почечной недостаточности (при молниеносной форме В, С);
в) переход в хронический гепатит и цирроз (В, С, D).
2. Хронические вирусные гепатиты.
• Могут вызываться всеми вирусами гепатита, за исключением вируса гепатита А.
• Для подтверждения клинического диагноза необходимо морфологическое исследование биоптата.
• Может быть персистирующим и активным (ХАГ).
а. Хронический персистируюгций гепатит:
° воспаление (лимфомакрофагальная инфильтрация) ограничено портальными трактами, которые расширяются, склерозируются;
° слабая или умеренная белковая (при С-гепатитах — жировая) дистрофия гепатоцитов;
° структура печеночных долек сохраняется;
° прогноз почти всегда хороший.
б. Хронический активный гепатит:
° характерно распространение воспалительного лим-фомакрофагального инфильтрата через пограничную пластинку в печеночную дольку;
° характерна выраженная дистрофия гепатоцитов с развитием ступенчатых и мостовидных некрозов;
° прогноз неблагоприятный: прогрессирует с развитием крупноузлового цирроза печени;
° морфологическими признаками, на основании которых можно различить гепатиты С и В, являются развитие не только белковой, но и жировой дистрофии гепатоцитов, появление лимфоидных фолликулов в портальной строме и внутри долек; характерна также выраженная пролиферация мелких желчных протоков.
Б. Аутоиммунный гепатит.
• В сыворотке больных обнаруживают аутоантитела к специфическому печеночному протеину (LSP) гепатоцеллюлярных мембран, титр которых коррелирует с выраженностью воспалительной реакции в печени и показателями биохимических изменений крови.
• Морфологическая картина соответствует хроническому гепатиту высокой степени активности.
Отличительными признаками являются:
а. появление в портальных трактах лимфоидных фолликулов, рядом с которыми могут формироваться макрофагальные гранулемы;
б. в лимфомакрофагальном инфильтрате большое количество плазматических клеток, синтезирующих иммуноглобулины, которые можно выявитьна мембранах гепатоцитов с помощью иммуногистохимических методов.
В. Алкогольный гепатит.
• Большинство гепатологов признают только острый алкогольный гепатит.
Морфологические признаки:
а) жировая дистрофия гепатоцитов;
б) фокальные некрозы отдельных гепатоцитов;
в) наличие внутриклеточных эозинофильных включений (алкогольный гиалин — тельца Мэллори);
г) преимущественно лейкоцитарный клеточный инфильтрат;
д) развитие соединительной ткани преимущественно вокруг центральных вен (перивенулярный фиброз).
• Прогрессирует с выходом в мелкоузловой цирроз печени.
Циррозы
| Цирроз — хроническое заболевание печени, характеризующееся структурной перестройкой органа со сморщиванием и образованием узлов — ложных долек. |
Морфологические признаки:
а) дистрофия и некроз гепатоцитов;
б) диффузный склероз;
в) нарушение регенерации с образованием ложных долек (структурная перестройка);
г) деформация органа.
Классификация цирроза печени:
1. По этиологии:
° инфекционные (чаще вирусные);
° токсические (чаще алкогольные);
° криптогенный (неизвестной природы).
2. По морфологии:
а. По макроскопической картине:
б. По микроскопической картине:
3. По морфогенезу:
4. По характеру течения:
• Все формы цирроза приводят к развитию гепатоцеллюлярной недостаточности, которая проявляется:
а) желтухой (чаще смешанного типа);
в) дефицитом факторов свертывания;
г) гиперэстрогенемией (проявляется эритемой ладоней, телеангиэктазиями, потерей волос, атрофией яичек и гинекомастией).
• Часто при циррозе печени развивается портальная гипертензия,которая проявляется:
• Часто возникают изменения, связанные как с гепатоцеллюлярной недостаточностью,так и с портальной гипертензией:
а) отеки, гидроторакс, асцит (связаны с портальной гипертензией, со снижением онкотического давления вследствиие гипоальбуминемии, а также с задержкой натрия и воды, обусловленной снижением расщепления альдостерона в печени);
б) энцефалопатия (снижение детоксикации в печени, а также поступление токсичных веществ в общую циркуляцию благодаря системе шунтирования при портальной гипертензии);
в) неврологические нарушения.
• Наиболее часто встречающимися формами цирроза печеникявляются алкогольный (мелкоузловой), вирусный (крупноузловой) и билиарный цирроз.
1. Алкогольный мелкоузловой портальный цирроз печени.
Макроскопическая картина: печень может быть увеличена, либо уменьшена (в финале); плотная, поверхность мелкоузловая; размер узлов не более 0,5 см; узлы ярко-желтого цвета.
Микроскопическая картина: паренхима представлена ложными дольками равномерной величины, разделенными узкими прослойками соединительной ткани — септами. В септах лимфогистиоцитарная инфильтрация с примесью ПЯЛ, пролиферация желчных протоков. В ложных дольках отсутствует балочное строение, характерна жировая дистрофия гепатоцитов.
§ Как правило, выражена портальная гипертензия.
§ Частая причина смерти — кровотечение из варикозно-
расширенных вен пищевода.
2. Вирусный постнекротический крупноузловой
цирроз печени.
Макроскопическая картина: печень всегда уменьшена, плотная. Поверхность крупноузловая; узлы неравномерной величины, более 1 см, разделены неравномерными прослойками соединительной ткани.
Микроскопическая картина: паренхима представлена ложными дольками, разделенными массивными полями соединительной ткани, в которых отмечается несколько триад в одном поле зрения (феномен сближения триад — патогномоничный признак постнекротического цирроза). В гепатоцитах белковая дистрофия (гидропическая, баллонная); для вируса С характерна также и жировая дистрофия.
• Раньше, чем другие формы цирроза, приводит к гепатоцеллюлярной недостаточности.
3. Билиарный цирроз может быть первичным и
вторичным.
Этиотропное лечение отсутствует
Специфическая профилактика
Противовирусный иммунитет
Особенности вирусологического метода диагностики (культивирование, индикация, идентификация вируса) нет
После перенесенного гепатита А формируется стойкий специфический гуморальный пожизненный иммунитет, связанный с IgG, и местный иммунитет слизистых оболочек кишечника, обусловленный S-IgA.
Проводится комплекс санитарно-гигиенических и противоэпидемических мероприятий как и при других кишечных инфекциях. Необходима проверка качества питьевой воды и пищевых продуктов. Контактные лица наблюдаются и обследуются в течение 50 дней. В очагах проводится дезинфекция хлорсодержащими препаратами.
Для активной специфической профилактики разработаны живые, убитые и рекомбинантные вакцины, однако в настоящее время применяются инактивированные вакцины. Все современные вакцинные препараты, такие как Геп-А-ин-Вак (Россия), Hawrix (Бельгия), Avaxim (Франция) представляют собой высокоочищенную взвесь частиц вируса (штаммы ЛБА-86, GBM, НМ-175), инактивированных формальдегидом и адсорбированных на адъюванте - гидрооксиде алюминия. Считается, что двухразовая иммунизация создает иммунитет, по прочности сравнимый с инфекционным.
Экстренная профилактика. Проводится по эпидемическим показаниям лицам, имевшим контакт с больными, донорским иммуноглобулином с высоким титром антител к ВГА.
Симптоматическое и патогенетическое, оно включает рациональную диету, сбалансированную витаминотерапию, при тяжелых формах применяется дезинтоксикационная терапия.
1. Таксономия, классификация
Гепатит В(сывороточный, парентеральный, посттрансфузионный гепатит) - антропонозное инфекционное заболевание с преимущественным поражением печени, протекающее в различных клинических формах - от вирусоносительства, острого и хронического гепатита до цирроза печени и первичного рака печени.
Вирус гепатита В (ВГВ. HBV) относится к семейству Hepadnaviridae, роду Orthohepadnavirus. Это единственный ДНК-геномный вирус среди истинных гепатотропных вирусов.
2.Морфология, размеры, особенности генома
Строениевириона. Вирион ВГВ (частица Дейна) - сферической формы, диаметром 42 нм (рис. 24). Имеет сердцевину (ядро, core) и поверхностную оболочку (суперкапсид).
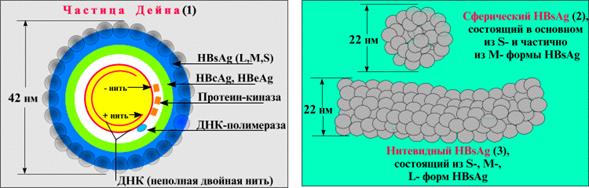
Рис. 24 Схема вируса гепатита B
Сердцевина состоит из капсида с кубическим типом симметрии, образованного 180 капсомерами, в который заключен уникальный геном вируса: кольцевая частично двунитевая молекула ДНК; минус-нить ДНК имеет полную длину (3200 нуклеотидов), плюс-нить ДНК - неполная (1700-2800 нуклеотидов). В состав генома входят 2 вирусных фермента - ДНК-зависимая РНК-полимераза (обратная транскриптаза) и протеинкиназа. Геном ВГВ маленький и экономичный, его молекулярная масса составляет 2,1 мД.
Поверх сердцевины расположена липидсодержащая оболочка - суперкапсид, содержащая гликопротеины, представляющие собой HbsAg.
Антигены.ВГВ имеет сложное антигенное строение. В состав вириона входит 4 антигена. HBsAg- поверхностный (австралийский), два сердцевинных антигена - HBcAg(core-антиген) и HBeAg(антиген инфекционности). Эти антигены считаются основными. Роль четвертого - HBxAg- пока полностью не выяснена, считается, что он важен для развития первичной гепатоцеллюлярной карциномы.
HBs-Ag является протективным антигеном, по химическому составу — гликопротеин. Он содержит S-, М- и L-белки, все они входят в состав суперкапсида вириона в разных пропорциях: S-белок составляет 92%, М-белок - 4% и L-белок - 1%.
HbsAg содержит группоспецифическую антигенную детерминанту (а) и две пары взаимоисключающих типоспецифических детерминант (d/y) (w/r), их комбинации дают 8 основных подтипов (adr, adw, ауr и т.д.) вируса гепатита В. Детерминанта (а) обеспечивает перекрестное формирование иммунитета ко всем подтипам вируса. Подтипы ВГВ важны как эпидемиологические маркёры при изучении распространения вируса среди населения.
S-белок (основной), поступая в кровь в свободном виде, полимеризуется и образует неинфекционные сферические (диаметр 22 нм) или трубчатые частицы (22 нм х 200-400 нм). Эти агрегаты HBs Ag в большом количестве обнаруживаются в сыворотке крови у больных острым и хроническим гепатитом В (10 11 -10 13 /мл), а также у вирусоносителей.
М-белок (средний) ответственен, предположительно, за адсорбцию вируса на рецепторах гепатоцитов ограниченного круга хозяев (человек, обезьяна шимпанзе).
L-белок (большой) играет важную роль в морфогенезе вируса и в выходе вируса из клетки.
HBcAg и HBeAg - два внутренних антигена ВГВ находятся в сердцевине вириона и кодируются одним геном, но пути их трансляции различны. HBcAg представляет собой белок, гомогенный в антигеном отношении, он обнаруживается в ядрах гепатоцитов. HBeAg является укороченным HBcAg, он гетерогенный. Свободный HBeAg можно обнаружить в сыворотке крови вместе с HBsAg, что свидетельствует об активной репликации вируса в гепатоцитах.
Резистентность.ВГВ обладает значительной устойчивостью к температуре. При комнатной температуре он сохраняет жизнеспособность в течение трех месяцев, в холодильнике — 6 месяцев, в замороженном состоянии - годами. Вирус сохраняет свои инфекционные свойства после повторного замораживания и оттаивания. Его инфекционность полностью утрачивается при автоклавировании (120°С, 45 мин.), при стерилизации сухим жаром (180°С, 60 мин.). Вирус устойчив к кислым значениям рН, но разрушается в щелочной среде. ВГВ инактивируется перекисью водорода, УФ-облучением, хлорамином (через 2 ч.), формалином (через 7 сут.), формальдегидом (в течение 1 ч.).
3. Этапы репродукции
Прикрепление HBV к гепатоцитам определяется HBsAg (рис. 25), который связывается с полимеризованным человеческим сывороточным альбумином и другими сывороточными белками, что облегчает взаимодействие вируса и мишени в печени. После проникновения сердцевины вируса (1) в гепатоцит неполная нить ДНК-генома достраивается; формируется полная двунитевая циркулярная ДНК(2) и созревший геном(3) попадает в ядро клетки. Транскрипция генома контролируется клеточными элементами транскрипции, находящимися в гепатоцитах. При транскрипции генома образуются четыре иРНК, включая иРНК-прегеном(4), больший (3500 нуклеотидов), чем геном (3200 нуклеотидов). Прегеном кодирует HBe- и HBc-антигены, полимеразу и белковый праймер для репликации ДНК, а также является матрицей для репликации генома вируса. Информационные РНК перемещаются из ядра клетки в цитоплазму и транслируются с образованием белков вируса. Белки сердцевины собираются вокруг прегенома (иРНК, 3500 нуклеотидов). Нуклеокапсид сердцевины содержит РНК-зависимую ДНК-полимеразу, имеющую активность обратной транскриптазы и рибонуклеазы H. В результате синтезируется минус (-) ДНК (5), после чего РНК разрушается действием рибонуклеазы H, поскольку далее синтезируется плюс (+)ДНК на матрице минус (-)ДНК (6). Оболочка вириона образуется на HBs-содержащих мембранах эндоплазматической сети или аппарата Гольджи (7). Сформировавшийся вирион выходит из клетки экзоцитозом.
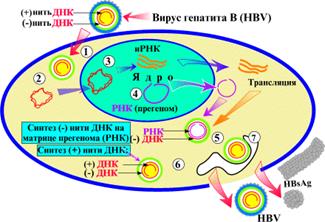
Рис. 25 Этапы репродукции вируса гепатита B
Продуктивная инфекция ведет к развитию типичной острой формы гепатита В. В этом случае последовательно появляются все серологические маркёры вируса.
Таким образом, уникальностью репродукции ВГВ является:
1) его высочайший тропизм к клеткам печени;
2) наличие маленького экономичного генома;
3) репликация через промежуточную РНК-структуру. Взаимодействие ВГВ с гепатоцитами может проходить по продуктивному механизму, описанному выше, или по интегративному. При интегративной инфекции после достройки второй нити ДНК происходит ее встраивание в геном гепатоцита в форме провируса вблизи сильного промотора. В этом случае клетка начинает синтезировать в большом количестве HBsAg вируса. При интегративной инфекции развивается вирусоносительство и хронизация процесса, показателем этого является избыточное накопление в сыворотке крови только HBsAg вируса.
Наряду с поражением печени, у ВГВ обнаружена внепеченочная репродукция в мононуклеарных клетках крови, костного мозга, селезенки, лимфатических узлах, что позволяет ВГВ ускользать от контроля иммунной системы, так как моноциты и лимфоциты ею не контролируются.
4. Эпидемиология
Гепатит В относится к антропонозным инфекциям. Восприимчивость людей к ВГВ высокая. Источником инфекции являются больные любыми формами гепатита В и вирусоносители. Вирус обнаруживается в различных секретах организма: в сыворотке крови, слюне, сперме, менструальной крови, вагинальном секрете, слезной жидкости, поте, моче, ликворе др.
Основной механизм передачи вируса - кровно-контактный.Для заражения достаточно 10 -4 - 10 -5 мл инфицированной крови. Вирус может передаваться естественным путем
половым или от матери ребенку (во время беременности, при родах и через грудное молоко). В семьях с больным хроническим гепатитом В возможна горизонтальная передача при пользовании общими предметами гигиены (зубные щетки, расчески, бритвенные приборы, мочалки, полотенца, постельное белье).
Парэнтеральный (искусственный) путь передачи осуществляется при переливании крови и ее препаратов, при использовании медицинских инструментов, контаминированных вирусами (вследствие нарушение режима стерилизации инструментов и оборудования), при стоматологических и косметических манипуляциях, маникюре, бритье, татуировках и пр. Все шире в настоящее время распространяется ВГВ при внутривенном введении наркотиков.
Таким образом, к группам риска по заражению парентеральными гепатитами, в том числе гепатитом В, относятся: гомосексуалисты, проститутки, наркоманы, реципиенты гемопрепаратов, доноры, дети, рождающиеся от матерей-носителей ВГВ. Значительному риску подвергаются медицинские работники, постоянно контактирующие с кровью и ее препаратами, например хирурги, гематологи, акушеры-гинекологи, персонал гемодиализных центров и др.
Гепатит В наблюдается преимущественно в виде спорадических случаев, независимо от сезона года. У него отсутствует цикличность и преимущественное поражение определенных возрастных категорий. Регистрируются вспышки внутрибольничного инфицирования ВГВ (до 10%) при нарушении санитарно-противоэпидемического режима. Летальность при острой форме гепатита В составляет 1-2%, при хронической форме гепатита В - 5% и более.
5. Клинические проявления
Парентеральный механизм заражения ВГВ обеспечивает его попадание в кровяное русло, вирусемию и далее гематогенный занос в печень. Течение гепатита В и его исход зависит от вида взаимодействия вируса с гепатоцитом (продуктивный или интегративный тип взаимодействия) и иммунного статуса организма.
При продуктивном типе взаимодействия и достаточно сильном иммунитете развивается острая форма гепатита, имеющая циклическое течение:
- инкубационный период (1-6 месяцев);
- продромальный (безжелтушный) периоды - от 1-5 дней до 1 месяца;
- разгар заболевания (желтушный период) - 1 -4 недели;
- реконвалесценция - от 2 до 12 месяцев.
Вирус после инфицирования оказывается в крови и сразу заносится в печень. Благодаря специфическому полипептиду в составе HBsAg и чувствительным к нему рецепторам на поверхности гепатоцита, происходит проникновение вириона в клетки с последующей репродукцией. На поверхности пораженных гепатоцитов экспрессируются как зрелые вирионы, так и их антигены. Предполагается, что ВГВ не вызывает гибель пораженных клеток (не обладает прямым цитопатическим действием), его освобождение и выход из инфицированных гепатоцитов осуществляется путем их разрушения цитотокси-ческими клетками - N-киллерами, сенсибилизированными Т-лимфоцитами, макрофагами. При этом освобождаются как зрелые вирионы, так и вирусные антигены HBsAg, а также HBeAg и HBcAg. Против них в крови накапливаются специфические антитела. Таким образом, выход вирусов происходит путем почкования и цитолиза гепатоцитов. Совместное действие клеточных и гуморальных факторов иммунитета приводит к элиминации ВГВ из организма.
При неадекватном иммунном ответе заболевание может приобретать хроническое течение и осложняться циррозом печение.
Иммунная патология при гепатите В может проявляться в следующих формах.
При слабом иммунном ответе или при дефектах иммунной системы острый гепатит В может переходить в затяжную или хроническую формы: цитотоксические клетки не вызывают цитолиза инфицированных гепатоцитов, вирус длительно персистирует в них и, следовательно, не происходит элиминации возбудителя из организма.
Значительную роль в патологическом процессе при гепатите В играют аутоиммунные реакции, при которых появляются аутоантитела к собственным компонентам гепатоцитов, в том числе и неинфицированным (полиальбумин, липополипротеин и др.), это ведет к разрушению как инфицированных, так и здоровых клеток сенсибилизированными Т-лимфоцитами. Гибель гепатоцитов при хроническом гепатите В возможна также в результате апоптоза. Все эти процессы приводят к некрозу паренхимы печени.
По механизмам поражения внепеченочная патология - это патология иммунокомплексного генеза. Иммунные комплексы образуются в результате связывания освобождающихся вирусных антигенов со специфическими антителами. Они с током крови заносятся в различные органы, вызывая их поражение. Этим объясняется развитие при гепатите В таких осложнений как гломерулонефрит, васкулиты. артерииты, артралгия, кожные высыпания и др.
Наблюдается также иммуноклеточная патология, обусловленная ГЗТ (миокардит, полимиозит, панкреатит); поражение системы крови (иммунные цитопении, аутоиммунная гемолитическая анемия, лейкозы).
Другой формой заболевания, связанной с длительно текущим хроническим гепатитом В, является развитие первичного рака печени. В случае первичной гепатоцеллюлярной карциномы в клетках опухоли человека обнаруживается интегрированная ДНК ВГВ.
В случае интегративной формы взаимодействия ВГВ с гепатоцитами, инфекция проявляется в виде здорового вирусоносительства. Инфицированные клетки продуцирует в большом количестве HBs-Ag, вто же время репродукция вирусов не наблюдается. В сыворотке крови вирусоносителей в большом количестве содержатся неинфекционные, а именно не содержащие вирусного генома, агрегаты HBs-Ag в виде сферических или трубчатых частиц.
Клинические формы гепатита В подразделяются по типу, течению и тяжести заболевания. По типу инфекции различают субклиническую, стертую, безжелтушную и желтушную формы, по течению - острую, затяжную и хроническую. Выделяют по тяжести легкую, среднетяжелую, тяжелую, - злокачественную и фульминантную (молниеносную) формы гепатита В.
Таким образом, при инфицировании ВГВ может наблюдаться широкий спектр клинических проявлений: от острой (бессимптомной или желтушной) саморазрешающейся инфекции до персистирования вируса с развитием хронического гепатита, цирроза печени и гепатоцеллюлярной карциномы.
У лиц, инфицированных ВГВ, может развиться гепатит D, осложняющий течение основного заболевания (микст-гепатит В + D). Гепатит D вызывается дельта-агентом (BrD, HDV), имеющим РНК в качестве генетического материала. Этот агент способен размножаться и поражать печень только в присутствии ВГВ, выполняющего роль помощника. Дельта - агент является сателлитом ВГВ, он использует HBs-Ag ВГВ для построения собственной внешней оболочки. На пораженные гепатоциты он оказывает прямое цитопатическое действие.
Гепатит D - антропонозное заболевание, возбудитель передается только парэнтерально, группами риска являются люди, получающие повторно переливания крови или ее препаратов, наркоманы, гомосексуалисты и др.
При коинфицировании (одновременном заражении ВГВ и BГD) чаще всего развивается острый гепатит. Для такого микст-гепатита характерна среднетяжелая форма, завершающаяся выздоровлением, однако может развиться фульминантная форма.
При суперинфицировании (наслоении гепатита D на гепатит В) развиваются среднетяжелые и тяжелые формы, часто переходящие в хронический гепатит.
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
Читайте также:


