Молочных желез при цитомегаловируса
ЦМВ-инфекция, или цитомегаловирус, – это вирус семейства герпетических. Его главная опасная черта – способность подавлять иммунитет на клеточном уровне. Цитомегаловирусная инфекция является одним из наиболее распространенных заболеваний инфекционного характера. К 50-летнему возрасту практически каждый человек является носителем этого вируса. Находиться он может в слюне, моче, крови, грудном молоке, влагалищном секрете, сперме, слезах.
Причины
Заражение цитомегаловирусом, как правило, происходит в раннем детском возрасте. У взрослых людей выработан иммунитет к инфекции на всю жизнь, поэтому заболевание протекает бессимптомно.
Для заражения необходим плотный контакт с инфицированным человеком.
Передача вируса от человека человеку происходит путём:
- бытового или сексуального контакта,
- воздушно-капельным,
- через переливание крови или трансплантацию органов.
Пик заражаемости взрослых людей цитомегаловирусом припадает на возрастную группу от 16 до 25 лет. В период повышенной половой активности.
Симптомы
Если женщина до беременности уже была заражена вирусом, то плоду ничего не грозит. Если будущая мама впервые заболела во время беременности, то вирус может отразиться серьёзными проблемами для развития плода.
Если у кормящей мамы крепкий иммунитет, то болезнь протекает бессимптомно и никакой опасности для здоровья не представляет. Лактация при цитомегаловирусной инфекции не запрещена, поскольку у ребёнка вырабатываются антитела к вирусу. Кормление грудь можно продолжать при соблюдении правил личной гигиены.
У людей со сниженным иммунитетом или иммунодефицитом данное заболевание сопровождается такими симптомами:
- лихорадкой,
- головными болями,
- нарушением подвижности конечностей,
- повышенной сонливостью,
- кашлем,
- тошнотой, рвотой,
- поносом,
- поражением сетчатки глаза.
В зависимости от того, какое заболевание сопутствует инфекции, проявляются разные симптомы.
Диагностирование цитомегаловируса, как правило, проводят в случае инфицирования людей с повышенным фактором риска – у беременных женщин, новорождённых, людей с иммунодефицитом.
Для диагностики цитомегаловируса проводятся такие анализы:
- культуральный метод,
- анализ полимеразной цепной реакции,
- серологические исследования.
Осложнения
Наиболее распространёнными осложнениями, вызванными цитомегаловирусом, является гепатит, пневмония, энцефалит, который впоследствии приводит к некрозу тканей головного мозга и сбоям работы всей нервной системы. Энцефалитный ретинит через несколько месяцев приводит к полной слепоте.
Лечение
Если у кормящей мамы появились признаки цитомегаловируса, следует обязательно обратиться к врачу для полного обследования и назначения адекватного лечения. Если заболевание протекает в осложнённой форме, его последствия могут обернуться серьёзными проблемами для здоровья мамы и её ребёнка, который находится на грудном вскармливании.
Лечение цитомегаловируса проводится только у людей, входящих в группу риска, то есть у новорождённых детей и беременных женщин. В качестве медикаментозной терапии цитомегаловирусной инфекции назначаются противовирусные средства и иммуноглобулины. Также проводится терапия, направленная на купирование симптомов – жаропонижающие, противовоспалительные средства.
Несмотря на то, что цитомегаловирус причисляется к группе вирусов герпеса, действие противогерпесных препаратов на него не распространяется. После лечения такими препаратами вирус всё равно останется в организме и будет размножаться. Поэтому ни в коем случае нельзя заниматься самолечением. Лучше обратиться к специалисту, который назначит адекватное лечение.
Профилактика
Основной мерой профилактики инфицирования цитомегаловирусом является элементарное соблюдение правил личной гигиены. Во время лактации женщине, у которой нет иммунитета к цитомегаловирусу, лучше избегать мест большого скопления людей, детских учреждений.
Для предупреждения возникновения осложнений должны приниматься общие меры, направленные на укрепление иммунитета:
- соблюдение правильного питания,
- активный образ жизни,
- отказ от вредных привычек,
- закаливание организма,
- излечивание инфекционных заболеваний.

Что это за инфекция
Цитомегаловирус относится к группе герпетических инфекций. Отличается латентным течением вызываемой патологии, то есть в большинстве случаев она не имеет клинических проявлений. Признаки заболевания появляются у людей с ослабленным иммунитетом. В их число входят и беременные женщины.
Вирус в организме человека располагается внутриклеточно. Размножается он очень медленно, обладает незначительной заразностью. Но цитомегаловирусная инфекция широко распространена во всем мире. За последние десятилетия отмечается рост заражения среди беременных женщин. Единственный источник — человек. Пути заражения цитомегаловирусом:
- половой;
- воздушно-капельный;
- бытовой;
- трансплацентарный.
Последний путь реализуется, если у беременной женщины произошло обострение хронической цитомегаловирусной инфекции или она заразилась впервые во время беременности. Вирус выходит в кровь, через плаценту проникает в организм плода. Риск заражения плода при первичной инфекции достигает 40%. При обострении хронической — не более 2%.
Цитомегаловирус при беременности способен проникнуть в плаценту через кровь женщины
Поражение органов плода
Чтобы произошло внутриутробное заражение плода, требуется наличие вируса в материнской крови. Ребенок может заразиться в родах, если цитомегаловирусом поражены слизистые оболочки половых путей. После заражения у плода развивается острая или хроническая цитомегаловирусная инфекция. Страдают все органы — сердце, легкие, органы пищеварения, почки, нервная система, глаза.
Основные проявления
Симптомы врожденной инфекции зависят от срока заражения. Если мать впервые заболела на сроке до 20 недель, развиваются тяжелые пороки, большинство из которых несовместимы с жизнью. Ребенок погибает внутриутробно или рождается глубоким инвалидом. На более поздних сроках прогноз относительно благоприятный.
Выраженная симптоматика наблюдается лишь у 15% новорожденных. У остальных инфекционный процесс протекает скрыто. У 2% детей наблюдаются клинические проявления в виде пневмонии. Выраженным процесс бывает редко, но протекает тяжело. Дети рождаются преждевременно, имеют низкую массу тела и признаки кислородного голодания. Характерны следующие признаки:
- увеличение печени и селезенки;
- желтушность кожи;
- пятнистая сыпь;
- водянка головного мозга;
- судороги;
- глухота;
- панкреатит;
- пневмония;
- катаракта.
Ребенок отказывается брать грудь, у него нарушен глотательный рефлекс. У детей с врожденным иммунодефицитом развивается генерализованная форма заболевания. Поражаются все органы, возникает полиорганный шок и нарушение свертываемости крови. Летальный исход наблюдается у 12% детей в возрасте до 6 недель.
У выживших детей развиваются отдаленные осложнения — глухота, задержка умственного и физического развития, ухудшение зрения вплоть до слепоты, судороги.
Бессимптомная инфекция не имеет выраженных клинических проявлений сразу после рождения. Однако часто наблюдается формирование поздних осложнений — потеря слуха, снижение зрения, снижение интеллекта. Проявляются эти состояния в 3-5 лет, поэтому ребенок до этого возраста должен находиться на диспансерном учете у педиатра.
У самой женщины заболевание в большинстве случаев протекает бессимптомно. При клинически выраженной форме признаки напоминают ОРВИ. Наблюдается умеренное повышение температуры, увеличение лимфоузлов и слюнных желез. Часто появляются слизистые выделения из носа.
Основной путь заражения плода - через кровь от матери
Что такое носительство
Некоторым женщинам ставят диагноз "носительство цитомегаловируса". Это самое частое состояние при данной инфекции. Формируется носительство после первичного инфицирования, которое женщина могла даже не заметить. Возбудитель проникает внутрь клеток и находится в неактивном состоянии.
Обнаруживается носительство с помощью исследования крови. Там выявляют высокоавидные IgG. ДНК возбудителя в биологических жидкостях не обнаруживается. Носительство не приводит к внутриутробному инфицированию, но женщине рекомендуют сдавать кровь на ЦМВ каждый триместр, чтобы исключить реактивацию инфекции.
Диагностика
Подтверждают диагноз ЦМВ-инфекции лабораторные анализы. Исследуют в основном кровь, реже мочу и слюну. Обнаруживаемые в крови специфические антитела не являются достоверным подтверждением заболевания. Часть из них новорожденный получает от матери. Диагностическое значение имеет увеличение IgM при двукратном исследовании.
При обнаружении специфических иммуноглобулинов определяют их авидность. Этот показатель говорит о давности их образования. Чем выше авидность, тем больше срок инфицирования. Низкая авидность говорит о недавнем заражении. Авидность определяется в процентах. Низкой она считается до 30%, высокой — более 60%. Промежуток 30-60% — пограничное значение, рекомендуется пересдать кровь еще раз.
Более точный метод диагностики — выявление ДНК вируса с помощью полимеразной цепной реакции. Диагностическое значение имеет обнаружение вируса в моче и крови ребенка. Если ДНК возбудителя обнаруживается в крови беременной женщины — это фактор высокого риска заражения плода.
Трудность диагностики обусловлена частыми случаями скрытого протекания инфекции, отсутствием признаков у женщины и разнообразием поражаемых органов.
Чтобы обнаружить цитомегаловирус при беременности, женщину обследуют по алгоритму:
- кровь на ДНК цитомегаловируса;
- моча;
- кровь на специфические иммуноглобулины;
- пуповинная кровь на ДНК вируса по показаниям.
Обследование проводят дважды за всю беременность. Более частое обследование рекомендуют ранее выявленным носителям ЦМВ-инфекции для исключения реактивации. Также дополнительное исследование проводят при наличии клинических проявлений инфекции.
Возможно провести внутриутробное обследование плода. Для этого берут околоплодные воды или пуповинную кровь. О заражении говорят, если обнаружены IgM или ДНК вируса. Выявить пороки, связанные с инфицированием, помогают ультразвуковое исследование, кардиотокография, допплерометрия.

Для подтверждения диагноза ЦМВИ берут анализ крови на антитела и ДНК возбудителя
Тактика лечения
Если инфицирование произошло у беременной женщины, ей разрешен только один препарат — человеческий иммуноглобулин антицитомегаловирусный. Его назначают по 1 мл на кг массы тела — женщине весом 60 кг потребуется 60 мл препарата. Вводят этот объем внутривенно капельно, в три приема за сутки. Через 1-2 недели повторяют введение лекарства.
Наибольшей эффективностью обладают противовирусные препараты ганцикловир или фоскарнет. Но они отличаются высокой токсичностью, поэтому длительное их применение невозможно. Они используются у новорожденных с генерализованной формой заболевания. Это позволяет снизить риск летального исхода, повысить вероятность излечения пневмонии, уменьшить неврологические проявления.
Новорожденных детей лечат иммуноглобулином или противовирусными препаратами на основе человеческого интерферона. Симптоматическую терапию проводят с учетом сформировавшихся осложнений. В целях дезинтоксикации проводят внутривенное вливание раствора глюкозы или реополиглюкина. При присоединении бактериальной флоры показаны антибиотики широкого спектра действия.
Важно обеспечить детям полноценное питание. Дополнительно назначают поливитамины.
При заражении на раннем сроке лечение малоэффективно. За течением беременности постоянно наблюдают. Если выявляются признаки пороков развития у плода, женщине предлагают прерывание беременности. Решение об этом она принимает самостоятельно.
Тактика ведения беременности и родов определяется индивидуально. Она зависит от клинических проявлений инфекции, вирусной нагрузки, выявленных патологических изменений плода. Если вирус обнаруживают в половых путях, предпочтительный путь родоразрешения — кесарево сечение.
Выздоровление новорожденного определяют при условии отсутствия специфических иммуноглобулинов и ДНК возбудителя в крови. Дети подлежат учету у инфекциониста с обследованием через 1, 3, 6 и 12 месяцев.
Прогноз
Прогнозировать течение ЦМВИ сложно, так как заболевание часто не имеет внешних проявлений или они возникают поздно. Наиболее благоприятный прогноз отмечается при инфицировании плода в конце третьего триместра или во время родов. Если женщина заболела до 12 недели беременности, в 95% случаев происходит выкидыш. Заражение в конце первого триместра или во втором грозит развитием тяжелых пороков у плода.
Меры профилактики
Этиотропной профилактики ЦМВ нет, вакцина тоже не разработана. Вирус активизируется только при снижении иммунитета, поэтому профилактика направлена на его поддержание:
- исключение контакта с инфекционными больными;
- рациональное питание;
- занятия спортом;
- прогулки на свежем воздухе.
Повторные беременности женщинам с активной ЦМВИ разрешены только после полного курса противовирусной терапии. Следует добиться стойкой ремиссии, чтобы ДНК возбудителя не определялась в крови на протяжении года.
Женщины-носители ЦМВ должны находиться под особым контролем гинеколога в случае беременности. Они входят в группу риска по внутриутробному инфицированию плода, что нередко приводит к формированию тяжелых последствий. Обследование на ЦМВ-инфекцию является обязательным для всех беременных или планирующих беременность.
Что такое инфекция цитомегаловирусная? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 12 лет.

Определение болезни. Причины заболевания
Цитомегаловирусная болезнь (ЦМВИ, цитомегалия, вирусная болезнь слюнных желёз, болезнь с включениями) — это общее системное инфекционное заболевание, вызываемое вирусом семейства герпесов V типа — цитомегаловирусом, который специфически поражает лейкоциты и клетки различных органов (слюнных желёз, почек, лёгких, печени, головного мозга и другие).
Клинически характеризуется многообразием проявлений — от бессимптомного течения до генерализованных (распространённых) форм с поражением внутренних органов и центральной нервной системы, а также пожизненного пребывания в организме.
Вид — Cytomegalovirus hominis (открыт в 1956 году)
Является древним человеческим вирусом (предположительно с Кембрийского периода), который в ассоциации с другими герпесвирусами оказал значительное влияние на формирование иммунитета современного человека.
Внутривидовая структура неоднородна. Известно о трёх штаммах вируса: Davis, АД 169, Kerr и Towne. Они могут иметь различия в тропизме к тканям человека, различаться по степени вирулентности и патогенности.
Цитомегаловирус имеет внешнюю гликопротеиновую оболочку, в составе которой есть B и H звенья — к ним формируются антитела. Представляет собой двухцепочечный ДНК-содержащий крупный вирус с диаметром нуклеокпсида до 180 нм.
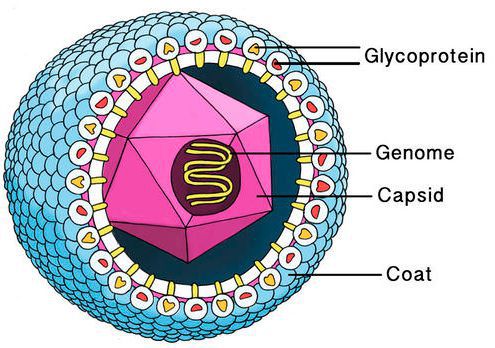
Вирус способен поражать практически любую ткань человеческого организма, т.е. обладает политропностью. При развитии в ядрах инфицированных клеток образует включения (незрелые вирионы), описываемые как "глаз совы".
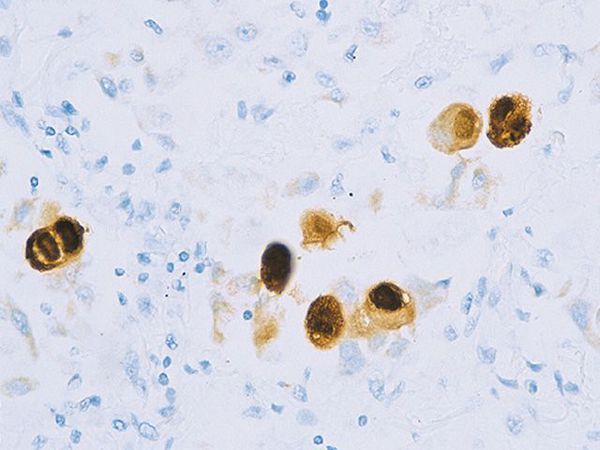
Вызывает цитомегалию (увеличение) клеток, не приводя к их гибели. Способен при активном течении значительно снижать иммунитет. Возможна трансплацентарная передача вируса с развитием врождённой инфекции.
Культивируется на культуре фибробластов (клеток соединительной ткани) человека. Изменения хромосомного набора клеток не вызывает. Очень чувствительны к ЦМВ клетки плода и новорождённого.
Малоустойчив в окружающей среде, быстро погибает при повышении температуры до 56°С и действии дезинфицирующих средств, теряет заражающие свойства при замораживании. В условиях комнатной температуры способен сохраняться в течение нескольких дней. [1] [3] [4] [8]
Антропоноз. Источник инфекции — только человек (больной различными формами и носитель), причём выделение вируса возможно в течение всей жизни человека и зависит от его индивидуальных иммунологических особенностей. Возможно заражение различными штаммами ЦМВ, роль этого в изменении патологии и клинической картине пока не выяснена.
Механизмы передачи — воздушно-капельный (аэрозольный путь), контактный (контактно-бытовой и половой пути), гемоконтактный (парентеральный, при пересадке органов), вертикальный (от матери к плоду), фекально-оральный (алиментарный — через грудное молоко).
Факторами передачи вируса выступают слюна (преимущественно), моча, кровь, вагинальный секрет, слёзы, сперма, фекалии, грудное молоко.
Восприимчивость среди населения высокая, наибольшее количество заражённых выявляется в детском и подростковом возрасте, когда происходит повышение контактных взаимодействий между людьми. Во взрослом состоянии ЦМВ инфицировано до 95% населения планеты, которые являются пожизненными носителями вируса. [1] [2] [3] [8]
Симптомы цитомегаловирусной инфекции
Инкубационный период — от 15 дней до трёх месяцев (при манифестной, т. е. явно выраженной форме).
Чаще всего первичное инфицирование протекает или бессимптомно, или по типу ОРЗ нетяжёлого течения. Наблюдаются лёгкая слабость, субфебрилитет (температура 37,1-38,0°С), дискомфорт в мышцах, першение в горле, иногда насморк, увеличение лимфатических узлов шеи, увеличение и болезненность слюнных желёз.
Зачастую такие проявления не вызывают настороженности в плане ЦМВ и самостоятельно купируются в течение 1-2 недель — болезнь переходит в стадию латентного течения (носительство).
При инфицировании в более позднем возрасте (взрослые люди), а также у некоторых детей (с нарушением иммунитета) и ослабленных больных заболевание, как правило, протекает с явными морфофункциональными нарушениями и гораздо тяжелее, чем у первой группы лиц. Наблюдается:
- длительная лихорадка с повышением температуры тела до фебрильных цифр (37,5-38,0°С);
- выраженная слабость, недомогание, головные боли;
- дискомфорт и боли в животе в области правого и левого подреберий;
- увеличение и болезненность области слюнных желёз;
- увеличение и чувствительность шейных и углочелюстных лимфоузлов;
Синдром тонзиллита не характерен. Увеличивается печень и селезёнка, значимо изменяются показатели гемограммы и функциональных печёночных проб.
В зависимости от состояния иммунной системы и возможностей её коррекции клинически значимая первичная инфекция у данной группы людей продолжается в течение 1-3 месяцев и, как правило, завершается победой организма над вирусной экспансией с последующим формированием вирусоносительства без каких-либо явных клинических проявлений.
В некоторых случаях (ВИЧ-инфекция, онкологические заболевания, длительный приём цитостатических препаратов, генетические дефекты иммунной системы) может наблюдаться длительное волнообразное течение первичной инфекции или реактивация (обострение) имеющегося носительства вируса (латентной формы). В этом случае отмечается:
- длительная волнообразная лихорадка с повышением температуры тела от субфебрильных до фебрильных цифр;
- общее недомогание;
- чаще генерализованное увеличение всех групп лимфоузлов;
- широкий спектр органной патологии (исходя из пантропизма вируса и индивидуальных особенностей) в виде одиночного или чаще комбинированного поражения слюнных желёз (сиалоаденит), цитомегаловирусного гепатита, поражения глаз, пневмонии, поражения половых органов, пищевода, кишечника, сердца;
- увеличение печени и селезёнки, повышение АЛТ и АСТ, изменения периферической крови вирусного характера (почти всегда).
У беременных первичная инфекция может протекать бессимптомно или с ограниченными клиническими проявлениями (чаще всего). При заражении ребёнка (плода) до родов в зависимости от сроков первичного инфицирования женщины (иногда истинной реактивации ЦМВ при СПИДе) возможно развитие врождённой цитомегаловирусной инфекции.
Риск внутриутробной передачи — до 90% от всех случаев инфицирования на любом сроке беременности. Большинство детей после рождения имеют те или иные последствия цмв-инфекции.
При заражении в ранние сроки беременности высок риск самопроизвольного выкидыша, мертворождения или рождения детей с явными пороками развития (патологии лёгких, головного мозга, почек, сердца, сосудов, органа слуха, психоневрологическими нарушениями). При обследовании у такой группы больных сразу после рождения выявляются низкая масса тела, увеличение печени и селезёнки, желтуха, увеличение всех групп лимфоузлов, высыпания геморрагического характера, различные органные поражения, резкие изменения гемограммы и функциональных тестов. В крови, слюне и моче выявляется вирусная ДНК (в ряде случаев выделение вируса продолжается на протяжении нескольких лет).
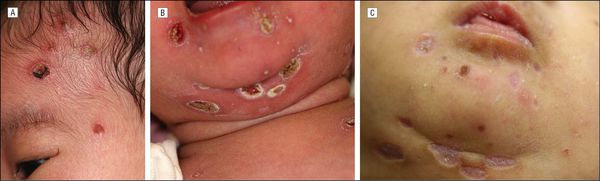
Прогноз серьёзен и зависит от тяжести поражения и объёма проводимых лечебных мероприятий. В более поздние сроки инфицирования беременной вероятность тяжёлых проявлений заболевания существенно ниже, и новорождённые, как правило, не имеют симптомов врождённой ЦМВ-инфекции на начальных этапах после родов, однако это не говорит о полном клиническом благополучии в будущем — возможно поражение нервной системы различной степени выраженности и нейросенсорная тугоухость. Поэтому такие дети нуждаются в обследовании и наблюдении профильных специалистов, а при необходимости — в лечении.
Интересной особенностью является влияние возраста беременной, на котором произошло первичное инфицирование, на частоту передачи инфекции: у женщин до 20 лет риск передачи в три раза выше и не зависит от сроков беременности, а после 20 лет риск внутриутробного инфицирования существенно ниже. [1] [2] [3] [5] [8] [10]
Патогенез цитомегаловирусной инфекции
Входные ворота — слизистая оболочка различных органов, преимущественно ротоглотки и верхних дыхательных путей (также желудочно-кишечного тракта, мочеполовой системы и других органов).
В месте внедрения никаких структурных и воспалительных изменений не наблюдается. После проникновения вируса в организм он атакует свои главные мишени — лимфо- и моноциты, эпителиальные клетки слюнных желёз, лёгких, почек и других органов.
Поражённые клетки увеличиваются в размерах в 3-4 раза (цитомегалия), в ядре клетки формируются включения (незрелые вирионы), в результате чего клетка приобретает вид "совиного глаза". При активном течении болезни развивается депрессия большинства звеньев иммунитета, в том чичле и белка ИНФ-α.
В дальнейшем в ответ на проникновение ЦМВ развивается защитная реакция в виде образования специфических антител различных классов, активации Т-киллеров и развития реакций гиперчувствительности замедленного типа, проявляющейся в поражённых органах образованием узелковых лимфомоноцитарных инфильтратов.
Однако инфицированные клетки не погибают, а продолжают функционировать и выделяют специальный слизисто-белковый секрет, который, обволакивая вирионы, обеспечивает маскировку вируса от иммунной системы человека. Это выражается в слабом иммунном ответе и переходу острого заболевания в длительный латентный процесс (носительство).
При слабой репликации и равновесных отношениях с иммунитетом вирус может длительно (пожизненно) сохранятся в организме в состоянии относительной стабильности, не вызывать никаких органных поражений и не причинять никаких неудобств человеку. Вирусную ДНК при таком состоянии в крови выявить не удаётся, однако в эпителии слюнных желёз и моче вирус можно обнаружить (обычно в незначительном количестве).
При значительном снижении иммунитета (ВИЧ, онкологические заболевания, пересадка органов, длительный приём цитостатиков) происходит активизация вирусной репликации, вирус попадает в кровь и вновь атакует различные органы. [1] [3] [10]
Классификация и стадии развития цитомегаловирусной инфекции
Общепринятой классификации не существует, она разнится в зависимости от особенностей медицинского подхода к проблематике заболевания.
Классификация по клинической форме:
1. Приобретённая ЦМВ:
- латентная — отсутствие клинических проявлений, постановка диагноза возможна только при выполнении лабораторных тестов;
- манифестная — с наличием клинических проявлений и изменением лабораторных показателей:
○ генерализованная (мононуклеозоподобная, лёгочная, церебральная и почечная, печёночный гепатит, с поражением ЖКТ, комбинированного вида);
2. Врождённая ЦМВ:
Отдельно выделяют цитомегаловирусную болезнь у ВИЧ-инфицированных.
Классификация по МКБ-10:
- P35.1 Врождённая цитомегаловирусная инфекция;
- B27.1 Цитомегаловирусный мононуклеоз;
- B25.0 Цитомегаловирусный пневмонит (J17.1*);
- B25.1 Цитомегаловирусный гепатит (K77.0*);
- B25.2 Цитомегаловирусный панкреатит (K87.1*);
- B25.8 Другие цитомегаловирусные болезни;
- B25.9 Цитомегаловирусная болезнь неуточненная.
Классификация по степени тяжести:
- лёгкая — нет явного поражения внутренних органов и изменения их функции;
- среднетяжёлая — умеренно выраженные поражения внутренних органов с нарушением функционирования без критичных сдвигов;
- тяжёлая — ярко выраженные поражения внутренних органов (генерализованный характер с катастрофичными функциональными провалами и развитие осложнений). [1][2][10]
Осложнения цитомегаловирусной инфекции
Осложнения при цитомегалии бывают специфическими неспецифическими.
Специфические осложнения:
- пневмония, плеврит (новое повышение температуры тела, кашель с мокротой и без, боли в груди при кашле, одышка, изменения на ФЛГ);
- миокардит (боли и дискомфорт в области сердца, ощущение перебоев в работе, тахикардия, колебания артериального давления, изменения на ЭКГ);
- артрит (дискомфорт и боли в различных суставах, повышение ревматологических показателей);
- энцефалит (синдромы поражения нервов, появление патологической очаговой симптоматики, нарушения психики);
- синдром Гийена — Барре (нарушения чувствительности и двигательных функций).
Неспецифические осложнения обусловлены наслоением вторичной бактериальной флоры. Это гнойные осложнения — повышение температуры тела до 41°С, соответствующие симптомы поражения определенных органов, нейтрофильный лейкоцитоз. [1] [3] [9] [10]
Диагностика цитомегаловирусной инфекции
Лабораторная диагностика:
- клинический анализ крови (лейкоцитоз или лейкопения, нейтропения, абсолютные лимфо- и моноцитоз, при остром течении — тромбоцитопения и повышение СОЭ);
- биохимический анализ крови (повышение трансаминаз, преимущественно АЛТ и АСТ, щелочной фосфатазы, ГГТ);
- иммуноферментный анализ крови (выявление антител классов М в острый период и при обострении и появление антител классов G в более поздний период, что свидетельствует о давнем заражении и авидности антител класса G);
- ПЦР диагностика (материал для исследования — кровь, моча, слюна, соскоб эпителия и другие, причём наиболее актуальные показатели при активной стадии даёт именно ПЦР крови, т.к. присутствие вируса в других средах может отражать фазу носительства);
Также проводится инструментальная диагностика:
- УЗИ, КТ и МРТ органов брюшной полости — появление внутренних увеличенных лимфоузлов, увеличение печени и селезёнки, периферических лимфоузлов, слюнных желёз и прочее;
- нейросонография;
- ЭЭГ, ЭКГ и ЭХО-КГ.
Дифференциальная диагностика:
- инфекционный мононуклеоз (ВЭБ-инфекция);
- вирусные гепатиты;
- ОРЗ затяжного течения;
- ВИЧ;
- токсоплазмоз;
- заболевания крови;
- другие герпесвирусные заболевания (герпесы 6,7 типов);
- листериоз, псевдотуберкулёз;
- эпидемический паротит. [1][2][3][6][7]
Лечение цитомегаловирусной инфекции
Лечения больных ЦМВ лёгкой степени тяжести осуществляется в амбулаторных условиях. Больные средней тяжести, тяжёлые пациенты и дети неонатального возраста подлежат стационарному обследованию, наблюдению и лечению.
Питание больных осуществляется согласно тяжести заболевания, проявлениям и возрастному фону. В общем показана диета №5 по Певзнеру с отказом от жирной, жареной, острой и раздражающей пищи, механически и химически щадящие питание.
Принципы терапии должны отвечать следующим требованиям:
- предупреждении прогрессии заболевания;
- предупреждение генерализации инфекции;
- предупреждение инвалидизации и остаточных явлений.
С учётом индивидуальных особенностей проводится этиотропная терапия, направленная на ослабление вируса, прекращение его генерализованной циркуляции (персистенции) и патогенного потенциала.
В зависимости от условий могут применяться специфические цитомегаловирусные иммуноглобулины, специфические противовирусные препараты прямого противоцитомегаловирусного действия (в основном в условиях реанимации и интенсивной терапии).
В целях повышения сопротивляемости организма показано назначение средств иммунокоррекции и иммунотерапии, патогенетическое и симптоматическое лекарственное обеспечение.
Важно отметить, что заболевание носит всеобщий характер и чаще всего не сопровождается сколько-нибудь значимыми отклонениями в жизнедеятельности человека, т.е. иммунная система среднестатистического жителя планеты способна самостоятельно найти достойный выход из ситуации. Это определяет основную лечебно-диагностическую тактику при выявлении активной (острой) ЦМВ-инфекции (при отсутствии тяжёлого течения и осложнений) — это здоровое питание, полноценный отдых и динамическое наблюдение. Лишь в случаях упорного течения и выраженных отклонений клинико-лабораторного характера следует подключать средства медикаментозного лечения.
После выписки за переболевшими устанавливается диспансерное наблюдение в течении 6-12 месяцев с периодическими осмотрами профильных специалистов и обследованием, объём и кратность которого определяется лечащим врачом. [1] [2] [5] [8] [10]
Прогноз. Профилактика
Прогноз, как правило, благоприятный (переход в неактивное носительство ).
Специальной профилактики заражения не существует.
В очаге заболевания противоэпидемические мероприятия не проводятся, карантина нет.
После клинического выздоровления дети допускаются в коллективы без ограничительных мероприятий.
В целях выявления источников повышенной опасности ЦМВ проводятся обследования донорам крови, органов и тканей, а также беременным женщинам. Если беременная не имеет специфических антител IgG к ЦМВ, за ней следует установить более тщательное наблюдение с трёхкратным обследованием на ЦМВ за время беременности. В это время ей следует по возможности минимизировать общение с детьми, не пользоваться чужой посудой и не целоваться с новыми людьми.
Рекомендовано назначение профилактического лечения больным СПИДом и после трансплантации органов препаратами прямого противовирусного действия.
Вакцина для предотвращения врождённого ЦМВ находится в стадии разработки. [1] [2] [9]
Читайте также:


