Мокрота в легких при гриппе



Мокрота представляет собой секрет в виде слизи, образующейся в клетках эпителия (слизистой оболочки) бронхов. К этой слизи могут при примешиваются фрагменты бактерий, слущенные клетки эпителия и другие компоненты. Слизь продвигается по бронхам, смешивается со слюной и отделяемым из носа. В норме мокрота должна быть прозрачной и выделяться в небольших количествах, не доставляя какого-либо дискомфорта. У курильщиков и работающих повышенной запыленности мокрота может выделяться в больших количествах. Мокрота как правило образуется в нижних отделах дыхательного тракта (трахее, бронхах, бронхиолах) и, накапливаясь, раздражает рецепторы вызывает кашлевой рефлекс и выходит наружу через рот.
Некоторые пациенты называют мокротой выделения из носа, которые стекают по задней стенке носоглотки, а также отделяемое при хронических патологиях ротоглотки и гортани.
Именно поэтому отделение мокроты может быть связано с различными патологическими процессами. При подобных жалобах необходимо произвести полный осмотр больного, узнать детали анамнеза и провести ряд анализов.
Мокрота с кашлем
Кашель с мокротой или влажный, продуктивный кашель может свидетельствовать о различных заболеваниях дыхательной системы от ОРВИ до аллергии. Можно выделить ряд заболеваний и состояний, для которых характерен кашель с мокротой:
-
Курение. В легких курящего человека образуется большее количество слизи, от которой организм пытается избавиться, провоцируя кашель;
Инфекции верхних и нижних дыхательных путей. Вирусные, грибковые или бактериальные инфекции также вызывают кашель. Довольно часто банальная простуда может, вызвать осложнения в виде трахеита, бронхита и других более тяжелых заболеваний, сопровождающихся влажным кашлем;
Бронхиальная астма. При этом заболевании инфекционно-аллергической природы также повышается секреторная функция слизистой легких, вследствие чего выделяется мокрота;
Абсцесс (гнойный очаг) легкого или бронхоэктатическая болезнь. При наличии абсцесса в легком возможно отделение его гнойного содержимого, требующего отделения с помощью кашля;
Туберкулез. Для данного заболевания характерно присутствие крови в мокроте;
Мокрота без кашля
Иногда скопление мокроты не сопровождается кашлем. Способ лечения будет зависеть от причины, вызвавшей данный симптом.
Причинами скопления мокроты в горле без кашля могут быть как физиологические процессы, так и заболевания. При этом пациенты жалуются на ощущение комка в горле, который хочется откашлять, но кашля при этом нет. Скопившаяся слизь трудно выделяется, человека мучает першение, зуд в горле.
К дополнительным симптомам, сопутствующим этому состоянию могут относится повышение температуры, сильный насморк и др. Мокрота в горле без кашля может быть проявлением различных заболеваний, поэтому на основе только этого симптома невозможно поставить диагноз. Требуется дополнительная диагностика.
К заболеваниям, которые могут сопровождаться мокротой в горле относятся:
-
Риносинуситы различной этиологии (аллергические, вирусные, бактериальные, грибковые);
Скрытые формы туберкулеза;
К причинам образования мокроты, которую трудно откашлять, также относится табакокурение. Частички табачного дыма оседают на слизистой оболочке носа, горла, носоглотки и образуют густую трудноотделяемую слизь.
Скопление мокроты редко бывает единственным проявлением заболевания. Обычно ему сопутствуют и другие признаки, такие как повышение температуры, кашель, насморк и тд.
К основным причинам, при которых скапливается мокрота относятся:
-
Насморк или риносусит любого происхождения (вирусного, бактериального, грибкового) могут спровоцировать появление мокроты. Слизь и гной, образующиеся в результате воспалительного процесса в носовой полости и глотке не выходят через нос в следствие отека и стекают по задней стенке гортани;
Острые вирусные заболевания – являются основной причиной образования мокроты. Обычно в начале у пациента повышается температура, начинает болеть горло, когда воспалительный процесс распространяется ниже на трахею и бронхи появляется кашель с густой мокротой;
Гастро-эзофагальный рефлюкс, гастриты и эзофагиты. При этих заболеваниях содержимое желудка и пищевода выбрасывается обратно в горло, раздражая слизистую, что вызывает хроническое воспаление гортани и горла с отделением слизи.
Бронхиальная астма характеризуется реакцией бронхов на различные аллергены. Кроме образования мокроты к симптомам этого заболевания также относятся удушье, хрипы в грудной клетке, кашель с трудноотделяемой мокротой.
Воспаление легких и плеврит. Воспаление легочной ткани и плевриты всегда сопровождается образованием густой пенистой мокротой, высокой температурой, болями в груди.
Мокрота - это вид слизи, которая вырабатывается в легких и близлежащих дыхательных путях. Этот вид слизи играет важнейшую роль в предотвращении попадания микробов и материалов в дыхательные пути и легкие и потенциально может привести к инфекции. Когда человек заболевает, её количество увеличивается она меняет цвет. Здесь мы разберем, что означает цвет мокроты.
Что значит цвет мокроты?
Другие участки тела, включая верхние дыхательные пути (нос, рот и горло) и желудочно-кишечный тракт (кишечник) также выделяют слизь.
Цвет мокроты может указать на то, что происходит с легкими и другими органами дыхательной системы.
Зелёный или жёлтый
Красный или розовый
Хроническая обструктивная болезнь лёгких, (ХОБЛ)
Застойная сердечная недостаточность
Микоз (грибковая инфекция)
Гастроэзофагальная рефлюксная болезнь (ГЭРБ)
Мокрота жёлто-зеленого цвета при кашле
Если вы видите зеленую или желтую мокроту, это обычно признак того, что организм борется с инфекцией. Цвет исходит от лейкоцитов. Сначала будет заметен желтый цвет мокроты, который затем переходит в зеленый. Такие изменения обусловлены тяжестью и длительностью потенциальной болезни.
Зеленая или желтая мокрота обычно вызвана:
Бронхит. Он начинается с сухого кашля, и с чистой или белой слизи. Со временем кашель сопровождается желтой и зеленой мокротой. Это признак того, что болезнь прогрессирует от вирусной к бактериальной. Кашель может продолжаться до 90 дней.
Пневмония. Обычно это осложнение другого респираторного заболевания. При пневмонии человек кашляет желтой, зеленой или иногда кровавой мокротой. Кашель, лихорадка, озноб и одышка - обычные проявления всех типов пневмонии.
Синусит. Также известен как инфекция носовых пазух. Вирус, аллергия или даже бактерия могут вызвать это заболевание. Когда оно вызвано бактериями, помимо мокроты появляется заложенность носа и ощущается давление в синусовых пазухах.
Кистозный фиброз. Это хроническое заболевание легких, при котором в них накапливается слизь. Часто поражает детей и молодых людей. Кистозный фиброз вызывает различные цвета мокроты от желтого до зеленого и коричневого.
Почему мокрота коричневого цвета?
Коричневый цвет означает скопление старой крови. Такие оттенки можно увидеть после того, как мокрота станет красной или розовой.
Чаще всего это является признаком бактериальных инфекций - пневмонии или бронхита. Более подвержены риску развития хронического бронхита те, кто курят или часто подвергаются воздействию паров и других раздражителей.
При кистозном фиброзе в легочной слизи также скапливается кровь.
Пневмокониоз. Вдыхание различной пыли, такой как уголь, асбест и силикоз, может вызвать это неизлечимое заболевание легких.
Абсцесс легких - это полость, заполненная гноем внутри лёгких. Обычно она окружена инфицированными и воспаленными тканями. Наряду с кашлем человек испытывает ночную потливость и потерю аппетита.
Откашливается мокрота белого цвета - причины
Некоторые заболевания сопровождаются мокротой белого цвета:
Вирусный бронхит. Заболевание может начаться с белой мокроты, а затем перейти в бактериальную инфекцию.
ГЭРБ. Хроническое заболевание влияет на пищеварительную систему, часто обусловлено мокрым кашлем.
ХОБЛ. Это заболевание заставляет ваши дыхательные пути сужаться, а легкие вырабатывать избыток слизи. Такая комбинация затрудняет поступление кислорода в организм.
Застойная сердечная недостаточность. Это происходит, когда сердце не эффективно перекачивает кровь в остальные части тела. Жидкости накапливаются в различных областях, что приводит к отекам. Жидкость собирается в легких и может привести к увеличению белой мокроты. Также характерна одышка.
Мокрота черного цвета - причины
Проявления слизи черного цвета связывают с тем, что человек вдыхает большое количество черных частиц, например, табака или угольной пыли. Это также говорит о грибковой инфекции, что требует медицинской помощи.
Пневмокониоз. В основном эта болезнь поражает работников угольной промышленности. Кашель с черной мокротой также сопровождается одышкой.
Мокрота красного или розового цвета - причины
Причиной любого оттенка красной мокроты является кровь. Помимо застойной сердечной недостаточности это может быть:
Пневмония. Эта легочная инфекция вызывает не только мокрый кашель, но лихорадку, боли в груди и озноб.
Туберкулез. Передающаяся воздушным путем бактериальная инфекция. Основные симптомы - кашель в течение более чем трех недель, лихорадку и ночная потливость.
Легочная эмболия. Это происходит, когда лёгочная артерия блокируется из-за сгустка крови, который идет откуда-то еще в организме, например, от ноги. Часто приводит к кровоизлияниям. Это состояние угрожает жизни и может также вызвать одышку и боль в груди.
Рак лёгких. Симптомы могут быть разными, в том числе боли в груди, усталость и потеря веса.

Большинство заболеваний дыхательной системы, характеризуются повышением температуры тела, покраснением горла и сильным кашлем. Врачи утверждают, что лучший вариант, когда спазмы мышц грудной клетки, сопровождаются выделением мокроты. Что такое секрет трахеобронхиального дерева и нужно ли опасаться такого симптома патологии? Давайте разбираться с этим вопросом вместе.
Для чего нужна флегма
Многие больные на приеме у терапевта, пульмонолога спрашивают, откуда берется мокрота? На самом деле такой вопрос не корректен. Слизь вырабатывается на протяжении всей жизни. Если реснитчатый эпителий прекратит транспортировку флегмы в верхние дыхательные пути, то риск инфекционного заражения легких увеличивается в разы.
Какие функции выполняет мокрота:
- защита слизистой от микробов, аллергенов;
- увлажнение и устранение раздражения;
- выведение бактерий во время терапии ОРВИ, ОРЗ.
В нормальном состоянии мокрота состоит из воды, углеводов, протеина и минеральных солей. Патологическое состояние добавляет в секрет продукты жизнедеятельности бактерий, вирусов.
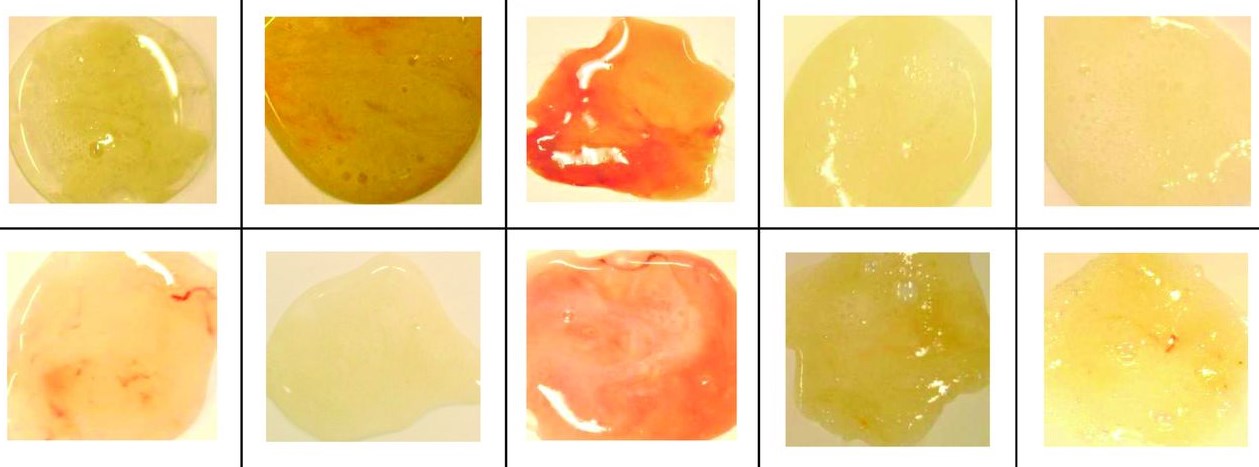
Виды и цвет мокроты
Здоровый человек ежедневно избавляется от 50-100 мл слизи, состоящей из пыли и других инородных для организма веществ. Во время болезни количество вырабатываемой флегмы может увеличиться в 10-15 раз (1500 мл). Поэтому особо волноваться при выявлении слизи при кашле не стоит. Считается, что это нормальное явление во время лечения вирусных и бактериальных поражений.
Обратиться за помощью в медицинское учреждение необходимо при изменении состава и цвета мокроты. Сильный воспалительный процесс может сопровождаться отхождением серозной, гнойной, кровянистой или стекловидной флегмы. Такие симптомы нередко указывают на развитие опасных заболеваний дыхательной системы (туберкулез, бронхит, пневмония, рак).
Многие врачи ставят первоначальный диагноз, ориентируясь на цвет мокроты:
- прозрачные выделения не должны пугать больного, так как отсутствие примесей говорит о постепенном угасании воспаления;
- стекловидная слизь должна стать поводом для проверки организма на наличие стеноза бронхов;
- желтая мокрота считается показателем усиленной борьбы иммунной системы с инфекцией (воспаление легких, астма, бронхит);
- зеленые выделения обычно вязкие и плохо отхаркиваются из-за повышенной концентрации нейтрофилов, эпителия и мертвых патогенных агентов (стафилококк, стрептококк);
- коричневая флегма указывает на распространение заболевания на нижние дыхательные пути или внутреннее кровотечение (разрыв капилляров).
В отдельную группу нужно вывести мокроту с кровью. Такой симптом возникает при сильном повреждении легочной ткани. Обычно больные с подобными признаками болезни незамедлительно госпитализируются.
Другие причины образования и отхождения слизи при кашле
Во время осмотра врач обязательно задаст вопрос о времени появления неприятного симптома. Если выделение мокроты наблюдается в утреннее время, то в первую очередь необходимо исключить естественные источники флегмы. Нередко причиной обильных выделений во время кашля становится аллергическая реакция на внешние раздражители (пыль, сухой воздух, шерсть животных). Нельзя исключать вероятность отравления химическими веществами (парами бытовой химии).
Слизистая вязкая мокрота может образоваться у курильщиков. С дымом сигарет в легкие попадает сажа, копоть и другие отравляющие элементы.
Негативное воздействие на бронхи вызывает уменьшение дыхательного просвета и ослабление функций клеток эпителия. Скопившаяся за ночь мокрота выходит утром с сухим приступообразным кашлем.
Болезни, характеризующиеся выделением мокроты
Многие заболевания дыхательных путей сопровождаются образованием большого количества секрета. Респираторные патологии почти всегда провоцируют организм на выработку флегмы. Какие патологии нужно исключить в первую очередь?
- Туберкулез – персистирующая инфекция, вызванная палочками Коха. Такая болезнь характеризуется аномальной потливостью, потерей аппетита, субфебрильной температурой (37°С). Отличительной чертой заболевания считается белая (начальные стадии), зеленоватая или кровянистая мокрота при кашле.
- Воспаление легких развивается на фоне заражения бактериями, грибками или вирусами легочной ткани. Главные проявления – резкий скачок температуры тела, сухой, непродуктивный кашель с хрипами, боль в грудной клетке, одышка. Секрет желтый или зеленый.
- Бронхит характеризуется отеком слизистой оболочки и ускоренной выработкой иммуноглобулина. Такие процесса вызывают закупорку бронхов и осложненное выделение мокроты. Симптомы болезни напоминают классическую простуду с появлением белой, желтой или зеленой флегмы.
Заниматься самодиагностикой нельзя. Лечение должно быть назначено специалистом (терапевтом, инфекционистом, иммунологом или пульмонологом).
Показания к проведению анализа мокроты
Обратиться за помощью в медицинское учреждение необходимо, если кашель продолжается более 2-х недель, есть подозрение на пневмонию, туберкулез или другие опасные болезни, в мокроте появились примеси (розовая, зеленая, желтая или стекловидная слизь).
Анализ флегмы позволяет:
- точно определить причину усиленной выработки слизи;
- исключить онкологию (рак легких);
- проверить выделения на маркеры аллергии.
При выявлении бактериальной природы мокроты, в лаборатории проводят исследования на резистентность патогенной микрофлоры к разным видам антибиотиков.
Как облегчить состояние больного
Нормальное отхождение мокроты считается хорошим знаком. Выделение прозрачного секрета нормальной вязкости показывает, что лечение первопричины кашля продвигается в нужном направлении. Дополнительная стимуляция отхаркивания слизи нужна в случае застоя секрета.
Препараты для выведения мокроты:
Лечение ребенка лучше начинать с относительно безопасных методов народной медицины. Если мокрота вязкая, но без примесей (гнойная, розовая, серозная), то следует воспользоваться отварами шалфея, душицы, календулы, солодки. Хорошие результаты показывает терапия ингаляциями, применение компрессов.

Мокрота в легких – клинический признак заболеваний респираторного тракта инфекционной или аллергической этиологии. Это продукт секреции железистых структур, расположенных в слизистой оболочке бронхолегочной системы. При наличии местного воспаления функциональная активность желез повышается, кашлевые рецепторы раздражаются, мокрота выводится из организма.
В респираторной трубке здорового человека всегда имеется незначительное количество слизистого секрета, который не вызывает кашля, дискомфорта и прочих неприятных ощущений. В сутки вырабатывается 25-100 мл прозрачной слизи, выполняющей важные для организма функции: увлажнение дыхательных путей, уничтожение инфекционных агентов, выведение чужеродных веществ, участие в метаболических процессах. Это своего рода фильтр, задерживающий инородные частицы, которые попадают в дыхательную систему извне. Благодаря скоординированной работе ресничек мерцательного эпителия секрет поднимается к глотке и непроизвольно проглатывается. В норме человек не замечает происходящих явлений.
Под воздействием неблагоприятных факторов в органах дыхания развивается инфекционное или асептическое воспаление, которое сопровождается гиперпродукцией мокроты. Когда суточный объем вырабатываемого секрета достигает 500 мл, она не успевает перемещаться вверх, застаивается в легких и перестает удаляться естественным путем. При некоторых болезнях может скапливаться до 3-4 литров мокроты, в которой нередко обнаруживаются патологические включения: кровь, бактериальные клетки, частицы пыли, микролиты. Она заполняет просвет трахеи и бронхов. Дыхательные пути забиваются избытком слизи. Воздух с трудом поступает в легкие. У больных нарушаются процессы дыхания, питания, сна. Начинается кашель — защитный механизм, выводящий мокроту из организма. Обычно он сопровождается лихорадкой, болью в горле, ринореей.

Секрет трахеобронхиального дерева у здоровых людей состоит из воды, в которой растворены углеводы, протеины, соли, а также клеточных элементов — макрофагов и лимфоцитов. При патологии в мокроте появляются болезнетворные микроорганизмы: бактерии, вирусы, грибы. Это позволяет лабораторным путем определить этиологию заболевания и выявить возбудителя инфекционного процесса. По характеру мокроты можно установить стадию патологии и выбрать подходящую тактику лечения.
Диагностика заболеваний, при которых появляется мокрота в легких, заключается в проведении рентгенографического, бронхоскопического и томографического исследований, а также лабораторных тестов. Мокрота в легких – весомый показатель при проведении диагностических мероприятий. Лечение комплексное, включающее этиотропное, патогенетическое и симптоматическое воздействие. Выбор тактики определяется характером причинной патологии и результатами микробиологических исследований.
Мокрота в легких может иметь различный цвет, консистенцию, запах. В каждом конкретном случае физические свойства бронхолегочного секрета существенно отличаются. По его макроскопическим характеристикам можно предположить наличие у больного того или иного заболевания. Это связано со способностью патогенных микробов вызывать разнообразные патологические изменения в тканях дыхательных путей.
Основные виды мокроты в легких:
- Жидкая и прозрачная без запаха — признак катарального воспаления, острой левожелудочковой недостаточности, отека легких.
- Стекловидная и слизистая — при стенозе бронхов, который возникает у лиц с бронхиальной астмой.
![]()
- Вязкая, густая жемчужного цвета и слизистого характера — образуется при большинстве заболеваний бронхолегочной системы: бронхите, бронхиальной астме, раздражении респираторного тракта табачным дымом.


Этиология
В органах дыхания здорового человека вырабатывается прозрачная мокрота жидкой консистенции без запаха и включений. Когда количество слизи становится избыточным, она накапливается в бронхах и легких, нарушая функции этих органов. Гиперпродукция слизистого отделяемого — признак инфекционного поражения или иного патологического процесса. При чрезмерных объемах выводимой мокроты в первую очередь следует заподозрить заболевания нижних структур респираторного тракта.
Причины образования избыточного количества бронхолегочного секрета:
- Бронхит и пневмония,
- Деструкция паренхимы органа — абсцедирование легочной ткани, гангренозный процесс,
- Бронхообструкция — ХОБЛ, бронхоэктазы, эмфизема легких, бронхиальная астма,
- Легочные микозы — кандидоз, аспергиллез, зигомикоз,
- Туберкулезная каверна,
- Онкопатологии — карцинома, аденома легких,
- Легочная форма сифилиса,
- Поражение легочной ткани гельминтами – аскаридами, анкилостомами,
- Нагноительные процессы — гнойный плеврит, пиоторакс,
- Аллергия на пыльцу, бытовые аэрозоли, парфюм,
- Отравление химикатами.
Кашель с мокротой появляется не только при поражении дыхательных путей. Он возникает при наследственных болезнях — муковисцидозе или синдроме Картагенера; кардиоваскулярных нарушениях – тромбоэмболии легочной артерии и отеке легких, обусловленном хронической сердечной недостаточностью; патологии пищеварительного тракта – варикозном расширении вен пищевода, связанном с портальной гипертензией.
Мокрота атипичной окраски и консистенции в большинстве случаев имеет патологическое происхождение. Иногда она приобретает ярко-желтый насыщенный цвет благодаря пищевым красителям. Коричневатый оттенок бронхиального секрета может быть связан с регулярным употреблением вина, шоколада, кофе. Курение в течение нескольких лет приводит к повреждению структур респираторного тракта и повышенному образованию темного густого секрета в бронхах.
Мокрота в легких независимо от цвета, запаха и консистенции является серьезным признаком имеющего в организме патологического процесса, который необходимо лечить. Если игнорировать данный симптом и откладывать визит к врачу, заболевание будет постепенно прогрессировать.
Сопутствующие симптомы
Мокрота в легких — проявление целого ряда различных заболеваний с полиморфной клинической симптоматикой. Многочисленные признаки, возникающие у больных, можно объединить в несколько синдромов.

- Интоксикационный синдром — лихорадка, озноб, слабость, недомогание, боль в мышцах и суставах, снижение работоспособности.
- Катаральный синдром — обильные выделения из носа, слезотечение, першение и боль в горле, гиперемия задней стенки глотки, отек миндалин, заложенность ушей, нарушение носового дыхания, чихание, лимфаденит.
- Вегетативный синдром — гипергидроз, бледность кожи, головная боль, шум в ушах, нарушение сна, головокружение.
- Диспепсический синдром всегда возникает на фоне интоксикации — отсутствие аппетита, тошнота, рвота, изжога, вздутие живота, нарушение стула.
- Бронхообструктивный синдром — одышка, приступообразный, надсадный кашель, отставание пораженной половины грудной клетки в акте дыхания, боль в груди, влажные жужжащие хрипы, затрудненное свистящее дыхание, приступы удушья.
Из совокупности определенных симптомов складывается клиническая картина конкретного заболевания.
- При туберкулезе больные жалуются на повышенную потливость, потерю аппетита, похудание, незначительный подъем температуры тела, кашель с выделением сначала белой, а затем зеленоватой мокроты с кровью.
- Пневмония начинается остро с сильной интоксикации. Больных мучает жар и озноб, ломота во всем теле, сильная слабость и быстрая утомляемость. На фоне лихорадки появляется боль в груди и сухой, мучительный кашель, который постепенно увлажняется и сопровождается выделением густой мокроты желтого или зеленого цвета.
- Воспаление бронхов сначала проявляется признаками банальной ОРВИ, а затем симптомами выраженной бронхообструкции. Спазм бронхов, отек слизистой оболочки и густая, вязкая мокрота — причины закупорки органов и тяжелого состояния больных.
- При эмфиземе легких обращает внимание бочкообразная грудная клетка больных, расширение межреберных промежутков, участие межреберных мышц в акте дыхания, одышка в покое, кашель с трудноотделяемой мокротой.
- Бронхоэктатическая болезнь сопровождается обильным выделением мокроты по утрам или в дренажном положении больного. Бронхиальный секрет содержит гной и прожилки крови. Аускультативно обнаруживаются стойкие влажные мелко- и среднепузырчатые хрипы.
- Аллергия является частой причиной повышенного образования слизистой и прозрачной мокроты. При этом у больных возникает приступообразный кашель, многократное чихание, ринорея, слезотечение, отек мягких тканей, зудящие высыпания на коже.
Диагностика
Чтобы избавиться от мокроты в легких, необходимо выявить и устранить причинное заболевание. Для этого врачи собирают анамнез, выслушивают жалобы, изучают клинические признаки, проводят физикальное обследование, включающее пальпацию, перкуссию, аускультацию. Полученные данные позволяют заподозрить имеющееся у больного нарушение. Для подтверждения той или иной гипотезы необходимы результаты аппаратных исследований и лабораторных анализов.

- ОАК — нейтрофильный лейкоцитоз или эозинофилия, анемия, подъем СОЭ.
- ОАМ — признаки интоксикации в виде протеинурии или симптомы поражения органов мочевыделения в виде изменения физико-химических показателей урины.
- Микроскопия мокроты — обнаружение в ней форменных элементов крови, гноя, микробных клеток и прочих атипичных включений.
- Микробиологическое исследование мокроты на микрофлору — выделение возбудителя инфекции и определении его чувствительности к антибиотикам.
- Серологические реакции — обнаружение в крови больного антител к возбудителям бактериальных инфекций.
- ПЦР — точная и быстрая идентификация возбудителя путем обнаружения его ДНК в биоматериале.
- Для подтверждения туберкулеза ставят пробу Манту или диаскинтест.
- Аллергопробы — выявление аллергена, спровоцировавшего развитие соответствующей реакции.
- Молекулярно-генетическое консультирование проводится при подозрении на наследственное заболевание.
- Рентгенография органов грудной полости — инфильтрация легочной ткани, деструктивные процессы, сифилитические гуммы или туберкулезные каверны.
- Бронхоскопия — осмотр слизистой оболочки бронхов и трахеи; выявление эндоскопических признаков бронхита, бронхоэктазов, бронхостеноза; выполнение биопсии подозрительных участков.
- Компьютерная или магнитно-резонансная томография — определение места расположения патологического очага.
Анализ мокроты с определением ее органолептических и реологических свойств имеет огромное значение и помогает поставить окончательный диагноз.
- Запах в норме отсутствует. При генерализации процесса и присоединении гноеродной флоры мокрота становится зловонной. Это характерно для абсцесса легкого, гангрены, эмпиемы плевры.
- Патологические примеси в мокроте – гной, кровь, опухолевые клетки.
- Консистенция жидкая, водянистая или вязкая, желеобразная, плохо отделяющаяся при откашливании.
Дополнительными методами исследования являются: гастроскопия, риноскопия, спирометрия, бодиплетизмография. Проведением лечебно-диагностических мероприятий занимаются специалисты в области пульмонологии и общей терапии.
Лечебный процесс
Мокрота в легких — симптом основного заболевания, которое необходимо ликвидировать. Лечение большинства пульмонологических патологий комплексное, включающее медикаментозное воздействие, физиотерапевтические процедуры, средства народной медицины, а при необходимости – оперативное вмешательство.
Больным показан постельный режим в помещении с увлажненным воздухом и употребление большого количества теплой щелочной жидкости.

Лекарственные средства, назначаемые больным:
Лекарственную терапию часто дополняют физиотерапевтическими процедурами. Больным показаны ингаляции, дыхательная гимнастика, перкуторный массаж грудной клетки.
Существует большое разнообразие народных средств, позволяющих вывести мокроту из легких и снять симптомы патологического процесса. Наиболее эффективными и распространенными среди них являются:
![]()
Вдыхание паров эфирных масел — эвкалиптового, пихтового, соснового, сандалового,- Ингаляции с отваром ромашки, шалфея, календулы, мелиссы,
- Внутрь сок алоэ с медом и сливочным маслом,
- Редька с медом,
- Смесь меда и лимона,
- Чай из имбиря.
Хирургическое лечение проводится больным с деструктивными заболеваниями легких, при которых обильно выделяется гнойная мокрота. Оперативное вмешательство вместе с лучевой и химиотерапией показано при новообразованиях. Тактика хирургов определяется локализацией очага поражения, степенью разрушения легочной ткани, характером патологии. Обычно удаляют сегмент, долю или все легкое.
Профилактика
Чтобы предупредить повышенное образование мокроты в легких, необходимо выполнять простые правила:
- Укреплять иммунитет — закаляться, правильно питаться, заниматься спортом, высыпаться,
- Не переохлаждаться,
- Не курить,
- Увлажнять воздух в помещении,
- Избегать воздействия аллергенов и агрессивных раздражителей,
- Санировать инфекционные очаги — кариес, отит, синусит,
- Оптимизировать питьевой режим.
Мокрота в легких — тревожный признак и грозный симптом, при появлении которого следует идти к врачу. Без квалифицированной медицинской помощи патологический процесс продолжит развиваться и приведет к необратимым, смертельно опасным последствиям.
Видео: врач об очищении легких и выводе патогенной мокроты
Читайте также:




