Лекция врача о вирусах
План:
1. Особенности вирусных инфекций
5. Ротавирусная инфекция
8. Вирусные гепатиты
- Особенности вирусных инфекций
· короткий инкубационный период;
· быстрая репродукция вируса в первичном очаге и разнос с кровотоком по организму;
· фагоциты поглощают возбудителя, изолируют и разрушают инфицированные клетки;
· вырабатываются Ig M,G, A, но внутриклеточное паразитирование часто защищает вирусы от нейтрализующего действия антител;
· выздоровление при острых вирусных инфекциях обусловлено действием не иммунных механизмов, таких как лихорадочная реакция, продукция интерферона и активность естественных киллеров (NК- клеток);
· выздоровление при хронических инфекциях обусловлено активностью цитотоксических иммунных механизмов, разрушающих инфицированные клетки.
· Острая инфекция, проявляющаяся поражением дыхательного тракта, непродолжительной лихорадкой, упадком сил, головной и мышечной болями
· Возбудитель относится к семейству ортомиксовирусов: сферический РНК-содержащий вирус. Имеет капсид и суперкапсид, который пронизывают гликопротеиновые шипы.
· Эпидемиология: Источник инфекции – больной человек и бессимптомный вирусоноситель
Механизм передачи – аэрогенный
Путь передачи – воздушно-капельный
Рост заболеваемости в холодные месяцы
Наиболее восприимчивы дети и лица преклонного возраста
· Клиническая картина: инкубационный период 1-3 дня
Продромальный период проявляется общим недомоганием, чувством разбитости и т.д.
Основные симптомы - поднятие температуры тела до 38 градусов с сопутствующими миалгиями, насморком, кашлем, головными болями
Продолжительность лихорадочного периода 3-5 сут.
Частое осложнение гриппа – бактериальная пневмония, вызванная активацией аутомикрофлоры зева и носоглотки
· Лечение: амантадин, ремантадин, противогриппозный ИФН и его индукторы, противогриппозный гамма-глобулин. Терапевтические мероприятия следует начинать как можно раньше.
· Профилактика: противогриппозная вакцина
· Группа вирусных заболеваний верхних дыхательных путей. Основные симптомы ОРВИ — насморк, кашель, чиханье, головная боль, боль в горле, глазных яблоках, ощущение разбитости.
· Этиология. ОРВИ вызывается разнообразными возбудителями, среди которых не менее 5 различных групп вирусов (вирусы парагриппа, гриппа, аденовирусы, риновирусы, реовирусы и др.) и более 300 их подтипов. Большинство возбудителей - РНК-содержащие вирусы, исключение составляет аденовирус, в вирион которого входит ДНК. Все они весьма контагиозны (заразны).
· Эпидемиология: Источник инфекции – больной человек и вирусоноситель
Механизм передачи – аэрогенный
Путь передачи – воздушно-капельный
· Осложнения: бактериальные риниты, синуситы, отиты, трахеиты, пневмония, менингит, неврит, радикулоневрит.
· Лечение: в основном симптоматическое: обильное тёплое (но не горячее) питьё, витамин C. Особое значение отдается средствам повышения неспецифического иммунитета — препаратам интерферона, которые вводятся интраназально. Антибиотики применять при ОРВИ без рекомендации врача не следует, поскольку они не влияют на жизнедеятельность вируса, однако угнетают иммунитет и естественную микрофлору кишечника, вызывая дисбактериоз. Из жаропонижающих средств применяют нестероидные противовоспалительные средства, парацетамол, а в последнее время ибупрофен.
· Острая инфекция, проявляющаяся кратковременной лихорадкой, мелкопятнистой сыпью, генерализованной лимфоаденопатией и поражением плода у беременных
· Вирус краснухи включен в род Rubivirus семейства Togaviridae. Зрелые вирионы имеют сферическую форму d=50-60 нм. Геном образован молекулой РНК; имеет капсид и суперкапсид.
· Эпидемиология:Источник инфекции-больной человек.
Путь передачи- Воздушно-капельный, реже трансмиссивный.
Незначительные вспышки возникают каждые 1-2 года, крупные - каждые 6-9 лет.
· Клиническая картина:Инкубационный период-11-23 сут.
Продолжительность продромального периода различна – от нескольких часов до 1-2 суток.
Характерный признак заболевания – сыпь бледно-розового цвета, наиболее обильная на разгибательных поверхностях конечностей, спине и ягодицах. Появлению сыпи предшествует увеличение лимфатических узлов (обычно местных и затылочных).
Осложнения редки; наблюдаются отиты, бронхопневмонии, полиневриты.
· Внутриутробное заражение вызывает повреждение тканей всех зародышевых листков. Наибольшую опасность представляет инфицирование плода в 1 триместре беременности - риск развития патологии составляет 40-60% , при этом наблюдается формирование множественных пороков. На более поздних сроках он составляет 30-50%, дефекты чаще бывают единичными (катаракта, пороки сердца, микроцефалия с нарушением умственного развития, глухота).
· Лечение: средства этиотропной терапии отсутствуют. Беременным, контактировавшим с больным, профилактически вводят специфический Ig, но препарат абсолютно не эффективен после развития вирусемии и инфицирования плода.
· Профилактика: специфическую профилактику проводят живыми и убитыми вакцинами. Вакцинный вирус способен размножаться в организме. После вакцинации женщин детородного возраста следует избегать зачатия в течение 3 месяцев.
5. Ротавирусная инфекция
· Возбудители: ротавирусы — род вирусов из семейства Reoviridae, сходных по морфологии и антигенной структуре. Ротавирусы обладают двунитевой фрагментированной РНК, окруженной чётко выраженной трёхслойной белковой оболочкой (капсидом). Диаметр вирусных частиц от 65 до 75 нм.
К пятилетнему возрасту практически все дети в мире переносят ротавирусную инфекцию. Заболевание встречается как спорадически, так и в виде эпидемических вспышек.
Характер заболеваемости носит чётко выраженный сезонный характер.
· Патогенез. Вирус проникает в слизистую оболочку желудочно-кишечного тракта. В основном поражается слизистая тонкой кишки. Заболевание протекает с рвотой, болями в животе и диареей в течение 1-2 суток. Частота стула 10-15 раз в сутки.
· Клиническая картина. Общий характер болезни носит циклический характер. В одном цикле выделяется инкубационный период (1-5 суток), острый период (3-7 суток, при тяжёлом течении болезни — более 7 суток) и период реконвалесценции (4-5 суток).
· Лечение: направлено на устранение возникающих дегидратации, токсикоза и связанных с ними нарушениями сердечно-сосудистой и мочевыделительной систем.
В первую очередь при лечении применяется регидратационная терапия, может назначаться прием сорбентов (активированный уголь, смектит диоктаэдрический, аттапулгит). Эффективных противовирусных препаратов для борьбы с активной ротавирусной инфекцией не существует.
В процессе лечения — строгая диета: каши на воде, яблочный компот. Исключить молочные продукты до полного выздоровления.
· Профилактика. В качестве эффективного средства против ротавирусной инфекции ВОЗ рекомендует проведение профилактической вакцинации. Для специфической профилактики ротавирусной инфекции на настоящий момент существует две вакцины, прошедшие клинические испытания. Обе принимаются орально и содержат ослабленный живой вирус.
Неспецифическая профилактика заключается в соблюдении санитарно-гигиенических норм (мытьё рук, использование для питья только кипячёной воды), очистке и хлорировании водопроводной воды.
· Это острая инфекция ЦНС, сопровождающаяся дегенерацией нейронов головного и спинного мозга. Летальность достигает 100%.
· Возбудитель бешенства включен в семейство рабдовирусов. Зрелые вирионы имеют пулевидную форму, размер 75*180 нм; один конец закруглен, другой плоский. Геном образован РНК. Нуклеокапсид покрывает суперкапсид. Вирус мало устойчив во внешней среде и быстро инактивируется под действием солнечного света и высокой температуры.
· Эпидемиология: бешенство - типичный зооноз, резервуаром возбудителя могут быть практически все млекопитающие (собаки, кошки, КРС, летучие мыши, лисы, волки, грызуны).
Основной путь передачи – через укус больного животного, а так же возможно проникновение возбудителя через поврежденные кожные покровы (например, царапины) при ослюнении их больными животными.
· Клиническая картина:Инкубационный период варьирует от 1-3 месяцев до года, но может сокращаться до 6 дней, что зависит от удаленности места проникновения вируса от головного мозга.
Основные симптомы продромального периода- раздражительность, бессонница и чувствительные нарушения в области раны.
Заболевание появляется нарушением тонуса мышц, приводящим к затруднению глотания (сначала жидкой, а затем и твердой пищи), генерализованными судорогами, комой. В редких случаях наблюдают развитие параличей.
· Лечение: первоначально раны или укусы обрабатывают антисептиками; места ослюнения обмывают мыльным раствором. Затем проводят специфическую иммунопрофилактику антирабической вакциной и антирабическим иммуноглобулином. При появлении клинических симптомов спасти больных не удается. Проводят симптоматическое лечение, облегчающее страдания больного.
· Профилактика: контроль над заболеванием в природе; вакцинопрофилактика (ветеринары, звероловы); вакцинация домашних и сельскохозяйственных животных.
Крупные ДНК-содержащие вирусы, имеют суперкапсид.
Вызывают острые и латентные инфекции, а так же обладают определенным онкогенным потенциалом.
| Вирусы герпеса I и II типа (ВПГ) | Вирусы герпеса III типа | Вирусы герпеса IV типа | Вирусы герпеса V типа | |
| Источник инфекции | больной человек | больной человек | человек | больной человек, носитель |
| Путь передачи | ВПГ I типа – контактный (прямой), поцелуи. ВПГ II типа – половой, перинатальный (при родах) | воздушно-капельный, контактный (через отделяемое везикул) | воздушно-капельный, реже трансмиссивный | плацентарно, контактный (при прохождении по родовым путям), при кормлении, при гемотранс-фузиях, половых контактах |
| Заболевания | ВПГ I типа: герпетический гингивостоматит (эпителий красной каймы губ); герпетический кератит.ВПГ II типа: генитальный герпес, менинго-энцефалит, герпес новорожденных | ветряная оспа, опоясывающий лишай (рецидив первичной инфекции) | инфекционный мононуклеоз (лихорадка, общая разбитость, ангинозными поражениями с гепато- и спленомегалией | цитомегалия – вир. инфекция с разнообразными проявлениями |
| Лечение | ацикловир, фармцикловир | средства понижающие зуд, анальгетики, ИФН, ацикловир, видарабин | лечение симптоматическое, специальные средства терапии отсутствует | ганцикловир, фоскарнет натрия |
- Вирусные гепатиты
Это группа полиэтиологичных антропонозных поражений печени с различными механизмами и путями передачи возбудителей.
К возбудителям вирусных гепатитов относят вирусы различных таксономических групп, всех их отличает способность преимущественно вызывать специфическое поражение клеток печени.
Выделяют виды вирусных гепатитов:
· Вирусные гепатиты с парентеральным механизмом передачи – гепатиты В,С,D. Возбудители передаются трансфузионным, инъекционным, перинатальным и половым путями.
· Вирусные гепатиты с фекально-оральным механизмом передачи – гепатиты А,Е. Возбудители передаются пищевым, водным и контактным путями.
Клиническая картина вирусных гепатитов:
· Развивается диффузный воспалительный процесс в печеночной ткани с соответствующими общетоксическими проявлениями, желтухой, гепатоспленомегалией и рядом возможных внепеченочных поражений.
· При парентеральных гепатитах высока вероятность хронизации процесса, который заканчивается развитием цирроза или карциномы печени.
Лечение:средства специфического противовирусного лечения отсутствуют, проводят симптоматическую терапию.
Профилактика: для профилактики вирусных гепатитов А и В используют рекомбинантные вакцины.
ВИЧ-инфекция — вирусное заболевание, вызываемое одним из представителей семейства ретровирусов. Оно может протекать и бессимптомно, и с развитием тяжелых осложнений.
СПИД (синдром приобретенного иммунодефицита) является терминальной фазой ВИЧ-инфекции и характеризуется выраженным снижением иммунитета, что приводит к развитию оппортунистических инфекций, злокачественных новообразований, поражений ЦНС, ведет к летальному исходу, в среднем спустя 10-11 лет после заражения вирусом иммунодефицита человека.
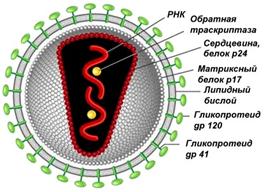
ВИЧ - РНК-содержащий вирус сферической формы. Имеет капсид, суперкасид, гликопротеиновые шипы.
Эпидемиология: источник инфекции - человек, инфицированный ВИЧ в стадии бессимптомного носительства и при клинических проявлениях. Фактор передачи – кровь, сперма, влагалищный и цервикальный секреты, грудное молоко. В небольших количествах недостаточных для заражения ВИЧ также обнаруживается в слюне, слезной жидкости, моче. Пути передачи: половой, парентеральный, вертикальный.
Клиническая картина:
· стадия первичных проявлений – продолжительность до 1-2 месяцев, характерно повышение температуры тела, воспаление лимфоузлов. Клинические симптомы схожи с банальной простудой.
· стадия вторичных проявлений – ПГЛ, истощение без видимых причин, поражения ЦНС.
· поздняя ВИЧ-инфекция – характеризуется развитием оппортунистических инфекций. Наиболее типичны: пневмоцистная пневмония, токсоплазмоз, кандидоз, атипичные микобактериозы, генерализованные инфекции.
· СПИД. На стадию СПИДа указывают развитие оппортунистических инфекций, истощение у взрослых и задержка развития у детей, злокачественные опухоли (саркома Капоши), психические расстройства
Профилактика:
· разрыв полового и перинатального пути передачи ВИЧ;
· контроль переливаемой крови и её компонентов;
· предупреждение передачи ВИЧ во время хирургических и стоматологических вмешательств;
· оказание медицинской помощи и социальной поддержки ВИЧ-инфицированным, их семьям и окружающим.
| | | следующая лекция ==> | |
| Взаимодействие личностных и общественных систем в социально ориентированном обществе по Г. Джентису 2 | | | Технологии высокопроизводительного шлифования инструментальных и композицион-ных материалов кругами из СТМ |
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
— Вирусная или бактериальная инфекция — чем они различаются? Как понять, какую подхватил?
— Как отличить вирусную инфекцию от бактериальной? Прежде всего обратите внимание на то, есть ли у вас болезненные ощущения в носоглотке, как изменяется температура тела. Если горло сильно болит, першит, резкого повышения температуры нет — значит, вы имеете дело с бактериальным заражением. А вот высокая температура тела (выше 39 градусов) без признаков чёткой локализации боли — факт встречи с вирусами. Это два основных признака, по которым можно отличить природу возбудителей.
Следует сказать, что при вирусной инфекции дебют заболевания скоротечен и не имеет видимой причины, отмечается выраженная общая интоксикация. Это и боль позади глазных яблок, и боль в мышцах при движении. Если говорить об отделяемом из верхних дыхательных путей, то при вирусной инфекции они (выделения. — RT) прозрачны, при бактериальной — жёлто-зелёные. Обратите внимание на сухой кашель! Но даже если вы считаете, что самостоятельно распознали причину недуга, вызовите врача на дом!
— Чем так опасен новый коронавирус в сравнении с теми вирусами, о которых мы уже наслышаны?
— Новая коронавирусная инфекция относится к острым респираторным вирусным инфекциям (ОРВИ), и осложнения у неё могут быть такие же, как и у других ОРВИ: пневмония, бронхит, синусит и другие. Опасность этого вируса в том, что он легко передаётся от человека к человеку. Особому риску подвержены пожилые люди.
— Какой у него принцип действия? Как влияет на организм?
Это усложняет распознавание вируса системой иммунитета. Так начинается разрушительная работа вируса в организме. Самой опасной точкой повреждения является система органов дыхания.
— Пара вопросов о профилактике. Кто-то говорит пить витамин С, кто-то — парацетамол. Кого слушать и слушать ли вообще?
— Ответ очень простой: слушать только вашего лечащего врача! Отдельно — о парацетамоле. Известен целый ряд случаев его бесконтрольного применения. А непреднамеренная передозировка парацетамола ведёт к отравлению, сопровождающемуся тяжёлым поражением печени. Крайне не рекомендуется принимать этот препарат с алкоголем! Итак, главный помощник — ваш лечащий доктор!
— Первое — чистота рук и окружающих поверхностей. Часто мойте руки водой с мылом и используйте дезинфицирующие средства.
Потрудитесь не касаться рта, носа и глаз руками (такие прикосновения неосознанно свершаются человеком более 15 раз в час).
Носите с собой дезинфицирующее средство для рук, чтобы в любой обстановке вы могли им воспользоваться.
Обязательно мойте руки перед едой.
Будьте особенно осторожны, когда находитесь в людных местах. Максимально сократите прикосновения к находящимся в таких местах поверхностям и предметам и не касайтесь лица.
Носите с собой одноразовые салфетки и всегда прикрывайте нос и рот, когда вы кашляете или чихаете, обязательно утилизируйте их после использования.
Не ешьте еду (орешки, чипсы, печенье и другие снеки) из общих упаковок или посуды, если другие люди погружали в них свои пальцы.
Избегайте приветственных рукопожатий и поцелуев.
Регулярно очищайте поверхности и устройства, к которым вы прикасаетесь: клавиатуру компьютера, панели оргтехники для общего использования, экран смартфона, пульты, дверные ручки и поручни.
Помните, почему предметы личной гигиены так называются!
— Рассмотрим пример: человек приехал из-за границы с кашлем и решил самоизолироваться. Врача не вызывает, думает, что это обычный ОРВИ или грипп, сейчас полечится — и пройдёт. Это рабочая схема, как думаете?
— Стоит ли вообще заниматься самолечением без диагноза? Какой порядок действий порекомендуете для тех, кто заболел?
— При подозрении на коронавирусную инфекцию самолечение абсолютно противопоказано. Не выходите из дома. Вызовите врача.
— Мыть руки — казалось бы, суперпросто, но об этом так часто сейчас говорят, как будто до этого вообще не мыли. Какие ещё полезные привычки посоветуете ввести в обиход?
— Мыть руки нужно правильно! То есть часто мыть руки с мылом (не менее минуты), причём не только ладони, но и тыльную их сторону, между пальцами, под ногтями. При этом очень важно их хорошо высушивать одноразовыми полотенцами, так как вирус на влажных руках также может сохраняться.
Обрабатывайте доступные поверхности общепринятыми дезинфицирующими средствами.
Используйте домашние ультрафиолетовые облучатели-рециркуляторы и кварцевые лампы.
Часто проветривайте помещение, где вы находитесь.
И самое главное: не паниковать! Инфекция не любит паники. Страх — первый помощник врага, и на всякую беду страха не напасёшься.
Вирусы состоят из нуклеиновой кислоты (ДНК или РНК) и белков, образующих оболочку вокруг этой нуклеиновой кислоты, т. е. представляют собой нуклеопротеидный комплекс. В состав некоторых вирусов входят липиды и углеводы. Вирусы содержат всегда один тип нуклеиновой кислоты – либо ДНК, либо РНК. Причем каждая из нуклеиновых кислот может быть как одноцепочечной, так и двухцепочечной, как линейной, так и кольцевой.
РНК-геномными вирусами вызываются мозаичная болезнь табака, полиомиелит, грипп, корь, бешенство, свинка. Среди них есть и онкогенные вирусы, вызывающие рак у рептилий, птиц, млекопитающих и человека. Есть вирусы с двумя молекулами РНК – ВИЧ, саркома Рауса. К ДНК-геномным вирусам относятся вирусы оспы, герпеса, аденовирусы, вирус гепатита В.
Капсид – оболочка вируса, образована белковыми субъединицами, уложенными определенным образом. Капсид защищает нуклеиновую кислоту вируса от различных воздействий и обеспечивает осаждение вируса на поверхности клетки-хозяина. Суперкапсид характерен для сложноорганизованных вирусов (ВИЧ, вирусы гриппа, герпеса). Возникает во время выхода вируса из клетки-хозяина и представляет собой модифицированный участок ядерной или наружной цитоплазматической мембраны клетки-хозяина.
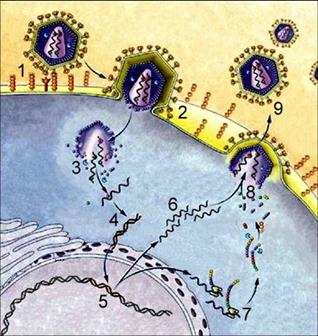
Если вирус находится внутри клетки-хозяина, то он существует в форме нуклеиновой кислоты. Если вирус находится вне клетки-хозяина, то он представляет собой нуклеопротеидный комплекс, и эта форма существования называется вирионом. Следует отметить, что вирусы обладают высокой специфичностью, т.е. они могут использовать для своей жизнедеятельности строго определенный круг хозяев.
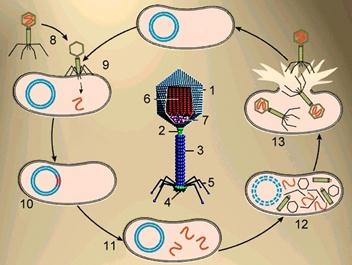
Вирусы, паразитирующие в бактериальных клетках, называются бактериофагами. Бактериофаги имеют наиболее сложную форму, состоят из головки, хвостика и хвостовых отростков, с помощью которых они осаждаются на оболочке бактерий.
РНК-геномные вирусы синтезируют белки по-разному: у одной группы транскрипция вообще отсутствует, они сами выполняют функцию иРНК и на них происходит синтез белка. Это плюс-нитевые вирусы (вирусы с позитивным геномом), синтез белка у них идет по схеме: РНК → белок. У другой группы на вирусной РНК синтезируется комплементарная ей иРНК (вирус гриппа, кори, паротита), на которой происходит синтез вирусных белков – это минус-нитевые вирусы, вирусы с негативным геномом.
|
На последнем этапе происходит самосборка и выход из клетки дочерних вирусов, а клетка либо погибает, либо продолжает существовать и производить новые поколения вирусных частиц.
Внедрившись в ДНК клетки-хозяина, многие вирусы длительное время могут себя не проявлять, причем при делении клетки ДНК вируса тиражируется и попадает во все дочерние клетки.
Такие вирусы называются умеренными, но рано или поздно вирусы активируются и разрушают клетки. Умеренные бактериофаги используются микробиологами в качестве векторов для переноса генов человека в бактериальные клетки.
И в природе вирусы способны переносить различные гены между отдаленными группами живых организмов.
|
|
Вирус иммунодефицита человека поражает главным образом CD4-лимфоциты (хелперы), именно на их поверхности есть CD4-белки, способные связываться с поверхностным белком ВИЧ. Кроме того, ВИЧ проникает в клетки нейроглии ЦНС, кожи, кишечника, В-лимфоциты и макрофаги, которые также имеют на поверхности CD4-белки.
Хелперы начинают иммунный ответ, если численность их популяции невелика, не будет иммунного ответа, иммунная система организма человека утрачивает свои защитные свойства и оказывается не в состоянии противостоять возбудителям различных инфекций. Средняя продолжительность жизни инфицированного человека составляет 7-10 лет.
ВИЧ передается половым путем, через инфицированные инструменты, кровь и ткани, от инфицированной матери к плоду во время беременности, при родах, при вскармливании молоком.
Вирусы способны поражать большинство существующих живых организмов, вызывая различные заболевания. Вирусные заболевания человека: грипп, СПИД, герпес, клещевой энцефалит, оспа, бешенство, корь, инфекционный насморк. У животных – ящур, коровья оспа, бешенство. У растений – МБТ (мозаичная болезнь табака), вирусы могут определять пятнистость окраски цветков (например, у тюльпана), изменения окраски листьев у многих растений.
КЛИНИЧЕСКИЕ ОСОБЕННОСТИ КОРОНАВИРУСНОЙ
Инкубационный период составляет от 2 до 14 суток.
Для новой коронавирусной инфекции, вызванной 2019-nCoV, характерно наличие клинических симптомов острой респираторной вирусной инфекции:
-повышение температуры тела (>90%);
-кашель (сухой или с небольшим количеством мокроты) в 80 % случаев;
-миалгии и утомляемость (44%);
-ощущение заложенности в грудной клетке (>20%),
Наиболее тяжелая одышка развивается к 6-8-му дню от момента заражения. Также установлено, что среди первых симптомов могут быть головные боли (8%), кровохарканье (5%), диарея (3%), тошнота, рвота, сердцебиение. Данные симптомы в дебюте инфекции могут наблюдаться в отсутствии повышения температуры тела.
Клинические варианты и проявления 2019-nCoV инфекции:
1. Острая респираторная вирусная инфекция легкого течения.
2. Пневмония без дыхательной недостаточности.
3.Пневмония с ОДН.
6.Септический (инфекционно-токсический) шок.
Гипоксемия (снижение SpO2 менее 88%) развивается более чем у 30% пациентов.
Различают легкие, средние и тяжелые формы 2019-nCoV инфекции.
Средний возраст у пациентов в провинции Ухань составлял около 41 года, наиболее тяжелые формы развивались у пациентов пожилого возраста (60 и более лет), среди больных отмечены частые сопутствующие заболевания: сахарный диабет (20%), артериальная гипертензия (15%) и другие сердечно-сосудистые заболевания (15%).
Двадцать пять процентов подтвержденных случаев заболевания, зарегистрированных в Китае, были классифицированы китайскими органами здравоохранения как тяжелые (16% тяжелых больных, 5% в критическом состоянии и 4% умерших). При тяжелом течении наблюдаются быстро прогрессирующее заболевание нижних дыхательных путей, пневмония, ОДН, ОРДС, сепсис и септический шок. В г. Ухань практически у всех пациентов с тяжелым течением заболевания развивается прогрессирующая ОДН: пневмония диагностируется у 100% больных, а ОРДС - более чем у 90% больных.
ЛАБОРАТОРНАЯ ДИАГНОСТИКА КОРОНАВИРУСНОЙ
Лабораторная диагностика проводится в соответствии с временными рекомендациями Роспотребнадзора от 21 января 2020 года по лабораторной диагностике новой коронавирусной инфекции, вызванной 2019-nCoV.
Для лабораторной диагностики инфекции, вызванной 2019-nCoV, применяется метод ПЦР. Выявление РНК 2019-nCoV методом ПЦР проводится больным с клинической симптоматикой респираторного заболевания, подозрительного на инфекцию, вызванную 2019-nCoV, в особенности прибывающим из эпидемиологически неблагополучных регионов сразу после первичного осмотра, а также контактным лицам.
Биологическим материалом для исследования являются: материал, полученный при взятии мазка из носа, носоглотки и/или ротоглотки, промывные воды бронхов, полученные при фибробронхоскопии (бронхоальвеолярный лаваж), (эндо)трахеальный, назофарингеальный аспират, мокрота, биопсийный или аутопсийный материал легких, цельная кровь, сыворотка, моча. Основным видом биоматериала для лабораторного исследования является мазок из носоглотки и/или ротоглотки.
На сопровождающем формуляре необходимо указать наименование подозреваемой ОРИ, предварительно уведомив лабораторию о том, какой образец транспортируется. Транспортировка возможна на льду.
Образцы биологических материалов в обязательном порядке направляют в научно-исследовательскую организацию Роспотребнадзора или Центр гигиены и эпидемиологии в субъекте Российской Федерации (приложение 2 временных рекомендаций Роспотребнадзора от 21 января 2020 года по лабораторной диагностике новой коронавирусной инфекции, вызванной 2019-nCoV) с учетом удобства транспортной схемы.
Для проведения дифференциальной диагностики у всех заболевших проводят исследования методом полимеразной цепной реакции с обратной транскрипцией (ОТ-ПЦР) на возбудители респираторных инфекций: вирусы гриппа типа А и В, РСВ, вирусы парагриппа, риновирусы, аденовирусы, человеческие метапневмовирусы, MERS-CoV. Обязательно проведение микробиологической диагностики (культуральное исследование) и/или ПЦР- диагностики на Streptococcuspneumoniae, Haemophilusinfluenzaetype B, Legionellapneumophila, а также иные возбудители бактериальных респираторных инфекций нижних дыхательных путей. Для экспресс-диагностики могут использоваться экспресс-тесты по выявлению пневмококковой и легионеллезной антигенурии.
При направлении биологических образцов от пациентов с подозрением на инфекцию, вызванную коронавирусом 219-nCoV, для проведения лабораторных исследований, а также при получении положительного результата на любом этапе диагностики, информация немедленно отправляется в Департамент экстренной медицинской помощи и управления рисками здоровью Министерства здравоохранения РФ (форма информирования - приложение 3) и в органы Роспотребнадзора.
Профилактика гриппа и коронавирусной инфекции
Вирусы гриппа и коронавирусной инфекции вызывают у человека респираторные заболевания разной тяжести. Симптомы заболевания аналогичны симптомам обычного (сезонного) гриппа. Тяжесть заболевания зависит от целого ряда факторов, в том числе от общего состояния организма и возраста.
Предрасположены к заболеванию: пожилые люди, маленькие дети, беременные женщины и люди, страдающие хроническими заболеваниями (астмой, диабетом, сердечно-сосудистыми заболеваниями), и с ослабленным иммунитетом.
ПРАВИЛО 1. ЧАСТО МОЙТЕ РУКИ С МЫЛОМ
Чистите и дезинфицируйте поверхности, используя бытовые моющие средства.
Гигиена рук - это важная мера профилактики распространения гриппа и коронавирусной инфекции. Мытье с мылом удаляет вирусы. Если нет возможности помыть руки с мылом, пользуйтесь спиртсодержащими или дезинфицирующими салфетками.
Чистка и регулярная дезинфекция поверхностей (столов, дверных ручек, стульев, гаджетов и др.) удаляет вирусы.
ПРАВИЛО 2. СОБЛЮДАЙТЕ РАССТОЯНИЕ И ЭТИКЕТ
Вирусы передаются от больного человека к здоровому воздушно -капельным путем (при чихании, кашле), поэтому необходимо соблюдать расстояние не менее 1 метра от больных.
Избегайте трогать руками глаза, нос или рот. Вирус гриппа и коронавирус распространяются этими путями.
Надевайте маску или используйте другие подручные средства защиты, чтобы уменьшить риск заболевания.
При кашле, чихании следует прикрывать рот и нос одноразовыми салфетками, которые после использования нужно выбрасывать.
Избегая излишние поездки и посещения многолюдных мест, можно уменьшить риск заболевания.
ПРАВИЛО 3. ВЕДИТЕ ЗДОРОВЫЙ ОБРАЗ ЖИЗНИ
Здоровый образ жизни повышает сопротивляемость организма к инфекции. Соблюдайте здоровый режим, включая полноценный сон, потребление пищевых продуктов богатых белками, витаминами и минеральными веществами, физическую активность.
ПРАВИЛО 4. ЗАЩИЩАЙТЕ ОРГАНЫ ДЫХАНИЯ С ПОМОЩЬЮ МЕДИЦИНСКОЙ МАСКИ
Среди прочих средств профилактики особое место занимает ношение масок, благодаря которым ограничивается распространение вируса.
Медицинские маски для защиты органов дыхания используют:
- при посещении мест массового скопления людей, поездках в общественном транспорте в период роста заболеваемости острыми респираторными вирусными инфекциями;
- при уходе за больными острыми респираторными вирусными инфекциями;
- при общении с лицами с признаками острой респираторной вирусной инфекции;
- при рисках инфицирования другими инфекциями, передающимися воздушно-капельным путем.
КАК ПРАВИЛЬНО НОСИТЬ МАСКУ?
Маски могут иметь разную конструкцию. Они могут быть одноразовыми или могут применяться многократно. Есть маски, которые служат 2, 4, 6 часов. Стоимость этих масок различная, из-за различной пропитки. Но нельзя все время носить одну и ту же маску, тем самым вы можете инфицировать дважды сами себя. Какой стороной внутрь носить медицинскую маску - непринципиально.
Чтобы обезопасить себя от заражения, крайне важно правильно ее носить:
- маска должна тщательно закрепляться, плотно закрывать рот и нос, не оставляя зазоров;
- старайтесь не касаться поверхностей маски при ее снятии, если вы ее коснулись, тщательно вымойте руки с мылом или спиртовым средством;
- влажную или отсыревшую маску следует сменить на новую, сухую;
- не используйте вторично одноразовую маску;
- использованную одноразовую маску следует немедленно выбросить в отходы.
При уходе за больным, после окончания контакта с заболевшим, маску следует немедленно снять. После снятия маски необходимо незамедлительно и тщательно вымыть руки.
Маска уместна, если вы находитесь в месте массового скопления людей, в общественном транспорте, а также при уходе за больным, но она нецелесообразна на открытом воздухе.
Во время пребывания на улице полезно дышать свежим воздухом и маску надевать не стоит.
Вместе с тем, медики напоминают, что эта одиночная мера не обеспечивает полной защиты от заболевания. Кроме ношения маски необходимо соблюдать другие профилактические меры.
ПРАВИЛО 5. ЧТО ДЕЛАТЬ В СЛУЧАЕ ЗАБОЛЕВАНИЯ ГРИППОМ, КОРОНАВИРУСНОЙ ИНФЕКЦИЕЙ?
Оставайтесь дома и срочно обращайтесь к врачу.
Следуйте предписаниям врача, соблюдайте постельный режим и пейте как можно больше жидкости.
КАКОВЫ СИМПТОМЫ ГРИППА/КОРОНАВИРУСНОЙ ИНФЕКЦИИ высокая температура тела, озноб, головная боль, слабость, заложенность носа, кашель, затрудненное дыхание, боли в мышцах, конъюнктивит.
В некоторых случаях могут быть симптомы желудочно-кишечных расстройств: тошнота, рвота, диарея.
КАКОВЫ ОСЛОЖНЕНИЯ?
Среди осложнений лидирует вирусная пневмония. Ухудшение состояния при вирусной пневмонии идёт быстрыми темпами, и у многих пациентов уже в течение 24 часов развивается дыхательная недостаточность, требующая немедленной респираторной поддержки с механической вентиляцией лёгких.
Быстро начатое лечение способствует облегчению степени тяжести болезни.
ЧТО ДЕЛАТЬ ЕСЛИ В СЕМЬЕ КТО-ТО ЗАБОЛЕЛ ГРИППОМ/ КОРОНАВИРУСНОЙ ИНФЕКЦИЕЙ?
Выделите больному отдельную комнату в доме. Если это невозможно, соблюдайте расстояние не менее 1 метра от больного.
Ограничьте до минимума контакт между больным и близкими, особенно детьми, пожилыми людьми и лицами, страдающими хроническими заболеваниями.
Часто проветривайте помещение.
Сохраняйте чистоту, как можно чаще мойте и дезинфицируйте поверхности бытовыми моющими средствами.
Часто мойте руки с мылом.
Ухаживая за больным, прикрывайте рот и нос маской или другими защитными средствами (платком, шарфом и др.).
Ухаживать за больным должен только один член семьи.
Читайте также: