Лечиться ли хронический гепатит печени
Цирроз печени – это последняя стадия различных хронических заболеваний, которые приводят к прогрессирующей гибели ее клеток. Этот диагноз ставят, когда изменения уже необратимы и затрагивают большую площадь.
Кратко процесс развития заболевания заключается в гибели гепатоцитов, организм замещает погибшие клетки печени соединительной тканью, которая не выполняет функции по очистке организма от различных токсинов и наступает тяжелая интоксикация.
Основные признаки, стадии и диагностика
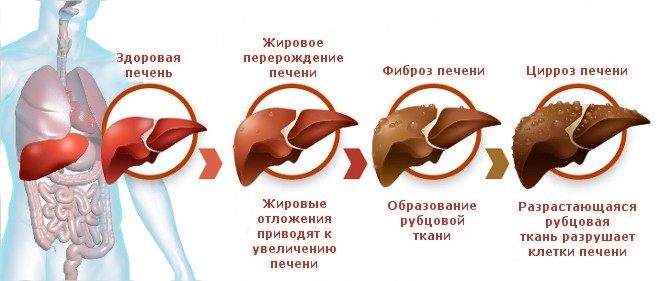
Гибель клеток печени – это процесс не одного месяца, заболевание прогрессирует постепенно, захватывая новые участки здоровых тканей. Длительное время патологические изменения могут никак себя не проявлять, особенно если развивается цирроз, причиной которого стал гепатит С. Клинически протекание гепатита и цирроза тесно взаимосвязано. Цирроз печени – это осложнение после перенесенного гепатита С.
Наиболее распространенными причинами возникновения цирроза печени можно считать:
- хронический вирусный гепатит С и В;
- алкоголизм;
- гепатоз (жировая болезнь печени);
- бесконтрольный прием противоревматических медикаментов.
Гепатит С с исходом в цирроз печени – это причина более 27% случаев патологического изменения печени по всему миру.
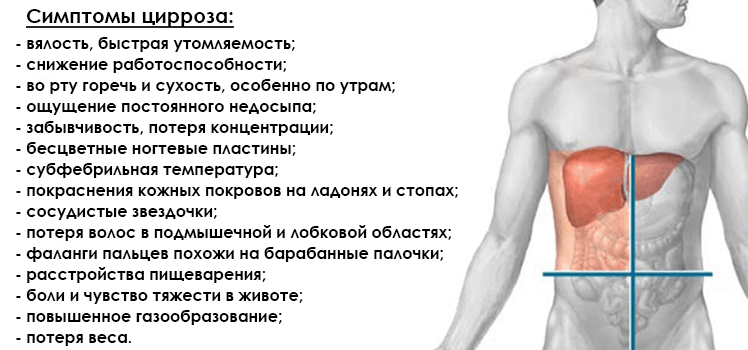
Пациент при циррозе печени и гепатите С может жаловаться на:
- вялость, быструю утомляемость;
- снижение работоспособности;
- во рту появляется горечь и сухость, особенно по утрам;
- сонное состояние в дневное время суток, ощущение постоянного недосыпа;
- нарушение когнитивных функций – забывчивость, потеря концентрации при выполнении рабочих задач.
- расстройства пищеварения – диспепсия, боли и чувство тяжести в животе периодического характера, повышенное газообразование;
- потеря веса;
- бесцветные ногтевые пластины;
- субфебрильная температура.
Внешние проявления, симптомы цирроза:
- покраснения кожных покровов на ладонях и стопах;
- сосудистые звездочки;
- наблюдается потеря волос в подмышечной и лобковой области;
- фаланги пальцев становятся похожи на барабанные палочки.
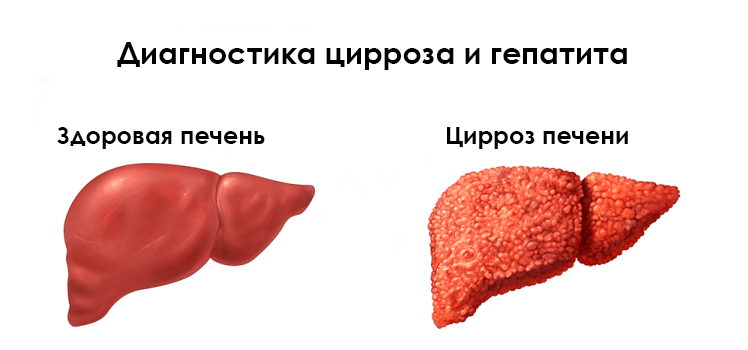
Диагноз цирроз ставиться на основании не только симптомов, но и после получения результатов исследований, при подозрении на вирусную инфекцию – хронический гепатит и цирроз печени, проводятся лабораторные исследования:
- Общий анализ крови – определение уровня лейкоцитов, гемоглобина, СОЭ. По показателям можно будет дать оценку общего состояния организма.
- Биохимия крови – помогает понять на какой стадии находится разрушение печени, помогают в этом показатели билирубина, фосфатазы, определение трансминаз (АЛТ, АСТ).
- Исследование уровня гамма-глобулина – повышенный уровень говорит о циррозе.
- Анти-HCV, анти-HBV – дает понимание о присутствии вируса гепатита Ц в организме.
- ПЦР – анализ полимеразной цепной реакции, помогает выявить присутствие РНК вируса гепатита С, который и стал причиной цирроза печени.
Кроме лабораторных анализов крови используются следующие аппаратные методики:
- Компьютерная томография – дает наиболее точное представление о состоянии печени.
- Биопсия – из печени берется небольшая ее часть, этот метод позволяет в полной мере оценить стадию развития заболевания (наличие некроза и фиброза), ее причины.
- УЗИ – помогает оценить размеры печени и селезенки, увидеть есть ли фиброзная ткань.

Принято выделять три основные стадии в прогрессировании цирроза печени и гепатита С:
- Компенсированная – яркая симптоматика цирроза отсутствует, уцелевшие клетки активно работают, стараясь заменить погибшие.
- Субкомпенсированная – появляются первые признаки цирроза, описанные выше.
- Декомпенсированная – поражены уже значительные области печени, компенсационные механизмы небольшого числа здоровых клеток уже не справляются со своей работой. На этой стадии печеночная недостаточность нарастает, сильнее проявляются признаки энцефалопатии, асцита, желтухи, анемии и атрофии мышц. Этой стадии присущи такие осложнения как: печеночная кома, тромбозы вен, кровотечения, инфекционные процессы, связка гепатит – цирроз – рак здесь проявляется в полной мере.
Основное отличие компенсированного от декомпенсированного цирроза печени и гепатита С – это то, что на первой стадии процесс разрушения печени можно довольно быстро повернуть вспять. Для этого нужно вначале полностью вылечить гепатит, а затем уже заниматься восстановлением функций печени.
Прогноз длительности жизни при компенсированном циррозе и гепатите С в стадии ремиссии обычно благоприятный.
Декомпенсированный цирроз отличает развитие осложнений, протекающих в тяжелой форме – гипертензия портальных вен, увеличение селезенки, как следствие, кровотечения, накопление лишней жидкости в брюшине.
Последствия прогрессирующего цирроза, отягощенного гепатитом С могут проявляться как:
- Острая печеночная недостаточность – необходима интенсивная терапия, внутривенное введение альбумина.
- Асцит – жидкость просачивается в брюшину из-за портальной гипертензии.
- Бактериальный перитонит – когда скопившаяся жидкость в брюшной полости инфицируется патогенной микрофлорой. Температура тела может подниматься до опасных 40 градусов, пациент ощущает сильный болевой синдром в абдоминальной области.
- Печеночная энцефалопатия – вначале головная боль, усталость, заторможенность, затем может прогрессировать и закончиться комой.
- Кровотечение варикозных вен пищевода.
Можно ли вылечить цирроз печени при гепатите?
Цирроз при наличии гепатита С можно скорректировать, но все зависит от стадии заболевания. Однако в любом случае нужно вылечить гепатит С, затем начинать восстановление работоспособности печени.
Интересно знать! В Шотландии с апреля 2014 по март 2017 было проведено исследование, которое нашло поддержку на государственном уровне. Пациентам общим числом 4800 человек с хроническим гепатитом С и компенсированным циррозом было назначено лечение прямыми противовирусными препаратами. В итоге у 94% был зарегистрирован устойчивый вирусологический ответ. И по сравнению со статистикой предыдущих лет на 29% снизилось число случаев развития декомпенсированного цирроза, среди больных с диагнозом – хронический гепатит С.
Полностью избавиться от присутствия в организме вирусных вирионов гепатита можно при помощи комбинированной терапии прямыми противовирусными препаратами – Софосбувир, Даклатасвир, Велпатасвир, Ледиспавир.
При компенсированном циррозе и гепатите С, в стадии ремиссии, используется следующее терапевтическое лечение:
- назначение лекарственных средств на основе уродезоксихолевой кислоты;
- применение фосфолипидных препаратов;
- при асците используются диуретики;
- энцефалопатия предполагает коррекцию состояния седативными и противосудорожными медикаментами.
Кроме медикаментозной терапии, назначается диета при циррозе и гепатите С. Ее основу составляет ограничение белка и соли. Чтобы в организм поступало достаточное количество питательных веществ в рационе должны присутствовать овощи, фрукты, злаки и крупяные продукты. Привычное меню – жареное, консервированное, жирное, бобовые, кислые ягоды и фрукты, кофе, чай, находятся под запретом.
Необходимо придерживаться здорового образа жизни (прогулки, плавание), полностью отказаться от алкоголя и табачных изделий.
При декомпенсированном циррозе и гепатите 100% поможет трансплантация донорской печени, до проведения операции ее работу нужно поддерживать такими же методами как при компенсированной стадии.
Сколько живут при циррозе и гепатите С? Ответом на этот вопрос будет – долгие годы, при своевременном начале лечения прямыми противовирусными препаратами и соблюдении рекомендаций специалистов.
Как разобраться в гепатитах
Группа вирусных гепатитов состоит из пяти вирусов, которые обозначаются буквами А, B, C, D и Е. Раньше ученые еще выделяли гепатит G, но довольно быстро поняли, что этот вирус вызывает совершенно другое заболевание.
Подробнее:
Пациент с гепатитом А или Е практически всегда выздоравливает, и у него появляется пожизненный иммунитет к инфекции. Однако осложнением может стать фульминантный гепатит, представляющий собой острый некроз печени. В таком случае появляется печеночная недостаточность, часто приводящая к смерти пациента.
Специфического лечения гепатитов А и Е нет. Однако существуют эффективные и безопасные профилактические вакцины. Прививка от гепатита А была изобретена давно, правда, ее в нашей стране нет в календаре прививок. Известно, что при вспышках гепатита А практически не происходит инфицирования тех, кто привит от этой инфекции. И я, например, привит.
Гепатит Е — более редкий в развитых странах гепатит со сходным путем инфицирования. Против этого вируса в Китае была создана вакцина несколько лет назад, но до сих пор она утверждена лишь в этой стране.
Подробнее:
Есть еще вирусы гепатитов B и С, которые относятся к группе парентеральных инфекций. Инфицирование ими происходит через кровь: при внутривенном употреблении наркотиков, медицинских процедурах при использовании некачественно стерилизованных инструментов, инфицированной крови при переливаниях и так далее. Вирусы гепатитов В и С в большинстве случаев вызывают хроническое заболевание печени.
По современным оценкам, в мире насчитывается около 240 млн человек с хроническим гепатитом В.
Риск хронизации инфекции при инфицировании вирусом гепатита В различается в зависимости от возраста пациента: у малышей до года он составляет более 90%, тогда как у взрослых не превышает 5%. Опасность хронического гепатита В заключается в том, что почти у трети пациентов развивается цирроз и/или рак печени.
Против вируса гепатита В ученые разработали профилактическую вакцину, которая безопасна и очень хорошо защищает от инфицирования. Она основана на белке, а не на инфекционном материале и хорошо переносится людьми. Интересно, что сейчас есть и комбинированная вакцина от гепатитов А и B.
Вирус гепатита С был открыт позже всего — в 1989 году, я тогда во втором классе был. Этот вирус крайне сложен для лабораторных исследований. В случае с другими вирусами ученые обычно берут клеточную линию и пытаются ее инфицировать. А вирус гепатита С, как оказалось, не способен развиваться практически ни в какой стандартной линии клеток. В общем, исследования вируса гепатита С сильно тормозились.
Неполную клеточную модель удалось получить лишь в 1999 году.
Подробнее:
А полная инфекционная модель появилась только в 2005-м — совсем недавно. Но к настоящему моменту ученым известны все ключевые механизмы развития инфекции в клетке: от заражения до сборки новых вирусных частиц.
Нам известно, что это очень распространенный вирус. Почему? Скорее всего, потому, что в большинстве случаев болезнь начинается бессимптомно. Сейчас, по разным данным, хронический гепатит С есть у 130–150 млн человек. В России, по некоторым данным, им болеют до 3% населения. В 4/5 случаев гепатит С становится хроническим. И даже в хронической стадии этот вирус может быть бессимптомным — и диагностировать его можно только по специальным тестам.
Как и гепатит B, гепатит C крайне опасен: он часто приводит к фиброзу и циррозу печени. А у ряда пациентов в конечном итоге — к раку. Насколько я знаю, лечение рака печени не очень эффективно и от него можно спастись только трансплантацией. Считается, что до 80% всех пациентов с циррозом и раком печени — это больные хроническими гепатитами В и С. Есть данные, согласно которым даже у пациентов, выздоровевших после гепатита С, есть повышенный риск получить цирроз или рак печени.
Гепатит B лечится достаточно плохо. То есть его легко подавить, но почти невозможно вылечить, потому что у него есть так называемая сссDNA — двуцепочечная кольцевая ДНК. И пока неизвестно, как ее изъять из уже инфицированных клеток. Для подавления инфекции используется несколько типов веществ: нуклеозидные аналоги и интерферон альфа и его пэгилированные формы. Однако они работают далеко не всегда.
Подробнее:
Недавно против гепатита B был разработан препарат, основанный на ингибировании рецептора клетки, с которым взаимодействует вирус. В начале 2000-х годов ученые впервые нашли клеточную линию, которая воспроизводит полный цикл вируса гепатита B, и выявили рецептор NTCP — рецептор желчных кислот. И выяснилось, что при взаимодействии с этим рецептором в организм попадает вирус гепатита В. Тогда исследователи взяли пептиды, имитирующие фрагмент вирусного белка, который отвечает за связывание с ним, и разработали препарат, который проходит сейчас клинические испытания.
Однако все эти препараты не могут излечить больных с хроническим гепатитом В.
В отличие от гепатита В, гепатит С можно вылечить. Он очень хорошо сейчас поддается лечению. Излеченными считаются пациенты, у которых через 24 недели после окончания терапии не обнаруживается вирусной РНК чувствительными тест-системами. В 2000-х годах терапия была построена на интерфероне альфа — лечение длилось до 48 недель, было очень тяжелым для пациента и малоэффективным. Спустя шесть месяцев пациента проверяли, если у него вируса не было, пациент считался полностью здоровым. Затем учеными были разработаны противовирусные препараты прямого действия, то есть направленные не на белки вируса.
Благодаря им количество выздоровевших (процент излечения / эффективность терапии) увеличилось.
Подробнее:
И что немаловажно, сократилось время лечения. В настоящее время имеются комбинации препаратов прямого действия, которые могут излечивать до 99% пациентов с вирусом любого генотипа, причем без использования интерферона. Стало возможно лечить в том числе ВИЧ-инфицированных, которые раньше представляли отдельную когорту пациентов. Сейчас врачи их лечат, просто учитывая взаимодействия препаратов против гепатита с антиретровирусными препаратами. Стало можно лечить пациентов с циррозом печени, а также пациентов перед трансплантацией печени. И это — огромный прорыв в науке.
Кстати, лично я работаю в лаборатории, которая исследует метаболические процессы при инфекции вирусом гепатита С. Ведь хотя пациентов можно вылечить, невозможно полностью избавиться до конца от риска возникновения цирроза, фиброза и рака печени. Эти риски остаются. Мы исследуем метаболические пути и выясняем, как на них воздействует вирус и можно ли сделать вещество, которое может подавить патогенность вируса.
Вирус гепатита D (или дельта-вирус) — это вирус-сателлит. Он был давно открыт итальянской группой ученых, которые пытались выяснить, почему на севере и юге Италии у пациентов с хроническим гепатитом B разное течение и тяжесть заболевания. И итальянцы обнаружили, что у пациентов с тяжелым течением заболевания есть некий дополнительный дельта-антиген. Потом ученые поняли, что это вирус-сателлит, то есть неполный вирус. Если обычный вирус — это паразит при клетке, то это — паразит при паразите. Он несет короткую кольцевую РНК и кодирует всего один антиген (белок). Этот антиген может быть в двух разных формах — но все-таки он кодируется единственным геном.
Этот белок может образовывать капсид вируса — внутреннюю оболочку вирусной частицы, но его недостаточно для образования полноценного собственного вириона. Для образования вирусной частички этот вирус использует белки оболочки вируса гепатита B. Белок дельта-вируса не обладает ферментативной активностью, а для репликации своего генома он использует аппарат хозяйской клетки.
Подробнее:
Число инфицированных гепатитом дельта в мире оценивается в 15 млн человек. Существует два разных вида инфицирования — коинфекция и суперинфекция.
Коинфекция представляет собой одновременное инфицирование вирусами гепатита В и дельта, а суперинфекция — инфицирование гепатитов D пациентов с уже установившимся хроническим гепатитом В.
В каждом случае течение заболевания будет разным. При коинфекции в 95% случаев разовьется острый гепатит, но хронического заболевания не будет. Но при этом есть достаточно высокая вероятность развития уже упоминавшегося фульминантного гепатита. И это плохо.
В случае суперинфекции, как правило, возникнет хронический гепатит, при котором резко ускоряется развитие фиброза печени — разрастания соединительной ткани с появлением рубцовых изменений, а также увеличения риска появления цирроза и рака печени.
В заключение важно заметить, что гепатит D можно предотвратить вакцинированием против вируса гепатита B. Это особенно важно для отдельных регионов, где распространение этого вируса достаточно велико: в странах Средиземного моря, в частях Африки, на Среднем Востоке. В России таким регионом является, например, Тува. Лет десять назад число инфицированных в ряде возрастных групп доходило до 20%. Однако у более молодых людей, которых прививают от гепатита В согласно календарю прививок, инфицированных не обнаруживалось.
- Врач-гастроэнтеролог
- Аспирант кафедры Эпидемиологии инфекционных и неинфекционных заболеваний института Пастера
Хронический гепатит – это воспалительное поражение печени длительностью более полугода, сопровождающееся умеренным фиброзом кровеносных сосудов. При этой патологии дольковое строение печени не нарушено.
Это состояние может быть как самостоятельным заболеванием, так и проявлением другого (например, гепатиты при инфекционных заболеваниях).
Является достаточно распространенным (50-60 случаев на 100 000 населения) и поражает людей любой возрастной группы, чаще – мужчин.
Классификация
По причине возникновения выделяют:
- вирусный гепатит (вызван вирусами гепатитов В, С и D) см. Хронический вирусный гепатит;
- аутоиммунный гепатит;
- токсический гепатит, в том числе лекарственный, алкогольный и от отравления химическими веществами;
- криптогенный – гепатит, причина которого неясна.
По степени активности (определяется по лабораторным анализам и результатам инструментальных исследований) различают хронический гепатит:
- с минимальной активностью: повышение АСТ и АЛТ в 1,5-2 раза по сравнению с нормой, билирубин в пределах нормы, небольшое повышение уровня гамма-глобулинов;
- с низкой активностью: повышение АСТ и АЛТ в 2-3 раза; повышение билирубина, повышение уровня гамма-глобулинов менее 30 %;
- с умеренной активностью: повышение АСТ и АЛТ в 3-10 раз, повышение уровня гамма-глобулинов на 30-35 %;
- активный гепатит: АСТ и АЛТ повышены более, чем в 10 раз, гамма-глобулины – свыше 35 %;
- холестатический гепатит: резкое повышение уровня билирубина и щелочной фосфатазы.
По клиническим проявлениям:
- активный (злокачественный, агрессивный);
- персистирующий (доброкачественный, малоактивный);
- холестатический;
- лобулярный.
- стадия обострения;
- стадия неполной ремиссии (только для активного и холестатического);
- стадия ремиссии.
Причины
Фактором риска развития аутоиммунного гепатита является генетическая предрасположенность, отмечается более частая заболеваемость среди женщин в возрасте 20-30 лет.
Среди причин возникновения токсического гепатита выделяют:
- злоупотребление алкоголем (наиболее частая причина);
- прием некоторых лекарственных препаратов длительно, бесконтрольно или с превышением дозировки (средства для лечения туберкулеза, антибактериальные препараты, гормоны, нестероидные противовоспалительные средства, противогрибковые, противосудорожные, противоэпилептические средства, диуретики, цитостатики и др.);

Патогенез
Развитие хронической формы гепатита связано с возникновением несовершенной иммунной реакции при воздействии на печень повреждающих факторов, вызывающих разрушение ее клеток. В результате происходит гибель еще большего числа печеночных клеток и некроз эпителия желчных протоков.
Симптомы
Проявления хронического гепатита зависят от его клинической формы.
Для персистирующей формы характерно отсутствие симптомов или малосимптомность. Могут беспокоить периодические боли в правом подреберье низкой интенсивности, тяжесть, тошнота, снижение аппетита, слабость.
При активном хроническом гепатите клинические проявления разнообразны и ярко выражены:
-
интенсивная боль и тяжесть в правом подреберье может быть длительной или возникать периодически;

Для холестатической формы характерны ярко выраженные симптомы застоя желчи, нестерпимый кожный зуд, гиперпигментация (потемнение) локтей, спины, голеней, интенсивная боль в области печени.
Хронический лобулярный гепатит занимает промежуточное место между острым и хроническим персистирующим гепатитом. Его можно назвать фазой неполной ремиссии острого гепатита, которая длится более полугода. Для него характерны тупые боли в области печени, тошнота, рвота, диарея, снижение аппетита и другие проявления нарушения пищеварения, а также слабость, вялость. Желтуха не ярко выражена. Печеночных знаков нет.
Диагностика
При сборе анамнеза врач выясняет наличие факторов, которые могли привести к развитию гепатита – употребление алкоголя, наркотических веществ, прием лекарств, работа на вредном производстве или в отрасли (сельское хозяйство), где применяются пестициды и проводится дегельминтизация скота.
При общем осмотре обращают внимание на цвет кожных покровов, наличие печеночных знаков, характерный печеночных запах. При пальпации определяется увеличенная болезненная печень и селезенка. Можно прощупать воспаленные лимфатические узлы.
В лабораторных анализах в зависимости от преобладающей клинической формы будут видны проявления некроза клеток печени или застоя желчи. В первом случае отмечается значительный рост печеночных трансаминаз (АСТ, АЛТ) в 2, 5, 10 и более раз. При холестазе – увеличение щелочной фосфатазы. Высокий показатель билирубина и гамма-глобулина (белка воспаления) и снижение альбумина наблюдаются в обоих случаях.
Для выявления изменения белков плазмы крови проводят специфические осадочные пробы (тимоловая проба).
Важным неинвазивным методом диагностики является УЗИ. С помощью этого исследования можно определить размеры печени, степень изменения ее структуры, состояние желчевыводящих протоков. Компьютерная и магнитно-резонансная томография применяются с той же целью, но помогают изучить эти изменения более детально. Сцинтиграфия печени покажет места наиболее выраженной гибели печеночных клеток.
Дополнительно проводят пункционную биопсию печени с последующим гистологическим и цитологическим исследованием. Эти показатели позволяют разделить хронические гепатиты по степеням (где особое внимание уделено замещению гепатоцитов соединительной тканью):
1 — незначительное количество соединительной ткани вокруг печеночных клеток и желчных протоков;
2 — соединительная ткань образует перегородки;
3 — сильный фиброз;
4 — структура печени нарушена.
Лечение
Тактика лечения зависит от этиологического фактора. Вне зависимости от этого всем больным в обязательном порядке назначается диетотерапия и гепатопротекторы.

Наиболее эффективными считаются препараты на основе урсодезоксихолевой кислоты (Урсосан). Эти лекарственные средства увеличивают способность печеночных клеток к самовосстановлению, защищают от воздействия токсических факторов и улучшают функцию выведения желчи и иммунный ответ.
Из рациона питания исключаются жирные, жареные, острые, копченые блюда. Запрещены к употреблению продукты, содержащие консерванты, ароматизаторы и красители, сдоба, шоколад, крепкий кофе, алкоголь, сладкие газированные напитки. Рекомендовано употреблять больше овощных блюд и мяса птицы и рыбы, кисломолочные продукты и творог, крупы, фрукты, ягоды.
При токсическом гепатите необходимо устранить действие повреждающего фактора и провести дезинтоксикационную терапию.
Для снятия явлений воспаления применяют глюкокортикостероиды.
Дополнительно проводят комплексную витаминотерапию (витамины групп А, С, К).
Для профилактики инфекционных осложнений назначают антибиотики широкого спектра действия. Симптоматическая терапия ферментами (Мезим, Фестал), спазмолитиками (Но-шпа), энтеросорбентами (активированный уголь) и препаратами лактулозы помогает улучшить общее состояние больного и устранить основные проявления заболевания.
Одна из форм гепатита – лекарственный гепатит – считается достаточно распространенным и опасным заболеванием печени. Причиной его развития является прием медикаментозных средств повышенной токсичности, прием алкоголя, имеющееся заболевание печени и т.д.
Согласно статистике, медикаментозный гепатит усложняет дальнейшее лечение от 1 до 28% заболевших. О том, что такое лекарственный гепатит, пойдет речь в данной статье.

Что такое медикаментозный гепатит
Для того чтобы понять, что такое лекарственный гепатит и чем он опасен, нужно сначала разобраться в роли печени и ее функционировании.
Печень осуществляет очень важную функцию в человеческом организме – она отвечает за выведение всех вредных веществ из крови, очистив их перед этим. Печеночные клетки – гепатоциты – представляют собой обезвреживающую систему, нейтрализующую разного рода токсины химического и биологического происхождения.
Затем начинается вывод веществ из организма через кал или мочу. Производные метаболизма некоторых препаратов более ядовитые, чем сами лекарства.
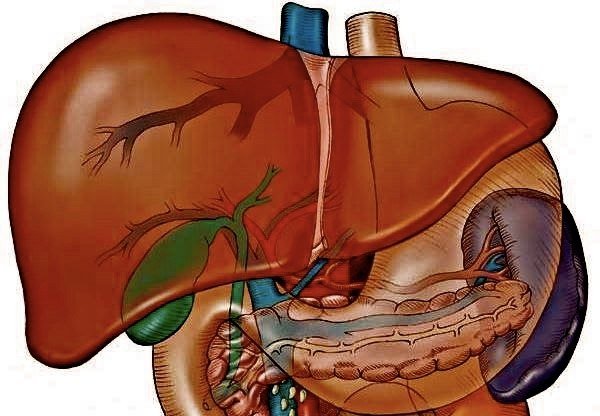
При длительном использовании одного или нескольких таких медикаментов, а также при приеме их больших дозировок происходит:
- ослабление энзимной системы печени;
- возникновение сбоев в функционировании гепатоцитов.
Вследствие этого развивается лекарственный гепатит.
Главными факторами, способствующими возникновению данной патологии, считаются:
- почечная и сердечная недостаточность;
- персональная непереносимость какого-либо медикамента;
- беременность;
- стресс;
- наличие асцита или гепатита любого характера (хронического, вирусного, аутоиммунного) в период терапии токсичным лекарством;
- нехватка белка в рационе больного;
- негативное воздействие ядовитых газов или химических реагентов, а также употребление спиртного во время использования сильнодействующих препаратов.
На сегодняшний день существует более 1000 лекарственных препаратов, отрицательно влияющих на функционирование печени и способных привести к развитию медикаментозного гепатита. Параллельное употребление сразу нескольких лекарств существенно повышает токсический эффект от лечения.

Доказано, что в случае одновременного приема 6 и более препаратов объективная вероятность отравляющего воздействия на печень повышается до 80%. Данной патологии особенно подвержены женщины.
Ниже перечислены группы препаратов, обладающих повышенным уровнем токсичности, способствующие возникновению медикаментозного гепатита:
- препараты от аритмии, диабета и т.д.;
- противотуберкулезные;
- цитостатические (используемые при химиотерапии);
- антибактериальные;
- препараты с мочегонным эффектом;
- сульфаниламиды;
- противогрибковые;
- гормональные;
- медикаменты от судорог и эпилепсии;
- противовоспалительные лекарства нестероидного характера.
Однако есть и другие препараты, оказывающие сильное гепатотоксическое действие. Развитие лекарственного гепатита обусловлено приемом разных медикаментов и их сочетанием.
Симптомы медикаментозного гепатита
Существует две формы лекарственного гепатита: острая и хроническая. Для острого лекарственного гепатита характерно внезапное появление и крайне быстрое увеличение интенсивности признаков отравления. Данный тип болезни грозит быстрым образованием жирового гепатоза и некроза, что провоцирует проблемы в работе печени.

Для хронического гепатита лекарственного происхождения свойственно постепенное накапливание вредных метаболитов, имеющих продолжительный период полураспада. После достижения своего критического объема метаболиты начинают оказывать деструктивное воздействие на печень.
Хроническим гепатитом нельзя заразиться, то есть он не передается от человека к человеку. Кроме того, данный тип лекарственного гепатита способен развиться как у детей, так и у пациентов пожилого возраста.
Как правило, медикаментозный гепатит крайне проблематично выявить. Это происходит из-за схожести его проявлений с симптомами прочих форм данного заболевания.
Основными симптомами лекарственного гепатита являются:
- нарушения в функционировании перистальтики кишечника (запор, диарея);
- боли в брюшной полости;
- зуд кожных покровов;
- ухудшение аппетита;
- срыгивание с привкусом желчи;
- тошнота, иногда рвота.
В самом начале болезни ощущается дискомфорт, который по мере развития патологии перерастает в боль. Болевой синдром носит общий характер. Место его локализации – область под правым ребром, однако четких болезненных точек нет. Пациенты отмечают давление или сжимание в боку, иногда жалуются на ноющую боль.

Сильные постоянные боли и существенное повышение температуры тела свидетельствуют о возникновении осложнений. Последующее прогрессирование болезни провоцирует появление общих симптомов, характерных как для данной формы гепатита, так и для онкологических заболеваний.
К таким признакам можно отнести:
- общее бессилие, чрезмерная утомляемость без причин, отсутствие жизненного тонуса;
- потерю веса;
- быструю потерю работоспособности.
Развитие данной симптоматики сопровождается ухудшением процесса ликвидации токсинов из организма. Продукты метаболизма снова попадают в кровь, воздействуя на функционирование мозговых центров. Также они проникают с желчью в кишечник.
При присоединении к вышеперечисленным признакам внезапных аллергических реакций необходимо искать причину не в пониженном иммунитете, а в нарушении работы печени.
Нередко гепатит определяется лишь при помощи биохимического анализа крови, так как другие способы обследования оказываются неэффективными. Они не способны дать конкретную причину, по которой печень выросла в размерах и изменила свою структуру.
Диагностика лекарственного гепатита
Внешние проявления болезни почти ничем не отличаются от прочих разновидностей гепатита или других повреждений печени. Для диагностирования и выявления характеристик, отличающих лекарственный гепатит от других его форм, большое значение имеют лабораторные анализы. К ним можно отнести:
- биопсию печени;
- общие анализы мочи и крови;
- коагулограмму;
- копрограмму;
- биохимический анализ крови из вены.
Аппаратные способы выявления медикаментозного гепатита не считаются специфическими, врачи их применяют в целях сбора полного диагностического анамнеза. К аппаратным методам относятся:
- Рентгенография, способствующая выявлению изменений объема печени. Данный способ дает мало информации в диагностировании гепатитов, для которых не свойственно увеличение размера органа.
- УЗИ печени, позволяющее определить размеры, форму и плотность печени. Данный способ не дает информации относительно причины отклонения показателей печени от нормальных значений.
- МРТ или КТ печени, помогающие определить место локализации и степень диффузии печеночных изменений. Это достигается путем отображения послойных срезов. Данный метод тоже не дает никакой информации относительно причин, спровоцировавших изменения.
Таким образом, в выявлении лекарственного гепатита большую роль играют лабораторные анализы. Аппаратные способы помогают диагностировать структурные изменения печени, не определяя при этом их причину.
Лечение медикаментозного гепатита
Как лечить лекарственный гепатит? Главная задача врача состоит в том, чтобы выявить и отменить прием медикамента, вызвавшего повреждение работы печени. При невозможности абсолютной отмены лекарства (например, при туберкулезе) необходимо подобрать более щадящий вариант лечения.

Медикаментозный гепатит достаточно быстро провоцирует развитие цирроза печени, поэтому крайне важно своевременное принятие мер в целях предотвращения серьезных неблагоприятных последствий. Чтобы вовремя начать лечение лекарственного гепатита, в период употребления сильнодействующих препаратов следует обращать внимание на любые тревожные симптомы.
После отмены препарата или корректировки его дозы назначается дезинтоксикационное инфузионное лечение лекарственного гепатита в стационарных условиях. Оно предполагает выведение из организма токсичных веществ и метаболитов.
Для этого используют плазмаферез (способ очищения крови при помощи экстракорпоральной процедуры) и гемодезные капельницы. В особенно серьезных случаях помогает гемодиализ (очищение крови при помощи искусственной почки).
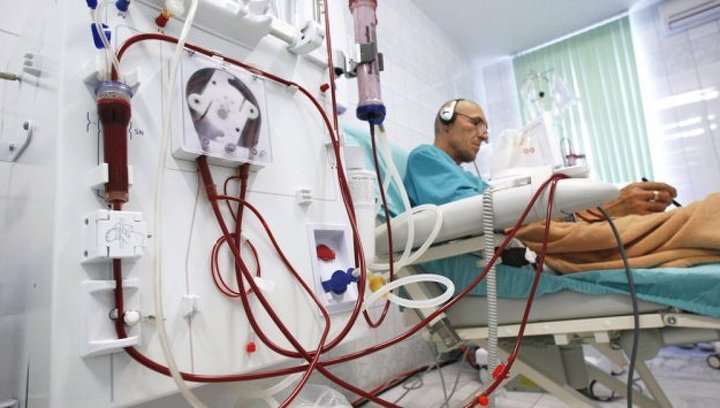
Чтобы запустить механизм восстановления поврежденных клеток, выписываются лекарства с гепатопротекторным эффектом, созданные на основе компонентов растительного происхождения. Данные препараты способствуют усилению регенеративной способности печени.
Большинство гепатопротекторов произведено на основе расторопши, благодаря чему они не оказывают негативного воздействия на печень.
По поводу лечения медикаментозного гепатита народными средствами необходимо в обязательном порядке проконсультироваться с доктором.
Терапия лекарственного гепатита всегда включает специальную диету, направленную на разгрузку печени и ее быструю регенерацию.
Необходимо соблюдение следующих правил в питании:
- включить в рацион витаминные добавки;
- есть маленькими порциями 5 раз в день;
- соблюдать баланс в употреблении углеводов и белков;
- полностью исключить любую острую, жирную и жареную пищу;
- полностью отказаться от спиртного и табака.
В целях предотвращения гепатита, вызванного приемом медикаментов, нужно пристально следить за реакцией своего организма на тот или иной препарат. При обнаружении у себя признаков интоксикации необходимо сразу заменить лекарство на аналогичный препарат, но более мягкий по воздействию на печень.
Коррекция питания
Чтобы терапия лекарственного гепатита была эффективной, больному необходимо правильно питаться. Это способствует тому, что печень получает максимальное количество полезных веществ и строительного материала для своего восстановления. Также следует исключить из рациона:
- продукты с повышенным уровнем щавелевой кислоты (шоколад, кофе, крепкий чай, какао);
- пищу, в составе которой есть эфирные масла (чеснок, лук);
- наваристые бульоны;
- продукты с повышенным содержанием холестерина (субпродукты, яичный желток).

Больному назначают диетический стол №5, который был разработан М.И. Певзнером. Согласно Певзнеру, вся еда должна быть отварена или приготовлена на пару. Обязательно суточное количество еды делить не меньше, чем на 5 приемов. Ниже представлено оптимальное количественное соотношение белков, жиров и углеводов:
- 350-400 г углеводов, максимум 80 г из которых может составлять сахар;
- 90-100 г белка, 2/3 из которого белок животного происхождения;
- 80-90 г жира, 1/3 из которого жир растительного происхождения.
Рекомендуется употреблять маложирные сорта мяса (говядину, курятину). Сюда же включают рыбу, так как у нее очень большая пищевая ценность белка. Потребление молочных продуктов следует ограничить до 200 граммов, используя при этом лишь маложирные варианты. В обязательном порядке нужно включить в рацион разные легкие супы.
В качестве источника углеводов необходимо потреблять макаронные изделия, крупы, ржаной хлеб или хлеб с отрубями, разные овощи. Можно включить в рацион растительное, сливочное или рафинированное масло в умеренном количестве. Потребление соли нужно ограничить до 4 граммов в день.

Данной схемы питания нужно придерживаться продолжительное время, так как она является оптимальной для поддержания здоровья во всем теле. Соблюдение такого режима питания на протяжении долгого времени хорошо сказывается на организме.
Кроме того, следует помнить об употреблении необходимого объема воды, так как благодаря ее достаточному поступлению в организм желчь становится менее вязкой. Это, в свою очередь, способствует восстановлению ее нормальной кислотности и уменьшению воспаления. Количество потребляемой жидкости за день не должно быть больше 2 литров. Воду пить нужно небольшими порциями, по стакану через каждые 2 часа.
Если хочется включить в рацион минеральную воду, то предпочтение следует отдать сульфатному составу. Такая вода способствует нормализации формирования желчи и выведению холестерина из организма. Все это, в свою очередь, хорошо сказывается на кишечной перистальтике.
При своевременной диагностике заболевания и следования врачебным рекомендациям возможно абсолютное излечение больного. Но если проигнорировать симптомы и не принять никаких мер для лечения лекарственного гепатита, развитие цирроза неизбежно. В крайне запущенных случаях это может привести к печеночной коме и даже смерти больного.
Читайте также:


