Лечение от вируса папилломы человека с высоким риском

Что это такое?
ВПЧ – название для объединенного семейства вирусов, включающего в себя более 100 различных видов. Все эти штаммы разделены по степени онкогенного риска. Около 13 штаммов приводят к возникновению различных видов рака. При излечении от вируса, человек может инфицироваться повторно.
По статистике, больше половины населения России являются носителями разных видов вируса, что показывает огромную распространенность вируса. Но это не значит, что ВПЧ для всех становится смертельным диагнозом. Многие типы папилломавируса никак не отражаются на здоровье человека, и приносят только эстетические дефекты в виде папиллом и бородавок.
Существуют такие штаммы вируса, при которых развитие рака практически невозможно, так называемый ВПЧ низкого онкогенного риска. Также широко распространены виды среднего онкогенного типа, и эти две категории включают в себя большинство разновидностей папилломавируса.
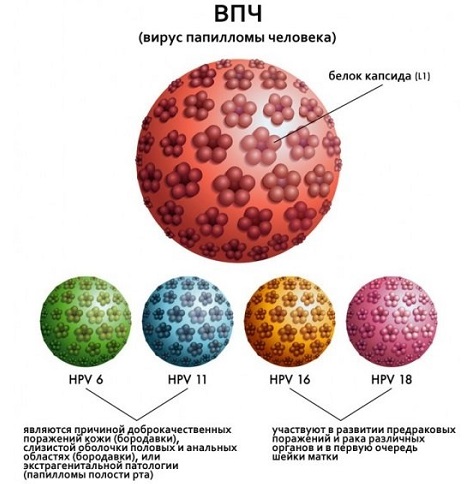
Видов вируса, провоцирующих возникновение злокачественных опухолей, значительно меньше. Сюда включаются 31, 33, 6, 11, 16 и 18 типы. Последние два представляют большую угрозу для женщин. Сегодня с помощью многочисленных исследований достоверно установлена связь между развитием рака шейки матки и инфицированием 16 и 18 типом ВПЧ. В 70% случаев именно с разрушительным воздействием инфекции связано появление злокачественных новообразований. Рак шейки матки стоит на втором месте по наиболее распространенным видам рака среди женщин.
Уже в первые два года после попадания вируса в организм у 15-30% женщин происходят изменения в области шейки матки, и возникает предраковое состояние. За это же время такие изменения возникают лишь у 2% женщин, незараженных ВПЧ.
16 и 18 типы опасны полным отсутствием внешних проявлений. Только соответствующие анализы могут указать на наличие папилломовируса, в то время как сама инфекция протекает бессимптомно. Даже при обычном осмотре у гинеколога выявить заражением этими типами вируса невозможно. Такое проявление вируса называется латентной формой и без лечения может привести к развитию онкологии.
Способы передачи

Наиболее распространенным путем передачи являются незащищенные половые контакты с носителями ВПЧ. Риск заразиться вирусом в первые три года после первого полового контакта составляет 46%. Именно поэтому к группам, традиционно находящимся в зоне риска, например, проституткам, добавляются те женщины и девушки, у которых может быть только один половой партнер. В частности, высокий процент инфицированных встречается среди подростков. Заражение может произойти при любом виде полового контакта, в том числе анального и орального.
Другой способ заражения – инфицирование новорожденных, проходящих через родовые пути. Если будущая мама является носителем ВПЧ, ребенок имеет высокий шанс подхватить вирус при естественных родах. Впоследствии у таких детей может развиваться папилломатоз гортани – вирусное заболевание, характеризующееся возникновением папиллом в гортани. Поэтому перед планированием беременности женщине необходимо вылечить инфекцию, если она присутствует.
Известен и контактно-бытовой путь заражения. Это может произойти через маленькие кожные раны при тесном контакте. Например, при использовании общих предметов гигиены, посещении спортзала или бассейна. При этом такой путь передачи не может привести к инфицированию высокоонкогенным типом ВПЧ. Зато этим способом вполне можно заразиться кожными бородавками.
Как происходит заражение

ВПЧ инфицирует многослойный эпителий, что и определяет область поражения – кожа и слизистые оболочки. ДНК вируса стремится проникнуть в ядро клетки человека. Её целью является воспроизводство там онкогенных белков. После того, как это происходит, они начинают стремительно реплицироваться. Если это доброкачественный рост, то клетки не выходят за пределы эпителия. Если злокачественный, распространение патологического процесса запускает возникновение метастаз. При этом инкубационный период длится около трех месяцев.
Проявления ВПЧ
- Бородавки. Плотные наросты, имеющие неровные поверхность и цвет от серого до черного. Появляются после заражения низкоонкогенными типами вируса. Не угрожают жизни и здоровью человека, но вызывают косметические проблемы. Чаще всего локализуются в районе рук и стоп, но также могут появляться на поверхности всей кожи. Существуют также подошвенные бородавки, которые уплотняются и грубеют при ходьбе. Их характерное отличие – появление крови при срезании верхушки.
- Остроконечные кондиломы. Являются доброкачественными новообразованиями, располагающимися на коже и половых органах. Встречаются наросты телесного, розового или коричневого цвета. Их характерной особенностью является быстрое распространение. Могут возникать в области шейки матки, но не исключено и поражение мочеиспускательного канала, а также прямой кишки и ануса. Кондиломы доставляют дискомфорт в виде зуда и жжения. На ранней стадии чаще всего появляются одиночные наросты. На более поздних стадиях кондиломы показывают способность к слиянию. Не представляют опасности перерождения в злокачественные новообразования.
- Плоские кондиломы. Более опасны в плане развития онкологии. Вероятность рака увеличивается с возникновением новых наростов. Этот вид кондилом обычно располагается на слизистой оболочке влагалища.
- Бовеноидный папулез. Вирусное заболевание, считающееся предраковым. Характерная особенность – сыпь в области половых органов. Также возникают пигментные папулы – гладкие образования коричневого цвета. Папулы часто появляются вместе с кондиломами и бородавками. Компоненты сыпи могут привести к разным видам рака, опасным женщин.
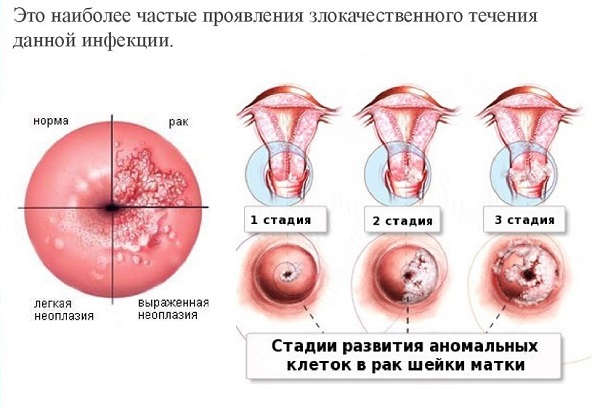
- Рак шейки матки. Для каждой женщины существует риск того, перерождения вируса в хроническую форму, а предраковое состояние в итоге может перерасти в рак. Если не заниматься лечением вируса, то это станет просто вопросом времени. У женщин с хорошим иммунитетом такие процессы происходят за 15 лет. У тех, чей организм страдает от ослабления иммунитета, например, у ВИЧ положительных женщин, на это потребуется всего 5 лет.
Диагностика заболевания
Нередко случается так, что женщина может обнаружить проблемы в организме после обычного визита к гинекологу, где у нее возьмут мазок. Чтобы выявить причины возможных заболеваний, врачу приходится проводить ряд дополнительных исследований и тестов.
Итак, порядок диагностики заболевания должен быть следующий:
- Первичный внешний осмотр врача, на котором берется мазок для определения состояния микрофлоры влагалища, уровня лейкоцитов и выявления заболеваний.
- Если результаты анализа пришли неудовлетворительные, о чем будет говорить повышенный уровень лейкоцитов, гинеколог назначает дополнительные анализы на ЗППП, в число которых обязательно входит несколько штаммов ВПЧ. В частности, используется ПЦР анализ, помогающий установить не только наличие вируса в организме, но и его типы. Совместно с ПРЦ делается количественный тест, диагностирующий уровень концентрации вируса. Этот показатель, а также количество новообразований влияют на возможность появления онкологии.
- Когда результат показывает один или несколько типов ВПЧ, женщине назначается кольпоскопия. Это процедура осмотра шейки матки с помощью кольпоскопа – аппарата, предназначенного для многократного увеличения. Таким образом проводится детальное исследование шейки матки, влагалища и вульвы. С помощью кольпоскопии можно оценить, насколько вирус успел повлиять на состояние шейки матки, выявить очаги поражения, просмотреть наличие предраковых изменений и генитальных бородавок. Обычно гинеколог проводит расширенную кольпоскопию с использованием химических веществ для выявления атипичных очагов.
- При диагностике ВПЧ назначается лечение, соответствующее типу вируса и его проявлениям.
Лечение папилломовируса

Вирус папилломы человека может длительное время скрыто присутствовать в организме носителя и при этом никак не проявлять себя. Его развитие останавливает иммунная система, которая должна тормозить распространение чужеродной ДНК. Именно на поддержание и активизацию иммунитета направлено одно из направлений лечения. Такой метод называется консервативным и включает в себя назначение иммуномодулирующих и противовирусных препаратов (Изопринозин, Аллокин-альфа и другие).
Другое направление направлено на устранение последствий инфекции: удаление возникших папиллом и кондилом. Для этого существует несколько способов:
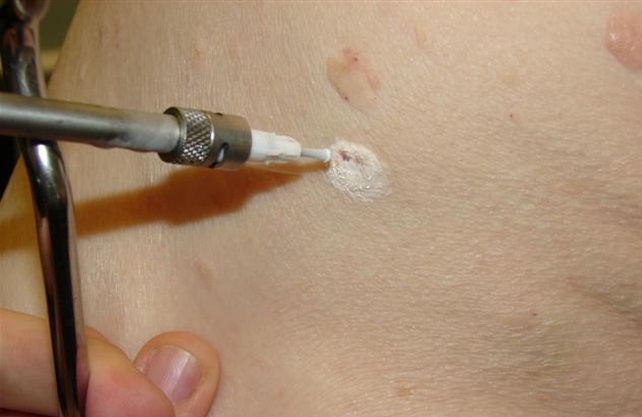
- Хирургическое вмешательство. Представляет собой операцию по срезанию новообразований. Процедура проводится под местным наркозом. Недостатками этого метода является не только возможные последствия в виде шрамов, но и риск кровопотери. Кроме того, такой способ не дает гарантии удаления всех клеток папилломовируса.
- Электрокоагуляция. Наиболее распространенный метод удаления папиллом и бородавок за счет дешевизны и доступности. Проводится с помощью высокочастотного тока, точечно воздействующего на наросты. Как и предыдущий способ, оставляет на теле следы от удаленных папиллом. Также не гарантирует отсутствие рецидивов.
![]()
- Лазерная деструкция. Один из наиболее современных способ удаления папиллом. Для этого используется лазерный луч, который полностью убирает клетки папилломы, воздействуя на атипичные ткани. Такой метод считается наиболее надежным и безопасным. Не оставляет нежелательных последствий в виде рубцов и шрамов, сразу запаивает сосуды, чтобы предотвратить кровотечение.
![]()
- Криодеструкция. Процедура проводится с помощью жидкого азота, который наносится на специальный аппликатор. Под воздействием жидкого азота нарост постепенно отпадает. Однако при таком методе возможно получение ожогов, что в конечном итоге даст нежелательный рубец. Это происходит из-за глубоко воздействия вещества на кожу.
![]()
Профилактика ВПЧ
Профилактика этого заболевания сводится к нескольким простым правилам:
- Использование презервативов в качестве средства контрацепции при половом акте. Этот пункт особенно важен, так как половой путь передачи инфекции наиболее распространенный.
- Осмотр у гинеколога. Женщинам раз в полгода нужно проходить осмотр у врача и сдавать мазок, чтобы знать о состоянии своего организма.
- Поддержание иммунитета. Именно иммунная система дает основной отпор папилломовирусу, и хороший иммунитет может подавить его проявления еще до того, как инфекция разовьется.

К неспецифическим методам профилактики относится прививки против ВПЧ высокоонкогенных типов. Эти вакцины защищают от 16 и 18 типа и могут обеспечить некоторую защиту от других типов вируса. Успешно прошедшие клинические испытания, вакцины считаются безопасными и эффективными. Однако вакцинация должна производиться до первого полового контакта, потому что она только препятствует проникновению вируса в организм, но никак не сможет вылечить уже имеющуюся инфекцию. Ими рекомендуется вакцинировать девочек в возрасте с 10 до 13 лет.
Папилломавирус считается наиболее распространенной инфекцией на планете. Им заражено почти 90% населения. На сегодняшний день изучено около 130 типов, и с учетом степени опасности они поделены на три обширные группы. Реальную угрозу для организма человека представляет ВПЧ высокого онкогенного риска. Каждый тип, относящийся к этой категории, может спровоцировать развитие онкологических заболеваний. Поэтому в случае обнаружения необходимо обязательно пройти курс комплексной терапии.
ВПЧ: типы высокого онкогенного риска
По частоте заражения людей вирус папилломы находится на втором месте. Многие считают, что он вызывает лишь образование на теле небольших родинок или бородавок. На самом деле, ВПЧ приводит к развитию тяжелого заболевания – рака.
Из более чем 130 известных типов ВПЧ досконально изучить удалось порядка 80 видов. Структура их ДНК постоянно изменяется, что обусловлено сочетанием отдельных штаммов, которые приводят к образованию различных комбинаций и мутации зараженных клеток. В результате каждый раз появляется новый генотип вируса. Это может приводить как к возникновению неприятных симптомов, так и развитию серьезных предраковых состояний.
Для возможности прогнозирования и минимизации рисков возврата рецидива, а также с целью определения правильной стратегии лечения проводится типирование с применением ПЦР диагностики, Digene-теста, ПАП-метода. На основании современной классификации все известные штаммы по степени онкогенности условно разделяются на три группы.
- Низкого риска. Проявляются в виде одиночных наростов и вызывают лишь косметический дефект, не представляя угрозы организму. Это ВПЧ 6, 12, 14, 42-44 типа.
![]()
Средней онкогенности. В некоторых случаях могут вызывать мутации клеток. К этой категории относятся штаммы 31, 35, 51.- Высокого канцерогенного риска. При сочетании некоторых факторов ВПЧ ВКР могут провоцировать злокачественные мутации клеточных структур, приводя к развитию дисплазии или цервикального рака. Данная группа включает все 13 типов онкогенных впч.
Последние считаются наиболее опасными, поскольку ассоциируются с учащением случаев развития карциномы шейки матки.
В случае обнаружения ВПЧ высокого онкогенного риска врачи подробно объясняют, что это такое, и какую опасность он представляет для здоровья. Ученными было выявлено более сотни штаммов вируса, внешне проявляющихся небольшими образованиями на различных участках тела. Те из них, которые в процессе размножения изменяют генетический код клеток и вызывают их перерождение в раковые, обладают высокой онкогенностью и представляют угрозу жизни.
ПО данным ВОЗ на сегодняшний день впч высокого онкогенного риска у женщин отмечается в 70% случаев от общего числа инфицированных. Возбудитель может передаваться только от зараженного человека к здоровому, животные не могут быть его переносчиками. Существует несколько способов передачи папилломавируса.
Половым путем. Наиболее распространенный вариант – незащищенный сексуальный контакт с инфицированным партнером, причем опасность представляет соитие любым способом. Отмечаются случаи передачи возбудителя через поцелуй, когда зараженная слюна одного партнера попадает на поврежденную слизистую ротовой полости другого.
Контактно-бытовым. Биологические выделения в виде капель крови, слюны или пота могут попадать на кожные покровы здорового человека. Заражение через белье или бытовые вещи практически невозможно. Риск проникновения возбудителя увеличивается при совместном использовании бритвенного прибора, маникюрных инструментов.
Плацентарным. Вирус легко может перейти от матери к плоду во время родов, при наличии у женщины кондилом на стенках влагалища или шейке матки, сформировавшихся в период беременности. В случае заражения у новорожденного может развиться ларингеальный папилломатоз.

После проникновения в организм ВПЧ может находиться в состоянии покоя длительное время и ничем себя не проявлять. Медики отмечают, что инкубационный период часто длится от 2-3 недель до нескольких десятков лет, человек может спокойно жить с вирусом.
Папилломавирус может переходить в активную фазу только на фоне ослабления иммунной системы, которое часто происходит под воздействием следующих факторов:
- нарушения гормонального фона;
- часты стрессы и депрессии;
- перегревания и переохлаждения;
- частые простудные заболевания;
- наличие хронических воспалительных процессов;
- вредные привычки;
- аутоиммунные заболевания и эндокринные нарушения;
- вредные условия производства;
- регулярные физические перегрузки;
- лишний вес, гиподинамия.
Из-за высокого титра канцерогенной опасности, которую представляют штаммы, входящие в третью группу, при малейших подозрениях необходимо обратиться к врачу для прохождения диагностики на ВПЧ.
Если во время визуального осмотра были обнаружены наросты на кожных покровах, слизистых влагалища и гениталий, а также эрозии шейки матки, врач дает направление на анализы. Помимо этого у женщины могут отмечаться такие симптомы:
- чувство тяжести в нижней части живота;
- болезненные ощущения при опорожнении мочевого пузыря;
- обильные выделения, иногда с незначительными примесями крови;
- дискомфорт во время полового акта или после его окончания.
ВПЧ высокого онкогенного типа у мужчин часто никак не проявляется. Признаки инфекционного процесса можно заметить в случае формирования папиллом на головке или стволе пениса. При стремительном развитии патологии мужчина может жаловаться на жжение и боль, которая усиливается во время мочеиспускания, занятий сексом, гигиенических процедурах.
Перечень анализов для определения патогена
Обнаружение возбудителя на раннем этапе позволяет минимизировать риск развития инфекции и формирования злокачественной опухоли. С этой целью специалисты проводят тщательную диагностику, включающую несколько видов исследований. Наиболее достоверными на сегодняшний день считаются следующие процедуры.
- ПЦР. В плане выявления инфекции, спровоцированной папилломавирусом, этот метод считается наиболее достоверным. С помощью цепной реакции полимеразы имеется возможность выявить такие высокоонкогенные типы, как ВПЧ 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 68. Материалом, который нужно сдавать для исследования, служит моча, кровь, мазок из влагалища или цервикального канала, соскоб со слизистой уретры. Метод позволяет с высокой точностью определить тип ВПЧ. Но поскольку его количественный показатель отсутствует, то назначается иная процедура.
![]()
Digene-тест. Прогрессивная технология назначается в качестве скринингового исследования пациенткам старше 30 лет с целью выявления штаммов средней и высокой онкогенности. В клинической практике же этот метод применяется для определения присутствия возбудителя опасного типа в тканевых субстанциях. В случае положительного ответа по результатам тестирования врачу удается сделать заключение о вирусной нагрузке и установить степень запущенности заболевания.- PAP-тест. Цитологическое исследование по методу Папаниколау позволяет определить наличие в биоматериале ДНК ВПЧ среднеонкогенного риска, которые способны спровоцировать интенсивное развитие процесса, приводящего к предраковым изменениям. Результативность зависит от того, насколько точно был произведен забор контрольной субстанции, а также от квалификации медработника.
- Генотипирование. Позволяет определить штамм, уделяя внимание наиболее опасным типам под номером 16 и 18.
На основании данных, полученных в результате проведения гемотеста и других методов обследования, врач ставит правильный диагноз и определяет степень вероятности развития злокачественного процесса. В случае обнаружения вируса высокоонкогенного риска в отношении пациента проводится курс специфической терапии, которая направлена на подавление инфекции и укрепление защитных сил организма.
Особенности лечения и прогноз
Если в процессе исследования был выявлен ВПЧ высокого канцерогенного типа, то специальное лечение показано проводить даже при отсутствии любой симптоматики. В данной ситуации применяется комплексный подход, включающий консервативные, инвазивные методы, а также народные средства.
Прежде всего, пациентам назначается курс медикаментозной терапии, направленный на угнетение жизнедеятельности вируса, и прекращение его размножения.
С этой целью применяются препараты следующих групп.

При подозрении на начало стремительного роста и размножения вируса с целью подавления данного процесса назначаются цитостатики:
Одинаково эффективными, по отзывам пациентов, являются лекарства общего и местного применения. Последние используются для обработки наростов, сформировавшихся на кожных покровах и эпителиальных тканях.
Эффективным методом терапии считается механическое удаление наростов любым из современных способов:
- электроэксцизия – выжигание образований электрическим током;
- радиотерапия – иссечение опухоли путем воздействия волн различной частоты;
- лазерное удаление – прижигание нароста пучком лучей;
- криодеструкция – удаление наростов с помощью жидкого азота.
Предупреждающие меры
Только один вид специфической профилактики может практически на 100% гарантировать, что в течение последующих 10-15 лет организм станет вырабатывать антитела к впч высокого канцерогенного риска, имеющие возможность спровоцировать предраковые состояния.

Это прививка, которую делают по желанию пациента. Во многих зарубежных странах на протяжении почти 10 лет для иммунизации используются рекомбинантные вакцины:
Обе сыворотки, имеющие доступную цену, содержат инактивированный вирус, который, по утверждению производителя, защищает только от двух видов штамма – 16 и 18. Но, на практике препараты показывают эффективность в отношении всех остальных опасных типов микроорганизмов. Стоимость обеих вакцин отличается, но не превышает 8000 рублей.
Вакцинацию проводят подросткам 9-14 лет и женщинам, не достигшим тридцатилетнего возраста. Процедура выполняется в три этапа и занимает полгода. Для каждой вакцины разработана индивидуальная схема введения инъекций, позволяющая добиться максимально пользы от действия прививки.
Общие меры профилактики предполагают строгое соблюдение врачебных рекомендаций:
- исключение случайных половых связей, в идеале практика моногамии;
- использование барьерных методов контрацепции;
- отказ от вредных привычек;
- предупреждение резкого ослабления иммунной защиты вследствие болезней;
- полноценный отдых;
- правильное и сбалансированное питание;
- регулярные физические нагрузки;
- соблюдение гигиенических норм, особенно при посещении бань, саун, бассейнов.
Заключение
Если возникли подозрения на проникновение вируса высокой онкогенности, следует обратиться к специалисту. Информативные методы исследования позволяют с достоверностью выявить присутствие инфекции, распознать ДНК ВПЧ и предупредить дальнейшее прогрессирование процесса. При комплексном подходе и адекватном лечении удается не только избежать неприятных последствий, но и полностью вылечить заболевание.
Основные факты
- Вирус папилломы человека (ВПЧ) — это общее название группы вирусов, чрезвычайно широко распространенных во всем мире.
- Известно более 100 типов ВПЧ, из которых не менее 14 являются онкогенными (так называемые вирусы высокого онкогенного риска).
- ВПЧ передается, главным образом, половым путем, и большинство людей заражаются ВПЧ вскоре после начала половой жизни.
- Рак шейки матки развивается в результате передающейся половым путем ВПЧ-инфекции определенных типов.
- В 70% случаев причиной рака шейки матки оказываются ВПЧ двух типов (16 и 18).
- Имеются также доказательства связи ВПЧ с раком заднего прохода, вульвы, влагалища, полового члена и ротоглотки.
- Рак шейки матки — второй по распространенности вид рака среди женщин, проживающих в развивающихся странах. По оценкам, в 2018 г. число новых случаев в этих странах составило 570 000 (84% от всех новых случаев в мире).
- В 2018 г. от рака шейки матки умерло около 311 000 женщин, причем более 85% этих случаев смерти имели место в странах с низким и средним уровнем дохода.
- В комплекс мероприятий по борьбе с раком шейки матки входят первичная профилактика (вакцинация против ВПЧ), вторичная профилактика (скрининг и лечение предраковых поражений), третичная профилактика (диагностика и лечение инвазивного рака шейки матки) и паллиативная помощь.
- Вакцины, формирующие иммунитет к ВПЧ 16-го и 18-го типов, рекомендованы ВОЗ и одобрены к применению во многих странах.
- Одним из экономически эффективных способов профилактики рака шейки матки считается скрининг и лечение предраковых поражений у женщин в возрасте старше 30 лет.
- При выявлении рака шейки матки на ранней стадии возможно полное его излечение.
Общие сведения о ВПЧ
Вирусы папилломы человека (ВПЧ) — возбудители самой распространенной вирусной инфекции половых путей. Большинство ведущих половую жизнь женщин и мужчин рано или поздно приобретают эту инфекцию, а некоторые могут заражаться несколько раз в течение жизни.
Большинство женщин и мужчин заражаются ВПЧ вскоре после начала половой жизни. Инфекция ВПЧ относится к заболеваниям, передающимся половым путем, хотя заражение возможно и при половых контактах без проникновения. Известно, что передача вируса происходит и при простом соприкосновении половых органов.
Среди множества типов ВПЧ многие не представляют опасности для здоровья. ВПЧ-инфекции обычно исчезают за несколько месяцев без какого бы то ни было лечения, и примерно в 90% случаев элиминация инфекции из организма достигается в течение 2 лет. В небольшой доле случаев инфекции ВПЧ определенных типов могут принимать хронический характер и со временем приводить к развитию рака шейки матки.
Рак шейки матки вне всяких сомнений является самым распространенным из заболеваний, связанных с ВПЧ. Почти все случаи рака шейки матки вызваны ВПЧ-инфекцией.
Инфекциями ВПЧ некоторых типов также обусловлена определенная доля случаев рака заднего прохода, вульвы, влагалища, полового члена и ротоглотки, — заболеваний, которые можно предотвратить с помощью тех же методов первичной профилактики, что и рак шейки матки.
Некоторые не онкогенные вирусы папилломы человека, особенно ВПЧ 6-го и 11-го типов, могут приводить к образованию остроконечных кондилом и развитию респираторного папилломатоза (заболевания, при котором опухоли образуются в дыхательных путях, ведущих от носа и полости рта в легкие). Хотя эти патологические состояния очень редко приводят к смерти, распространенность заболевания может быть значительной. Остроконечные кондиломы очень широко распространены, отличаются высокой контагиозностью и отрицательно влияют на половую жизнь.
Каким образом инфекция ВПЧ приводит к развитию рака шейки матки
Несмотря на то, что большинство ВПЧ-инфекций исчезают сами по себе, а предраковые поражения в большинстве случаев самопроизвольно излечиваются, все женщины подвержены риску перехода инфекции в хроническую форму и прогрессирования предраковых поражений в инвазивный рак шейки матки.
У женщин с нормальным иммунитетом рак шейки матки может развиваться в течение 15-20 лет. Однако при нарушениях иммунной системы, например у женщин с нелеченой ВИЧ-инфекцией, этот процесс может занять всего 5–10 лет.
Факторы риска хронической ВПЧ-инфекции и рака шейки матки
- степень онкогенности ВПЧ (способности вируса вызывать рак);
- нарушения иммунитета: люди с ослабленным иммунитетом, в частности, лица, живущие с ВИЧ, подвержены более высокому риску хронической ВПЧ-инфекции и ускоренного развития предраковых поражений и рака;
- наличие сопутствующих инфекций, передающихся половым путем, таких как генитальный герпес, хламидиоз и гонорея;
- количество родов в анамнезе и роды в раннем возрасте;
- курение табака.
Бремя рака шейки матки в мире
Рак шейки матки — четвертый в мире по распространенности вид рака у женщин. Так, в 2018 г. было зарегистрировано около 570 000 новых случаев этого заболевания. Оно является причиной 7,5% всех случаев смерти от онкологических заболеваний среди женщин. Ежегодно от рака шейки матки умирает более 311 000 женщин, причем более 85% этих случаев приходится на развивающиеся страны.
В развитых странах реализуются программы по вакцинации девочек против ВПЧ и ведется регулярный скрининг женщин на ВПЧ-инфекцию. Скрининг позволяет выявлять предраковые поражения на стадиях, на которых они легко поддаются лечению. В этих странах раннее начало лечения позволяет предотвратить развитие рака шейки матки почти в 80% случаев.
В развивающихся странах из-за ограниченного доступа к профилактике рак шейки матки часто остается не выявленным до поздних стадий заболевания и появления клинических симптомов. Кроме того, в этих странах может быть крайне ограничен доступ к лечению поздних стадий рака (например, доступ к онкохирургии, лучевой и химиотерапии), в связи с чем смертность от рака шейки матки там намного выше.
Проведение эффективных лечебно-профилактических мероприятий могло бы позволить снизить высокий показатель смертности от этого заболевания в мире (стандартизированный по возрасту коэффициент смертности в 2018 г.: 6,9 на 100 000).
Комплексный подход к борьбе с раком шейки матки
ВОЗ рекомендует комплексный подход к профилактике и лечению рака шейки матки. В рекомендуемый набор действий входят мероприятия, относящиеся ко всем этапам жизненного цикла. В эту многопрофильную программу должны входить такие компоненты, как просветительская работа в сообществах, мобилизация социальных ресурсов, вакцинация, скрининг, лечение и паллиативная помощь.
Первичная профилактика начинается с вакцинации девочек в возрасте 9–14 лет до начала половой жизни.
В перечень других рекомендуемых профилактических мероприятий для девочек или мальчиков, в зависимости от ситуации, входят:
- информирование о практиках безопасного секса, в том числе о нежелательности раннего начала половой жизни;
- пропаганда использования презервативов и предоставление их тем, кто уже начал половую жизнь;
- предупреждение о вреде употребления табака, к которому многие приобщаются в подростковом возрасте и которое является серьезным фактором риска развития рака шейки матки и других онкологических заболеваний;
- мужское обрезание.
Начиная с 30 лет все женщины, ведущие активную половую жизнь, должны проходить скрининг на атипичные клетки шейки матки и наличие предраковых поражений.
Если для лечения предраковых поражений шейки матки необходимо иссечение участков с атипичными клетками или измененными тканями, рекомендуется применять метод криотерапии, основанный на разрушении патологических тканей путем их замораживания.
При обнаружении признаков рака шейки матки необходимо начинать лечение, вариантами которого могут быть хирургическое вмешательство, лучевая терапия и химиотерапия.
Вакцинация против ВПЧ
В настоящее время существуют три вакцины, которые защищают одновременно от ВПЧ 16-го и 18-го типов, вызывающих не менее 70% случаев рака шейки матки. Одна из этих вакцин обеспечивает дополнительную защиту от трех других онкогенных ВПЧ, ответственных еще за 20% случаев этого заболевания. С учетом того, что вакцины только от ВПЧ 16-го и 18-го типов, обеспечивают также определенный уровень перекрестной защиты от других менее распространенных онкогенных типов ВПЧ, ВОЗ считает, что эти три вакцины являются равноценными средствами профилактики рака шейки матки. Две из этих вакцин защищают также от ВПЧ 6-го и 11-го типов, вызывающих аногенитальные остроконечные кондиломы.
Клинические и пострегистрационные исследования показывают, что вакцины против ВПЧ отличаются высокой безопасностью и высокой эффективностью в предотвращении ВПЧ-инфекций.
Вакцины против ВПЧ дают максимальный эффект, если их вводят до контакта организма с этими вирусами. В связи с этим ВОЗ рекомендует вакцинировать девочек в возрасте от 9 до 14 лет, когда большинство из них еще не начали вести половую жизнь.
Вакцины не лечат ВПЧ-инфекцию и связанные с ВПЧ заболевания, в частности, рак.
В некоторых странах начали вакцинировать и мальчиков, так как вакцинация предотвращает развитие рака половых органов не только у женщин, но и у мужчин, а две из существующих вакцин способны также препятствовать развитию остроконечных кондилом у представителей обоих полов. Рекомендуемая ВОЗ вакцинация девочек в возрасте от 9 до 14 лет представляет собой наиболее эффективное с точки зрения затрат медицинское мероприятие по борьбе с раком шейки матки.
Вакцинация против ВПЧ не отменяет необходимости скрининга на рак шейки матки. В странах, где вакцинация против ВПЧ внедрена в медицинскую практику, может сохраняться необходимость в разработке или усилении программ по скринингу.
Выявление и лечение предраковых поражений
Скрининг на рак шейки матки предусматривает проверку на наличие предраковых и раковых образований у женщин, которые зачастую могут чувствовать себя совершенно здоровыми и у не иметь никаких симптомов заболевания. Если при скрининге обнаруживаются предраковые поражения, их лечение не представляет трудностей и позволяет избежать развития рака. Кроме того, скрининг позволяет обнаруживать рак на ранней стадии, когда высока вероятность полного излечения.
Поскольку предраковые поражения развиваются на протяжении многих лет, скрининг рекомендуется регулярно проходить всем женщинам, начиная с возраста 30 лет (периодичность скрининга зависит от используемого для этого метода). Регулярный скрининг у женщин с ВИЧ-инфекцией, ведущих активную половую жизнь, должен начинаться раньше — с момента, когда они узнают о своем ВИЧ-статусе.
При проведении скрининга необходимо обеспечить возможность последующего лечения и предусмотреть необходимые действия в случае получения положительных результатов теста. Без надлежащей организации таких мероприятий проведение скрининга неэтично.
Существуют три различных типа скрининговых тестов, рекомендуемых ВОЗ в настоящее время:
- тесты на ВПЧ, относящиеся к группе высокого риска;
- визуальная проверка с применением уксусной кислоты;
- традиционный ПАП-тест и метод жидкостной цитологии (ЖЦ).
Для лечения предраковых поражений ВОЗ рекомендует применять методы криотерапии и электрохирургической петлевой эксцизии. При обнаружении более глубоких поражений следует направлять пациенток на дополнительные обследования для принятия обоснованных решений о дальнейших действиях.
Лечение инвазивного рака шейки матки
При наличии у женщины симптомов, позволяющих заподозрить рак шейки матки, ее необходимо направить в специализированное лечебное учреждение для проведения дополнительных исследований, постановки диагноза и лечения.
На ранних стадиях рака шейки матки могут появляться следующие симптомы:
- нерегулярные мажущие кровянистые выделения или слабое кровотечение в период между месячными у женщин детородного возраста;
- мажущие выделения или кровотечение у женщин в постменопаузе;
- кровотечение после полового акта;
- более обильные выделения из влагалища, иногда с неприятным запахом.
По мере прогрессирования рака могут появляться более тяжелые симптомы, в том числе:
- постоянная боль в спине, ногах и (или) в области таза;
- потеря веса, утомляемость, снижение аппетита;
- неприятно пахнущие выделения и дискомфорт во влагалище;
- отек одной или обеих нижних конечностей.
При далеко зашедших формах рака могут развиться и другие тяжелые симптомы, в зависимости от того, на какие органы распространился рак.
Диагноз рака шейки матки должен быть подтвержден результатами гистологического исследования. Стадию заболевания устанавливают на основании размеров опухоли и распространения процесса на область таза и отдаленные органы. Выбор метода лечения зависит от стадии рака, при этом в перечень возможных вариантов входят хирургическая операция, лучевая терапия и химиотерапия. Кроме того, важную роль в ведении пациентов с онкологическими заболеваниями играет паллиативная помощь, позволяющая облегчать боль и страдания, причиняемые болезнью.
Действия ВОЗ
ВОЗ разработала руководство по профилактике рака шейки матки и борьбе с этим заболеванием путем вакцинации, скрининга и лечения инвазивной формы рака. Совместно со странами и партнерами ВОЗ занимается разработкой и осуществлением комплексных программ.
В мае 2018 г. Генеральный директор ВОЗ выступил с призывом к действиям, направленным на ликвидацию рака шейки матки, и предложил странам и партнерам объединить усилия для расширения доступа к мерам профилактики рака шейки матки и увеличения охвата населения. В качестве трех основных мер были названы вакцинация против ВПЧ, скрининг и лечение предраковых поражений, а также ведение пациенток с раком шейки матки.
Читайте также: