Корь и краснуха это разные вирусы
Существует большое количество инфекций, схожих между собой. Это: корь, краснуха, ветрянка и некоторые другие болезни. Многие люди уверены, что корь и краснуха — это одно и то же. Действительно, эти инфекции очень похожи по симптомам и обе имеют вирусную природу. Но на самом деле инфекции все же имеют существенные различия.
Корь — опасная вирусная инфекция, возбудитель которой обладает высокой контагиозностью. Заболевание характеризуется сыпью, воспалением верхних дыхательных путей и высокой температурой.
Корь известна с давних времен, но ее часто путали с другими заболеваниями (ветрянка, краснуха, другие вирусные инфекции). Возбудитель кори был выделен только в прошлом столетии. С этого момента заболевание стали отличать от других инфекций.
Клиническая картина весьма характерна и любой врач без труда определит это заболевание.

Инкубационный период кори может достигать 14 дней. В это время никакие симптомы болезни не проявляются. Далее корь делится на три периода, которые заметно отличаются друг от друга:
Катаральный период. Наступает резко и сразу характеризуется тяжелыми симптомами: высокая температура, кашель, воспаление верхних дыхательных путей. На этой стадии заболевания возможны: гнойный конъюнктивит, расстройство пищеварения. На слизистых оболочках щек возникают характерные пятна Филатова-Коплика-Вельского, имеющие вид крупинок творога или манной каши.
Катаральная стадия длится около четырех дней. На пике симптоматики катарального периода наступает следующая стадия развития болезни.
Период высыпаний. Коревая сыпь появляется не теле постепенно. Сначала она появляется на лице и голове. На второй день опускается на плечи, шею и грудь. На третий день заболевания сыпь покрывает все тело.
Заключительная стадия. На последней стадии заболевания катаральные симптомы полностью исчезают. Сыпь бледнеет. На местах высыпаний образуются телесного цвета пятна с шелушащейся поверхностью. Затем и эти пятна исчезают без следа, человек выздоравливает.
От проявления первых клинических признаков до полного выздоровления проходит 7-10 дней.
Диагностируется заболевание на основании анамнестических данных, опроса и осмотра пациента. Обычно, этого бывает достаточно, чтобы поставить верный диагноз.
Лабораторный анализ крови покажет картину, характерную для вирусной инфекции. В редких случаях назначают более сложные анализы. Также специальная диагностика применяется для исследования осложнений.

Лечение кори заключается в облегчении симптомов и недопущении развития осложнений.
Пациент должен соблюдать постельный режим и получать обильное питье. При высокой температуре нужно принимать жаропонижающее средства. Лечение осложнений лучше проводить в стационаре.
Профилактические действия против распространения кори делятся на две большие группы:
Вакцинация детского населения.
Меры по борьбе с распространением заболевания во время неблагоприятной эпидемиологической обстановки.
Вакцинация детского населения проводится в три этапа: 1год, 5-6 лет, 16-17 лет. Ревакцинация в три этапа позволяет получить устойчивый иммунитет против кори. Но по последним данным у некоторых людей иммунитет против кори начинает ослабевать после 30 лет. Каждый человек может пройти исследование состояния иммунитета против кори, и, при необходимости сделать ревакцинацию.
Меры по борьбе с распространением заболевания сводятся к изоляции больного. Ухаживать за больным могут только привитые или переболевшие корью члены семьи.
Если в семье имеются дети грудного возраста, он не должны иметь контактов с больным человеком.
Краснуха
Краснуха — вирусная инфекция, сопровождающаяся кратковременным повышением температуры, сыпью и увеличением лимфатических узлов.
Возбудителем краснухи является вирус, относящийся к группе Тогавирусов. Характерным признаком этого микроорганизма является свойство уничтожать и склеивать между собой красные клетки крови.
Инфицирование вирусом краснухи возможно только от больного человека. Другие пути передачи инфекции не возможны из-за неустойчивости вируса в окружающей среде.
Редко встречается еще один путь передачи инфекции — вертикальный. Это когда плод заражается внутриутробно.

Инкубационный период краснухи достаточно длительный (до 21 дня). Чаще всего первые симптомы болезни начинают проявляться на 10-20 день после инфицирования.
Симптомы краснухи:
Высокая температура.
Сильная головная боль.
Иногда встречается насморк, кашель, светобоязнь.
Увеличение лимфатических узлов характерно и для детей и для взрослых.
Сыпь. В большинстве случаев сыпь появляется с первых дней заболевания. Она выглядит как небольшие красные пятна круглой формы. Сыпь может возникать на любых участках кожи. Обычно, у взрослых сыпь более выражена, чем у детей.
От начала проявления первых клинических симптомов до полного выздоровления обычно проходит 7-10 дней. Нужно отметить, что взрослые тяжелее переносят это заболевание.
Диагностирование заболевание сводится к сбору анамнестических данных и осмотру пациента. В большинстве случаев, этого достаточно, чтобы поставить правильный диагноз. В исключительных случаях можно сдать анализы на определение возбудителя.
Специальное диагностирование требуется при возникновении осложнений.
Лечение заболевания сводится к купированию тяжелых симптомов. При высокой температуре назначают жаропонижающие средства. При головной боли необходимо принять обезболивающий препарат.
Специальное лечение требуется в том случае, если возникли осложнения краснухи.
Сам вирус краснухи не считается опасным для организма. Опасны его осложнения.
В основном, последствия наступают после присоединения бактериальной инфекции. Тогда возможны такие осложнения: бронхит, пневмония, синусит, энцефалит.
Крайне негативное действие оказывает вирус краснухи на плод беременной женщины. В зависимости от срока беременности, могут возникнуть такие тяжелые осложнения:
- Глухота. Ребенок может родиться абсолютно глухим.
- Врожденные пороки развития сердечнососудистой системы.
- Микроцефалия.
- Нарушения строения и формирования глаз.
- Внутриутробная смерть.
Женщина, которая планирует беременность, должна быть привита от краснухи заранее, чтобы избежать неприятных последствий.
Меры профилактики при краснухе включают в себя вакцинацию населения и предупреждение распространения заболевания. При заболевании краснухой в детских учреждениях карантин не объявляют.

Единственная категория населения, которая может значительно пострадать от этого заболевания — это беременные женщины. Поэтому, если в семье появились больные краснухой, беременную нужно от них изолировать.
Дифференциальная диагностика кори от краснухи
Для хорошего врача не составит никакого труда диагностировать одно заболевание от другого.
Чем отличается корь от краснухи можно понять, если подробно рассмотреть клиническую картину заболеваний:
Сыпь. У краснухи сыпь мелкая, одномоментно распространяющаяся по всему телу. Коревая сыпь распространяется строго от верхней части тела к нижней. Время распространения занимает 2-3 дня. Высыпания во время краснухи проходят без следа, а коревая сыпь сначала становится бледной, затем начинает шелушиться, и только после этого исчезает.
Температура. При кори температура длится около 4 дней и поднимается до крайне высоких отметок. Температура при краснухе может подниматься однократно или не подниматься совсем.
Увеличение лимфатических узлов — распространенный симптом при краснухе. При кори такой признак встречается очень редко.
Пятна Филатова-Коплика-Вельского — дифференцирующий признак кори. Только у этой инфекции встречается такой симптом.
Возбудитель. Возбудители у кори и краснухи разные, хотя и оба являются вирусами. Но определить различия в возбудителях можно только с помощью лабораторных методов.
Отличие кори от краснухи должны обязательно знать родители. В труднодоступных районах не всегда можно обратиться к врачу. Родители всегда должны знать, чем переболел их ребенок.

Корь и краснуха — это одно и то же или нет: такой вопрос не редкость. Еще в начале XIX века общепринятым было мнение, что краснуха является вариантом кори. И лишь в 1881 году на конгрессе по педиатрии ее выделили как самостоятельную болезнь.
До сих пор дифференциальная диагностика этих двух патологий иногда вызывает трудности даже у опытных врачей. Маме и папе больного ребенка бывает сложно сориентироваться, поэтому неплохо знать основные аспекты этиологии и лечения данных заболеваний.
Из этой статьи вы узнаете
Краткое описание болезней
Корь у детей (лат. Morbilli) — это острая инфекция, которая передается от заболевшего другим людям воздушно-капельным путем. Инфекционным агентом является РНК-вирус (миксовирус). Восприимчивость к заболеванию практически стопроцентная. В холодное время вспышки кори у детей фиксируются в детских садах чаще.
Инкубационный период продолжается в среднем две недели. Болезнь развивается быстро. Вначале появляются признаки катарального воспаления совместно с интоксикацией. Температура тела поднимается до 38°C, реже — 39°C. Ребенка беспокоит общее недомогание, ринит, конъюнктивит, продолжительный сухой кашель.
Постепенно симптомы нарастают, и на 3–4-й день болезни проявляется специфическая сыпь на коже и слизистых. Вначале видны пятна различной формы, которые могут расти и сливаться, возвышаясь над эпидермисом, образуя узелки. Через пару суток яркие высыпания сменяются бледной пигментацией. Элементы сыпи на теле возникают поэтапно (сверху вниз).

Если течение болезни гладкое и нет осложнений, то выздоровление наступает к 7–9-му дню.
При атипичных вариантах патологии или вовлечении в процесс микробной флоры сроки изменяются. Так как коревой вирус приводит к угнетению местного и общего иммунитета, вторичные инфекции протекают тяжело и могут привести к трагичному финалу. В 2017 году ВОЗ зарегистрировала 92 тысячи смертельных случаев от кори у детей до 5 лет.
Лечение нацелено на подавление симптомов болезни. Профилактические меры включают вакцинацию, введение иммуноглобулинов и неспецифические мероприятия. Прививка от кори внесена в национальный прививочный календарь. Все дети, если они не имеют медотвода, подлежат обязательной вакцинации.
Краснуха (лат. Rubeolla) — это антропонозная инфекция, которую порождает РНК-вирус (род рубивирусов). Механизм передачи чаще аэрозольный, реже контактный или парентеральный. Если женщина заражается во время беременности, то возбудитель передается плоду (врожденная краснуха). Приобретенная форма болезни чаще возникает у детей от 2 до 9 лет.
Инкубационный период не превышает 2–3 недель. Продромальная стадия наблюдается не всегда, и ее продолжительность варьируется от пары часов до нескольких дней.
Ее проявления: субфебрильная температура, плохое самочувствие, умеренные катаральные явления (заложенность носа, дискомфорт в горле, покраснение глаз и ротоглотки), лимфаденит затылочных и шейных узлов.
Затем начинается этап высыпаний, длящийся 3–4 дня. Сыпь в большинстве случаев бледно-розовая, мелкая, с ровными контурами. Она появляется одномоментно на лице, туловище и конечностях.
Иногда визуально картинка может напоминать сыпь при кори. Экзантема проходит бесследно к 4-м суткам от начала высыпаний.

Полиаденит является типичным признаком болезни. Чаще увеличиваются задние шейные и затылочные лимфатические узлы, реже — подчелюстные, околоушные, подмышечные и подколенные. Внутренние органы, как правило, не поражаются. Возможны воспалительные процессы в суставах. Самым опасным последствием инфекции считается воспаление головного мозга. Летальные исходы практически не наблюдаются.
Для врожденной краснухи характерна патологическая триада: порок сердца, катаракта и потеря слуха. Однако при попадании вируса в кровоток плода он способен привести к развитию аномалий в любой системе организма. Поражаются сразу несколько органов.
В нашей стране от краснухи прививают всех детей, если нет противопоказаний. Первая инъекция делается в год, вторая в 6 лет. В ответ на вакцинацию вырабатывается стойкий иммунитет.
Что общего у заболеваний
Вирусные инфекции похожи между собой. Наибольшие трудности в постановке диагноза возникают, если приходится отличать истинную корь от коревой краснухи (вариант болезни, при котором клиническая картина двух болезней очень схожа) или при наслоении других заболеваний.
Общими для двух патологий являются следующие моменты:
- антропонозные вирусные инфекции детского возраста;
- преимущественно передаются по воздуху при непосредственном контакте с больным, иногда вирус может переноситься на другие этажи здания, в соседние комнаты;
- высокая восприимчивость к возбудителю;
- схожая симптоматика в определенные периоды болезни;
- диагностика основывается на клинико-эпидемиологическом анализе и лабораторных данных (общий анализ крови, серологический и вирусологический методы);
- лечение в большей степени направлено на устранение симптомов и побочных явлений;
- обязательная вакцинация;
- при легком течении болезни благоприятный прогноз;
- если человеку пришлось переболеть, формируется длительный иммунитет.
В разгар инфекционного процесса, когда наблюдается высокая температура, общее недомогание и яркая кожная реакция, различия между патологиями могут быть минимальными. Определить корь это, краснуха или нет, сможет только детский врач.
Практический совет! Чтобы педиатр имел полноценную картину того, как развивалась болезнь, родители могут записать в блокнот: когда малыш начал болеть, какие симптомы появились и сколько по времени они развивались. Можно сделать фотографии, на которых видно, как выглядит сыпь в разные дни заболевания. Эти фото помогут доктору провести сравнительный анализ.
Основные отличия
Различать две инфекции проще, если они имеют типичное течение. При атипичных формах разница между ними может быть незначительной. При наслоении микробной инфекции клиническая картина дополняется новыми симптомами, которые также затрудняют постановку диагноза.

| Параметр | Корь | Краснуха |
|---|---|---|
| Инфекционный агент | Парамиксовирус | Рубивирус |
| Источник заражения | Заболевший | Больной человек |
| Пути заражения | Воздушно-капельный | Распространение по воздуху, реже через кровь, в частности от матери плоду |
| Инкубационный период | 1–2 недели, реже до 17 дней, после иммунопрофилактики — 3 недели | 18-23 дня |
| Начальная стадия болезни | Развивается остро, с лихорадкой до 38–39°C, имеются симптомы интоксикации, надоедливый непродуктивный кашель, ринит, воспаление конъюнктивы | Возможен продромальный период от пары часов до пары суток, который проявляется слабо выраженной интоксикацией и катаральными явлениями, затем появляется сыпь, характерен лимфаденит |
| Разгар болезни | Усиливаются проявления интоксикации и катарального воспаления, температура будет держаться в пределах фебрильных показателей, выражен конъюнктивит, насморк и кашель, слизистые внутренней поверхности рта отечные, видны пятна Бельского – Филатова – Коплика (маленькие беловатые точки с красной окантовкой), десны покрыты серовато-белым налетом, лицо одутловатое, веки опухшие, наблюдаются слезотечение и светобоязнь | С первого дня болезни на коже проступает характерная сыпь, воспаление глаз и носоглотки бывает не всегда и длится пару дней, типичным признаком инфекции является полиаденит |
| Отличия сыпи | На 4–5-е сутки появляется сыпь, начинаясь с ушей и лица, затем спускаясь ниже, имеющая вид пятен, которые растут, сливаются и формируют пятнисто-папулезную экзантему; в такой же последовательности проходит пигментация, поэтому можно наблюдать бледные элементы сыпи на лице и яркие высыпания на конечностях | Сыпь, как правило, мелкопятнистая, неяркая, не склонная к слиянию, появляется одномоментно на разных участках тела, преимущественно локализуется на лице и разгибательных поверхностях, но может быть полиморфной и многовариантной |
| Стадия выздоровления | Если течение болезни гладкое, все элементы сыпи перерождаются в пигментные участки и бесследно исчезают, общее самочувствие улучшается | Сыпь исчезает бесследно на 4-е сутки после начала высыпания при гладком течении болезни |
| Классификация болезни | Подразделяют по тяжести, по типичности, по течению | Такая же, как при кори |
| Возможные осложнения | Обусловленные непосредственно патогенным действием вируса и вызванные вторичной микробной флорой | Осложнения возникают редко, представляют опасность энцефалит и менингит |
| Как лечить | Устранять симптомы | Лечение симптоматическое |
| Профилактика | Обязательная вакцинация (прививка внесена в национальный прививочный календарь), применение иммуноглобулина тем, кто имел контакт с источником инфекции и не имеет специфических антител | Вакцинация, пассивная иммунизация, выявление больных, их лечение и изоляция, мероприятия с контактными, обследование беременных женщин на этапе планирования беременности и во время нее |
| Иммунитет | После двух доз вакцины или перенесенной инфекции появляется стойкий иммунитет | После прививок или перенесенного заболевания, у человека будет длительный иммунитет |
| Прогноз | При типичной форме заболевания — благоприятный | При типичной приобретенной форме — благоприятный, при врожденной краснухе — неблагоприятный |
Особое внимание уделяется предупреждению инфицирования беременных женщин вирусом краснухи. Когда гинеколог начинает оформлять индивидуальную карту роженицы, он вносит туда результат анализа крови на наличие антител к возбудителю. Если иммунный ответ положительный, то будущему малышу ничего не угрожает.
При отсутствии у матери иммунитета зародыш находится в опасности на протяжении всего периода вынашивания. Однако после 4-го месяца беременности риск развития пороков снижается. Врожденная краснуха отличается по многим параметрам от приобретенной формы заболевания и требует особого подхода.
Важно! Если родители заметили у ребенка даже одно подозрительное пятнышко на коже или видимых слизистых, не надо гадать, что это — крапивница или серьезное инфекционное заболевание. Как определить ту или иную патологию, знает врач.
Если болел краснухой, можно ли заболеть корью
Человек может заболевать корью, если болел краснухой, и наоборот — после перенесенной краснухи заражаться корью. Эти патологии вызывают разные вирусы. Антитела, которые иммунная система выработала к одному возбудителю, не защитят от другого.
Рекомендуем вам посмотреть полезную передачу про корь, краснуху и ветрянку:
Если вам понравилась статья — поставьте лайк и оставьте свой комментарий ниже. Нам важно ваше мнение!
Наглядный путеводитель по болезням.
В 2018 году в Украине произошла вспышка кори, и пока что ситуация остаётся неутешительной.
По данным Министерства здравоохранения, с начала 2019 года более 5000 человек заболели корью. Неудивительно, что люди паникуют, завидев у себя или своих детей на коже сыпь.
Но как понять, что за болезнь сразила вас или вашего ребёнка, если она сопровождается красными высыпаниями?
Вот какая сыпь бывает при кори:
1. Пятна Коплика.

Это одно из проявлений кори: красные пятна с белым центром, которые появляются во рту. Обычно пятна Коплика появляются раньше сыпи на лице и теле и могут держаться всего несколько часов.
Изредка симптом Коплика может появиться и после высыпания на теле.
2. Коревая сыпь.

Коревая сыпь появляется на 3–5 день болезни. Она распространяется от головы до стоп.
Сначала папулы красного или коричневатого цвета можно заметить за ушами, постепенно они распространяются на шею и далее на туловище.
3. Конъюнктивит

Конъюнктивит наблюдается почти у всех больных корью и часто является одним из первых проявлений наряду с жаром, кашлем и насморком.
Корь часто поражает глаза. Эта болезнь — одна из основных причин детской слепоты в развивающихся странах.
А вот какие высыпания бывают при других болезнях:
1. Ветрянка.

Сыпь при ветряной оспе напоминает водянистые пузырьки, похожие на капли росы. Они могут быть как обильными, так и единичными, и часто вызывают зуд.
Сыпь начинается в районе груди и спины и постепенно распространяется на лицо, голову и конечности. Причём на голове сыпь появляется под волосами.
2. Коксаки.

При заражении вирусом Коксаки сыпь появляется на тех же частях тела, что и при ветрянке, и часто имеет форму пузырьков.
Главное отличие между этими двумя болезнями в том, что при Коксаки сыпь, как правило, не чешется.
3. Розеола.

Это герпетическая инфекция, основной симптом которой — высокая температура, которая длится около трёх дней в отсутствии других симптомов ОРВИ. Затем температура падает, состояние улучшается, и появляется сыпь.
Важное отличие от кори в том, что при кори симптомы не облегчаются с появлением сыпи.
При розеоле сыпь сначала появляется на туловище, а затем распространяется на шею и на верхние и нижние конечности.
4. Краснуха.

Главное отличие от кори: сыпь появляется в первый же день болезни и не сливается, оставаясь локализованной. Также краснуха обычно протекает легче, чем корь.
Для краснухи перед появлением сыпи характерны боль при движении глазами в сторону и вверх и увеличение затылочных лимфоузлов.
5. Инфекционная эритема.

Эта вирусная болезнь начинается с сыпи на щеках, напоминающей следы от пощёчин. Затем сыпь постепенно распространяется на туловище и конечности.
6. Инфекционный мононуклеоз.

При мононуклеозе высыпания появляются примерно у 10% больных. Причём сыпь сразу покрывает всё тело (при кори, напомним, она распространяется сверху вниз).
Если при мононуклеозе больной получил антибиотик пенициллинового ряда (это врачебная ошибка, увы, нередкая в наших краях), вероятность сыпи возрастает до 90%. Такая сыпь называется ампициллиновой и свидетельствует об аллергии на антибиотик.
7. Аденовирусная инфекция.

Аденовирусная инфекция часто сопровождается конъюнктивитом и сыпью, поэтому её можно спутать с корью. Но при этой болезни, как и в случае с розеолой, с появлением сыпи состояние больного улучшается.
8. Синдром Кавасаки.

Как и во время кори, при синдроме Кавасаки наблюдаются сыпь и конъюнктивит. Однако есть и дополнительные симптомы: малиновый язык, трещины на губах, покраснения на ладонях и ступнях.
Синдром Кавасаки — тяжёлое заболевание, которое требует лечения в стационаре и даёт осложнения на сердце.
Сходство розовой сыпи часто приводит к мысли, что корь и краснуха – это одно и то же заболевание. Но вызываются они разными вирусами и протекают по-разному, имеют отличительные признаки и определенные последствия для организма. Современная медицина позволяет распознать тип инфекции и провести правильную медикаментозную терапию.
Причины появления инфекций
Корь, краснуха вызывается самыми мелкими и опасными внутриклеточными паразитами – вирусами. Это разные инфекционные заболевания, основной симптом у которых – красные высыпания на коже.
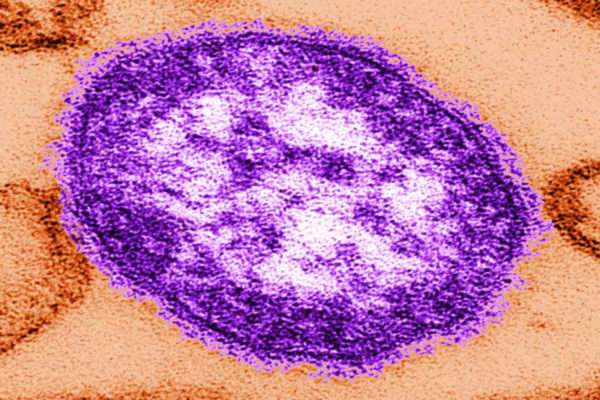
Организм человека восприимчив к вирусу кори. Поскольку заражение происходит воздушно-капельным путем, то заболевший распространяет микробы в огромных количествах. Они с током воздуха переносятся на значительные расстояния, поэтому инфицирование протекает быстро и легко. От вируса кори страдают клетки эпителия дыхательных путей, кожи, он способен проникать и в головной мозг. Заболевание тяжелое, смертность от которого составляет 3%.
Вирус краснухи также передается посредством воздуха при разговоре, кашле или чихании. Он поражает лимфатическую систему, поэтому лимфатические узлы в области шеи и затылка значительно увеличиваются. По сравнению с корью это заболевание протекает легче, и осложнения возникают очень редко. Вирус представляет опасность для беременных женщин: их заражение приводит к множественным патологиям плода.
Таким образом, причина появления обеих инфекций – воздух. Заражение происходит в инкубационный период, когда человек еще не подозревает, что в его организме поселился вирус. Через 5 суток после высыпаний на коже он перестает быть источником инфекции.

Педиатры советуют переболеть этими заболеваниями в детском возрасте, и не мешать общаться больным и здоровым малышам. Эти инфекции легче переносятся у детей и укрепляют их иммунную систему.
Некоторые факторы повышают восприимчивость к вирусным инфекциям. Организм легче поражается вирусом кори:
Вирус начинает свое развитие в носоглотке ребенка или взрослого, постепенно прогрессируя, после чего болезнь развивается в полной мере.

Краснухой можно заразиться при продолжительном контакте с больным человеком, находясь в детских коллективах ДОУ, в общественных местах. Также причиной инфицирования может стать ослабленный иммунитет. Есть еще и тип врожденной краснухи, который формируется при инфицировании ребенка беременной женщиной.
Краснуха имеет 2 разновидности:
- Типичную – протекает в обычной форме,
- Атипичную – болезнь проходит в легкой форме и практически не проявляется.
Атипичная краснуха опасна тем, что человек не подозревает о наличии болезни, и благодаря этому, возможно массовое инфицирование людей.
Корью и краснухой чаще болеют дети, поскольку они тесно контактируют друг с другом, общаются, находясь в детских коллективах.
Чтобы убедится, что корь и краснуха – разные заболевания, рассмотрим основные признаки болезней на примере таблицы.
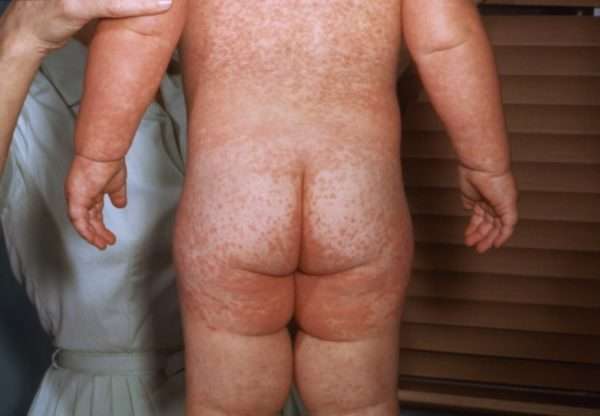
Таблица: Симптомы кори и краснухи у детей
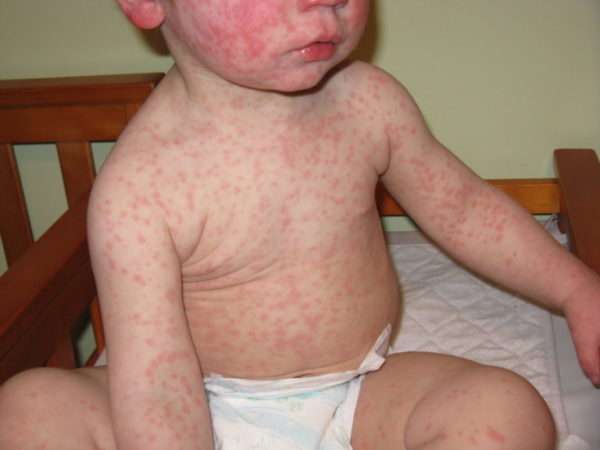
Клиническая картина инфекции у взрослых
Если в детском возрасте болезни протекают легко и у переболевшего ребенка возникает стойкий иммунитет к инфекции, то взрослые болеют тяжелее и продолжительнее.
Протекание кори у взрослых имеет отличительные черты:
- тяжелое состояние, при котором необходим постельный режим,
- высокая температура тела до +40С,
- поэтапное, обильное появление сыпи, которая покрывает все тело,
- болезнь может сопровождаться ларингитом, бронхитом или осложненной пневмонией,
- процесс выздоровления идет медленно,
- как последствие при ослабленном иммунном барьере возникают осложнения самой разной природы. К ним относят заболевания ЛОР-органов, развитие пневмонии, которая в пожилом возрасте может привести к летальному исходу. Заболевания корью беременных заканчивается спонтанным абортом или преждевременным родами.
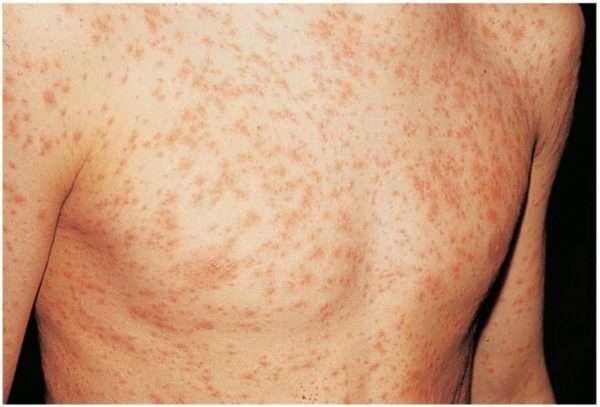
Тяжелое протекание краснухи наблюдается, начиная с подросткового возраста. А взрослые страдают:
- тяжелой интоксикацией,
- максимально высокой температурой и ознобом,
- признаками тонзиллита: болью и зудом в горле, сухим кашлем,
- развитием конъюнктивита,
- слизистыми носовыми выделениями,
- выраженными и обильными высыпаниями на коже, сливающимися между собой.
Последствия краснухи у взрослых – артральгия (суставная боль), артрит. Возможно развитие аутоиммунного энцефалита. У беременных краснуха вызывает дефекты в развитии плода, обычно при этом заболевании беременность прерывают.
Характер высыпаний
Характер высыпаний на коже позволяет отличить корь от краснухи.
При краснухе первые высыпания заметны на лице, и только потом они распространяются по телу. Красно-розовые гладкие пятна диаметром 5-7 мм расположены вровень с поверхностью кожи. Их возникновение связано с расширенными подкожными капиллярами. Размеры со временем не меняются и больше всего выражены на туловище. На лице они начинают бледнеть.

Иногда высыпания могут вызывать зуд. Через 2-3 дня они исчезают, не оставляя дефектов в виде шелушения или наслоившихся корочек. Поверхность кожи становится чистой.
Для кори характерна поэтапность развития папул или высыпаний, выступающих над кожей. Интенсивность и цвет пятен зависит от течения болезни и возможных осложнений. Начало болезни – это высыпания красного цвета (может иметь синий оттенок), которая сливается в большие пятна.
Сыпь начинает развиваться на коже рук и лице, отчего наблюдается припухлость, отечность лицевой части и выделения из носа. Перемещаясь по телу, сыпь меняет цвет на коричневый. Формируется пигментация на кожном покрове. Она держится до 7-10 дней, а иногда и дольше. В местах пятен кожа шелушится и становится более грубой.
При появлении первых признаков заболевания родители наносят на пятнышки, покрывающее тело ребенка, зеленку. Но это не приносит облегчения и не является медицинской помощью.
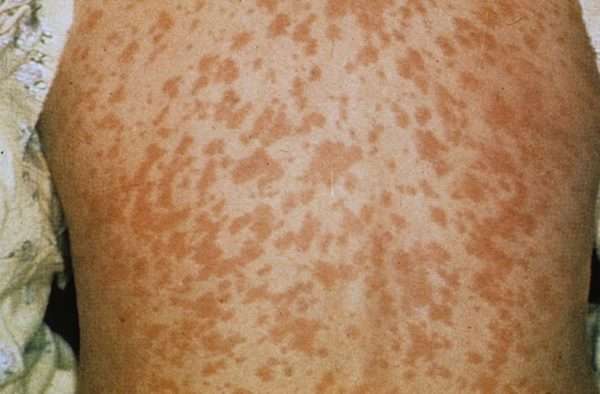
Методы лечения
Диагностика заболеваний проста, она проводится на основе клинической картины. Если диагноз ставится под сомнение, то в качестве лабораторных исследований проводят серологические реакции, которые показывают наличие в крови антител на определенные группы вирусов.
Постановка правильного диагноза помогает:
- принять решение об изолировании больного от общества,
- избежать возможных осложнений,
- провести профилактику,
- назначить лечебные процедуры.
Обычно вирусные инфекции практически не поддаются лечению, поэтому определенной схемы медикаментозной терапии не существует. В детском возрасте болезнь переносится легко и требует только внимательного отношения родителей к состоянию малыша. Лечение ограничивается снятием болезненных проявлений заболевания.
В процессе лечения проводятся:
- Госпитализация в случае осложнений или тяжелой формы протекания болезни. В легкой форме больной выздоравливает дома, где его периодически наблюдает врач.
- Слежение за питанием, которое должно быть легким, полноценным, витаминизированным. Рекомендуется обильное питье, желательно подкисленное.
- Установка постельного или щадящего режима, ограничивающего двигательную активность и нервные потрясения.
- Лечение жаропонижающими, седативными и антигистаминными препаратами, если болезнь протекает тяжело.
После болезни на протяжении 2 недель или месяца организм остается ослабленным, поэтому если болен ребенок, то ему необходима изоляция, чтобы не заразиться новой инфекцией.
Некоторые родители занимаются самолечением, без врачебной консультации назначая детям антибиотики. Это опасно, так как антибиотики воздействуют на бактерии и не влияют на вирусы.
Способы профилактики
Основной способ защиты от вирусов – это вакцинация. Прививки от кори и краснухи относятся к обязательным и включены в национальный календарь прививок. Вакцина вводится детям в возрасте 1-6 лет, ревакцинация проводится через 10 лет. Прививку может поставить любой взрослый человек, который не болел в детском возрасте. После проведенной вакцинации риск заражения составляет 1%.
Общая профилактика в себя включает:
- отсутствие контактов с инфицированным человеком,
- повышение защитных сил организма,
- использование защитных масок для лица,
- применения средств гигиены, так как пыль иди капельки влаги с вирусами могут оседать на коже.
Читайте также:


