Кавасаки вирус что это такое

Синдром Кавасаки — совокупность клинических признаков, возникающих у детей с аутоиммунным воспалением мелких и средних артериальных сосудов. Болезнь протекает по типу деструктивно-пролиферативного васкулита с преимущественным поражением сосудов сердца, кожи, почек, суставов и органов пищеварения. В процесс нередко вовлекается аорта и крупные кровеносные стволы. У детей синдром является причиной тяжелой сердечной патологии, сопровождающейся стенозом коронарных артерий, тромбообразованием и появлением аневризм.
Недуг был открыт в 1961 году японским детским врачом Кавасаки. Доктор наблюдал за больными детьми, у которых имелась сыпь на гиперемированной коже, были потресканные губы, отекшие подошвы и ладони, увеличенные лимфоузлы. Он определил, что подобная симптоматика обусловлена системным поражением кровеносных сосудов. Благодаря открытию доктора Кавасаки синдром получил свое наименование. Первоначально недуг относили к категории легко протекающих болезней. В последствии неоднократно регистрировались случаи тяжелой коронарной дисфункции у лиц с синдромом Кавасаки. В России эта болезнь диагностируется крайне редко.
Это редкое тяжелое заболевание протекает по типу генерализованного васкулита некротизирующего характера. Оно характеризуется воспалением преимущественно артерий сердца с образованием аневризмоподобных локальных расширений и кровяных сгустков, перекрывающих просвет сосуда. Воспаление нередко распространяется на оболочки сердца – перикард и эндокард, а также на саму сердечную мышцу – миокард.

Синдром Кавасаки отличается полиморфизмом клинических проявлений. У больных возникает фебрильная лихорадка, на коже появляется диффузная сыпь, воспаляется конъюнктива глаз, слизистая оболочка рта, кожа, суставы, шейные лимфоузлы. При постановке диагноза врачи учитывают данные клинической картины и результаты лабораторных исследований, электрокардиографии, эхокардиографии, коронарографии. Лечение патологии проводится в стационаре. Больным назначают препараты из группы антиагрегантов, антикоагулянтов, НПВС, иммуномодуляторов. Эта малоизученная аномалия способна привести к печальным последствиям и даже к летальному исходу. Важно вовремя распознать болезнь и оказать пациенту медицинскую помощь.
Этиопатогенез
Этиология и патогенез синдрома в настоящее время до конца не изучены. Существует несколько теорий происхождения патологии — наследственная, аутоиммунная, инфекционная.
- В пользу наследственной природы болезни говорит тот факт, что люди, имеющие предков с синдромом Кавасаки, в 10% случаев тоже заболевают им. Доказано, что патология поражает близких родственников.
- Цикличность и сезонность — признаки, подтверждающие инфекционную этиологию недуга. Количество заболевших достигает максимума весной и зимой.
- Аутоиммунная теория: на воздействие токсинов организм реагирует выработкой антител к собственным клеткам эндотелия сосудов.

Патогенетические звенья синдрома:
- Воздействие на организм инфекционных биологических агентов,
- Активация Т-лимфоцитов,
- Выработка антител к микробам и эндотелиоцитам,
- Развитие иммунологических реакций против клеток эндотелия,
- Воспаление мышечного слоя артерий,
- Некроз гладкомышечных клеток,
- Разрушение эндотелия,
- Расщепление и расслоение эластических мембран сосудов,
- Патологическое расширение артерий и образование аневризмы,
- Фиброз стенок сосудов,
- Пролиферация и утолщение интимы,
- Появление общих симптомов заболевания,
- Сужение просвета сосуда,
- Тромбоз и окклюзия пораженной артерии.
При отсутствии своевременной и правильной терапии синдрома прогноз становится неблагоприятным. В результате стенозирования и закупорки тромбом коронарных артерий возникает инфаркт миокарда, который нередко становится причиной смерти больных.
Симптоматика
Клинические признаки синдрома разнообразны и специфичны:
- Поражение кожи проявляется появлением сыпи, элементы которой полиморфны. Они имеют вид мелких плоских красных пятен, крупных волдырей, кореподобных высыпаний без везикул и корочек. Сыпь локализуется преимущественно на туловище, конечностях, в паху. Элементы сыпи имеют тенденцию к слиянию, образуя эритематозные участки. На подошвах и ладонях кожа становится плотной и болезненной, что приводит к ограничению подвижности пальцев. Примерно через неделю сыпь начинает бледнеть и постепенно исчезает, оставляя на коже шелушащиеся очаги.
- Воспаление слизистой оболочки глаз протекает по типу конъюнктивита без выделений. У больных возникает двусторонняя инъекция сосудов склер и конъюнктивы без слезотечения и изъязвления роговицы. Во рту слизистая краснеет и сохнет, на губах появляются трещины, которые периодически кровоточат. Язык становится малиновым, миндалины увеличенными. Нередко в патологический процесс вовлекаются шейные лимфоузлы, развивается регионарный лимфаденит. Появляется одиночный болезненный узел, диаметр которого превышает 1,5 сантиметра.
- Суставной синдром возникает у каждого третьего больного. Обычно поражаются крупные суставы ног и мелкие суставы кистей.
- Воспаление органов пищеварения проявляется абдоминальной болью, диспепсическими явлениями, нарушением стула, увеличением печени.
- В отдельных случаях поражаются оболочки мозга и органы мочевыделительной системы.
-
Лихорадка — резкой подъем температуры тела, сохраняющийся в течение двух недель и сопровождающийся признаками интоксикационного синдрома: недомоганием, ознобом, тахикардией, ломотой во всем теле. Родители жалуются на чрезмерное беспокойство, капризность, возбудимость и раздражительность своих детей. Они становятся плаксивыми и крикливыми, отказываются от еды и плохо спят. Взрослые больные не справляются с выполнением банальных повседневных дел. Они с трудом поднимаются в гору, не могут бежать и быстро идти, а также поднимать тяжести. Когда лихорадка длится дольше 14 дней, прогноз патологии существенно ухудшается.

проявления синдрома Кавасаки

области поражения при синдроме Кавасаки
У лиц с васкулитом нарушается работа сердца, наблюдаются серьезные изменения в функционировании всей сосудистой системы. У больных развивается миокардит, проявляющийся учащенным сердцебиением, одышкой, кардиалгией, аритмией. Болезнь неуклонно прогрессирует и часто приводит к острой сердечной недостаточности. Воспаление может распространяться на перикард. Аневризмы коронарных артерий — причина инфаркта миокарда.
Яркая симптоматика болезни сохраняется два месяца, а затем наступает выздоровление. При отсутствии своевременного лечения синдром прогрессирует, развиваются тяжелые осложнения:
- Острая коронарная недостаточность,
- Гемоперикард,
- Эндокардит с поражением митрального клапана,
- Воспаление клапанов сердца,
- Водянка желчного пузыря,
- Гепатит,
- Панкреатит,
- Миозит,
- Асептическое воспаление оболочек мозга,
- Поражение суставов,
- Воспаление среднего уха,
- Нейросенсорная глухота,
- Гангрена конечности.
Ранняя диагностика синдрома Кавасаки и эффективная терапия снижают уровень смертности больных от возникших осложнений до 1-2%.
Диагностические мероприятия
Ревматологи ставят предварительный диагноз больному, если у него сохраняется лихорадка на протяжении пяти дней и имеются характерные клинические признаки. Но несмотря на специфические симптомы патологии, обязательно проводится полное диагностическое обследование пациента. Синдром Кавасаки развивается намного чаще, чем распознается. При наличии у больного лихорадки, длящейся больше недели, следует подумать о данной болезни.

Лабораторная диагностика необходима для подтверждения предполагаемого диагноза.
- Гемограмма — увеличение числа лейкоцитов и тромбоцитов, незначительное снижение эритроцитов и гемоглобина, ускорение СОЭ.
- Биохимия крови – повышение активности трансфераз, уровня билирубина.
- Иммунограмма — появление в крови специфических антител и циркулирующих иммунных комплексов.
Диагностические методики, позволяющие обнаружить признаки поражения сердца:
- ЭКГ — раннее выявление ишемического некроза сердечной мышцы или ее воспаления,
- Рентгенография органов грудной клетки — определение границ сердца, выявление кардиомегалии,
- УЗИ сердца — оценка состояния структур сердца, аорты и крупных артериальных стволов,
- Коронарная ангиография — обнаружение стеноза, истончения, расширения и проходимости артерий.
После постановки диагноза специалисты назначают соответствующее лечение.
Лечебный процесс
Лечение больных с синдромом Кавасаки проводится в стационаре под наблюдением медперсонала. Этиотропной терапии болезни не существует. Симптоматическое лечение направлено на снятие неприятных симптомов и улучшение общего самочувствия больных. Обычно врачи ограничиваются применением консервативных методов. Чтобы снизить летальность, необходимо предотвратить развитие аневризм коронарных артерий. Хирургическое вмешательство показано в запущенных случаях при наличии тяжелых сердечно-сосудистых дисфункций.
Лекарственные препараты, используемые для лечения синдрома:
Когда консервативная терапия не дает положительных результатов, а патологические процессы в коронарных сосудах прогрессируют, переходят к оперативному лечению. Чтобы избавиться от аневризмы, пациентам выполняют ангиопластику и коронарное шунтирование. При наличии стеноза коронарных артерий проводят стентирование, катетеризацию и ротационную абляцию.
Прогнозирование
Прогноз синдрома Кавасаки благоприятный. Заболевание излечивается полностью, если лечение было начато в первые 10 дней после манифестации симптомов. Симптоматика постепенно исчезает и к концу третьего месяца сходит на нет. Если недуг не лечить, образовавшаяся аневризма разорвется. К смертельному исходу также приводит тромбоз сосудов сердца и инфаркт миокарда. Чем раньше начата диагностика и чем качественней проводимое лечение, тем благоприятнее прогноз. Смертность от синдрома составляет всего 0,1-0,5%, что также говорит в пользу положительного исхода болезни. В 3% случаев процесс рецидивирует.
Лица, перенесшие синдрома Кавасаки в детстве, в будущем могут иметь проблемы со здоровьем. У них появляются признаки атеросклероза или ишемической болезни сердца. Чтобы этого избежать, им необходимо соблюдать меры вторичной профилактики:
- Постоянно наблюдаться у кардиолога и соблюдать все его рекомендации,
- Не курить и не пить,
- Лечить гипертонию,
- Устранять любые инфекции,
- Правильно питаться,
- Принимать витамины,
- Укреплять иммунитет,
- Соблюдать умеренную физическую активность,
- Периодически проходить эхокардиографию.
Синдром Кавасаки — тяжелое заболевание, которое несет потенциальную угрозу для жизни больного ребенка. Ранняя диагностика и грамотное лечение предотвращают развитие осложнений. Внимание, забота и любовь родителей оказывают положительное воздействие на течение патологии в целом.
Видео: лекция о синдроме Кавасаки

Что это такое – синдром Кавасаки?
Болезнью, или синдромом, Кавасаки у детей называется состояние, при котором происходит повреждение коронарных артерий, а также изменение формы и размера сердечной мышцы. Заболевание открыто и описано в 1961 году педиатром Кавасаки из Японии.
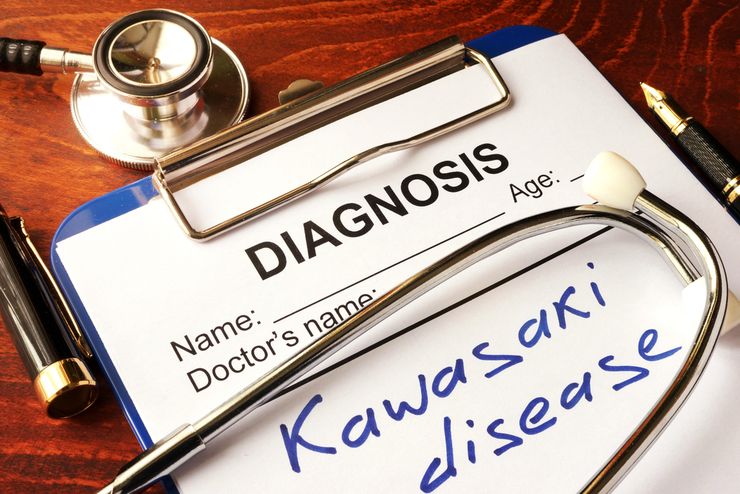
Болезнь сопровождается повреждением как мелких, так и крупных кровеносных сосудов. При этом капилляры лопаются, и происходит кровоизлияние, из-за чего у больного на коже наблюдаются кровянистые сеточки. Особенно они заметны на лице и глазных белках. В крупных сосудах наблюдаются следующие процессы:
- растяжение сосудов, в результате которого их стенки становятся тонкими и легко повреждаются, провоцируя внутренние кровотечения. При наличии бактериальной инфекции в организме или в случае образовавшейся открытой раны существует риск развития гангрены или сепсиса;
- тромбозы;
- расширение вен с образованием узелков.
Основная причина возникновения патологии не обнаружена. Однако присутствие в организме антигенов стрептококков и стафилококков, которое сопровождается повышением уровня Т-лимфоцитов, может способствовать развитию болезни.
Более 70% заболевших – это дети младше 3 лет, патология в 1,5 раза чаще возникает у мальчиков. Одновременно с этим уровень зараженных малышей монголоидной расы среди всех больных составляет около 95%.
Предполагаемые возбудители синдрома
Этиология заболевания неизвестна. Предположительными возбудителями патологии считаются такие инфекции:
- стафилококк;
- спирохета;
- риккетсии;
- вирус Эпштейна-Барр;
- парвовирус;
- ретровирус.
Причиной возникновения заболевания также может являться герпетическая инфекция.
Симптомы заболевания
Болезнь Кавасаки имеет 3 последовательных стадии развития.
- Начальная, острая фебрильная. Она длится 1–1,5 недели.
- Подострая. Возникает спустя 2–3 недели со дня активного проявления болезни.
- Период выздоровления. Длительность этого этапа от 4 недель до нескольких лет.
Появление первых признаков заболевания всегда сопровождается длительной лихорадкой. Обычно фебрильная температура у ребенка держится более 5 дней. Если своевременно не выявлена причина лихорадки и не начато лечение болезни, высокая температура может наблюдаться у ребенка около 14 дней. Помимо этого, у малышей присутствуют такие симптомы:
- красные пятна, сыпь и волдыри на коже рук и ног. Наиболее заметны они в области ладоней и пяток;
- опухлость конечностей, сопровождающаяся снижением подвижности пальцев. Наиболее сильная отечность наблюдается на 3–5 день болезни;
- сильное шелушение кожи;
- конъюнктивит на обоих глазах. При болезни Кавасаки из глаз не появляется гной или иные патологические выделения;
- увеличенные шейные лимфоузлы. Диаметр каждого из них составляет более 15 мм;
- кровоточивость десен;
- покраснение глаз;
- кожа губ становится сухой и постоянно трескается;
- язвочки на внутренней стороне щеки;
- язык окрашивается в яркий малиновый цвет.
При наличии 4 и более симптомов заболевания у ребенка диагностируется синдром Кавасаки. В случае появления 3 и менее признаков заболевания врачом ставится диагноз болезни с неполной клинический картиной.
Со стороны работы внутренних органов и систем могут наблюдаться такие симптомы патологии:
- аневризмы сосудов;
- периодические боли в области грудной клетки;
- инфаркт миокарда;
- перикардит;
- сердечная недостаточность;
- миокардит;
- тахикардия;
- митральная недостаточность.
Помимо специфических признаков болезни Кавасаки, у ребенка могут наблюдаться тошнота и рвота, диарея, а также сильный дискомфорт в области желудка. В отдельных случаях синдром сопровождается уретритом или менингитом.
Методы диагностики
Диагностика заболевания производится на основании имеющихся симптомов патологии. Анализ крови используется только для общей оценки состояния организма. У детей с синдромом Кавасаки наблюдается высокий уровень тромбоцитов и лейкоцитов, анемия. При проведении биохимического анализа выявляются повышенные уровни трансаминаз, иммуноглобулинов и серомукоида. В моче больного ребенка присутствует белок, а также превышены нормы лейкоцитов.
Дополнительно врач может назначить такие диагностические процедуры:
- электрокардиограмму;
- рентгеновский снимок грудной клетки;
- ультразвуковое исследование сердца;
- ангиографию коронарных артерий.
Дифференциальную диагностику проводят с корью, скарлатиной, краснухой. Исследования включают в себя анализы крови на соответствующие болезням антитела.
В отдельных случаях для диагностики болезни ребенку назначается проведение люмбальной пункции.
Лечение

Этиотропного лечения болезни Кавасаки нет
Радикальные методы терапии патологии не разработаны. Основное лечение заключается в одновременном проведении инъекций ацетилсалициловой кислоты и иммуноглобулина внутривенно. При этом ацетилсалициловая кислота улучшает реологические свойства крови, предотвращает появление тромбов и снимает воспаление. Иммуноглобулин препятствует появлению аневризм. При сочетании этих двух препаратов также понижается температура тела ребенка. Терапевтический курс длится 3 месяца.
В качестве дополнения к основной терапии больному назначают антикоагулянты. Они обеспечивают профилактику тромбоза. Часто применяются такие препараты:
Лечение патологии с помощью кортикостероидов недопустимо, поскольку препараты этой группы в данном случае только способствуют тромбозу коронарных сосудов.
Последствия и прогнозы
Появление осложнений заболевания возможно лишь при неправильном лечении патологии или его полном отсутствии. В таких случаях у ребенка могут развиться:
- артрит;
- гангрена;
- вальвулит;
- миокардит;
- асептический менингит;
- инфаркт миокарда;
- отит;
- аневризма коронарных артерий;
- водянка желчного пузыря.
Прогноз при адекватном лечении положительный. В среднем смертность больных с синдромом Кавасаки составляет 2% от всех больных этой болезнью. Наиболее частой причиной смерти становятся тромбоз и инфаркт миокарда.
Каждый 5 пациент после болезни имеет необратимые изменения стенок коронарных сосудов.
Профилактика и диспансерное наблюдение
Специфической профилактики заболевания на сегодняшний день не существует. Во избежание развития опасных последствий болезни при первых ее проявлениях нужно обращаться за врачебной помощью.
Дети, перенесшие болезнь, должны наблюдаться у кардиолога. Каждые 5 лет им рекомендуется проходить обследование сердца и коронарных сосудов.
Читайте в следующей статье: болезнь Крона у детей
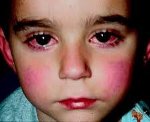
Болезнь Кавасаки — редкое иммунокомплексное воспалительное поражение артерий различного калибра, возникающее преимущественно у детей первых лет жизни. Болезнь Кавасаки проявляется лихорадкой, полиморфной диффузной сыпью, конъюнктивитом, поражением слизистой рта, кожи и суставов дистальных отделов конечностей, шейной аденопатией. Диагностика болезни Кавасаки основана на клинических критериях, результатах лабораторных исследований крови и мочи, данных ЭКГ, УЗИ сердца и коронарографии. Основу лечения болезни Кавасаки составляет внутривенное введение иммуноглобулина и прием ацетилсалициловой кислоты, по показаниям применяются антикоагулянты.
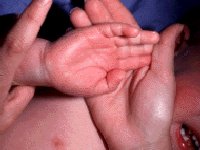
Общие сведения
Болезнь Кавасаки получила свое название благодаря открывшему ее в 1961 году японскому педиатру по фамилии Кавасаки. Первоначально предполагалось, что заболевание имеет легкое течение. Лишь в 1965 году был выявлен случай тяжелой сердечной патологии, связанный с перенесенной болезнью Кавасаки. В России первый клинический случай болезни Кавасаки был диагностирован в 1980 году.
Сегодня болезнь Кавасаки является одной из самых распространенных причин приобретенной патологии сердца в детском возрасте. Наиболее часто заболевание встречается среди представителей желтой расы, особенно японцев. В Японии болезнь Кавасаки диагностируется в 30 раз чаще, чем в Австралии или Великобритании и в 10 раз чаще, чем в Америке.

Причины возникновения болезни Кавасаки
В настоящее время ревматология не имеет однозначных данных о причинах развития болезни Кавасаки. Наиболее признанной теорией является предположение о том, что болезнь Кавасаки развивается на фоне наследственной предрасположенности под влиянием инфекционных агентов бактериальной (стрептококк, стафилококк, риккетсии) или вирусной (вирус Эпштейна-Барра, простого герпеса, парвовирусы, ретровирусы) природы. В пользу наследственно обусловленной предрасположенности к болезни Кавасаки свидетельствует связь заболевания с расовой принадлежностью, его распространение в других странах преимущественно среди японских эмигрантов, развитие заболевания у 8-9% потомков переболевших лиц.
Симптомы болезни Кавасаки
Как правило, болезнь Кавасаки возникает в первые 5 лет жизни, отдельные случаи заболевания отмечались у детей до 8-ми лет. Пик заболеваемости болезнью Кавасаки приходится по одним данным на возраст 9-11 мес., по другим — 1,5-2 года. В течении болезни Кавасаки выделяют три периода: острый — 7-10 дней, подострый — 14-21 день и период выздоровления, который может занимать от нескольких месяцев до 1-2 лет.
Болезнь Кавасаки начинается с подъема температуры тела. Без лечения лихорадка сохраняется в течение 2-х недель. Увеличение лихорадочного периода считается прогностически неблагоприятным симптомом.
Кожные проявления болезни Кавасаки могут возникнуть в течение 5 недель от начала заболевания. Они характеризуются полиморфными диффузными элементами в виде мелких плоских пятен красного цвета (макулярная сыпь), волдырей, скарлатиноподобных или похожих на корь высыпаний. Элементы сыпи располагаются в основном на коже туловища, паховой области и проксимальных отделов конечностей. Со временем возникают эритематозные участки, отмечается болезненное уплотнение кожи ладоней и подошв, обуславливающее ограничение движений в пальцах. Разрешение элементов сыпи при болезни Кавасаки начинается примерно через неделю после их появления. Эритематозные пятна сохраняются 2-3 недели, после чего их поверхность начинает шелушиться.
Поражения слизистых оболочек глаз и ротовой полости. У большинства заболевших болезнью Кавасаки в течение первых 7 дней отмечается появление конъюнктивита обоих глаз, обычно не сопровождающегося выделениями. В некоторых случаях ему сопутствует передний увеит. Наблюдается также сухость и покраснение слизистой оболочки ротовой полости, кровоточащие трещины на губах, малиновая окраска языка и увеличение миндалин. Болезнь Кавасаки в 50% случаев сопровождается увеличением шейных групп лимфатических узлов, чаще односторонним.
Поражение сердца и сосудов при болезни Кавасаки может носить характер миокардита, проявляющегося тахикардией, болями в сердце, аритмией и часто приводящего к острой сердечной недостаточности. У 25% пациентов с болезнью Кавасаки через 5-7 недель от начала заболевания выявляются аневризматические расширения коронарных сосудов сердца, которые могут приводить к развитию инфаркта миокарда. В редких случаях появляется перикардит, аортальная или митральная недостаточность. Возможно возникновение аневризм по ходу крупных артерий: локтевых, подключичных, бедренных.
Суставной синдром наблюдается в 35% случаев болезни Кавасаки и длится обычно до 1 месяца. Типичны артралгии и артриты голеностопных и коленных суставов, поражения мелких суставов кистей и стоп.
Возможно поражение органов ЖКТ с возникновением болей в животе, рвоты, поноса. В отдельных случаях наблюдается менингит, уретрит.
Диагностика болезни Кавасаки
Общепринятыми клиническими диагностическими критериями болезни Кавасаки является наличие на фоне продолжающейся более 5 дней лихорадки как минимум 4 из ниже приведенных признаков.
- Двусторонний конъюнктивит.
- Полиморфная сыпь с диффузным распространением по кожному покрову.
- Поражение слизистой рта.
- Изменения кистей и стоп с их покраснением и отеком.
- Увеличение шейных лимфоузлов.
При выявлении аневризмы коронарных артерий достаточным считается наличие 3 из указанных диагностических признаков.
Лабораторная диагностика не дает специфических признаков болезни Кавасаки, однако совокупность выявленных изменений может стать дополнительным подтверждением правильности диагноза. В клиническом анализе крови определяется анемия, лейкоцитоз со сдвигом лейкоцитарной формулы влево, тромбоцитоз, значительное ускорение СОЭ. Биохимический анализ крови выявляет повышение иммуноглобулинов, серомукоида и трансаминаз, появление ЦИК. В анализе мочи может наблюдаться протеинурия и лейкоцитурия.
С целью диагностики сердечной патологии проводится ЭКГ, рентгенография органов грудной клетки, УЗИ сердца, ангиография коронарных артерий. По показаниям проводят люмбальную пункцию и исследование ликвора.
Лечение болезни Кавасаки
Иммуноглобулин. Для купирования происходящих в сосудах воспалительных изменений производится внутривенное введение иммуноглобулина. Оно осуществляется в стационарных условиях в течение 8-12 часов. Если после введения иммуноглобулина не отмечается снижение температуры и уменьшение воспалительных явлений, показано его повторное введение. Наилучшие результаты лечения иммуноглобулином получены при его проведении в первые 10 дней развития болезни Кавасаки.
Ацетилсалициловая кислота. В современной медицине этот препарат назначается только при наличие строгих показаний. Однако в лечении болезни Кавасаки он входит в перечень необходимых медикаментов. Цель его применения — снижение риска образования тромбов и противовоспалительная терапия. После снижения температуры тела дозу ацетилсалициловой кислоты понижают до профилактической.
Антикоагулянты (варфарин, клопидогрел) назначаются для профилактики тромбообразования детям с диагностированными аневризмами сосудов. Кортикостероидная терапия при болезни Кавасаки не проводится, так как исследования показали, что она повышает риск коронарного тромбоза.
Прогноз болезни Кавасаки
Болезнь Кавасаки в большинстве случаев имеет благоприятный прогноз, особенно при своевременно начатой терапии. Однако существует риск летального исхода заболевания (0,8-3%) в связи с тромбозом коронарных артерий и развитием инфаркта миокарда. Более редкой причиной смерти является тяжелый миокардит с выраженной сердечной недостаточностью.
Примерно в 20% случаев у перенесших болезнь Кавасаки детей сохраняются изменения стенок коронарных артерий, которые в отдаленном будущем могут привести к раннему появлению атеросклероза или кальциноза с последующей ишемией сердца, угрожающей развитием острого инфаркта миокарда. Факторами риска, ускоряющими развитие изменений со стороны коронарных артерий, являются артериальная гипертензия, гиперлипидемия, курение. В связи с этим пациенты с болезнью Кавасаки после выздоровления должны находиться под постоянным наблюдением кардиолога или ревматолога, раз в 3-5 лет проходить полное обследование сердца, включая ЭХО-ЭГ.
Версия: Клинические рекомендации РФ (Россия)
Общая информация
Союз педиатров России
Слизисто-кожный лимфонодулярный синдром [Кавасаки] (синдром/болезнь Кавасаки) у детей
МКБ 10: М30.3
Год утверждения (частота пересмотра): 2016 (пересмотр каждые 3 года)


Классификация
• Болезнь Кавасаки, неполная форма от 05.2013 года. Окклюзия правой коронарной артерии. ХСН I, ФК I по NYHA.
Европейским обществом детских ревматологов (Paediatric Rheumatology European Society - PReS) и Европейской лигой по проблемам ревматизма (European League against Rheumatism - EULAR) в 2006 г. принята следующая классификация васкулитов у детей: [13].
• Гипокомплементемический уртикарный васкулит
Этиология и патогенез
Этиология синдрома Кавасаки до настоящего времени окончательно не установлена. Авторы большинства многочисленных эпидемиологических и иммунологических исследований склоняются к тому, что наиболее вероятным причинным фактором может служить инфекционный агент (предположительно вирус) [1]. Кроме того, немаловажными факторами в развитии синдрома Кавасаки могут быть аутоиммунные механизмы и генетическая предрасположенность [2,3,4]. На сегодняшний момент имеются данные о 6 генетических локусах, связанных с этим заболеванием [5].
Эпидемиология
Клиническая картина
Наиболее характерные проявления синдрома Кавасаки представлены в табл. 1.
Таблица 1 - Стадии синдрома Кавасаки [15]
| Стадия | Характеристика | Продолжительность |
| Лихорадка и симптомы острого воспаления (инъецированность конъюнктив, эритема слизистой оболочки полости рта, эритема и отеки кистей и стоп, сыпь, шейная лимфоаденопатия), миокардит, выпот в полость перикарда | 1–2 нед или более до исчезновения лихорадки | |
| Подострая | Разрешение лихорадки, возможная персистенция инъецированности конъюнктивы, шелушение пальцев рук и ног, тромбоцитоз, артериит коронарных артерий, повышение риска внезапной смерти | Со 2-3-й недели |
| Выздоровление | Все клинические симптомы заболевания разрешаются, стадия длится до нормализации СОЭ |
Необычно начало СК с картины заглоточного абсцесса (лихорадка, болезненность при поворотах головы, тризм) с гипоэхогенным (нативная КТ плотность 20-30 ед) линзообразным, не накапливающим контраст скоплением в заглоточной области на КТ. Отсутствие гноя при вскрытии припухлости на задней стенке глотки и сохранение температуры несмотря на антибактериальную терапию, легкий склерит и эффект от введения 2 г/кг ВВИГ, а также шелушение кожи ладонной поверхности пальцев позволяют подтвердить диагноз СК [22]. Читайте также:
 Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу. Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.
|

