Какие есть прививки от орви и гриппа
Что из себя представляет вирус гриппа?

О гриппе говорят как об одной инфекции. Но на самом деле существует несколько видов, а точнее типов , вируса гриппа. Люди могут заражаться тремя из них — типами А, В и С.
Самый разнообразный — это вирус типа А. Именно он был причиной пандемии испанки в начале прошлого века. Это известно точно, так как в последующие годы его смогли восстановить из образцов 1918 года и определить, что это был подтип H1N1.
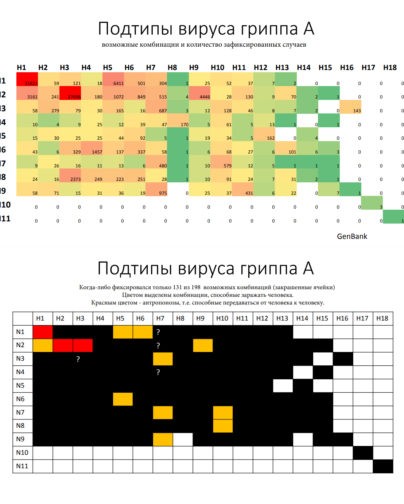
В зависимости от строения двух поверхностных антигенов (белков) и их сочетания вирусы гриппа А подразделяются на подтипы. Возможно аж 198 комбинаций, но пока что зафиксировано только 131 ( таблица ниже ). Из всего этого многообразия только 3 комбинации могут передаваться от человека к человеку.
Вирус типа B чаще всего встречается у человека и морских млекопитающих. Впервые его выделили в 1940 году, он циркулировал параллельно с вирусами типа А, но в конце 1980-х годов что-то произошло и тип разделился на две линии: Виктория и Ямагата.
Линии гриппа В тоже отличаются друг от друга по строению поверхностных антигенов, циркулируют обычно вместе, но в разных пропорциях, и именно поэтому сейчас так актуальна тетравалентная вакцина. В трехвалентную вакцину включают только одну из линий гриппа В.
Важно отметить, что по симптомам грипп В невозможно отличить от гриппа А, он такой же тяжелый.
Грипп С у человека встречается очень редко, чаще всего у млекопитающих. У детей протекает в виде легкого ОРВИ, почти бессимптомно, так что он мало изучен. И вакцины от него тоже нет, так как его эпидемическая значимость ничтожна. Но есть места, где и этот грипп под присмотром, например, в Гонконге все образцы при ОРВИ обязательно тестируют на грипп, данный тип выявляется в среднем в 1-2% случаев.
Никаким другим гриппом человек заболеть не может?
Может. Человек заражается гриппом от животных, но так как он не является специфическим хозяином для этих вирусов, то другие люди от него не перезаражаются.
Вообще, чтобы так заразиться, человеку нужно длительно находиться среди зараженных птиц или животных (американская ярмарка свиней — лидер по регистрации вируса гриппа свиней), поэтому в России это нонсенс, а в стране, где частью повседневной жизни являются, например, птичьи рынки (в Азии, Египте), где птицу убивают и ощипывают прямо на месте — норма.
Большинство этих вирусов либо вообще не представляют угрозы для человека, либо протекают в виде легкого ОРВИ. Но есть и весьма патогенные, например, H5N1 или H7N9.
Какова природа сезонности гриппа?
Мы лишь знаем, что сезонность гриппа наблюдается там, где есть климатическая сезонность. А в тропиках заболеваемость фиксируется на протяжении всего года примерно на одном уровне. То есть мы видим корреляцию, но объяснить, почему это влияет на заболеваемость, пока что не можем.
Как предсказывают, какой вирус будет в новом сезоне?
Под эгидой Всемирной организации здравоохранения (ВОЗ) действует Глобальная система надзора за гриппом (GISRS, Global Influenza Surveillance and Response System).

В 114 странах мира существуют официально признанные ВОЗ Национальные центры по гриппу, один или несколько, которые заняты сбором информации по гриппу в своей стране или ее части. Они проводят тестирование мазков больных ОРВИ на предмет наличия в них вирусов гриппа, изучают их строение и генетические свойства. Методы исследования стандартизованы для всей сети ВОЗ, и это замечательно, потому что мы имеем единый подход по всему миру и все данные получаются единообразными, их можно сравнивать.
Полученные данные о вирусе (генотип, антигенная структура, устойчивость к противовирусным препаратам) вносятся в специальную базу данных FLUNET , куда стекается также информация по заболеваемости. Это глобальный информационный портал по гриппу.
Вся информация в итоге стекается в Сотрудничающие центры ВОЗ по справочной информации и исследованиям в области гриппа (СЦ ВОЗ). Их в мире всего пять (Лондон, Атланта, Мельбурн, Токио, Пекин), к каждому из которых приписаны определенные страны/регионы ВОЗ.
Два раза в год проходят Сезонные вакцинные совещания по выбору штаммов — кандидатов для включения в гриппозные вакцины (Seasonal influenza vaccine composition meeting). В феврале для северного полушария, в сентябре для южного. В рамках этой встречи выбирают вакцинные штаммы вируса на будущий сезон.
Как выбирают вакцинный штамм?
На основании собранных данных проводят анализ ситуации за прошедший сезон и определяют, какой вирус встречался наиболее часто или в начале сезона был представлен незначительно, а к концу был наиболее распространен (оказался самым приспособленным). В будущем сезоне вирус будет очень похож на тот, что доминировал под конец прошедшего. При помощи антигенного и генетического анализа, а также математического моделирования решают, стоит ли менять штаммы в вакцине (отдельно по каждому из 4 вариантов вакцинного вируса).
Как работает вакцина от гриппа?
Вакцина от гриппа каждый год новая.
Вакцины от гриппа могут быть введены одновременно с любыми другими вакцинами. Для детей и беременных производятся вакцины без консервантов. Иммунитет развивается примерно через 14 дней после прививки.
Как оценивают эффективность вакцины от гриппа?
Вакцину оценивают по критериям CPMP — Комитета по патентованным лекарственным препаратам (Committee for Proprietary Medicinal Products). Комитет входит в состав Европейского агентства по оценке лекарственных препаратов (ЕМЕА), однако пользуется значительной самостоятельностью.
Собственно критерии эффективности вакцины заключаются в следующем:
- Уровень сероконверсии (процент лиц, у которых титр антител повысился более чем в 4 раза по сравнению с исходным) должен быть более 40%.
- Уровень серопротекции (процент лиц, у которых титр антител более 1:40) должен достигаться не менее чем у 70% привитых.
- Фактор сероконверсии (кратность прироста средних геометрических титров антител по сравнению с исходным) — не менее чем в 2,5 раза.
По данным исследований 70-80-х годов, выполнение данных критериев коррелирует с защитой от гриппозной инфекции.
Согласно отчету ВОЗ от 2005 года , суммирующему данные исследований инактивированных вакцин за последние 20 лет, для достижения озвученных лимитов в вакцине должно быть по 15 мкг каждого из включенных в нее антигенов.
Однако это не означает, что тот же уровень серопротекции и сероконверсии не может достигаться другими методами, например, добавлением адъюванта. Если по результатам клинических испытаний вакцины с адъювантом и сниженным содержанием антигена показали соответствие критериям, оценивающим эффект от их применения, то можно сказать, что они соответствуют критериям ВОЗ, так как критерии определяют не концентрацию антигена, а иммунный ответ на вакцину.
Если я сделала прививку, то не заболею гриппом?
Если вы своевременно сделали прививку и встретились с вирусом гриппа, совпадающим по строению с одним из тех, от которого была сделана прививка, то вы не заболеете. Но всегда есть определенная вероятность, что вам попадется другой вариант вируса, и тогда вакцина окажется неэффективной. Прогноз ВОЗ не всегда сбывается. Но если не вакцинироваться вообще, то риск заболеть гораздо выше.
От других острых респираторных вирусных инфекций вакцина от гриппа вас защитить не сможет.
Может ли вакцина от гриппа вызвать грипп?
Важно понимать, что неживые вакцины никак не могут становиться причиной заболевания гриппом! Они могут вызывать недомогание, как любая другая прививка, но так как живого вируса в них не содержится, то причиной инфекционного заболевания они быть не могут.
Также сто́ит помнить, что вакцина не действует моментально. Организму необходимо минимум 2 недели, чтобы наладить производство антител в ответ на введенные антигены, ведь он видит их впервые! Поэтому если по пути из прививочного кабинета вы столкнетесь с больным гриппом, то заболеете, ведь вакцина еще не успеет сработать!
Именно поэтому наиболее эффективна вакцинация до начала эпидемиологического сезона. В этом случае иммунитет успеет сформироваться заблаговременно и организм будет готов к встрече с инфекцией. Но если по какой-то причине вы не успели сделать прививку заранее, то ее можно сделать и в течение сезона, просто шанс оказаться нос к носу с больным гриппом до начала действия вакцины в этом случае выше.
Какие вакцины от гриппа существуют?
Большинство современных вакцин от гриппа — это неживые вакцины:
Цельновирионная вакцина содержит просто убитый вирус целиком. Такие вакцины уже почти не применяются, так как они очень реактогенные. Однако на них вырабатывается наиболее сильный иммунный ответ, и в случае тяжелой эпидемиологической ситуации (например, пандемии) начинают производить именно эту разновидность, так как польза от нее превышает возможные риски и побочные эффекты.
Для кого наиболее опасен грипп?
Наиболее опасен грипп для детей до 5 лет, пожилых и беременных , а также лиц в состоянии иммуносупрессии (иммунодефициты разной природы, онкопациенты после химиотерапии/облучения, получающие кортикостероидную терапию и др.). Их всех необходимо прививать в первую очередь.

Американский консультативный комитет по вопросам вакцинации (ACIP) рекомендует вакцинацию против гриппа беременных женщин, которые в момент начала сезона гриппа находятся на 14-й (или больше) неделе беременности. Вакцинация, начиная со второго триместра, объясняется тем, что в первом триместре есть риск самопроизвольного прерывания беременности и выкидыш после вакцинации может быть неправильно истолкован как следствие вакцинации.
Однако беременные женщины, которые имеют более высокие риски заражения гриппом, должны быть вакцинированы перед началом эпидемии независимо от срока беременности. В Российской Федерации на этот счет даже есть специальные клинические рекомендации .
Здоровое взрослое население имеет меньше шансов столкнуться с осложнениями или смертью в результате этой инфекции, но могут заражать окружающих из групп риска, так что по возможности лучше сделать прививку и им, тем самым снизить шансы заболеть для их уязвимого окружения. Особенно для тех, кто в силу возраста еще не может быть привит (младенцы до 6 месяцев) или не может сформировать полноценный иммунный ответ на вакцину (люди с иммуносупрессией).
Я простудился, можно ли мне прививаться от гриппа? Сколько ждать после болезни?
Если мы говорим о плановой вакцинации до начала эпидемического сезона, то во всем мире врачи рекомендуют делать прививку сразу после исчезновения клинических симптомов. В России рекомендации по сроку медотвода после острого инфекционного заболевания определяются Методическими указаниями о противопоказаниях к профилактическим прививкам , которые гласят:
Плановая вакцинация в случае острого заболевания откладывается до выздоровления (или периода реконвалесценции). Это связано с тем, что развитие осложнения основного заболевания или его неблагоприятный исход могут быть истолкованы как следствие проведенной вакцинации . Врач определяет необходимый интервал (в пределах 2-4 недель), руководствуясь, в первую очередь, степенью риска развития осложнения заболевания.
В большинстве инструкций к вакцинам вы встретите фразу, что легкие респираторные и кишечные вирусные инфекции не являются противопоказанием к вакцинации, однако все же желательно, чтобы пришедший на вакцинацию человек уже не был заразен для окружающих, потому что в очереди на вакцинацию в больнице он встретит здоровых людей.
В эпидемический сезон ситуация другая. Прививку делают даже на фоне болезни, поскольку польза превышает возможные риски , что также оговорено в методических указаниях.
Какие это могут быть риски?
Для некоторых пациентов вакцина может оказаться менее эффективной. Например, для онкологических больных в состоянии иммуносупрессии, которые только что прошли химиотерапию или находятся в процессе ее прохождения. Иммунная система подавлена, она не может адекватно ответить на дозу вакцины. Но даже тот незначительный эффект, который будет получен, может оказаться жизненно важным для этой категории.
Еще один возможный риск, как уже говорилось выше — это возможная дискредитация вакцинации. Прививка может вызвать недомогание, схожее с симптомами инфекционного заболевания, которые могут быть неверно интерпретированы. Если мы делаем прививку на фоне какой-то болезни, то можем подумать, что она усилила или даже вызвала болезнь.
Существуют какие-либо еще противопоказания для вакцинации против гриппа?
Единственным абсолютным противопоказанием к применению гриппозных вакцин является зафиксированная гиперчувствительность к компонентам вакцины. Как правило, выявленная в результате введения предыдущей дозы вакцины.
Аллергические и даже анафилактические реакции на куриный белок сейчас не рассматриваются как противопоказание для вакцинации от гриппа, но предупредить врача об этом перед вакцинацией все-таки стоит.
Когда именно нужно пройти вакцинацию?
В нашем полушарии раньше, чем в конце августа, вакцинация от гриппа обычно не начинается. Самый оптимальный вариант — завершить вакцинацию до конца сентября-октября, чтобы к началу сезона быть уже защищенным от гриппа.
Если в этот период вакцинацию завершить не удалось, это не значит, что позже ее проводить не нужно. Например, детям делают прививку от гриппа с 6 месяцев. Если ребенок достигнет этого возраста в декабре и еще не болел, то вакцина может защитить его от вируса в оставшуюся часть сезона.
В каком возрасте и по какой схеме делают прививку от гриппа?
Прививку от гриппа делают ежегодно. Минимальный разрешенный возраст для вакцинации — 6 месяцев.
Дети с 6 месяцев до наступления 3 лет:
- Если прививка делается впервые, то вакцинацию проводят двукратно в дозе 0,25 мл с интервалом не менее 4 недель.
- Если в прошлом сезоне прививку от гриппа уже делали, то — однократно 0,25 мл.
Дети с 3 до 9 лет:
- Впервые вакцинация проводится дважды по 0,5 мл с интервалом в 4 недели.
- Ранее привитые — однократно 0,5 мл.
Взрослые: однократно — 0,5 мл.
И напоследок. Осенью кроме гриппа нас атакуют сотни других вирусов. По одним только симптомам без лабораторного подтверждения мы не можем сказать, был ли это именно грипп или что-то иное. Но вакцина защищает только от гриппа! Перед другими вирусами вы все так же беззащитны, поэтому не пренебрегайте неспецифическими мерами профилактики — разнообразно питайтесь, высыпайтесь, как можно чаще проветривайте помещения и мойте руки. Все эти меры в комплексе с вакцинацией от гриппа позволят максимально снизить риск ОРВИ.
Читайте также:
В октябре еще не поздно поставить прививку против гриппа. Эпидемический сезон еще не настал, а отсутствие настоящих холодов способствует тому, чтобы организм без проблем воспринял иммунизацию. Но защитить себя и близких многим мешают мифы, с которыми не устают бороться врачи. Разберем главные из них.
Но успеть до начала эпидемиологического сезона еще можно, помня, что на выработку иммунитета организму обычно требуется около двух недель. Профилактическая кампания завершается в середине декабря — примерно за месяц до того, как ОРВИ и грипп получают массовое распространение. Также неплохо было бы успеть до наступления настоящих холодов, когда повышается риск простуды. Одно из обязательных условий успешной иммунизации против гриппа — организм должен быть здоровым, по крайней мере, в течение двух недель до прививки.
Нет, заболеть после прививки невозможно. Во всех без исключения вакцинах против гриппа используется не сам вирус, а лишь его отдельные фрагменты. Такие вакцины называют инактивированными, и они подходят даже людям с ослабленным иммунитетом, включая малолетних детей (с 6 месяцев) и пожилых (старше 60 лет).
Так что, для кого это актуально — удачный момент для вакцинации надо выбирать с лечащим или наблюдающим врачом. Кстати, всем остальным перед прививкой тоже не мешает показаться терапевту: пусть вас осмотрит и убедится, что все в порядке.
Представление, что импортное всегда лучше отечественного, укоренено в нас настолько, что порой даже сами врачи, пусть и полушепотом, советуют не применять российскую вакцину. Но на самом деле, если у вас есть выбор, надо обращать внимание на сам препарат, а не на его происхождение. Простой пример: в прошлом году вышла новая отечественная вакцина, которая содержала четыре штамма вируса, о распространении которых предупредила Всемирная организация здравоохранения. В то время как все импортные препараты, использовавшиеся в России, содержали только три штамма.
Кроме того, две из трех известных отечественных вакцин были выпущены с более умеренной дозировкой (содержали не по 15 мкг каждого антигена, а по 5-11 мкг), тем самым сделав еще менее значительным риск упомянутых прививочных реакций без ущерба для иммунологической эффективности самих вакцин. (Дополнение от 18:37 24 октября. Следует уточнить, что рекомендация ВОЗ — использовать вакцины с 15 мкг антигена. Вакцины с меньшим содержанием могут быть менее эффективны, считают в ВОЗ. Но наши производители парируют тем, что снижение дозировок компенсируется добавлением в состав вакцин специальных веществ — адъювантов, которые усиливают иммунный ответ. А то, что эффективность от этого не страдает, доказано клиническими испытаниями, утверждают они. Сейчас этот вопрос — предмет довольно напряженной дискуссии в отечественной фармакологии).
В остальном разницы между импортными и отечественными вакцинами нет. Все они гарантированно содержат актуальные штаммы вируса типов А и В — в соответствии с эпидемической ситуацией в мире и составленными на ее оценке рекомендациями ВОЗ. Изготовление вакцин, что у нас, что за рубежом, проходит по строгим стандартам, которые включают необходимые клинические исследования как до регистрации препарата, так и после нее.
Вообще, правила запрещают лечебно-профилактическим учреждениям даже хранить вакцины, которые остались невостребованными по окончании сезона иммунопрофилактики. Они специальным порядком сдаются и утилизируются. За этим строго следят. В современной России, конечно, возможно все, но вряд ли случаи нарушения удалось бы утаить. И вряд ли кто-то в медицинских кругах возьмет на себя смелость пойти на подобное. Во всяком случае наш поиск в новостном архиве закончился ничем.
Так или иначе, каждый посетитель кабинета иммунопрофилактики вправе попросить показать ампулу, где должна быть проставлена дата производства препарата. Можно также попросить предъявить сопроводительные документы, включая сертификат безопасности.
Самые недоверчивые вполне могут приобрести свежую вакцину в аптеке и прийти с ней в процедурный кабинет. Для этого вам понадобится термоконтейнер или, на худой конец, обычный бытовой термос с широким горлышком. Вакцина требует постоянного особого температурного режима, иначе испортится и станет бесполезной. Кроме того, прививка должна быть поставлена не позже, чем через два часа. Так что во избежание лишних проволочек хорошо бы договориться с медкабинетом заранее. Кстати, не забудьте взять в аптеке чек, подтверждающий, что вакцину вы купили где надо.
А это, пожалуй, главный миф, который надо разбирать по пунктам, потому что у противников профилактической вакцинации самые разные аргументы. Например, подвергается сомнению ежегодная вакцинация: мол, иммунитет остался после прививки в прошлом году. Это не так: иммунитета хватает в лучшем случае только на 12 месяцев. О том же стоит помнить тем, кто переболел гриппом прошлой зимой и убежден, что в новый эпидсезон болезнь его не возьмет. Даже если бы иммунитет сохранялся так надолго, не надо забывать, что вирусы мутируют и приходят к нам обновленными. Не защищен от гриппа и тот, кто до начала сезона успел переболеть ОРВИ.
Еще больше скептиков среди тех, кто делал прививку, но все же переболел. Здесь важно разобраться, почему и чем именно. Грипп — самый зловредный, но не единственный из большого числа респираторных вирусов, которые могут накинуться на нас зимой.
Вот почему при первых же симптомах надо вызывать врача, а не пытаться лечиться самостоятельно, не вполне понимая, что именно надо лечить.
Есть и другая причина, по которой прививка могла не сработать, и мы о ней уже говорили: вакцинация была проведена на фоне простуды или инфекционной болезни, которые отвлекли ресурсы организма и не дали ему должным образом подготовиться к вирусной атаке.
В любом случае, организм будет лучше готов к сезонным болезням и гораздо лучше их перенесет, избежав осложнений, которые могут быть летально опасны, например, для людей старшего возраста. Вот пара неплохих аргументов за то, что прививки на самом деле работают: в Екатеринбурге по итогам сезона 2018–2019 годов только 6% заболевших с подтвержденным диагнозом гриппа были с прививкой в текущем сезоне, а у 94% заболевших прививки против гриппа не было. При этом среди тех, кто умер в результате гриппа или принесенных им осложнений, за все годы вакцинации в этом городе не было ни одного привитого.
Адреса пунктов, где можно сделать прививку в Москве, можно узнать на Официальном сайте мэра Москвы.
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
Острые респираторные вирусные инфекции (ОРВИ), в том числе и грипп, образуют наиболее распространенную группу патологии, которая в структуре инфекционной заболеваемости занимает 95-97%. Ежегодно в России эти инфекции поражают от 10 до 40% всего населения. Материальный ущерб от гриппа превышает затраты на все остальные инфекционные заболевания вместе взятые. Эпидемии гриппа сопровождаются высокой летальностью, особенно у лиц старше 65 лет и детей раннего возраста. Причиной смерти является не сам грипп, а вызванные им осложнения (до 70-75% случаев), прежде всего со стороны бронхолегочной и сердечно-сосудистой систем. По данным статистики, в Санкт-Петербурге за последние 30 лет средний показатель смертности от болезней органов дыхания составил 37,0 на 100 тыс. населения. В структуре смертности от болезней органов дыхания доля смертных случаев, вызванных гриппом и ОРЗ, в среднем равна 5,4%. Максимальная смертность от гриппа и других ОРВИ, составившая 34,5, пришлась на детей в возрасте до 2 лет. В возрастной группе населения с 3 до 49 лет этот показатель колебался от 0,5 до 0,8 и только у лиц в возрасте 50-59 и старше 60 лет повысился до 1,3 и 2,5 соответственно. Таким образом, усредненный показатель смертности от гриппа и других ОРВИ у детей младшего возраста в 14-69 раз выше, чем в остальных возрастных группах.
Вакцинация против гриппа не только способствует защите от самого гриппа, но и приводит к снижению частоты присоединения ОРВИ. Так, среди вакцинированных детей и взрослых ОРВИ были зарегистрированы соответственно в 5,7 и 8,5% случаев. При проведении повторной ежегодной вакцинации во взрослых коллективах в период очередного подъема респираторной заболеваемости получено достоверное снижение заболеваемости в восемь раз.
В России зарегистрировано несколько вакцин для специфической профилактики гриппа. Все они производятся с учетом как международных, так и российских рекомендаций по штаммовому составу, который ежегодно меняется с учетом ожидаемых циркуляций разновидностей вирусов гриппа.
Существуют три разных типа инактивированных вакцин: цельно-вирионные (первое поколение вакцин), расщепленные сплит-вакцины (вакцины второго поколения) и субъединичные (вакцины третьего, наиболее современного поколения).
Вакцины третьего поколения производят только на основе выделенных поверхностных антигенов вирусов гриппа А+В - гемагглютинина и нейраминидазы. Субъединичные вакцины, в связи с высокой степенью их очистки от балластных веществ, обладают отличной переносимостью, и их можно применять для вакцинации всех возрастных групп.
Из зарубежных субъединичных вакцин в России зарегистрирована и используется с 1998 года вакцина Инфлювак, которая применялась не только у здоровых детей, но даже у детей с тяжелой соматической патологией. Исследования по изучению эффективности переносимости вакцины Инфлювак в сезон 1999/2000 года у данной группы детей показали, что через четыре недели после вакцинации отмечено четырехкратное нарастание титров антител к штаммам вируса гриппа А и В. Кроме того, косвенно отмечено нарастание антител до защитных титров в 96% к штамму А/Москва/10/99 (H3N2), который циркулирует по России в последние годы, хотя данный московский штамм не входил в состав вакцины. Кроме того, ближайший период времени после вакцинации у детей с нарушенным состоянием здоровья протекал без развития побочных реакций.
В ноябре 1999 г. 100 медицинских работников приемного и трех реанимационных отделений, сотрудникам администрации московской городской клинической больницы №64 были привиты вакциной Инфлювак. В качестве контрольной группы была выбрана московская наркологическая клиника №17, медицинские работники которой не прививались против гриппа и не получали неспецифической профилактики.
Заболеваемость гриппоподобными инфекциями в коллективе, где не проводилась иммунизация, была в 12,5 раз выше и составила 3,75 на 100 человек против 0,3 в привитом коллективе с охватом прививками лишь 16%. Представленные данные убедительно свидетельствуют о высокой степени защиты вакцинируемых от гриппа (табл. 1).
Сравнительная оценка заболеваемости гриппом и ОРВИ привитых и непривитых внутри опытного учреждения (ГКБ №64), представленная в таблице 2, выявила, что показатель заболеваемости на 100 работающих среди непривитых также был незначительным и составил 0,4, а среди привитых заболеваемость данными инфекциями не зарегистрирована.
С целью сбора материалов, характеризующих наличие, частоту и интенсивность местных и общих постпрививочных реакций, в течение 5-7 дней после вакцинации проводилось медицинское наблюдение за привитыми вакциной Инфлювак. Итоги наблюдения показали, что необычные реакции на введение препарата и осложнения не регистрируются. Имели место лишь 2 слабые местные реакции, проявившиеся в виде гиперемии в месте введения препарата, что составляет 2% от всех провакцинированных, т.е. вакцина Инфлювак не является реактогенной. При этом увеличения риска заболеваемости гриппом у лиц с указанными выше прививочными реакциями не выявлено. При оценке общего состояния здоровья привитых субъективные жалобы на нарушения общего характера в группе привитых вакциной Инфлювак не отмечались.
Исходя их проведенного опроса вакцинированных медиков, отмечена положительная оценка проводимого мероприятия: вакцинация не вызывала побочных реакций и осложнений, переносилась хорошо.
Таким образом, полученные результаты работы по иммунизации детского и взрослого населения вакциной Инфлювак свидетельствуют о четко выраженной связи между вакцинацией и заболеваемостью гриппом и другими ОРВИ, о высокой эффективности прививок, как мероприятия, уменьшающего риск заболевания острыми респираторными вирусными инфекциями.
По материалам НИИ вакцин и сывороток имени И.И. Мечникова и
Сегодня мы поговорим, пожалуй, об одних из самых актуальных заболеваний: о гриппе и простуде, а также о бактериальных инфекциях. О том, как по симптомам отличить вирус гриппа от других простудных инфекций, как отличить вирусную инфекцию от бактериальной, и чем стоит лечиться. Также узнаем, стоит ли применять противовирусные препараты, и когда действительно нужно употреблять антибиотики, и нужно ли делать прививки от гриппа.
Что нужно понять в первую очередь, когда начались симптомы простуды? В первую очередь нужно понять, грипп это или простуда для того, чтобы избежать возможных осложнений. При гриппе риск осложнений выше, и больному необходимо помнить, что постельный режим ему жизненно необходим, а также не забывать о том, что он может стать источником вируса гриппа для окружающих.
Чем отличается грипп от простуды? Симптомы гриппа, как правило, начинаются сразу с высокой температуры и сильной слабости, также больного беспокоит сухой кашель, головная боль, присоединяется ломота в мышцах, костях, суставах. А вот простудные инфекции (вызванные аденовирусом, риновирусом) чаще начинаются с насморка и болей в горле, для них не характерна такая высокая температура и нет такой сильной слабости.
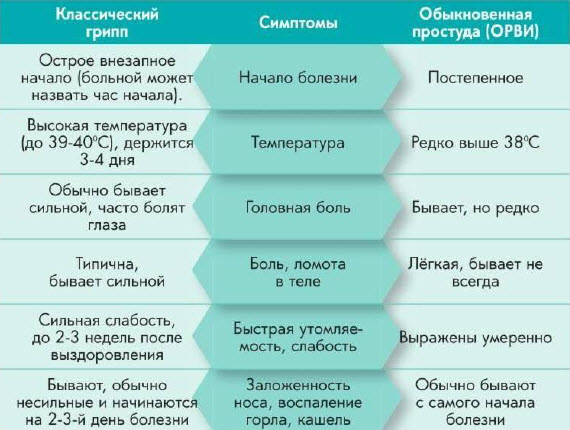
Что нужно предпринять при первых симптомах гриппа и ОРВИ? Как при гриппе, так и при любой другой простудной инфекции необходим постельный режим прежде всего. В первые сутки можно принять противовирусный препарат, это поможет сократить немного период болезни и уменьшить симптомы гриппа и ОРВИ, однако следует помнить, что риск осложнений противовирусные препараты не уменьшают, и на сам вирус они вовсе не действуют. Нет ни одного противовирусного препарата, клиническая эффективность которого была бы доказана, кроме препарата Тамифлю, однако по цене его может себе позволить не каждый, и он действует только на вирус гриппа А и В, в отношении других вирусов бессилен.
В общем, принимать или не принимать противовирусные препараты, решать самому больному.
Что делать с температурой при ОРВИ и гриппе? При высокой температуре в организме вырабатываются интерфероны — специальные белки, которые воздействуют на вирусы, поэтому, если пациент нормально переносит температуру 38 градусов, то спешить не нужно. Но если температура переносится плохо, то лихорадку выше 37,5 градусов лучше снижать такими препаратами, как Парацетамол или Ибупрофен.
Также при простуде и гриппе используется симптоматическая терапия (если имеются симптомы заложенности и кашля):
- сосудосуживающие капли в нос (например, ксилометазолин),
- в нос также можно использовать капли Деринат,
- при сухом кашле можно использовать противокашлевые препараты (к примеру, Синекод),
- ингаляции минеральной водой, это поможет облегчить кашель, также ингаляции эфирными маслами, Мирамистином, Диоксидином с помощью ингаляторов.
Как распознать симптомы осложнений гриппа?
Для этого необходимо знать, как отличить вирусную и бактериальную инфекции. Как мы выясняли, вирусная инфекция начинается остро, с высокой температуры, слабости, ломоты в мышцах (при гриппе), или боли в горле, насморке (при простудных инфекциях). А вот бактериальная инфекция не возникает сама по себе у людей, которые не страдают хроническими заболеваниями. Бактериальная инфекция, как правило, присоединяется на 5-7 сутки болезни и локализуется там, где находит более благоприятные условия существования.
Одно из самых распространенных бактериальных осложнений гриппа – это бактериальный бронхит. При бронхите кашель становится влажным, могут появиться боли в грудной клетке. При этих симптомах необходимо обязательно обратиться к врачу, который должен аускультативно определить наличие хрипов, исключить пневмонию, которая тоже может возникнуть как осложнение вирусной инфекции, хотя встречается это реже, в основном при ослабленном иммунитете. Итак, боли в грудной клетке и влажный кашель являются признаками бактериальной инфекции. В данном случае вопрос о применении антибиотиков решает врач.
При бронхите противокашлевые препараты применять нельзя, применяются отхаркивающие средства (например, Амброксол), ингаляции с отхаркивающими средствами (Лазолван), можно использовать ультразвуковые ингаляторы, также необходимо обильное теплое питье, при сочетании бронхита с насморком применяют сосудосуживающие капли (Ксилометазолин), необходим также полупостельный режим и обильное теплое питье.
Синусит – также бактериальное осложнение вирусной инфекции. Синусит – это воспаление околоносовых пазух, к самым распространенным синуситам относят гайморит (воспаление гайморовых пазух) и фронтит (воспаление лобных пазух). Желтые или зеленые выделения из носа могут быть признаком бактериальной инфекции, могут быть признаком синусита, но это не всегда так, иногда это погибшие лейкоциты и клетки слизистой. Если сосудосуживающие капли почти не помогают и больного беспокоят боли в лице, которые усиливаются при наклоне вперед, а также есть ощущение жара и тяжести в области лица, то скорее всего это синусит. Боль в лице очень важный симптом, если боль возвращается после приема обезболивающих, и усиливается при наклонах, то диагноз синусит может даже не требовать рентгенологического подтверждения, и затемнение на рентгеновском снимке может свидетельствовать лишь об отеке слизистой пазух носа. Однако снимок делают в основном для того, чтобы выбрать метод лечения при гайморите. Если гайморит экссудативный, то на рентгене мы увидим уровень жидкости, для лечения необходимо сделать прокол с последующим дренированием гайморовых пазух, если гайморит катаральный, то лечение консервативное. Кроме рентгендиагностики можно применять УЗИ пазух носа, магниторезонансную томографию пазух носа. Лечением синусита должен заниматься только врач.
Итак, при синусите характерны сильные боли в лице и желтые, желто-зеленые выделения из носа.
Сильная боль в горле может являться симптомом ангины. Как правило, ангина не вызывает затруднений в диагностике даже самим больным, для нее характерна сильная боль в горле, особенно при глотании, высокая температура, при осмотре видны характерные налеты. Лечится антибиотиками, которые при данной патологии необходимы. При ангине нужно обязательно обратиться к врачу. Ангина возникает самостоятельно, без предшествующей вирусной инфекции. Неправильно леченная и не леченая ангина может стать причиной пороков сердца, ревматического артрита и даже гломерулонефрита, поэтому лечить ангину самостоятельно не стоит.
Нужны ли прививки от гриппа? Важно отметить, что прививка защищает только от некоторых видов гриппа. Вирусов гриппа и других простудных вирусов достаточно много, от аденовирусов и риновирусов прививок нет, но риск осложнений значительно выше именно у вируса гриппа. Можно сказать, что целесообразно сделать прививку от гриппа тем пациентам, у которых в окружении есть тяжелобольные и маленькие дети, потому что риск заболеть пневмонией, перенеся грипп, у них значительно выше.
Для профилактики гриппа хорошо использовать мазь Виферон, Оксолиновую мазь (хотя эффективность Оксолиновой мази достаточно спорная), а также одноразовые маски в местах скопления людей, но нельзя забывать, что маска должна плотно прилегать к лицу и меняться через каждые два часа, есть маски, которые рассчитаны на 4-6 часов, но стоят они дороже.
Также не стоит забывать о мытье рук с мылом после прихода с улицы, поскольку большинство микроорганизмов попадает в организм через ручной контакт. Мытье рук с мылом – хорошая профилактика гриппа и простудных заболеваний.
Читайте также:


