Инфекционный мононуклеоз вызванный вирусом эпштейна-барр у ребенка
Инфекционный мононуклеоз (синонимы: Эпстайна–Барр инфекционный мононуклеоз, Эпштейн-Барр вирусная инфекция, болезнь Филатова, железистая лихорадка, моноцитарная ангина, болезнь Пфейффера; англ. infectious mononucleosis; нем. infectiose mononukleos).
Антропонозная инфекционная болезнь, вызываемая вирусом Эпштейн-Барр (ЭБВ) с аэрозольным механизмом передачи. Болезнь характеризуется циклическим течением, лихорадкой, острым тонзиллитом, фарингитом, выраженным поражением лимфоидной ткани, гепатоспленомегалией, лимфомоноцитозом, появлением в крови атипичных мононуклеаров.
Код по МКБ -10
B27.0. Мононуклеоз, вызванный гамма-герпетическим вирусом.
Этиология (причины) инфекционного мононуклеоза
Возбудитель Эпштейн-Барр вирусной инфекции (ВЭБ, ЭБВ) относят к группе вирусов герпеса (семейство Herpesviridae, подсемейство Gammaherpesvirinae, род Lymphocryptovirus.), вирус герпеса человека типа 4. Содержит ДНК, имеющую форму двойной спирали, в которой закодировано более 30 полипептидов. Вирион состоит из капсида диаметром 120–150 нм, окружённого оболочкой, содержащей липиды. Капсид вириона имеет форму икосаэдра. Вирус Эпштейн-Барр обладает тропизмом к В-лимфоцитам из-за наличия на их поверхности рецепторов для этого вируса. Вирус может длительное время персистировать в клетках хозяина в латентной форме. Имеет антигенные компоненты, общие с другими вирусами группы герпеса. Антигенно однороден, содержит следующие специфические антигены: вирусный капсидный антиген, ядерный антиген, ранний антиген и мембранный антиген. Антигены вируса Эпштейн-Барр индуцируют продукцию антител — маркёров Эпштейн-Барр вирусной инфекции.
Устойчивость в окружающей среде низкая. Вирус быстро погибает при высыхании, под действием высоких температур (кипячение, автоклавирование), обработке всеми дезинфицирующими средствами.
В отличие от других герпетических вирусов ЭБВ вызывает не гибель, а пролиферацию поражённых клеток, потому его относят к онкогенным вирусам, в частности, его считают фактором риска саркомы Беркитта, назофарингеальной карциномы, В-клеточных лимфом, некоторых иммунодефицитов, волосистой лейкоплакии языка, при ВИЧ-инфекции. Вирус Эпштейн-Барр после первичного инфицирования персистирует в организме пожизненно, интегрируясь в геном поражённых клеток. При нарушениях в иммунной системе и воздействии других факторов возможна реактивация вируса и обострение заболевания.
Эпидемиология инфекционного мононуклеоза
Источник возбудителя инфекционного мононуклеоза — больной человек, в том числе со стёртой формой болезни, и вирусоноситель. Эпидемический процесс в популяции поддерживается за счёт вирусоносителей, лиц, инфицированных ЭБВ, которые периодически выделяют вирус в окружающую среду со слюной. В смывах из ротоглотки у серопозитивных здоровых лиц в 15–25% случаев обнаруживают вирус. При заражении добровольцев смывами из зева больных инфекционным мононуклеозом возникали отчётливые лабораторные изменения, характерные для ЭБВ-инфекционного мононуклеоза (умеренный лейкоцитоз, увеличение числа одноядерных лейкоцитов, повышение активности аминотрансфераз, гетерогемагглютинация), однако развёрнутой клинической картины мононуклеоза не было ни в одном случае. Частота выделения вируса резко возрастает при нарушениях в иммунной системе.
Основной путь передачи — воздушно-капельный. Заражение также возможно путём прямого контакта (при поцелуях, половым путём) и непрямого контакта через предметы обихода, игрушки, зараженные слюной, содержащей вирус. Латентная инфекция в В-лимфоцитах периферической крови доноров создаёт опасность заражения при гемотрансфузиях.
Человек легко восприимчив к вирусу Эпштейн-Барр. Сроки первичного инфицирования зависят от социально-бытовых условий. В развивающихся странах и социально неблагополучных семьях большинство детей инфицируются в возрасте от 6 мес до 3 лет, причём, как правило, болезнь протекает бессимптомно; иногда наблюдают картину ОРЗ. В данном случае всё население инфицируется к 18 годам. В развитых странах и социально благополучных семьях инфицирование происходит в более старшем возрасте, чаще в подростковом или юношеском. К 35 годам инфицируется основная масса населения. При инфицировании в возрасте старше 3 лет у 45% развивается типичная картина инфекционного мононуклеоза.
Иммунитет у перенёсших инфекционный мононуклеоз пожизненный, нестерильный, повторные заболевания не наблюдаются, но возможны различные проявления ЭБВ-инфекции, обусловленные реактивацией вируса.
Чаще болеют лица мужского пола. Очень редко болеют лица старше 40 лет. Однако у ВИЧ-инфицированных реактивация вируса Эпштейн-Барр может наступать в любом возрасте.
Патогенез инфекционного мононуклеоза
При попадании вируса Эпштейн-Барр со слюной воротами инфекции и местом его репликации служит ротоглотка. Инфекцию поддерживают В-лимфоциты, имеющие поверхностные рецепторы для вируса, их считают основной мишенью вируса. Репликация вируса происходит также в эпителии слизистой оболочки ротоглотки и носоглотки, протоков слюнных желёз. Во время острой фазы болезни специфические вирусные антигены обнаруживают в ядрах более 20% циркулирующих В-лимфоцитов. После стихания инфекционного процесса вирусы можно обнаружить лишь в единичных В-лимфоцитах и эпителиальных клетках носоглотки. Инфицированные вирусом В-лимфоциты под влиянием мутагенов вируса начинают интенсивно пролиферировать, трансформируясь в плазматические клетки.
В результате поликлональной стимуляции В-системы в крови возрастает уровень иммуноглобулинов, в частности, появляются гетерогемагглютинины, способные агглютинировать чужеродные эритроциты (барана, лошади), что используют для диагностики. Пролиферация В-лимфоцитов также приводит к активации Т-супрессоров и естественных киллеров. Т-супрессоры подавляют пролиферацию В-лимфоцитов. В крови появляются их молодые формы, которые морфологически характеризуют как атипичные мононуклеары (клетки с крупным, как у лимфоцита, ядром и широкой базофильной цитоплазмой). Т-киллеры разрушают инфицированные В-лимфоциты путём антителозависимого цитолиза. Активация Т-супрессоров приводит к снижению иммуно-регуляторного индекса ниже 1,0, что способствует присоединению бактериальной инфекции. Активация лимфатической системы проявляется увеличением лимфатических узлов, миндалин, других лимфоидных образований глотки, селезёнки и печени. Гистологически выявляют пролиферацию лимфоидных и ретикулярных элементов, в печени — перипортальную лимфоидную инфильтрацию. В тяжёлых случаях возможны некрозы в лимфоидных органах, появление лимфоидных инфильтратов в лёгких, почках, ЦНС и других органах.
Клиническая картина (симптомы) инфекционного мононуклеоза
Инфекционный мононуклеоз имеет цикличное течение.
Инкубационный период, по различным данным, варьирует от 4 до 50 дней.
Классификация ВЭБ-инфекции
Выделяют типичные и атипичные формы болезни, по тяжести — лёгкие, средней тяжести и тяжёлые формы болезни. В настоящее время описана хроническая форма инфекционного мононуклеоза.
Основные симптомы инфекционного мононуклеоза
Выделяют начальный период болезни, период разгара и период реконвалесценции (выздоровления).
В большинстве случаев болезнь начинается остро, с повышения температуры тела, появления болей в горле и увеличения лимфатических узлов. При постепенном начале болезненность и увеличение лимфатических узлов предшествуют повышению температуры на несколько дней, затем появляются боли в горле и лихорадка. В любом случае к концу недели начальный период болезни завершается и выявляют весь симптомокомплекс болезни.
Для периода разгара болезни характерны:
- лихорадка;
- полиаденопатия;
- поражение рото- и носоглотки;
- гепатолиенальный синдром;
- гематологический синдром.
Лихорадочная реакция при инфекционном мононуклеозе многообразна как по уровню, так и по длительности лихорадки. В начале болезни температура чаще субфебрильная, в разгаре может достигать 38,5–40,0 °С в течение нескольких дней, затем снижается до субфебрильного уровня. В некоторых случаях субфебрилитет отмечают на протяжении всей болезни, в редких случаях лихорадка отсутствует. Длительность лихорадки от 3–4 сут до 3–4 нед, иногда больше. При длительной лихорадке выявляют её однообразное течение. Особенность инфекционного мононуклеоза — слабая выраженность и своеобразие интоксикационного синдрома. Больные обычно сохраняют подвижность, аппетит снижен, доминирует миастения, утомляемость, в тяжёлых случаях больные из-за миастении не могут стоять, с трудом сидят. Интоксикация сохраняется несколько дней.
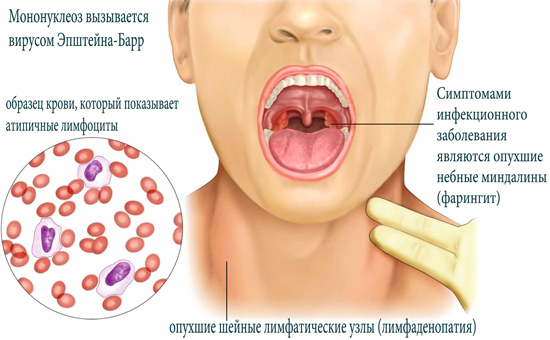
Также постоянным симптомом Эпштейн-Барр вирусной инфекции считают увеличение и отёчность нёбных миндалин, которые иногда смыкаются между собой, затрудняя ротовое дыхание.
Одновременное увеличение носоглоточной миндалины и отёчность слизистой оболочки нижней носовой раковины затрудняют носовое дыхание. При этом появляется пастозность лица, гнусавость голоса. Больной дышит открытым ртом. Возможно развитие асфиксии. Задняя стенка глотки также отёчна, гиперемирована, с гиперплазией боковых столбов и лимфоидных фолликулов задней стенки глотки (гранулематозный фарингит). Часто на нёбных и носоглоточных миндалинах появляются грязно-серые или желтовато-белые наложения в виде островков, полосок, иногда они сплошь покрывают всю поверхность миндалин.
Наложения рыхлые, легко снимаются шпателем, растворяются в воде. Редко отмечают фибринозные налёты или поверхностный некроз ткани миндалин. Налёты могут появиться с первых дней болезни, но чаще на 3–7-й день. При этом появление налётов сопровождается болью в горле и значительным повышением температуры тела.
Увеличение печени и селезёнки — почти постоянный симптом инфекционного мононуклеоза, особенно у детей. Печень увеличивается с первых дней болезни, минимально в её разгаре. Она чувствительна при пальпации, плотноватая, спленомегалия сохраняется до 1 мес. Часто выявляют умеренное повышение активности АЛТ и АСТ, реже — потемнение мочи, лёгкую желтуху и гипербилирубинемию. В этих случаях отмечают тошноту, снижение аппетита. Длительность желтухи не превышает 3–7 сут, течение гепатита доброкачественное.
Селезёнка увеличивается на 3–5-е сутки болезни, максимально ко 2-й неделе болезни и перестаёт быть доступной для пальпации к концу 3-й недели болезни. Она становится мало чувствительной при пальпации. В отдельных случаях спленомегалия резко выражена (край определяется на уровне пупка). В этом случае есть угроза её разрыва.
Картина крови имеет решающее диагностическое значение. Для ВЭБ характерен умеренный лейкоцитоз (12–25×109/л). Лимфомоноцитоз до 80–90%, нейтропения со сдвигом влево. Часто обнаруживают плазматические клетки. СОЭ увеличивается до 20–30 мм/ч. Особенно характерно появление атипичных мононуклеаров с первых дней болезни или в её разгаре. Количество их варьирует от 10 до 50%, как правило, они обнаруживаются в течение 10–20 сут, т.е. могут быть выявлены в двух анализах, взятых с интервалом 5–7 сут.
Из других симптомов инфекционного мононуклеоза следует отметить сыпь, обычно папулёзную. Она наблюдается у 10% больных, а при лечении ампициллином — у 80%. Возможна умеренная тахикардия.
Из атипичных форм описывают стёртую форму, при которой отсутствует часть основных симптомов и для подтверждения диагноза необходимы серологические тесты.
В редких случаях наблюдают висцеральную форму болезни с тяжёлыми полиорганными поражениями и неблагоприятным прогнозом.
Описана хроническая форма течения Эпштейн-Барр вирусной инфекции, которая развивается после перенесённого острого инфекционного мононуклеоза. Она характеризуется слабостью, утомляемостью, плохим сном, головными болями, миалгией, субфебрилитетом, фарингитом, полиаденопатией, экзантемой. Постановка диагноза возможна только при использовании убедительных лабораторных тестов.
Осложнения инфекционного мононуклеоза
При инфекционном мононуклеозе осложнения возникают редко, но могут быть очень тяжёлыми. К гематологическим осложнениям относят аутоиммунную гемолитическую анемию, тромбоцитопению и гранулоцитопению. Неврологические осложнения: энцефалит, параличи черепных нервов, в том числе паралич Белла или прозопоплегия (паралич мимической мускулатуры, обусловленный поражением лицевого нерва), менингоэнцефалит, синдром Гийена–Барре, полиневрит, поперечный миелит, психоз. Возможны кардиологические осложнения (перикардит, миокардит). Со стороны органов дыхания иногда отмечают интерстициальную пневмонию.
В редких случаях на 2–3-й неделе заболевания происходит разрыв селезёнки, сопровождаемый резкими, внезапно возникающими болями в животе.
Единственный метод лечения в данном случае — спленэктомия.
Причинами смерти при мононуклеозе могут быть энцефалиты, обструкция дыхательных путей и разрыв селезёнки.
Диагностика Эпштейн-Барр вирусной инфекции
Диагностика основывается на комплексе ведущих клинических симптомов (лихорадка, лимфаденопатия, увеличение печени и селезёнки, изменения периферической крови).
Помимо исследования картины крови диагностика основывается на обнаружении гетерофильных антител и специфических антител к ЭБВ.
Гетерогенные антитела. Используют модификацированные реакции гетерогемагглютинации: реакцию Пауля–Буннелля (реакция агглютинации бараньих эритроцитов) в настоящее время в связи с низкой специфичностью не рекомендуют. Реакция Гоффа–Бауэра — агглютинация сывороткой крови больного формалинизированных лошадиных эритроцитов (4% взвесь), реакция проводится на стекле, результаты учитывают через 2 мин; возможно применение для экспресс-диагностики. Титры гетерофильных антител достигают максимума на 4–5-й нед от начала болезни, затем снижаются и могут сохраняться 6–12 мес. Однако эта реакция также может давать ложноположительные и ложноотрицательные результаты.
Наиболее специфичны и чувствительны методы, основанные на определении антительных маркёров антигенов ЭБВ (НРИФ, ИФА), которые позволяют определить форму инфекции.
Таблица 18-27. Диагностическое значение антител к вирусу Эпстайна–Барр
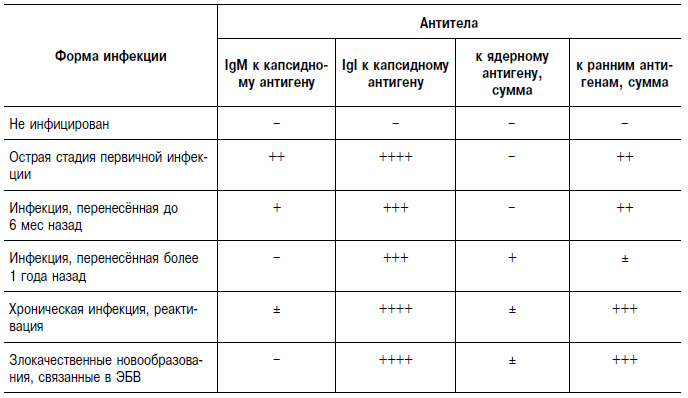
Антитела (IgM) к капсидному антигену при инфекционном мононуклеозе обнаруживаются с конца инкубационного периода, они определяются не более 2–3 мес. IgI к капсидному антигену появляются в остром периоде инфекции и сохраняются пожизненно. Антитела к ранним антигенам (IgM) появляются в разгаре болезни у 70–80% больных и быстро исчезают, а антитела к IgI сохраняются длительно. Повышение титра антител к ранним антигенам характерно для реактивации ЭБВ-инфекции и для опухолей, обусловленных этим вирусом. Антитела против ядерного антигена появляются через 6 мес после инфицирования и сохраняются в невысоких титрах пожизненно.
Дополнительным подтверждением Эпштейн-Барр вирусной инфекции может служить тест по выявлению ДНК вируса в крови или слюне методом ПЦР. Его применение эффективно для обнаружения ЭБВ-инфекции у новорождённых, когда определение серологических маркёров малоэффективно вследствие несформировавшейся иммунной системы, а также в сложных и сомнительных случаях при диагностике ЭБВ у взрослых.
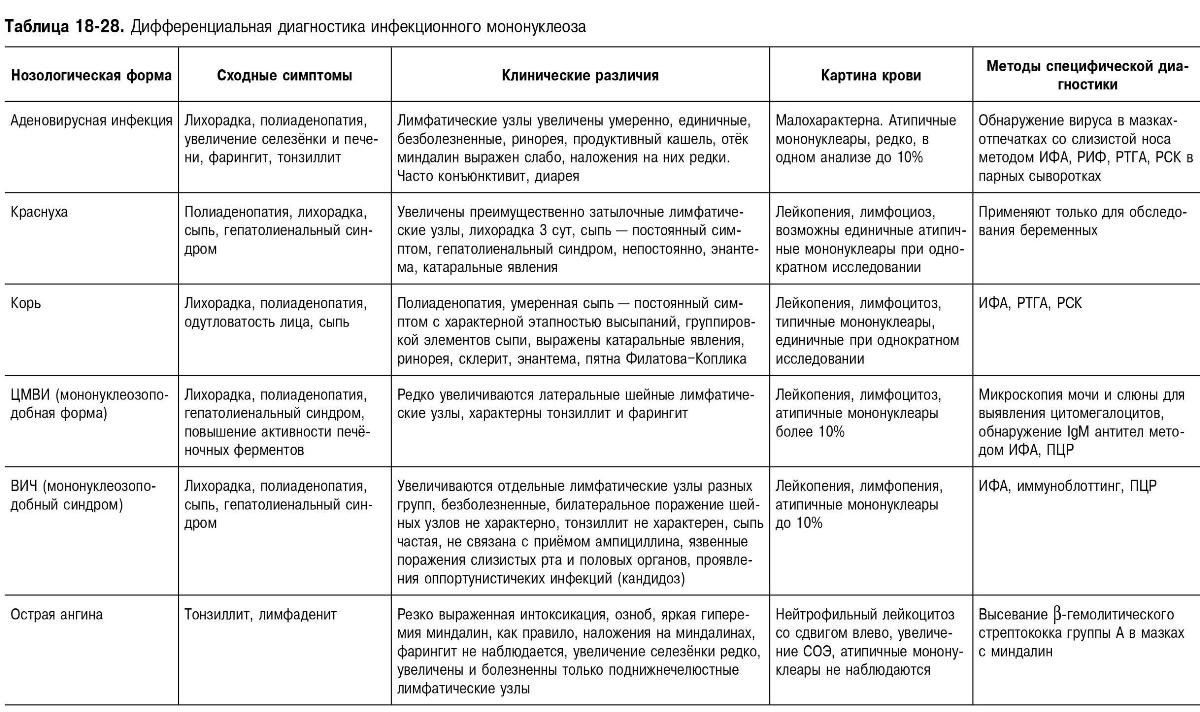
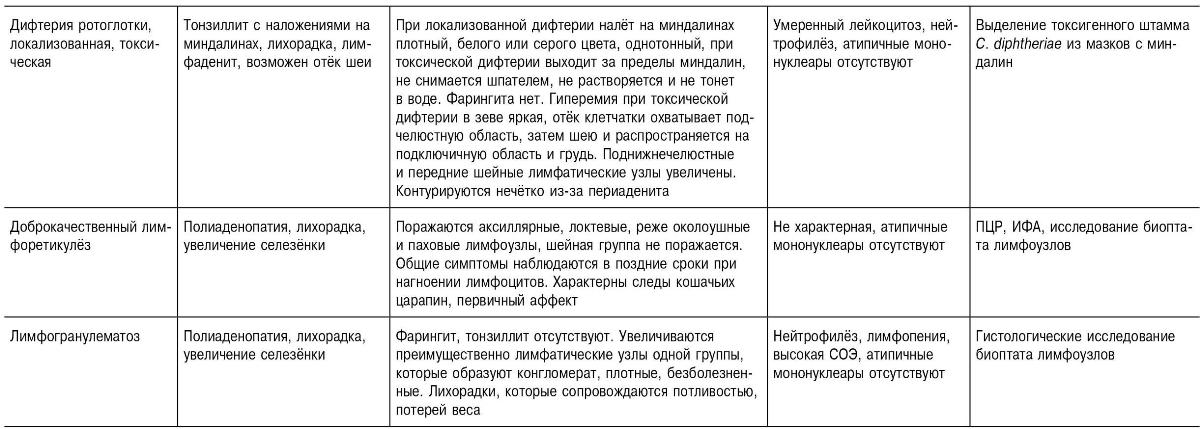
Необходимо дифференцировать с лихорадочными заболеваниями, протекающими с лимфаденопатией и гепатолиенальным синдромом; протекающими с синдромом острого тонзиллита и протекающими с наличием атипичных мононуклеаров в крови.
Таблица 18-28. Дифференциальная диагностика инфекционного мононуклеоза
Всех больных с диагнозом инфекционного мононуклеоза и при подозрении на него необходимо обследовать на ВИЧ-инфекцию в остром периоде болезни, через 1, 3 и 6 месяцев в периоде реконвалесценции.
При сохранении гематологических сдвигов показана консультация и обследование у гематолога, при появлении болей в животе — консультация хирурга и УЗИ органов брюшной полости.
При появлении неврологической симптоматики необходима консультация невропатолога.
В27.0. Инфекционный мононуклеоз. Среднетяжёлое течение.
Осложнение: сыпь после приёма ампициллина.
Больных госпитализируют по клиническим показаниям. Основными показаниями для госпитализации и лечения больного в стационаре служат: длительная высокая лихорадка, желтуха, осложнения, диагностические трудности.
Лечение инфекционного мононуклеоза
Режим полупостельный. Стол № 5. Лечение инфекционного мононуклеоза чаще всего проводят в амбулаторных условиях. Рекомендуют обильное питьё, полоскание ротоглотки растворами антисептиков, НПВС, симптоматическая терапия.
In vitro ацикловир и интерферон альфа подавляют репликацию ЭБВ, однако их клиническая эффективность не доказана. При выраженных некротических изменениях на миндалинах назначают антибактериальные препараты (фторхинолоны, макролиды). Ампициллин противопоказан из-за возникновения у 80% больных сыпи.
Глюкокортикоидные препараты могут существенно сократить длительность лихорадки и воспалительных изменений в ротоглотке, однако их рекомендуют назначать лишь при тяжёлых формах, при обтурации дыхательных путей, при гемолитической анемии и неврологических осложнениях. При разрыве селезёнки необходимо немедленное хирургическое вмешательство. При значительном увеличении селезенки ограничивают двигательный режим, заниматься спортом можно лишь через 6–8 нед после выписки из стационара. При выявлении гепатита — соблюдение диеты № 5 в течение 6 мес после перенесённого ЭБВ-инфекционного мононуклеоза. Ограничение физической нагрузки на 3 мес.
Прогноз
Благоприятный. Летальные исходы казуистически редки (разрыв селезёнки, обструкция дыхательных путей, энцефалит).
Примерные сроки нетрудоспособности 15–30 сут.
Диспансеризация
Не регламентирована. Рекомендуют наблюдение терапевта (педиатра) при персистирующей полиаденопатии.
Памятка для пациента
Соблюдение полупостельного режима в течение всего лихорадочного периода.
Ограничение физической активности.
Обильное питьё, диета № 5.
Своевременное применение лекарственных препаратов.
Исследование периферической крови.
Диспансерное наблюдение у врача – инфекциониста, терапевта.


Симптомы при заболевании могут отличаться
Что такое инфекционный мононуклеоз
Ученый Майкл Эпштейн со своей аспиранткой Ивонной Барр в 1964 году впервые описали этот вирус. Первоначальное научное название Epstein-Barr virus было изменено в 1979 году на Human herpesvirus 4, а в 2016 еще раз, теперь его название звучит Human gammaherpesvirus 4.
Передается этот вирус несколькими способами:
- воздушно-капельным;
- контактно-бытовым;
- парентеральным, минуя пищеварительный тракт;
- половым;
- вертикальным, от матери к плоду.
Часто ни врачи, ни родители не замечают появление этого вируса у ребенка, заболевание протекает в большинстве случаев довольно легко. У взрослых симптомы более тяжелые, проявляется типичный инфекционный мононуклеоз.
Диагностика
Заболевание очень многоликое. Проявляться может по-разному, искажать общую картину течения сопутствующих заболеваний, обязателен забор крови для подтверждения наличия вируса.
Основными причинами назначения гемолитического исследования являются такие состояния:
- тонзиллит;
- увеличение лимфоузлов;
- лихорадка;
- увеличенные печень или селезенка.
Специфические антитела в крови помогают определить наличие вируса Эпштейна-Барр. О наличии острой инфекции расскажет обнаруженный IgM. О контакте, но отсутствии острого болезненного процесса сообщит IgG положительный. Повышение лейкоцитов в крови и СОЭ, наличие мононуклеаров в биохимическом анализе, а также УЗИ печени и селезенки могут подтвердить заболевание. В первую очередь требуется сдать анализ крови.
Симптомы
Развиваться болезнь может постепенно или с появлением острых симптомов:
- высокая температура от 38 градусов;
- лихорадка;
- озноб или потливость выше нормы;
- головные боли;
- ломота и мышечные боли;
- неприятные ощущения в горле, особенно при сглатывании.
Это состояние может сопровождать ребенка довольно долго, до месяца, при этом температура может появляться и пропадать. Отек лимфоузлов, в частности на затылке, под челюстями, на задней части шеи является также признаком, говорящем о возможном проявлении вируса. Они могут болеть довольно долго, до нескольких лет, если не пройти необходимую терапию, возможно даже увеличение их количества.
Инфекционный мононуклеоз может проявляться в виде:
- ангины, характеризующейся покраснением, появлением зернистости слизистой, кровоизлияний на поверхности, фолликулярной гиперплазией;
- характерной мононуклеозной сыпи;
- увеличении печени или селезенки, больше распространено у взрослых, но зафиксировано также у детей.
Возможно проявление других болезней, таких как тонзиллит, бронхит или трахеит, а также пневмония или желтуха. Нет единой картины развития вирусной инфекции, многое зависит от возраста, иммунитета, наличия других болезней.
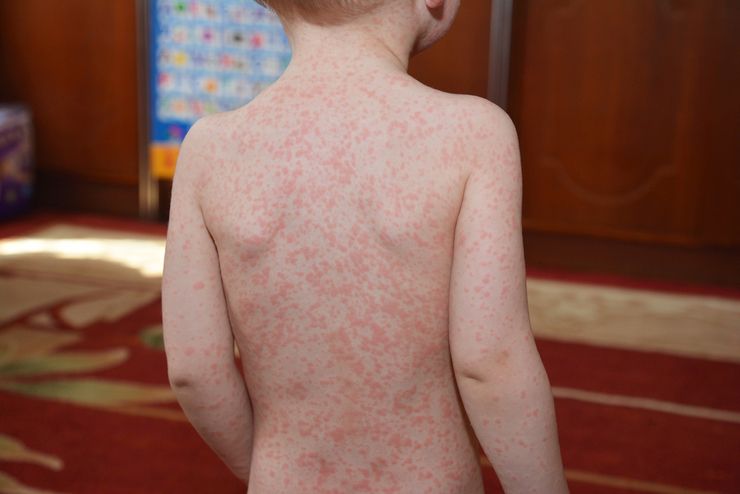
Один из симптомов – появление сыпи
Вирус Эпштейна-Барр у детей может сопровождаться бессонницей, поносом, головокружением, болями в животе. Инкубационный период 7–21 дней – норма для этого заболевания.
Лечение
Конкретной терапии по герпесоподобному вирусу Эпштейна-Барр у детей нет. Используется симптоматическая терапия и поддерживающая.
Запрещается использовать ацетилсалициловую кислоту или аспирин, а также медикаменты, содержащие парацетамол.
В большинстве случаев лечение проводится в домашних условиях, показания к госпитализации:
- гипертермия 39,5С;
- интоксикация, сопровождающаяся рвотой, диареей, мигренями;
- присоединение других заболеваний, появление осложнений;
- полиаденит с возможной асфиксией.
Вирус Эпштейна-Барр должен быть дифференцирован с вирусными и бактериальными болезнями респираторного характера, в том числе дифтерией или краснухой, лейкозом и другими, протекающими со сходными симптомами. Предписано соблюдать постельный режим, необходимо обеспечить максимальный покой, дробное диетическое питание. Прогулки на свежем воздухе осуществимы при более легком течении болезни, физические нагрузки и возможность переохлаждения должны быть исключены.
Эффективность лечения проверяется назначением анализов, сдавать их следует после выздоровления.
Могут ли быть осложнения?
Частым осложнением является присоединение другого заболевания. Самым опасным считается разрыв селезенки вследствие ее отека и увеличения. Такие случаи фиксируются у 0,1% больных, они несут угрозу жизни, требуется срочная операция.
Повторный инфекционный процесс может начаться в связи с появлением стафилококков или стрептококков. Кроме этого, могут развиться следующие заболевания:
- менингоэнцефалит;
- интерстициальная пневмония;
- печеночная недостаточность;
- гепатит;
- анемия;
- неврит;
- кардиологические болезни.
При своевременной терапии общий прогноз вполне благоприятен. Переход заболевания в хроническую форму возможен при неправильной диагностике либо при несоблюдении назначений врача.
Считается, что вирус Эпштейна-Барр может спровоцировать развитие онкологических болезней. При этом болеть не обязательно, достаточно быть носителем вируса. Клинически подтверждено, что резкое снижение иммунитета способно привести к таким последствиям, однако подобных случаев довольно мало.
Практически полгода после лечения ребенка могут сопровождать высокая утомляемость и необходимость в более частом отдыхе. Лучше устраивать ребенку дневной сон независимо от возраста, ограждать от эмоциональных нагрузок, снизить физическую активность. В период восстановления после болезни плановая вакцинация приостанавливается.
Профилактика
На сегодняшний день не существует специальных средств, которые могли бы защитить от заболевания вирусом Эпштейна-Барр. После выздоровления человек продолжает выделять в окружающую среду вирус, потому карантин не предусмотрен.
Главными профилактическими действиями считаются:
- полноценный рацион;
- регулярные занятия спортом, закаливание;
- поддержание режима дня;
- снижение уровня стресса;
- употребление витаминных комплексов при необходимости.
Регулярное посещение педиатра поможет своевременно обнаружить заболевание, в другом случае последствия могут быть самыми плачевными. Профилактические консультации докторов узкоих специальностей избавят от осложнений.
Первый шаг на пути открытия вируса Эпштейна-Барр был сделан в начале пятидесятых годов прошлого века. Врач, работающий в одном из госпиталей Уганды, описал случаи быстрого роста опухоли лицевых костей у детей (верхней части и орбиты черепа). Это была одна из разновидностей лимфомы. Выяснилось, что наиболее часто подобное явление встречается в тех странах Африки, где регистрируется высокий уровень заболеваемости малярией. Поэтому ученые предположили, что причиной рака является какой-то неизвестный инфекционный агент, который передается насекомыми.
В 1964 году патоморфологи под руководством М.А. Эпштейна обнаружили в пораженных лимфомой тканях вирусные частицы, по своему строению напоминающие вирус герпеса. Ни один из известных к тому времени штаммов не отвечал характеристикам нового агента. Поэтому его выделили в отдельную группу и стали пристально изучать. Новому типу герпеса было присвоено имя руководителя патоморфологов Майкла Эпштейна и Ивонны Барр.
Этиология и патогенез
Сегодня уже многое известно о новом штамме. Это ДНК-содержащий вирус, имеющий строение, схожее со строением любого клеточного паразита, принадлежащего роду Herpes. Он обладает тропизмом к В-лимфоцитам, при попадании в организм поражает лимфоретикулярную ткань (аденоиды, печень, селезенку, лимфатические узлы), способствует формированию раковых клеток. Попадая внутрь донорской клетки, вирус не разрушает ее, а усиливает процессы пролиферации, протекающие в ней. Источником инфекции является человек с различными формами патологии.
Ребенок может заразиться им:
- воздушно-капельным путем (через поцелуи),
- контактно-бытовым (при пользовании общими предметами личной гигиены),
- трансплацентарным (от матери ребенку через плаценту),
- гемотрансфузионным (при переливании крови и ее компонентов).
Вирус попадает в детский организм через ротоглотку или носоглотку. После он сразу устремляется в региональные лимфатические узлы. Там и происходит первичная репликация клеточного паразита. Главная мишень – В-лимфоциты. Вместе с током лимфы и кровотоком зараженные иммунные клетки разносятся по всему организму. Там, где есть лимфоретикулярная ткань, они оседают.
Если у больного в этот момент иммунитет заметно снижен, развивается острая фаза инфекции. Она характеризуется резким увеличением количества пораженных В-лимфоцитов. Первое время защитные силы не могут их идентифицировать как чужеродные объекты, поэтому иммунитет их не уничтожает. Скопление атипичных мононуклеаров вызывает увеличение пораженных тканей. Это хорошо видно на УЗИ.

Первичное заражение происходит в самом раннем возрасте. Распознать его трудно: проявления болезни похожи на легкое недомогание или на простудную болезнь. В норме все симптомы заражения (даже у самых маленьких детей) должны самостоятельно исчезать в течение нескольких дней. После этого начинается стадия носительства, она длится в течение всей жизни. Но если инфицирование происходит на фоне подавленного иммунитета, развивается сложное системное заболевание, которое называется мононуклеоз. Его течение имеет достаточно характерные признаки.
Клинические проявления у детей
Симптомы появляются внезапно.
- Малыш становится усталым и раздражительным. Он часто плачет, но причину недомогания не сразу удается найти.
- Через сутки воспаляются лимфатические узлы. Под нижней челюстью и за ушками можно нащупать плотные шишки.
- Развивается сильный фарингит, ребенок отказывается от еды.
- Температура тела поднимается до 40 градусов.
- Из-за увеличения печени и селезенки начинает болеть живот.
- При поражении клеток печени развивается желтуха.
Отличить инфекционный мононуклеоз от обычной простуды несложно: температура держится несмотря на лечение длительный промежуток времени (две недели или даже месяц). В течение этого периода клиническая картина может меняться: у некоторых детей наблюдается появление симптомов герпетической ангины, тонзиллита, у других проявления желтухи, нарушение работы желудочно-кишечного тракта, воспаление суставов.
Без применения специфической терапии повышается риск развития легочных патологий. Вот почему при обнаружении перечисленных выше признаков мононуклеоза родители должны настоять на проведении специфических лабораторных тестов, направленных на обнаружение возбудителя инфекции.
Активность вируса Эпштейна-Барр очень опасна. Частота возможных осложнений низкая, но запущенные стадии способны спровоцировать необратимые последствия.

Вот некоторые из них.
- Поражение ЦНС приводит к развитию энцефалита или менингита. Симптомы появляются к концу первых двух недель острого течения (сильная головная боль, тошнота и многократная рвота, паралич лицевых нервов). При обнаружении подобных явлений необходимо немедленно вызывать скорую помощь.
- Разрыв селезенки. Вероятность такого сценария развития мононуклеоза невысокая, всего 0,5%. У мальчиков такое осложнение встречается чаще, чем у девочек. Больной ощущает сильную боль в животе. Лабораторные тесты показывают нарушение гематологического процесса. Малыш теряет координацию, остроту зрения. Он может жаловаться на возникновение шума в голове, появление чувства онемения лица. Дети в таком состоянии становятся вялыми.
- Обструкция дыхательных путей. Развивается из-за избыточного роста тканей воспаленных миндалин.
Современные ученые выяснили, что вирус Эпштейна-Барр в разных странах проявляет себя по-разному. На территории Европы осложнения, связанные с онкологией, не фиксируются. У жителей Китая острый мононуклеоз способен спровоцировать рак носоглотки. У детей, проживающих в Африке, герпесвирус часто становится причиной развития злокачественного лимфогранулематоза или лимфомы Беркитта.
Диагностика
Существует целый набор лабораторных тестов, которые могут подтвердить или опровергнуть наличие в организме больного ребенка вируса Эпштейна-Барр. В таблице приведен минимальный перечень анализов, который должен быть использован при постановке правильного диагноза.
| Вид исследования | Когда назначается | Что должен показать |
| Общий анализ крови | При появлении первых признаков острого течения инфекции.
При подозрении на переход в хроническую форму | Увеличение количества лимфоцитов, понижение тромбоцитов, появление атипичных мононуклеаров более чем на 10% |
| Биохимический (развернутый) анализ крови | При первичном инфицировании и при подозрениях на поражение печени | Повышенные показатели АлАт, билирубина, щелочной фосфатазы |
| Иммунограмма | Проводится в качестве дополнительного исследования для определения состояния иммунитета | Показывает процентное соотношение клеток лейкоцитов, фагоцитов, моноцитов и других клеток иммунитета. Полученные данные сравниваются с показателями нормы. На основании расхождений врач иммунолог делает выводы и назначает лечение, при помощи которого можно выполнить коррекцию системы защитных сил |
| Серологическое исследование | При подозрениях на носительство вируса.
При наличии доказанного контакта с больным человеком. При появлении симптомов острого течения инфекции. Во время полного обследования беременной женщины | Наличие в исследуемых жидкостях антител класса igg подтверждает факт инфицирования, наличие антител класса IgM говорит о течении острой фазы болезни |
| Метод полимеразной цепной реакции (ПЦР) | Всегда после трансплантации органов и пересадки костного мозга.
При появлении в крови атипичных лимфоцитов. При наличии характерной клинической картины (увеличения лимфатических узлов, размеров печени и селезенки) | ДНК вируса Эпштейна-Барр |
Методы лечения
Параллельно осуществляется симптоматическое лечение, а также проводится работа по усилению иммунитета: назначаются жаропонижающие средства, растворы по полосканию горла, анальгетики для снятия болевого синдрома, больному делаются инъекции рекомбинантного а-интерферона (универсальный клеточный белок, который помогает подавлять любую инфекцию) и иммуноглобулина.

Детский инфекционный мононуклеоз – доброкачественное заболевание, прогнозы при правильном лечении всегда положительны. Но нужно быть готовым к тому, что плохое самочувствие у ребенка сохранится и после завершения медикаментозной терапии. Оно может длиться несколько недель или месяцев. Поэтому на это время необходимо обеспечить больному легкое питание и обильное питье. На протяжении всего периода полезно использовать средства народной медицины, позволяющие укреплять иммунитет.
Существуют травяные сборы, помогающие приготавливать средства, в которых будет содержаться большое количество полезных веществ, способных улучшать работу защитных сил организма и производить успокаивающий эффект.
К таковым относится:
- Сбор, приготовленный из цветов аптечной ромашки, календулы, мать-и-мачехи, листьев мяты и корня дуба. Все ингредиенты смешиваются в равных количествах, потом при помощи них заваривается чай, который нужно пить три раза в день по половине стакана.
- Сбор, приготовленный из ромашки, бессмертника, золототысячника и тысячелистника. Из этих ингредиентов готовится отвар, который принимается по столовой ложке трижды в день.

Полезным оказывается простой зеленый чай с медом и лимоном, ингаляции с эвкалиптом и шалфеем, прием настойки из женьшеня (10 капель на стакан). Воспаленное горло можно аккуратно смазывать пихтовым или можжевеловым маслом.
Специфическая профилактика
Специфической профилактики против вируса Эпштейна-Барр у детей не существует. Ученые пока не смогли разработать вакцину, способную предотвращать возможное заражение. Сложность состоит в том, что состав белков вируса нестабилен, он меняется в зависимости от того, на какой стадии находится инфекция.
Неспецифическая профилактика
Меры неспецифической профилактики пока направляются в сторону постоянного укрепления иммунитета. Только сильная система защиты способна самостоятельно контролировать численность вирусных вирионов и сдерживать увеличение их количества, распространение их по всем внутренним органам. И тут одними средствами народной медицины никак не обойтись.
Важно научить ребенка правильно питаться, заставить его заниматься каким-нибудь спортом. Если это невозможно, полезно больше бывать на свежем воздухе и выполнять минимальную физическую нагрузку. Необходимо вовремя начинать лечить простудные заболевания, в периоды вспышек эпидемий гриппа полезно пропивать поливитаминные комплексы и стараться избегать мест с большим скоплением людей.
Читайте также:


