Холангит в сочетании с гепатитом
Первичный склерозирующий холангит представляет собой хронической заболевание желчных путей внутри печени и вне её.
Заболевание проявляется кожным зудом, болями в животе, пожелтением глаз и кожи, повышением температуры тела и чувством слабости.
На данный момент времени не до конца понятны причины развития первичного склерозирующего холангита, однако предполагается участие иммунных реакций (аутоиммунное поражение) в развитии данного заболевания.
Первичный склерозирующий холангит прогрессирует медленно, но в любом случае приводит к развитию печёночной недостаточности.
Применение медикаментозного и хирургического методов лечения позволяют лишь улучшить состояние пациента. Единственным эффективным методом лечения остаётся трансплантация печени.
-
Что необходимо знать о первичном склерозирующем холангите?
- Распространённость заболевания.
Распространённость первичного склерозирующего холангита в мире точно не известна. Распространённость заболевания в США составляет около 6.3 случая на 100 000 населения. Приблизительно у 80% пациентов первичный склерозирующий холангит сочетается с хроническим воспалителным заболеванием кишечника (прежде всего, с язвенным колитом). Однако в Японии сочетание язвенного колита и первичного склерозирующего холангит наблюдается только в 23% случаев. В скандинавских странах распространённость данного заболевания несколько выше.
Приблизительно 70% больных первичным склерозирующим холангитом являются мужчинами. Средний возраст больных мужчин около 40 лет. У женщин первичный склерозирующий холангит обычно не сочетается с язвенным колитом, и заболевание развивается в более старшем, чем у мужчин возрасте.

Расположение печени и желчного пузыря.
Механизм повреждения при первичном склерозирующем холангите.
При развитии воспалительных изменений во внутри- и внепечёночных протоках, они рубцуются и суживаются, что приводит к нарушению тока желчи. В результате застоя желчи последняя начинает поступать в кровяное русло, в результате развивается желтуха (пожелтение кожи и слизистых). Застой желчи и повышение давления в желчных путях также вызывают необратимые повреждения клеток печени.
Первичный склерозирующий холангит и хронические воспалительные заболевания кишечника.
Первичный склерозирующий холангит очень часто протекает совместно с хроническими воспалительными заболеваниями кишечника (группой заболеваний, к которым относят болезнь Крона и язвенный колит). Причём наиболее часто встречается сочетание с язвенным колитом.
До 80% пациентов с первичным склерозирующим холангитом имеют диагноз хронического воспалительного заболевания кишечника (или же это заболевание возникает впоследствии), однако только у 5% из них первично развилось хроническое воспалительное заболевание кишечника, а потом уже первичный склерозирующий холангит.
Точные причины развития первичного склерозирующего холангита до сих пор не ясны. Одной из возможных причин считают так называемые аутоиммунные нарушения (отклонения в функционировании иммунной системы, при которых последняя оказывает повреждающее действие в отношении тканей и органов собственного организма), которые могут быть спровоцированы бактериальной или вирусной инфекцией или воздействием токсинов у людей, имеющих генетическую предрасположенность к развитию первичного склерозирующего холангита.
Первичный склерозирующий холангит может возникнуть у любого человека, но существует ряд факторов, повышающих риск развития данного состояния, к ним относят:
Первичный склерозирующий холангит наиболее часто поражает 30-ти и 40-ка летних людей. Однако следует помнить, что данное заболевание может возникать в любом возрасте.
Мужчины заболевают первичным склерозирующим холангитом приблизительно в 2 раза чаще, чем женщины.
Наличие первичного склерозирующего холангита у родственников.
Отмечена тенденция к возникновению данного заболевания у нескольких членов одной семьи, что может быть связано с мутациями в определённых генах, приводящими к повышению риска развития первичного склерозирующего холангита.
Клинические проявления (симптомы) первичного склерозирующего холангита появляются при развитии нарушений в нормальном функционировании печени в результате воспаления и рубцевания желчных путей. Типичные симптомы первичного склерозирующего холангита:
- Появление болей в животе.
- Кожный зуд.
- Пожелтение кожи и глаз.
- Повышение температуры тела.
- Слабость.
- Потерю массы тела.
На ранних стадиях первичный склерозирующий холангит может не проявляться какими-либо симптомами. И часто первым признаком, позволяющим заподозрить изменения в печени, служат отклонения в анализах крови.
- Хронический холестаз.
Хронический холестаз приводит к возникновению стеатореи, дефициту жирорастворимых витаминов ( A , D , E и K ), остеопорозу и потере массы тела.
Вторичный билиарный цирроз печени.
В результате хронического холестаза при первичном склерозирующем холангите может развиться вторичный билиарный цирроз печени, что приводит к портальной гипертензии, которая проявляется асцитом и кровотечениями из варикозно-расширенных вен.
Холелитиаз встречается более часто у пациентов с первичным склерозирующим холангитом.
Развитие холангиокарциномы отмечают у 6-30% пациентов с первичным склерозирующим холангитом (по данным аутопсии у 30-40% пациентов). Развитие холангиокарциномы непредсказуемо в каждом конкретном случае.
Стриктуры желчных путей.
Образование стриктур желчных путей определяется в 20% случаев заболевания и требует дифференциальной диагностики с холангиокарциномой. Стриктуры приводят к усилению холестаза с возникновением желтухи и кожного зуда.
Рак толстой кишки .
Риск развития рака толстой кишки при одновременном наличии первичного склерозирующего холангита и язвенного колита выше, чем при наличии одного лишь язвенного колита.
При наличии любого из нижеуказанных симптомов следует обратиться к врачу за медицинской помощью:
- Вздутие живота или появление болей в животе.
- Пожелтение кожи и/или глаз.
- Изменения во внешнем виде стула (бледная окраска кала, кровавый или дёгтеобразный кал). Тёмно-жёлтая или коричневатая окраска кала.
- Следует обратить внимание врача на присутствие кожного зуда, длительной желтухи, увеличение в размерах живота, ступней и лодыжек.
- Необходимо регулярно проходить медицинское обследование при наличии у пациента хронического воспалительного заболевания кишечника, так как это позволит вывить ранние изменения (изменения в анализах крови), характерные для первичного склерозирующего холангита, до появления симптомов самого заболевания.
Диагностика первичного склерозирующего холангита основана на осмотре (визуальный осмотр, прощупывание живота с целью выявления увеличения печени и/или селезёнки) врачом пациента, также в ходе диагностики врач задаёт вопросы, касающиеся проявлений и симптомов заболевания. Затем врач может назначить проведение дополнительных лабораторных и других диагностических исследований для подтверждения или исключения диагноза заболевания.
Основные диагностические исследования:
Необходимо для определения уровней так называемых печёночных ферментов ( АСТ , АЛТ ), отражающих выраженность поражения печени. При наличии первичного склерозирующего холангита активность этих ферментов в крови, как правило, повышена.
Эндоскопическая ретроградная панкреатохолангиография (ЭРПХГ).
Данное исследование заключается во введении рентгеноконтрастного вещества (вещества, хорошо определяющегося на рентгенограммах) при помощи тонкой пластиковой трубки под контролем эндоскопа (оптического гибкого инструмента) в большой сосочек двенадцатиперстной кишки (место впадения общего желчного протока и протока поджелудочной железы). Эндоскоп и трубка для введения рентгеноконтрастного вещества проводятся через пищевод и желудок в двенадцатиперстную кишку. Этот метод диагностики позволяет получить рентгенографическое изображение протока поджелудочной железы и желчных протоков. При первичном склерозирующем холангите обычно определяются изменения в виде участков сужения желчных путей.
Магнитно-резонансная панкреатохолангиография (МРПХГ).
Данный тест основан на использовании магнитного поля и энергии радио волн в получении изображения печени и желчных путей. Это диагностическое исследование в отличии от ЭРПХГ не является инвазивным.
Ультразвуковое исследование (УЗИ).
Этот вид исследования основан на способности органов и тканей организма по разному отражать ультразвуковые волны. Для создания ультразвуковых волн и их восприятия после отражения от структур организма применяется специальный ультразвуковой датчик, прикладываемый к исследуемой области тела человека. Получаемое после обработки сигнала изображение выводиться на экран монитора.
УЗИ позволяет определить изменения в желчных протоках, а также другие признаки первичного склерозирующего холангита. УЗИ является неинвазивным методом исследования, но по сравнению с ЭРПХГ, менее точным и чувствительным.
Данный метод позволяет врачу осмотреть толстую кишку на всём протяжении, используя тонкий, гибкий оптический инструмент с источником света на свободном конце. Это исследование проводят для исключения хронического воспалительного заболевания кишечника, которое достаточно часто может отмечаться у пациентов с первичным склерозирующим холангитом. В ходе проведения исследования врач может взять образец ткани для последующего исследования (биопсия).
Суть этого исследования заключается в получении небольшого образца ткани печени с последующим его исследованием в лабораторных условиях для оценки выраженности воспалительных и рубцовых изменений.
Получение образца ткани печени проводиться следующим образом: врач после инъекции местного анестетика (обезболивающего лекарственного средства) производит небольшой надрез не далеко от грудной клетки и вводит через него биопсийную иглу для извлечения небольшого участка печени.
Лечение первичного склерозирующего холангита включает использование лекарственных средств и хирургического вмешательства. Однако все виды лечения, за исключением трансплантации печени, позволяют лишь облегчить клинические проявления (симптомы) заболевания. Таким образом, трансплантация печени (пересадка печени от донора) является единственным методом эффективного излечения заболевания.
К препаратам, используемым в лечении первичного склерозирующего холангита, относят:
-
Препараты урсодеоксихолевой кислоты ( Урсосан , Урсофальк ).
Препараты урсодеоксихолевой кислоты позволяют улучшить состояние некоторых пациентов с первичным склерозирующим холангитом.
Антибактериальный препараты используют в связи с частым инфицированием желчных путей при первичном склерозирующем холангите. С антибактериальной целью обычно назначают ципрофлоксацин ( Ципробай , Ципролет ).
С целью уменьшения кожного зуда врач может назначить антигистаминные препараты ( Супрастин , Кларитин , Зиртек ).
Наиболее используемым с этой целью препаратом является колестирамин . Колестирамин связывает желчные кислоты, помогая облегчить симптомы заболевания.
К хирургическим вмешательствам относят:
-
Баллонную дилатацию и установку искусственного стента в желчном протоке.
Эти виды хирургических вмешательств применяются с целью расширения суженных зарубцевавшихся участков крупных желчных протоков. Баллонная дилатация заключается во введении при помощи эндоскопа тонкой трубки с надуваемым баллоном на конце (баллонный катетер) в плохо проходимый желчный проток. После расположения катетера в нужном месте баллон надувают, что позволяет расширить суженный участок. Небольшие пластиковые трубочки, называемые стентами, также могут быть установлены в суженные крупные желчные протоки с целью их расширения.
Хирургические манипуляции на желчных путях.
В тех случаях, когда участки сужения желчных путей не могут быть расширенны путём баллонной дилатации или установки стентов, прибегают к хирургическому удалению этих участков с последующим соединением свободных концов. Данный вид хирургического вмешательства в настоящее время используется достаточно редко.
Пересадка печени от донора является единственным эффективным методом лечения первичного склерозирующего холангита. Кандидатами на трансплантацию печени являются пациенты с первичным склерозирующим холангитом, у которых развилась печёночная недостаточность или другие тяжёлые осложнения.
У пациентов с непереваренным жиром в кале (стеатореей) следует ограничить употребление жиров. Дефицит жирорастворимых витаминов (витамины A, D, E, K) должен быть скорректирован назначением соответствующих витаминных препаратов. Дополнительное назначение препаратов кальция показано при развитии остеопороза.
Специфическая профилактика в связи с неясностью причин заболевания не разработана. Ограничение курения и/или употребления алкоголя позволяет снизить риск или отсрочить развитие холангиокарциномы (злокачественной опухоли желчных путей, часто осложняющей течение первичного склерозирующего холангита).
Каждый пациент, страдающий первичным склерозирующим холангитом, может предпринять ряд мер, направленных на снижение вероятности развития осложнений заболевания:
-
Ограничение употребления алкоголя.
Употребление алкоголя связано с повышенным риском развития холангиокарциномы, злокачественной опухоли, развивающейся из клеток желчных путей. Прекращение табакокурения.
Так же, как и употребление алкоголя, курение приводит к повышению риска развития холангиокарциномы. Употребление микронутриентов.
У пациентов с первичным склерозирующим холангитом может отмечаться дефицит некоторых минеральных веществ и витаминов в организме, что требует дополнительного их получения.
Первичный склерозирующий холангит является хроническим заболеванием, которое имеет тенденцию к медленному прогрессированию. Однако, хотя течение заболевания в каждом конкретном случае может отличаться, в конечном итоге оно всегда приводит к формированию печёночной недостаточности (функциональная недостаточность печени). К факторам, ухудшающим прогноз заболевания, относят:
- Поздний возраст возникновения заболевания.
- Кровотечение из варикозно расширенных вен и другие осложнения.
- Сопутствующее наличие хронического воспалительного заболевания кишечника.
Средняя продолжительность жизни больных с первичным склерозирующим холангитом от момента появления первых симптомов до летального исхода составляет около 7-12 лет.
По данным зарубежных источников выживаемость после проведения операции трансплантации печени составляет через 1 год - 93,7%, через 2 года - 92,2%, через 5 лет - 86,4% и через 10 лет - 69,8%. Приблизительно у 15-20% пациентов, перенесших трансплантацию печени, первичный склерозирующий холангит развивается повторно.
Записаться на прием к врачу
Выберите свой город, необходимую специализацию врача (гепатолог, гастроэнтеролог. ), уточните район своего проживания.
Определение и данные о заболевании.
Первичный билиарный холангит (ПБХ) – является холестатическим, аутоиммунным заболеванием, характеризующимся разрушением внутрипеченочных желчных протоков, мононуклеарным портальным воспалением, холестазом, перипортальным фиброзом с прогрессированием до цирроза печени.
Это заболевание преимущественно встречается у женщин (9 больных женщин на 1 мужчину из 10). Болезнь, как правило, проявляется в среднем возрасте от 30 до 65 лет, хотя может развиться в более молодом или пожилом возрасте.
У большинства пациентов (95%) в крови будут определяться антимитохондриальные антитела (АМА), которые определяются до начала клиническоих проявлений заболевания. АМА также наблюдаются примерно у 1% взрослых без ПБЦ.
После установления диагноза ПБХ у нелеченных пациентов может развиться прогрессирование заболевания до цирроза печени в течение 4 лет. В наши дни диагноз ПБХ часто устанавливается на более ранних стадиях, поэтому время прогрессирования до терминальной стадии может быть отсрочено. Это обусловлено доступными в настоящее время эффективными методами лечения.
Повышение уровня щелочной фосфатазы и билирубина в сыворотке крови на момент постановки диагноза является прогностическим фактором у нелеченных пациентов. Пациенты с уровнем щелочной фосфатазы менее чем в два раза выше верхнего предела нормы и уровнем билирубина в сыворотке менее чем в 2 раз через 1 год после постановки диагноза имеют лучшую выживаемость, чем пациенты с более высокими уровнями.
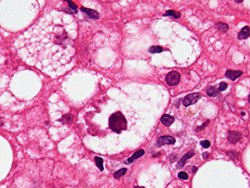
Гистологическая картина первичного билиарного холангита
- Возраст пациентов, при котором диагностируется данное заболевание, стал выше;
- Менее тяжёлое клиническое течение;
- Хорошо поддаётся лечением урсодезоксихолевой кислотой (УДХК);
- Более низкие показатели декомпенсации и более длительная выживаемость без трансплантации печени.
Неясно, связано ли это с более ранней диагностикой заболевания из-за скрингово наблюдения ферментов печени у взрослых или с изменениями, связанными с причиной развития заболевания.
При этом, патогенез ПБХ остается неизвестным. Кажется очевидным, что это аутоиммунное заболевание, учитывая его связь с другими аутоиммунными состояниями, такими как наличие комлекса сикка (сухость слизистых оболочек глаз и рта при аутоиммунных заболеваниях) и наличием циркулирующих АМА.
Есть основание утверждать, что это генетическое заболевание, так как у него наблюдаются:
- Передача между поколениями.
- ПБХ часто встречаются у однояйцевых близнецов.
- Повышенный риск развития сопутствующих заболеваний у родственников пациентов.
Клиническая картина и диагностика первичного билиарного холангита.
Клинические особенности ПБХ варьируются. У многих пациентов отмечается бессимптомное течение заболевания. У некоторых пациентов – наоборот, отмечается очень быстрое прогрессирование клинической картины. Поэтому диагностика заболевания может быть сложной.
У больных с отсутствием клинических проявлений заболевания на момент постановки диагноза симптомы обычно развиваются в течение 5 лет после постановки диагноза.
- Зуд, который обычно предшествует желтухе;
- Желтуха;
- Заболевания костей, связанные с остеопенией;
- Гиперхолестеринемия;
- Аутоиммунные признаки: комплекс Сикка или синдром Шегрена, гипотиреоз, нарушение всасывание жиров и жирорастворимых витаминов, недостаточность поджелудочной железы и склеродермия.
У нелеченных пациентов ПБХ может прогрессировать до цирроза печени, с проявлениями портальной гипертензии и осложнениями этих состояний. Также, у пациентов может развиваться портальная гипертензия без цирроза печени.
AMA-отрицательный ПБХ встречается в 5% случаев. Этим пациентам может потребоваться биопсия печени для установления диагноза, несмотря на то, что другие симптомы могут указывать на вероятность ПБЦ.
Пациенты с ПБХ нуждаются в постоянном наблюдении, лечении, скрининге на осложнения заболевания. При развитии цирроза или ГЦК (гепатоцеллюлярной карциномы), таких пациентов направляют в центры трансплантации печени.
- Женщины в среднем возрасте.
- имеют титр АМА> 1:40; ;
- Предъявляют жалобы на зуд;
- Имеют повышенный уровень щелочной фосфатазы, уровень иммуноглобулина М, уровень холестерина и скорость оседания эритроцитов.
Повышенный уровень щелочной фосфатазы у AMA-положительной женщины наводит на мысль о диагнозе ПБХ.
У некоторых пациентов с ПБХ может развиваться синдром “перекрёста” с аутоиммунным гепатитом. Как правило это состояние может быть более клинически агрессивным, чем порото ПБХ, и может потребовать лечения обоих заболеваний. Также наблюдается прогрессирование ПБЦ с преобладанием аутоиммунного гепатита.
Визуализация крайне важна при диагностике ПБХ. Так, например, ультразвуковое исследование печени следует рассматривать как исключающее другие причины заболевания желчевыводящих путей. Портальная гипертензия, связанная с пресинусоидальным фиброзом или с циррозом печени, также должна быть исключена, особенно если выявлены признаки печеночной энцефалопатии, асцита или варикозного расширения вен пищевода.
Гепатоцеллюлярная карцинома может развиваться у пациентов с ПБХ. Риск развитая ГЦК сопоставим с риском развития от других причин развития цирроза. Для пациентов, у которых развивается цирроз печени на воне прогрессировали ПБХ, необходимо каждые полгода проводить скрининг на ГЦК с использованием ультразвука или других методов визуализации.
Лечение первичного билиарного холангита.
Основным препаратом лечения является урсодезхоксихолевая кислота (УДХК). Она замедляет прогрессирование клинических признаков заболевания, особенно у молодых пациентов. УДХК приводит к обогащению желчных кислот, вызывает изменения в пуле желчных кислот, увеличивает протоковую секрецию желчи, и может оказывать противовоспалительное и гепатопротекроное действие.
УДХК рекомендуется в качестве терапии первой линии у пациентов с ПБЦ в дозировке 13-15 мг / кг / сут. Также, УДХК может снизить биохимические показатели холестаза.
Пациенты, получающие УДХК, имеют лучшие показатели выживаемости и меньшую потребность в трансплантации печени. Скорость развития фиброза печени снижается на фоне приёма.
К сожалению, не все пациенты с ПБХ будут реагировать на УДХК. У части пациентов, получавших УДХК, может наблюдаться прогрессирование ПБХ. Плохой ответ на лечение УДХК определяется как повышение уровня щелочной фосфатазы> 1,67 раз или повышение билирубина более, чем в 2 раза, несмотря на лечение.
Обетихолевая кислота (ОХК) – полусинтетическая желчная кислота, являющаяся стимулятором фарнезоидного X-рецептора. Она является аналогом хенодезоксихолиевой кислоты.
Исследования пациентов с ПБХ, получающих монотерапию ОХК или УДХК + ОХК, продемонстрировали хороший биохимический ответ на лечение. ОХК считается терапией второй линии для пациентов с ПБХ и одобрена в США для тех, кто не отвечает или имеет плохой ответ на УДХК. Также, ОХК применяют в качестве монотерапии для пациентов с непереносимостью УДХК.
Пациентам назначают ОХК в дозировке 5 мг . Пр необходимости, дозировка увеличивается до 10 мг в день в течение 3 месяцев от начала лечения. Увеличение дозы необходимо при медленном улучшение уровня щелочной фосфатазы и билирубина в сыворотке крови.
Фибраты (безафибрат и фенофибрат) также оценивались при лечении пациентов с ПБХ, у которых наблюдался плохой ответ на лечение УДХК. Фибраты в сочетании с УДХК улучшают биохимический ответ, особенно у пациентов с ранними стадиями заболевания. Долгосрочная эффективность фибратов в отношении клинического исхода ПБХ еще не определена. Поэтому фибраты в настоящее время не одобрены для лечения ПБХ.
Трансплантация печени остается одним из важных методов лечения для пациентов с терминальной стадией ПБХ. Описываются развитие рецидивов ПБХ в трансплантате после трансплантации печени.
Острый холангит нередко бывает гнойным и характеризуется внезапным началом со значительной лихорадкой гектического типа с ознобами, печеночной коликой, желтухой или субиктеричностью склер, общей интоксикацией. Возможно увеличение размеров печени. При обследовании обнаруживают увеличение СОЭ, нередко лейкоцитоз с палочкоядерным сдвигом лейкоцитарной формулы, небольшое повышение уровня прямого и непрямого билирубина, активности щелочной фосфатазы. При дуоденальном зондировании выявляют большое число лейкоцитов в порции С, из желчи нередко удается выделить возбудителя.
В зависимости от характера возбудителя (чаще обнаруживают кишечную, паракишечную палочку, стафилококк или их сочетания) и реактивности больного острота течения заболевания бывает выражена различно. При своевременно начатом лечении антибиотиками удается снизить активность воспалительного процесса. При продолжении лечения в течение нескольких недель температура тела может нормализоваться, но при этом возможно не только выздоровление, но и переход острого холангита в хронический.
При остром холангите могут наблюдаться осложнения — сепсис, печеночный или поддиафрагмальный абсцесс, эмпиема плевры, панкреатит.
Диагноз острого холангита несложен при наличии характерной триады симптомов — печеночной колики, желтухи и лихорадки с ознобом. В ряде случаев острый холангит приходится дифференцировать с абсцессом печени. При гнойном абсцессе печени, как и гнойном холангите, наблюдаются лихорадка, боли в правой половине живота, слабость; желтуха развивается реже — примерно у 1 /ь больных. Почти у 1/3 больных отмечается реакция плевры — плевральные боли, а затем и выпот.
Для диагностики абсцесса печени используют ультразвуковое и радиоизотопное исследование.
Лечение острого холангита и абсцесса печени обычно проводят в хирургических отделениях. Оно включает применение адекватной антибиотикотерапии, как правило, в течение 4—6 нед. При амебном абсцессе печени используют метронидазол по 250 мг 3 раза в сутки в течение 10 дней в сочетании с делагилом по 0,25 г 3 раза в сутки в течение 3 нед.
Хронический холангит редко развивается изолированно и обычно сопутствует холециститу, гастродуодениту, панкреатиту и т. д. Клиническая картина во многом напоминает таковую при хроническом холецистите, но болевой синдром обычно выражен меньше. Чаще, чем при холецистите, при хроническом холангите наблюдаются небольшая желтуха, увеличение печени, повышение активности щелочной фосфатазы (незначительное, но продолжительное).
Хронический холангит может быть диагностирован при длительном наблюдении за больным, некоторое значение имеют изменения желчи в порции С, получаемой при зондировании, холангиография позволяет лишь уточнить состояние внепеченочных легочных протоков. Лечение хронического холангита и профилактика обострения проводятся по тем же правилам, что и при хроническом холецистите.
Первичный -склерозирующий холангит отличается своеобразной клинической картиной неинфекционной природы, при которой наблюдаются прогрессирующее воспаление, склероз и облитерация как внутрипеченочных, так и внепеченочных желчных ходов. Заболевание развивается изолированно или сочетается с неспецифическим язвенным колитом и процессами фиброза другой локализации — забрюшинным, медиастинальным или периуретральным. Клиническая картина в основном обусловлена наличем симптомов хронического или интермиттирующего холестаза — желтухи, кожного зуда, иногда болей в правой верхней половине живота. На фоне первичного склерозирующего холангита может развиться острый бактериальный холангит.
Основным методом диагностики первичного склерозирующего холангита является ретроградная панкреатохолангиография, которая позволяет выявить утолщение стенок желчных протоков и четкообразные сужения общего желчного протока. Следует иметь в виду, что подобная картина в некоторых случаях наблюдается при длительном холестазе в результате желчнокаменной болезни, послеоперационных спаек. Вторичный склерозирующий холангит напоминает по течению первичный. При длительном течении первичного склерозирующего холангита развивается картина вторичного билиарного цирроза печени. В ряде случаев первичный склерозирующий холангит приходится дифференцировать с первичным билиарным циррозом печени. Большое значение имеют иммунологические изменения, характерные для первичного билиарного цирроза печени, и данные рентгенологического исследования внепеченочных желчных ходов.
Прогноз при первичном склерозирующем холангите неблагоприятный, больные живут 4—10 лет от момента установления диагноза вне зависимости от лечения. Симптоматическое лечение такое же, как и при холестазе у больных циррозом печени (холестирамин, витамин К и т. д.). Глюкокортикоиды не эффективны. При полной обструкции желчных протоков предпринимаются попытки хирургического вмешательства — наложения билиарно-кишечного анастомоза, но в результате этой операции часто возникает острый бактериальный холангит, а иногда и обострение фиброзирующего процесса.
Холангит (cholangitis: греч. cholē желчь + angeion сосуд+ -itis; синоним: холангиит, ангиохолит) — воспаление желчных протоков.
По характеру течения холангиты разделяют на острые и хронические. Острый холангит в зависимости от особенностей морфологических изменений стенок протоков подразделяют на катаральный, гнойный, дифтеритический и некротический.
Клинически острый холангит характеризуется тремя основными симптомами, болями в правом подреберье, лихорадкой и желтухой. Если холангит вызван вклинением камня в устье общего желчного протока, боли могут носить острый характер, в остальных случаях они тупые, тянущие, распирающие При катаральном процессе температура тела бывает субфебрильной, при дифтеритическом или гнойном воспалении повышается до 39—40°. Выраженность желтухи также может быть различной. В пожилом и старческом возрасте клиническая картина несколько стерта, общее состояние в начале болезни не соответствует степени воспалительных изменений в стенках желчных протоков, что затрудняет диагностику. В детском возрасте, когда холангит, как правило, обусловлен аномалиями развития желчных протоков, а также у ослабленных больных с тяжелыми заболеваниями, такими, как сахарный диабет, декомпенсированная сердечно-сосудистая недостаточность холангит протекает по типу генерализованной септической инфекции с быстрым развитием гепаторенальной недостаточности. При отсутствии своевременного лечения воспаление со стенок желчных протоков может перейти на окружающие ткани и вызвать пропитывание печеночно-двенадцатиперстной связки желчью и перитонит, образование внутрипеченочных абсцессов.
В большинстве случаев холангит возникает при попадании возбудителей бактериальной инфекции в желчные протоки из просвета двенадцатиперстной кишки (восходящая инфекция), гематогенным (через систему воротной вены) или лимфогенным (при заболеваниях желчного пузыря, поджелудочной железы или толстой кишки) путем. Изолированный холангит встречается крайне редко, чаще он сочетается с холециститом (холецистохолангит) или гепатитом (гепатохолангит). Возбудителями холангита, как правило, являются кишечная палочка, протей, стафилококки, энтерококки, а также неклостридиальная анаэробная инфекция, реже — брюшнотифозная палочка, микобактерия туберкулеза, бледная спирохета и др. Воспаление мелких желчных протоков возможно при вирусном гепатите. Развитие холангита может быть обусловлено раздражающим действием на стенку желчных притоков активированного панкреатического сока, при поражениях большого дуоденального сосочка в результате панкреатобилиарного рефлюкса. В этих случаях воспаление вначале носит асептический характер, инфекция присоединяется в более поздние сроки.
Развитию воспалительного процесса в стенках протоков способствует застой желчи, возникающий при аномалиях развития желчных протоков, кисте общего желчного протока, сдавлении его опухолью либо увеличенной в результате воспаления головкой поджелудочной железы, конкрементах желчных протоков, стенозе большого дуоденального сосочка. Спровоцировать начало холангита может травмирование стенки протока камнем, эндоскопическое исследование (ретроградная панкреатохолангиография), оперативное вмешательство, если во время операции не восстанавливается нормальный пассаж желчи.
Хронический холангит, как правило, бывает следствием перенесенного острого холангита. Он может протекать с постоянной симптоматикой, аналогичной острому холангиту, но значительно менее выраженной, а также в виде рецидивов острого холангита. Крайне редко встречается особая форма хронического холангита — склерозирующий холангит, для которого характерно разрастание соединительной ткани в стенках желчных протоков, что приводит к их деформации и сужению просвета. Склерозирующий холангит обычно сочетается с язвенным неспецифическим колитом, реже с болезнью Крона, васкулитом и др.
Диагностика заболевания, основанная на анамнезе и характерной триаде симптомов, как правило, не представляет трудностей. При осмотре обнаруживаются увеличенная, болезненная печень, возможно мышечное напряжение в правом подреберье и симптомы раздражения брюшины. Большую помощь в диагностике оказывает ультразвуковое исследование, позволяющее обнаружить расширение желчных протоков, воспалительные изменения паренхимы печени, камни желчного пузыря и протоков.
При подозрении на холангит, как острый, так и хронический, пациент нуждается в срочной госпитализации, т.к. лечение преимущественно оперативное и должно выполняться на ранних этапах развития болезни. До операции назначают голод и покой, спазмолитические средства, антибиотики широкого спектра действия, не обладающие гепатотоксическими свойствами, проводят дезинтоксикационную терапию. Операция направлена на создание условий для нормального оттока желчи путем наружного или внутреннего дренирования желчных протоков. При остром холангите наибольшее распространение получили эндоскопические методы дренирования желчных протоков. После операции по поводу хронического холангита целесообразно повторять курсы антибактериальной терапии и тюбаж. Всем страдающим холангитом, в том числе и после операций, рекомендуется диета, из которой исключаются острые и жирные блюда, копчености, пряности; пища должна содержать много витаминов, растительные жиры. Показано санаторно-курортное лечение в санаториях гастроэнтерологического профиля.
Прогноз при своевременном лечении острого катарального холангита благоприятный. При гнойном, дифтеритическом и некротическом холангите прогноз более серьезный и зависит от выраженности морфологических изменений, а также причины заболевания. При хроническом холангите даже оперативное лечение не всегда ведет к полному выздоровлению, поэтому процесс может закончиться билиарным циррозом и абсцедированием печени.
Профилактика холангита направлена на своевременное выявление и лечение заболеваний желчных путей.
Читайте также:


