Гепатоспленомегалия при гепатите с
Признак поражения организма — умеренная гепатоспленомегалия, характеризуется постепенным, одновременным либо поочередным увеличением размеров селезенки и печени. Состояние проявляется невыраженными болезненными ощущениями в области подреберья и тяжестью в животе. При дальнейшем развитии патологического процесса присоединяются дополнительные симптомы, требующие своевременной диагностики и излечения.
Общая характеристика нарушений
Гепатоспленомегалия проявляется на фоне застойных явлений в циркуляции лимфатической жидкости и кровообращения между селезенкой и печенью.
Патология выступает симптомом заболевания, вызывающего, помимо увеличения внутренних органов, дополнительные нарушения. Гепатоспленомегалия умеренного течения без отклонений при проведении анализов требует наблюдения в течение 3-х месяцев. По истечении назначенного срока, если органы не уменьшаются, проводится комплексная оценка состояния здоровья и соответствующее лечение пациента.
Как лечить этот синдром дома?
От того, при каких заболеваниях развилась гепатоспленомегалия, зависит тактика ведения пациента. То есть в каждом случае болезни должна проводиться этиотропная терапия:
- вирусные инфекции – противовирусная терапия;
- паразитарные – противопаразитарные препараты;
- сердечно-сосудистые заболевания – лечение при помощи диуретиков, бетаблокаторов, сартанов и т.д.;
- аутоиммунные поражения – применение кортикостероидной и иммуномодулирующей терапии;
- онкологические болезни крови – лучевая терапия, химиотерапия.
Кроме того, специалисты при необходимости назначают симптоматическое лечение:
- при спастических болях в животе рекомендуются спазмолитики: дротаверин, папаверин, платифиллин;
- для поддержания работы печени назначаются гепатопротекторы: Эссенциале, Гептрал, Карсил, Рибоксин и т.д.;
- пре- и пробиотики: Хилак-форте, Бифиформ, Бифидумбактерин и др.
Если взрослый пациент спрашивает, что такое гепатоспленомегалия и как ее лечить дома, то ответ на этот вопрос один: следовать всем рекомендациям врача!
Причины патологии
- Болезни печени: цирроз;
- жировой гепатоз;
- кистозное поражение;
- эндофлебит печеночных вен;
- холестаз;
- гепатиты;
- злокачественные новообразования.
-
гипертония;
-
малярия;
- Патологии кроветворной системы: лейкоз — рак крови;
- лимфогранулематоз;
- гемолитическая анемия.
-
амилоидоз;
Гепатоспленомегалия у новорожденных и детей в возрасте до 3-х лет в основном развивается при инфекционном заражении, воспалительном или онкологическом процессе. Увеличение печени и селезенки у ребенка на фоне острого воспалительного процесса проходит после устранения патологического влияния.
При каких заболеваниях возникает у детей?
Гепатоспленомегалия может наблюдаться как у новорожденного, так и в более старшем возрасте. Такое состояние у ребенка может иметь различные причины как перечисленные выше, так и дополнительные: среди последних врач предположит, что это:
- Гематологические болезни: серповидно-клеточная анемия, талассемии (выявляются при первом скрининге малыша).
- Инфекционные процессы в организме ребенка: сифилис, туберкулез.
- Аномалии развития: желчных путей.
Умеренная гепатоспленомегалия у ребенка может сопровождать физиологическую желтуху. Особого лечения не требует. Достаточно следовать рекомендациям педиатра по поводу ведения малыша с физиологической желтухой: подпаивание водой, прогулки, солнечные ванны. В зависимости от причины у ребенка, патология может присутствовать длительно, а возможен быстрый регресс гепатоспленомегалии.
Первые признаки болезни
Начальные проявления гепатоспленомегалии выражены нарушениями со стороны работы желудочно-кишечного тракта в сочетании с проявлениями основного заболевания, вызвавшего увеличение внутренних органов. Основные признаки развития патологии:
- ощущение тяжести в области живота;
- болезненность при резком изменении положения тела, во время приема пищи;
- дискомфорт при прощупывании области поражения;
- проявление желтушного окраса кожных покровов;
- повышенная утомляемость, слабость, разбитость.
Признаки умеренного увеличения печени и селезенки
Умеренная гепатоспленомегалия будет иметь следующие характеристики:
- Жалобы пациента: боли в области подреберья, дискомфорт в животе, повышенное газообразование, увеличение объема живота. Возможно повышение температуры и клиника основного заболевания.
- Осмотр пациента позволяет выявить визуально увеличение живота, иногда – асимметричное.
- Пальпация живота выявляет увеличенные размеры печени, изменение характера ее края. В здоровом состоянии также можно прощупать край печени, при этом он близко расположен к реберной дуге. У здорового человека он острый и ровный. Также при увеличенной селезенке прощупывается ее край, что у здорового человека сделать невозможно.
- Общий анализ крови может показать ускорение СОЭ, изменение соотношения основных форменных элементов крови.
- Ультразвуковое исследование органов брюшной полости.
- КТ и МРТ.
Дальнейшая симптоматика
Кожные покровы и глаза приобретают желтоватый оттенок.
С прогрессированием основного заболевания ухудшается общее самочувствие больного. Симптоматика зависит от патологии, вызвавшей гепатоспленомегалию. Проявляются следующие нарушения работы организма:
- значительное увеличение печени и селезенки, выпирание органов из-под дуги ребер;
- концентрация большого количества жидкости в брюшной области;
- усиление желтушных проявлений;
- усиленная кровоточивость — кровотечения из носа, появление синяков и гематом при незначительном давлении.
Профилактика и прогноз
Гепатоспленомегалия лечится консервативно. Своевременное обращение за помощью позволяет восстановить здоровье печени и других органов за короткий промежуток времени.
В профилактические мероприятия входит здоровый образ жизни. Когда обнаруживаются первые симптомы недомогания, требуется немедленно обратиться в больницу. Чтобы не нагружать печень, следует умеренно употреблять жирную, жареную, соленую, острую и копченую пищу. Врачи рекомендуют следить за водным балансом организма и в день выпивать до 2 литров простой воды.
Методы диагностики и лечения
При увеличении печени и селезенки проводится комплексное обследование организма для определения причин основного заболевания. Первоначально проводится осмотр, пальпация (прощупывание) и перкуссия (простукивание) пораженной области. Основные методы диагностирования:
- Клинические анализы крови и мочи. Определяют общее состояние организма.
- Печеночные пробы. Биохимический анализ крови, показывающий степень поражения печени, причину изменений и активность ферментов.
- Ультразвуковая диагностика (УЗИ) брюшной полости — визуализация внутренних органов и патологических изменений.
- Магнитно-резонансная томография (МРТ) — подробно показывает состояние печени и желчевыделительных протоков.
- Компьютерная томография (КТ) — послойное исследование брюшной полости.
- Мультиспиральная компьютерная томография (МСКТ) — посрезное подробное исследование пораженной области с определением причин и степени распространения патологического процесса.
- Пункционная биопсия — взятие на исследование фрагмента печени для проведения гистологического исследования. Определяется степень поражения органа и причины заболевания.
- Ангиография — обследование кровотока и метаболизма в тканях печени и селезенки.
- Стернальная пункция — взятие костного мозга для определения изменений кровяных клеток.
- Биопсия лимфоузлов — определяет распространенность патологии и причину воспалений.
- Сцинтиграфия — лучевая диагностика происходящих изменений в печени и селезенке.
После проведения диагностики подбирается курс лечения, направленный на устранение болезни и восстановление естественных функций внутренних органов. В зависимости от причин для лечения гепатоспленомегалии применяются лекарства, описанные в таблице:
Для выведения излишней жидкости из брюшной полости применяется лапароцентез — оперативное вмешательство с проколом передней брюшной стенки. Лечение дополняется иммунокорректирующими препаратами. В осложненных случаях проводятся методы химиотерапии и клеточной терапии — пересадка костного мозга.
Лечение гепатоспленомегалии
Больному с гепатоспленомегалией нужно знать, что лечится не само увеличение органов, а заболевание, которое его вызвало. Назначаются лекарственные средства против основной болезни, диетическое питание. В тяжелых случаях проводится хирургическое вмешательство.
Лечение лекарствами при гепатоспленомегалии печени проводится при помощи следующих групп препаратов:
- выводящие токсины;
- глюкокортикостероиды;
- симптоматические средства.
Чтобы вывести токсины, которые накопились из-за нарушения деятельности печени, назначают раствор Реополиглюкина до 400 мл или Гемодез до 300 мл в сутки. Дополнительно выписываются средства базальной терапии:
- Интерферон (при вирусных заболеваниях);
- Имуран (если увеличение вызвано аутоиммунными процессами);
- Но-шпа, Дротаверин (для снятия спазма с желчевыводящих путей);
- Гепабене, Гептрал, Карсил (гепатопротекторы, помогающие печени восстанавливаться);
- Холосас (для усиления вывода желчи, при отсутствии камней в желчных протоках и пузыре).
- витаминные комплексы для укрепления иммунитета (Печень актив Nutrilite, Гепатрин);
- гормональные лекарства для быстрого снятия воспаления (Преднизолон);
- Лацидофил, Линекс и другие пробиотики.
Диета при гепатоспленомегалии основана на столе №5 по Певзнеру. Запрещены:
- жареная пища;
- жирные блюда;
- соленья;
- острые приправы;
- копченые продукты;
- спиртные напитки;
- торты.
В рацион разрешено включать диетическое мясо и рыбу. Блюда рекомендуется готовить в отварном виде или на пару. При гепатоспленомегалии полезны каши. Врач порекомендует употреблять творог и другие кисломолочные продукты с низкой жирностью (но не обезжиренные).
В этот период требуется восполнять водный баланс организма и пить очищенную воду в объеме 1.5-2 литра в сутки. Из напитков разрешено готовить компоты и кисели из фруктов и ягод. Запрещены крепкий кофе или черный чай – их лучше заменить цикорием и зеленым/красным чаем.
При острых воспалениях печени рекомендуется полный покой и постельный режим. В остальных случаях умеренная физическая активность только полезна.
Операцию при гепатоспленомегалии проводят, если пациент поступил в тяжелом состоянии или имеется злокачественная опухоль. При асците назначают выкачивание скопившейся жидкости. При раковых заболеваниях после операции проводят химиотерапию.
Если обнаружены нарушения кроветворения, проводят трансплантацию костного мозга.
О чем я узнаю? Содержание статьи.
Что такое умеренная гепатоспленомегалия?
Термином умеренная гепатоспленомегалия обозначается некритичный одновременный рост печени и селезенки, до нестандартных размеров. Такой признак не является самостоятельным диагнозом, а только проявлением основного заболевания.
Подвержены развитию синдрома как взрослые, так и дети. Симптоматическая картина синдрома зависит от исходной болезни. Особенностью умеренной гепатоспленомегалии является отсутствие проявлений (на протяжении 1-2 месяцев). Неспецифичными признаками состояния считаются:
- болезненность при надавливании в области печени;
- тошнота;
- вздутие живота;
- тяжесть в эпигастральной зоне;
- легкая желтушность кожи;
- усталость, недомогание.
Все они связаны с нарушением оттока крови и лимфы от соответствующих органов. Отсутствие же лечения чревато перерождением паренхимы печени и селезенки, формированием кист и опухолей, нарушением функционирования органов.
Причины умеренной гепатоспленомегалии у взрослых
Причинами незначительного увеличения печени и селезенки могут выступать естественные факторы: употребление жирных продуктов, копченостей, алкоголя.

Умеренная гепатоспленомегалия у взрослых может развиваться по следующим причинам:
- диффузные заболевания печени (холецистит, фиброз, гепатиты А,В,С, начальные стадии онкологических процессов);
- инфекционные патологии (мононуклеоз, туберкулез);
- заболевания крови (тяжелые анемии);
- паразитарные инвазии (бруцеллез, эхинококкоз);
- нарушения работы сердца и сосудов (ишемия, гипертония);
- патологии сосудов органов (эндофлебит);
- сбои обмена веществ (гемохроматоз, системная красная волчанка).
Увеличение органов в размерах может происходить поочередно и одновременно. Печень и селезенка часто поражаются вместе из-за общей иннервации, воротной вены, благодаря общим лимфатическим путям. Оба органа являются физиологическими фильтрами организма, которые первыми реагируют на воспаление или интоксикацию.
Большинство инфекционно-воспалительных патологий сопровождается умеренным увеличением печени. Значительная же гепато- и/или спленомегалия развиваются при новообразованиях, гемолитических анемиях, циррозе, синдроме портальной гипертензии. Дифференцировать конкретную форму может только специалист.
Причины патологии у детей
Синдром гепатоспленомегалии диагностируется чаще у детей до 3 лет. В этот период малыши наиболее подвержены инфекционным заболеваниям.
При обнаружении таких проявлений у новорожденного предполагается внутриутробное заражение туберкулезом, сифилисом. Также причиной могут выступать: врожденный цирроз печени, гепатит, анатомические аномалии развития желчевыводящих протоков.
У детей постарше причиной умеренной гепатоспленомегалии становятся инфекционные заболевания из-за поражения вирусами или бактериями. Причины патологического синдрома у детей и взрослых зачастую одинаковые. Возникновение данного состояния могут спровоцировать пищевые погрешности (употребление жирных, жареных блюд).
Умеренное увеличение печени и селезенки может быть врожденной особенностью организма малыша. В таком случае лечить их бессмысленно. Данный синдром может появиться и исчезнуть самостоятельно в периоды скачков роста у детей (6-7, 10-12, 14-16 лет), когда организм формируется. Тогда имеет место физиологическая умеренная гепатоспленомегалия.
Какие размеры печени и селезенки при умеренной гепатоспленомегалии?
Для определения умеренной гепатоспленомегалии используется сравнение с нормальными размерами органов. Для определения границ печени и селезенки наиболее информативными являются УЗИ или КТ. Хотя физикальные обследования (перкуссия, пальпация) используются и сейчас.
В норме верхняя граница печени при перкуссии определяется на уровне нижнего края правого легкого. Ее нижняя граница проходит на уровня реберной дуги справа. В поперечнике она имеет размеры до 12 см, по левому краю сужается до 6 см. Об умеренном увеличении печени говорят в том случае, если ее величина превышает 13 см по правой срединно-ключичной линии, что на 1-2 см больше нормальных параметров.
Диагностика
Определить умеренную гепатоспленомегалию несложно. Основная цель диагностики – выявление основного заболевания как причины появления симптома. Увеличение данных органов нередко выявляют при случайном осмотре или во время плановых осмотров. Для диагностики гепатоспленомегалии используют:
- перкуссию (выстукивание) и пальпацию;
- сбора анамнеза (выявление наследственного провоцирующего фактора);
- УЗИ органов брюшной полости;
- компьютерную томографию;
- ангиографию (для определения внутреннего кровотока);
- электрокардиографию и УЗИ сердца (при заболеваниях сердца и сосудов);
- исследования крови (биохимический, общий);
- анализ кала (на гельминтоз);
- общий анализ мочи;
- биопсия применяется в случае диагностических трудностей.
Интенсивный рост печени типичен для гепатитов, новообразований. Резкая болезненность печеночного края при пальпации сопровождает воспалительные патологии, рак печени. Значительное разрастание селезенки возможно при тромбозе ее сосудов.
Лечение умеренной гепатоспленомегалии
Данный синдром у детей и взрослых лечится по одинаковой системе (отличается лишь дозировка препаратов). Проводится коррекция не самого состояния, а заболевания, которое его вызвало. Лечат умеренную гепатоспленомегалию, обычно, в домашних условиях, по следующей схеме:
- Симптоматическое лечение.
Для обезболивания, устранения дискомфорта используются спазмолитики (Но-шпа, Дибазол), желчегонные средства (Сорбит, Холосас). - Борьба с интоксикацией (при инфекционном процессе).
С данной целью в вену вводится раствор аскорбинки, глюкозы, назначается Реополиглюкин или Гемодез. - Противовирусная терапия.
Включает в себя использование Ацикловира, Интерферона. - Защита печени – важная составляющая терапии умеренной гепатоспленомегалии.
Для данной цели применяются Гепатопротекторы (Карсил, Эссенциале). - Нейтрализация воспалительного процесса.
Проводится при помощи гормональных средств (Преднизолон). - Борьба с дисбактериозом.
Включает в себя прием лекарств на основе полезных бактерий (Бифиформ). - Диетотерапия.
Подразумевает исключение из меню жареных блюд, маринадов, консервов, алкоголя. - Дополнительно назначают препараты железа и витамины (при анемиях).
В случае активного воспаления рекомендован постельный режим. Во всех остальных случаях показана умеренная физическая активность. Если других проявлений, кроме самого синдрома, не наблюдается, то лечение может не проводится. В таком случае, пациент остается под наблюдением на срок до трех месяцев, в течение которых контролируются параметры органов.
Спрогнозировать дальнейшее течение умеренной гепатоспленомегалии очень сложно из-за многообразия возможных провоцирующих факторов. Данный синдром может иметь грозные последствия. Его появление является поводом для обращения за медицинской помощью.
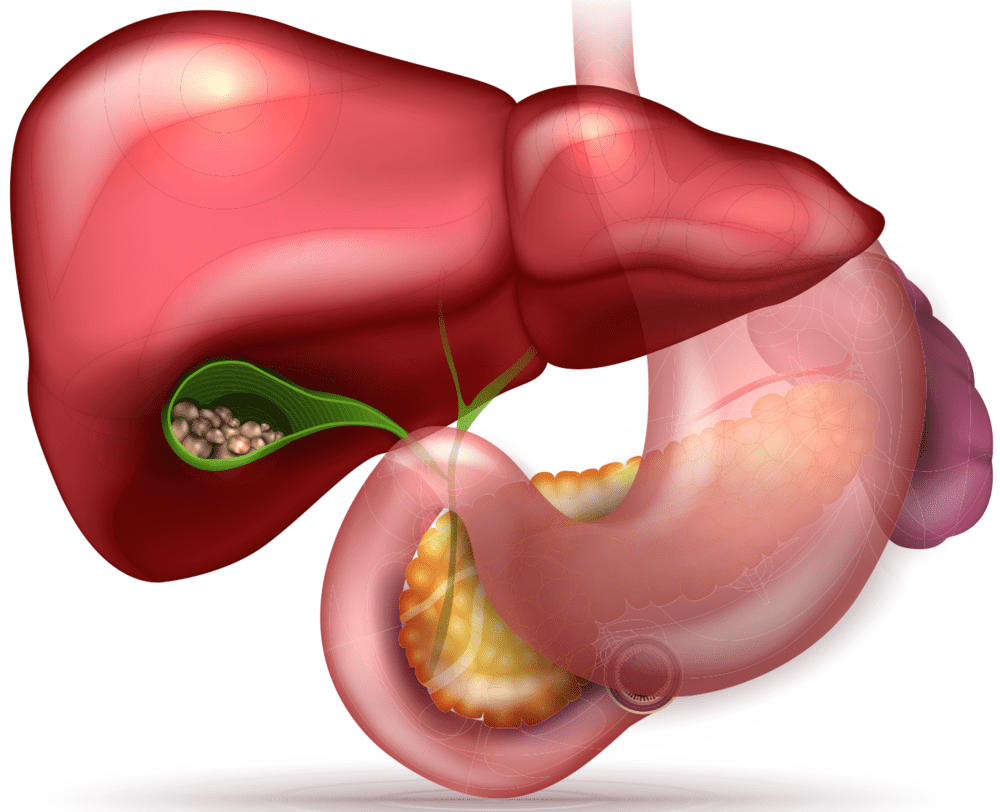
Клинические проявления зависят от патологии, которая привела к этому состоянию, общие признаки – тяжесть в подреберьях и эпигастрии, болезненность живота при пальпации.
Диагностика основана на обнаружении больших размеров селезенки и печени при клиническом обследовании, проведении УЗИ и МРТ органов брюшной полости. Специфического лечения гепатоспленомегалии не существует, данный синдром разрешается на фоне терапии основного заболевания.
Гепатоспленомегалия, или гепатолиенальный синдром, является одним из клинических проявлений разных патологических состояний. Чаще всего значительное увеличение печени и селезенки обнаруживается при скрининговом осмотре или обследовании пациента по поводу других заболеваний.
Гепатоспленомегалия – не отдельная нозологическая единица, а лишь синдром определенной патологии. Чаще всего она встречается в возрастной группе до 3-х лет – это обусловлено увеличившейся частотой внутриутробных инфекций и онкопатологии у детей.
Достаточно часто при наличии гепатоспленомегалии у пациента не обнаруживается других клинических проявлений какого-либо заболевания. Подобные случаи требуют длительного наблюдения, своевременных повторных обследований для выявления вызвавшей гепатоспленомегалию патологии.
Причины (этиология) гепатоспленомегалии
Привести к гепатоспленомегалии могут заболевания гепатобилиарной системы или патология других органов.
В норме край печени может пальпироваться и у здоровых людей, он острый, ровный и эластичный. При патологии свойства печеночного края меняются: при сердечно-сосудистых заболеваниях он становится округлым и рыхлым; при онкологических – твердым, бугристым. Нижний край селезенки в норме не пальпируется.
Причиной гепатомегалии могут быть различные патологические состояния. Чаще всего это поражение ткани печени (острое или хроническое диффузное воспаление, формирование регенеративных узлов, фиброз, внутри- или внепеченочный холестаз, опухоли, кисты и т. д.); сердечно-сосудистые заболевания (хроническая сердечная недостаточность на фоне ИБС, гипертонии и пороков сердца, констриктивный перикардит, эндофлебит печеночных вен).
Весьма вероятно развитие данного синдрома и при заболеваниях крови (лейкозы, тяжелые анемии, лимфогранулематоз), болезнях накопления (гепатозы различной этиологии, гемохроматоз, амилоидоз). У новорожденных детей наиболее частой причиной гепатоспленомегалии является гемолитическая болезнь, у детей младшего возраста – внутриутробные инфекции и онкологическая патология.
В начале основного заболевания может быть увеличена только селезенка (при патологии системы крови) или только печень (при гепатитах и других заболеваниях печеночной ткани). Сочетанное поражение этих двух органов обусловлено общей системой кровоснабжения, иннервации и лимфооттока.
Именно поэтому при тяжелых заболеваниях изначально может регистрироваться только гепатомегалия либо спленомегалия, а по мере прогрессирования патологии неизбежно поражаются оба этих органа с формированием гепатоспленомегалии.
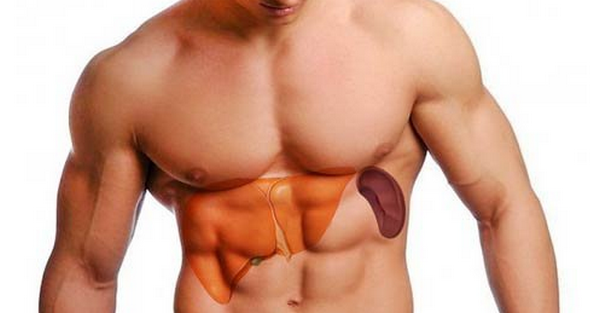
Симптомы (клиническая картина) гепатоспленомегалии
Симптоматика гепатоспленомегалии во многом определяется фоновым заболеванием, которое привело к увеличению печени и селезенки. Изолированная гепатоспленомегалия характеризуется чувством тяжести и распирания в правом и левом подреберье, определением округлого образования, выступающего из-под реберной дуги (край печени или селезенки).
При наличии какой-либо патологии, приводящей к гепатоспленомегалии, пациент предъявляет характерные для этого заболевания жалобы.
Быстрое увеличение печени характерно для вирусных гепатитов, онкопатологии. Значительная болезненность печеночного края во время пальпации присуща воспалительным заболеваниям печени и злокачественным новообразованиям, а при хронической патологии появляется во время обострения либо из-за присоединения гнойных осложнений.
Значительное увеличение селезенки возможно при циррозе, тромбозе селезеночной вены. Характерным симптомом тромбоза является развитие желудочно-кишечного кровотечения на фоне выраженной спленомегалии. При варикозном расширении вен пищевода размеры селезенки, наоборот, значительно сокращаются на фоне кровотечения (это связано с уменьшением давления в системе воротной вены).
Диагностика гепатоспленомегалии
Заподозрить гепатоспленомегалию гастроэнтеролог может при обычном осмотре: во время проведения пальпации и перкуссии выявляются увеличенные размеры печени и селезенки. Такой простой метод исследования, как перкуссия (выстукивание), позволяет дифференцировать опущение органов брюшной полости от их истинного увеличения.
В норме при перкуссии печени ее верхняя граница определяется на уровне нижнего края правого легкого.
Нижняя граница начинается от края Х ребра (по правой переднеподмышечной линии), далее проходит по краю реберной дуги справа, по правой парастернальной линии – ниже реберной дуги на два сантиметра, по срединной линии – на 5-6 см ниже мечевидного отростка, границы печени не выходят за левую парастернальную линию.
Перкуссия селезенки может представлять определенные трудности из-за ее малых размеров и тесного соседства с желудком и кишечником (наличие газа в этих органах затрудняет выстукивание). В норме селезеночная тупость определяется между IX и XI ребром, составляет около 5 см в поперечнике, длинник не должен превышать 10 см.
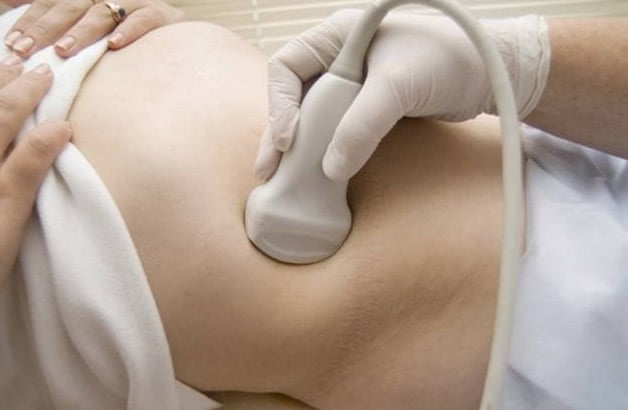
Пальпация органов брюшной полости является более информативным методом. Следует помнить о том, что за увеличенную печень можно принять опухоль правой почки, толстой кишки, желчного пузыря.
Эмфизема легких, поддиафрагмальный абсцесс, правосторонний плеврит могут провоцировать гепатоптоз, из-за чего нижний край органа будет пальпироваться значительно ниже края реберной дуги, хотя истинные размеры при этом не будут увеличены.
Пальпация селезенки должна производиться в положении на правом боку. Имитировать спленомегалию могут опущение левой почки, опухоли и кисты поджелудочной железы, новообразования толстой кишки.
Консультация гастроэнтеролога показана всем пациентам, у которых выявлена гепатоспленомегалия. Диагностический поиск направлен на определение заболевания, которое привело к увеличению печени и селезенки.
Клинические анализы крови, биохимические пробы печени позволяют выявить поражение печеночной ткани, гематологические заболевания, вирусные гепатиты и другие инфекционные и паразитарные заболевания.
УЗИ органов брюшной полости, МРТ печени и желчевыводящих путей, МСКТ органов брюшной полости позволяют не только точно диагностировать степень увеличения печени и селезенки при гепатоспленомегалии, но и обнаружить сопутствующую патологию других органов брюшной полости.
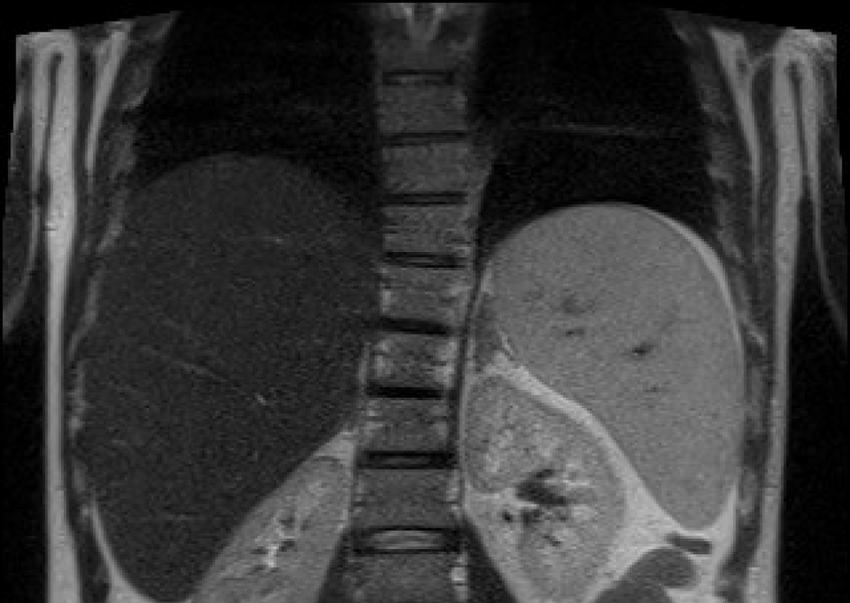
В сложных диагностических ситуациях проводится пункционная биопсия печени. Под местным обезболиванием производится прокол ткани печени тонкой иглой и забор материала для гистологического исследования.
Данная методика является инвазивной, но позволяет точно установить диагноз при поражении печени. Также применяется ангиография – введение в сосуды печени и селезенки рентгенконтрастного вещества с последующей оценкой их архитектоники и портального кровотока. При подозрении на гематологическую патологию производится пункция костного мозга и биопсия лимфатических узлов.
Сочетание гепатоспленомегалии с изменениями печеночных проб говорит о поражении паренхимы печени, болезнях накопления. Обнаружение лимфомиелопролиферативных процессов, изменений в общем анализе крови указывает на гематологическую патологию. Характерные симптомы и клиника поражения сердечно-сосудистой системы позволяет заподозрить застойную сердечную недостаточность.
Лечение гепатоспленомегалии
При обнаружении изолированной гепатоспленомегалии, отсутствии других клинических проявлений и изменений в анализах осуществляется наблюдение за пациентом в течение трех месяцев.
Если за это время размеры печени и селезенки не уменьшатся, пациент с гепатоспленомегалией должен быть госпитализирован в отделение гастроэнтерологии для тщательного обследования и определения тактики лечения. Мероприятия при гепатоспленомегалии направлены на лечение основного заболевания, также проводится симптоматическая терапия.
Для улучшения состояния пациента осуществляется дезинтоксикационная терапия – она позволяет вывести из организма ядовитые продукты обмена, которые накапливаются при нарушении функции печени. Желчегонные препараты, спазмолитики и гепатопротекторы облегчают состояние больного с гепатоспленомегалией и улучшают качество его жизни.

Патогенетической терапией гепатитов является применение противовирусных и гормональных препаратов. При гематологических заболеваниях может назначаться химиотерапия, проводиться пересадка костного мозга.
Прогноз
Прогноз зависит от основного заболевания, на фоне которого развился гепатолиенальный синдром. Прогнозирование дальнейшего развития гепатоспленомегалии практически невозможно из-за многофакторности формирования этого состояния. Профилактика заключается в предупреждении развития заболеваний, которые могут привести к увеличению печени и селезенки.
Признак поражения организма — умеренная гепатоспленомегалия, характеризуется постепенным, одновременным либо поочередным увеличением размеров селезенки и печени. Состояние проявляется невыраженными болезненными ощущениями в области подреберья и тяжестью в животе. При дальнейшем развитии патологического процесса присоединяются дополнительные симптомы, требующие своевременной диагностики и излечения.

Общая характеристика нарушений
Гепатоспленомегалия проявляется на фоне застойных явлений в циркуляции лимфатической жидкости и кровообращения между селезенкой и печенью.
Патология выступает симптомом заболевания, вызывающего, помимо увеличения внутренних органов, дополнительные нарушения. Гепатоспленомегалия умеренного течения без отклонений при проведении анализов требует наблюдения в течение 3-х месяцев. По истечении назначенного срока, если органы не уменьшаются, проводится комплексная оценка состояния здоровья и соответствующее лечение пациента.
Причины патологии
Гепатоспленомегалия проявляется на фоне хронических и острых заболеваний с поражением органов и систем, вызывающим застойные явления. Основные причины заболевания:
- Болезни печени:
- цирроз;
- жировой гепатоз;
- кистозное поражение;
- эндофлебит печеночных вен;
- холестаз;
- гепатиты;
- злокачественные новообразования.
- Патологии сердечно-сосудистой системы:
- гипертония;
- ишемическая болезнь сердца;
- сердечная недостаточность;
- врожденные и приобретенные пороки сердца;
- констриктивный перикардит.
- Инфекционные заболевания:
- малярия;
- бруцеллез;
- инфекционный мононуклеоз;
- лейшманиоз;
- сифилис;
- паразитарное поражение.
На фоне лейкоза размеры печени существенно увеличиваются.
- Патологии кроветворной системы:
- лейкоз — рак крови;
- лимфогранулематоз;
- гемолитическая анемия.
- Нарушения метаболизма:
- амилоидоз;
- гемохроматоз.
Гепатоспленомегалия у новорожденных и детей в возрасте до 3-х лет в основном развивается при инфекционном заражении, воспалительном или онкологическом процессе. Увеличение печени и селезенки у ребенка на фоне острого воспалительного процесса проходит после устранения патологического влияния.
Первые признаки болезни
Начальные проявления гепатоспленомегалии выражены нарушениями со стороны работы желудочно-кишечного тракта в сочетании с проявлениями основного заболевания, вызвавшего увеличение внутренних органов. Основные признаки развития патологии:
- ощущение тяжести в области живота;
- болезненность при резком изменении положения тела, во время приема пищи;
- дискомфорт при прощупывании области поражения;
- проявление желтушного окраса кожных покровов;
- повышенная утомляемость, слабость, разбитость.
Дальнейшая симптоматика
С прогрессированием основного заболевания ухудшается общее самочувствие больного. Симптоматика зависит от патологии, вызвавшей гепатоспленомегалию. Проявляются следующие нарушения работы организма:
- значительное увеличение печени и селезенки, выпирание органов из-под дуги ребер;
- концентрация большого количества жидкости в брюшной области;
- усиление желтушных проявлений;
- усиленная кровоточивость — кровотечения из носа, появление синяков и гематом при незначительном давлении.
Методы диагностики и лечения
При увеличении печени и селезенки проводится комплексное обследование организма для определения причин основного заболевания. Первоначально проводится осмотр, пальпация (прощупывание) и перкуссия (простукивание) пораженной области. Основные методы диагностирования:
- Клинические анализы крови и мочи. Определяют общее состояние организма.
- Печеночные пробы. Биохимический анализ крови, показывающий степень поражения печени, причину изменений и активность ферментов.
- Ультразвуковая диагностика (УЗИ) брюшной полости — визуализация внутренних органов и патологических изменений.
- Магнитно-резонансная томография (МРТ) — подробно показывает состояние печени и желчевыделительных протоков.
- Компьютерная томография (КТ) — послойное исследование брюшной полости.
Исследование на клеточном уровне позволит максимально точно установить диагноз.
Дополнительно проводятся следующие обследования:
- Мультиспиральная компьютерная томография (МСКТ) — посрезное подробное исследование пораженной области с определением причин и степени распространения патологического процесса.
- Пункционная биопсия — взятие на исследование фрагмента печени для проведения гистологического исследования. Определяется степень поражения органа и причины заболевания.
- Ангиография — обследование кровотока и метаболизма в тканях печени и селезенки.
- Стернальная пункция — взятие костного мозга для определения изменений кровяных клеток.
- Биопсия лимфоузлов — определяет распространенность патологии и причину воспалений.
- Сцинтиграфия — лучевая диагностика происходящих изменений в печени и селезенке.
После проведения диагностики подбирается курс лечения, направленный на устранение болезни и восстановление естественных функций внутренних органов. В зависимости от причин для лечения гепатоспленомегалии применяются лекарства, описанные в таблице:
Для выведения излишней жидкости из брюшной полости применяется лапароцентез — оперативное вмешательство с проколом передней брюшной стенки. Лечение дополняется иммунокорректирующими препаратами. В осложненных случаях проводятся методы химиотерапии и клеточной терапии — пересадка костного мозга.
Читайте также:


