Гепатит в для икси

При подготовке к процедуре экстракорпорального оплодотворения обязательно сдаются анализы для определения состояния здоровья. В их числе тесты на гепатиты. Если один из результатов анализов окажется положительным, не стоит паниковать и отказываться от заветной мечты родить ребенка. Эти заболевания не являются противопоказаниями к беременности. Следует обратиться к врачу-гепатологу для подтверждения диагноза и проконсультироваться на предмет дальнейших действий. В клинике репродуктивной медицины К+31 работают профессионалы проведения ЭКО и сопровождению беременности с вирусным гепатитом.
Эко и гепатит В
Гепатит В действительно является серьезной проблемой и опасным заболеванием для беременной. Процесс вынашивания ребенка является большой нагрузкой на печень, а если она поражена столь гепатитом В, то это может проявиться в виде осложнений, как например:
- тяжелое протекание беременности;
- преждевременные роды;
- ранний гестоз;
- послеродовые кровотечения.

Вероятность получения вируса гепатита В ребенком во время беременности, напрямую зависит от того, насколько высока вирусная нагрузка (сколько его содержится в крови женщины). Поэтому задача гепатолога, наблюдающего за беременной, состоит в контроле показателей. Существует ряд препаратов, способных значительно снизить нагрузку не оказывая никакого вреда плоду.
Заражение ребенка может произойти во время родов. Чтобы вирус, даже если он передался ребенку, не получил дальнейшего развития, то есть не перерос бы в реальный вирусный гепатит, врачи сразу же делают прививку от гепатита В. Кроме того, вводятся специальные иммуноглобулины, которые предотвращают развитие болезни. Это означает, что процедура ЭКО при вирусном гепатите В, дает возможность рождения абсолютно здорового ребенка.
Эко и гепатит С
Особенностью гепатита С является его хроническое течение со слабо выраженными симптомами. Не обязательно положительный тест свидетельствует о наличии болезни. Чаще всего лишь о том, что человек является носителем заболевания. При наличии вируса гепатита С у женщины процедура ЭКО вполне возможна.
Сам процесс фильтрации абсолютно безопасен для эмбрионов и ооцитов.
Если гепатит В или С обнаружен у мужчины, то процедуру экстракорпорального оплодотворения проводят методом ИКСИ - вводят один сперматозоид в яйцеклетку.

Во избежание инфицирования во время беременности после процедуры ЭКО следует строго соблюдать следующие правила:
- исключить случайные половые связи;
- внимательно относиться к своему здоровью;
- по возможности не прибегать к процедурам, связанным с медицинскими инструментами;
- отказаться от посещения маникюрных и тату салонов.
Врачи клиники репродуктивной медицины К+31 руководствуются такими принципами проведения ЭКО при вирусном гепатите:
- использование современных тест-систем и оборудования экспертного класса;
- комплексный подход к решению проблем;
- опыт наших специалистов;
- бережное отношение к здоровью женщины и будущего ребенка.
Положительный результат анализа на наличие вируса гепатита В или С не является противопоказанием к проведению ЭКО. Не отказывайтесь от заветной мечты. Вместе с клиникой К+31 вы можете стать счастливыми родителями.
Выбирая профессиональную помощь, женщина убережет себя от негативных последствий самостоятельно лечения.
Воспалительное заболевание печени, вызываемое вирусом гепатита B, помогают обнаружить анализы крови на биохимию, маркеры, ПЦР. Лабораторные методы являются основными инструментами диагностики этой болезни.
Показания к анализу крови на гепатит B
Обследование необходимо пройти:
- при подозрении на заражение вирусом;
- патологиях печени;
- подготовки к операции;
- беременности;
- нахождении в группе риска (представители некоторых профессий).
Анализ крови на гепатит B: иммунологические тесты
Исследование направлено на выявление в кровеносном русле антител, которые вырабатывает печень в ответ на заражение микроорганизмом и которые считаются маркерами болезни. Анализ крови на гепатит B включает в себя определение таких антигенов и антител:
- HBs (говорит о наличии острого или хронического заболевания);
- HBeAg (подтверждает присутствие возбудителя и высокую способность к инфицированию);
- HBsAg (вирус присутствует);
- HBcAg (инфекция находится в печеночных тканях);
- HBV-DNA (присутствие активной инфекции в организме);
- Anti-HBc IgM (острая или хроническая форма патологии, больной заразен);
- Anti-HBe (снижение активности возбудителя и уменьшение заразности);
- Anti-HBs (патологический процесс завершился, сформировался иммунитет);
- Anti-HBc IgG (показывает, что человек ранее перенес болезнь с благоприятным исходом).
Биохимический анализ крови на гепатит B
Это исследование включает в себя печеночные пробы, позволяет оценить состояние печени, ее функциональность и степень поражения. Анализ крови на гепатит B касается таких параметров:

- АЛТ;
- АСТ;
- ЛДГ;
- СДГ;
- ГЛДГ;
- ГГТ;
- тимоловая проба;
- билирубин;
- холестерин;
- щелочная фосфатаза и др.
Анализ крови на гепатит B: метод ПЦР
С помощью полимеразной цепной реакции можно обнаружить генный материал возбудителя в организме человека. Помимо качественного параметра (положительный или отрицательный ответ) ПЦР позволяет дать количественную оценку присутствующего вируса, что помогает врачу определить стадию болезни.
Ложноположительные результаты анализов на гепатит B могут быть получены:
- при беременности;
- нарушениях в работе иммунной системы;
- острых инфекциях;
- онкологических заболеваниях;
- недавней вакцинации.
Анализ крови на сифилис PRP
Антикардиолипиновый тест или Rapid Plasma Reagin (RPR) — нетрепонемный анализ крови на сифилис.

Бесплодие у женщин
О проблемах, связанных с бесплодием, знает практически каждая четвертая семейная пара.

В медицинской практике данный вид анализа относится к специфическому и.

Причины отсутствия овуляции
В организме женщины регулярно происходят определенные процессы, которые позволяют.
Часть наших сотрудников продолжает соблюдать режим самоизоляции, при этом медицинский персонал работает для Ваших нужд и приемов острой необходимости ежедневно с 9.00 до .
В связи с Указом мэра Москвы №43-УМ от 11 апреля 2020 все передвижения по городу допускаются только при наличии цифрового пропуска.
Уважаемые пациенты и гости нашего сайта!
Сложившаяся эпидемиологическая ситуация в стране и мире не могла обойти стороной репродуктивные центры. Руководство нашей клиники.
Мечта семейной пары завести ребенка – естественное желание. Согласно данным Всемирной организации здравоохранения, около 5% населения планеты страдает бесплодием. На сегодняшний день современной медицине известно множество причин бесплодия (анатомические, генетические, эндокринные). Врачи-репродуктологи предлагают различные варианты решения проблемы бесплодия. В этой статье мы рассмотрим один из них, а также подробно расскажем, что такое ИКСИ и как его делают.
Что такое процедура ИКСИ
Аббревиатурой ИКСИ обозначается крайне эффективная технология терапии бесплодия, при которой более жизнеспособный сперматозоид вводится непосредственно в здоровую яйцеклетку под четким контролем соответствующего оптического прибора.
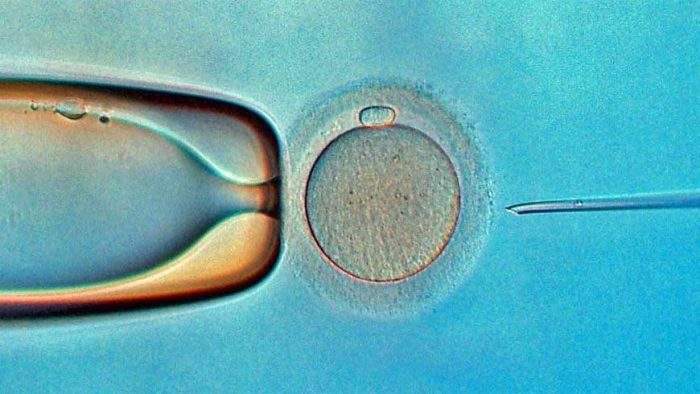
Методика была разработана и впервые применена в Бельгии в 1992 году. На сегодняшний день, что такое метод ИКСИ, знают во всем мире, соответственно, успешно применяют ее для борьбы с бесплодием.
Показания для проведения процедуры
Основными показаниями для проведения ИКСИ являются:
- патологические состояния эякулята (снижение количества сперматозоидов и/или их активности);
- отсутствие сперматозоидов в эякуляте;
- применение донорской спермы (криоконсервированной);
- женское бесплодие (независимо от причины, но за исключением состояний при которых невозможно вынашивание и роды);
- возраст женщины более 40 лет (дело в том, что оболочка яйцеклетки становится плотной, соответственно, сперматозоиды фактически не способны оплодотворить последнюю);
- неоднократные (более трех) неудачные попытки проведения ЭКО;
- получение менее пяти зрелых яйцеклеток после гормональной стимуляции овуляции;
- иммунологический конфликт между сперматозоидом и яйцеклеткой, положительный MAR-тест (организм женщины вырабатывает антитела, которые уничтожают сперматозоидов еще на пути к яйцеклетке).
Принцип методики
При осуществлении классического ЭКО для оплодотворения происходит забор нескольких яйцеклеток и большого количества эякулята. Они помещаются в питательную среду из расчета, что на одну яйцеклетку приходится 100-200 тысяч сперматозоидов. Самые здоровые сперматозоиды оплодотворяют яйцеклетку.
При ИКСИ процедура подготовки и непосредственное участие пары остаются такими же. Различия появляются уже на эмбриологическом этапе, при работе врача-репродуктолога.
Манипуляция осуществляется в специальной лаборатории под контролем микроскопа с увеличением в 400 раз. Перед процедурой из эякулята выделяют сперматозоиды, а яйцеклетки освобождают от всех защитных слоев. После этого оценивается состояние, а также зрелость клеток. Неготовые к оплодотворению яйцеклетки помещают в инкубатор до полной зрелости.
Важный момент ИКСИ – выявить наиболее активного сперматозоида и корректно оценить состояние яйцеклетки. Именно от этого этапа зависит успех процедуры, здоровье будущего ребенка.
Репродуктолог помещает зрелую яйцеклетку и самого активного сперматозоида на предметное стекло под микроскоп. Яйцеклетка фиксируется микроприсоской. У сперматозоида отсекается хвостик. Головка, несущая в себе генетический материал, захватывается микроиглой и вводится в цитоплазму яйцеклетки.
Для максимального контроля и точности движений микроинструменты подключены к джойстикам-манипулятором, через которые врач проводит всю процедуру. Они переводят крупные движения репродуктолога в микроскопические, точные действия микроинструментария. Подобная процедура проводится со всеми полученными зрелыми и здоровыми клетками.

После интраплазматического введения сперматозоидов приступают к культивированию эмбрионов на питательных средах в специальных условиях. Они полностью имитируют организм женщины: температура составляет 37 о С, а концентрация углекислого газа 5%.
Этапы проведения процедуры и ее особенности
Экстракорпоральное оплодотворение и ИКСИ очень схожи между собой на этапах подготовки. Партнерам, прежде всего, придется сдать ряд анализов:
- узнать группу крови, а также резус-фактор;
- урогенитальные патологии (здесь имеются в виду инфекционные);
- на герпес-вирус;
- тест на ВИЧ;
- на RW (сифилис);
- исследование крови на гепатиты В и С;
- анализ на иммуносовместимость – MAR-тест;
- гормональный профиль.
Обязательные обследования для женщины и мужчины представлены в таблице ниже:

После полного обследования проводится стимуляция яичников гормональными средствами. Это необходимо для быстрого созревания сразу нескольких яйцеклеток. Такой подход значительно увеличивает шансы успешного оплодотворения. Также женщинам рекомендуется избегать стрессов. Полезными считаются умеренные физические нагрузки, регулярные прогулки, положительные эмоции.
Мужчинам запрещено в течение этого времени употреблять алкоголь, наркотические вещества. Необходимо полностью исключить табак, ограничить количество жирной, жаренной, острой пищи. Стрессовые ситуации, хроническая усталость могут негативно сказаться на качестве эякулята. В среднем эти этапы занимают от 1 до 1,5 месяцев.
Дальнейшие этапы ИКСИ это:
- Забор яйцеклеток. Осуществляется с помощью пункции яичника под контролем УЗИ. Для женщины процедура происходит безболезненно.
- Забор спермы. За 5-7 дней до забора материала необходимо полностью отказаться от курения, алкоголя, наркотических веществ, приема медикаментов, сексуальных контактов и мастурбации. Иногда требуется пункция яичек.
- Подготовка сперматозоидов и яйцеклетки для искусственного оплодотворения.
- Перенос генетического материала мужчины в яйцеклетку.
- Инкубационный период (занимает от 3 до 5 дней).
- Контроль качества эмбриона.
- Размещение эмбриона в матке (с помощью специального катетера под контролем УЗИ-аппарата).
- Поддерживающий курс гормональной терапии, постоянное наблюдение у врача-репродуктолога, гинеколога.
Целесообразность и вероятность проведения ИКСИ оценивается еще на первоначальных фазах. Это возможно после проведения MAR-теста (на иммунологическую совместимость партнеров) и спермограммы.
В чем разница между ЭКО и ИКСИ
ЭКО – это основная манипуляция, направленная на оплодотворение яйцеклетки непосредственно в лаборатории с дальнейшим помещением эмбриона в матку. ИКСИ – это дополнительный протокол ЭКО.
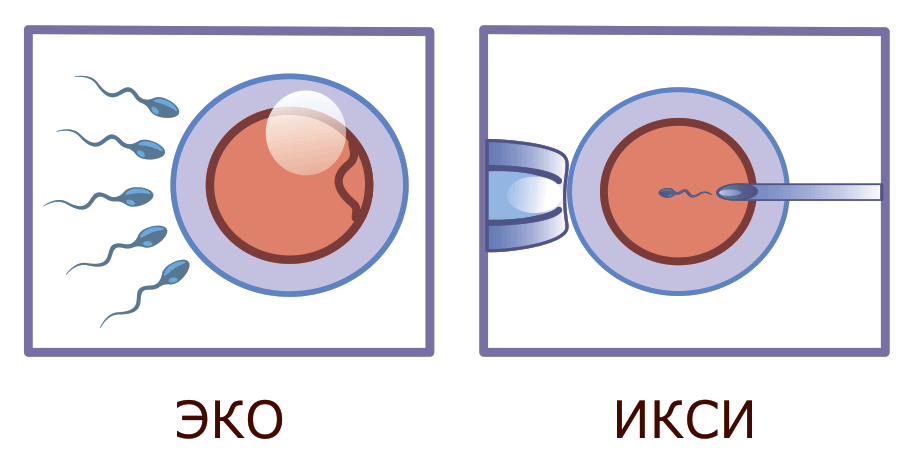
ИКСИ – это не альтернатива ЭКО. Интраплазматическая инъекция сперматозоида – это эффективный метод помощи парам, которым классическое экстракорпоральное оплодотворение не дает положительного результата. Стоит отметить, что ИКСИ – более трудоемкий и дорогостоящий метод, поэтому репродуктологи стараются прибегнуть сначала к классическим техникам.
Противопоказания
Противопоказаниями для проведения данной процедуры такие же, как для обычной беременности и классического ЭКО:
- хронические заболевания внутренних органов в тяжелой форме (сахарный диабет, легочная, сердечная или почечная недостаточность);
- психические расстройства;
- инфекционные заболевания;
- урогенитальные инфекции;
- ВИЧ;
- онкологические заболевания, независимо от их локализации;
- анатомические аномалии организма женщины, препятствующие вынашиванию и рождению ребенка;
- тяжелая анемия;
- ряд аутоиммунных заболеваний;
- в анамнезе у мужчины вазэктомия, химиотерапия.
Во всех случаях оценка возможности проведения ИКСИ проводится индивидуально рядом специалистов: репродуктологом, акушер-гинекологом, терапевтом, инфекционистом, психиатром, врачом-генетиком. Только такой подход позволит провести успешную процедуру и родить здорового ребенка.
Риски
Основные риски связаны с тяжестью протекания беременности:
- внематочная беременность;
- многоплодная беременность;
- самопроизвольный аборт;
- мертворождение.
Даже самый опытный специалист не может дать гарантий, что после проведения искусственного оплодотворения женщина сможет без проблем выносить абсолютно здорового ребенка.
При проведении ИКСИ уровень рисков такой же, как при классическом ЭКО. Сама процедура никак не снижает шансы рождения здорового ребенка и не оказывает более негативного воздействия на организм матери.
Согласно оценкам экспертов, успех процедуры составляет около 50%, а вероятность корректного развития эмбриона, рождения здорового ребенка доходит до 90%. Подобная статистика дает шанс бездетным парам стать счастливыми родителями. Конечно, шанс во многом зависят от особенностей пары. Партнеры в возрастной группе 25-35 лет, с адекватным гормональным фоном, без генетических патологий имеют более высокие шансы на зачатие.
Выбор методики искусственного оплодотворения – дело врача-репродуктолога. Только опытный, квалифицированный специалист сможет помочь семье обрести счастье в виде здорового ребенка.




По статистике мужской фактор бесплодия фиксируется в 40–50% всех случаев. Чаще всего причиной патологии является низкая активность сперматозоидов в эякуляте. Из-за этого зачатие естественным путем невозможно. И даже проведение оплодотворения в искусственных условиях не всегда позволяет получить жизнеспособный эмбрион. В этих случаях прибегают к особой вспомогательной репродуктивной технологии — ИКСИ.
Что такое ИКСИ и чем она отличается от ЭКО
ИКСИ, или интрацитоплазматическая инъекция сперматозоида (от английского ICSI — IntraCytoplasmic Sperm Injection), представляет собой искусственное введение сперматозоида непосредственно в яйцеклетку.
В чем же отличие между традиционным ЭКО и ИКСИ? ЭКО (экстракорпоральное оплодотворение) — это базовая процедура, заключающаяся в оплодотворении яйцеклетки в лабораторных условиях с последующим помещением эмбриона в полость матки женщины. ИКСИ же является дополнительным протоколом ЭКО. При таком подходе объединение зрелой яйцеклетки и сперматозоида проводится по осложненной схеме. Врач-эмбриолог выполняет следующие этапы:
- Отбирает полноценные зрелые ооциты и активные морфологически полноценные сперматозоиды. Сперматозоиды могут быть выделены из спермы. При этом достаточно обнаружить в сперме даже один жизнеспособный сперматозоид и поместить его в микроинструмент-иглу (внутренний диаметр этой иглы немного больше диаметра головки сперматозоида — 6 микрон). Если в сперме мужа или донора не удается обнаружить ни одного сперматозоида (азооспермия), есть возможность извлечь их хирургическим путем из яичка мужчины.
- Обездвиживает сперматозоид, отобранный для ИКСИ: хвостик его перетирается, чтобы после его введения в ооцит он не смог выбраться наружу.
- Ориентирует яйцеклетку определенным образом, крепит ее за счет отрицательного давления к присоске, чтобы ооцит не двигался во время процедуры ИКСИ.
- Эмбриолог внедряет наиболее жизнеспособный сперматозоид в цитоплазму яйцеклетки, иньецируя сперматозоид иглой под контролем микроскопа.
- Отрицательное давление в присоске сбрасывается и яйцеклетка освобождается.
- Оплодотворенная яйцеклетка помещается в инкубатор при температуре 37°С и концентрации углекислого газа 5%.
В настоящее время ИКСИ используется примерно в половине случаев ЭКО. Данная процедура может завершиться успешным зачатием даже в том случае, если в эякуляте присутствует всего один здоровый сперматозоид.
Ежегодно государство утверждает определенное количество квот на бесплатное проведение ЭКО в рамках программы ОМС. Необходимо собрать пакет документов, подать их в Министерство здравоохранения Российской Федерации и ждать своей очереди. В зависимости от региона ожидание может достигать 14–16 месяцев и более. Если комиссия примет положительное решение и квота будет выделена, документы отправят в ближайший федеральный центр ЭКО.
Показания к ИКСИ:
- низкое качество эякулята — недостаточная концентрация сперматозоидов в эякуляте (олигоспермия) или малая концентрация подвижных сперматозоидов (астеноспермия). При этом сперматозоидам не хватает энергии для того, чтобы самостоятельно проникнуть сквозь оболочку яйцеклетки и оплодотворить ее;
- неоднократные неудачные попытки ЭКО по базовой программе;
- наличие антиспермальных антител, которые могут помешать самостоятельному проникновению сперматозоида в ооцит;
- возраст женщины: после 40 лет оболочка яйцеклетки может стать более плотной, из-за чего даже полноценные сперматозоиды не могут проникнуть через этот барьер.
Противопоказания к ИКСИ. Все те состояния, при которых противопоказана беременность и ЭКО:
- тяжелые соматические патологии;
- тяжелые психические нарушения;
- ВИЧ-инфекция;
- злокачественные новообразования любой локализации;
- пороки развития матки, делающие невозможным вынашивание плода;
- онкологические болезни крови;
- анемия тяжелой степени;
- миомы матки субмукозной локализации с деформацией полости матки, значительных размеров или с наличием множественных узлов;
- сахарный диабет тяжелой формы;
- тяжелые заболевания нервной системы;
- болезни сердца и сосудов;
- аденомиоз.
Во всех случаях решение о возможности проведения ИКСИ врач принимает индивидуально.
Риски для женщины и для будущего ребенка в рамках метода ИКСИ и классического ЭКО идентичны. Однако будущие родители часто в этом сомневаются. В любом случае для снижения вероятного риска рождения ребенка с генетическими отклонениями рекомендуется проконсультироваться с врачом-генетиком и пройти предимплантационную генетическую диагностику (ПГД), особенно если возраст партнеров на момент проведения ЭКО с ИКСИ превышает 40 лет.
Подготовка к процедуре ЭКО с ИКСИ проводится примерно так же, как и при классическом ЭКО.
- Для обоих партнеров обязательны следующие анализы: на урогенитальные заболевания, на ВИЧ, гепатит типа B и C.
- Для женщин: общеклинический анализ крови, анализ на антитела к вирусу краснухи, коагулограмма, исследование мазков и цитологический анализ шейки матки, общий анализ мочи, УЗИ органов малого таза, ЭКГ, флюорография, до 35 лет — УЗИ молочных желез, после 35 — маммография.
- Для мужчин: исследование эякулята. Процедура стимуляции яичников, получение яйцеклетки и получение сперматозоидов те же, что и при классическом ЭКО.
Не в каждой клинике, где проводят ЭКО, может быть реализован протокол ИКСИ. Для проведения инъекции сперматозоида лаборатория медицинского центра должна быть оснащена:
- высокотехнологичным оборудованием, включая мощный микроскоп с системой манипуляторов;
- микроинструментами;
- специальными средами.
Работа на таком оборудовании сама по себе требует от эмбриолога определенных профессиональных навыков. Также врач вручную проводит отбор наиболее жизнеспособных сперматозоидов, поэтому его квалификация играет важную роль в успешности проведения ИКСИ.
Стоимость ЭКО в Москве колеблется в среднем от 108 000 до 180 000 рублей. ИКСИ добавляет к цене около 15 000–40 000 рублей. Стоимость ИКСИ зависит от ценовой политики медицинского центра и от количества оплодотворенных яйцеклеток. Чем больше яйцеклеток оплодотворено, тем больше шанс получить здоровый жизнеспособный эмбрион, но тем дороже процедура.
Проведение ЭКО с ИКСИ позволило испытать радость рождения ребенка даже тем, кого постигла неудача при проведении классического ЭКО. Зачастую это единственная надежда для пар с мужским фактором бесплодия. Главное — не ошибиться с выбором клиники и специалиста.
Анализ, включающий в себя комплексное обследование пациента или родственников (контактных лиц) больного гепатитом B на предмет возможного инфицирования вирусом.
Антитела к гепатиту B , гепатит B антиген, ВГВ.
Hepatitis B, hepatitis B screening test, HBV antibodies, anti-HBc, anti-HBs, HBsAg.
Какой биоматериал можно использовать для исследования?
Как правильно подготовиться к исследованию?
- Исключить из рациона жирную пищу в течение 24 часов до исследования.
- Не курить в течение 30 минут до исследования.
Общая информация об исследовании
Вирусный гепатит B ( HBV ) является инфекционным заболеванием, которое является причиной серьёзных поражений печени. Зачастую гепатит B переходит в хроническую форму, его течение становится затяжным и провоцирует возникновение цирроза и рака печени.
Возбудителем гепатита B является ДНК-содержащий вирус семейства Hepadnaviridae . Данный вид очень устойчив к воздействию многих химических и физических факторов – к примеру, даже в результате многочасового кипячения вирусные частицы остаются живыми и активными. Существует ряд специальных способов инактивировать вирус – это автоклавирование, сухожаровая стерилизация и обработка специальными дезинфектантами.
Особенностью вируса гепатита B является также то, что он поступает непосредственно в кровь и на всем протяжении болезни циркулирует в ней. У некоторых пациентов вирус в крови сохраняется на всю жизнь. По этой причине источником заражения могут стать не только те, кто болен гепатитом в его острой форме, но также и те, кто уже перенес данное заболевание, или же здоровые люди, являющиеся тем не менее носителями вируса.
Заражение гепатитом B происходит именно через кровь, причем количество инфицированной крови может быть совершенно мизерным, невидимым глазу. Заражение происходит в момент попадания инфицированной крови в кровь здорового человека, обычно через поврежденные кожные покровы (проколы, раны) или слизистые оболочки. Примерами попадания вируса в кровь могут служить случайные незащищенные сексуальные контакты, использование одной и той же иглы для введения препарата или другой субстанции подкожно, внутримышечно или внутривенно (именно поэтому данное заболевание часто встречается среди лиц с наркотической зависимостью), использование общих с вирусоносителем предметов личной гигиены и быта (ножниц, бритвы и т.д.), использование контаминированных вирусом медицинских инструментов. Также в случае беременности женщины, зараженной вирусом гепатита B , вирус передается ребенку как во время вынашивания плода, так и в процессе родов или в постнатальном периоде.
Первыми симптомами гепатита B являются тошнота, отсутствие аппетита, отвращение к еде, нередко кожный зуд, боль в суставах, температура, кашель, насморк, изменение цвета мочи и кала. Этот период длится от одной до нескольких недель и называется преджелтушным. За ним следует желтушный период – первыми желтый оттенок приобретают глазные склеры, затем цвет распространяется по всем кожным покровам. В некоторых случаях желтуха не появляется – в таком случае речь идет о безжелтушной форме заболевания. При тяжелом течении заболевания наблюдается уменьшение в размерах печени, анорексия, тахикардия, кровотечения, тремор, иногда даже кома.
Гепатит B лечится исключительно в условиях стационара. Важно знать, что это заболевание в случае длительного течения является фактором риска развития первичной гепатоцеллюлярной карциномы (рак печени).
Пациенты, перенесшие инфекцию и имеющие антитела к вирусу, не могут повторно заразиться гепатитом B . В некоторых случаях полное выздоровление не наступает и человек становится хроническим вирусоносителем. Вирусоносительство может протекать без единого симптома, но в некоторых случаях развивается хронический активный гепатит B . Ключевым фактором риска активного вирусоносительства является возраст, когда человек был заражен: для грудных детей уровень риска превышает 50 %, в то время как для взрослых остается на уровне 5-10 %. Также, согласно исследованиям, мужчины чаще становятся носителями, чем женщины.
Обследование для исключения вируса гепатита В, в том числе у контактных лиц, включает в себя исследование крови на наличие антител anti-HBc, антител anti-HBs и HBsAg.
Обнаружение в крови HBsAg позволяет обнаружить заражение вирусом гепатита B на максимально ранних этапах – в инкубационный период заболевания, до стадии повышения уровня ферментов в крови. HBsAg – это поверхностный белок, содержащийся в оболочке вируса гепатита B . В пораженной вирусом клетке происходит раскоординированный процесс синтеза компонентов клетки, в том числе и оболочечных структур – образование оболочечных белков растет. Поэтому маркер HBsAg появляется в крови еще до клинических проявлений заболевания, его содержание в крови зараженных пациентов достигает высоких значений. В случае острой формы заболевания маркер присутствует в крови еще 5-6 месяцев, после чего полностью исчезает. В случае обнаружения HBsAg дольше полугода после начала болезни можно судить о переходе заболевания в хроническую форму.
Антитела к HB-core ( anti - HBc ) антигену являются следующими белками, которые появляются в крови следом за HBsAg. Их присутствие отмечается и после исчезновения HBs-антигена (HBsAg), перед появлением анти-HBs-антител. Они сохраняются долгое время и могут обнаруживаться в крови пожизненно. Их наличие может означать как активное инфицирование пациента, так и иммунитет к ранее перенесенному гепатиту B .
Anti-HBs-антитела определяются в крови на заключительном этапе острого заболевания – в фазе выздоровления. Важно провести анализ на данные антитела в так называемую фазу окна – период длительностью от одного месяца до одного года, – начало которой означает полную элиминацию HBsAg. Продолжительность периода зависит от состояния иммунной системы пациента. Именно количественное определение этих антител может помочь в оценке эффективности иммунитета против вируса гепатита B после проведенной вакцинации. В случае проявления anti-HBs в период улучшения состояния пациента, больного гепатитом B , можно говорить о начавшемся выздоровлении и предполагать хороший прогноз.
Для чего используется исследование?
- Для подтверждения или опровержения факта заражения вирусом гепатита B .
Когда назначается исследование?
- В случае появления симптомов, характерных для инфицирования вирусом гепатита B;
- в случае контакта с лицом, являющимся носителем вируса гепатита В, подразумевающего контакт с кровью или слизистыми оболочками;
- в случае подозрения на заражение вирусом гепатита В еще до появления симптомов заболевания;
- при необходимости исключить наличие гепатита В.
Что означают результаты?
Для каждого показателя, входящего в состав комплекса:
1. HBsAg - положительный результат:
- ранняя острая инфекция;
- поздняя стадия острой инфекции, сопровождающаяся сероконверсией;
- активная хроническая инфекция (как правило, связанная с повреждением печени);
- хроническая инфекция с низким риском повреждения печени (стадия носителя вируса).
HBsAg - отрицательный результат:
- отсутствие активной инфекции;
- проходящая инфекция (стадия выздоровления), иммунитет благодаря спонтанной инфекции;
- иммунитет благодаря вакцинации.
2. Anti-HВs - положительный результат:
- фаза выздоровления после перенесенного гепатита В (при этом в анализах HBsAg отсутствует);
- эффективная вакцинация (ревакцинация потребуется не ранее чем через 5 лет);
- инфицирование другим субтипом вируса гепатита В (при одновременном обнаружении anti-HBs и HBsAg).
Anti-HВs - отрицательный результат:
- отсутствие вирусного гепатита В (при отрицательных результатах других исследований);
- отсутствие поствакцинального иммунитета;
- вирусный гепатит В в инкубационном, остром или хроническом периоде (при положительных результатах анализа на другие антигены и антитела).
Anti-HВs - сомнительный результат:
- специфические антитела присутствуют в крови в небольшом количестве (вакцинация может быть отложена на год);
- рекомендуется повторение анализа через некоторое время (в зависимости от клинической ситуации и решения врача).
3. Anti-HBc - положительный результат:
- острый вирусный гепатит В (при наличии anti-HBc, IgM и HBsAg);
- хронический вирусный гепатит В (при выявлении дополнительно HВsAg и отсутствии anti-HBc класса IgM);
- ранее перенесенный вирусный гепатит В (вдобавок может быть положительным anti-HВs при отсутствии других маркеров);
- материнские антитела, определяемые у детей до 18 месяцев (при ранее перенесенном вирусном гепатите В у матери ребенка).
Anti-HBc - отрицательный результат:
- отсутствие вируса гепатита В в организме;
- инкубационный период вирусной инфекции (до начала выработки антител).
Что может влиять на результат?
- Физические нагрузки накануне исследования;
- менструация;
- употребление жирной пищи накануне исследования;
- УЗИ, рентген, массаж и любые физиопроцедуры накануне исследования;
- прием некоторых лекарственных препаратов.
- Присутствие anti-HBs-антител не является абсолютным показателем полного выздоровления от вирусного гепатита В и полноценной защиты от повторного инфицирования. Учитывая наличие разных серологических подтипов гепатита В, существует вероятность присутствия в крови антител к поверхностным антигенам одного типа и фактического инфицирования организма вирусом гепатита В другого субтипа. У таких пациентов антитела к HBs и HBs-антиген могут выявляться в крови одновременно.
- Обследование на предмет наличия в крови вируса гепатита В в обязательном порядке проходят медицинские работники, лица с повышенным уровнем ферментов печени АСТ и АЛТ, пациенты, которым предстоит оперативное вмешательство, потенциальные доноры крови, вирусоносители гепатита В и лица с хронической формой заболевания, беременные женщины.
- У пациентов после переливания крови или компонентов плазмы вероятен ложноположительный результат.
- Вирусный гепатит A. Обследование контактных лиц
- Вирусный гепатит A. Контроль эффективности после лечения
- Вирусный гепатит C. Анализы для первичного выявления заболевания. Обследование контактных лиц
- Вирусный гепатит C. Анализы перед началом лечения
- Вирусный гепатит C. Контроль активности вируса во время и после лечения
- Лабораторное обследование функции печени
- Аспартатаминотрансфераза (АСТ)
- Аланинаминотрансфераза (АЛТ)
- Гамма-глютамилтранспептидаза (гамма-ГТ)
Кто назначает исследование?
Инфекционист, терапевт, гастроэнтеролог, гепатолог, педиатр.
Литература
- Балаян М. С., Михайлов М. И. Вирусные гепатиты — Энциклопедический словарь. Москва, Новая Слобода, 1993, — 208 с.
- Ершов Ф.И. Вирусные гепатиты //Антивирусные препараты. - Справочник. Издание второе. - М., - 2006. - С.269-287.
- Сологуб Т.В., Романцов М.Г., Коваленко С.Н. Комбинированная терапия хронического вирусного гепатита В и ее влияние на качество жизни //Вестник Санкт-Петербургской государственной медицинской академии им. И.И.Мечникова. - 2006. - №1. - С.3-12
- Логинов А.С., Блок Ю.Е. Хронические гепатиты и циррозы печени. - М.: Медицина, 1987., с.76-82.
- Радченко В.Г., Шабров А.В., Зиновьева Е.Н. Основы клинической гепатологии. -СПб.: Диалект, 2005., с.306-318.
- Рахманова А. Г. Пригожина В. К., Неверов В. А. Инфекционные болезни. Руководство для врачей общей практики. С-Пб. "ССЗ", 1995.
- Barker LF, Shulman NR, Murray R, Hirschman RJ, Ratner F, Diefenbach WC, Geller HM (1996). "Transmission of serum hepatitis. 1970". Journal of the American Medical Association. 276 (10): 841–844.
- Сoffin CS, Mulrooney-Cousins PM, van Marle G, Roberts JP, Michalak TI, Terrault NA (April 2011). "Hepatitis B virus (HBV) quasispecies in hepatic and extrahepatic viral reservoirs in liver transplant recipients on prophylactic therapy". LiverTranspl. 17 (8): 955–62.
- Pungpapong S, Kim WR, Poterucha JJ (2007). "Natural History of Hepatitis B Virus Infection: an Update for Clinicians". MayoClinicProceedings. 82 (8): 967–975.
Читайте также:


