Есть ли у вирусов дыхание
Вирус (лат. virus - яд) - неклеточная форма жизни, мельчайшие болезнетворные микроорганизмы, не видимые в микроскоп. Они значительно меньше бактерий: легко проходят через бактериальные фильтры.
Вирусы способны размножаться только внутри живых клеток, до проникновения в них вирусы не имеют признаков жизни: пассивно перемещаются во внешней среде, ожидая встречи с клеткой-мишенью.
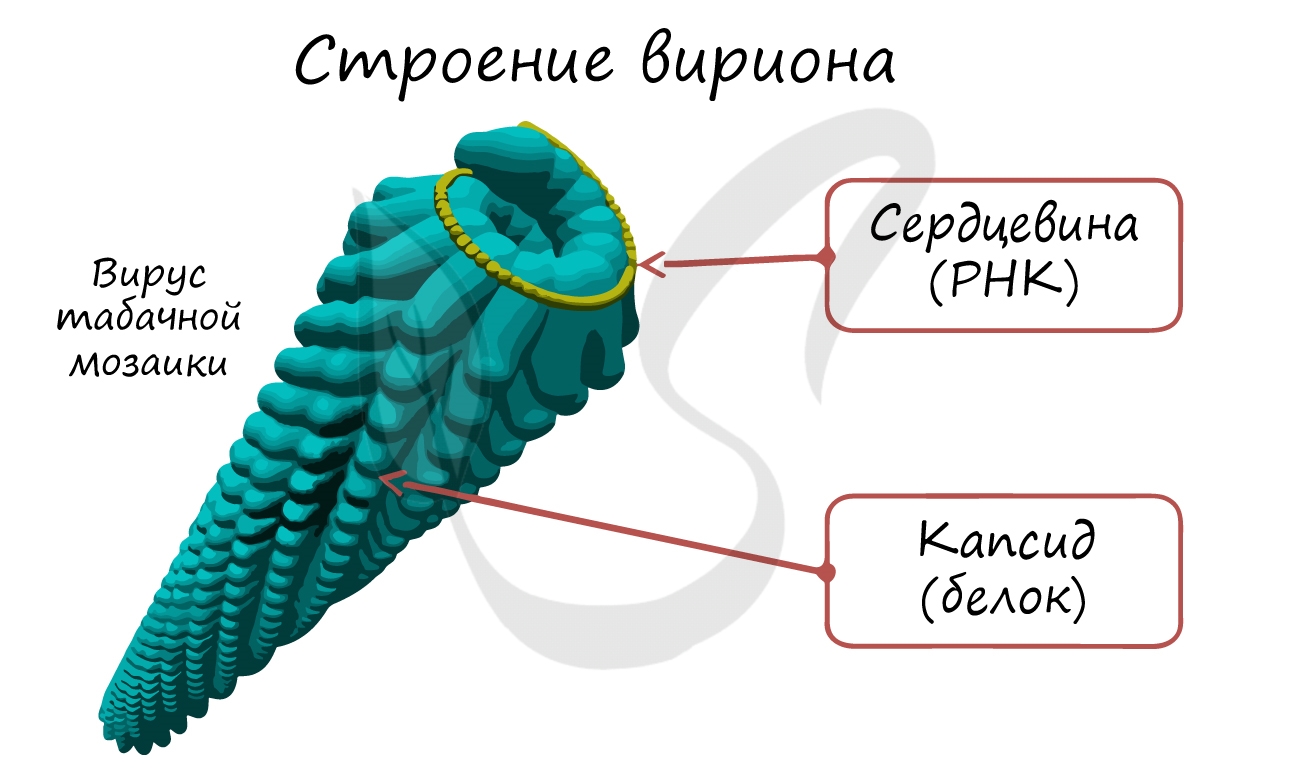
В 1892 году Ивановский Д.И. в ходе изучения мозаичной болезни табака обнаружил, что болезнь вызывается мельчайшими субстанциями, которые проходят через бактериальный фильтр, то есть были меньше бактерий. Вирусы впервые увидели в электронный микроскоп в 1939 году (спустя 19 лет со смерти Ивановского), однако считается, что именно Ивановский положил начало вирусологии как науке.

Вирусы выделяют в отдельное, пятое царство. Несмотря на их кажущуюся безжизненность, от неживой материи их отличают следующие черты:
- Наличие наследственности и изменчивости
- Способность к репродукции (воспроизведению себе подобных)
Рекомендую обратить особое внимание на черты, которые отличают вирусы от живых организмов:
-
Неживое (инертное) состояние
Вне клетки хозяина находятся в неживом состоянии, ожидая внедрения. Вирусы - облигатные внутриклеточные паразиты.
У вирусов отсутствует обмен веществ с внешней средой (метаболизм).
Не имеют клеточной мембраны, ограничивающих их от внешней среды, и, соответственно, клеточного строения.
Не делятся, не размножаются половым путем
У вирусов отсутствует половое размножение и деление. Попав в живую клетку, вирус встраивает свою нуклеиновую кислоту (РНК/ДНК) в наследственный материал клетки-мишени. В результате клетка начинает синтезировать вирусные белки (новые вирусы): так увеличивается численность вирусов.
Вирусы не растут, не увеличиваются в размерах. Стратегия их жизни - безудержное размножение.
Если мы заглянем в клетку, инфицированную вирусом, то от вируса мы увидим только один элемент - его нуклеиновую кислоту (ДНК/РНК). Во внешней среде вирусы существуют в виде вирионов - полностью сформированных вирусных частиц, состоящих из белковой оболочки (капсида) и нуклеиновой кислоты внутри.
Носителем наследственной информации у вирусов может быть ДНК, РНК. В связи с этим все вирусы подразделяются на ДНК- и РНК-содержащие.
Найдя клетку, на поверхности которой есть подходящий рецептор, вирус взаимодействует с ним и прикрепляется к мембране клетки. Путем эндоцитоза (образование вакуоли) вирус проникает внутрь клетки, выходит из вакуоли в цитоплазму. Наследственный материал (ДНК/РНК) вируса реализуется по схеме: ДНК ↔ РНК → белок.
Проникнув внутрь клетки (инфицировав ее), вирус реализует собственный генетический материал (ДНК/РНК) путем синтеза вирусного белка на рибосомах клетки хозяина. Клетка даже и не подозревает, что вирус встроил в ее РНК/ДНК свой генетический код - она принимает его как свой собственный, а в результате синтезирует вирусные белки.
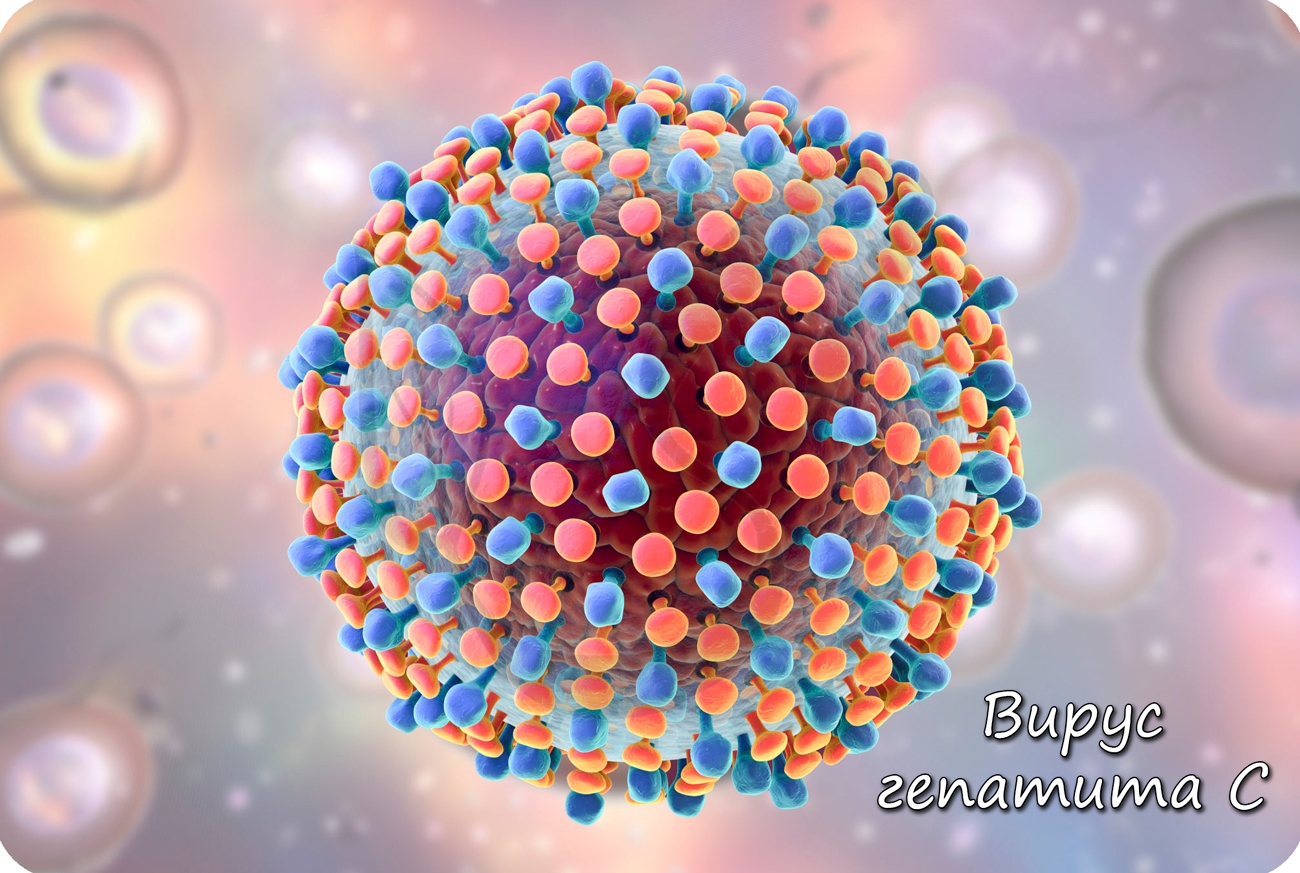
Образовавшиеся белки объединяются в вирусные частицы, которые могут выходить из клетки разными путями. Вирионы вирусов гепатита C выходят из клетки путем почкования (экзоцитозом), при таком варианте клетка долгое время остается живой и служит для продукции новых вирионов.
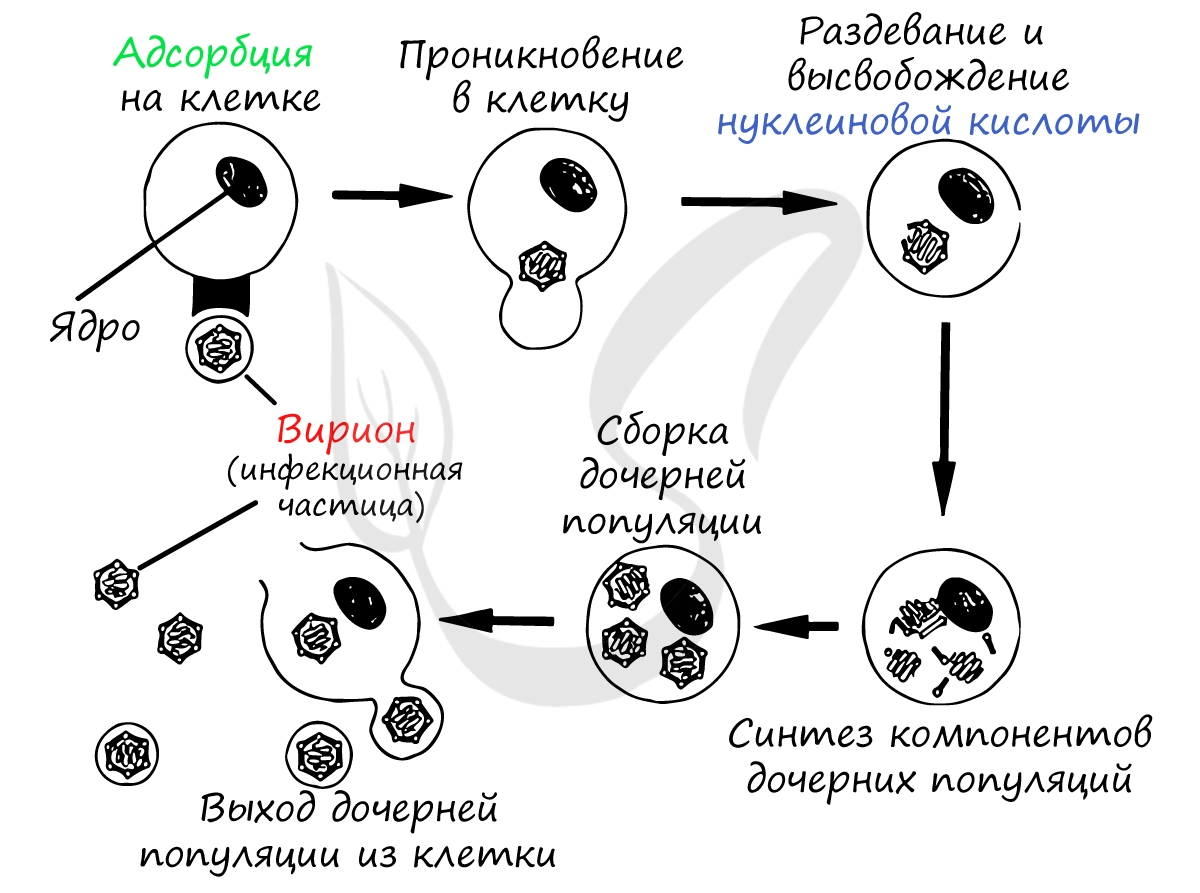
Известен и другой механизм выхода вирионов из клетки: взрывной, при котором оболочка клетки разрывается, и тысячи вирионов отправляются инфицировать новые клетки. Такой способ характерен для аденовирусов, ротавирусов.
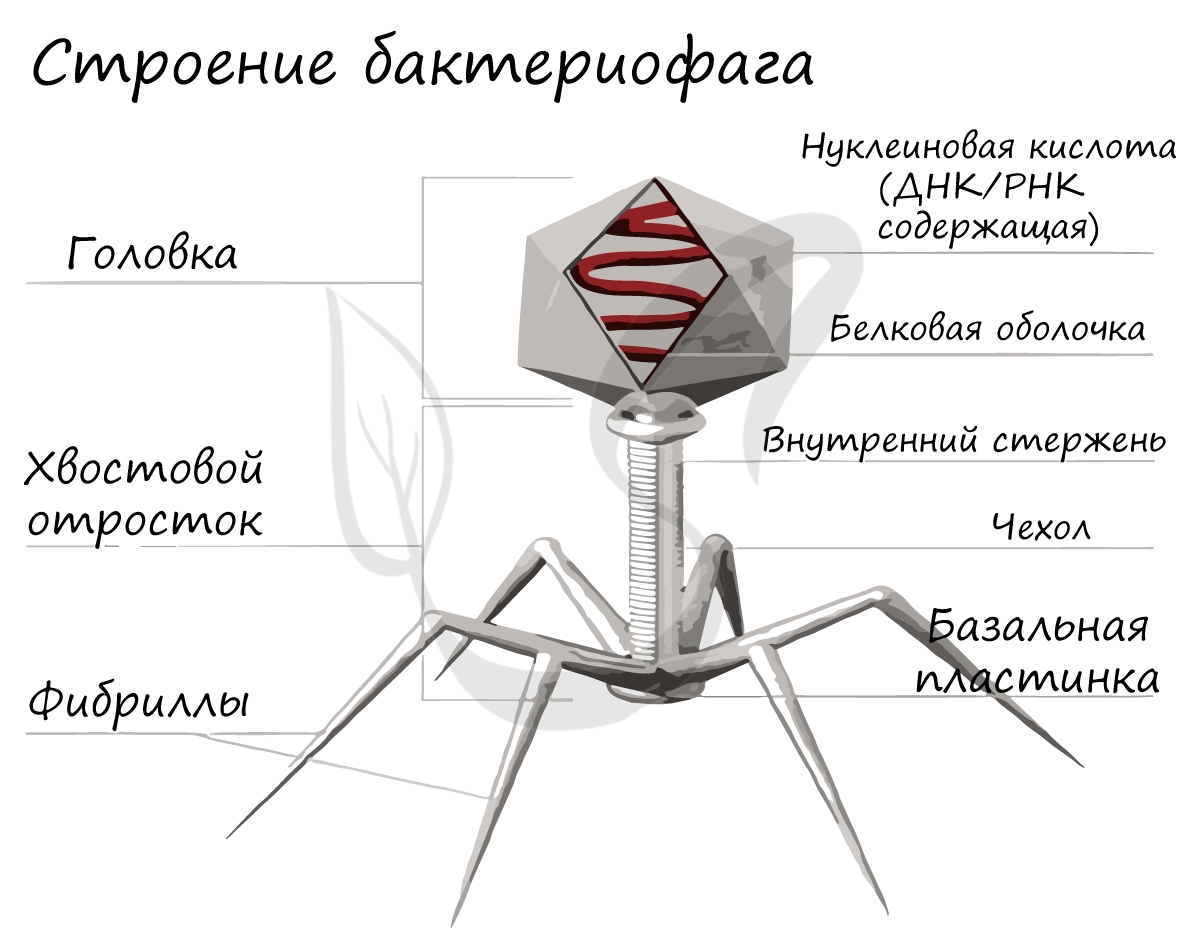
Это уникальная группа вирусов, инфицирующая только бактерии. Бактериофаг имеет капсид, с содержащимся внутри наследственным материалом - ДНК (реже РНК), протеиновым хвостом. Бактериофаги открыты в 1915 году и с тех пор активно применяются в ходе генетических исследований.
Ниже вы можете видеть типичное строение бактериофага. Бактериофаг напоминает шприц, который протыкает стенку бактерии и впрыскивает внутрь нее свою нуклеиновую кислоту.
Бактериофаги успешно применяются в медицине для лечения многих заболеваний. Это высокоэффективные, дорогостоящие препараты, которые помогают, например, нормализовать микрофлору кишечника при бактериальных инфекциях.
Вирусы вызывают множество заболеваний человека и животных. Некоторые из них неизлечимы даже на современном этапе развития медицины, например бешенство. К вирусным инфекциям относятся грипп, корь, свинка, СПИД (вызванный ВИЧ), полиомиелит, желтая лихорадка, онковирусы.
Такая группа, как онковирусы, потенцируют развитие опухолей в организме. К ВИЧ и онкогенным вирусам не существует специфических антител, что затрудняет процесс создания вакцины. В то же время против ряда вирусных инфекций: корь, ветряная оспа созданы вакцины, создающие стойкий пожизненный иммунитет.
Клетки вырабатывают защитный белок - интерферон. Это вещество подавляет синтез новых вирусных частиц, приводит к повышению температуры тела (например, при гриппе).

Вирус иммунодефицита человека (ВИЧ) представляет для организма большую опасность. Он размножается в T-лимфоцитах - клетках крови, которые выполняют иммунную функцию. С гибелью T-лимфоцитов разрушается иммунная система, становится невозможным сопротивление организма бактериями, вирусам и грибам, что в отсутствии лечения приводит к вторичным инфекциям.
Риск заражения ВИЧ присутствует при гемотрансфузии (переливании крови), половом акте. Инфекция также может быть передана от ВИЧ инфицированной матери к плоду.

Данная статья написана Беллевичем Юрием Сергеевичем и является его интеллектуальной собственностью. Копирование, распространение (в том числе путем копирования на другие сайты и ресурсы в Интернете) или любое иное использование информации и объектов без предварительного согласия правообладателя преследуется по закону. Для получения материалов статьи и разрешения их использования, обратитесь, пожалуйста, к Беллевичу Юрию.
Главный пульмонолог России о коронавирусе, его последствиях и 20-летних пациентах на ИВЛ
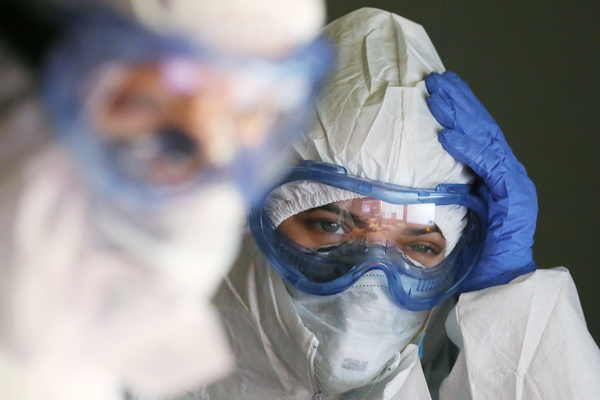

Сама пневмония протекает по абсолютно разным сценариям. В ряде случаев — без единого симптома. Ни температуры, ни кашля, ни одышки. То есть человек просто не ощущает, что болеет.
Другой сценарий — пневмонии при COVID-19 часто быстро прогрессируют, у пациентов возникает острая дыхательная недостаточность. Это требует использования сложных методов респираторной поддержки, включая искусственную вентиляцию легких.
Разве пневмония может быть бессимптомной — без кашля и температуры?
Да, это одна из особенностей COVID-19. Самый действенный метод — увидеть пневмонию на компьютерной томографии. Чувствительность метода КТ достигает 97 процентов, поэтому он выходит на первый план при диагностике воспалительного процесса.
Отличие состоит в некоторых патофизиологических характеристиках поражения легких. В частности, эластичность легочной ткани, или комплаенс, при ковиде почему-то особенно не нарушается. Основное нарушение с точки зрения патофизиологии — это гипоксемия и вентиляционно-перфузионный дисбаланс (нарушение газообмена в легких). Главные характеристики механики дыхания — это податливость и сопротивление. Если эластичность легких не нарушена, то у пациента нет трудностей при дыхании, нет одышки. Вот в этом необычность ситуации. То есть у многих тяжелых пациентов нет субъективного ощущения тяжести болезни.
Некоторые ваши коллеги подозревают, что у пациентов не пневмония, а другое специфическое поражение легких, связанное с нарушением работы гемоглобина — белка-переносчика кислорода. Насколько это может соответствовать действительности?
Теория сегодня действительно часто обсуждается. Но ее происхождение, знаете, какое? Это китайская научная работа, выполненная на основе компьютерного моделирования. Там сделали модель гемоглобина, в ней есть альфа- и бета-цепи. И увидели, что у бета-цепи конфигурация вроде бы конгруэнтна [соразмерна] вирусу SARS-CoV-2. И на этом основании решили, что есть тропизм вируса к бета-цепи гемоглобина. Поэтому и поражается гемоглобин. Но этой научной работы в интернете вы уже не найдете, ее удалили как недоказанную. Тем не менее конспирологические гипотезы до сих пор живут и обсуждаются.
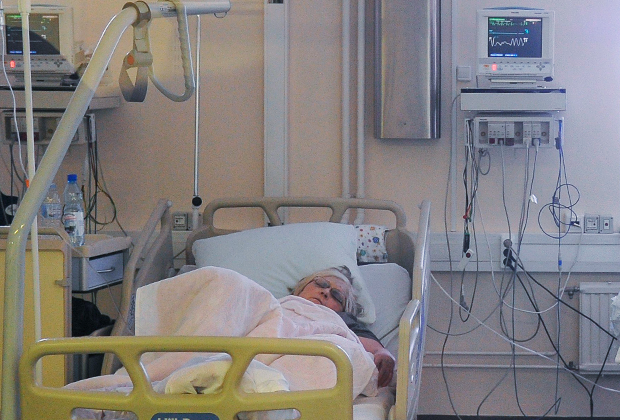
Нет никаких оснований говорить о том, что ковид-пневмония — это и не пневмония вовсе. К сожалению, у нас сегодня есть морфологическое подтверждение процесса. Почему к сожалению — потому что это аутопсия умерших пациентов.
Есть, конечно, определенные особенности новой вирусной пневмонии. Она вовсе не такая, как, скажем, вирусная пневмония, связанная с гриппом. Но это все-таки пневмония — воспалительная реакция, связанная с вирусной агрессией в ткани легких.
До ковида сколько вирусных пневмоний у нас было в стране?
Немного — в среднем 10-15 процентов. Раньше самой частой причиной вирусных пневмоний был грипп. При вирусе гриппа характерно поражение эпителия верхних дыхательных путей: рта, носа, горла и так далее. Если инфекция спускается вниз, то это все же не признак того, что она перерастет в пневмонию. Скорее всего — в бронхит. Поэтому, говоря сегодня о кардинальных отличиях других вирусов от вируса SARS-CoV-2, прежде всего отмечают огромное количество пневмоний. Почти у всех пациентов, попавших в стационар с COVID-19, поражены легкие.
До регистрации SARS-CoV-2 у нас уже были известны другие коронавирусы. Они становились причинами пневмоний?
Известны четыре коронавируса, которые входят в структуру острых респираторных заболеваний. Но болезнь при их участии протекала достаточно легко и обычно без поражений нижних дыхательных путей. Вирус SARS-CoV-2 — абсолютно новый. Китайцы с ним впервые встретились в конце 2019 года, а мы, европейцы и американцы, — в 2020 году.
Могла ли часть жителей России, особенно на Дальнем Востоке, граничащем с Китаем, в Сибири, переболеть COVID-19 еще прошлой осенью?
Исключено. Многие сейчас пытаются вспомнить, как они болели осенью и в начале зимы. В ноябре-декабре действительно отмечалось много пневмоний, но опять-таки они были связаны совсем с другими возбудителями. Один из самых частых возбудителей, которые тогда фиксировались, — микоплазма [mycoplasma pneumoniae — лат.]. А микоплазма — это также контагиозная инфекция, то есть может передаваться от одного человека к другому. Но сценарий протекания микоплазменных пневмоний — совсем другой. На снимках компьютерной томографии картина иная, чем то, что мы наблюдаем сегодня. И совсем другие лабораторные показатели. При COVID-19 — это абсолютно четкая особенная картина болезни.
В чем особенность?
Если коротко, то при COVID-19 пневмония — двусторонняя, локализация — периферическая. Микоплазменные пневмонии чаще односторонние. Встречаются и двусторонние, однако в этом случае томографические снимки отличаются, изменения в легких иные.
Считается, что новая болезнь опасна для пожилых. Но тяжело болеют и молодые. С чем это связано?
Ситуация, когда условно здоровый молодой человек вдруг заболевает и оказывается на ИВЛ, исключена?
Почему исключена? В медицине редко бывает так, что либо единица, либо ноль. Исключения возможны. Но когда мы видим у молодого непростое течение болезни, то, скорее всего, у него все же есть сопутствующие патологии.
И плюс еще абсолютно свежая информация — генетики США опубликовали исследование, что к коронавирусу есть определенная генетическая предрасположенность индивидуумов с разным набором генов. Это достаточно интересно, речь идет о человеческих лейкоцитарных антигенах. В эту группу входят более 150 антигенов. Но, в частности, речь идет об антигене В 46:04. Выдвигается версия, что он ассоциирован с более тяжелым течением COVID-19.
Если версия подтвердится, то в практическом плане что это даст?
В ближайшем будущем генетическое исследование, которое достаточно недорогое, может дать информацию, кто из индивидуумов находится в группе риска по COVID-19. Эти люди в первую очередь будут являться кандидатами для вакцинации.
В тяжелых случаях пациентов переводят на искусственную вентиляцию легких. Сейчас на Западе врачи считают, что эта процедура не только неэффективна, но даже усугубляет состояние ковидных больных. У вас сложилось какое-то представление?
Поэтому этот метод — жестокая необходимость. Но, как мы видим, иногда и он не спасает тяжелого пациента от неблагоприятного исхода.
Как я понимаю, лечения от коронавируса до сих пор нет. Какой из предложенных методов сегодня считается самым эффективным?
Это правда, все проводимое лечение сегодня — экспериментальное. Среди тех препаратов, которые мы используем, нет ни одного для прямого воздействия на эту вирусную инфекцию. Мы работаем с препаратами для лечения малярии, ВИЧ-инфекции. Но надеемся, что в ближайшее время будут зарегистрированы лекарства именно для COVID-19. Эти надежды не случайны, так как сейчас завершаются клинические исследования препаратов Ремдесивир и Фавипиравир.
Насколько перспективно лечение плазмой крови выздоровевших, нужно ли его срочно внедрять во всех больницах?

Сегодня московские врачи заявили, что смысла разделять обычную пневмонию и коронавирусную нет. Это правильный подход?
Да, такая практика должна применяться по всей стране. В Москве мы видим, что на первом месте среди всех респираторных инфекций стоит COVID-19. В ближайшее время волна дойдет и в регионы. Это не значит, что все другие внебольничные пневмонии исчезли. Такие пациенты есть.
Если коронавирус был подтвержден только клинически и с помощью КТ, но не доказан тестами — эти случаи попадают в статистику заболевших и умерших?
Конечно, попадают. Все неподтвержденные диагнозы мы кодируем как вероятный случай COVID-19.
Почему смертность от этой инфекции в России сейчас одна из самых низких в мире?
Показатели смертности в России сравнимы с Южной Кореей, Германией. И говорить о том, что у нас какая-то особая статистика, я бы не стал.
Наверное, все-таки вы спрашиваете об очень большой разнице в летальности со многими европейскими странами, той же Италией, Испанией. Объяснить это можно несколькими факторами. Первый — охват лабораторной диагностикой населения. Чем он шире — тем меньше процент летальности. А второй — это уровень подготовки системы здравоохранения к пандемии.
Все-таки Россия для этого получила большую фору. Если помните, то мы достаточно рано закрыли границы с Китаем. В Москве и других городах развернуты целые ковид-госпитали. В больницах организованы места для пациентов, сформированы бригады врачей, есть оборудование, в том числе аппараты для искусственной вентиляции легких. Организация процесса имеет очень большое значение для эффективного лечения этого недуга.
Много сейчас пишут и о том, что в той или иной стране началась вторая волна эпидемии. Может ли такое случиться и в России?
Повторное заражение сразу же после выздоровления возможно?
В России и за рубежом таких пациентов нет. Скорее всего — невозможно. По крайней мере, не в этот сезон. Как долго может сохраняться иммунитет — говорить пока рано, очень маленький срок наблюдения. В 2002-2003 годах в мире была вспышка атипичной пневмонии, вызванной вирусом SARS. Это тоже коронавирус, он отличается от нового родственника. Однако на 80 процентов эти вирусы схожи.

После перенесенной атипичной пневмонии SARS у пациентов шло формирование гуморального иммунитета, наработка антител — иммуноглобулина G. Этот иммуноглобулин определялся примерно у 90 процентов людей, переболевших SARS. И его уровни были высокими на протяжении первых двух лет после выздоровления. Поскольку коронавирусы SARS и SARS-CoV-2 очень похожи, то такой же сценарий можно ожидать и сейчас.
По динамике развития пандемии в России можно ли сказать, когда у нас будет пик?
Наверное, в первую-вторую недели мая. Если рассматривать китайский сценарий, то по нему на плато мы должны выйти примерно через месяц. Плато — это стабильное количество случаев, когда нет подъема заболеваемости и летальности. Будем надеяться, что плато может продлиться три-четыре недели. А дальше уже пойдет снижение. При хорошем сценарии в конце лета — начале осени можно будет ожидать конца эпидемии. Но хочу добавить — точного прогноза сегодня, наверное, не может дать никто!
Какие последствия могут быть у людей, переболевших коронавирусной пневмонией?
Говорить об обязательных последствиях, конечно же, сегодня нельзя. Вполне вероятно, что большинство переболевших COVID-19 не будут иметь проблем ни со стороны легких, ни со стороны почек, ни со стороны сердечно-сосудистой системы. То, что у некоторых возможны какие-то остаточные изменения, — это да. Но мы о масштабах проблем пока не знаем. Если пневмония прошла в легкой форме, без симптомов, то скорее всего она не оставит никаких изменений в легких.
Вашу работу коронавирус как-то изменил?
У меня сегодня в клинике находятся пациенты только с одним типом болезни — коронавирусная пневмония. Их ни много ни мало — 300 человек. Недавно открылась университетская клиническая больница №1 Сеченовского университета на 800 коек. Всего в клиниках университета развернуто 2000 коек для лечения ковида. Конечно, наша работа полностью изменилась. Будем надеяться, что временно. Чем быстрее это все закончится, тем лучше для всех нас.
" title="Рисунки Владимира Орехова"/>
Все сейчас говорят о вирусах: коронавирус, грипп, ВИЧ, гепатит, ВПЧ, оспа и т.д. В мире существует более тысячи видов вирусов, способных поражать различные живые клетки, да практически все виды клеток. А что же такое вирусы и с чем их едят (в прямом и переносном смысле)? Где они живут, как попадают к нам в организм, что там делают и есть ли лекарства против них? Статей и постов в интернете много, в том числе, антинаучных и дилетантских. Поэтому ТИА обратилось за информацией в Тверской медуниверситет, к профессору кафедры микробиологии и вирусологии, доктору медицинских наук, декану фармацевтического факультета Юлии Червинец.
Что такое вирус и в чём отличие от бактерий?

Название "вирус" произошло от латинского слово virus и переводится как "яд". По сути, это мельчайшие внутриклеточные микробы-паразиты, потому что живут и размножаются они только внутри хозяина - практически во всех живых организмах (бактериях, грибах, растениях, животных и человеке). Несмотря на своё "коварство", все вирусы имеют примитивное строение: одна нуклеиновая кислота (ДНК или РНК), окруженная одной или несколькими оболочками. Различают просто устроенные вирусы (безоболочечные) и сложно устроенные вирусы (оболочечные). К простым вирусам относят: вирусы полиомиелита, гепатита А, аденовирусы. Примеры сложных вирусов: гепатит В, грипп, парагрипп, корь, ВИЧ, герпес. Различаются вирусы и по форме:
- палочковидная (вирус табачной мозаики)
- пулевидная (вирус бешенства)
- сферическая (вирусы полиомиелита, ВИЧ)
- нитевидная (филовирусы)
- в виде сперматозоида (многие бактериофаги).
Размеры вирусов настолько малы (18-400 нм), что увидеть их можно только с помощью электронного микроскопа. Единицы измерения - нанометры, в отличие от бактерий (микрометры, мкм). Кстати, вирусы приблизительно в 100 раз меньше бактерий. Наиболее мелкими вирусами являются вирус полиомиелита (20 нм), гепатита А (30 нм), гепатита С (50 нм), вирус бешенства (170 нм), наиболее крупным — вирус натуральной оспы (350 нм).
От бактерий вирусы отличаются не только размерами, но и количеством генов (минимальное у вирусов от 4 до сотни, у бактерий – от 3000); нуклеиновыми кислотами (вирусы содержат только одну - ДНК или РНК, а бактерии – обе); количеством ферментов и, конечно же, самой формой жизни: вирусы размножаются только внутри живых существ, а бактерии – свободноживущие.
Интересный факт: первооткрыватель вирусов и основоположник вирусологии - русский ученый Д.И. Ивановский. В 1892 году описал необычные свойства возбудителей болезни табака (табачной мозаики), которые проходили через бактериальные фильтры и были названы "фильтрующимися частицами".
Жизненный цикл вирусов состоит из нескольких этапов:

1. Вирус прикрепляется к поверхности чувствительной клетки. Для каждого вируса есть свои чувствительные клетки, например, для гепатита – клетки печени, для гриппа – клетки дыхательных путей и т.д.
2. Проникновение вируса в клетку: либо его оболочка сливается с мембраной клетки или клетка сама его захватывает и поглощает.
3. Далее в клетке идёт процесс как бы “раздевания” вируса от всех его оболочек и активация его нуклеиновой кислоты.
4. Начинается синтез нуклеиновых кислот и белков вируса, т.е. вирус подчиняет системы клетки хозяина и заставляет их работать на своё воспроизводство.
5. Сборка вируса — многоступенчатый процесс, включающий в себя соединение всех компонентов.
6. Последний этап - выход вирусных частиц из клетки взрывным путем или почкованием. Полный цикл размножения вирусов завершается через 5-6 ч (вирус гриппа) или через несколько суток (вирус кори). Из погибающей клетки, которая длительное время может сохранять жизнеспособность, одновременно выходит большое количество вирусов. В результате пораженные вирусом клетки в основном погибают от истощения, а новые вирусы завоевывают и разрушают другие клетки. Но возможна и так называемая онкогенная трансформация клетки: тогда в организме появляется и начинает расти из мутированных клеток раковая опухоль.
Сколько вирус может жить вне организма хозяина и где?
Как правило, большинство вирусов малоустойчивы во внешней среде: они становятся инертны и погибают от многих причин, если снова не попадут в чувствительную клетку. Некоторые вирусы во внешней среде могут образовывать кристаллы, что свойственно только неживой материи.
Вирусы быстро погибают под действием солнечных лучей, ультрафиолета, стандартных веществ для дезинфекции. В воздухе помещений вирусы могут сохраняться несколько часов. При кипячении полностью инактивируются в течение нескольких минут.
Однако вирусы устойчивы к низким температурам: сохраняют свою жизнеспособность при t +4°С в течение нескольких недель, а при замораживании - в течение нескольких месяцев, а иногда и лет (особенно супернизких температурах).
Устойчивость вируса на различных поверхностях различна и зависит от температуры. На бумаге вирус разрушается за 3 часа, на банкнотах - за 4 дня, на дереве и одежде - за 2 дня, на стекле - за 4 дня, на металле и пластике - за 7 дней. Кстати, на внутреннем слое использованной маски они могут жить 7 дней, а на внешней поверхности маски – даже более недели (данные соответствуют условиям при температуре +22 °С и влажности 65 %).
Есть и исключения. Некоторые вирусы обладают значительной устойчивостью при комнатной температуре: вирус гепатита В сохраняет жизнеспособность в течение трех месяцев, гепатита А – в течение нескольких недель. ВИЧ сохраняется в высохшей крови до двух недель, в донорской крови вирус остается жизнеспособным в течение нескольких лет.
Что такое штаммы и почему вирусы мутируют?
Штамм (от нем. Stamm - "ствол,род") — чистая культура вирусов, изолированная в определённое время и в определённом месте. Один и тот же штамм не может быть выделен второй раз из того же источника в другое время. В зависимости от среды обитания – почва, вода, воздух, время года, чувствительный организм (человек, животные, птицы) - вирусы подразделяют на штаммы. Например, водный штамм, весенний, птичий, свиной и т.п. Во внешней среде геном вируса подвержен различным воздействиям, например, ультрафиолетовое облучение, солнечная радиация, химические вещества, что приводит к различного рода мутациям, т.е. изменениям в структуре нуклеиновой кислоты. В зависимости от характера мутаций вирусы могут изменять свои свойства, скажем, сменить хозяина. Так, вирус гриппа, который поражал только птиц, стал поражать и людей.
Как часто происходит в мировом научном сообществе открытие нового вируса?
Ученые каждый год открывают новые вирусы. Так, в 1972 г. открыт вирус Эбола, 1980-1989 гг. - вирусы иммунодефицита человека, гепатита Е и С, коронавирус человека впервые был выделен в 1965 году от больных ОРВИ. В Китае 2002—2003 годах была зафиксирована вспышка атипичной пневмонии или тяжелого острого респираторного синдрома (ТОРС, SARS). Заболевание было вызвано штаммом коронавируса SARS-CoV. В результате болезнь распространилась на другие страны, всего заболело 8273 человека, 775 умерло (летальность 9,6 %). И вот в 2019 году появился новый штамм коронавируса CoViD 19, который вызвал пандемию.
Так откуда берутся вирусы?
Вопрос риторический. Пока ответа у науки нет. Может быть, они были привнесены из космоса на космических телах. Ведь при низких температурах они могут сохраняться неопределенно долгое время.
Как они попадают в организм человека/животного и т.д.?
Разными путями: воздушно-капельным (корь, грипп, ветряная оспа), половым (ВИЧ, вирус простого герпеса 2 типа), через кровь (гепатит В,С, ВИЧ), через инфицированные продукты (гепатит А, Е) или через членистоногих (скажем, клещей). Различают вирусы, вызывающие инфекции с преимущественным поражением органов дыхания (респираторные), кишечника (ротавирусы), печени (вирус гепатита), иммунной (ВИЧ) или нервной системы (бешенство, энцефалит).
Как организм реагирует на вирус?

Частицы самого вируса, а также биологически активные вещества, выделяющиеся при разрушении наших клеток, могут вызвать повышение температуры тела, тошноту, рвоту, сильную слабость, головокружение вплоть до потери сознания, нарушение работы сердечно-сосудистой системы и др. На фоне нарушения функционирования различных органов и систем к вирусной инфекции может присоединиться бактериальная (стафилококки, стрептококки, кишечные бактерии) и грибковая (дрожжевые грибы), усугубив воспалительный процесс с тяжелыми последствиями вплоть до летального исхода.
Как наш организм борется?
Однако организм человека не простая мишень для атаки болезнетворных микроорганизмов, он активно борется, и в этом нам помогает иммунная система. Вырабатываются специфические, нейтрализующие данный вирус антитела, формируются клетки-"убийцы" или Т-лимфоциты, которые уничтожают как поражённые, инфицированные клетки, так и сам вирус. Но иммунной системе нужно время, чтобы вычислить "чужака", "вирусного преступника", который не просто прячется внутри наших клеток, но и старается обмануть иммунную систему. Например, новое или мутировавшее поколение вируса наша иммунная система поначалу не видит. Конечно же, со временем все вирусные клетки распознаются, но к сожалению, с потерей драгоценного времени для нашего организма.
Возможно ли повторное заражение одним и тем же вирусом?
Наше здоровье зависит напрямую от активности и лабильности иммунной системы. Если она работает со сбоями и не справляется с негативным воздействием патогенов, заболевание может перейти в хроническую форму вплоть до смертельного исхода. Поэтому повторное заражение этим же вирусом возможно. Другая причина появления рецидива заболевания - мутации вируса. Если вирус стабилен, то наша иммунная система запоминает его и, как правило, повторных случаев инфицирования не бывает. Но если вирус подвергается изменчивости, то попав в организм человека, он воспринимается уже как новый вирус.
Есть ли лекарственные препараты для лечения вируса? Что может убить вирус?
Да есть, но не против всех вирусов. Антибиотики, применяемые при лечении бактериальных инфекций, здесь совершенно не работают, т.к. они воздействуют на структуры клетки только бактерий. В случае вирусной инфекции нужны препараты, которые блокируют различные этапы размножения вируса в клетке. Таким неспецифическим веществом является интерферон, который вырабатывается клетками организма человека (кишечника, печени).
Если выработка интерферона недостаточна, то можно применить индукторы интерферона, например: ламовакс, курантил, дибазол, адаптогены растительного (элиутерококк, оралия) и животного происхождения (вытяжка из мидий). Активно действуют при респираторных вирусных заболеваниях препараты интерферона - виферон, амиксин и др. Подавляют активность вируса гриппа на ранних стадиях ремантадин, амантадин, арбидол. Герпес подавляет ацикловир (зовиракс) и т.п. Однако пока точно неизвестны препараты, подавляющие репродукцию коронавируса. К специфическому лечению от коронавируса относится введение плазмы от переболевших людей, которая содержит антитела, но этот метод находит ограниченное применение.

Зачем нужна вакцинация? Как и из чего делают вакцины?
По сути, вакцины - это препараты для создания искусственного активного иммунитета. Термин "вакцина" произошел от французского vacca – "корова". Его ввел Л. Пастер в честь Дженнера, применившего вирус коровьей оспы для иммунизации людей против натуральной оспы человека. Вакцины – это препараты, содержащие сами микроорганизмы (убитые или живые ослабленные), части микроорганизмов, а также анатоксины (токсин, лишенный своих ядовитых свойств, но сохранивший свойства активировать иммунный ответ). После введения вакцины вырабатываются специфические антитела, которые нейтрализуют, прежде всего, поверхностные рецепторы вируса, с помощью которых он проникает в клетку. Таким образом блокируется основной механизм проникновения вируса в клетку. Многие вакцины создают пожизненный иммунитет у человека, например, вакцина от гепатита В, кори, краснухи, полиомиелита, эпидемического паротита.
Сколько времени уходит на создание вакцины?
На создание вакцины уходит 1-2 года, в течение которого должны пройти многочисленные проверки на эффективность и безопасность препарата, испытания на животных, потом на людях-добровольцах, а после – наладить массовое фармацевтическое производство.
Что представляют собой тесты на вирус? Как в лабораториях выявляют положительные результаты анализов?
Диагностика вируса основана на определении структуры вируса (специфических рецепторов и нуклеиновой кислоты), а также противовирусных антител у переболевших людей. Используются различные реакции: иммуноферментный анализ (ИФА), полимеразная цепная реакция (ПЦР). Время диагностики зависит от производителя тестов - от нескольких часов до 1 суток.
Несколько примеров самых массовых с убийственных с точки зрения эпидемий вирусов в истории человечества
Вирусы гриппа постоянно циркулируют среди населения, вызывая сезонные подъемы заболевания, периодически приобретающие характер эпидемий и даже пандемий. Эпидемии гриппа наносят огромный экономический ущерб, приводят к людским потерям. Это, прежде всего, относится к вирусам типа А, который каждые 2-3 года вызывает эпидемии, а несколько раз в столетие - пандемии с числом заболевших 1-2 млрд. человек. Эпидемии, вызываемые вирусом типа В, повторяются через 3-6 лет.
Пандемии гриппа, вызванные мутированными вирусами, против которых у людей нет иммунитета, возникают 2-3 раза в 100 лет. Пандемия гриппа 1918—1919 ("испанка", штамм H1N1) унесла жизни 40-50 миллионов человек. Предполагают, что вирус "испанки" возник в результате рекомбинации генов вирусов гриппа птиц и человека. В 1957—1958 была пандемия "азиатского гриппа", вызванная штаммом H2N2; в 1968—1969 - пандемия "гонконгского гриппа" (H3N2).
С 2009 появилось новое заболевание людей и животных, вызываемое штаммами вируса гриппа А/H1N1, А/H1N2, А/H3N1, А/H3N2 и А/H2N3, известных под общим названием "вирус свиного гриппа". Он распространён среди домашних свиней, а также может циркулировать в среде людей, птиц и др. видов; этот процесс сопровождается его мутациями.

Как уберечься от вирусов? Существуют ли действенные меры профилактики и гигиены?
Выделяют специфические и неспецифические способы профилактики вирусных инфекций. Специфические заключаются в использовании вакцин, при их наличии. При их введении у человека формируется как правило пожизненный иммунитет (вакцина от кори, краснухи, эпидемического паротита, ветряной оспы, гепатита В). Существует также экстренная профилактика. Ее проводят во время эпидемического подъема заболеваемости. Для экстренной профилактики, например, гриппа применяют противовирусные химиопрепараты: ремантадин (активен только против вирусов типа А), арбидол, амиксин, оксалиновую мазь и др. Используют также интерферон, дибазол, различные индукторы интерферона (например, элеутерококк, продигиозан).
Против многих вирусных инфекций вакцин не существует. В этом случае помогает неспецифическая профилактика. Существуют ряд общих правил:
- соблюдать личную гигиену (мойте руки перед приемом пищи, после использования туалета; не трогайте грязными, немытыми руками нос, глаза, рот).
- обязательно поддерживать здоровый образ жизни с помощью сбалансированного питания, занятий физкультурой, прогулок на свежем воздухе и многое другое.
Но для каждого вируса неспецифическая профилактика своя. Если речь идет о вирусах, передающихся воздушно-капельным путем, то необходимо придерживаться следующих правил:
- надевать маски, причем на больного человека, чтобы исключить попадание в пространство крупных частиц слюны при кашле и чихании, мелкие же частицы она не задерживает;
- тщательно убирать помещения, так как вирус любит теплые и пыльные помещения, поэтому стоит уделить время влажной уборке и проветриванию;
- избегать массовых скоплений людей и воздержаться от походов в общественные места.
Если вирус передается с помощью фекально-орального механизма, например, вирус гепатита А, то необходимо соблюдать следующее:
- употреблять чистую или кипяченую воду;
- мыть фрукты, ягоды, овощи кипяченой водой:
- поливать свой сад и огород проточной водой.
Если вирус передается через кровь, например, вирус гепатита В,С, ВИЧ, то необходимы:
- дезинфекция, стерилизация медицинских изделий;
- обследование доноров крови;
- не употреблять наркотики;
- использовать индивидуальные предметы личной гигиены;
- быть осторожными с маникюром, пирсингом и татуировками, делать это только в профессиональном салоне.
Если вирус передается половым путем, например, ВИЧ, то нужно:
- исключить незащищенные половые контакты, если вы не уверены в своём партнёре;
- использовать барьерные средства контрацепции, если вы не знаете статус своего партнера.
Читайте также:


