Эпидемия бешенства что это
В 2012 году от бешенства по данным ВОЗ по всему миру умирает 35412 человек. Картина не меняется — разница в цифрах умерших на 2010 и на 2012 год составляет 1 (один) случай, что свидетельствует о постоянной, длительно сохраняющейся, циркулирующей инфекции, приводящей к мучительной смерти в ста процентах случаев. Fleming разбирался в истории старейшей из известных человечеству инфекционных заболеваний.
И Гектор, ужасною силой кичася,
Буйно свирепствует, крепкий на Зевса; в ничто он вменяет
Смертных и самых богов, обладаемый бешенством страшным
Там довольно и их, чтобы насытить несытого боем Гектора, сына Приама, хоть был бы еще он сильнее! Будет ему нелегко, и со всем его бешенством в битвах


В средневековой Европе бушует бешенство. Оно распространяется от страны к стране, попадает на Британские острова, случаи фиксируются в Испании, в Германии в 1271 году целая деревня умирает от бешенства после нападения волков. К 1600 году случаи бешенства фиксируются повсюду: Турция, Бельгия, Австрия, Болгария. Париж охватывает паника после первых случаев заболевания. С открытием Нового Света болезнь перебирается на новый континент: в 1703 году первый случай бешенства у священника из Испании. Болезнь распространяется среди диких и домашних животных, при этом симптомы у домашних питомцев иные, заболевание первоначально не идентифицируют с бешенством. В 1752–1762 годах страх перед болезнью настолько велик, что в Британии выдают разрешение на бесконтрольный отстрел всех собак и волков, правительство платит по 2 шиллинга за голову убитого животного. Аналогичная ситуация в Франции, Италии и Испании. В Мадриде за один день убивают более 900 собак. Плата за голову собаки поднимается — теперь за нее можно получить пять шиллингов. К началу XIX века болезнь распространяется на Южную Америку и впервые задокументирована в Российской Империи. К середине XIX века болезнь встречается во всех регионах планеты, исключая Антарктиду и Австралию.
В 1881 году Луи Пастер и сотрудник его лаборатории в Париже Эмиль Ру начинают изучение бешенства. К 1883 году Ру публикует статью, в которой рассказывает о результатах: из позвоночного столба зараженных животных создана вакцина против бешенства.


Джозеф Мейстер не заболел бешенством, став таким образом первым человеком, который сумел избежать неминуемой смерти. Человечество поставило перед смертельной болезнью первый заслон, еще не зная ее природы и патогенеза. До недавнего времени вакцинация против бешенства являлась единственным способом предотвратить болезнь.
В 1903 году итальянский врач и микробиолог Адельчи Негри при микроскопическом исследовании мозга умерших от бешенства людей обнаруживает странные включения в цитоплазме клеток Пуркинье мозжечка и в других клетках нервной системы. Он считает их простейшими, которые паразитируют в человеке, вызывая симптомы бешенства. Однако вскоре сотрудник Пастеровского института Поль Ремлинже доказывает, что бешенство вызывает неизвестный патоген, который невозможно отфильтровать: вирусная природа для ряда заболеваний уже тогда была подтверждена, несмотря на невозможность увидеть вирусы глазом или вывести их культуру.

В 1913 году врач Джозеф Пиван становится ассистентом хирурга в колониальном госпитале города Порт-оф-Спэйн на территории нынешнего государства Тринидад и Тобаго. Получив образование в Европе, Пиван проходил стажировку в Париже в Пастеровском университете. В 1925 году на острове начинается эпидемия бешенства, и Джозеф, как единственный врач на острове, имеющий опыт работы с инфекционными заболеваниями, изучает эту вспышку. Он обнаруживает, что все первичные случаи заражения происходили среди диких или домашних животных, которых кусала распространенная на острове летучая мышь — вампир. Особенностью являлось то, что в отличии от других животных, которые, подхватывая бешенство, в конечном счете погибали от болезни, эти летучие мыши не умирали от бешенства. Человечество впервые обнаружило так называемый природный очаг этой инфекции: место, где возбудитель сохраняется и циркулирует в промежутке между вспышками.

Процесс образования новых вирусов бешенства не отличается от подобного у других РНК-содержащих вирусов
В мозге вирус бешенства вызывает нетипичные изменения. Большинство нейротропных вирусов являются причиной кровоизлияний или некроза клеток в головном мозге. Однако вирус бешенства вызывает нарушение передачи нервных импульсов. Это происходит вследствие ингибирования синтеза белков в нейронах, используемых в качестве нейротрансмиттеров, в результате клетке просто нечем передать сигнал. Ряд исследований на мышах показывает, что вирус подстраховывается на тот случай, если нейроны все-таки продолжат синтезировать нейротрансмиттеры, блокируя ацетилхолиновые рецепторы в головном мозге. Кроме того, в пораженных клетках увеличивается количество ионных каналов для анионов хлора, что приводит к нарушению возникновения возбуждения в нервных клетках. Все эти изменения приводят к типичной клинической картине бешенства.
Самыми опасными местами проникновения вируса считаются хорошо иннервированные органы: лицо, кисти рук, половые органы. В случае укуса в этих местах вероятность попадания вируса сразу в нервную ткань особенно велика. Тем не менее, как было сказано выше, и при попадении в мышечную клетку вирус не останавливается, легко преодолевая гистологическую несовместимость.

Инкубационный период, занимающий у людей около 7 дней, является временем, необходимым вирусу для попадания в головной мозг. Чем меньше расстояние от места укуса до головы, тем этот срок меньше. После распространения вируса и его проникновения в головной мозг начинаются клинические проявления болезни. Существует две формы болезни: одна характеризуется дезориентацией человека в пространстве, активных двигательных стереотипах, агрессивном поведении, а также гидрофобией, которая прогрессирует от боязни выпить глоток воды до приступов паники при виде жидкости. Смерть от остановки сердца наступает через 2 — 3 дня. Другая форма, паралитическая, встречается реже (примерно в 30 % случаев), проявляется в прогрессирующем параличе мышц с последующем затуханием сознания и развитием терминальной комы.

Джианна Джизи, 15-летняя девочка из штата Висконсин, была укушена летучей мышью в указательный палец. Целый месяц родители девочки не обращались к врачам, лишь обработав рану перекисью водорода. Девочка ходила в школу и вела обычный образ жизни. Спустя месяц после укуса Джианна отметила возникновение неприятных ощущений в левой руке и общую слабость. Через два дня у нее началось двоение в глазах, она потеряла возможность нормально ходить. Еще через день появилась тошнота и рвота. Девочку показали неврологу, который не смог поставить однозначный диагноз: МРТ и ангиография головного мозга не показало ничего примечательного. На четвертый день после появления первых симптомов перестала слушаться левая нога. Наконец, на пятый день речь Джианны стала непонятной, возникает тремор мышц левой руки. Только тогда родители девочки вспоминают про укус летучей мыши месячной давности, , после чего девочку госпитализируют в педиатрическую больницу в город Миллуоки.
К этому моменту у юной пациентки уже началась лихорадка, она выполняла лишь простейшие команды. Неврологическая симптоматика усиливалась, началось повышенное слюнообразование и во избежание попадания жидкости в дыхательные пути девочка была интубирована. На второй день врачи получают положительный анализ спиномозговой жидкости на бешенство. Врач Родни Уиллоуби беседует с родителями девочки, объясняя бесперспективность лечения и предупреждая о скорой смерти их ребенка. Он предлагает два варианта дальнейшей тактики лечения. Первый — это симптоматическая терапия, в результате которой Джианна умрет в ближайшие несколько дней, а второй — агрессивное лечение, никогда до этого не применявшееся. Родители дают согласие на экспериментальный метод. Джианну погружают в медикаментозную кому, переливают кровь для обеспечения нормальной оксигенации тканей и органов. Контролируется активность мозга, мониторируется газовый состав крови. После консультаций с центром по контролю заболеваний штата начинается противовирусная терапия рибавирином, препаратом, который показал свою эффективность в испытаниях на животных; кроме того, он может проникать через гематоэнцефалический барьер. Со следующего дня назначают амантадин — еще один противовирусный препарат. На пятый день пребывания в стационаре у девочки появляются признаки гемолиза эритроцитов и понижение PH крови (ацидоз) вследствие побочных действий рибавирина. Это вынудило врачей уменьшить дозы противовирусных препаратов. На десятый день началась лихорадка. Температуру не удавалось сбить ни одним лекарственным средством. Снизить температуру смогли только понизив температуру в комнате на 5.5 градуса по Цельсию.
Параллельно с этим регулярно брались анализы спиномозговой жидкости: на восьмые сутки было обнаружено увеличение количества антител. Врачи начали снижать дозы лекарств, поддерживающих девочку в коме. На 12 сутки у нее начали появляться сухожильные рефлексы, на 14 день Джианна начала моргать, на 16 день — удивленно подняла брови в ответ на вопросы врачей. Спустя 3 дня она выполняет команды врачей, фиксирует взгляд и шевелит пальцами.

Сейчас Джианне уже 26 лет
На 23-и сутки она сама садится, а через 27 дней после госпитализации её экстубировали (отключили от аппарата искусственного дыхания). На 32-й день анализы не определили вируса, спустя 76 дней с момента поступления в больницу со смертельным диагнозом 15-летняя Джианна Джизи выписывается после курса реабилитации, став первым человеком, полностью излечившимся от бешенства.
Тактика лечения получила название Милуоксского протокола. В дальнейшем по схожей методике было вылечено 6 человек. Несмотря на некоторое количество положительных результатов, сам доктор Родни Уиллоуби, который впервые и применил методику, говорит, что лечение болезни проводилось скорее наощупь, нежели по заготовленной схеме. Тем не менее, на данный момент Милуокский медицинский колледж подготовил уже вторую версию протокола, и это дает надежду на то, что неизлечимое заболевание рано или поздно будет побеждено.

Бешенство – особо опасное инфекционное заболевание, вызываемое инфицированием нейтропным вирусом Rabies virus . Провоцирует возникновение энцефалита (воспалительного процесса головного мозга) специфического происхождения. При попадании в живой организм вирус распространяется по клеткам ЦНС, инициирует разрушение их структурной целостности с последующим отмиранием. Патология характеризуется быстрым течением активной фазы, тяжелой симптоматикой и высоким риском летального исхода.
Заражение человека происходит вследствие укуса инфицированного животного. Эволюционная частотность болезни зависит от места инфицирования и тяжести локального поражения. Само заболевание характерно специфическими признаками на всех стадиях развития.
Вирус бешенства, пути заражения
Вирус бешенства классифицирован по миксовирусовой группе Lyssavirus семейство Rhabdovtridae. Имеет форму винтовочной пули размерами до 200 нм с однонитиевой РНК. Является патогенным для теплокровных животных и человека. Различают два вида вириона: циркулирующий (природный, опасный для людей) и фиксированный (синтезирован лабораторно, безвредный для человека).
Источником заражения человека могут быть собаки (до 60%), кошки, дикие животные (до 35%), волки (3%), другие животные (2%). Существует гипотеза первоначального источника вириона бешенства – грызуны, не погибшие сразу после вирусного проникновения.

Вирион бешенства концентрируется в слюнных железах, выделение активного микроба происходит со слюной жидкостью. Вероятность заражения человека больным животным при укусе составляет 95%, при ослюнении 60%. Вирион-возбудитель бешенства обладает высокой тропностью (органическая привязанность к определенному виду ткани) к нервным клеткам.
Первоначально микроб активизирует деятельность в мышечных волокнах раны, затем перемещается к нервным окончаниям. Посредством деления и размножения бактерия разрушает нервную систему, образуя на месте погибших клеток тельца Бабеша-Негри. Органические образования представляют собой специфические включения цитоплазмы в репликационных местах.
Судороги и параличи инфицированного человека обусловлены вирусным достижением нервной системы головного мозга с последующим стремительным разрушением жизнеобеспечивающих участков мозгового вещества. На этой стадии излечение пациента невозможно, больной впадает в коматозное состояние и умирает.
- микроб устойчив к низкому перепаду температуры, в замороженном состоянии сохраняет активную жизнедеятельность;
- в трупах животных содержится до 4-х месяцев;
- против бешенства бессильны любые сильнодействующие антибиотики, антибактериальные препараты, противовирусные средства;
- продвигаясь по нервным клеткам, вызывает воспалительные процессы, разрушающие их структуру.

Развитие и прогрессирование бешенства после укуса напрямую связано с поздним сроком обращения укушенного за медицинской помощью, нарушения прививочного режима или комплекса курса терапии. Наибольшая распространенность возбудителя болезни обуславливается нахождением человека в сельской местности вблизи лесных насаждений.
Инкубационный время болезни
Период инкубации бешенства длиться от 10 дней до 4-х месяцев, чаще всего срок сокращается до 1 месяца. На практике зафиксированы случаи более долгого инкубационного периода – от года до 5 лет.
Вероятность прогрессирования болезни зависит от воздействующих факторов: вид инфицированного животного, количество попавших в рану вирионов, сопротивляемости иммунной системы, место заражения (наиболее восприимчивыми являются участки тела с скоплением нервных окончаний).
Симптоматика бешенства у человека
Специфические симптомы развития болезни условно подразделяются на несколько этапов, различимых между собой характерными признаками и поведением больного.
- Ранний (продромальный). Длительность до трех дней. Наблюдается субфебрильная температура, отсутствие или нарушение сна, апатия, угнетенность, беспокойное поведение пациента. В месте заражения ощущаются болезненные симптомы, даже если укус зарубцевался.
- Разгар (агрессия). Длится до 4 дней. Резкая гиперчувствительность к любому внешнему раздражителю – яркое освещение, громкий звук и шум. Пациент боится воды, агрессивен, испытывает дикое чувство страха, судорожно вздрагивает. В этот период появляются галлюцинации и бредовые видения, неадекватное поведение и реакции больного, повышенное слюноотделение. Иногда пациент замирает, начинает тяжело дышать и смотреть в одну точку расширенными зрачками глаз.
- Параличный (бешенство). Вследствие паралича скуловой и глазной мускулатуры отвисает нижняя часть челюсти. Поздняя стадия характеризуется неестественным аппетитом (больной есть несъедобные и опасные вещи). Наблюдается полная деградация пациента как осознанной личности. По причине паралича дыхательных путей наступает удушье.
Совокупная продолжительность активной фазы болезни составляет от 8 до 12 дней. Однако не исключаются атипичное прогрессирование заболевания – отсутствие продромальной стадии или начало болезни с параличного периода. В большинстве атипичных случаев диагностировать болезнь удается только посмертно.
Диагностирование бешенства
Диагностика симптомов бешенства проводится путем сбора и тщательного анализа данных анамнеза заболевания у пострадавшего человека.
- Фундаментальное значение в длительности временного промежутка между инкубационным периодом и проявлением видимых признаков имеет место заражения. Больной осматривается на предмет характерных особенностей раны, глубины проникновения зубов животного, степени ослюнения.
- Пациент визуально диагностируется врачом по первоначальным признакам болезни – расширены ли зрачки, как ведет себя больной, что чувствует.
- Для микрообследования производят забор клеток слюнной железы и заражают ими лабораторных мышей. Наличие бешенства определяется по быстро развивающимся признакам паралича и смерти грызунов.
- Так как специфическое исследование вируса бешенства затруднительно выполнить при жизни больного в острой стадии течения заболевания, окончательный диагноз устанавливается после смерти пациента.

Симптомы бешенства у животных, как понять, опасно ли животное
Появлению видимых симптомов болезни у домашних животных предшествует возникновение вирусного возбудителя в слюне.
Любое домашнее животное становиться заразным примерно за неделю до появления характерных признаков бешенства и остается опасным весь период острого течения болезни.

Заражение собаки происходит от укуса других собак, волоков или кошек. Стандартный период инкубации у собаки от 3 до 7 дней.
Продромальная стадия начинается с беспокойного поведения пса. У животного появляется несвойственный аппетит – поедание абсолютно несъедобных предметов. Лай воющий с сиплым оттенком. Собака старается грызть укус, появляются признаки возбуждения или чрезмерной ласковости, характерно слюнотечение.
Фаза возбуждения начинается с 2-3 дня болезни. Сопровождается странным поведением животного – вспышки агрессии резко сменяются нападением, пес грызет землю, периодически появляются судорожные сокращения мышц, рвота и косоглазие.
Появление стадии депрессии (параличной) определяется по признакам: собака истощена, ослаблена. На 4 день наступает паралич и гибель животного.
Заражение пушистого домашнего питомца происходит от укусов больных грызунов, собак, ежей и других котов. Латентный период инкубации длится от 10 дней до 3 недель, у котят до 7 дней максимум.

Симптомы бешенства у кошек развиваются на протяжении 3-10 дней. В начальном периоде животное вялое, не ест, резко сильно ласковое. Далее начинает развиваться пугливость, беспокойное поведение и беспричинная нервозность. Кошка кусает и грызет несъедобные вещи, озирается по сторонам, пытается царапать место укуса. Не исключаются появление тошноты, рвоты, жидкого стула. Приступ агрессии может вызвать громкий шум, стук, яркий свет.
На 3-е сутки развивается маниакальная стадия и длится до 5 дней. Обильное слюнотечение сменяется спазмами мышц глотки. Кошка не может самостоятельно пить, старается напасть и укусить.
Срок депрессивной стадии не более 2 суток. Животное впадает в апатию, не двигается. Кошка не может мяукать, отвисает нижняя челюсть, выпадает язык, мутнеет роговица глаз. Наступает онемение конечностей и смерть животного от парализации дыхательных мышц.

Иммунитет и профилактика бешенства

Многие люди задумываются о том, а стоит ли вообще делать прививку от бешенства ? На практике давно существует бесплатная ветеринарная услуга – вакцинация животных от бешенства. Ежегодное применение вакцины от бешенства в профилактических целях – это залог вашего здоровья и жизни домашнего любимца.
Фундаментальные правила профилактических мер заключаются в годовой поголовной вакцинации домашних животных, введение карантина при обнаружении очага инфекции.

Единственная возможность спастись от смерти – предотвратить появление визуальных проявлений болезни. Вакцину от бешенства необходимо ввести до 14 дня с момента укуса животного. Наиболее рекомендуемая форма вакцинации – укол специфического иммуноглобулина или активная периодичная иммунизация, после которой категорически запрещается употребление алкоголя на срок до полугода.
С момента заражения через укус современные вакцины используются не более 6 раз: в первый день обращения к врачу, затем на 3, 7, 14, 30 и 90 день соответственно. Укусившее животное изолируется, за ним устанавливается медицинское наблюдение в течение 10 дней. Если поведение животного не вызывает подозрений, вакцинация потерпевшего прекращается.

- Поволжье (западные и центральные районы). В 72% случаях источником заражения являются лисицы. Распространяется волками, енотами и барсуками.
- Заполярье (арктическая циркуляция). Вирус распространяется среди песцов.
- Городские очаги поражения. Вирус популяризуется среди собак, источников заражения чаще всего становятся кошки и сельскохозяйственные домашние животные.
Поражение бешенством человека – это как игра со смертью, не сегодня и не завтра. Но не повезет. Если вас укусило животное, нельзя думать что все заживет и будет хорошо. Помните, незамедлительное обращение за медицинской помощью до истечения 14 дней после укуса – 99% вероятность выживания даже при условии инфицирования вирионом бешенства.
08 октября 2018
- 3699
- 3,0
- 0
- 4
Даже домашние животные могут быть переносчиками бешенства

Спонсором приза зрительских симпатий выступил медико-генетический центр Genotek.
Стоит начать с истории
Первые упоминания о болезни от укуса собак, весьма напоминающей бешенство, встречаются на клинописных глиняных табличках Древней Месопотамии в третьем тысячелетии до н.э. [1].
Древнегреческий философ Демокрит описал бешенство собак в V веке до н.э., то же сделал и Аристотель, однако он считал, что человек бешенством не болеет. Корнелий Цельс, древнеримский ученый, в I веке н.э. все же заметил аналогичное заболевание у людей и назвал его водобоязнью [2].
Начиная с XIII века у нас появляются сведения о крупных эпизоотиях бешенства на территории Европы. Вероятно, они вспыхивали и на других континентах, так как это заболевание в современном мире распространено практически повсеместно.
Эпизоотия — эпидемия среди животных.
И если вы думаете, что это все было давно, и сейчас вирус не представляет никакой опасности, вы крупно ошибаетесь: согласно данным ВОЗ 2007 года, он ежегодно уносил жизни 55 тысяч человек по всему миру [3]. Это около 151 смерти в день! Такой постоянно высокий показатель говорит о человеческой уязвимости, эпизоотии вспыхивают каждый год, что ставит под опасность жизнь каждого человека. На данный момент случаи заражения бешенством носят регулярный характер в более чем 150 странах мира, в том числе и в России [4] (рис. 1 и 2).
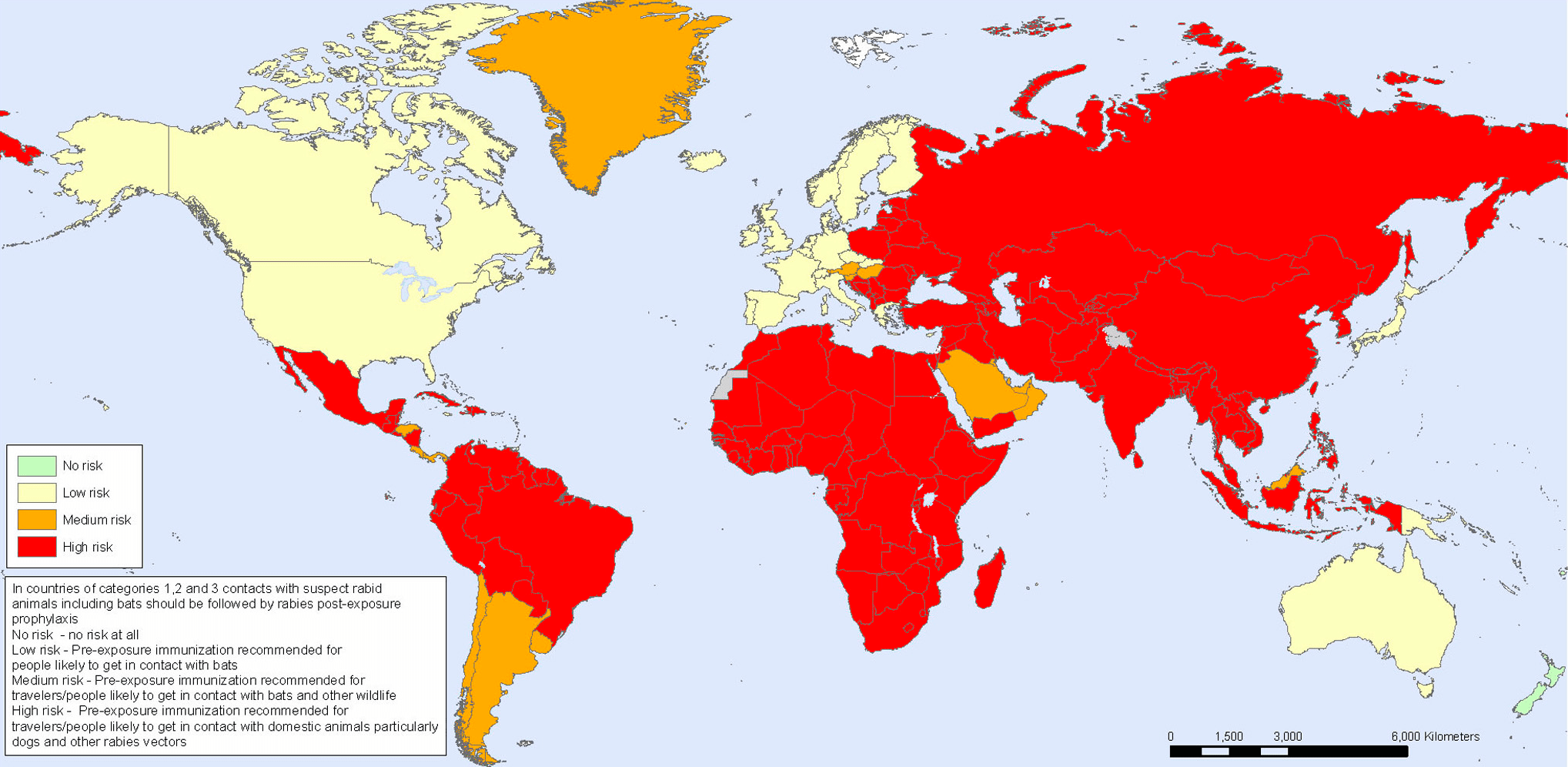
Рисунок 1. Оценка риска заражения бешенством в мире
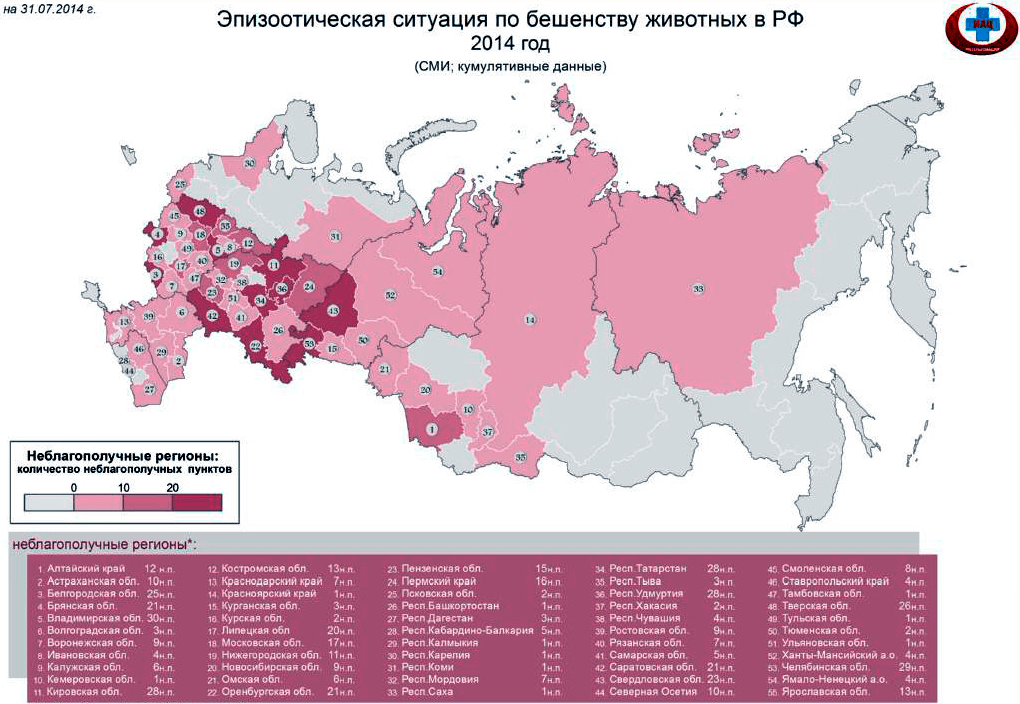
Рисунок 2. Неблагополучные по бешенству регионы России, данные 2014 года подпись
Давайте знакомиться, Neuroiyctes rabid
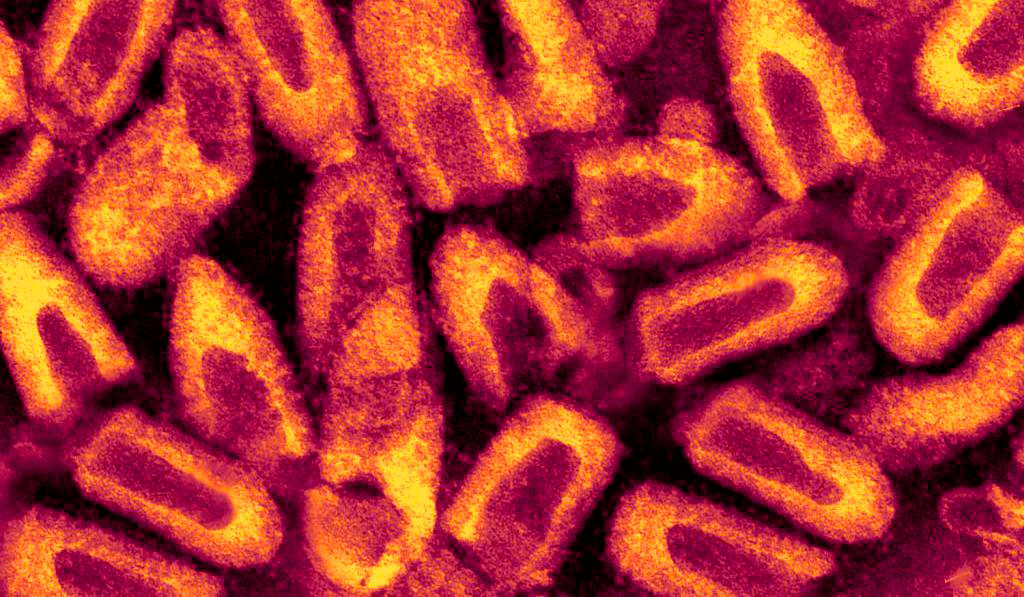
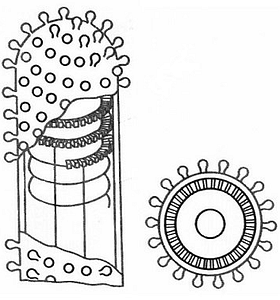
Смертоносная пуля длиной 180 нм и шириной 75–80 нм [6] имеет двухслойную липидную оболочку, которая довольно сильно по строению напоминает привычную нам мембрану клеток. На своей поверхности вирион имеет шипы длиной 10 нм и шириной 3 нм. Упорядоченное расположение шипов на мембране обеспечивает особый гликопротеид, далее мы будет к нему возвращаться еще несколько раз, запомните его, товарищи.
Вирион — полноценная вирусная частица, находящаяся вне клетки-хозяина.
Под прочной оболочкой внутри вируса залегает одна молекула РНК, свернутая в спираль, она мало похожа на привычные нам РНК клеток и вообще не способна к инфицированию. Но она имеет важное значение для жизни хитрого вируса, поскольку несет в себе минус-цепь РНК или, как её еще называют, рибонуклеопротеид (РНП), который послужит матрицей для синтеза вирусной РНК (вРНК) по правилу комплементарности, как только попадет в клетку-хозяина.
РНК вируса бешенства довольно небольшая и содержит всего 5 генов, кодирующих необходимые белки. Чтобы лучше понимать, что необходимо Neuroiyctes rabid для существования, нам вместе с тобой, уважаемый читатель, стоит лучше разобраться в этом вопросе.
Итак, мы знаем, что у цепи РНК есть два конца: 5′ (место присоединения остатка фосфорной кислоты) и 3′ (место присоединения рибозы).
Начиная с 3′ гены вируса бешенства расположены так:
- Ген нуклеокапсидного белка N, окружающего цепь РНК.
- Ген белка NSV — одного из компонентов вирусной транскриптазы, входящего в состав капсида.
- Ген, кодирующий матриксный белок M, выстилающий липидную мембрану с внутренней стороны.
- Ген белка G — внешнего гликопротеида вирусного суперкапсида (оболочки, покрывающей капсид с внешней стороны и содержащей шипы), который отвечает за адсорбцию и внедрение вируса в клетку, обладает антигенными и иммуногенными свойствами (антитела именно к этому гликопротеиду нейтрализуют вирус бешенства).
- Ген белка L — высокомолекулярного компонента вирусной транскриптазы [5] (рис.4).
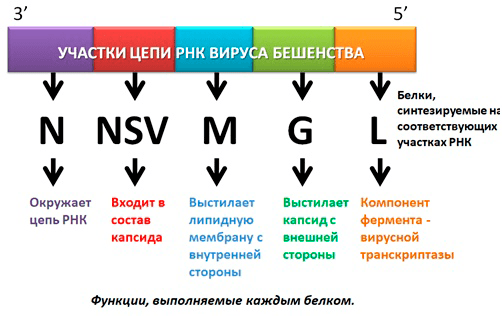
Рисунок 4. Схематичное изображение РНК вируса бешенства, белки, синтезируемые на определенных участках, и их функции
рисунок автора статьи
Когда все необходимые белки синтезируются в клетке-хозяине, то белки G и M будут располагаться с двух сторон от оболочки вируса, а N, NSV и L прилегать к минус-цепи РНК (рис. 5).
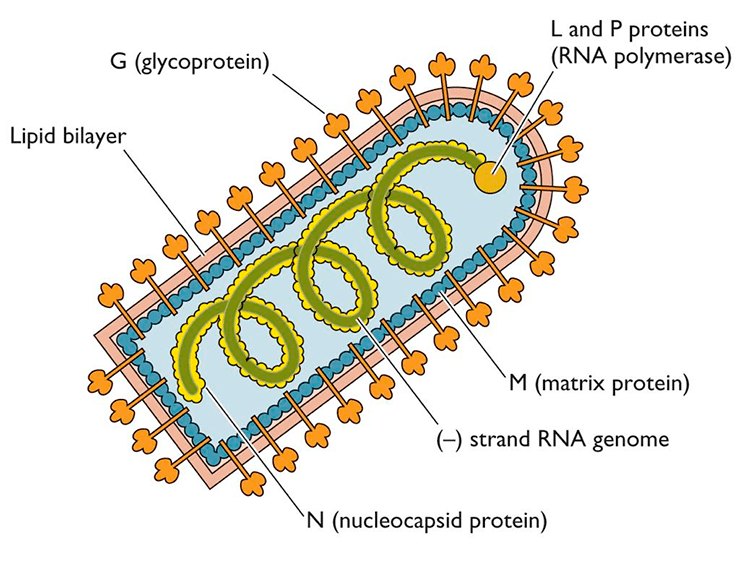
Рисунок 5. Схематичное строение вируса бешенства
На самом деле различают несколько диких и один культивированный штаммы вируса бешенства. Первые циркулируют в природе, имеют длительный инкубационный период, чаще образуют специфические тельца, локализуются в нервных клетках, слюнных железах и роговице глаза. К ним относят [7]:
- вирус классического бешенства — RABV;
- вирус рукокрылых Лагос — LBV;
- вирус Дювенхейдж — DUVV;
- лиссавирусы европейских рукокрылых EBLV-1 и EBLV-2;
- лиссавирус австралийских рукокрылых — ABLV;
- вирус Мокола — MOKV.
Культивированный (фиксированный) вирус впервые выделил Луи Пастер в 1885 году путем длительного заражения лабораторных кроликов дикой формой вируса, которая мутировала и приобрела определенные, выгодные для нас, качества. Например, она опасна только для лабораторных животных, на которых ее выводили, имеет очень короткий инкубационный период, не образует специфических телец и поражает только ЦНС. Организм человека она не убивает, но заставляет иммунную систему вырабатывать антитела, которые могут защитить и от других, более опасных, штаммов вируса бешенства. Стоит ли говорить, что люди с радостью стали использовать взвесь мозга больных животных в качестве вакцины и успешно практиковали такой метод до сравнительно недавнего времени [5].
Чтобы создать подобные себе копии, вирусу бешенства, как и любому другому клеточному паразиту, для начала нужно попасть в организм хозяина и найти интересующую его клетку. Мы уже знаем, что излюбленным местом для его размножения является нервная ткань, в особенности — ЦНС. После попадания с зараженной слюной в ткани, шипастый негодяй проводит в мышечной ткани нового хозяина до нескольких дней, затем адсорбируется на нервные окончания с помощью уже известного гликопротеида G и проникает в нервную клетку путем эндоцитоза (рис. 6).
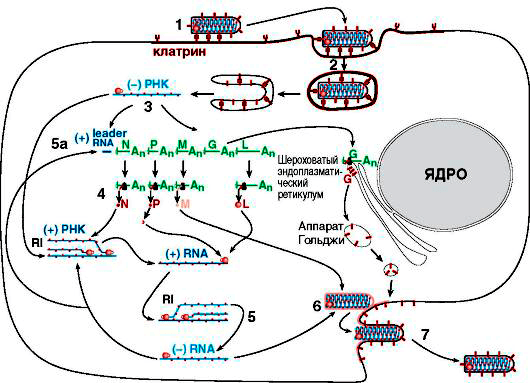
Рисунок 6. Схематичное изображение жизненного цикла вируса бешенства. RNA = РНК.
Дальнейшая скорость протекания жизненного цикла вируса зависит от места попадания в организм: чем дальше от ЦНС, тем дольше вирус будет распространяться по аксонам, ведь скорость его передвижения составляет примерно 3 мм/ч.
Проникнув в клетку, вирус бешенства сливается с мембраной лизосомы, и его внутреннее содержимое высвобождается. Затем в ход идет вирионная транскриптаза, которая обусловливает считывание информации с минус-РНК, и синтез на ней, как на матрице, вРНК. Далее все идет по стандартной схеме биосинтеза белка: к кодонам вРНК по правилу комплементарности пристраиваются антикодоны тРНК, последние перемещаются к рибосомам, где в дальнейшем синтезируются вирусспецифические белки, с которыми мы уже знакомы. вРНК связывается с N, L и NSV в нуклеокапсид, который подходит к назначенному месту, где уже в плазмалемму (клеточную мембрану) клетки-хозяина успешно встроились M и G. Затем генетическая информация и прилежащие белки обволакиваются мембраной, и путем эндоцитоза в области дендритов (отростков нервных клеток) выходят новые вирионы.
Кроме того, вирус бешенства может блокировать биосинтез нормальных белков клетки [5] и повышать экспрессию и выделение цитокинов (клеточных медиаторов) в близлежащих, незараженных клетках, что, вероятно, способствует развитию энцефалита [9].
Когда меры предосторожности не сработали
Я искренне надеюсь, что вам никогда в жизни не понадобится несколько следующих абзацев, но с моей стороны было бы преступно упустить это.
Итак, если вас все же покусал или облизал зверь (рис. 6), лучше не надеяться на лучшее, а экстренно применять необходимые меры. Для начала хорошенько промойте место укуса водой с мылом, а затем прижгите спиртовым раствором йода. Если вы вдруг врач-эпидемиолог, спешащий на работу, или обычный смертный, в руках у которого почему-то есть антирабический иммуноглобулин, то это как раз то время, когда стоит его применить по назначению. Сходить к врачу все равно придется, но шансы на выживание у вас резко возрастут.
Если вы хотите, чтобы больше никто не пострадал (а я уверена, что хотите), то вызовите бравую бригаду СББЖ (станции по борьбе с болезнями животных), они усыпят животное и доставят его в лабораторию целиком или только голову, иногда могут достать головной мозг и законсервировать его 50-процентным глицерином, если поездка обещает быть достаточно долгой. Трупный материал упаковывают в плотный полиэтиленовый мешок, а мозг в банку с пробкой, которую к тому же заливают парафином, а потом все это дополнительно помещают в водонепроницаемую тару, чтобы полностью себя обезопасить.
На СББЖ материал с подозрением на бешенство без очереди и всякого промедления исследуют смелые ветеринары, ведь в данном случае речь может идти о сохранении жизни укушенного человека. Работая с, вероятно, зараженным мозгом, надевают две пары перчаток, защитные очки на глаза и шесть марлевых повязок, прикрывающих нос и рот, все манипуляции проводят в стерильных условиях [10]. Представляете, как все серьезно?
Скорость течения болезни может сильно варьировать: инкубационный период длится от 10 до 90 дней и более, но обычно около месяца. Быстрее всего он проходит при попадании вируса в области лица и головы, причем для этого не обязательно, чтобы вас за щечки покусала собака с пеной у рта, ведь проникновение вируса в организм возможно не только через повреждение кожных покровов, но и через слизистые оболочки.
Как только вирус попал в рану или на слизистую, он не спешит оттуда уходить и только через 1–4 дня проникает в нервную ткань. Конечно, ему не терпится скорее попасть в ЦНС и вызвать смертельный энцефалит, но ведь тело хозяина имеет еще парочку пригодных мест, интересующих вирус бешенства, а именно: слюнные железы и роговица глаза. Проникновение в первые из перечисленных имеет принципиальное значение для передачи вируса новым хозяевам.
В развитии заболевания выделяют три стадии: начальную (она идет сразу после инкубационного периода), возбуждения и параличей [11], [12]. В любом случае, не советую вам ждать ни одну из них. Когда появятся симптомы, будет уже слишком поздно, ведь излечение возможно только во время инкубационного периода. Впрочем, существует гипотеза, согласно которой бешенство можно вылечить путем ингибирования пептидов вируса непосредственно в зараженном организме [13], так что, вероятно, через несколько лет данная проблема будет решена, но пока что будем читать и бояться.
1. Начальная стадия.
Появляются беспокойство и страх, тошнота, головокружение, зуд и покраснение в области укуса. Длится от 1 до 3 дней.
2. Стадия возбуждения.
Возбуждение, судороги гортани и глотки, водобоязнь, агрессивность, галлюцинации. Именно в этот период появляются наиболее привычные симптомы бешенства. Из-за невозможности глотать слюну, она взбивается в пену и валит изо рта. Есть даже предположение, что водобоязнь провоцирует животное разбрасывать слюну, так как даже вид жидкости вызывает болезненные спазмы глотки. Домашние животные, которые обычно не отходят от дома дальше, чем на один километр, беспокойно бегают, превращаются в бродяг и стремятся напасть на все, что движется (или даже не движется), что, конечно, способствует распространению заболевания. Дикие животные теряют страх перед человеческими поселениями и выходят из леса, чаще всего, кусая домашних животных, реже — человека. Иногда может наблюдаться, наоборот, излишняя ласковость зараженных животных, их стремление поскорее облизать вас, что на самом деле еще более опасно, так как вызывает меньше подозрений.
3. Стадия параличей.
Через 5–7 дней после начала появления симптомов смерть наступает от паралича дыхательной или сердечной мускулатуры, так как нервная система перестает посылать им сигналы о необходимых сокращениях.
Современные же вакцины имеют ряд неоспоримых преимуществ [14]:
- Их выращивают не в живых существах, а в культурах клеток эмбрионов птиц, что делает процесс создания вакцины более контролируемым и гуманным.
- Они более безопасны, так как почти не вызывают побочных эффектов.
- Они экономичнее. Объем для успешной вакцинации нужен меньший, а хранить такие вакцины можно дольше.
Сплошные плюсы! Более того, в настоящее время используют препарат, состоящий не из цельных вирусных частиц, а из гликопротеина вируса бешенства (того самого G), который обладает высокой иммуногенностью. В этом случае количество необходимых инъекций снижается до шести, а в некоторых случаях даже до трех. Активный иммунитет к бешенству достигается последовательностью инъекций ослабленного вируса и может не снижаться от одного года до трех лет [3].
Если вирус попал в область головы и шеи, то, как я уже говорила, он развивается очень быстро, поэтому людям вводят готовый специфический иммуноглобулин, который создает пассивный иммунитет, что несколько продлевает инкубационный период и несколько отдаляет момент гибели зараженного. Антирабический иммуноглобулин получают из 10-процентной сыворотки крови зараженных бешенством лошадей [15].
Просто о сложном. Лабораторная диагностика
В лаборатории СББЖ проводится четырехступенчатый анализ материалов, которые были добыты от того животного, которое на вас напало. Принято придерживаться данной последовательности методов лабораторной диагностики:
1. Гистологический метод для обнаружения телец Бабеша—Негри.
В зараженных клетках можно обнаружить специфические включения, так называемые тельца Бабеша—Негри, которые могут быть размером до 25 мкм, а значит, они хорошо видны в световой микроскоп. Их точная функция до сих пор не ясна.
Из головного мозга животного с левой и правой сторон берут материал на гистологические срезы или мазки. Вирус бешенства локализуется в определенных частях головного мозга, таких как Аммонов рог (гиппокамп), мозжечок, кора полушарий и продолговатый мозг (рис. 7). Суммарно получается восемь гистопрепаратов. Мазки или срезы подвергаются окраске по Селлерсу (тельца получаются розово-красного цвета (рис. 8)) или Муромцеву (окраска телец фиолетовая с темно-синими включениями (рис. 9)).
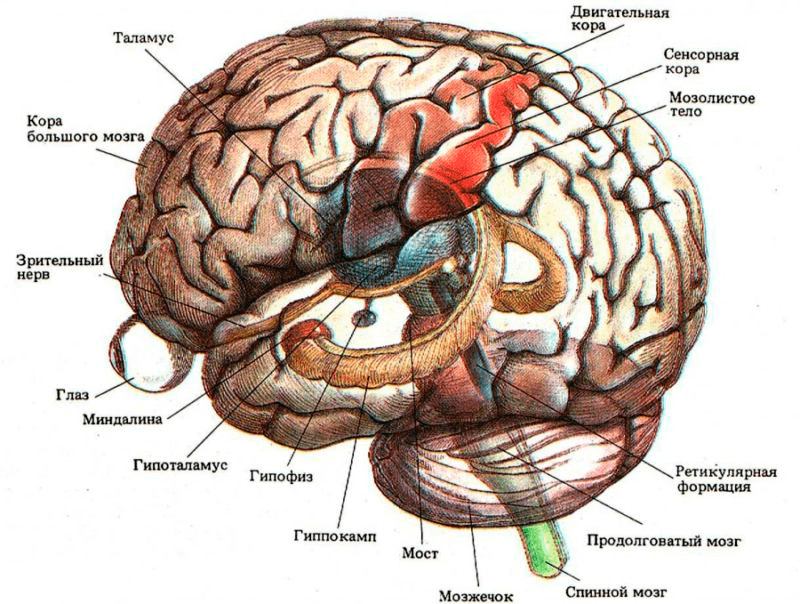
Рисунок 7. Места локализации телец Бабеша—Негри в головном мозге: гиппокамп, продолговатый мозг, мозжечок, кора полушарий
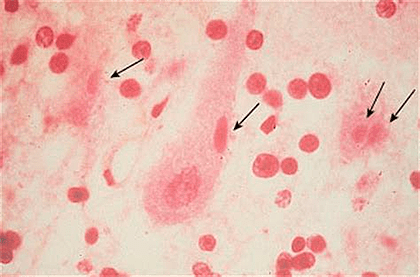
Рисунок 8. Тельца Бабеша—Негри насыщенного розового цвета, окраска по Селлерсу
Читайте также:


