Энцефалит от прививки от бешенства
Если группа первичных вирусных энцефалитов ограничена определенным кругом заболеваний, то параинфекционные осложнения со стороны нервной системы наблюдаются едва ли не при всех известных инфекциях. Однако частота подобных осложнений далеко не однозначна. Так, менингоэнцефаломиелорадикулоневриты с наибольшей регулярностью возникают при инфекциях, сопровождающихся кожными высыпаниями, (корь, краснуха и т. п.), а также при гриппе, острых респираторных заболеваниях.
В отличие от первичных вирусных энцефалитов, клиника которых обычно имеет более или менее выраженные специфические особенности, позволяющие дифференцировать заболевание даже в спорадических случаях, неврологический синдром параинфекционных и поствакцинальных осложнений, как правило, неспецифичен и природу страдания определяют целиком, исходя из основного заболевания.
Поствакцинальный энцефаломиелит чаще возникает через 10—12 дней после противооспенной вакцинации, хотя неврологические осложнения могут появиться уже на 2-й день. При повторной вакцинации (ревакцинации) инкубационный период обычно короче, чем при первичной.
Заболевание возникает остро, сопровождаясь головной болью, рвотой, судорогами, высокой лихорадкой. Ирритация мозговых оболочек сочетается с очаговыми симптомами поражения головного и спинного мозга. В некоторых случаях отмечается тяжелая кожная реакция на месте инокуляции вакцины, изредка наблюдается генерализованная вакцинальная сыпь.
Почти в половине случаев поствакцинальный энцефаломиелит заканчивается смертью, однако следует иметь в виду, что это и другие неврологические осложнения вакцинации встречаются очень редко (по некоторым данным, не чаще чем у одного из 10 000 000 привитых).
Энцефаломиелит при антирабических прививках наблюдается чаще, чем осложнение при противооспенной вакцинации: обычно неврологические осложнения констатируются у 2—3 из 10 000 получавших антирабическую вакцину.
Собственно послепрививочный рассеянный энцефаломиелит, возникает обычно через несколько недель или месяцев .иосле окончания прививок. Особенно закономерно развитие в подобной ситуации синдрома поперечного миелита на фоне сопутствующих поражений различных отделов головного мозга. В части случаев имеет место полирадикулоневрит типа синдрома Ландри — Гийена — Барре.
Лечение вирусных и аллергических энцефалитов симптоматическое и направлено прежде всего на борьбу с отеком мозга, а при возникновении расстройств регуляции витальных функций возникает необходимость в проведении нейрореанимационных мероприятий.
Особое место в лечебной программе с первых же часов приобретают массивные дозы кортикостероидных гормонов, обладающих мощным противоаллергическим действием, а также оказывающих при поражении нервной ткани выраженный дегидратирующий эффект. Суточная доза кортикостероидов (в пересчете на преднизолон) колеблется от 50 до 100 мг (т. е. 10—20 таблеток). Больным в коме кортикостероиды вводят парентерально (внутримышечно или внутривенно). Но при этом способе введения необходимо помнить, что по фармакологическому действию стандартной таблетке преднизолона (5 мг) примерно соответствует содержимое одной ампулы преднизолона (30 мг препарата).
Иными словами, суточные дозы преднизолона, вводимого в мышцу или внутривенно, соответственно могут достигать 600 мг. Не лишне напомнить, что при использовании более очищенных препаратов кортикостероидных гормонов (триамцинолон, дексаметазон) расчет ведется на основе эквивалентности стандартной таблетки и ампулы любого кортикостероидного препарата таблетке или ампуле преднизолона. В условиях ургентной помощи, когда массивные дозы кортикостеоридов обычно вводятся на протяжении короткого периода, из всех побочных эффектов кортикостероидной терапии реальное значение имеет только ульцерогенное влияние стероидов на слизистую оболочку желудка.
Однако витальность ситуации, как правило, оправдывает побочный риск, а кроме того, повседневная практика показывает, что серьезные осложнения в виде желудочных кровотечений либо перфоративной язвы в ситуациях, подобных рассматриваемой, крайне редки.
Назначение кортикостероидов в сочетании с тяжестью общего состояния больных создает очевидную опасность суперинфекции прежде всего в виде бактериальных инфекций респираторной и мочевыделительной систем. Для профилактики подобного осложнения обычно показано назначение антибиотиков (1 000 000—2 000 000 ЕД пенициллина в сутки).
Нередко упоминаемое при описании лечения нейроинфекционных поражений введение гамма-глобулина на самом деле не имеет какого-либо реального научного обоснования. Гамма-глобулин должен использоваться лишь с превентивной целью в случаях, когда возможно возникновение инфекции в силу эпидемиологической ситуации или контакта с больным. Реальное терапевтическое значение имеет только специфический противооспенный гамма-глобулин при поствакцинальных осложнениях и специфический гамма-глобулин у лиц, заболевших клещевым энцефалитом.
При поствакцинальных осложнениях рекомендуется введение 10% противооспенного гамма-глобулина из расчета 0,5—1 мг/кг. Указанную дозу вводят повторно до появления признаков стихания энцефалитического процесса.
При клещевом энцефалите противоэнцефалитический донорский гамма-глобулин назначают внутримышечно в дозе 6—9 мл, а при тяжелых формах — 6 мл 2 раза в сутки; сывороточный полиглобулин, 80% которого составляет гамма-глобулин, вводят по 6—9 мл внутримышечно. Имеются данные об особой эффективности при клещевом энцефалите противоэнцефалитного иммуноглобулина, который в 1-е сутки вводят дважды по 3—6 мл, а в наиболее тяжелых случаях дозу увеличивают до 12 мл.
Neva.Today рассказывает о профилактике таких опасных заболеваний как бешенство, клещевой энцефалит и боррелиоз.
Бешенство
Бешенство - острая вирусная инфекция, которая возникает после повреждения кожных покровов инфицированным животным. Заражение может произойти при ослюнении больным зверем свежих ран, порезов на коже человека или при контакте с предметами, загрязненными инфицированной слюной. Заразиться можно и при попадании брызг слюны на слизистые оболочки рта, глаз, носовой полости человека.
Бешенство характеризуется поражением нервной системы - энцефалитом. Самые яркие симптомы проявления бешенства - светобоязнь и водобоязнь. Чаще всего болезнь кончается летальным исходом. Инкубационный период заболевания составляет от нескольких дней до 1 года и более. Наиболее опасные места повреждений - лицо, голова, шея, пальцы рук.
В 2018 году в Петербурге от укусов животных пострадало 9440 человек, в том числе 1679 детей. Однако случаи заболевания бешенством за период 2017 и 2018 годы на территории Петербурга не регистрировались.
В России источником заражения чаще всего являются собаки, кошки, из диких животных - лисицы, летучие мыши, ежи, барсуки, волки. Реже заражение происходит в результате контакта с больными коровами, овцами, лошадьми, различными грызунами.
Что нужно делать, чтобы не заразиться бешенством?
1. Избегать контактов с дикими животными, а также с бездомными собаками и кошками.
Даже если зверь выглядит здоровым и спокойным, а вы хотите его покормить, то не делайте это с рук. Если вы решили приютить бездомную кошку или собаку - сперва отнесите ее к врачу, чтобы исключить наличие бешенства. До визита к специалисту лучше свести контакт с животным к минимуму, а если оно вас поцарапает или покусает - сразу обращаться в больницу.
2. Соблюдать правила содержания домашних животных.
Своего питомца нужно зарегистрировать в ветстанции по борьбе с болезнями животных и каждый год прививать против бешенства. Отметим, что вакцинация против бешенства животным проводится бесплатно.
Собак нужно выводить на прогулки только на коротком поводке, а бойцовых или крупных собак - в наморднике. Также нужно оберегать своих питомцев от контактов с бездомными животными.
3. Не приближаться к трупам животных. Если вы обнаружили труп зверя, ни в коем случае не трогайте его, а тем более не снимайте с него шкуру. Даже в теле мертвого животного вирус бешенства может сохраняться.
Что делать, если контакт с потенциально больным животным произошел?
При укусе или попадании на слизистые слюны животного, нужно сразу же промыть рану мыльной водой или раствором марганцево-кислого калия, а глаза и другие слизистые обильно промыть водой. После этого нужно обработать все участки перекисью водорода и немедленно обратиться в травмпункт для дальнейшей обработки раны и проведении вакцинации против бешенства.
Вакцину вводят в день обращения, а затем на 3, 7, 14, 30, 90 дни после укуса; вакцина вводится в дозе 1,0 мл, в мышцу плеча. Во время лечения категорически запрещено употреблять алкоголь.
Клещи
Клещи являются переносчиками многих опасных заболеваний.
Клещевой энцефалит и боррелиоз (Болезнь Лайма) - поражаются многие жизненно важные органы, возможен летальный исход.
Иксодовые клещевые боррелиозы - поражают кожу, нервную, сердечно-сосудистую системы, печень и опорно-двигательный аппарат.
Гранулоцитарный анаплазмоз человека (ГАЧ) и моноцитарный эрлихиоз человека (МЭЧ) - может быть бессимптомным, поражает различные органы человека, возможен летальный исход.
Также клещи являются переносчиками туляремии, бабезиоза, моноцитарного эрлихиоза, гранулоцитарного анаплазмоза, риккетсиоза (последний особенно распространен в Сибири).
По состоянию на 6 мая, в больницы из-за укусов клещей обратились 890 петербуржцев, в том числе 145 детей. 107 человек клещи укусили в черте города. Больше всего пострадавших на территории Пушкинского района - 48 человек, Курортного района - 18 и Красногвардейского района - 17.
Всего с начала сезона зарегистрировано два случая заболевания клещевым боррелиозом у детей до 17 лет.
Петербургские лаборатории исследовали чуть больше тысячи клещей, из них положительными на иксодовый клещевой боррелиоз оказались 217 особей, на клещевой вирусный энцефалит - пять, на моноцитарный эрлихиоз человека - 16.
Что нужно делать, чтобы предотвратить укус клеща?
Сезон активности клещей длится с апреля по сентябрь. В первую очередь, рекомендуется сделать прививку против клещевого энцефалита, так как это самый эффективный способ защиты от заболеваний, передающихся клещами.
Прививка делается инактивированной вакциной в три этапа и позволяет поддерживать иммунитет в течение трех лет, после чего необходима однократная ревакцинация. Прививку от клещевого энцефалита можно сделать в прививочных пунктах на базах поликлиник, медсанчастей, здравпунктов учебных заведений после консультации врача.
Но надо помнить, что последняя прививка должна быть сделана не позднее чем за две недели до начала дачного сезона или выезда в зоны, где высока вероятность укусов клещей. К таким регионам в России относят Астраханскую, Ростовскую, Белгородскую, Воронежскую, Липецкую, Калининградскую, Свердловскую, Иркутскую области, Хакасию, Бурятию, Тыву, Красноярский и Алтайский край.
Кроме того, нужно соблюдать меры личной профилактики при походе в лес. Необходимо одеться так, чтобы клещи не заползли под одежду. Рубашку с длинным рукавом нужно закрепить у запястий резинкой, после чего заправить ее в брюки, а концы брюк - в носки и сапоги.Голову и шею закрывают косынкой.
Следует также обработать одежду специальными средствами, отпугивающими клещей, и проводить само- и взаимоосмотры каждые 20-30 минут. При осмотре одежды обращать особое внимание на швы, складки, карманы.
Если же у вас есть земельные и загородные участки, дачи или дома в садоводствах, желательно обработать всю территорию противоклклещевыми средствами.
Также клещей могут принести и домашние животные, поэтому если питомец был на природе, после прогулки его нужно обязательно осмотреть.
Что делать, если клещ уже укусил?
Инкубационный (скрытый) период длится чаще 10-14 дней, с колебаниями от 1 до 60 дней. Симптомы проявляются остро, у человека начинается озноб, головная боль, поднимается температура до 38-39 градусов, наблюдается тошнота и рвота. Также беспокоят мышечные боли, чаще в области шеи и плеч, груди, поясницы и конечностей.
Присосавшихся к телу клещей нужно удалить как можно скорее, стараясь не оторвать хоботок, погруженный в кожу. Лучше это сделать в ближайшем травмпункте.
При удалении клеща нужно захватить его пинцетом или обернутыми чистой марлей пальцами как можно ближе к его ротовому аппарату. Держа строго перпендикулярно поверхности укуса, повернуть тело клеща вокруг оси, извлечь его кожи. После этого место укуса продезинфицировать спиртом, йодом или одеколоном и вымыть руки с мылом. Если на месте укуса осталась черная точка (отрыв головки или хоботка), обработать 5% йодом.
Снятого клеща нужно доставить в поликлинику по месту жительства для дальнейшего лабораторного исследования на наличие возбудителей инфекций.
Если клещ укусил непривитого человека, то проводится серопрофилактика - введение человеческого иммуноглобулина против клещевого энцефалита в течение 96 часов после присасывания клещей.
До 15 мая территориальное Управление Роспотребнадзора по Петербургу проводит "горячую линию" по вопросам профилактики заболеваний, связанных с укусами клещей. По любым вопросам, связанным с клещами, можно обратиться по телефонам: 8-800-555-49-43 (звонок бесплатный), 8-812-575-81-02 и 8-812-572-48-37с 9:00 до 12:00 и с 13:00 до 17:00.
Как ранее писала Neva.Today, в Петербурге с начала года прививку от клещевого энцефалита сделало более 19 тысяч человек. По прогнозам специалистов, всего в этом году прививку от энцефалита сделает около 37 тысяч человек.
Наш телеграм-канал " НЕВАжности" - с иронией о происходящем в картинках.
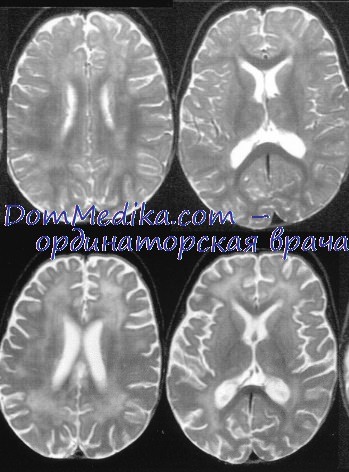
Поствакцинальный энцефалит — воспалительные изменения церебральных тканей, возникающие в связи с проведенной вакцинацией. Развивается остро на 3-30-й день после вакцинации. Начинается лихорадкой, рвотой, головной болью, судорожным приступом, утратой сознания; затем возникают очаговые симптомы: парезы, чувствительные нарушения, гиперкинезы, мозжечковый синдром. Диагностическую ценность имеют данные анамнеза, оценка неврологического статуса, анализ ликвора, ЭЭГ, Эхо-ЭГ, бактериологические, вирусологические, серологические исследования и диагностика методом ПЦР. Лечение делится на 2 этапа: коррекция жизненно важных функций и симптоматическая терапия в остром периоде, последующая реабилитация.

Общие сведения
Поствакцинальный энцефалит развивается как поствакцинальное осложнение. Наблюдается редко, в основном после введения вакцин против бешенства, кори, АКДС (адсорбированной коклюшно-дифтерийно-столбнячной). Ранее поствакцинальный энцефалит случался как осложнение иммунизации против натуральной оспы (массовые профилактические прививки отменены в 1975 г.) и применения вакцин КДС (предшественник современной АКДС). Впервые связь энцефалита с вакцинацией была доказана путем выделения вакцинного вируса из церебральных тканей заболевшего.
Точные данные о распространенности данного поствакцинального осложнения отсутствуют, поскольку сложно определить, связано ли возникновение энцефалита непосредственно с вакцинацией или является следствием внешнего инфицирования ребенка, совпавшего по времени с поствакцинальным периодом. По данным советской статистики поствакцинальный энцефалит встречался в среднем у 1 ребенка на 1,5 млн. привитых. В большинстве случаев поствакцинальный энцефалит наблюдается после первичной вакцинации и крайне редко после ревакцинации. Соотношение составляет примерно 40:1. Имеющиеся статистические данные зарубежных стран указывают, что частота энцефалита увеличивается с увеличением возраста первичной вакцинации.

Причины
Вопросы этиопатогенеза поствакцинального энцефалита окончательно не ясны. Существует предположение, что поражение головного мозга происходит в результате реактивации и размножения вакцинного вируса. Другая гипотеза предполагает, что под действием вакцины может происходить активация какого-то неизвестного инфекционного агента. Однако большинство исследователей придерживаются мнения, что поствакцинальный энцефалит имеет инфекционно-аллергический механизм развития. Согласно этой теории поступающие с вакциной антигены сенсибилизируют организм, в результате чего возникает перекрестная аутоиммунная реакция на антигены вакцины и антигены собственных церебральных тканей — развивается аутоиммунное воспаление.
Процесс протекает с поражением церебральных сосудов: развитием периваскулярного воспаления, повышением проницаемости сосудистой стенки, диапедезными кровоизлияниями. Характерен отек головного мозга и формирование очагов демиелинизации. Поражается преимущественно белое церебральное вещество, в связи с чем поствакцинальный энцефалит относится к лейкоэнцефалитам.
Симптомы поствакцинального энцефалита
Клиническая картина может возникнуть в период с 3 по 30 день с момента вакцинации, но чаще всего поствакцинальный энцефалит манифестирует на 7-12 сутки. Характерен острый дебют с высокого подъема температуры, рвоты, головной боли. Нередко возникают расстройства сознания с психомоторным возбуждением, затемнением сознания, иногда его полной утратой. Во многих случаях поствакцинальный энцефалит протекает по типу менингоэнцефалита с вовлечением в воспалительный процесс церебральных оболочек, при этом в клинической картине ярко выражена менингеальная симптоматика (напряжение затылочных мышц, положительные симптомы Брудзинского и Кернига). В первые дни дебюта энцефалита зачастую возникаю судорожные пароксизмы, обычно клонико-тонические генерализованные, реже — фокальные. В ряде случаев отмечается эпилептический статус.
На фоне выраженных общемозгового и менингеального симптомокомплексов появляется и быстро прогрессирует очаговая симптоматика. Она может быть представлена гиперкинезами, спастическими моно- и гемипарезами, тазовыми нарушениями, дисфункцией черепно-мозговых нервов, психическими расстройствами, мозжечковой атаксией, выпадением чувствительности. В ряде случаев парезы появляются вслед за фокальными эпиприступами. Иногда воспалительный процесс распространяется на ткани спинного мозга с развитием периферических парезов с мышечной гипотонией. В таких случаях говорят об энцефаломиелите. Наиболее опасен поствакцинальный энцефалит с развитием бульбарного синдрома, с поражением дыхательного и сердечно-сосудистого центров продолговатого мозга. При этом наблюдаются тяжелые бульбарные кризы с расстройством дыхания и сердечной деятельности, которые могут привести к летальному исходу.
Диагностика
Установить поствакцинальный энцефалит позволяет характерная клиническая картина (дебют с гипертермии и общемозговых симптомов, те или иные расстройства сознания), данные неврологического статуса (выявление очаговой симптоматики), анамнестические сведенья (факт вакцинации, имевшей место не ранее, чем за месяц до начала заболевания), результаты дополнительных обследований. В ходе диагностики неврологу необходимо дифференцировать поствакцинальный энцефалит от других заболеваний ЦНС (манифестации опухоли головного мозга, вирусного менингита, токсической энцефалопатии, инсульта и т. п.), а также от прочих бактериальных и вирусных энцефалитов.
Изменения в анализе крови могут отсутствовать, у некоторых пациентов отмечается несколько повышенная СОЭ и небольшой лейкоцитоз. При проведении Эхо-ЭГ выявляется внутричерепная гипертензия. При электроэнцефалографии отмечаются диффузные изменения ритма с преобладанием дельта-волн, может регистрироваться эпилептиформная активность. При проведении люмбальной пункции выявляется повышенное давление цереброспинальной жидкости. Анализ последней может выявить умеренный цитоз за счет увеличения фракции лимфоцитов, иногда — некоторое увеличение концентрации белка. С целью уточнения этиологии энцефалита проводится бакпосев цереброспинальной жидкости и бакпосев крови, исследование крови и ликвора методом ПЦР, серологические реакции.
Лечение поствакцинального энцефалита
Терапия проводится в стационаре, имеет патогенетический и симптоматический характер. В первую очередь осуществляется коррекция сердечных, гемодинамических и дыхательных нарушений. С целью уменьшения отека мозга проводятся дегидратационные мероприятия — в зависимости от степени ликворной гипертензии введение маннитола, фуросемида или других мочегонных. Тяжелое состояние пациента является показанием к глюкокортикостероидной терапии. При наличии судорог назначают антиконвульсанты, при психических расстройствах — антипсихотики. Для предупреждения бактериальных осложнений (пневмонии, пиелонефрита) проводится терапия антибиотиками широкого спектра.
Реабилитационное лечение, направленное на более быстрое и полное восстановление утраченных нервных функций, начинают, когда минует острый период энцефалита. Его медикаментозная составляющая включает нейрометаболиты (гамма-аминомасляная кислота, тиамин, пирацетам, пиридоксин и др.), фармпрепараты для улучшения метаболизма мышечной ткани (АТФ) и нервно-мышечной передачи (неостигмин). Одновременно проводится лечебная физкультура, физиотерапия (электрофорез, электромиостимуляция, рефлексотерапия), массаж паретичных конечностей.
Прогноз и профилактика
Возможен самый вариабельный исход заболевания: от полного восстановления до гибели пациента. Зачастую своевременно начатая интенсивная терапия позволяет добиться благоприятного исхода. Даже после глубокой комы может отмечаться восстановление сознания и полный регресс симптоматики. Однако у ряда пациентов после перенесенного энцефалита сохраняются остаточные явления: различной выраженности парезы и гиперкинезы, задержка психического развития, эпилепсия, ликворно-гипертензионный синдром.
Лучшей мерой профилактики является соблюдение сроков, показаний и правил проведения вакцинации. Следует тщательно выявлять детей, имеющих противопоказания к введению вакцин. При наличии склонности к аллергическим реакциям вакцинацию лучше проводить на фоне десенсибилизации организма. Целесообразно избегать введения вакцин не совсем здоровым, а тем более лихорадящим, детям. Для уменьшения нагрузки на иммунную систему по показаниям вакцинация АКДС может быть заменена на введение более ослабленной вакцины без коклюшного компонента АДС-М.
Миф второй: прививки ослабляют собственный иммунитет и вредят организму

Лекари вскрывали созревший оспенный пузырек на теле заболевшего и смачивали содержимым лоскут хлопковой материи. После — касались им ноздрей здорового человека, которому хотели передать иммунитет к вирусу.
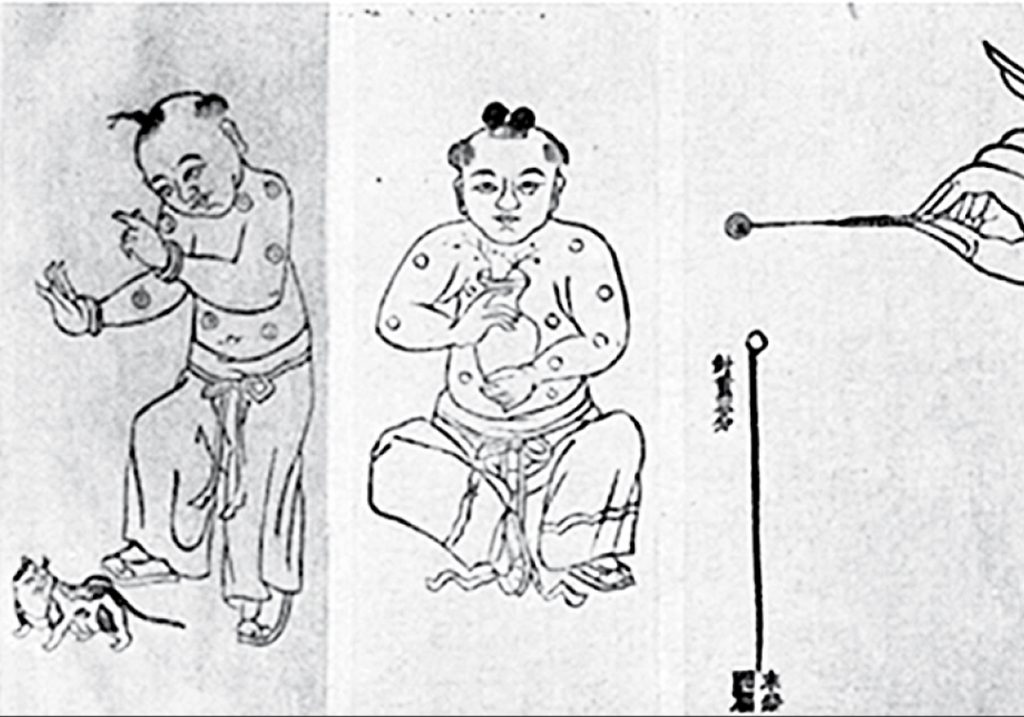
Инокуляция. Книга о традиционной китайской медицине. (Источник: The Historical Medical Library of The College of Physicians of Philadelphia. The History of Inoculation and Vaccination for the Prevention and Treatment of Disease. Lecture Memoranda. A.M.A. Meeting, Minneapolis. Burroughs Wellcome and Co. London, 1913)
В Европе об этих методах предотвращения эпидемий натуральной оспы стало широко известно только в XVIII веке, когда появилась тенденция перенимать оригинальные идеи восточных народов и культур. Самое раннее упоминание о вариоляции было обнаружено в Дании в XVII веке — европейцы переняли практику прививок от оспы у турков.
Сами турки приписывали этот метод черкесам, которые использовали его в меркантильных целях. Этот народ был беден, но, несмотря на это, красивых черкешенок выдавали замуж за богатых иноземцев или продавали в качестве рабынь в гарем турецким султанам. Черкесские женщины прививали своих шестимесячных или годовалых детей от оспы, снижая риск возникновения заболевания. Вариоляция служила гарантией того, что лицо и кожа девочек не будут позже испорчены оспой.
Постепенно инокуляция стала распространяться за пределами Дании. Известный французский философ Вольтер был настолько впечатлен этим явлением, что ему удалось передать через переписку свой энтузиазм Екатерине II.
В настоящее время существует более 100 видов вакцин от десятков инфекций, которые по основным характеристикам делятся на 4 класса:
Инактивированные вакцины содержат убитые бактерии, вирусы, либо их части. К таким вакцинам относятся прививки против гриппа, брюшного тифа, клещевого энцефалита, бешенства, гепатита А и другие.
Этот тип вакцин содержит токсины бактерий, которые были обработаны специальным образом. При этом теряются их вредоносные свойства, но сами токсины не сильно изменяют свою структуру. На основе анатоксинов создают прививки от дифтерии, коклюша и столбняка.
Но существует исключение — вакцина, которая применяется после инфицирования. Луи Пастер и его ученик Эмиль Ру разработали средство против бешенства, которое вводят уже после укуса зараженным животным. Эффективность такой вакцинации можно объяснить длительным инкубационным периодом этого вируса. Он поражает центральную нервную систему — головной и спинной мозг. Чтобы проникнуть в эти органы, вирусу необходимо время. Так что иммунная система успевает выработать ответ и болезнь не развивается.
После того, как в организм попадают компоненты вакцин, запускается тот же механизм, который срабатывает при возникновении инфекции.
Как для поддержания эффективности войск нужны регулярные учения, так и прививки необходимо делать несколько раз для выработки антител, которые будут максимально быстро распознавать антиген. Каждое следующее появление антигена усиливает иммунитет к конкретному возбудителю инфекции, поэтому его удаление из организма происходит все быстрее и быстрее.
В итоге при иммунизации в теле человека остаются только те B-клетки, которые производят наиболее сильнодействующие антитела.
Что происходит в случае отсутствия антител к инфекционному агенту? Например, при заболевании полиомиелитом может развиться паралич. Корь в некоторых случаях вызывает энцефалит и слепоту. А клещевой энцефалит при отсутствии прививки может привести к летальному исходу. Прививка в большинстве случаев — это способ приобрести иммунитет к отдельному возбудителю без каких-либо затрат и потерь для организма.
В некоторых случаях после прививки могут наблюдаться побочные эффекты в виде недомоганий (боли в месте укола, слабость, головная боль, небольшое повышение температуры и другие), а иногда даже возможны серьезные приступы аллергических реакций. Побочные эффекты вакцин часто становятся поводом для возникновения множества вопросов и недоверия к прививкам. Многие люди отказываются делать их себе и своим детям, аргументируя это решение наличием у вакцин побочных эффектов. При этом большинство отказников не учитывают, что сами заболевания, от которых им предлагают вакцинироваться, в большинстве случаев намного опаснее сопутствующих эффектов прививок. Таким образом люди повышают уязвимость собственного иммунитета и риск заразиться серьезным заболеванием с намного более серьезными последствиями.
Лицензированные вакцины тщательным образом проверяются, а после выхода на рынок становятся постоянным объектом повторных проверок и отзывов.
Например, эпидемии коклюша и эпидемии полиомиелита могут возобновиться в случаях массовых отказов от прививок. В наши дни отсутствие заболевания у человека может быть связанно именно с коллективным иммунитетом. Прививка позволяет не только обезопасить свое здоровье, но и поддержать коллективную защиту от определенного вида инфекции.
Еще одна причина отказа от вакцинирования — использование тиомерсала или соединения ртути, которое необходимо для консервации вещества некоторых вакцин, выпускающихся в многодозовых флаконах.
В течение более 10 лет Всемирная организация здравоохранения (ВОЗ) тщательным образом изучала вопрос о безопасности использования этого вещества и неизменно приходила к однозначному выводу — количество содержащегося в вакцинах тиомерсала не представляет опасность для здоровья человека.
По данным ВОЗ, каждый год иммунизация позволяет предотвращать от двух до трех миллионов случаев смерти от дифтерии, столбняка, коклюша и кори. Помимо того, что прививки могут останавливать развитие и распространение инфекционных заболеваний, с помощью вакцинации удается препятствовать росту некоторых видов злокачественных опухолей. Так, например, известно, что некоторые виды онкологических заболеваний связаны с инфицированием отдельных тканей вирусами — рак шейки матки, вульвы, вагины, анального отверстия — вызываются вирусом папилломы человека (ВПЧ). Рак печени может спровоцировать вирус гепатита B. Если провести вакцинацию против этих возбудителей, то с очень высокой вероятностью можно избежать образования этих видов опухоли.
В случае использования вакцины против вируса гепатита B вероятность заболеть раком печени составляет всего 5 %.
Существует еще один важный аргумент в пользу вакцинации. Дело в том, что привитому человеку совсем не понадобятся антибиотики для борьбы с бактериями-возбудителями, поскольку никакого лечения инфекционных заболеваний и не потребуется. Вакцинация косвенно предупреждает возникновение супербактерий — штаммов, устойчивых к антибиотикам, и способствует ограничению распространения устойчивости к антибиотикам, в том числе и к самым сильно действующими.
Супербактерия, устойчивая к антибиотику
Бактерия может стать устойчивой к действию антибиотика за сравнительно небольшой промежуток времени. Так, например, группа ученых из Гарварда под руководством профессора Роя Кишони показала, что кишечная палочка может стать устойчивой к 1000-кратной дозе антибиотика всего за 12 дней.
Устойчивость может развиваться не только к действию антибиотиков, но и к спирту — одному из главных антимикробных средств.
Австралийские ученые из Университета Мельбурна выяснили, что бактерии Enterococcus faecium из рода энтерококков часто являются причиной больничных инфекций. Этим бактериям не страшны не только многие антибиотики, но и дезинфицирующие средства на основе спиртов.
Спирт в составе гелей растворяет клеточную стенку — защитную оболочку бактерий. Профессор Тимоти Стиниа и его коллеги предполагают, что мутации в генах E. faecium, по всей видимости, наделили этих бактерии способностью создавать клеточные стенки, которые не растворяются под действием спирта.
Читайте также:


