Днк вирусное поражение плаценты
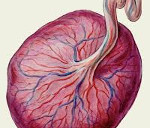
Плацентит – это воспаление плаценты, которое возникает под действием неинфекционных и инфекционных факторов. Патология плаценты может проявиться на любом сроке, симптомы зависят от выраженности воспаления. Плацентит приводит к дисфункции фето-плацентарного комплекса, его исходом становятся плацентарная недостаточность, задержка развития плода, внутриутробное инфицирование. Значительно возрастает риск преждевременных родов и гибели новорожденного. Для диагностики используется УЗИ, которое позволяет заметить нарушение структуры плаценты, плацентарного кровотока. Лечение плацентита проводится антибиотиками, а также препаратами, улучшающими функцию плаценты.
МКБ-10
Общие сведения
Плацентит – инфекционно-воспалительное заболевание, чаще всего является результатом восходящего распространения инфекции. У 98% женщин приводит к неблагоприятному течению беременности и развитию осложнений. Угроза прерывания, ассоциированная с плацентитом, отмечается у 76% беременных. В большинстве случаев плод страдает от внутриутробной гипоксии, 9% детей рождается с признаками гипотрофии. Инфекция вызывает несвоевременное излитие вод у 38% беременных, у трети женщин это приводит к аномалиям родовой деятельности. Риск внутриутробного инфицирования существует у 6% детей, которые развиваются в условиях плацентита.

Причины плацентита
У всех беременных наблюдается физиологическая иммуносупрессия, вызванная повышением выработки прогестерона. При наличии очагов хронической или острой инфекции она может распространиться на плаценту. Чаще всего инфицирование происходит восходящим путем из влагалища через шейку матки. К плацентиту приводят различные виды микроорганизмов и действие неинфекционных факторов:
- Бактерии. У женщин с плацентитом в мочеполовых путях обнаруживаются стрептококки группы В (Streptococcus agalactiae), другие гноеродные бактерии. Возбудителями плацентита могут быть листерии, спирохеты. Микобактерии туберкулеза проникают в плаценту гематогенным путем и вызывают специфическое воспаление.
- Вирусы. В 7-25% случаев вирусного плацентита причиной воспаления является вирус простого герпеса. Морфологические изменения по типу плацентита характерны для парвовирусной (B19V), респираторно-синтициальной инфекции, цитомегаловируса, ВИЧ-инфекции.
- Простейшие. Причиной плацентита может явиться токсоплазмоз. У беременных инфекция может протекать в острой или бессимптомной форме, приводить к тяжелым осложнениям. Редко регистрируется плацентит, вызванный малярийным плазмодием. Эта инфекция характерна для жарких стран, заражение беременной может произойти во время путешествия.
- Неинфекционные причины. Воспалительный ответ тканей плаценты возможен при изменении показателя рН амниотических вод, который в норме составляет 7,0-7,5. При острой или хронической гипоксии плода, преждевременном старении плаценты, переношенной беременности к плацентиту приводит появление мекония в околоплодных водах.
Патогенез
Воспаление может возникать в различных слоях плаценты. Воспалительная реакция сопровождается миграцией лейкоцитов и инфильтрацией тканей, нарушением кровообращения, которое вызвано микротромбозами межворсинчатого пространства, микроинфарктами, ишемией концевых ворсин. Также определяется полнокровие и отек стромы. В зависимости от вовлеченного слоя различают следующие формы плацентита:
- Базальный децидуит – воспаление в базальной пластинке плаценты. Для него характерны некротические изменения, дистрофия клеток, пролиферативные изменения стенок спиральных артерий и вен.
- Интевиллузит - плацентит межворсинчатого пространства, очаговое поражение части ворсин с миграцией воспалительных клеток.
- Виллузит - воспаление ворсин хориона, может быть терминальным или стволовым, в зависимости от типа поврежденных структур.
- Плацентарный хориоамнионит – это более тяжелая форма, которая сопровождается интервиллузитом и ангиитом сосудов пуповины.
Плацентит не всегда приводит к инфицированию плода, но может сказаться на состоянии эндометрия после родов и ухудшить прогнозы для следующих беременностей. Одновременно внутриутробная инфекция у ребенка может протекать без признаков плацентита. Такой вариант течения наблюдается при некоторых вирусных инфекциях. Для каждого типа возбудителя характерна своя гистологическая картина.
Симптомы плацентита
Патология может быть следствием острой либо хронической инфекции. У нее нет специфических проявлений, при латентном течении симптомы могут вовсе отсутствовать. Учитывая восходящий путь инфицирования, беременную могут беспокоить вагинальные выделения. Они могут быть белыми, с желтоватым или сероватым оттенком, с неприятным запахом или без него. При остром течении вагинита из-за близкого расположения мочеиспускательного канала появляются дизурические расстройства. Женщина жалуется на неприятные ощущения во время мочеиспускания, походы в туалет становятся чаще. Выделения сопровождаются зудом и жжением, покраснением половых губ.
Боль внизу живота является следствием воспаления. При плацентите и возникновении угрозы преждевременных родов боли появляются в нижней части матки. Они тянущие, ноющие, могут отдавать в промежность или поясницу. На появление угрозы прерывания беременности указывает тонус матки, схваткообразная боль. Плод реагирует на недостаток кислорода увеличением двигательной активности или снижением количества шевелений. Настороженность должны вызывать подтекание околоплодных вод или их дородовое излитие. Это повод срочно обратиться за медицинской помощью в гинекологическое отделение на сроке до 22 недель, а на более позднем сроке – в роддом.
Осложнения
Плацентит вызывает осложнения беременности, некоторых из них становятся показанием для досрочного родоразрешения. У каждой 5-ой беременной отмечается преждевременное излитие околоплодных вод. Для беременных с плацентитом характерна плацентарная недостаточность. При декомпенсации состояния у плода развивается острая гипоксия, которая может привести к антенатальной гибели или тяжелым повреждениям центральной нервной системы ребенка. Чем раньше возник плацентит, тем выше вероятность тяжелых осложнений. Течение беременности может осложниться гестозом, внутриутробной инфекцией ребенка, преждевременными родами.
Диагностика
При нарушении самочувствия, боли в животе, появлении выделений из половых путей беременной необходимо обратиться к врачу акушеру-гинекологу, у которого она состоит на учете. Объем диагностических процедур подбирается индивидуально, опираясь на клинические проявления, данные анамнеза и предыдущих исследований. Базовая диагностика плацентита проводится неинвазивными инструментальными методами:
- Гинекологический осмотр. Отмечаются патологические выделения из влагалища, признаки воспаления в виде отека и гиперемии слизистой. Но при вирусном плацентите в половых путях изменений может не быть. При угрозе прерывания беременности из шейки выделяется кровь. На подтекание вод указывает наличие прозрачной жидкости во влагалище. Если произошло дородовое излитие вод, предлежащая часть плода опускается в полость малого таза и хорошо пальпируется.
- Акушерский осмотр. Матка в повышенном тонусе, возбудима. При длительно существующем плацентите в тяжелых случаях может наблюдаться отставание размеров матки от срока беременности, что указывает на внутриутробную задержку развития. О гипоксии говорят приглушенные тоны сердца плода. Отсутствие сердцебиения и шевеления – признак антенатальной смерти.
- УЗИ плода. Определяется утолщение плаценты, кистозные полости, кальцификаты. На раннем сроке может наблюдаться расширение межворсинчатого пространства. Неблагоприятный признак – сегментарные сокращения матки, признаки старения плаценты. При развитии фето-плацентраной недостаточности плод отстает в размерах от срока гестации, его двигательная активность снижена.
- Допплерометрия сосудов плаценты. Регистрируются нарушения гемодинамики. При плацентите, который затрагивает плодовую или материнскую часть плаценты, отмечается ее гиповаскуляризация. При диффузном плацентите компенсаторная реакция приводит к гиперваскуляризации плаценты. О выраженности плацентита судят по индексу васкуляризации и кровотока.
- Лабораторная диагностика. В общем анализе крови признаки воспаления – ускорение СОЭ, повышенное количество лейкоцитов. Для вирусного плацентита характерно увеличение лимфоцитов. В лейкоцитарной формуле отмечается сдвиг влево из-за образования молодых форм лейкоцитов. Биохимический анализ крови показывает повышенный С-реактивный белок.
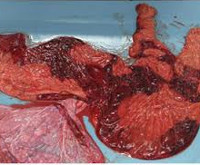
Подтверждается плацентит после родов. Плодное место с оболочками и пуповиной отправляется на гистологическое исследование. По его результатам можно предположить тип инфекции, если обследование не проводилось во время беременности. Для нормального восстановления в послеродовом периоде и профилактики эндометрита назначается лечение.
Лечение плацентита
Женщина с плацентитом госпитализируется для проведения качественного обследования, лечения и выбора акушерской тактики. Консервативная терапия оправдана при недоношенной беременности и признаках незрелого плода, но при сохранении его нормальной гемодинамики. При некупирующейся острой гипоксии плода и в других тяжелых случаях показано досрочное родоразрешение путем кесарева сечения. При плацентите проводится:
- Антибактериальная терапия. Применяются антибиотики широкого спектра действия из группы защищенных пенициллинов, цефалоспоринов, макролидов. В тяжелых состояниях их вводят инъекционно с последующим переходом на формы для приема внутрь. Курс составляет 7-14 суток. Антибиотики обязательно назначаются при безводном промежутке более 12 часов для профилактики хориоамнионита.
- Токолитики. Необходимы для снижения тонуса матки и пролонгирования беременности. Назначают магния сульфат капельно, в качестве экстренного средства допускается применение гексапреналина. Но по клиническим рекомендациям предпочтение отдается фенотеролу. Токолитики не используют после излития вод.
- Глюкокортикоиды. Назначаются в случаях, когда есть высокая вероятность досрочного родоразрешении или после отхождения вод на сроке меньше 36 недель. Необходимы для ускорения созревания легких плода и профилактики болезни гиалиновых мембран новорожденного. Схема и продолжительность терапии подбирается индивидуально.
- Антиагреганты и антикоагулянты. Необходимы для улучшения кровотока в плаценте, профилактики тромботических осложнений. Применяют курантил, пентоксифиллин в таблетках длительным курсом. По показаниям назначаются низкомолекулярные гепарины в виде инъекций. Использование прекращают за 2 недели до предполагаемых родов.
Прогноз и профилактика
При плацентите прогноз зависит от срока развития воспаления и способностей организма компенсировать сосудистые нарушения. Для плода плацентраная недостаточность увеличивает риск задержки развития, внутриутробного инфицирования и гипоксии, которая может завершиться внутриутробной гибелью. Профилактика плацентита заключается в прегравидарной подготовке, своевременном лечении хронических воспалительных процессов половых органов. Мазки на чистоту влагалища, которые берутся при постановке на учет, позволяют вовремя заметить воспалительные изменения, провести дополнительное обследование и лечение.
Плацентит – это инфекционное воспаление плаценты, которое развивается при наличии в организме женщины очагов хронической инфекции.
Причины развития плацентита
Вызвать воспаление плаценты могут различные виды микроорганизмов (вирусы, простейшие, грибы, бактерии и др.).
Выделяют несколько способов проникновения инфекции в плаценту:
- Восходящий путь (из наружных половых органов);
- Гематогенныйпуть (инфекция распространяется из очага любой локализации с током крови);
- Проникновение инфекции из очага в матке;
- Нисходящий путь (из яичников и маточных труб);
- Ятрогенный (при выполнении диагностических мероприятий – амниоцентез и др.).
Симптомы плацентита
Плацентит является в большинстве случаев бессимптомной патологией, признаки которого обнаруживают только во время ультразвукового исследования. Первые жалобы могут появляться только при развитии осложнений воспаления плаценты. При выраженном воспалительном процессе, когда инфекция затрагивает весь объем плаценты, возможно появление следующих симптомов:
- Повышение температуры тела;
- Обильные выделения из половых путей, часто гнойного характера;
- Ухудшение общего самочувствия женщины;
- Изменения общего анализа крови, характерные для воспалительного процесса (повышение уровня лейкоцитов и СОЭ).
Плацента имеет определенную толщину в зависимости от срока беременности, с нормальными показателями которой можно ознакомиться в теме плацента. При развитии воспаления толщина плаценты увеличивается и не соответствует сроку гестации, выглядит на ультразвуковом исследовании отечной, изменяется ее структура.
Диагностика заболевания
При появлении УЗИ-признаков развития плацентита женщине дополнительно назначают ряд обследований:
- Обследование на инфекции, передающиеся половым путем;
- Обследование на TORCH-инфекции (токсоплазмоз, краснуха, герпес, цитомегаловирус);
- Общий анализ крови;
- Мазок выделений из половых путей на флору;
- КТГ плода;
- Допплерометрия;
- УЗИ-наблюдение за состоянием плода в динамике.
Информация Окончательный диагноз плацентита можно подтвердить только после рождения ребенка и гистологического обследования последа.
Осложнения
Воспаление плаценты может значительно снижать ее функциональные способности и приводить к ряду серьезных осложнений беременности:
- Развитие фетоплацентарной недостаточности и задержки внутриутробного развития плода;
- Хроническая гипоксия плода;
- Внутриутробное инфицирование плода;
- Преждевременное прерывание беременности;
- Внутриутробная гибель плода;
- Повышенный риск инфекционных осложнений в послеродовом периоде.
Лечение
Дополнительно Выявление плацентита в большинстве случаев не является показанием к госпитализации, женщину направляют в стационар только при развитии осложнений беременности.
В комплекс лечебных мероприятий при воспалении плаценты входят:
- Антибактериальные и противовирусные препараты с учетом выявленного возбудителя;
- Витаминотерапия;
- Препараты для улучшения маточно-плацентарного кровотока (актовегин, курантил);
- Наблюдение за состоянием плода в динамике.
Профилактика
Для предупреждения развития плацентита во время беременности следует выполнять следующие профилактические мероприятия:
- Обследование на ИППП и TORCH-инфекции в период планирования беременности;
- Лечение хронических заболеваний половых органов и других систем до беременности;
- Профилактика развития простудных заболеваний (ОРВИ, грипп) в гестационный период (простуда при беременности).
Показать Скрыть комментарии (4)
Комментарии (4)
Помню, когда я стояла на учете в женской консультации, то мне рассказывали о чем угодно, только не о плацентите. Хотя, как мне кажется, беременная женщина должна знать все, что ее может ожидать. Даже о не очень приятных вещах, чтобы вовремя обратиться за помощью к врачу. Для меня эта статья полезна и познавательна, написана в доступной манере. Думаю, она будет интересна всем будущим мамам.
![]()
Полностью вас поддерживаю, Алина! Я сама только что ознакомилась с понятием плацентит. В женской консультации мне ни разу об этом не упомянули. Мало того, я вовремя проходила УЗИ и сдавала все анализы, а только после родов узнала, что у меня было больше нормы околоплодных вод. Возможно, это тоже было какое-то инфекционное заболевание, а я и не знала об этом?
![]()
А я вот, девочки, слышала о таком недуге, более того, у нас в женской консультации, даже был случай, когда у беременной женщины развился плацентит. Возникли у нее осложнения, а именно, задержка внутриутробного развития. Я тогда, очень переживала за свою беременность, слава богу, все обошлось. Главное, не забывать о профилактических мероприятиях.
![]()
Совершенно верно, Марина, Вы подметили относительно профилактических мероприятий. Считаю, что одним из самых главных мер профилактики являются прогулки. Не раз замечала, если будущая мама старается быть активной в период всей беременности и достаточно часто бывает на свежем воздухе, то она не сильно набирает в весе. Тело ее сохраняет гибкость. Не заражается ОРВИ. Плацентит таким женщинам тоже не угрожает.
| Поиск по форуму |
| Расширенный поиск |
| Найти все сообщения с благодарностями |
| Поиск по дневникам |
| Расширенный поиск |
| К странице. |
Дорогие специалисты,
я уже и голову и ноги сломала со своей проблемой. Прошу совета и консультации.
У меня была обычная (без патологий) беременность, все анализы, скрининговые узи в норме, никаких отклонений.
На 41 неделе произошла антенатальная гибель плода, через 1,5 суток начались роды, прошли естественным путем, обезболивали эпидуральной анестезией, т.к. никакой мотивации терпеть боль не было.
Девочка родилась доношенной, 3740, 52 см.
После родов врач осмотрел плаценту - никаких патологий она не увидела, единственный момент, на котором хотелось бы заострить внимание - пуповина была обмотана вокруг туловища, это было видно на контрольном узи перед самыми родами, для подтверждения гибели плода, до этого ни разу на узи не было обвития.
Результаты гистологии меня немало удивили:
Антенатальная гибель плода (мацерация кожи 1 ст, аутолитические изменения внутренних органов разной степени выраженности).
Осн. Заболевание: антенатальная асфиксия: жидкая кровь в сосудах и полостях сердца, точечные и петехилиальные кровоизлияния в серозных оболочках сердца и легких, полнокровие, отек головного мозга и его оболочек.
Осложнения: массивная аспирация околоплодных вод.
Патология плаценты: хориодецидуит с признаками микоплазменно-днк-вирусного поражения. хроническая недостаточность с острой декомпенсацией.
Еще там написано, что беременность протекала с развитием хронической недостаточности плац. функции и воспалением плодных оболочек. В результате стро возникших нарушений маточно-плацентрано-плодного кровообращения развилось острое тяжелое кисл. голодание плода (асфиксия) и его гибель.
сдала генетику на тромбофилию в по совету своей Г.
Вот, что нашли у меня :
ГЕ89) Ген тканевого активатора плазминогена PLAT (Ins/Del) фибринолиз - превращает плазминоген в плазмин Ins/Del низкая активность фермента, гипофибринолиз
(ГЕ3) Ген фибриногена FGB (G-455A) тромбообразование - превращается в фибрин под действием тромбина, плазменное звено гемостаза G/A высокий уровень продукции фибриногена, повышения вязкости крови
(ГЕ4) Ген ингибитора активатора плазминогена PAI-1 (5G/4G) тромбообразование - ингибирует фибринолиз (подавляет активность PLAT) и матриксные металлопротеиназы, фибринолитическое звено гемостаза 4G/4G высокий уровень продукции PAI-1, гипофибринолиз
Метаболизм гомоцистеина
(ГЕ8) Ген метилентетрагидрофолатредуктазы MTHFR (C677T) один из этапов превращения гомоцистеина в метионин, метилирование и синтез ДНК, метаболизм антиревматических препаратов T/T снижение ферментативной активности, высокий уровень гомоцистеина в крови
(ГЕ10) Ген метионин синтазы редуктазы MTRR (A66G) фолатный обмен - восстановление метионин синтазы A/G снижение активности фермента и активации метионин синтазы, гипергомоцистеинемия
(ГЕ11) Ген метионин синтазы MTR (А2756G) фолатный обмен - финальная стадия синтеза метионина из гомоцистеина A/G снижение активности фермента, гипергомоцистеинемия
Один известный и уважаемый гематолог написал мне заключение, что никакой НТ у меня нет.
акушер-гинеколог, принимавшая роды, сказала, что сама смотрела мою плаценту, и даже не смотря на то, что нашли признаки инфекции (чего не находили до беременности и во время) и на то, что написано в гистологии, скорее всего это или тромбофилия или несчастный случай.
Помогите, пожалуйста, разобраться:
*Может ли инфекция, даже если она и была, вызвать асфиксию (т.е. все произошло резко).
*Может ли тромбофилия, если она у меня есть, проявить себя только в последний день перед родами и так скоропалительно, вызвав асфиксию плода.
*Может ли пуповина, обмотавшись вокруг туловища, вызвать асфиксию, если да, то как этого избежать в будущем.
Плацента при беременности выполняет важнейшие функции — питает малыша, доставляет ему кислород и удаляет отработанные продукты обмена, защищает кроху от инфекции, синтезирует гормоны и фильтрует большую часть лекарств. Если строение или функции плаценты страдают, это может приводить к преждевременным родам и рождению недоношенного малыша, ослабленного или болезненного. Для своевременного выявления отклонений в строении и функционировании плаценты необходим регулярный УЗИ скрининг и проведение доплерометрии. Какие проблемы могут выявляться в плаценте?
Выявление при УЗИ скрининге кальцинатов плаценты
Иногда при проведении УЗИ скрининга в заключении пишут о кальцинатах или кальцинозе (кальцификации) плаценты. Это происходит в результате избыточного отложения кальция в тканях плаценты при беременности, которое провоцируется многочисленными неблагоприятными факторами, в том числе и наличием инфекции и вызванного ею поражения. Еще одной из вероятных причин подобного явления также считают нарушение кровотока в сосудах плаценты и задержки в ней кальциевых солей.
При этом основная роль отводится не самому кальцию как минералу, а тем внутренним факторам, что привели к его накоплению в этих местах, и которые в итоге приводят к недостаточности функций плаценты и страданиям малыша. Если в плаценте выявляются кальцификаты — это повод для беспокойства врачей, так как их наличие может проявляться разнообразными проблемами. Возможно возникновение гестоза беременности, вероятна внутриутробная задержка роста малыша, проблемы с его развитием, понижение его адаптационно-приспособительных функций и риск возникновения гипоксии плода в родах. Чтобы выявить инфекцию и оценить степень нарушения функций плаценты при кальцинозе, необходимо проведение ряда исследований крови при беременности — сдается анализ крови на гомоцистеин, уровень антител к ДНК и кардиолипину, а также уровень Д-димера и кровь на свертывание.
Влияние инфекции или других причин кальциноза
Исходя из полученных результатов и сроков обнаружения данной патологии, будет строиться процесс лечения. Чем раньше будет выявлена инфекция или иная патология и причины, ее вызывающие, тем больше будут шансы на благополучное завершение беременности. Наличие единичных кальцинатов никакой угрозы для плода не несет, инфекция не опасна. Постоянный контроль за их количеством и проведение профилактических мероприятий будет препятствовать их новому образованию. При наличии большого количества кальцинатов в плаценте и достижении ими достаточно значимых показателей, могут проявляться признаки патологии — у женщины формируются отеки, гипертензия и задержка в росте малыша, тогда лечение может быть неэффективным и нужно решать вопрос радикально. Если кальцинаты стали результатом перенесенной беременной инфекции, тогда решается вопрос о проведении лечения, в том числе и антибиотиками, учитывая сроки беременности.
Кальцинаты в поздних сроках беременности

Кальцинаты могут выявляться также в поздних сроках беременности как результат зрелости плаценты и перезревания. К концу беременности плацента приходит к своему старению, и кальций может скапливаться в ее тканях, после 33-35 недель беременности единичные кальцинаты, которые выявляет УЗИ скрининг, не должны пугать будущую маму. Если же установлен диагноз кальцификации плаценты, будут прописаны капельницы и медикаменты для профилактики гипоксии плода и улучшения маточно-плацентарного кровотока, это облегчит роды и улучшит состояние плода.
Плацентиты — инфекционные поражения плаценты
Воспалительные процессы плаценты также возможны, как и поражения любых других органов. Их выявляет УЗИ скрининг. При этом процесс воспаления может быть вызван различными видами микроорганизмов. Инфицирование тканей плаценты может происходить разными способами — восходящим путем при распространении инфекции из области наружных половых путей, через кровь (гематогенным путем), когда возбудитель может быть занесен в матку с током крови. Инфекция может проникать в матку из области придатков по маточным трубам при активации длительного и вялотекущего воспаления, а также возбудитель может изначально находиться в матке в дремлющем состоянии из-за хронического эндометрита. В зависимости от степени и распространенности воспаления могут выделяться различные его виды, которые необходимо определять врачам при УЗИ скрининге. Важно знать, что чем сильнее будет выражено воспаление в плаценте, тем сильнее будут нарушены ее основные функции. В итоге страдает беременность, а значит, этот процесс будет приводить к развитию внутриутробной задержки в росте малыша. Помимо этого, наличие инфекции в тканях матки и плодных оболочек может приводить к внутриутробному инфицированию, тогда малыш может погибнуть.
Опухоли и аномалии плаценты

Внутри плацентарной ткани из-за ее высокой гормональной активности могут встречаться различные виды опухолей (хотя бывает это крайне редко). Самой распространенной из них может стать хориоангиома. Это сосудистая опухоль, при которой происходит патологическое разрастание мелких сосудиков в области каких-либо из участков плаценты. По виду эта опухоль напоминает красное или малиновое пятно плотной консистенции или имеет вид красного образования, похожего на гроздья винограда или соцветия цветной капусты. Обычно она возникает только, пока развивается беременность, растет на стороне плаценты, где развивается малыш, относится к зародышевой ткани, не дает метастазов и относится к доброкачественным опухолям.
Опасной хориоангиома может быть, только если вырастет до больших размеров и будет мешать росту и развитию малыша. Кроме того, она имеет собственную сеть сосудов и может для своего питания обворовывать малыша в крови, которая притекает к плаценте. Это может давать внутриутробные задержки роста плода, в крайне редких случаях приводя к более серьезным осложнениям беременности. Иногда из-за нарушенного кровотока в сосудах опухоли и вихревых потоков происходит нарушение в свертывающей системе крови и кровопотери, ломкость сосудов и тромбы. Часто при такой опухоли может возникать еще и многоводие, пороки в развитии плода, особенно сердечные. Другие виды опухолей в плаценте встречаются исключительно редко.
Врач-гинеколог рассказала об опыте китайских и российских беременных, заболевших COVID-19
14.04.2020 в 18:21, просмотров: 16916
Слухи о том, что в одном из родильных домов Москвы на свет появился ребенок, зараженный коронавирусом, признаюсь, поверг в шок. Неужели опасный вирус поражает даже нерожденных детей? Насколько COVID-19 опасен для беременной женщины и для ее будущего ребенка? Каков вообще механизм передачи инфекции от заразившейся беременной ее плоду? Можно ли в период пандемии планировать рождение детей или стоит воздержаться? И что делать, если женщина сейчас все же забеременеет?

— Ольга Викторовна, возможно ли такое, что ребенок в утробе матери заразится COVID-19?
— Судя по всему, беременные, если и заболевают коронавирусом, то крайне редко. Во всяком случае, в Китае во время этой эпидемии 146 беременных были заражены коронавирусом. Но ни у кого из рожденных у них детей этот вирус не выявлен. Там ученые специально это отслеживали. Видимо, это обусловлено тем, что коронавирус располагается в верхних отделах носоротовой полости и в легких.

— А что, на ваш взгляд, защищает плод в утробе матери от этой крайне агрессивной заразы? И какова схема передача инфекции от беременной еще не родившемуся ребенку?
— Будущего младенца очень хорошо защищает плацента. Вот так мудро устроено природой. Маточно-плацентарная площадка не пропускает к плоду именно коронавирус за счет его значимой массы. Как, кстати, и вирус гриппа. Коронавирус лишен такой возможности, если исходить из практического опыта в этом плане коллег из Китая и других стран, где есть беременные, зараженные коронавирусом, и где в период сегодняшней пандемии родились дети.
А вот если женщина в период беременности заразится, например, вирусом простого герпеса, либо хламидии, микоплазмы, то и родившийся у нее ребенок будет ими поражен. Эти вирусы из-за своей маленькой значимой массы легко проникают через маточно-плацентарный барьер, и могут заразить плод в утробе матери.
— И что в этом случае лучше — рожать женщине естественным путем или делать кесарево? Ведь считается, что при естественных родах ребенку вирусом заразиться даже легче, чем при кесаревом?
— Естественные роды всегда лучше.
— Но.
— Могу сказать лишь о том, что доказано определенно практикой. Например, женщинам с ВИЧ-инфекцией в ста процентах случаев делаем кесарево сечение. Потому что во время схваток, потуг происходят сильные маточные сокращения, и в это время антитела могут проникнуть через плаценту и заразить ребенка.
И что касается коронавируса, китайский опыт говорит о том, что от зараженных этим вирусом беременных женщин ребенку он не передается. Из 146 зараженных рожающих китаянок (15% из них делали кесарево) ни один ребенок не был инфицирован!
— А можно ли планировать беременность во время разгула пандемии, как сейчас с коронавирусом, или лучше отложить ее?
— Конечно, сейчас лучше подождать. В ином случае заболевшей надо будет проходить множество обследований, долгое время пить серьезные лекарства. Все это, естественно, не может не отразиться в том числе и на здоровье будущего ребенка. Для беременной, которая носит в своем теле новую жизнь, очень важен и психологический настрой. Стресс тоже не лучшим образом отражается и на здоровье будущей матери, и на здоровье ее будущего наследника.
— Какие рекомендации вы дадите женщинам, которые уже находятся в интересном положении? Каким должен быть минимальный набор продуктов для двоих?
— В принципе, набор известен: в рационе беременной обязательно должно быть красное говяжье мясо. А также — творог, молоко и другие молочные продукты, бобовые. В них содержится полноценный белок для развития мышечной массы плода, для укрепления иммунитета и матери, и ребенка. И, конечно, нужны овощи — лучше вареные.
— Витаминные комплексы нежелательно пить полным женщинам, так как у них при этом рождаются крупные дети. А женщинам субтильным — можно.
— Сейчас беременные, как и все, вынужденно должны находиться дома. А им надо больше двигаться, гулять на свежем воздухе.
— Движение, свежий воздух, конечно, таким женщинам очень нужны. Но сейчас лучше воздержаться даже от выхода на улицу, в магазин, в аптеку. Элементарные упражнения можно делать и дома (наклоны, движения рук, ног). Без напряжения. И никаких упражнений на пресс. Остальное все можно. Беременность — это не болезнь, а физиологическое состояние женщины. А самое главное — жить в позитиве. Меньше слушать негативной информации. Ведь негативными эмоциями тоже легко заразиться, а освободиться от них совсем не просто. Все пройдет. Надо перетерпеть. И слушать рекомендации докторов-акушеров, чтобы не заболеть. Ничем.
— Но женские консультации им же надо периодически посещать?
— Не обязательно. Общение с докторами сегодня можно осуществлять и посредством телекоммуникационной связи. При нашем роддоме работает 12 женских консультаций, к ним прикреплены беременные, которых обслуживают 110 врачей. Доктора не только удаленно консультируют и отвечают на вопросы будущих мам, но и в режиме онлайн читают для них лекции, виртуально проводят дни открытых дверей.
…Проведенные в китайском Ухане свежие исследования тоже предполагают, что коронавирус в период беременности не сказывается на здоровье плода. В исследовании приняли участие беременные женщины в возрасте от 26 до 40 лет, у которых была диагностирована пневмония, вызванная COVID-19. Важнейшим открытием стало то, что вирус не передавался от заболевшей к плоду в утробе матери.
Заголовок в газете: Зараженный COVID-19 плод — это невероятно!
Опубликован в газете "Московский комсомолец" №28241 от 15 апреля 2020 Тэги: Дети , Коронавирус, Грипп, Лекарства Места: Москва, Россия, Китай
Читайте также:


