Что такое вирусный нефрит
Краткая информация:
Врачи:
Возможные cимптомы и признаки заболевания:
Диагностика заболевания:
Фотографии возможных симптомов:






Описание Интерстициального нефрита:
Интерстициальный нефрит (ИН) представляет собой воспалительное заболевание почек неинфекционной (абактериальной) природы с локализацией патологического процесса в межуточной (интерстициальной) ткани и поражением канальцевого аппарата нефронов. Это самостоятельная нозологическая форма заболевания. В отличие от пиелонефрита, при котором также поражаются межуточная ткань и почечные канальцы, интерстициальный нефрит не сопровождается деструктивными изменениями почечной ткани, а воспалительный процесс не распространяется на чашки и лоханки. Заболевание пока еще мало известно практическим врачам.
Острый интерстициальный нефрит (ОИН) может возникнуть в любом возрасте, в том числе у новорожденных и у пожилых лиц, однако подавляющее большинство больных регистрируется в возрасте 20-50 лет.
Патогенез Интерстициального нефрита:
Ведущую роль в патогенезе острого интерстициального нефрита играют иммунные механизмы: иммунокомплексный (с IgE) и антительный (антитела против тубулярной базальной мембраны). Первый имеет место при СКВ, лимфопролиферативных заболеваниях, использовании НПВП, второй - при интоксикации антибиотиками пенициллинового ряда и криза отторжения трансплантата.
В процессе болезни возникает воспалительный отек межуточной ткани почек, развивается спазм сосудов и их механическое сжатие, ишемия почки. Повышается внутришньоканальцевий давление и снижаются эффективный почечный плазмоток и скорость КФ, возрастает содержание креатинина. Выраженная ишемия может привести к возникновению папиллярного некроза с массивной гематурией. Отек интерстиция и поражения канальцев приводят к снижению реабсорбции воды (полиурия, гипостенурия, несмотря на снижение СКФ). В интерстиции почечного мозга как следствие воспалительного процесса возникает клеточная инфильтрация, что вызывает деполимеризацию кислых мукополисахаридов, нарушения их способности связывать осмотически активные вещества.
Все эти изменения обусловливают длительное нарушение концентрирования мочи. Постепенно отек интерстиция уменьшается, эффективный почечный плазмоток возобновляется, скорость КФ нормализуется.
Патогенез острого интерстициального нефрита варьирует в зависимости от этиологии. Например, ацетилсалициловая кислота в цитоплазме - клеток тормозит проникновение аминокислот в клеточные белки, уменьшает аминокислотное фосфорилирования.
Характер нарушений функции канальцев очень различается в зависимости от локализации поражения.
Патогенез хронического интерстициального нефрита, связанный с « бактериальными или вирусными инфекциями или употреблением вышеупомянутых лекарств, имеет имуноклеточный механизм развития. Дискутируются роль белка Тамма - Хорсфолла, поверхностного мембранного гликопротеина в восходящем колене петли нефрона и дистальных канальцах. Реже генез интерстициального нефрита связан с антителами к тубулярной базальной мембраны (при синдроме Гудпасчера, кризисе отторжения трансплантата, терапии метициллину). При отложения антитубулярно - базальномембраннsх антительных депозитов освобождаются хемотаксические факторы макрофагов. Эти клетки и Т - лимфоциты нарушают структуру канальцев, вызывают протеолиз их базальной мембраны и формирование свободных радикалов. Лимфоциты стимулируют пролиферацию фибробластов и синтез коллагена. Еще реже генез интерстициального нефрита - иммунокомплексный (при люпус - нефрите, синдроме Шегрена). Чаще всего это бывает при вторичном интерстициальном нефрите, обусловленном первичным поражением клубочков. Есть много гипотез относительно того, как поражения клубочков может отразиться на интерстиции.
Большую роль в развитии болезни играет наследственность, вызывая аутосомно - рецессивный путь передачи. Дефект наследования касается аномальной контрасупресии и связан с хромосомой X.
Морфология острого интерстициального нефрита заключается в начальном отека интерстиция с последующей инфильтрацией его плазмоцитами, эозинофилами. Изредка вокруг канальцев образуются инфильтраты из крупных мононуклеаров, эпителий канальцев вакуолизированы.
На 10- й день морфологическая картина становится яркой. В множественных диффузных инфильтратах преобладают мононуклеары, малые лимфоциты и плазмоциты. Чем старше инфильтраты, тем больше в них лимфоцитов. Степень клеточной инфильтрации интерстиция коррелирует со снижением скорости КФ и ростом азотемии. В эпителии канальцев - вакуольная дистрофия, встречаются белковые включения, тубулярная базальная мембрана местами разорвана. У 20% больных при электронной микроскопии находят деструкцию малых ростков подоцитов, в эпителии канальцев наблюдают отеки митохондрий и фрагментаций крист. Изменения клубочков нерегулярные и вторичные.
Морфологическими признаками хронического интерстициального нефрита является инфильтрация лимфоцитами и плазмоцитами интерстиция почек, тубулярная атрофия, фиброз, участки тубулярной атрофии и дилатации, наличие в просвете канальцев коллоидных масс с образованием картины тиреоподибнои почки. Главные клетки инфильтрата - Т - лимфоциты, некоторые из них - активированы, до 20 % клеток составляют плазмоциты. Рубцевания происходят диффузно или участками, сосуды в зонах активного воспаления поражены, вне их - без изменений.
При люпус - нефрите вдоль тубулярной базальной мембраны, в перитубулярных пространствах, интерстиции могут наблюдаться ДНК - депозиты. Депозиты белка Тамма - Хорсфолла есть в интерстиции у восходящего колена петли нефрона и дистальных канальцев, они связаны с мононуклеарными инфильтратами, плазмоцитами, изредка - с многоядерными гигантскими клетками. В случае хронического интерстициального нефрита скорость снижения уровня КФ коррелирует с выраженностью интерстициального фиброза. Расширение интерстиция и его клеточная инфильтрация практически не влияют на скорость КФ и не зависят от нее. Хорошо известным состоянием, которое, однако, по-разному оценивают, является инфекционно -токсическая почка(например, при гриппе). В эпителии канальцев находят зернистую дистрофию, иногда - умеренный отек стромы, сосуды и клубочки - без патологии.
В процессе заболевания в зоне почечных сосочков развиваются изменения, распространяющиеся затем на всю паренхиму.
Типичным является развитие сосочкового склероза. Папиллярные поражения могут быть причиной развития капальцевои атрофии и хронического воспаления интерстиция. Большую роль в развитии болезни играет наследственность.
Симптомы Интерстициального нефрита:
Первые симптомы интерстициального нефрита начинают проявляться уже в начале приема лекарственных веществ. Выраженность клинических проявлений данной болезни обусловлена полной интоксикацией организма и степенью патологического процесса в почках.
симптомы интерстициального нефритаВ зависимости от формы заболевания (бывает острая или хроническая) возникают разнообразные симптомы. Интерстициальный нефрит опасен тем, что долгое время может протекать незаметно, пока не перейдет в хроническую форму. Зачастую именно хронический интерстициальный нефрит у детей обнаруживается несвоевременно, так как первые признаки не связывают с заболеванием почек.
Острый интерстициальный нефрит имеет следующие симптомы:
- общая слабость и постоянная усталость, желание больше спать, понижение аппетита, бледность покровов кожи;
- после первичных симптомов может возникнуть лихорадка и озноб, ломота в мышцах, аллергическая сыпь на коже;
- если острый интерстициальный нефрит имеет вирусную этиологию, то возникают симптомы почечного синдрома с геморрагической лихорадкой.
Клиника острой формы вирусного интерстициального нефрита очень схожа с симптомами пиелонефрита.
Хронический интерстициальный нефрит в начале заболевания обладает слабо выраженной симптоматикой. Постепенно в почках развивается патологический процесс, в результате которого возникают разнообразные симптомы интоксикации организма (например, слабость, полиурия, болезненные ощущения в животе и поясничной области, чувство постоянной усталости, бледность кожи).
Во время лабораторных исследований мочи может быть обнаружена умеренная протеинурия (появление белка), микрогематурия и антибактериальная лейкоцитоурия (обнаружение форменных элементов крови в урине). При нарушенном обмене веществ возникает дисметаболический хронический интерстициальный нефрит, характеризующийся кристаллурией (выпадение кристаллов различных солей). В дальнейшем проявляются симптомы анемии и незначительное повышение давления. Плотность мочи понижается.
При прогрессировании заболевания быстро уменьшается работоспособность почек, что часто приводит к появлению почечной недостаточности. Для поздних стадий болезни характерно изменение структуры и функциональности клубочков, в результате развитие гломерулосклероза. В интерстициальной ткани начинается процесс рубцевания и появляется фиброз, из-за чего происходит сморщивание почек. В этом случае бывает трудно отличить хронический интерстициальный нефроз от каких-нибудь других почечных заболеваний.
Диагностика Интерстициального нефрита:
Установить диагноз ОИН трудно не только в условиях поликлиники, но и в специализированных нефрологических отделениях. Особенно трудно установить (тем более своевременно) диагноз ОИН при стертых, атипичных формах заболевания, когда клинические симптомы слабо выражены. Этим объясняется тот факт, что истинная частота и распространенность ОИН, по-видимому, существенно выше, чем регистрируется официально. Можно предположить, что у многих больных с диагнозом так называемой инфекционно-токсической почки, который нередко ставится в поликлинических условиях, на самом деле имеет место стертая форма ОИН.
И все же, хотя установить диагноз ОИН на основании клинических признаков и лабораторных данных (без результатов пункционной биопсии почки) сложно и трудно, но возможно при тщательном учете анамнеза и основных особенностей клинико-лабораторных проявлений заболевания и его течения, тем более в типичных случаях. При этом наиболее надежным диагностическим критерием является сочетание таких признаков, как острое развитие почечной недостаточности с явлениями гиперазотемии, возникающей в первые дни после приема лекарственных препаратов (чаще антибиотиков), назначаемых по поводу предшествующей стрептококковой или другой инфекции, при отсутствии длительной олигурии, а часто на фоне полиурии, которая возникает уже в начале заболевания. Весьма важный признак ОИН - раннее развитие гипостенурии не только на фоне полиурии, но (что особенно характерно) и у больных с олигурией (даже выраженной). Существенно, что, рано появляясь, полиурия и гипостенурия сохраняются значительно дольше других симптомов, иногда до 2-3 месяцев и более. Патологические изменения в моче (протеинурия, лейкоцитурия, гематурия, цилиндрурия) сами по себе не являются строго специфичными для ОИН, однако их диагностическое значение возрастает с учетом одновременного развития гиперазотемии, нарушения диуреза и концентрационной функции почек.
Существенное значение в диагностике начальных проявлений ОИН придают определению b2-микроглобулина, экскреция которого с мочой увеличивается уже в первые дни заболевания и уменьшается при обратном развитии воспалительного процесса в почках (М. С. Команденко, Б. И. Шулутко, 1983).
Наиболее надежным критерием диагностики ОИН считают данные гистологического исследования пунктата почечной ткани, полученной с помощью прижизненной пункционной биопсии почки.
При дифференциальной диагностике ОИН прежде всего необходимо иметь в виду острый гломерулонефрит и острый пиелонефрит.
В отличие от ОИН острый гломерулонефрит возникает не на фоне, а спустя несколько дней либо 2-4 недели после очаговой или общей стрептококковой инфекции (ангины, обострения хронического тонзиллита и др.), т. е. ОГН свойствен латентный период. Гематурия при ОГН, особенно в типичных случаях, более выражена и более стойкая, чем при ОИН. В то же время у больных с интерстициальным нефритом чаще встречается, более выражена и более характерна лейкоцитурия, она обычно преобладает над гематурией. Умеренная преходящая гиперазотемия возможна и при ОГН, но развивается лишь при бурном тяжелом течении заболевания, на фоне олигурии с высокой или нормальной относительной плотностью мочи, тогда как для ОИН характерна гипостенурия даже при выраженной олигурии, хотя чаще она сочетается с полиурией.
Морфологически (по данным пункционной биопсии почки) дифференциальный диагноз между этими двумя заболеваниями не представляет затруднений, поскольку ОИН протекает без поражения клубочков и, следовательно, воспалительные изменения в них, характерные для ОГН, отсутствуют.
В отличие от ОИН для острого пиелонефрита характерны дизурические явления, бактериурия, а также нередко обнаруживаемые с помощью рентгенологического или ультразвукового исследования изменения формы, размеров почек, деформации чашечно-лоханочной системы и других врожденных либо приобретенных морфологических нарушений со стороны почек и мочевых путей. Пункционная биопсия почки в большинстве случаев позволяет надежно провести дифференциальную диагностику между этими заболеваниями: гистоморфологически ОИН проявляется как абактериальное, недеструктивное воспаление интерстици-альной ткани и канальцеврго аппарата почек без вовлечения в этот процесс чашечно-лоханочной системы, что обычно характерно для пиелонефрита.
Лечение Интерстициального нефрита:
Лечение острого интерстициального нефрита заключается в отмене и выводе из организма препарата, вызвавшего болезнь, десенсибилизации при заболевании иммунного генеза, симптоматическом лечении.
Лечение может проводиться только в специализированном стационаре с назначением постельного режима. Важный фактор - поддержание электролитного и кислотно -щелочного равновесия.
Следует сразу отменить лекарства, повлекшие заболевание. В случае абортивной и очаговой форм можно ограничиться назначением глюконата кальция (до 3 г в сутки), аскорбиновой кислоты (0,2 г 3 раза в сутки ), рутина (0,02-0,05 г 2-3 раза в сутки ).
При тяжелом течении болезни надо быстро уменьшить отек интерстиция. С этой целью назначают глюкокортикоиды (преднизолон по 40 - 60 мг в сутки в течение 1-2 нед ), антигистаминные препараты (тавегил по 0,001 3 раза в сутки, димедрол по 0,05 г 3 раза в сутки ). В случаях передозировки лекарств, при явном отравлении или кумуляции для быстрого выведения препарата и его метаболитов используют гемосорбцию, гемодиализ, антидоты.
В экспериментах уже доказана возможность предупреждения или снижения нефротоксического эффекта некоторых препаратов ингибирующих микросомальные ферменты, которые метаболизируют эти вещества.
При нефротическом и люпусобразном синдроме обычно используют преднизолон, часто вместе с антикоагулянтами и антиагрегантами.
Для своевременной диагностики почечной недостаточности при поражениях аллергической природы или использования нефротоксических лекарств необходимо следить за суточным диурезом в первые дни болезни и контролировать функцию почек в случае затяжного течения острого интерстициального нефрита. Возникновение олигурии должно расцениваться как начало ОПН, что требует контроля водного баланса, уровня калиемии. Также назначают сосудорасширяющие препараты, антикоагулянты, антиагреганты. Продолжительность активной терапии зависит от тяжести течения и эффекта проводимого лечения.
Преждевременный выход на работу и активная работа могут привести к хронизации воспалительного процесса в почках. Необходимо наблюдение за больными в условиях специализированного стационара (кабинета нефролога ) с освобождением от работы не менее чем на 3-4 мес. Работоспособность у больных, которые вполне выздоровели, полностью восстанавливается.
Лечение хронического интерстициального нефрита заключается прежде всего в ликвидации причин, приведших к заболеванию. Имеют значение общеукрепляющие мероприятия, применение препаратов, поддерживающих почечный плазмоток, витаминные препараты. В случае папиллярного некроза применяют трентал, гепарин, салуретики, лейкоцитурии - антибиотики (в зависимости от результатов бактериологического анализа мочи ).
Профилактика интерстициального нефрита заключается в исключении и раннем выявлении причин острого интерстициального нефрита, его тщательном лечении, санитарно-просветительной работе среди населения с целью предотвращения передозировки анальтетикив, особенно фенацетина.
Медицинский справочник болезней
Нефрит. Причины, симптомы и лечение нефрита.
Нефрит (от греч.nephros – почка) – воспалительное заболевание почек, как правило двухстороннее, характеризующееся преимущественным поражением почечных клубочков, в отличие от нефроза, при котором поражение касается главным образом канальцев почек.
Различают диффузный (разлитой) и очаговый нефрит.
Для первого характерно разлитое, диффузное воспаление обеих почек. Очаговый же нефроз представляет собой воспаление ограниченного количества почечных клубочков и, как правило, является не самостоятельным заболеванием, а лишь одним из проявлений какого-нибудь острого или хронического инфекционного процесса. Диффузный нефрит по течению бывает острым или хроническим.
Причиной острого нефрита чаще всего является какое-либо острое инфекционное заболевание, вызванное стрептококком (ангина, скарлатина, рожа и др.). Резкое охлаждение тела, особенно в сочетании с промоканием одежды, имеет большое значение в развитии болезни. Острый нефрит – заболевание преимущественно молодого возраста; часто им заболевают дети и подростки.
Клинические симптомы.
Болезнь начинается обычно не во время инфекционного заболевания, а спустя10-15 дней после него.
Появляется чувство разбитости, небольшие боли в поясничной области и иногда незначительное повышение температуры.
Но главными проявлениями болезни являются:
- Отеки,
- Повышение кровяного давления,
- Изменения со стороны мочи.
Отеки очень часто бывают первым симптомом острого нефрита, который обращает на себя внимание больного. Начавшись с лица, особенно в области век, отеки распространялись на все тело. Лицо становится одутловатым и бледным. Нередко в течение короткого времени отеки достигают огромных размеров; тогда, помимо отеков, то есть скопления воды в подкожной клетчатке, обычно отмечается скопление жидкости в брюшной полости (т.наз. асцит), в полости плевры и в полости сердечной сорочки.
Острый нефрит является заболеванием не только почек, но и всей сосудистой системы организма, при котором сосуды почек страдают особенно сильно.
С этим связано развитие второго важного признака острого нефрита – повышения кровяного давления, Гипертонии.
При исследовании глазного дна нередко обнаруживается спазм сосудов и кровоизлияния из мелких из мелких артерий сетчатки глаза.
Третьим важным признаком острого нефрита являются Изменения мочи: резкое уменьшение количества мочи, так как значительное количество жидкости не выделяется из организма, а остется в виде отеков и скоплений воды в полостях тела; примесь к моче крови (гематурия) и содержание в ней белка (альбуминурия), достигающего обычно 2-3%, а нередко 10-15%.
Течение острого нефрита в большинстве случаев благоприятное. Болезнь, как правило, в течение 1-3 месяцев заканчивается полным выздоровлением. Иногда продолжительное время (до 6-9 мес.) наблюдается остаточные явления в виде небольшого повышения кровяного давления или выделения крови с мочой. Неблагоприятным исходом острого нефрита является переход его в хроническую стадию.
Осложнения.
Нередко при Остром Нефрите могут возникнуть осложнения.
Главными из них являются острая сердечная недостаточность и э кламптические приступы .
Острая сердечная недостаточность может возникнуть главным образом в первые дни болезни: появляются одышка, синюшность, размеры сердца увеличены; вскоре развиваются застойные явления в легких (кашель с мокротой, влажные хрипы), могущие в некоторых случаях достигнуть опасных размеров, вплоть до отека легких.
Причиной эклампсии являются быстро развивающийся отек мозга, а также спазм мозговых сосудов. Упорная головная боль, сопровождающаяся иногда рвотой, является часто предвестником экламптического припадка. Припадок проходит довольно тяжело, но, как правило, он оканчивается благополучно: состояние больного после припадка быстро и резко улучшается.
Хронический Нефрит развивается чаще всего как результат неизлеченного острого нефрита. Если в течение 6-9 месяцев после начала острого нефрита не исчезают основные признаки болезни, то можно предположить переход острого нефрита в хронический.
Течение хронического нефрита характеризуется чередованием периодов затишья, когда больные не испытывают почти никаких болезненных ощущений, с периодами обострения, наступающими обычно после перенесенной инфекции (грипп, ангина и пр.).
Хронический нефрит, как правило имеет длительное течение. В периоды затишья больные испытывают общую слабость, утомляемость, понижение аппетита, иногда небольшие головные боли. Кровяное давление может быть несколько повышенным, в моче сожержится небольшое количество белка, крови. При обострениях наблюдаются почти все те же симптомы, как и при остром нефрите. В тяжелых случаях, по мере прогрессирования хронического воспалительного процесса, с каждым обострением все большая часть почечных клубочков гибнет, запустевает, замещается соединительной тканью; почки уменьшаются в размерах. Гибель и запустение большого количества почечных клубочков может привести к развитию почечной недостаточности, то есть к задержке шлаков из-за нарушения фильтрации, которые, накапливаясь в крови, вызывают самоотравление организма – уремию. В этом состоянии может наступить смерть больного.
Очаговый нефрит, в отличие от Диффузного, характеризуется лишь мочевыми симптомами, то есть наличием в моче красных кровяных телец и небольшого количества белка. Отеков, повышения кровяного давления и других общих симптомов диффузного нефрита, при очаговом нефрите не бывает.
Профилактика.
Профилактика острог нефрита заключается в борьбе с инфекционными заболеваниями, могущими быть причиной болезни, а также в укреплении и закаливании организма. Очень важно тщательно лечить хроническое воспаление миндалин (тонзиллит), вплоть до оперативного их удаления. Лучшей профилактикой хронического нефрита является своевременное и рациональное лечение острого нефрита.
ЛЕЧЕНИЕ НЕФРИТА.
Лечение как острого, так и хронического нефрита должно проводится под систематическим наблюдением врача.
Больные острым нефритом должны соблюдать строгий постельный режим.
В первые 2 дня больному целесообразно назначить почти полное голодание. Можно употреблять лишь 100г сахара и 2 стакана воды. В дальнейшем назначается диета с ограничением содержания поваренной соли в пище (не более 5г в сутки) и уменьшением количества жидкости (от 800мл до 1л в сутки), а также животных белков (мяса). Сроки постельного режима и общей нетрудоспособности больного решаются врачом в каждом отдельном случае индивидуально.
При Сердечной недостаточности и Гипертонии проводится симптоматическое лечение по общим правилам:
- Сердечные гликозиды,
- Мочегонные средства (гипотиазид, фуросемид),
- Ингибиторы АПФ,
- Бета-блокаторы. Назначают препараты в зависимости от состояния больного, сопутствующих заболеваний.
Для усиления диуреза и предупреждения Отека мозга, Эклампсии необходима:
- Дегидратационная терапия - Мочегонные средства,
- При остром нефрите назначается Антибактериальная терапия (Антибиотики -- Пенициллин, Ампициллин, Эритромицин).
Нельзя ! Фуродонин, Сульфаниламиды, Аминогликозиды, Нестероиды, Пиперидиновая кислота, Неграм, Палин, Фторхинолы.
При хроническом нефрите в разные периоды болезни - разное лечение.
В период затишья требуется соблюдение соблюдение общего режима (остерегаться инфекционных заболеваний, простуды, промокания одежды, переутомления) и ограничение в питании (запрещаются соленые и копченые изделия, консервы, пряности и пр.)
Необходимо обеспечить в квартире сухой и теплый климат. В периоды обострения лечение такое же, как и при остром нефрите.
Лечение очагового нефрита заключается в радикальном лечении тех воспалительных, инфекционных очагов (хронич. тонзиллит, заболевание зубов, воспаления желчного пузыря и пр.), которые послужили причиной его развития.
При Осложнениях.
При Значительных Отеках -- Срочно!
- Фуросемид --- в/в стр. 40 -1000 мг.
- Морфий --- 5-10 мл. в/в стр.однократно
- Кровопускание --- не менее 400 мл
Нельзя! Сердечные гликозиды (может быть брадикардия)
При Энцефалопатии с Эклампсией - сильная головная боль, тошнота, рвота.
- Магний сульфат в/в
- Фуросемид в/в
- Диазепам в/в, друг за другом.
Интерстициальный нефрит — это острое или хроническое негнойное воспаление стромы и канальцев почек, обусловленное гиперергической иммунной реакцией. Проявляется болями в пояснице, нарушением диуреза (олигоанурией, полиурией), интоксикационным синдромом. Диагностируется с помощью общего и биохимического анализов мочи, крови, УЗИ почек, определения β2-микроглобулина, гистологического исследования биоптата. Схема лечения сочетает детоксикацию при отравлениях, этиопатогенетическую терапию основного заболевания с назначением иммуносупрессоров, антигистаминных средств, антикоагулянтов, антиагрегантов. В тяжелых случаях требуется проведение ЗПТ, трансплантация почки.
МКБ-10
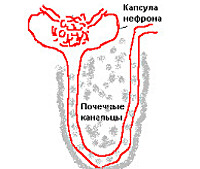
Общие сведения
Особенностью интерстициального нефрита является вовлечение в патологический процесс межуточной ткани, тубулярных структур, кровеносных и лимфатических сосудов без распространения на чашечно-лоханочную систему и грубой гнойной деструкции органа. Поскольку ведущую роль в патогенезе расстройства играет тубулярная дисфункция, в настоящее время заболевание принято называть тубулоинтерстициальным нефритом (ТИН).
По данным масштабных популяционных исследований, острые варианты интерстициального воспаления составляют до 15-25% всех случаев острого повреждения почек. Распространенность хронических форм заболевания по результатам пункционной нефробиопсии колеблется от 1,8 до 12%. Патология может развиться в любом возрасте, однако чаще наблюдется у 20-50-летних пациентов.

Причины
Поражение ренального канальцевого аппарата и межуточной ткани имеет полиэтиологическую основу, при этом роль отдельных повреждающих факторов отличается в зависимости от характера течения процесса. Основными причинами острого негнойного интерстициального воспаления почек, по наблюдениям специалистов в сфере урологии и нефрологии, являются:
- Прием нефротоксичных препаратов. Более 75% случаев острого тубулоинтерстициального нефрита развивается у чувствительных пациентов после приема антибиотиков, сульфаниламидов, НПВС, реже — тиазидных диуретиков, противовирусных средств, анальгетиков, барбитуратов, иммунодепрессантов.
- Аналогичный эффект могут вызывать вакцины и сыворотки.
- Системные процессы. У 10-15% больных патологические изменения в интерстициальной ткани и канальцах ассоциированы с аутоиммунными болезнями (синдромом Шегрена, СКВ), саркоидозом, лимфопролиферативными заболеваниями. В эту группу причин также входят случаи метаболических нарушений (гиперурикемии, оксалатемии) и острых токсических нефропатий.
- Инфекционные агенты. Хотя воспаление носит негнойный характер, у 5-10% пациентов оно возникает на фоне или после перенесенного инфекционного процесса. Интерстициальные формы нефрита могут осложнить течение бруцеллеза, иерсиниоза, цитомегаловирусной инфекции, лептоспироза, риккетсиоза, шистоматоза, токсоплазмоза, других инфекций, сепсиса.
- Неустановленные факторы. До 10% случаев внезапно развившегося нефрита с поражением интерстиция, канальцев имеют неуточненную этиологию и считаются идиопатическими. У части пациентов острая почечная патология сочетается с клиникой воспаления сосудистой оболочки глаз (синдром тубулоинтерстициального нефрита с увеитом).
Как и острые формы заболевания, хронический тубулоинтерстициальный нефрит может сформироваться на фоне длительного приема нефротоксичных лекарственных средств (в первую очередь НПВС, цитостатиков, солей лития), отравления ядами (солями кадмия, свинца). Патология часто возникает у пациентов с метаболическими расстройствами (подагрой, цистинозом, повышенными уровнями оксалатов, кальция в крови), аллергическими и аутоиммунными болезнями.
Хронический ТИН осложняет течение туберкулеза, заболеваний крови (серповидно-клеточной анемии, синдрома отложения легких цепей). У больных с аутосомно-доминантной тубулоинтерстициальной болезнью негнойный нефрит имеет наследственную основу. При длительной постренальной обструкции мочевыводящих путей (везикоуретеральном рефлюксе, аденоме предстательной железы, мочеточниково-влагалищных свищах и т. п.), атеросклерозе ренальной артерии, гломерулопатиях хроническое интерстициальное воспаление является вторичным.
Патогенез
Механизм развития интерстициального нефрита зависит от характера, интенсивности действия повреждающего фактора. Зачастую воспаление имеет аутоиммунную основу и провоцируется осаждением циркулирующих в крови иммунных комплексов (при лимфопролиферативных процессах, системной красной волчанке, приеме нестероидных противовоспалительных средств) или антител к базальной мембране канальцев (при интоксикации антибиотиками, отторжении трансплантата).
При хронизации процесса важную роль играет патологическая активация макрофагов и T-лимфоцитов, вызывающих протеолиз тубулярных базальных мембран и усиливающих перекисное окисление с образованием свободных радикалов. Иногда канальцевый эпителий повреждается в результате селективной кумуляции и прямого разрушающего действия нефротоксичного вещества, реабсорбируемого из первичной мочи.
Локальное выделение медиаторов воспаления в ответ на действие повреждающего фактора вызывает отек интерстиция и спазм сосудов, который усугубляется их механическим сдавлением. Возникающая ишемия почечной ткани потенцирует дистрофические изменения в клетках, снижает их функциональность, в части случаев провоцирует развитие папиллярного некроза и массивную гематурию.
Из-за повышения давления в канальцах и снижения эффективного плазмотока вторично нарушается фильтрующая способность гломерулярного аппарата, что приводит к почечной недостаточности и увеличению уровня сывороточного креатинина. На фоне отека межуточной ткани и повреждения канальцевого эпителия снижается реабсорбция воды, усиливается мочевыделение.
При остром течении нефрита постепенное уменьшение отека интерстициального вещества сопровождается восстановлением ренального плазмотока, нормализацией скорости клубочковой фильтрации и эффективности канальцевой реабсорбции. Длительное присутствие повреждающих агентов в сочетании со стойкой ишемией стромы на фоне нарушений кровотока влечет за собой необратимые изменения эпителия и замещение функциональной ткани соединительнотканными волокнами.
Склеротические процессы усиливаются за счет стимуляции пролиферации фибробластов и коллагеногенеза активированными лимфоцитами. Существенную роль в возникновении гиперергической воспалительной реакции играет наследственная предрасположенность.
Классификация
При систематизации клинических форм интерстициального нефрита принимают в расчет такие факторы, как наличие предшествующей патологии, остроту возникновения симптоматики, развернутость клинической картины. Если острое межуточное воспаление развивается у ранее здоровых пациентов с интактными почками, процесс считается первичным. При вторичном тубулоинтерстициальном нефрите почечная патология осложняет течение подагры, сахарного диабета, лейкемии и других хронических болезней. Для прогнозирования исхода заболевания и выбора оптимальной терапевтической тактики важно учитывать характер течения воспалительного процесса. Урологи и нефрологи различают две формы интерстициального воспаления:
- Острый нефрит. Возникает внезапно. Сопровождается значительными морфологическими изменениями стромы, канальцев, зачастую – обратимыми. Гломерулы обычно не повреждаются. Протекает бурно с выраженной клинической симптоматикой тубулярного поражения и вторичного нарушения клубочковой фильтрации. Часто наблюдается быстрое двухстороннее снижение или полное прекращение функции почек. Острые формы межуточного нефрита служат причиной 10-25% острой почечной недостаточности. Несмотря на серьезный прогноз, своевременное назначение адекватной терапии позволяет восстановить функциональные возможности органа.
- Хронический нефрит. Морфологические изменения развиваются постепенно, преобладают процессы фиброзирования интерстициальной ткани, атрофии канальцевого аппарата с его замещением соединительной тканью и исходом в нефросклероз. Возможна вторичная гломерулопатия. Симптоматика нарастает медленно, при выраженных склеротических процессах является необратимой. У 20-40% пациентов с хронической почечной недостаточностью нарушение фильтрующей функции почек вызвано именно тубулоинтерстициальным нефритом. Прогноз заболевания серьезный, при возникновении ХПН необходимо проведение ЗПТ и пересадка почки.
При остром воспалении оправдано выделение нескольких вариантов заболевания с разной выраженностью симптомов. Для развернутой формы нефрита характерна классическая клиническая картина. Отличительной особенностью тяжелого воспаления является ОПН с анурией, требующая срочного проведения заместительной почечной терапии. При благоприятно протекающем абортивном воспалении отсутствует олигоанурия, преобладает полиурия, концентрационная функция восстанавливается за 1,5-2 месяца. При развитии интерстициального очагового нефрита симптоматика стертая, превалирует нарушение реабсорбции мочи.
Симптомы интерстициального нефрита
Признаки заболевания неспецифичны, сходны с проявлениями других видов нефрологической патологии. Клиника зависит от особенностей развития воспалительного процесса. При остром нефрите и обострении хронического воспаления наблюдаются нарушения общего состояния — головная боль, ознобы, лихорадка до 39-40° С, нарастающая слабость, утомляемость. Возможно повышение артериального давления. В моче появляется кровь.
Пациент жалуется на сильные боли в пояснице, количество мочи резко уменьшается вплоть до анурии, которая впоследствии сменяется полиурией. При прогредиентном заболевании больного беспокоят тупые боли в области поясницы, незначительное снижение объема суточной мочи, папулезная сыпь. Иногда наблюдается субфебрилитет. О возможном снижении фильтрационной способности органа при хроническом варианте нефрита свидетельствует появление симптомов уремической интоксикации — тошноты, рвоты, кожного зуда, сонливости.
Осложнения
При отсутствии адекватной терапии острый интерстициальный нефрит зачастую переходит в хроническую форму. Изменения в почечном интерстиции со временем приводят к снижению количества функционирующих нефронов. Следствием этого является развитие хронической почечной недостаточности, инвалидизирующей пациента и требующей проведения заместительной терапии. Воспалительный процесс может вызвать активацию ренин-ангиотензин-альдостероновой системы, стимулировать повышенный синтез вазоконстрикторных веществ, что проявляется стойкой артериальной гипертензией, рефрактерной к медикаментозной терапии. Нарушение синтеза эритропоэтинов при хронических нефритах интерстициального типа становится причиной тяжелых анемий.
Диагностика
В связи с неспецифичностью клинической симптоматики при постановке диагноза интерстициального нефрита важно исключить другие причины острой или хронической нефропатии. Как правило, окончательная диагностика заболевания проводится на основании результатов гистологического исследования с учетом вероятных повреждающих факторов. Рекомендованными методами лабораторно-инструментального обследования являются:
- Общий анализ мочи. Характерна протеинурия — от небольшой и умеренной (суточное выделение с мочой 0,5-2 г белка) до нефротической (более 3,5 г белка /сут). У большинства больных определяется эритроцитурия, лейкоцитурия с наличием эозинофилов и лимфоцитов в моче. Возможна цилиндрурия. В анализе отсутствуют бактерии. Плотность мочи зависит от формы и стадии нефрита.
- УЗИ почек. Для острого интерстициального процесса типичны нормальные или несколько увеличенные размеры почек, повышение кортикальной эхогенности. При хроническом нефрите органы уменьшены, эхогенность усилена, у некоторых пациентов отмечается деформация контура. Исследование дополняют УЗДГ почек, выявляющим нарушение ренальной гемодинамики.
- Биохимический анализ крови. Результаты показательны при возникновении почечной недостаточности. Характерными признаками нарушения гломерулярной фильтрации служат повышение сывороточных уровней креатинина, мочевой кислоты, азота. Соответствующие изменения выявляются при проведении нефрологического комплекса и подтверждаются пробой Реберга.
- Бета-2-микроглобулин. Специфическим маркером нарушения реабсорбции в тубулярном аппарате является повышение экскреции β2-микроглобулина с мочой и снижение его уровня в крови. При межуточном нефрите сывороточная концентрация белка, определенная иммунохемилюминесцентным методом, не превышает 670 нг/мл, а его содержание в моче составляет более 300 мг/л.
- Пункционная биопсия почек. При остром процессе исследование биоптата позволяет обнаружить отек интерстиция, его инфильтрацию эозинофилами, плазмоцитами, мононуклеарные инфильтраты в перитубулярном пространстве, вакуолизацию канальцевого эпителия. О хроническом нефрите свидетельствует лимфоцитарная инфильтрация, атрофия канальцев и склероз стромы.
При хроническом интерстициальном воспалении наблюдается значительное снижение уровня эритроцитов и гемоглобина в общем анализе крови, при остром варианте нефрита возможна эозинофилия. Соответственно тяжести нарушений могут изменяться показатели электролитного баланса крови: увеличиваться или уменьшаться содержание калия, снижаться концентрации кальция, магния, натрия. При подозрении на возможную связь нефрита с системными заболеваниями дополнительно назначают анализы на выявление волчаночного антикоагулянта, антител к ds-ДНК, рибосомам, гистонам и другим нуклеарным компонентам. Часто определяется повышение уровней иммуноглобулинов — IgG, IgM, IgE.
Дифференциальная диагностика проводится между различными патологическими состояниями, которые осложняются интерстициальным воспалением. Заболевание также дифференцируют с острым, хроническим и быстропрогрессирующим гломерулонефритом, пиелонефритом, мочекаменной болезнью, опухолями почек. Кроме уролога и нефролога больным с подозрением на интерстициальный иммуновоспалительный процесс могут быть показаны консультации ревматолога, аллерголога-иммунолога, токсиколога, инфекциониста, фтизиатра, онколога, онкогематолога.
Лечение интерстициального нефрита
План ведения пациента определяется клинической формой и этиологическим фактором нефрологической патологии. Больных с симптоматикой острого межуточного нефрита экстренно госпитализируют в палату интенсивной терапии урологического или реанимационного отделения. При хроническом течении воспаления рекомендована плановая госпитализация в нефрологический стационар.
Основными терапевтическими задачами являются прекращение поступления и вывод из организма химического вещества, спровоцировавшего токсическое повреждение или гиперергическую иммуновоспалительную реакцию, десенсибилизация, детоксикация, стабилизация основного заболевания при вторичных формах нефрита, коррекция метаболических расстройств. С учетом стадии и течения болезни назначаются:
- Этиопатогенетическая терапия основного заболевания. Устранение причины, вызвавшей тубулоинтерстициальное воспаление, при отсутствии необратимых изменений канальцев и стромы позволяет быстрее нормализовать реабсорбционную и фильтрующую функции. При острых процессах, спровоцированных токсическими воздействиями, эффективны антидоты, энтеросорбенты, методы экстракорпоральной детоксикации. Грамотное лечение системных процессов направлено на предупреждение раннего развития ХПН.
- Иммуносупрессоры. При неэффективности детоксикационной терапии интерстициального медикаментозного нефрита, идиопатических формах заболевания, аутоиммунных болезнях часто применяют кортикостероиды в комбинации с антигистаминными средствами. Глюкокортикостероиды уменьшают отек межуточного вещества, ослабляют активность иммунного воспаления, противогистаминные препараты снижают выраженность гиперергического ответ. При дальнейшем нарастании симптоматики назначают цитостатики.
- Симптоматическое лечение. Поскольку острая почечная дисфункция зачастую сопровождается метаболическими расстройствами, пациентам с тубулоинтерстициальным нефритом показана интенсивная инфузионная терапия. Обычно под контролем диуреза вводят коллоидные, кристаллоидные растворы, препараты кальция. При аутоиммунных заболеваниях рекомендован прием антикоагулянтов, антиагрегантов.
- Для купирования возможной артериальной гипертензии используют блокаторы рецепторов ангиотензина.
При нарастании почечной недостаточности для предотвращения тяжелых уремических расстройств проводится заместительная терапия (перитонеальный диализ, гемодиализ, гемофильтрация, гемодиафильтрация). Больным с исходом хронического воспаления в выраженные склеротические изменения интерстициального вещества, атрофию канальцев и гломерул требуется трансплантация почки.
Прогноз и профилактика
При ранней диагностике и назначении адекватной этиотропной терапии полное выздоровление наступает более чем у 50% больных. Прогноз при интерстициальном нефрите благоприятный, если у пациента сохраняются нормальные показатели скорости гломерулярной фильтрации. Для предупреждения развития заболевания необходимо своевременное лечение инфекционных болезней почек, системных поражений соединительной ткани, ограничение приема нефротоксических препаратов (НПВС, антибиотиков из группы тетрациклина, петлевых диуретиков).
Меры индивидуальной профилактики нефрита включают употребление достаточного количества жидкости, отказ от самостоятельного приема лекарственных препаратов, прохождение регулярных медицинских осмотров, особенно при работе с производственными ядами.
Читайте также:


