Что такое вирус австралийской лихорадки
Ку-лихорадка (коксиеллёз, риккетсиоз Q, австралийская болезнь, среднеазиатская лихорадка) – это инфекционное, природно-очаговое заболевание. Эту инфекции вызывают грамотрицательные бактерии Coxiella burnetti.
Ку-лихорадка, чаще всего, встречается во Франции и Австралии. Но, можно столкнуться в любом месте, кроме Новой Зеландии. Считается одной из самых заразных в мире, из-за того, что для развития заболевания достаточно проникновения одной бактерии.
Как распространяется Ку-лихорадка
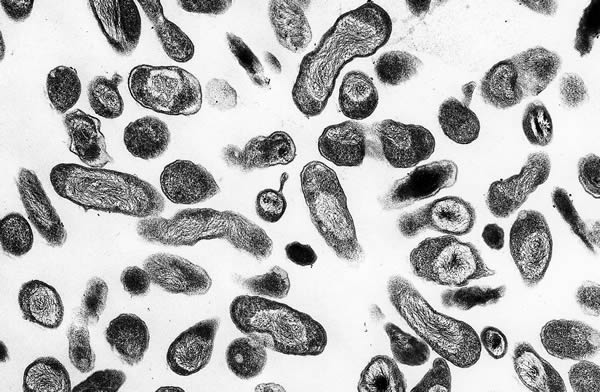
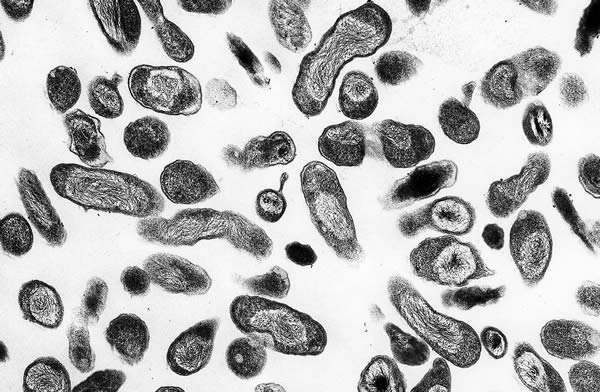
Бактерии Coxiella burnetii.
Coxiella burnetii присутствует в молоке, моче и кале инфицированных животных. После высыхания, бактерия начинает парить в воздухе и заражать ингаляционным путем. Бактерии Ку-лихорадки долго остаются живыми. Для заражения достаточно проникновения в организм всего одной бактерии.
Пути заражения – это, прежде всего, вдыхание, а также через контакт с инфицированным животным, контакт с кровью инфицированного человека или половой контакт (но такие случаи заражения человека от человека редки).
Симптомы острой Ку-лихорадки
Ку-лихорадка делится на две формы: острую и хроническую.
Инкубационный период острой формы лихорадки – 2-6 недель. Часто процесс протекает бессимптомно.
Если симптомы появляются, то, как правило, это:
- резкие и частые симптомы гриппа;
- лихорадка (у 88-100% больных), которая проходит через 5-14 дней;
- усталость (у 97-100% больных);
- боли в мышцах (у 47-69% больных);
- головные боли (у 68-98% больных);
- озноб (у 68-88% больных);
- сухой кашель (у 24-90% больных);
- воспаление легких со сравнительно мягким ходом;
- гепатит.
К более редким симптомам острой формы Ку-лихорадки относятся:
У 1% больных появляются симптомы, связанные с сердечно-сосудистые системой и неврологические симптомы:
У 20% больных во Франции появляются кожные изменения, как правило, узловатая эритема.
Симптомы хронической Ку-лихорадки
Хроническая форма Ку-лихорадки встречается гораздо реже, чем острая. Всего у нескольких процентов больных острая форма лихорадки превращается в хроническую. Через несколько месяцев и даже лет после заражения.
Наиболее подвержены риску развития хронической болезни:
- люди с пороками сердца;
- люди, у которых иммунная система не работает должным образом.
Основным симптомом хронической Ку-лихорадки является эндокардит. У больных могут возникнуть также:
- невысокая температура;
- усталость;
- озноб;
- боли в суставах;
- ночная потливость.
У 10% больных появляется синдром хронической усталости.
Другие признаки Ку-лихорадки – это общесистемные симптомы:
- сосудистые заболевания (аневризм);
- костно-суставные (артрит);
- акушерские (выкидыш);
- печеночные (желтуха);
- дыхательные (фиброз);
- почечные (воспаление клубочков).
Профилактика и лечение Ку-лихорадки
Для диагностики заболевания проводится несколько исследований. Это рентген грудной клетки и консультация кардиолога, чтобы выявить эндокардит, а также серологические тесты, показывающие наличие антител против Coxiella burnetti.
Лучшим способом профилактики Ку-лихорадки является прививка. В Австралии, где наиболее часто встречается это заболевание, была изобретена вакцина против Ку-лихорадки.
Вакцинируют, в первую очередь, лиц имеющих непосредственный контакт с животными:
- ветеринары и сотрудники ветеринарной медицины;
- фермеры;
- лица, занимающиеся перевозкой животных;
- работники лабораторий;
- работники предприятий мясной отрасли.
Ку-лихорадка у людей в острой форме, как правило, проходит сама по себе через 2 недели. Антибиотики могут сократить продолжительность болезни, особенно, если принять их в течение 3 дней после появления первых симптомов.
При хронической форме болезни, как правило, применяется госпитализация. При острой лихорадке в основном применяется оксициклин, а при хронической доксициклин и гидроксихлорохин. В случае возникновения повреждений сердечной мышцы проводится хирургическое лечение.
Для предотвращения заражения бактериями, следует пастеризовать молоко, избегать контакта с больными животными, а также проводить вакцинацию животных и их регулярное исследование.
Риску заражения подвержены люди любого возраста, а особенно этнические австралийцы, проживающие на территории материка с рождения или приезжие, не имеющие иммунитета к данной инфекции. Впервые заболевание было зарегистрировано в 1928 году в Австралии (долина реки Росс). Возбудитель заболевания – вирус Росс-Ривер, семейство Togavmdae, род Alfavirus (альфавирусы). Возможно, вирус циркулирует в крови кенгуру. Кроме того, другие сумчатые млекопитающие так же могут быть опасными и являться носителями вируса. Болеют им и мелкие полевые грызуны. Переносчиками заболевания от животных к людям являются комары. Они же откладывают яйца, которые уже являются резервуарами вируса. Достоверный исходный источник вируса не определен. Характерно, что приезжие и обитатели сельской местности в первую очередь подвергаются заболеванию, возможно, из-за отсутствия иммунитета или элементарных знаний о средствах защиты от данной инфекции.
Как происходит заражение и развитие инфекции?
Заражение происходит вследствие укуса комара или контакта с другим носителем вируса, например, кенгуру или валлаби. Особому риску заражения подвергаются ветеринары, работающие с этими животными, а также люди, много времени проводящие на природе или возле воды. Во многих областях Австралии лихорадка Росс-Ривер довольно распространена. Особой частотой возникновения инфекции могут похвастаться населенные пункты, расположенные вблизи рек или озер, с теплым, влажным климатом. Такие места благоприятны для размножения комаров. Вспышки также происходят, когда выпадает большое количество осадков, если случаются приливы и колебания температуры. Эти условия так же благоприятны для увеличения численности комариных популяций.
Наилучшими методами диагностики являются анализы крови: общий и на антитела к вирусу. Анализы крови помогают исключить различные типы артрита, поскольку симптомы таких заболеваний (неинфекционного характера) могут походить друг на друга.
Большинство больных полностью выздоравливают после вирусной инфекции за несколько недель. Иногда на выздоровление может понадобиться до нескольких месяцев.
Симптомы и проявления лихорадки Росс-Ривер
К настоящему времени клиническая картина инфекции и патогенез изучены в малой степени. В Новой Гвинее и некоторых островах Тихого океана распространяется инфекция вследствие укусов таких комаров, как Ае aegypti и Ае polynesiensis. Общий период инкубации инфекции составляет около 10 дней. Симптомы обычно начинаются внезапно. В основной массе - это боль в мышцах, боли суставов, которые мешают больному полноценно двигаться. Инфекция поражает коленные, локтевые, запястные и голеностопные суставы, фактически лишая больного возможности двигаться самостоятельно. Кроме болевых ощущений часто возникает отек, который затрагивает не только периартикулярные ткани, но и сухожилия.
Это проявляется в возникновении серозных артритов. Это заболевания сопровождается скоплением вокруг сустава экссудата, то есть жидкости. Чаще всего страдает голеностоп и колено. Эти симптомы характерны примерно для одной трети больных.
Примерно у трех из десяти человек симптомы заболевания проявляются лишь на 21 день после заражения. Первый симптом – это сыпь на конечностях, которая не проходит около недели или даже более. Сыпь мелкая, красного цвета, держится больше недели, иногда проходит через десять дней. Кстати, появление сыпи иногда ошибочно принимают за проявление другого инфекционного заболевания, например, краснухи или кори. Так происходит потому, что присутствует болевой синдром, ломота в теле и иногда светобоязнь.
Лихорадка Росс-Ривер сопровождается головной болью, усталостью, ознобом и высокой температурой. Эти симптомы возникают наравне с проявлениями артрита. В редких случаях инфекция приводит даже к отеку пальцев рук, болезненности движений пальцев. Больной не в состоянии крепко сжать кулак или поднять тяжесть. Боль может распространяться не только на непосредственно сустав, но и на окружающие его ткани – мышечные, а также сухожилия и связки.
Осложнения, вызываемые лихорадкой Росс-Ривер:
- ревматоидный артрит,
- псориатический артрит,
- анкилозирующий спондилит,
- остеоартрит;
- депрессия;
- пневмония;
- инфекции мочевыводящих путей;
- тромбоцитопения.
Лечение лихорадки Росс-Ривер проводят медикаментозно (таблетками, без внутривенных или внутримышечных инъекций). Пока симптомы заболевания сохраняются, лечение помогает снизить интенсивность болевых ощущений и снять отечность суставов. У некоторых больных симптомы сохраняются или приходят и уходят в течение года или более, но это бывает редко. Вирус не вызывает какого-либо постоянного повреждения суставов, и они полностью восстанавливаются примерно за год. После того как человек перенес вирус Росс-Ривер, у него вырабатывается пожизненный иммунитет к данному виду вируса.
Лечение осуществляется такими препаратами:
- аспирин, парацетамол;
- кортикостероиды в сочетании с аспирином и парацетамолом;
- нестероидные противовоспалительные препараты (показывают наилучший процент выздоровления).
Облегчение симптомов при активном начале лечения наступает уже на 5-й день болезни.
К сожалению, утвержденных методов лечения данной инфекции не существует. В зависимости от тяжести симптомов назначают соответствующее лечение, однако предугадать, какое лечение будет самым эффективным, невозможно. Чаще всего врачи назначают нестероидные противовоспалительные препараты и лекарства, снимающие боль, например обычный парацетамол или его производные. Вакцина от лихорадки Росс-Ривер на данном этапе не изобретена.
- питаться качественной пищей;
- больше отдыхать, находиться на свежем воздухе;
- дополнительно употреблять витамины, минеральные комплексы;
- соблюдать режим дня, вовремя ложиться спать, больше отдыхать;
- пить жидкость в умеренных количествах;
- неукоснительно следовать схеме лечения и соблюдать все рекомендации, предписанные врачом.
Возможный психологический дискомфорт, который доставляет артрит, отражается и на моральном состоянии больного. Человек становится раздражительным, злится по мелочам, может страдать от бессонницы или наоборот, быть излишне сонным. Для облегчения такого состояния можно принимать успокоительные препараты, согласовав дозировку и вид лекарства с врачом.
Профилактика лихорадки реки Росс
Находясь на территории Австралии, необходимо соблюдать меры предосторожности и правильно защищать себя от насекомых. К обязательным профилактически мерам относятся следующие:
- использование репеллентов;
- ношение одежды с рукавами, закрытой, из плотной натуральной ткани;
- активное использование эфирных масел, противомоскитных сеток и различных барьерных методов по защите от насекомых;
- отпугивающие аэрозоли и кремы необходимо наносить каждый раз перед выходом на улицу;
- защищать детей необходимо таким же способом, как и взрослых;
- репелленты для детей должны быть менее токсичными и подобранными с учетом возраста малыша;
- необходимо также заботиться и о профилактике заболевания у домашних животных, поскольку собак иногда тоже могут кусать комары;
- при контакте с потенциально заразным животным (валлаби или кенгуру) надевать перчатки или мыть руки (рекомендация для ветеринаров).
В целом профилактика комариных инфекций осуществляется лишь путем уменьшения вероятность укуса насекомых. В небольших, непромышленных масштабах, например, в условиях частного хозяйства, необходимо следить за тем, чтобы во дворе отсутствовали источники размножения и обитания комаров: старые шины, емкости с водой, старые пластиковые контейнеры, бессточные горшечные растения.
По материалам:
1.State Government of Victoria
2.Arthritis and Osteoporosis Victoria, Arthritis Foundation.
3.Queensland Government, Queensland Health
4.(CC) BY-NC-ND Department for Health and Ageing
Почему при беге и катании на велосипеде увеличивается риск заражения коронавирусом?
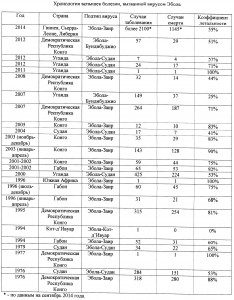
Крупная эпидемия лихорадки Эбола в Западной Африке (Гвинея, Сьерра-Леоне, Либерия) с февраля 2014 года по 14 августа 2014 года уже унесла жизни 1145 человек. Общее число случаев заражения (в том числе предположительные и вероятные) более 2100 человек. Регистрируются единичные случаи болезни среди прилетающих из Западной Африки в другие страны: Нигерию, США, Англию, Германию, Канаду. Грозит ли нам лихорадка Эбола?
Геморрагическая лихорадка Эбола.
Синонимы: болезнь, вызванная вирусом Эбола (БВВЭ),
лихорадка Эбола.
Лихорадка Эбола — это острая вирусная антропозоонозная (ею болеют и люди, и животные) инфекция с разными механизмами передачи и с природной очаговостью.
Это одна из многочисленных геморрагических лихорадок. Она относится к особо опасным заболеваниям и входит в число инфекций, которые могут стать причиной возникновения чрезвычайной ситуации в области санитарно-эпидемиологического благополучия населения страны.
История
Первые упоминания о лихорадке Эбола относятся к 1976 г., когда были зарегистрированы вспышки заболевания в Заире (в районе реки Эбола, откуда и название болезни) – 318 случаев заражения, из которых 280 закончились летально. Примерно в то же время возникла вспышка в Судане (284 случая, летальный исход у 151 человека). В обоих случаях из крови умерших выделили возбудитель, и при их сопоставлении выяснилось их антигенное и генетическое различие, поэтому вирусы были отнесены к разным подвидам (серотипам): Эбола-Заир и Эбола-Судан. Вспышка в Кении (1985 г.) изучалась мало. Во время вспышек заболевали сотни людей, летальность колебалась в пределах 53-90% случаев.
В 1989-1990 гг. вместе с импортом приматов (обезьян циномолгус Macaca fascicularis) в город Рестон (Вирджиния, США) был завезен другой тип вируса – Эбола-Рестон. Большинство инфицированные обезьян умерло; среди людей случаев инфекции выявлено не было.
Еще один вариант вируса был выделен от исследователя приматов из Кот-д’Ивуара, заразившегося при заборе материала от дикого шимпанзе. После полного выздоровления выяснилось, что возбудителем инфекции был новый вид вируса – Эбола-Кот-д’Ивуар (в настоящее время переименован в Эбола-Таи Форест).
Хронология вспышек болезни, вызванной вирусом Эбола
![]()
Заражение вирусом Эбола в России
Этиология

Возбудитель лихорадки Эбола – вирус, содержащий РНК. По структуре, патогенности и ареалу распространения выделены 5 подтипов вируса:
1. Эбола-Заир (Ebola-Zaire, EBO-Z, EBOV);
2. Эбола-Судан (Ebola-Sudan, EBO-S, SUDV);
3. Эбола-Таи Форест, ранее называвшийся Эбола-Кот-д’Ивуар (Ebola-Tai Forest, TAFV; Ebola-Cote d’Ivoire, Ebola-Ivory Coast, EBO-CI);
4. Эбола-Рестон (Ebola-Reston, EBO-R, RESTV);
5. Эбола-Бундибуджио (Ebola-Bundibugyo, BDBV).
Считается, что Эбола-Рестон не способен вызывать заболевание у человека. Самым вирулентным считается Эбола-Заир, Эбола-Судан и Эбола-Бундибуджио обладают меньшей вирулентностью, а Эбола-Таи Форест – наименее вирулентный.
Что происходит в организме человека после попадания в него вируса Эбола?
В течение инкубационного периода (от 2 до 21 дня), когда человек не заразен, вирус размножается в лимфоузлах, селезенке, возможно, и в других органах. Далее следует острое начало с лихорадкой. Поражение клеток и тканей организма связано как с непосредственным влиянием самого вируса, так и запускаемыми им аутоиммунными реакциями, когда антитела организма атакуют собственные клетки, распознавая их как чужеродные. Нарушается микроциркуляция, что клинически проявляется кровотечениями, отеками и ДВС-синдрором (свертывание крови в сосудах). В органах появляются некрозы и кровоизлияния. У инфицированного человека появляются симптомы гепатита, пневмонии, панкреатита, орхита и др. Антитела, необходимые для борьбы с вирусом, вырабатываются организмом поздно (это было выявлено при обследовании переболевших, но выживших людей).
Источники инфекции и пути передачи
Циркуляцию вируса в природе поддерживают летучие мыши (фруктоядные и насекомоядные), и именно они являются резервуаром возбудителя. Источниками инфекции являются шимпанзе, гориллы, обезьяны циномолгус. Они тоже болеют лихорадкой Эбола. Человек заражается при контакте с больными животными и их трупами. Человек бывает источником инфекции только при заболевании, носительство отсутствует. Возможность заразиться от человека возникает с появлением симптомов болезни и продолжается вплоть до выздоровления, которое при благоприятном исходе наступает через 2-3 месяца. У больного человека вирус выявляется в разных органах и биологических жидкостях: кровь, слизь носоглотки, моче, сперме (кстати, есть исследования, в ходе которых был выделен вирус Эбола в семенной жидкости человека, переболевшего инфекцией, на 61 день от момента выздоровления).
Вирус проникает в организм через повреждения на коже и слизистых оболочках. Передача возбудителя осуществляется по следующим путям:
1. прямым контактным путем (при уходе за больным животным, при заборе материала для исследования, при снятии шкур, разделке тушек, при приготовлении животных для употребления в пищу);
2. непрямым контактным путем (через зараженные кровью или другими выделениями предметы);
3. пищевой путь (при употреблении в пищу мозга зараженных обезьян);
4. парентеральный путь (переливание крови, операции, инъекции);
5. воздушно-капельная передача маловероятна, но предполагается.
Восприимчивость людей очень высокая. Иммунитет после перенесенной инфекции стойкий. Повторные случаи заболевания редки (их частота не более 5%). Для лихорадки Эбола характерна эндемичность: вирус циркулирует в зоне влажных тропических лесов Центральной и Западной Африки. Вспышки лихорадки случаются, в основном, весной и летом.
Признаки и симптомы
Лихорадка Эбола – тяжелая острая вирусная инфекция, начинающаяся внезапно с лихорадки, сильной слабости, мышечных болей, головной боли, боли в горле (т.е. как обычный грипп). Далее появляются рвота, диарея, сыпь, нарушение функции почек, печени, кровотечения (внутренние и наружные). В крови лабораторно отмечается снижение уровня лейкоцитов и тромбоцитов и повышение количества ферментов печени.
Для постановки диагноза сначала исключают целый ряд других инфекционных болезней, а окончательный диагноз ставят только в лабораторных условиях на основе проведения ряда тестов.
Вакцины и лечение
8 августа 2014 года ВОЗ признала лихорадку Эбола угрозой мирового масштаба. В целях обеспечения санитарно-эпидемиологического благополучия населения РФ Федеральная служба по надзору в сфере защиты прав потребителей и благополучия человека рекомендует учитывать предоставленную информацию при планировании поездок в зарубежные страны.

Лихорадка денге представляет собой острое вирусное заболевание с интоксикационными признаками, сопровождающееся мышечно-суставными болями, высокой температурой, а также мелкой сыпью в виде кровоизлияний точечного характера различной степени выраженности. По своему антигенному составу данный вирус схож с вирусами японского и западно-нильского энцефалитов и желтой лихорадки. Он не боится пересушивания и замораживания, но поддается ультрафиолетовому воздействию и нагреванию. Источниками и носителями данной инфекции помимо заболевшего человека являются летучие мыши и обезьяны.
Об источнике заражения лихорадкой денге
Вирус денге - что это? Возбудителем данной болезни, до середины 20-го века носившей название костоломной, или суставной, лихорадки, является вирус семейства Togaviridae рода Flavsvsrus. Насколько опасен вирус денге? Как передается данное заболевание? Наиболее всего лихорадка денге распространена в регионах с субтропическим и тропическим климатом: это Австралия, Южная Америка, Юго-Восточная Азия, Африка и прочие. Встречается данная болезнь и за пределами ареала ее распространения.

Обусловлено это миграцией инфицированных людей и ввозом комаров Aedes aegypti и Aedes albopictus – ее переносчиков. Этим насекомым свойственна легкая адаптация к холодным условиям, способность укрытия в микросредах, зимняя спячка и, соответственно, высокая выживаемость. Инфицированным крылатое насекомое становится через 1-2 недели после насыщения кровью зараженного человека и носит в себе приобретенный вирус денге, которого насчитывается 4 типа, около трех месяцев. Самка комара Aedes aegypti обитает в жилище человека, наибольшую активность проявляет при температуре 25-28 °С и кусает только днем. Излюбленное время укуса комара Aedes albopictus – раннее утро либо вечерние часы перед закатом.
Являясь высоковосприимчивой особью, вирус лихорадки денге человек может подхватить после первого же укуса. Размножение попавшего в организм вируса происходит в течение 3-5 дней в сосудах и лимфоузлах. Затем его частицы проникают в кровь и обусловливают развитие вирусемии, клинически проявляющейся лихорадочно-интоксикационным синдромом. Далее вирус денге попадает в ткани и органы; по мере его накопления в крови наступает купирование клинической симптоматики. Более всего заболеваемости лихорадкой денге подвержены лица, приехавшие в регионы распространения данного заболевания, пожилые и ослабленные люди и дети, среди которых наиболее всего отмечаются случаи летального исхода, особенно у малышей в возрасте до 1 года.
Самые массовые эпидемии вируса денге
За последние десятилетия в мире наблюдается значительное повышение числа людей, которых поразил вирус лихорадки денге. Так, в 1981 году на Кубе этот вирус охватил примерно 350 000 человек, 10 000 из которых подверглись его тяжелой форме, а 158 умерли. В 1980 году в Китайской Народной Республике заболели почти 440 000 человек, летальный исход наступил для 54 из них. Впервые тяжелая денге была распознана в 1950 году, во время эпидемий данного заболевания в Таиланде и на Филиппинах. Этот вид лихорадки, поражающий в настоящее время население большинства латиноамериканских и азиатских стран, является одной из ведущих причин госпитализации и смертности в этих регионах детской категории населения. Крупные эпидемии связаны с проникновением несвойственного типа вируса в определенный регион.
Формы лихорадки денге
При заражении лихорадкой денге в течение 5-7 дней (иногда от 3 до 15 дней) сохраняется инкубационный период, после чего происходит активное проявление симптомов, из которых можно сложить цельную клиническую картину. В некоторых случаях выделяется продромальный период, сообщающий о начале болезни до момента появления определенных клинических признаков; наблюдается состояние, очень напоминающее предгриппозное: постоянный озноб, суставные и головные боли, всеобщая слабость, разбитость. Вирус денге, симптомы которого всегда включают резкое повышение температуры, протекает в двух формах: классической, характеризующейся доброкачественным течением болезни, и геморрагической, с высоким процентом случаев летального исхода.
Лихорадка денге: симптомы болезни
Классическая (доброкачественная) форма протекает достаточно благоприятно. При этом характеризуется определенной динамикой пульса: сначала он учащен, через 2-3 дня показатель количества ударов в минуту составляет 40 раз, что говорит о возникновении брадикардии. Лихорадка Денге, инкубационный период которой составляет около одной недели, в классической форме проявляется двумя заходами: в первые сутки происходит резкое повышение температуры до 38-41 °С, через 3-4 дня - ее нормализация.

Затем снова повторный подъем до высокой отметки – основной признак того, что в организме присутствует вирус денге. Симптомы, проявляющиеся попутно с повышением температуры:
- увеличение лимфатических узлов;
- сильный озноб;
- выраженная тахикардия;
- слабость, вялость, боязнь света;
- насморк;
- давящая боль в области глазных яблок;
- головная боль, отечность лица;
- нарушение аппетита, сна;
- появление горечи во рту;
- мышечная и суставная боль, на фоне которой может произойти обездвиживание больного;
- рвота, бред, нарушение сознания – при тяжелом течении болезни.
Вирус денге, поражая организм человека, с первого дня обусловливает кардинальное изменение его внешнего вида: у больного ярко гиперемировано лицо, обложен язык, появляется зернистость на мягком небе, выражена инъекция сосудов склер, по причине светобоязни прикрыты глаза.
Сыпь – главный признак лихорадки денге
Примерно на 6-й день, во вторую лихорадочную волну, на теле наблюдается появление сыпи – главный признак лихорадки денге. В некоторых случаях данного симптома может и не наблюдаться. Сначала сыпь локализируется в области груди, затем распространяется по всему телу, захватывая конечности. Сыпь обильная, представляет собой пятна разного размера, мелкоточечные кровоизлияния и папулы красного оттенка. Все это сопровождается сильным зудом и шелушением. В завершающий период болезни еще на протяжении 4-8 недель больной чувствует слабость, астению, мышечные и суставные боли, снижение аппетита, страдает бессонницей.
После выздоровления у пациентов происходит вырабатывание стойкого пожизненного иммунитета к типу вируса, вызвавшего конкретный случай заражения, но сохраняется риск повторного заболевания, обусловленного иным типом инфекции. Классическая форма заболевания возникает, если заражение происходит впервые, геморрагическая является следствием вторичного инфицирования жителей эндемичной местности либо первичного заражения новорожденных, унаследовавших от матери антитела. Промежуток между начальным и вторичным заражением может составлять от нескольких месяцев до пяти лет.
Описание геморрагической формы заболевания
Вирус денге (фото проявлений болезни представлено ниже) в геморрагической форме протекает тяжелее, чем классический, и характеризуется высоким процентом смертности. Начинается он внезапно и на начальной стадии сопровождается высокой температурой тела, резким понижением артериального давления, сильной тошнотой, многократной рвотой, острыми болями в области живота, кашлем, обильным жидким стулом, развитием пятнисто-папулезной сыпи по телу с распространением на лицо.

Имеет место увеличение лимфоузлов и печени, гиперемия зева и миндалин, появление кровяных высыпаний на теле, кровоизлияний в слизистую оболочку желудка, кишечника и головного мозга, маточных кровотечений. Состояние больного стремительно ухудшается, происходит нарастание слабости.
Различается 4 степени геморрагической формы лихорадки денге:
- 1-я степень. Сопровождается лихорадкой, признаками общего отравления организма, сгущением крови.
- 2-я степень. К признакам 1-й степени добавляются внезапные кровотечения (из десен, внутрикожные, желудочно-кишечные). Анализ крови показывает выраженную тромбоцитопению и гемоконцентрацию.
- 3-я степень. Признаки 2-й степени плюс возбужденное состояние, сердечно-сосудистая недостаточность.
- 4-я степень. Все симптомы 3-й степени, запредельно низкое артериальное давление и глубокий шок.
3-я и 4-я степени иначе называются шоковым синдромом денге, возникающим на 3-6-й день болезни. При обследовании пациента в самый пик лихорадки отмечается неестественная бледность лица, посинение губ, уменьшение пульсового давления, общее беспокойство, липкие холодные конечности, тахикардия, а также:
- нарушение сознания;
- судороги отдельных мышечных групп;
- резкое понижение артериального давления;
- расширение зрачков;
- рефлекторное угнетение;
- синюшность и холодность кожных покровов.
Длительность шока малопродолжительна: больной может скончаться в течение 12-24 часов. Именно в этот период и наблюдается самое большое число летальных исходов, показатель которых в среднем составляет 5-20 % от числа заболевших геморрагической лихорадкой денге. Больные, которым удалось пережить пик заболевания, начинают стремительно идти на поправку. Благоприятным прогностическим признаком является восстановление аппетита. Второй волны подъема температуры при геморрагической форме, как правило, не бывает. Осложнениями данной болезни являются психоз, пневмония, отит, энцефалит, полиневрит, менингит, тромбофлебит, паротит.
Лихорадка денге: диагностика
Распознавание лихорадки денге происходит с учетом эпидемиологических предпосылок: пребывания в эндемичной зоне, уровня заболеваемости, вспышек инфекции, укусов москитов. Болезнь легко диагностируется в период эпидемических вспышек по определяющим ее признакам: двухволновая лихорадка, артралгия (боли в суставах), экзантема (сыпь), миалгия (мышечные боли), лимфаденопатия (увеличение в размерах лимфоузлов). Вспомогательным показателем может являться проба жгута - подкожное кровоизлияние после аппликации жгута либо манжеты на область локтевого сгиба.
Ключевые показатели для диагностирования лихорадки денге:
- резкое начало, высокая температура длительностью около недели;
- рвота кровью, носовые кровотечения, кровоизлияния в кожу, красные пятна на коже, кровотечения из десен;
- геморрагические симптомы с положительной пробой жгута;
- гемоконцентрация, увеличение печени в размерах, тромбоцитопения не более 100*109/л, повышение гематокрита не меньше чем на 20 %.
Шоковый синдром денге определяют:
- по быстрому слабому пульсу со снижением пульсового давления;
- гипотензии;
- липкой, холодной коже;
- беспокойному состоянию.
Лабораторно заболевание подтверждают в первые два-три дня выделением вируса из крови и по выявлению повышения в парных сыворотках титра антител (РТА, РСК, реакция нейтрализации). Данный анализ характеризуется более точными результатами, но для такого рода исследований требуется специально оснащенная лаборатория. Можно провести серологические тесты, которые на порядок проще выделения вируса из крови и занимают намного меньше времени, но существует вероятность возможных перекрестных реакций с другими вирусами, что может стать причиной постановки ложноположительного диагноза.
Лечение вируса денге
Важно своевременно выявить вирус денге, лечение которого заключается в оперативности оказания медицинской помощи. Следует иметь в виду: чем позже принято лекарственное средство, тем меньше его эффективность.

На начальной стадии действенны препараты, в основе которых имеется интерферон. Также для более легкого перенесения лихорадки применяются симптоматические препараты: жаропонижающие, антигистаминные, обезболивающие. Пациентам требуется дезинтоксикационное лечение, обязательное поддержание оптимального водного баланса и употребление средств, увеличивающих количество плазмы, при необходимости производится назначение кортикостероидов и антибиотиков (при наличии бактериальных осложнений).
На сегодняшний день каких-либо лицензированных вакцин против лихорадки денге не существует. Их разработка осложнена по причине существования 4 типов вируса (то есть вакцина должна бороться со всеми ними - быть тетравалентной) и по причине отсутствия необходимых животных моделей, неполной ясности патологии лихорадки денге и иммунных реакций, отвечающих за защиту. Существует несколько экспериментальных вакцин, которые в настоящее время находятся на различных стадиях клинических испытаний.
Лихорадка денге: профилактика
Борьба с москитами-переносчиками считается в настоящее время единственным методом контроля либо предупреждения передачи вируса денге. В Африке такие москиты распространяются в естественной среде (пазухах листьев, древесных дуплах), в Америке и Азии – в различных емкостях искусственного происхождения: бетонных цистернах, металлических бочках, глиняных сосудах, в которых происходит хранение домашних припасов воды, а также в других предметах, пригодных для накопления жидкости. Это могут быть непригодные контейнеры из пластика, ненужные автомобильные шины и прочее. Лихорадка денге, профилактика и лечение которой являются важной задачей в странах с теплым влажным климатом, географически распространилась в результате международной торговли использованными автомобильными покрышками – идеальной средой для этих насекомых.

В районах, где зарегистрирована высокая степень заболеваемости, требуется исключить доступ москитов к местам отложения яиц, а именно к искусственно созданным резервуарам с водой. Рекомендуется организовать подобающие условия для хранения запасов жидкости (закрытые емкости, которые следует опустошать и мыть хотя бы раз в неделю). При сбережении емкостной воды в технических целях вне помещений следует использовать дозволенные инсектициды. Также для предотвращения проникновения комаров в помещение будет актуальным использование москитных сеток. Актуальна борьба с заболоченностью территории и ее засорением. Иногда от таких насекомых избавляются при помощи мелкой рыбы и крошечных ракообразных – естественных природных хищников. В регионах, где высока возможность заражения, требуется надевать одежду с длинными рукавами, применять индивидуальные средства защиты, при пребывании на улице использовать спирали и испарители против комаров. Для основательной борьбы с переносчиками инфекции требуется мобилизация специальных сообществ. Определить эффективность проводимых мероприятий по борьбе с переносчиками вируса можно путем постоянного проведения мониторинга и эпидемического надзора за носителями инфекции.
Как не заразиться лихорадкой денге?
Человеку свойственно чувство познания: новые знакомства, новые страны, новые поездки. Собираясь посетить регион, где существует возможность заразиться вирусом, в первую очередь следует повысить собственный иммунитет. Для этого рекомендуется пропить курс витаминов, направленных на укрепление иммунной системы организма, употреблять натуральные свежевыжатые соки, свежие фрукты и овощи, побольше бывать на воздухе и регулярно заниматься физическими упражнениями. А в поездку желательно захватить защитные спреи от насекомых.
По возвращении на родину в случае появления недомогания требуется обратиться к врачу-инфекционисту. Высокая температура, сильная головная боль, кожная сыпь, мышечно-суставные боли, боли в области за глазами, рвота, увеличение лимфоузлов – основные признаки, сообщающие о том, что в организме присутствует лихорадка денге. Прививка в настоящее время от этого заболевания еще не придумана.
Читайте также: