Через сколько увеличивается печень при гепатите с
Гепатит С – это хроническое заболевание, которое протекает по разному у больных, поэтому ответить однозначно на вопрос, сколько живут с гепатитом С, нельзя. В то время как тяжесть течения болезни печени может колебаться с течением времени, чередуя периоды ухудшений и улучшений, выраженность фиброза, как полагают, постоянно прогрессирует и в значительной степени необратима. Важно отметить, что развитие фиброза, в конечном счете, приводит к изменению архитектуры печени и циррозу. В связи с этим гепатит печени, который приводит к образованию фиброзной ткани, является одной из основополагающих черт естественного течения хронического гепатита С. При этом заболевании скорость прогрессирования фиброза может различаться у разных пациентов, а также изменяться с течением времени. У некоторых людей фиброз развивается так быстро, что вскоре перерастает в цирроз, что сопровождается и другими осложнениями вирусного гепатита С: портальной гипертензией, хронической печеночной недостаточностью, развитием гепатоцеллюлярной карциномы.
Однако, у многих больных фиброз не развивается или прогрессирует так медленно, что даже спустя десятилетия инфекции на биопсии обнаруживается совсем незначительный фиброз или он вовсе отсутствует. У таких пациентов редко развиваются долгосрочные осложнения хронического гепатита С и они живут с гепатитом С до старости, умирая от естественных причин или других болезней . Поэтому оценка стадии и скорости прогрессирования фиброза так важна для составления прогноза заболевания и выработки плана лечения конкретного пациента.
Факторы, ассоциированные с развитием гепатита и фиброза печени, остаются до конца не выясненными, кроме того, спорной является и роль сопутствующего некротического воспаления. В поперечных (одномоментных) исследованиях с использованием математических моделей, проведенных на большом количестве пациентов, у которых первый раз была взята биопсия печени, средний уровень прогрессии фиброза при хроническом вирусном гепатите С составил 0,13 баллов в год по шкале Metavir. Исходя из этих данных, можно предположить, что у среднего пациента цирроз печени разовьется примерно через 30 лет. (Рис. 1) 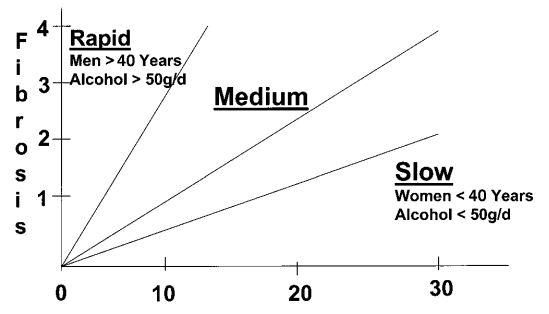
Рис. 1. Продолжительность инфекции (годы) Три различные скорости прогрессирования фиброза (от 0 до F4) в зависимости от продолжительности инфекции. Быстрые темпы можно отметить у мужчин, инфицированных в возрасте старше 40 лет, выпивающих более 50 г алкоголя в день.У инфицированных женщин в возрасте до 40 лет, употребляющих меньше, чем 50 г алкоголя в день темпы значительно ниже.
Важно отметить, что уровни прогрессии фиброза в данных исследованиях не подчиняются нормальному распределению и сильно различаются в разных группах пациентов. Так, на Рис. 1 показаны 3 уровня развития фиброза (стадии 0 – 4) относительно продолжительности инфекции. Так, предполагаемое время развития цирроза колеблется от 13 лет у мужчин, инфицированных после 40 лет и потребляющих более 50 г алкоголя в день, до 42 лет у женщин, инфицированных до 40 лет и не потребляющих алкоголь. Эти расчеты были основаны на допущении, что развитие цирроза линейно, что не всегда верно. Например, переход от стадии 1 к стадии 2 фиброза может быть значительно дольше, чем развитие от стадии 3 к 4. Более того, развитие фиброза может иметь прерывистый характер и ускоряться с возрастом, в частности, после 50 лет.Наконец, фиброз может оставаться стабильным и не прогрессировать на протяжении десятилетий, а у некоторых пациентов может даже спонтанно регрессировать.
Возраст инфицирования является одним из доказанных факторов, влияющих на скорость развития фиброза при гепатите С. Так, исследования случаев посттрансфузионного гепатита, где большинство пациентов было инфицировано в возрасте более 40 лет, выявило, что у, по крайней мере, 20% пациентов цирроз развился в течение 15-20 лет после инфицирования ВГС. И, наоборот, в случаях, когда молодые женщины были инфицированы при введении зараженного имунноглобулина Rh, менее чем у 5% цирроз развился в течение 15-20 лет. Скорость прогрессирования фиброза находится в прямой зависимости от возраста первичного инфицирования. В одномерном анализе было установлено, что цирроз развивается в течение 20 лет только у 2% пациентов, инфицированных в возрасте до 20 лет, 6% инфицированных в возрасте 21 – 30 лет, 10% инфицированных в 31 – 40 лет, 37% инфицированных в 41 – 50 лет и 63% инфицированных в возрасте более 50 лет.
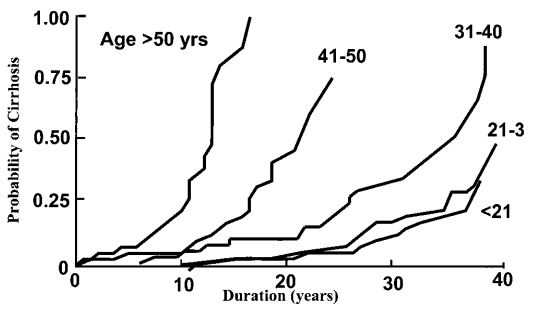
Рис. 2. Гепатит С, сколько живут больные в зависимости от возраста на момент инфицирования. Вероятность развития цирроза (Metavir стадии фиброза F4).
В модели Кокса (используется для оценки условного риска заболевания при заданных значениях исходных признаков) практически у всех пациентов, инфицированных после 40 лет, цирроз развивался в течение 16 лет. (Рис. 2)
Интересно, что в данной модели скорость прогрессирования фиброза возрастала после 50 лет, независимо от времени инфицированности. Большинство исследований фиброза печени при гепатите С показали, что мужской пол ассоциирован со скоростью развития фиброза. Два долгосрочных ретроспективно-проспективных исследования гепатита С у женщин, зараженных ВГС при введении Rh иммуноглобулина, также предположили важное влияние пола на скорость развития фиброза. В этих исследованиях только у 2% и 0.4% женщин по результатам гистологического исследования установлен цирроз спустя 17 и 20 лет после инфицирования соответственно. Механизмы влияния пола на развитие фиброза не установлены. Однако такие факторы, как возраст на момент инфицирования, меньшее потребление алкоголя, меньший индекс массы тела (ИМТ) также могут объяснять более медленное развитие фиброза печени у женщин.
Практически во всех исследованиях показана связь злоупотребления алкоголем (более 50 г в сутки) с большей выраженностью фиброза. Эффект же потребления алкоголя в меньших количествах (10 – 40 г в сутки) еще до конца не выяснен. Пациенты, принимавшие участие в одномерном исследовании и потреблявшие алкоголь в умеренных количествах (до 50 г в сутки), имели немного больший рассчитанный уровень прогрессирования фиброза (0.143), чем непьющие пациенты (0.125), однако это различие не было статистически достоверным и могло быть обусловлено также и другими факторами, включая пол, массу тела, возраст. Алкоголь не только сам по себе может стать причиной развития заболеваний печени и фиброза, но и способен осложнить течение гепатита С, даже в таких дозах, которые не повредили бы здоровому человеку. Вместе с тем, количество потребляемого алкоголя, не приводящее к ускорению развития фиброза печени при гепатите С, в настоящий момент не установлено. Ввиду негативного эффекта больших доз алкоголя, пациентам с хроническим гепатитом С рекомендовано свести потребление алкоголя к минимуму или полностью от него отказаться. Кроме непосредственного влияния на фиброгенез, избыточное потребление алкоголя может иметь и другие неблагоприятные эффекты в течении гепатита С. Так, алкоголь может угнетать иммунный ответ в отношении ВГС29, 30, а также вызывать повышение уровня РНК ВГС в сыворотке и печени, как показали некоторые исследования. Самое удивительное, что быстрее прогрессирует фиброз у пациентов, которым в процессе лечения гепатита С пересадили печень в последние несколько лет, по сравнению с начальными исследованиями, проведенными 5-10 лет назад. Недавний рост прогрессирования фиброза необъясним, но, возможно, обусловлен увеличением возраста доноров. Другими факторами после трансплантации печени, связанными с развитием фиброза, являются острый гепатит в анамнезе, а также иммуносупрессивная терапия.
В ретроспективных и поперечных исследованиях показано, что вирусологические факторы, например, сывороточный уровень РНК ВГС и генотип вируса, ассоциированы с уровнем прогрессирования фиброза при хроническом гепатите С. Большинство поперечных исследований в этой области показали отсутствие корреляции между сывороточным уровнем РНК ВГС и активностью или стадией болезни печени. Интересно также, что больные хроническим гепатитом С с нормальным сывороточным уровнем АЛТ и практически нормальными гистологическими показателями печени могут иметь достаточно высокий уровень вирусной РНК в сыворотке. Недавно было подчеркнуто и влияние избыточной массы тела. Считается, что жировая дистрофия печени, вызванная ожирением, приводит к скорейшему развитию фиброза. Кроме того, показана связь диабета со скоростью развития фиброза. Предсказание развития фиброза. Большинство анализов факторов, коррелирующих с развитием фиброза, были проведены в рамках поперечных (одномоментных) исследований. Факторы, таким образом, ассоциированы с находками биопсии печени, проводимой в настоящее время. Однако, возможность предсказывать ухудшение фиброза по данным факторам пока не подтверждена. Действительно, считается, но еще не доказано, что предполагаемая скорость развития фиброза, рассчитанная на основании данных первичной биопсии, позволит прогнозировать дальнейшее прогрессирование фиброза. Так или иначе, подобные предположения до сих пор не были доказаны в проспективных исследованиях. На сегодняшний день в продольных (лонгитюдных) исследованиях показано, что наиболее четкая связь с дальнейшим прогрессированием фиброза существует для таких факторов, как возраст пациента, увеличение сывороточного уровня АЛТ на момент первичной биопсии или впоследствии, а также степень активности или стадия заболевания на первой биопсии. Сывороточный уровень АЛТ. В поперечных исследованиях показано, что сывороточные уровни АСТ (аспартат-аминотрансферазы) и АЛТ слабо коррелируют с активностью болезни (степень выраженности некротического воспаления на биопсии) и очень слабо либо вовсе не коррелируют с развитием фиброза печени. В то же время, в продольных исследованиях показана связь уровня АЛТ на момент первичной биопсии с дальнейшим ухудшением фиброза.

Диагностика вирусного гепатита С проводится не только посредством аналитического исследования образцов крови. Болезнь также диагностируется аппаратным способом. Методами УЗИ и эластометрии определяются малейшие изменения во внутренних органах пациента, состояние печеночных тканей и уровень поражения органа.
Но о чем говорят диффузные изменения в печени? Каковы причины данного явления? Каковы симптомы и признаки увеличения печени? Какие бывают виды гепатомегалии? Каково при увеличении печени лечение? Ответы на каждый из представленных выше вопросов вы сможете найти в нашей статье.
Причины увеличения печени
Диффузные изменения печени — это патологические процессы в жизненно важном органе. При этом нарушается плотность и структура пораженной железы. Печень увеличивается в размерах. Этот процесс называется гепатомегалией.
На состояние внутренних органов могут влиять проходимость кровеносных сосудов, гормональный фон, прием определенных лекарственных средств, острая инфекция или хроническое заболевание. В случае увеличения печени, причины наверняка можно выявить только при помощи комплексной аппаратной и лабораторной диагностики.
Помимо ВГС, причинами диффузных изменений самой крупной железы организма человека могут быть следующие факторы:
- Алкогольная зависимость
- Табакокурение
- Опухолевый процесс
- Жировое замещение гепатоцитов
- Стеаноз печени
- Заболевания сердечно-сосудистой системы
- Болезни поджелудочной железы
Также значительное увеличение органа характерно для цирроза и фиброза печеночных тканей.
На начальной стадии гепатомегалия не проявляется в виде каких-либо явных симптомов. Пациент чувствует себя вполне удовлетворительно, увеличенный в объемах орган не доставляет дискомфорта. Однако со временем появляются неприятные ощущения.
Признаками изменения печени на серьезной стадии являются следующие симптомы:
- Приступы тошноты и рвоты, особенно в утренние часы
- Горьковатый привкус во рту
- Болезненные ощущения в правой подреберной области
- Диспепсия и ухудшение аппетита
- Неинтенсивные головные боли
- Появление отеков лица и конечностей
- Неприятный запах изо рта
- Изжога
- Проблемы с пищеварением
- Общая слабость
- Нарушения терморегуляции и озноб
- Ощущение тяжести в правой абдоминальной области
При остром воспалительном процессе также может повыситься температура тела.
Виды гепатомегалии
Говоря о патологическом увеличении печени, следует упомянуть различные виды гепатомегалии:
- Невыраженная. Нередко диагностируется у маленьких детей, так как их органы еще находятся в стадии развития. В этом случае визуально данный процесс не наблюдается, при пальпации обнаруживается незначительное увеличение железы. Сама по себе невыраженная гепатомегалия лечения не требует. За пациентом следует наблюдать, и в случае дальнейшего увеличения объемов органа — принять меры.
- Умеренная. Данный синдром диагностируется, если печень пациента увеличилась в объеме на 2-5 см. Негативные симптомы в этом состоянии наблюдаются достаточно редко. Лечение требуется только при постановке фактического диагноза.
- Выраженная. Определяется при увеличении железы более чем на 5 см. Наблюдается даже при визуальном осмотре, пальпация вызывает стойкие болезненные ощущения. Такое состояние свидетельствует о серьезных нарушениях в работе печени и некротических процессах в ее тканях.
При диффузных изменениях в органе может быть затронута как правая, так и левая доля печени. В этом случае больной орган увеличивается на 12 см и более. Подобный процесс отражается на кровоснабжении тканей печени, желчевыведении и других процессах. Повреждаются нервные окончания органа.
Методы диагностики
Основным методом определения признаков изменения печени диффузного характера является УЗИ. Лечащий врач ставит диагноз на основании следующих эхопризнаков:
- Уровня уплотнения паренхимы печени
- Состояния кровеносных сосудов
- Изменений в текстуре и массе печеночных тканей
Также при диагностике увеличения печени важно сдать анализы крови, кала и мочи. На основании полученных данных лечащий врач сможет сделать вывод о том, что стало причиной подобного состояния.
Что делать при увеличении печени?
Вне зависимости от того, какие у диффузного увеличения печени причины, лечение должно быть подобрано грамотно и в соответствии с анамнезом пациента. Гепатолог подбирает терапию, опираясь на следующие факторы:
- Установленный на основании результатов комплексного обследования диагноз
- Возраст пациента
- Общее состояние организма
- Наличие или отсутствие осложнений течения болезни
- Наличие или отсутствие других хронических заболеваний и инфекций
Если причиной диффузных изменений печени становится гепатит С, врач определяет терапевтический курс новейших ПППД в зависимости от генотипа вируса:
- Софосбувир + Ледипасвир при 1, 4, 5 или 6 генотипе
- Софосбувир + Даклатасвир при gen 1, 2, 3 или 4
- Софосбувир + Велпатасвир при любом генотипе гепатовируса
Длительность терапевтического курса составляет 12 или 24 недели в зависимости от тяжести состояния больного. Также пациенту придется навсегда отказаться от употребления спиртных напитков и табачной продукции.
В течение терапии больному нужно придерживаться специфической диеты, основанной на принципе здорового питания. Запрещено употреблять в пищу продукты с высоким содержанием жиров и трансжиров. Следует исключить из рациона белый хлеб и сдобную выпечку, острые специи и пряности. Принимать пищу следует не менее 5 раз в день небольшими порциями.

Увеличенная печень при гепатите С – один из основных признаков заболевания. Размер и структура органа меняются при обострении заболевания и могут приходить в норму во время ремиссии. Гепатомегалия (увеличение печени) и гепатоспленомегалия (дополнительное увеличение селезенки) происходит за счет роста объема крови, поступающей в эти органы, а также в результате отека из-за воспаления.
Причины увеличения печени при гепатите
Гепатит С является одним из наиболее опасных для человека. Вирус, вызывающий воспаление, проникает в организм через кровь, ранки, повреждения, инъекции. Для патологии характерно вирусоносительство: человек может не подозревать о том, что возбудитель уже давно циркулирует у него в крови.
Увеличивается печень во время острого периода, который бывает при гепатите С не всегда. Часто болезнь, миновав бессимптомное острое течение, переходит в хроническую стадию. Астения, дискомфорт в правом подреберье должны натолкнуть на мысль обратиться к специалисту. Патология нередко обнаруживается во время случайных обследований (например, в период беременности или перед операцией).
Затянувшийся гепатит приводит к фиброзу – замещению нормальных тканей соединительной. Начальные стадии фиброза тоже увеличивают объем органа.
Наибольшую опасность представляет цирротическое перерождение. При гепатите С цирроз начинается с увеличения объема органа, а затем печень резко уменьшается.
Увеличиваться печень может из-за жирового гепатоза. В результате длительного воспаления клетки отмирают. Организм пытается нарастить объем органа, замещая погибшие гепатоциты жировыми клетками. Эти структурные единицы не способны выполнять печеночные функции, поэтому у человека проявляются характерные симптомы: желтушность, нарушение пищеварения. Размер печени увеличивается из-за избыточного разрастания жировых тканей.
Какие обследования нужно пройти
Если печень увеличена, обратитесь к инфекционисту или гастроэнтерологу. Он назначит:
- общий анализ крови;
- биохимический анализ крови (на печеночные ферменты);
- МРТ и УЗИ печени;
- анализ крови на антитела к вирусу;
- ПЦР на РНК вируса.
Основными методами диагностики гепатита С являются лабораторные исследования – анализы крови. Аппаратные методики показывают структурные изменения печени, увеличение ее объема, характер поверхности.
При гепатите С необходимо проходить УЗИ раз в полгода. Даже если самочувствие отличное, регулярный контроль помогает следить за работой органа и вовремя замечать нарушения.
Чтобы подтвердить стеатоз (жировой гепатоз) или фиброз, делают биопсию – берут небольшой кусочек печеночной ткани и рассматривают под увеличением. На микроскопическом исследовании наблюдается большое количество жировых клеток. Этот анализ проводят редко, поскольку он требует вмешательства в организм.
Все снимки нужно сохранять, на консультацию к врачу идти с полным пакетом обследований. Доктор наблюдает за состоянием органа и уровнем ферментов в динамике. При необходимости – проводит коррекцию лечения.
Какие изменения видны на УЗИ
Исследование при помощи ультразвукового аппарата является одним из наиболее важных методов диагностики. Специалист может понять, как работает печень, увеличена ли она, какова область поражения, проследить влияние вируса.
Снимок УЗИ покажет при гепатите С:
- очаги воспаления и рубцевания ткани (рубцы – это начинающийся фиброз, первая стадия цирроза);
- состояние желчных протоков;
- нарушения в сосудистом рисунке;
- состояние кровотока;
- неоднородность структуры.
Для полноты диагностики гепатита назначают обследование с использованием цветного допплеровского картирования. Эта методика исследует состояние сосудов, по которым кровь поступает к органу. Если есть причины нарушения кровотока – они отображаются на экране.
По результатам УЗИ можно делать выводы о давности процесса: если вирус проник в организм не позже 3 недель до обследования – размеры и структура не нарушены. Если лечение оказано не было – спустя 2-3 месяца после заражения начинаются структурные изменения. А вот заболевание в хронической форме может протекать бессимптомно или со смазанной клинической картиной. Печень при гепатите С в стадии ремиссии увеличенной бывает редко.
Что делать, если печень увеличена
Самостоятельно не получится диагностировать, увеличенный ли орган. При первых подозрениях на гепатит необходимо записаться на прием к врачу. Специалист после сбора анамнеза, ручной пальпации и осмотра назначит перечень необходимых анализов. Самолечение не допускается.
При увеличенной печени и гепатите С рекомендуется перейти на диетическое питание с исключением острых, жирных, жареных, копченых блюд. Не забывать о витаминах (в частности, В и Е). Любые лекарственные средства должен назначать специалист.
Незначительно выраженную патологию — увеличение печени на 1 см или увеличение печени на 2 см – человек может и не чувствовать. Но процесс изменения естественных размеров печени рано или поздно начинает проявляться более явными клиническими симптомами.
Наиболее типичные симптомы увеличения печени: слабость и быстрая утомляемость, которую пациенты чувствуют даже при отсутствии интенсивных нагрузок; неприятные ощущения (тяжести и дискомфорта) в брюшной полости; приступы тошноты; потеря веса. Далее могут присоединиться изжога, галитоз (постоянный неприятный запах изо рта) зуд кожи и диспепсия.
Увеличение печени при гепатите сопровождается не только общим недомоганием, но и желтизной кожных покровов и склер, повышением температуры, ломотой во всех суставах, тянущей болью в области правого подреберья.
Увеличение печени при циррозе проходит на фоне того же комплекса симптомов, к которым присоединяются такие признаки данного заболевания: боли животе и увеличение его размеров, быстро наступающее чувство сытости при приеме пищи, повышенная сонливость днем и бессонницы по ночам, кровотечения из носа и кровоточивость десен, потеря веса, выпадение волос, снижение способности запоминать информацию. Кроме увеличения печени при циррозе (сначала обеих долей, а затем в большей степени левой) размер селезенки у половины больных также увеличивается, и врачи определяют у них гепатоспленомегалию — увеличение печени и селезенки.
В клиническом проявлении поражения организма вирусом иммунодефицита человека увеличение печени при ВИЧ диагностируется на стадии 2Б – при острой ВИЧ-инфекции без вторичных заболеваний. Кроме увеличения печени и селезенки на этой стадии отмечаются лихорадочное состояние, кожная сыть и высыпания на слизистых оболочках рта и зева, увеличение лимфоузлов, а также диспепсия.
Жировой гепатоз с увеличением печени
Кроме алкогольной интоксикации печени и ожирения, данное заболевание связано с нарушением толерантности к глюкозе при сахарном диабете II типа и патологией обмена холестерина и других жиров (дислипидемией). С точки зрения патофизиологии, жировой гепатоз с увеличением печени либо без такового развивается из-за повреждения метаболизма жирных кислот, которое может быть вызвано дисбалансом между потреблением энергии и ее расходованием. В результате в тканях печени происходит аномальное накоплением липидов, в частности триглицеридов.
Под давление скопившегося жира и образовавшихся жировых инфильтратов клетки паренхимы теряют жизнеспособность, размер печени растет, и нормальная работа органа нарушается.
На ранних стадиях жировой гепатоз может не иметь явных симптомов, но с течением времени появляются жалобы пациентов на тошноту и повышенное газообразование в кишечнике, а также на тяжесть или боли в области подреберья справа.
Увеличение печени при сердечной недостаточности
Функциональное взаимодействие всех систем организма настолько тесное, что увеличение печени при сердечной недостаточности является показателем снижения выброса крови правым желудочком сердца и следствием нарушения кровообращения.
При этом замедляется циркуляция крови в сосудах печени, образуется венозный застой (гемодинамическая дисфункция), и печень отекает, увеличиваясь в размерах. Поскольку сердечная недостаточность чаще всего бывает хронической, длительный дефицит кислорода неизбежно приводит к гибели части клеток печени. На их месте разрастаются клетки соединительной ткани, образуя целые участки, которые нарушают работу печени. Эти зоны увеличиваются и уплотняются, а вместе с этим происходит увеличение печени (чаще всего ее левой доли).
В клинической гепатологии это именуется гепатоцеллюлярным некрозом и диагностируется как кардиальный цирроз либо кардиальный фиброз. А врачи-кардиологи в таких случаях ставят диагноз — кардиогенный ишемический гепатит, что, по сути, и есть увеличение печени при сердечной недостаточности.
Увеличение печени у ребенка
Увеличение печени у ребенка имеет достаточно причин. Так, это могут быть сифилис или туберкулез, генерализованная цитомегалия или токсоплазмоз, врожденный гепатит или аномалии желчных протоков.
При таком патогенезе не только умеренное увеличение печени, но и сильное увеличение печени со значительным уплотнением паренхимы могут быть установлены уже к концу первого года жизни ребенка.
Увеличение печени и селезенки у детей грудного возраста – так называемый гепатолиенальный синдром или гепатоспленомегалия – является результатом врожденного повышенного уровня содержания в крови иммуноглобулинов (гипергаммаглобулинемии). Эта патология, кроме увеличения указанных органов, проявляется в задержке общего развития ребенка, плохом аппетите и очень бледной коже. Увеличение печени и селезенки (с желтушной симптоматикой) бывает у новорожденных при врожденной апластической анемии, которая возникает из-за разрушения эритроцитов, а также вследствие экстрамедуллярного кроветворения – когда красные кровяные тельца образуются не в костном мозге, а прямо в печени и селезенке.
Жировой гепатоз с увеличением печени у детей практически в половине случаев развивается по причине значительного превышения возрастных норм массы тела. Хотя данная патология может возникнуть при некоторых хронических болезнях ЖКТ, после длительного приема нестероидных противовоспалительных препаратов, антибактериальной или гормональной терапии.
Печень является самой большой железой тела человека и достигает массы 1,2–1,5 кг. Она выполняет множество разнообразных функций, начиная от выработки желчи, обезвреживания различных токсических веществ и заканчивая синтезом белков организма (например, альбуминов).
В случае, если печень становится увеличенной, необходимо детальное обследование организма с целью поиска причин, определения диагноза и верной тактики лечения.
Увеличение печени называется гепатомегалией. Печень может увеличиваться при самых разнообразных заболеваниях, достигая иногда массы в 20 кг. Однако в домашних условиях заметить ее увеличение достаточно трудно (особенно если оно незначительно), поэтому лучше сходить на прием к врачу и сделать УЗИ печени, которое покажет не только точные ее размеры, но и даст представление о структуре органа и возможной причине ее увеличения. Косвенно об увеличении печени можно судить по появлению ощущения чувства тяжести в правом подреберье, остальные симптомы будут зависеть от конкретного заболевания, приведшего к гепатомегалии.
Лечение увеличенной печени при вирусном гепатите несколько различается в зависимости от вида возбудителя и характера гепатита (острый, хронический). Однако во всех случаях рекомендуется диета, щадящая печень.
В странах СНГ диета для печени разработана диетологом Певзнером и известна как лечебный стол 5 и 5а. Кроме заболеваний печени этот стол также назначается при хроническом холецистите, панкреатите, желче– и мочекаменной болезни, подагре и некоторых других болезнях. Диета №5 показана во время ремиссии хронического гепатита или в процессе выздоровления при остром, а №5 а — при острых формах и в период обострения хронического гепатита.
В любом случае, пища должна быть вкусной, так как при гепатитах страдает аппетит, теплой, легкоусвояемой, с повышенным содержанием белка, витаминов, минералов, клетчатки и ограничением жиров (особенно животного происхождения) и продуктов, которые вызывают усиление выделения пищеварительных соков. Кратность приема пищи— 5–6 раз в течение дня с интервалом в 3–4 часа.
Постоянно соблюдать такую диету при условии сбалансированности рациона можно длительно, например, 1 год и более.
По набору продуктов Разрешаются:
- говядина, курица, телятина, нежирная рыба в отварном или тушеном виде;
- овощи, фрукты, квашеная капуста;
- крупяные, молочные и овощные супы;
- мучные изделия, крупы;
- молоко и кисломолочные продукты;
- сладости: мармелад, пастила, натуральное варенье, мед.
- яйца (омлет не более 2–3 раз в неделю);
- сыр;
- нежирные виды колбас;
- сливочное масло (до 50–70 гр.);
- жирная рыба, икра;
- помидоры.
- алкоголь;
- печень, мозги;
- жирные баранина, свинина, гусь, утка;
- бобовые;
- лук;
- уксус, горчица, перец, хрен и другие острые приправы;
- орехи;
- кофе, какао, шоколадные конфеты, шоколад;
- мороженое;
- жирные пирожные, торты.
От предыдущей диеты отличается тем, что она назначается на 1,5–2 недели во время обострения хронического гепатита или в начале лечения острого. Она имеет более жесткие ограничения по способу приготовления (преимущественно все протертое) и набору продуктов (исключаются свежий и черный хлеб, полужирные сорта рыбы, разрешаются только крахмалистые овощи, сливочное масло ограничивается до 20–30 гр. в сутки и т.п.).
Вирусный гепатит А. В начале заболевания рекомендуют постельный режим, а во время появления желтухи — желчегонные препараты, если нет противопоказаний: например, отвар бессмертника, желчегонный сбор. Для поддержания печени назначают на 1–2 месяца эссенциале, проводят витаминотерапию (В1, В2, С, РР).
Если соблюдать диету и выполнять прочие рекомендации врача, то гепатит проходит, и печень постепенно уменьшается до обычных размеров.
Вирусный гепатит В. Как правило, острые формы гепатита В лечат только в условиях инфекционного стационара. Кроме диеты, назначаются препараты, обладающие в той или иной степени противовирусным действием: рибовирин, рестровир, ганцикровир, ацикловир, ламивудин, α-интерферон. По мере стихания воспалительного процесса печень возвращается к нормальным размерам, однако при хронизации процесса окончательное исчезновение симптомов практически невозможно.
Вирусный гепатит С. В зависимости от того, является гепатит острым или хроническим, меняется и тактика борьбы с увеличенной и воспаленной печенью. Однако общим для всех форм течения является назначение диеты, ограничение физических нагрузок, прием иммунномодуляторов и интерферонов, а в случае развития печеночной недостаточности — использование дезинтоксикоционной терапии.
Лечение хронического гепатита С похоже на терапию острого гепатита С, однако назначается не только с учетом возраста и общего состояния здоровья, но и длительности заболевания, а также данных о генотипе вируса. Немаловажную роль играют финансовые возможности пациента и индивидуальная переносимость тех или иных лекарств.
Следующие болезни также могут сопровождаться увеличением размеров печени:
- наличие паразитов (эхинококкоз печени);
- заболевания обмена веществ (гликогенозы, гемохроматоз и другие);
- гепатозы (например, жировой, пигментный);
- застойные явления при сердечной недостаточности;
- доброкачественные и злокачественные опухоли печени, а также поражение печени метастазами;
- некоторые другие заболевания.
В большинстве этих случаев назначается диета (стол №5, 5а), а лечение гепатомегалии проводится в рамках терапии основного заболевания, которое вызвало увеличение печени, например: занимаются лечением сердечной недостаточности (ограничение соли, назначение мочегонных и кардиопротекторных средств), оперируют доброкачественные или злокачественные опухоли, назначают поддерживающую и дезинтоксикационную терапию при заболеваниях обмена веществ и т.д.
Какое бы заболевание ни послужило причиной гепатомегалии, весь результат лечения можно свести к нулю, если не придерживаться соответствующей диеты, которая является существенным и незаменимым компонентом в терапии большинства случаев увеличения печени.
При увеличении печени необходимо вначале обратиться к терапевту. После проведения биохимического и других анализов, ультразвукового исследования печени врач сможет установить диагноз. В зависимости от выявленного заболевания пациенту рекомендуется консультация гепатолога, гастроэнтеролога, инфекциониста, кардиолога, онколога. Подобрать правильное питание поможет диетолог.
Читайте также:


