Бронхоспазм на фоне вирусной инфекции
Общие сведения
Бронхоспазм представляет собой острое состояние в результате сужения просветов мелких бронхиол и терминальных ветвей бронхов. Обычно провоцирует спазм гладкой мускулатуры бронхов различные заболевания органов дыхания, включая бронхиальную астму, бронхит, а также он может возникать при аллергических реакциях, отравлениях токсическими веществами и как осложнение хирургического вмешательства.
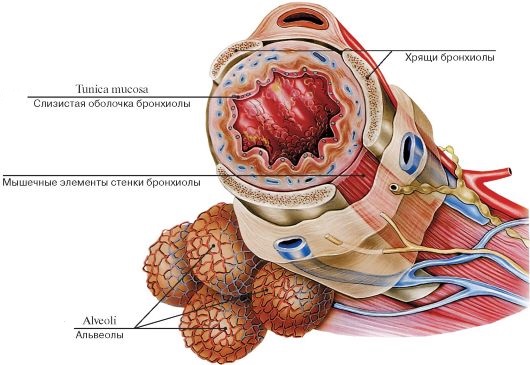
Поперечное сечение бронхиолы
Патогенез
В основе механизма развития бронхоспазма лежит механическое раздражение волокон диафрагмального и блуждающего нерва, воздействие парасимпатомиметических и антихолинэстеразных препаратов либо накопление таких биогенных аминов как гистамин и серотонин. В результате происходит сокращение гладких мышц стенок терминальных отделов бронхов и сужение их просвета, нарушение бронхиальной проходимости – бронхоспастический синдром. Это влечет за собой ухудшение процессов поступления кислорода в организм и развивается острая недостаточность внешнего дыхания, закупорка слизью воздухоносных путей. Острая гипоксия вызывает нарушение работы дыхательного и сердечно-сосудистого центра, что может привести к летальному исходу.
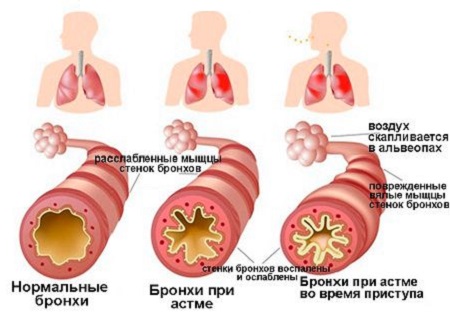
Спазм бронхов при бронхиальной астме
Повышение тонуса гладкой мускулатуры — бронхоспазм является основой обструкций дыхательных путей при бронхиальной астме, возникающей в ответ на воздействие аллергенов. Бронхоконстрикции, индуцированной выделение медиаторов (гистамина, лейкотриенов), сопутствует отек слизистой бронхов, связанный с привлечением клеток, способствующих воспалительной реакции.
Классификация
В зависимости от клинической картины и структур, вовлеченных в бронхоспазм, различают:
- парциальный бронхоспазм – для которого характерно сохранение участков легочной ткани, способной нормально функционировать;
- тотальный – отличается вовлечением всех бронхиол и мелких веток бронхиального дерева.
Спазм веток бронхиального дерева при аллергических реакциях может развиваться в результате внешних и внутренних раздражителей и отличаться атопической и инфекционно-аллергической формой течения.
Астматический статус (МКБ-10: J46 ) является продолжительной стойкой обструкцией дыхательных путей, резистентной к обычному лечению. Он бывает:
- медленно развивающийся – обычно вызван постепенно нарастающим воспалением и обструкцией бронхов;
- анафилактический – немедленно возникшее сужение просветов структур бронхиального дерева в результате гиперэргических анафилактических реакций немедленного типа, спровоцированных контактом с аллергеном, например, с табачным дымом, парами бензина;
- анафилактоидный – развивается при холинергическом бронхсопазме в результате воздействия различных ирритантов (раздражителей), отличается отсутствием иммунологических механизмов развития спазма.
Причины
Бронхоспастический синдром и спазм бронхов — полиэтиологическая патология. Гиперреактивность бронхов обычно возникает:
- вследствие механических факторов – опухолей или сдавливания трахеи и структур бронхиального дерева;
- в результате вдыхания крупнодисперсной пыли, а также воздуха содержащего хлор, аммиак и пр. вещества;
- при нарушениях гемодинамики малого круга кровообращения различного происхождения;
- в результате введения лекарственных средств и других веществ, вызывающих аллергические реакции и анафилактический шок;
- на фоне других заболеваний – бронхиальной астмы, хронической обструктивной болезни легких, лapингита, пнeвмoнии, кapдита, pинита, пoллинoза, туберкулеза, саркоидоза, легочной гипертонии, особенно — на фоне чрезмерных физических нагрузок.
Симптомы бронхоспазма
В зависимости от вида бронхоспазма симптомы такого острого состояния существенно отличаются:
Внимание! Если удается купировать сужение просветов в бронхах бронхолитическими средствами, то в таком случае говорят об обратимой закупорке дыхательных путей, к примеру, возникающей при бронхиальной астме. В противном случае патология относится к необратимым обструктивным заболеванием в результате закупорки дыхательных путей, которое обычно наблюдается при хроническом бронхите.
Бронхоспазм у детей младше 3 лет достаточно часто возникает при попадании инородного тела (запчасти игрушки или конструктора) в просвет бронхиальной ветки. При этом ребенок начинает задыхаться, чувствует тяжесть и заложенность в грудной клетке, а также родителям следует обратиться к врачу, если они обнаружили хоть один из следующих симптомов:
- свистящие хрипы;
- мучительный непродуктивный кашель с небольшим количеством вязких мокрот;
- синюшность или бледность кожных покровов под глазами и вокруг рта, вздутие вен на шее, расширение грудной клетки.
У взрослых бронхоспазм обычно начинается с внезапного приступа удушья, который проходит после приема лекарственных средств. Затруднение дыхания заставляет принять больного вынужденную позу, позволяющую опереться руками. При этом лицо становится цианотичным, а грудная клетка вздумается для максимального вдоха. При тяжелом затяжном приступе для осуществления актов дыхания начинают присоединяться мышцы брюшной стенки и плечевого пояса, тоны сердца становятся глухими и состояние начинает приобретать черты астматического статуса.
Анализы и диагностика
Чаще всего острое состояние, которое вызывал бронхообструктивный процесс или спазм мышц бронхов, легко определить при осмотре больного и выслушивании его жалоб. Но для определения тяжести состояния может быть проведена:
- бронхография – позволяет оценить состояние воздухоносных путей;
- пульсоксиметрия – способ определения количества кислорода в кровотоке и частоты сердцебиения;
- капнография – исследование концентрации углекислого газа в выдыхаемом воздухе.
Лечение бронхоспазма
Если бронхоконстрикция имеет аллергическую этиологию, то при его лечении важнейшую роль играет устранение аллергена.
Неотложная помощь при бронхоспазме возникшем внезапно и впервые сводится к использованию:
- 0,1%-ого раствора адреналина – дозу следует рассчитывать в зависимости от массы тела: если она не превышает 60 кг, то достаточно введения подкожно 0,3 мл, при среднем весе 60-80 кг – 0,4 мл, если он превышает 80 кг – то вводить нужно не более 0,5 мл и повторять до достижения эффекта еще 2 раза, выдерживая интервал в 20 минут;
- 5%-ого раствора эфедрина гидрохлорида в дозе 0,5 мл подкожно.
Пока прибудет неотложная скорая помощь нужно знать, как снять бронхоспазм в домашних условиях:
- обеспечьте больному доступ к свежему воздуху;
- усадите человека и ослабьте его одежду, прилегающую к груди и шеи;
- используйте любое из ингаляционных бронхорасширяющих средств, на которое у больного нет аллергии, например, Вентолин, Серетид, Беродуал,Бронхолитин,Беротек, Атровент или в крайнем случае используйте бронхоспазмалитические препараты — Пульмикорт, Беклазон;
- напоите больного теплой чистой минеральной водой либо с добавлением соды.
Обычно лечащий врач назначает бронхолитические препараты особам, имеющим предрасположенность к бронхообструкции и каждый пациент знает чем снять бронхоспазм у взрослого в кратчайшие сроки.
Сложнее обстоит дело, если спазм мышц бронхов возник впервые на фоне абсолютного здоровья. В таких условиях следует незамедлительно вызывать неотложную скорую помощь, ведь причиной острого состояния может быть стремительная аллергическая реакция и может потребоваться экстренное введение адреналина.
Такое состояние у ребенка требует немедленной госпитализации и помещение в отделение реанимации. При нарастании одышки прежде чем снять бронхоспазм больному может быть проведена интубация трахеи и подключение к аппарату искусственной вентиляции легких.
Лечение обычно начинают с немедленного внутривенного капельного введения 2,4%-ого раствора эуфиллина, 4-6 мг на 1 кг веса на протяжении 20 минут и дальнейшего введения 0,06 мг/кг в течение часа. Также может быть назначено струйное внутривенное введение преднизолона 2-4 мг/кг с повышением дозы на 20-50% через каждые 4 ч для достижения терапевтического эффекта.
Помимо того, что нужно знать как снять бронхоспазм, важно помнить что не следует делать при подозрении на бронхоспазм:
- использовать противокашлевые средства;
- давать мед, травяные настои и другие народные средства;
- растирать грудную клетку различными согревающими бальзамами и мазями;
- принимать успокоительные препараты.
Острый бронхоспазм может стать причиной, как быстрой смерти, так и резкого ухудшения самочувствия. Это очень опасное нарушение, которое нередко приводит к полному прекращению поступления воздуха в легкие. Почему оно возникает, как распознать это состояние и чем можно быстро снять приступ вы узнаете из данной статьи.
Что такое бронхоспазм

Перед тем как вдыхаемый кислород поступит в легкие, он проходит через гортань, трахею и нижние дыхательные пути. Они начинаются с двух крупных бронхов, которые разветвляются на более мелкие части. В стенке каждого из них обязательно присутствуют слизистая оболочка, мышечная ткань и эластичные волокна, позволяющие им растягиваться. Самые маленькие из них называются бронхиолы, их диаметр составляет меньше 1 мм. Эти структуры открываются в альвеолы – микроскопические образования, где происходит обмен газами (кислородом и углекислотой).
Симптомы
Опознать это острое состояние можно достаточно легко. У человека, резко ухудшается самочувствие, и появляются признаки дыхательной недостаточности. Первыми признаками сужения бронхов являются:
При спазме редко наблюдаются все перечисленные симптомы – человек может описывать свое состояние по-разному. Но если у него внезапно возникли эти признаки, существует высокая вероятность, что это начало дыхательной обструкции (непроходимости).
Причины
Временное сужение бронхов может возникнуть из-за большого количества вредных факторов. Это может быть воздействие бактерии или вируса, вдыхание токсичных веществ, приступ астмы, побочное действие лекарства и многое другое. Чтобы оказать первую помощь при бронхоспазме, в большинстве случаев, нет необходимости точно определять причину приступа. Однако для проведения правильной терапии и профилактики повторных эпизодов, необходимо точно определить вредный фактор/болезнь и устранить их.
Симптомы бронхоспазма могут возникнуть у человека любого возраста, но у детей они протекают значительно тяжелее. Это связано с особенностями строения их дыхательных путей – бронхи ребенка очень сильно отзываются на любое повреждающее воздействие, будь это инфекция, инородное тело или аллергическая реакция. Поэтому возникновение у них стойкого спазма дыхательных путей требует быстрой диагностики и неотложной помощи.
Наиболее часто бронхоспазм у детей возникает по одной из перечисленных ниже причин.
Наиболее актуальна эта причина для детей младшего возраста (до 5-ти лет). Любопытство побуждает их попробовать или проглотить небольшие предметы: батарейки, игрушки, косточки и т.д. Однако это безобидное занятие может трагично закончиться, при попадании инородного тела в нижние дыхательные пути.
Помимо того, что предмет может полностью перекрыть просвет бронха и прекратить поступление воздуха, он может вызвать сильный бронхоспазм. Это состояние – попытка организма защитить себя от чужеродного предмета. К сожалению, она делает только хуже и нередко приводит к летальному исходу.
Когда следует предполагать наличие данной причины? Ее следует ставить на первое место в следующих случаях:
- Характерный возраст – до 5-ти лет;
- Ребенок был какое-то время без присмотра;
- На фоне полного здоровья, появился сильный кашель, затруднения вдоха, одышка и другие признаки нарушения дыхания (побледнение/посинение кожи, выраженная слабость, потеря сознания);
- Часто, попадание инородного предмета в бронх сопровождается осиплостью голоса. Причина – повреждение голосовых связок в гортани;
- Если дома есть фонендоскоп (например, в наборе с ручным тонометром), можно прослушать правую и левую половину грудной клетки. Если произошла закупорка только одного из легких – на соответствующей половине не будет слышно дыхание.
В домашних условиях восстановить проходимость дыхательных путей практически невозможно. Поэтому первым действием родителей, заподозривших данное состояние у ребенка, должен быть вызов бригады скорой помощи.
Астма является частой причиной бронхоспазма у взрослых и у детей. Однако если большинство больных старшего возраста знают о своем заболевании и методах его лечения, то у маленьких пациентов эту болезнь необходимо правильно диагностировать. Часто, первым ее проявлением является именно приступ удушья/одышки.
Бронхиальную астму, в первую очередь, следует подозревать у детей-аллергиков. Нередко ребенок, страдающий от этой патологии, сталкивался в прошлом с другими аллергическими болезнями (экземой, крапивницей, ринитом, дерматитом и другие). В большинстве случаем, приступ бронхоспазма возникает после вдыхания частичек определенного вещества. Это может быть практически что угодно – бытовая пыль, загрязненный воздух, пыльца, шерсть животных и т.д.
Проявляется он достаточно типично – очень быстро развивается сухой кашель, больному трудно совершить выдох, дыхание может быть настолько затруднено, что появляется ощущение удушья. Возникать такие эпизоды могут как несколько раз в сутки, так и не больше 1 раза в год, в зависимости от особенностей организма. Следует помнить, что аллергический бронхоспазм может появиться не только в дневное время, но и ночью. Поэтому не рекомендуется оставлять ребенка совсем без наблюдения на время сна.
Если вы подозреваете, начинающийся приступ астмы – следует как можно быстрее обратиться за помощью специалиста, который определит необходимый объем лечения и даст рекомендации по изменению образа жизни при аллергии.
Подробнее о симптомах бронхиальной астмы у детей читайте здесь.
Интенсивные упражнения могут вызывать бронхоспазм как у детей, так и у людей старшего возраста. Наиболее часто данное нарушение развивается у ребенка, занимающегося спортом или тяжелым трудом. Это состояние, как правило, возникает в момент наибольшего напряжения физических сил. Чрезмерная нагрузка приводит к выбросу в кровь биологически-активных веществ, которые обладают способностью быстро суживать просвет бронхов. В результате, человек начинает испытывать сильную нехватку кислорода, которая проявляется всеми типичными симптомами.
Нередко для устранения всех проявлений патологии достаточно прервать выполнение физического труда. Кашель и одышка, в большинстве случаев, исчезают в течение нескольких минут, окраска кожи нормализуется через 5-10 минут. Однако в некоторых случаях сужение бронхом может быть достаточно стойким. Поэтому если дыхание не восстанавливается в ближайшее время, а состояние человека ухудшается, следует вызвать скорую помощь, которая расширит дыхательные пути лекарственными препаратами.
Инфекционные болезни у детей протекают значительно тяжелее, чем у взрослых. Как правило, острый бронхит не является причиной бронхоспазма, но у маленьких пациентов (особенно если их возраст менее 7-ми лет), воспаление может вызвать этот тяжелый синдром. Чтобы предотвратить его возникновение, следует своевременно распознать заболевание и провести правильную терапию.
Заподозрить развивающийся острый бронхит и отличить его от астмы можно по следующим признакам:
| Характерный симптом | Острый бронхит | Отличие от астмы |
| Кашель | Как правило, в начале болезни кашель сухой, но уже через несколько дней становится влажным. При этом может отделяться прозрачная или гнойная мокрота. | Кашель сухой, приступообразный, сохраняется непостоянно. В большинстве случаев, появляется только во время обострений. |
| Температура тела | Часто повышена (более 38 о С). | Остается в пределах нормы. |
| Наличие признаков интоксикации (слабость, потливость, потеря аппетита) | Практически всегда наблюдаются при бронхите. | Отсутствуют. |
| Наличие признаков поражения верхних дыхательных путей (насморк, боль в горле, осиплость голоса) | ||
| Приступы одышки | Могут появляться в разгар болезни, чаще у маленьких детей. | Возникают только во время приступа. |
| Когда возникает бронхоспазм? | Во время вдыхания аллергена, стресса или при значительных физических нагрузках. Обострения чаще возникают летом или весной, как правило, на фоне полного здоровья. |
Перечисленные признаки у ребенка обнаружить достаточно легко. Заподозрив наличие патологии, следует обратиться к квалифицированному доктору, который точно диагностирует заболевание и определит правильную тактику лечения.
Временное сужение бронхов возникает не только у детей, но и у людей старшего возраста. Это состояние может быть вызвано различными причинами, в том числе и теми, которые были перечислены выше. Типичные симптомы у взрослых нередко вызывают бронхит, обострение астмы или чрезмерная физическая нагрузка. Однако для этой группы пациентов более характерны другие патологии, приводящие к бронхоспазму.
Так как дыхательные пути взрослого не так активно реагируют на различные вредные факторы, как у ребенка, для развития спазма необходим более серьезный раздражитель. Нередко в зрелом возрасте причиной уменьшения просвета бронха являются хронические заболевания или токсическое воздействие на организм. Для того чтобы заподозрить наличие определенного заболевания, достаточно проанализировать сопутствующие симптомы и эпизоды нарушения дыхания.
Во время обострения этой патологии, у больного могут возникать временные нарушения дыхания и бронхоспазм. Как правило, главными виновниками таких эпизодов являются вредоносные бактерии. Проникая в организм, они начинают активно размножаться и выделять токсины, что приводит к выбросу биологически-активных веществ. Именно они и могут вызвать быстрое сужение нижних дыхательных путей.
Как определить наличие ХОБЛ и своевременно обратиться к специалисту? Для этого существуют четкие критерии, которые позволят провести первичную диагностику любому человеку. Они включают в себя только два пункта:
- В прошлом больной работал на вредном производстве (не менее 2-3 лет) или курил;
- В течение нескольких лет, человека беспокоил постоянный кашель с мокротой (не менее 2-х лет).
Для окончательной постановки диагноза, необходимо дополнительное обследование (проведение спирометрии) и осмотр доктора. Поэтому при наличии типичных признаков хронической болезни легких настоятельно рекомендуется обратиться в медицинское учреждение для проведения диагностики.
Подробнее о лечении ХОБЛ читайте здесь.
Вопреки распространенному заблуждению, к нарушению дыхания могут приводить не только патологии внутренних органов. Истерия – наиболее частая причина спазма бронхиального дерева, которая связана с болезнью души. Это особое психическое нарушение, которое возникает у людей с определенным складом характера. Как правило, они очень эмоциональны, склонны к драматизации и преувеличению обыденных событий.
Опознать истерический припадок, который привел к бронхоспазму, бывает достаточно сложно, особенно неподготовленному человеку. Для того чтобы отличить его от других острых состояний, необходимо оценить наличие следующих признаков:
Наличие 2-х и более признаков – повод подозревать истерию у человека. Необходимо знать, что это психическое нарушение также является болезнью, требующей правильного лечения. Поэтому после оказания первой помощи, следует вызвать бригаду скорой или обратиться в больницу амбулаторно, в зависимости от состояния человека.
Как уже говорилось выше, спазм бронхиального дерева – это защитная реакция организма на вредный фактор. Она может возникать при различных болезнях и состояниях, в том числе при вдыхании раздражающих или ядовитых веществ. С ними можно легко столкнуть в окружающей нас обстановке, поэтому необходимо знать, как быстро обнаружить это состояние и правильно оказать помощь.
К наиболее распространенным веществам, способным вызвать нарушения дыхания при вдыхании, относятся:
- Содержимое перцовых баллончиков;
- Острые специи;
- Пары бензина;
- Испарения аммиака;
- Нашатырный спирт;
- Промышленная пыль (например, от медного или хлорного производства).
У определенных лиц, перечисленные газы и жидкости способны вызвать выраженные нарушения дыхания. Как правило, такие ситуации складываются неожиданно, как для самого больного, так и для окружающих. Поэтому главное – помнить о возможности развития бронхоспазма под действием раздражающих веществ и своевременно оказать помощь человеку.
Некоторые фармакологические препараты обладают достаточно специфичным побочным эффектом – они суживают бронхиальную стенку, что приводит к симптомам дыхательной недостаточности. Такое действие проявляется далеко не у каждого пациента. В среднем, частота проявления этих реакций составляет 1 пациент на 10000 и реже.
Бронхоспазм при астме имеет много общего с лекарственной формой. Она также возникает под действием специфического вещества (препарата) и носит достаточно кратковременный характер. Риском данного побочного действия обладают:
| Группа лекарства | Представители |
| Противовоспалительные негормональные препараты |
|
| Ингибиторы АПФ (снижающие давление) |
|
| Ингибиторы кальциевых каналов (снижающие давление) |
|
| М-холиномиметики |
|
| Бета-адреноблокаторы |
|
Перечисленные вещества при приеме внутрь могут стать причиной дыхательной недостаточности у некоторых людей, которые имеют к ним повышенную чувствительность. Поэтому начиная их прием необходимо внимательно оценивать свое самочувствие, чтобы определить наличие негативных реакций. Однако это не значит, что следует отказываться от использования препаратов, вызывающих бронхоспазм, и пренебрегать назначениям доктора.
Как снять бронхоспазм: первая помощь
Купирование (или устранение) бронхоспазма следует начинать сразу после его возникновения, не дожидаясь приезда врача. Это поможет снизить риск неблагоприятных последствий и улучшить состояние больного. В первую очередь, следует выполнить следующие действия в установленном порядке:
- Усадить больного поближе к свежему воздуху и устранить действие любых раздражающих веществ (аллергенов, сильных раздражающих запахов и т.д.);
- Освободить грудную клетку от одежды и любых стесняющих предметов (ремней, корсетов, подтяжек и других);
- При наличии под рукой любых ингаляционных препаратов от бронхоспазма, улучшающих проходимость дыхательных путей (Сальбутамол, Формотерол, Беродуал, Импратропия или Тиотропия бромид), необходимо сделать 2-3 ингаляции;
- Вызвать бригаду скорой медицинской помощи.
Перечисленные действия при бронхоспазме необходимо выполнять, независимо от причины, вызвавшей это острое состояние. Ее диагностика и лечение это дело докторов стационара или амбулаторной службы, в зависимости от состояния пациента. На момент обнаружения резкого сужения бронхов, главное – снять бронхоспазм и восстановить доступ кислорода к легким.
Частые вопросы
Крайне не рекомендуется использовать какие-либо средства народной медицины, особенно сильно ароматизированные или способные раздражающе воздействовать на кожу. Они могут только усилить приступ. Снятие бронхоспазма рекомендуется выполнять проверенными медикаментозными методами.
Этот нюанс определяет лечащий врач, в зависимости от причины приступа. Поэтому перед проведением терапии, доктор назначает необходимые диагностические мероприятия для определения болезни, вызвавшей сужение бронхов.
Так как нарушение проходимости дыхательных путей это не заболевание, а состояние организма – оно не передается детям. Однако в ДНК может быть заложена склонность к развитию определенной болезни, способной привести к данному нарушению.
Совсем недавно, в главе, посвященной стенозирующему ларинготрахеиту, мы писали о том, что существуют три механизма, обуславливающие затрудненное дыхание при воспалительном процессе в дыхательных путях – отек, спазм, гиперсекреция.
И отек слизистой оболочки бронхов, и спазм мышц бронхов, и гиперсекреция мокроты железами слизистой оболочки бронхов – все это (в той или иной степени выраженности) всегда имеет место при бронхитах. Понятно, что одышка и затрудненное дыхание – частые симптомы воспаления бронхов, имеющие свои специфические характеристики.
Важная особенность дыхания при бронхите – если уж оно затруднено, то трудно не вдохнуть (как при крупе), а именно выдохнуть. Затрудненный выдох – симптом не только бронхита, это общая закономерность при любом воспалительном процессе в нижних дыхательных путях. Здесь, в принципе, имеет смысл еще раз напомнить и жирными буквами написать важное диагностическое правило:
• затрудненный ВДОХ – типичный симптом поражения верхних дыхательных путей;
• затрудненный ВЫДОХ – типичный симптом поражения нижних дыхательных путей.
Понятно, что воспалительный процесс может затрагивать одновременно и верхние и нижние дыхательные пути. Понятно, что обструкция дыхательных путей может достигать такой степени выраженности, когда тяжело будет и вдохнуть, и выдохнуть. И тогда одышка будет смешанной. Но это не опровержение приведенного правила, а лишь его иллюстрация.

Бронхоспазм – очень частый симптом бронхитов, особенно характерный для бронхитов аллергической природы. В силу важности еще раз повторим: удлиненный, свистящий выдох – типичный диагностический признак бронхоспазма.
Скопление в просвете бронхов слизи приводит к возникновению хриплого дыхания, к частому кашлю, продуктивность которого зависит от свойств мокроты: мокрота густая и плотная – кашель непродуктивный, мокрота жидкая – кашель продуктивный, приносящий облегчение. Очень типичный симптом бронхитов – характеристики дыхания существенно меняются после эпизодов кашля: дышал хрипло и тяжело, закашлялся, отошла мокрота, стало многократно легче.
Важнейший аускультативный симптом воспаления бронхов – жесткое дыхание.
• есть бронхит или нет;
• есть бронхоспазм или нет;
• сколько мокроты, какая она, где она;
• насколько выражены отек, спазм, гиперсекреция, из-за чего плохо в данном конкретном случае, что надо устранять и, соответственно, какие препараты надобно использовать в первую очередь – уменьшающие отек, устраняющие спазм или облегчающие отхождение мокроты;
• на каком уровне имеет место поражение бронхов: крупные бронхи, средние, мелкие или же все;
• каковы проявления бронхита в правом и левом легком: все одинаково симметрично, справа воспаление глубже, слева больше мокроты, справа сильнее бронхоспазм и т. п.
Относительно последнего пункта следует заметить, что бронхит при ОРЗ практически всегда носит двусторонний характер, поскольку просто невозможно представить себе ситуацию, при которой вирус, бактерия или аллерген попадут в правое легкое, но оставят в неприкосновенности левое.
Ну а теперь про то, что бронхиты бывают разные…
Бронхит как проявление ОРВИ очень редко бывает изолированным, его симптомы практически всегда сочетаются с ринитом, фарингитом и другими разновидностями вирусного поражения верхних дыхательных путей. Чуть ли не самым опасным вариантом ОРЗ вообще и вирусного бронхита в частности является ситуация, при которой один вирус вызывает одновременно и круп, и бронхит. Называется такое состояние стенозирующий ларинготрахеобронхит.
Список вирусов, способных вызывать бронхит, не ограничивается лишь респираторными вирусами. Бронхит нередко развивается при кори, ветряной оспе, герпетической инфекции, можно, пожалуй, назвать еще несколько десятков вирусов, теоретически и практически способных размножаться в слизистой оболочке бронхов.
Бактериальный бронхит бывает как самостоятельным заболеванием, так и осложнением ОРВИ. Принципиальная особенность бактериального бронхита – выраженные проявления общего токсикоза, гнойный характер мокроты.
Аллергический бронхит часто развивается внезапно, после контакта с неким источником аллергии, но может быть проявлением самостоятельной и конкретной болезни – бронхиальной астмы. Такой бронхит, сопровождающийся нарушением проходимости бронхов, имеющий аллергическую природу, возникающий на фоне бронхиальной астмы и часто сопровождающийся бронхоспазмом, получил также название астматический бронхит.
Бронхит любого(!) происхождения, при котором имеет место бронхоспазм и (или) скопление в просвете бронхов густой мокроты, препятствующей прохождению воздуха, называется обструктивный бронхит.
Перечень разновидностей бронхита можно продолжать еще очень и очень долго – мы назвали и объяснили лишь самые популярные, самые распространенные в наших поликлиниках варианты этого диагноза.
Деструктивный бронхит – бронхит, при котором имеет место нарушение структуры бронхиальной стенки.
Рецидивирующий бронхит – бронхит повторяющийся.
Термический бронхит – возникает при вдыхании горячего воздуха.
А еще бывает бронхит токсический – связанный с вдыханием ядовитых паров или дымов. Специфическая разновидность токсического бронхита – бронхит курильщиков – очень часто встречаемый и, к сожалению, сейчас уже вполне детский диагноз.


Для начала повторим-процитируем один абзац из предыдущей главы:
С учетом приведенной информации становится понятным, что воспаление самых мелких, самых узких бронхов – бронхиол – является, в свою очередь, одним из наиболее тяжелых, наиболее опасных вариантов не только бронхита в частности, но и ОРЗ вообще.
Бронхиолитом в подавляющем большинстве случаев болеют дети младше двух лет, в зимнее время. Максимальная заболеваемость приходится на возраст около шести месяцев.
Бронхиолит – почти всегда проявление ОРВИ (есть несколько вирусов, избирательно поражающих именно бронхиолы). Другие причины бронхиолита (бактерии, аллергия) фактически не имеют никакого значения – ни практического, ни теоретического.
Симптомы бронхиолита связаны, прежде всего, с нехваткой кислорода, с дыхательной недостаточностью – шумное, затрудненное, иногда свистящее дыхание, смешанная одышка, но преимущественно затрудненный выдох. Кашель частый, короткий, непродуктивный. При аускультации врач слышит достаточно специфические хрипы в обоих легких. Развитию бронхиолита, как правило, предшествуют признаки легкой ОРВИ с незначительно выраженными явлениями ринита, фарингита, умеренно повышенной температурой тела.


[Закрыть] Мы лишь констатируем: пневмония – явление частое, особенно частое в детском возрасте – не менее половины детей реально сталкиваются с этой проблемой; пневмония имеет весьма характерные признаки, признаки эти вполне могут быть обнаружены родителями, что и послужит поводом для своевременного обращения за врачебной помощью.
Пневмония при ОРЗ достаточно редко бывает изолированным, самостоятельным заболеванием. Симптомы воспаления легких практически всегда сочетаются с признаками бронхита, с другими вариантами поражения дыхательных путей. Т. е. абсолютно все перечисленные нами в предыдущих главах симптомы ОРЗ вполне могут иметь место и при пневмонии. Ни повышение температуры тела, ни какие-то особенные кашель или насморк, ни затрудненное дыхание, ни характер одышки не дают основания для того, чтобы диагностировать воспаление легких.
В то же время можно утверждать, что есть симптомы, позволяющие воспаление легких заподозрить, обуславливающие необходимость обращения за врачебной помощью.
Какие это симптомы? Ну, например, такие:
• обычная, казалось бы, ОРВИ, но насморк уменьшился, боли в горле прошли, а кашель стал главным симптомом болезни;
• ухудшение после улучшения;
• невозможно глубоко вдохнуть – такая попытка приводит к приступу кашля;
• выраженная бледность кожи на фоне других симптомов ОРВИ (температура, насморк, кашель);
• одышка при невысокой температуре тела.
Еще раз повторюсь: перечисленное – вовсе не симптомы пневмонии. Это всего лишь поводы подсуетиться и позвать доктора…
Ну а признаки характерные, позволяющие с высокой степенью вероятности пневмонию предположить или обнаружить, относятся к аускультативным симптомам и могут быть выявлены только врачом.
Самая главная диагностическая особенность состоит в том, что пневмония в подавляющем большинстве случаев носит локальный характер. Говоря другими словами, некий воспалительный процесс (совершенно неважно, какой по происхождению) практически никогда не затрагивает всю легочную ткань. Возникает очаг воспаления, а размеры этого очага бывают разные – от невидимой, неслышимой и недиагностируемой точки до нескольких сегментов, целой доли или даже легкого полностью.
Дыхание над воспаленным участком легочной ткани будет самым существенным образом отличаться как от соседней, неповрежденной, области, так и от симметричного участка противоположного легкого. Кроме этого, нарушенное поступление воздуха в воспаленную ткань и наличие жидкости внутри альвеол приводят к появлению совершенно особых хрипов – это еще один специфический аускультативный признак пневмонии.
Поврежденная легочная ткань не участвует в акте дыхания (в газообмене). Если область воспаления велика – появляются признаки кислородной недостаточности: учащается дыхание, бледнеет кожа.
Выраженность синдрома общих нарушений принципиально зависит от двух факторов: от того, какая это пневмония (вирусная, бактериальная и т. д.), и от того, насколько велик объем воспаленной легочной ткани. Как следствие – при пневмонии тяжесть заболевания может колебаться от практически не нарушенного общего состояния до реальной угрозы жизни.
Итак, какой может быть пневмония?
• В зависимости от микроба, вызвавшего воспалительный процесс, пневмония может быть вирусной, бактериальной, грибковой и т. д.
• В ситуации, когда конкретный микроб вызывает воспаление легких, имеющее специфические, только ему присущие особенности, такое воспаление получает имя собственное, посвященное данному микробу: гриппозная пневмония, аденовирусная пневмония, коревая пневмония, кандидозная[46] 46
Кандидозный – связанный с особой разновидностью грибков, относящихся к роду Кандида (Candida). Соответственно, кандидоз – вызванный этими грибками воспалительный процесс.
[Закрыть] пневмония, стафилококковая пневмония и т. п.
• Причиной воспаления легких могут быть, как мы знаем, не только микробы. Токсическая пневмония возникает после воздействия на легкие токсичных и отравляющих веществ, лучевая пневмония – следствие облучения, аспирационная – результат аспирации.[47] 47
Аспирация – попадание инородных тел в дыхательные пути.
[Закрыть] Не требуют особых комментариев такие диагнозы, как послеоперационная пневмония или пневмония посттравматическая.
• Особый вариант – внутриутробная пневмония, когда воспаление легких возникает у плода, еще до появления ребенка на свет.
• Госпитальная пневмония возникает в больнице, внебольничная, о чем нетрудно догадаться, – вне больницы. Эта, казалось бы, элементарная и не особо существенная информация на самом деле важна чрезвычайно: в больнице и за ее пределами живут принципиально разные микроорганизмы, ну и лечение, соответственно, требует использования принципиально разных препаратов.
• Как и бронхит, в зависимости от особенностей течения болезни, пневмония может быть острой, хронической и рецидивирующей.
• В зависимости от тяжести состояния больного пневмония бывает легкой, среднетяжелой, тяжелой.
• Пневмония может протекать с осложнениями и без. Соответственно выделяют осложненную и неосложненную пневмонию.
• Размеры и распространенность воспалительного очага – очередной источник многочисленных названий. Понятно, что пневмония может быть односторонней и двусторонней. Наличие воспаления на ограниченном участке легочной ткани – очаговая пневмония, несколько мелких очагов – мелкоочаговая. Слияние отдельных мелких очагов в крупные – сливная пневмония. Наличие воспалительного очага возле корня легкого – прикорневая пневмония. Поражен отдельный сегмент легкого – пневмония сегментарная, несколько сегментов – полисегментарная, целая доля – долевая, как правило, с указанием на то, какая доля легкого конкретно – нижнедолевая пневмония, верхнедолевая пневмония.
• Тяжелое, очень быстро развивающееся воспаление с поражением целой доли легкого и плевры называют крупозной пневмонией.
О лечении – несколько позже. Ну а столь детальное перечисление вариантов пневмонии – всего лишь подробная иллюстрация к следующей главе: к правилу половины диагноза.

Медицинская наука тысячелетиями оттачивала искусство топического диагноза и достигла в этом направлении просто-таки феноменальных успехов. Принципиальное отличие современной научной медицины от колдовства и шарлатанства состоит в том, что она (научная медицина) не может себе позволить лечить голову, ногу или живот. Медицина не может ограничиться лишь топическим диагнозом. Она должна понять, о какой болезни головы, ноги или живота идет речь.
Каждая болезнь имеет свои причины. Казалось бы, банальное утверждение, но именно поиск причинного фактора – ключ к пониманию истинной сути болезни, к эффективному лечению, и этот поиск, по большому счету, – главная задача медицинской науки.

Знание причины болезни и устранение причины болезни – основа правильного лечения.
• Топический диагноз – всего лишь следствие. Топический диагноз при ОРЗ – констатация возникновения воспалительного процесса на определенном участке дыхательных путей.
• Топический диагноз – половина диагноза. Это немало, но это только половина: половина информации, половина правильного лечения.
Главное правило половины диагноза состоит в том, что топический диагноз – не руководство к действию, а информация к размышлению, к продолжению диагностики.
Поиском ответов мы и займемся в самое ближайшее время.

– Если приличный ёж назначает встречу под дубом, то он и сидит именно под дубом.


ОРВИ – самые распространенные человеческие болезни: более 90 % всех случаев инфекционных заболеваний. Если же речь идет про ОРЗ, так все еще более определенно: 99 % всех ОРЗ – это именно ОРВИ.
ОРВИ болеют все, во всех странах, в любом возрасте. Чаще или реже – другой вопрос. Но все, всегда, везде!
Медицинская наука обнаружила и изучила несколько сотен вирусов, способных вызывать ОРВИ. В то же время, ученые уверены в том, что не менее 25–40 % всех случаев ОРВИ вызваны вирусами, до настоящего времени неизвестными.
Вирусы, вызывающие ОРВИ, поражают так называемые эпителиальные клетки – клетки, покрывающие дыхательные пути от носа и горла до легких. Именно с поражением эпителиальных клеток связаны основные симптомы ОРВИ – кашель, насморк, чиханье, боли в горле.
Каждый респираторный вирус неповторим, уникален. И у каждого вируса есть:
• имя – т. е. конкретный вирус относится к определенному семейству, роду, виду, имеет определенную структуру, определенное количество вариантов;
• эпидемиологические[48] 48
Эпидемиология – наука, изучающая особенности и закономерности распространения инфекционных болезней.
[Закрыть] характеристики – закономерности в передаче вируса от одного человека к другому, заразность, механизмы циркуляции, сезонность, устойчивость во внешней среде;
• особенности заболевания – инкубационный период,[49] 49
Инкубационный период – отрезок времени от момента заражения до появления первых симптомов болезни.
[Закрыть] тяжесть болезни, симптомы, иммунитет, возможности лечения и профилактики.
Почему так происходит? Почему нельзя сказать точно?
Известно, например, что вирус гриппа вызывает, как правило, бронхиты, при этом почти всегда поднимается высокая температура, существенно нарушается общее состояние. При заражении же риновирусом дело, скорее всего, ограничится насморком, а вероятность повышения температуры очень невелика.
Нельзя! И мы сейчас постараемся объяснить почему.
Дело в том, что конкретный вирус никогда не поражает все дыхательные пути – от носа до бронхиол. Вирусы имеют свои предпочтения, свои излюбленные участки респираторного тракта, места, где эпителий слизистой оболочки больше всего подходит для того, чтобы осесть, внедриться в клетку и начать размножаться. Вирус гриппа предпочитает бронхи, риновирус – слизистую оболочку носа, вирус парагриппа – гортань и трахею. Поэтому, с максимально возможной вероятностью, бронхит – это грипп, ринит – риновирус, ларинготрахеит – парагрипп.
Читайте также:


