Узи у детей при туберкулезе

Туберкулез у детей
Туберкулез – это социально опасная инфекционная болезнь, широко распространенная среди взрослых и детей, протекающая с образованием специфических очагов воспаления, туберкулезных гранулем. За последние годы заболеваемость участилась среди детей младшего возраста и подростков, что отражает тревожную эпидемическую ситуацию во всем мире. Раннее обнаружение и профилактика тяжелой инфекции стали первостепенной задачей для совместной работы педиатров и фтизиатров.

Туберкулез легких у детей – это актуальная проблема, с которой борются во всем мире
Причины
Палочка Коха – это туберкулезная микобактерия, которая обладает устойчивостью к внешним факторам. Ее жизнеспособность сохраняется при воздействии кислот и щелочей, заморозке, высушивании, действии многих антибактериальных препаратов. Палочка туберкулеза имеет уникальную способность преобразовываться в L-форму, которая приспосабливается к любым условиям.
Для человека опасны два вида туберкулезной палочки: бычий и человеческий тип.
Палочка Коха попадает в организм ребенка чаще всего воздушно-капельным путем, но возможны плацентарный, интранатальный, пищевой и контактный пути заражения. Вначале происходит образование первичного очага на том месте, где произошло внедрение возбудителя в организме. При благоприятных условиях микобактерия начинает активно размножаться, образуя туберкулезные бугорки в тканях. В дальнейшем очаги поражения способны кальцинироваться, трансформироваться в фиброзную ткань или рассасываться. При повторном контакте с возбудителем туберкулеза нередко возникает обострение болезни с дальнейшим прогрессированием и диссеминацией в другие органы.
К группе риска относятся:
- дети в возрасте до 2–3 лет;
- дети с ослабленным иммунитетом;
- имеющие неполноценное питание;
- дети, которые не получили в период новорожденности вакцину БЦЖ;
- лица, имеющие в анамнезе сахарный диабет и другие хронические болезни с частыми обострениями;
- ВИЧ-инфицированные;
- дети, проживающие в асоциальных семьях, где они могут контактировать с людьми, больными туберкулезом легких;
- эпидемические вспышки в дошкольных учреждениях, интернатах и школах;
- те, кто заразился в больницах и поликлиниках.
Симптомы туберкулёза
Существует несколько клинических периодов течения туберкулезной инфекции.
- Начальная фаза – это бессимптомный период, который длится от 1 до 3 месяцев с момента заражения ребенка туберкулезом. На этом этапе болезни выделяют отсутствие специфических симптомов, но при проведении пробы Манту выявляется вираж. Появляются первые признаки – положительная реакция на туберкулиновую пробу, что является обязательным условием для консультации и наблюдения фтизиатра один полный год.
- Туберкулезная интоксикация – это одна из форм туберкулеза, которая развивается в связи с образованием локального воспалительного процесса, который можно выявить только с помощью инструментальных методов исследования – рентгенографии и компьютерной томографии. Клинические симптомы данной формы неспецифические: дети становятся вялыми, отказываются от приема пищи, вес снижается, появляется головная боль, сонливость, раздражительность, частые простудные заболевания. Специфическим признаком является субфебрильная температура в течение долгого времени, которая периодически сменяется высокими пиками на температурной кривой до 39 °С, такое состояние сопровождается повышенным потоотделением в ночное время суток. При тщательном осмотре пациента врач может заметить небольшое увеличение периферических лимфоузлов.
- Первичный туберкулезный комплекс характеризуется воспалительным процессом, лимфангитом, лимфаденитом. Данный симптоматический комплекс чаще всего распространяется в легочной ткани и кишечнике, реже может располагаться в кожных покровах, мозговых и слизистых оболочках, в миндалинах и других тканях. Первичный туберкулезный комплекс клинически проявляется резким ухудшением общего состояния ребенка, может маскироваться под грипп или пневмонию, появляются выраженная интоксикация, сильный кашель и одышка.
- Туберкулезный бронхоаденит — это поражение палочкой Коха внутригрудных лимфоузлов, характеризуется изменением корня легких и средостения. Помимо лихорадки и интоксикации, у ребенка появляется выраженная боль на спине между лопаток, сильный коклюшеподобный кашель, под кожей в области груди и шеи наблюдается выраженность венозной сети. Осложнениями данной формы туберкулеза у детей могут быть эмфизема или множественные ателектазы.

Первые симптомы туберкулеза неспецифичны, именно поэтому нужно вовремя обследовать ребенка для установления точного диагноза
Диагностика
Для массового обнаружения туберкулеза у детей используют пробу Манту, а позже с 16 лет ежегодно выполняется флюорография с профилактической целью. Для пациентов с подозрением на ранний туберкулез проводится специфический метод – Диаскин-тест, проба Коха или Пирке.
К стандартным методам обследования относят:
- общий анализ крови – незначительная анемия, повышение количества лейкоцитов и увеличение СОЭ;
- общий анализ мочи – незначительное повышение кетоновых тел и белка из-за выраженной интоксикации, лейкоцитоз.
В противотуберкулезном диспансере осуществляется тщательный сбор анамнеза, осмотр родителей, выявление возможных путей заражения и источников инфекции, оценивается динамика туберкулиновых проб, а также проводятся специфические лабораторные и инструментальные методы исследования.
- Бронхоскопия является специфическим методом исследования, так как способна оценить деформацию тканей трахеи и бронхов, выявить признаки туберкулезного бронхита и увеличенные лимфатические узлы, а также получить смывы.
- Рентгенография и компьютерная томография органов грудной клетки визуализирует туберкулезные изменения в легочной ткани, а также наличие увеличенных внутригрудных лимфоузлов.
- Микроскопическое и биологическое исследование мокроты, промывных бронхиальных вод, плевральной жидкости, испражнений, спинномозговой жидкости позволяет выявить с помощью бактериологического метода наличие микобактерии туберкулеза, клеточный состав материала.
Диагностика туберкулеза у детей начинается с раннего возраста, когда производят вакцинацию БЦЖ
Дифференциальная диагностика
Начальный период туберкулеза имеет стертую клиническую картину, именно поэтому опытный доктор должен уметь проводить дифференциальную диагностику болезни.
Коклюш – это детское инфекционное заболевание, которое характеризуется приступообразным, спастическим кашлем со слизью и выраженной интоксикацией. При раннем туберкулезе может наблюдаться подобная клиническая картина, но с отсутствием прозрачной слизистой мокроты.
Эпидемический паротит проявляется поражением слюнных желез. Заболевание характеризуется увеличением околоушной железы. Этот симптом можно спутать с увеличением лимфоузлов при туберкулезе.
Краснуха имеет схожую симптоматику. Наблюдаются лихорадка, интоксикация, что также характерно для туберкулеза, но потом появляется сыпь.
Корь протекает с гриппоподобным синдромом, что затрудняет постановку диагноза в начале данной болезни. Только в период появления особых высыпаний можно выявить истинное заболевание.
Лечение
Принципы противотуберкулезной терапии у детей заключается в следующем:
- ребенок должен находиться в специализированном противотуберкулезном учреждении;
- строгое соблюдение режима отдыха, питания и бодрствования;
- высококалорийное сбалансированное питание;
- применение немедикаментозных методов лечения;
- лекарственная терапия включает комбинации химиотерапевтических препаратов;
- длительность терапии – от 3 месяцев;
- постоянный диагностический контроль во время терапии и в период реабилитации;
- применение поддерживающей терапии после излечения.
Прогноз
После проведенного лечения может наблюдаться значительное улучшение и даже полное выздоровление. Но не стоит забывать о том, что туберкулез легких имеет способность давать рецидивы. Именно поэтому постоянный контроль и наблюдение лечащего врача требуется на протяжении длительного времени.
В запущенных случаях улучшение состояния может не наблюдаться даже при интенсивной терапии. Тяжелый прогноз чаще всего наблюдается у детей раннего возраста.
Профилактика
- В период новорожденности впервые начинают проводить специфическую профилактику туберкулеза с помощью вакцины БЦЖ.
- К неспецифическим методам относятся рациональное и сбалансированное питание, хорошие санитарно-гигиенические условия, физически активный отдых, закаливание ребенка.
- Систематическая туберкулинодиагностика, которая проводится бесплатно в медицинских учреждениях в детских садах и школах с целью обнаружения туберкулеза.
Родителям стоит немедленно обратиться к специалисту при выявлении первых признаков заболевания у ребенка.

Ультразвуковая диагностика при туберкулезе
Ультразвуковое исследование (УЗИ) относится к одному из сравнительно новых информативных методов диагностики различных заболеваний.
Возможность получения ценной информации бескровным путем, безопасность, возможность многократно обследовать больного, высокая разрешающая способность ультразвуковой аппаратуры, необременительность исследования для больного, относительная частота и быстрота исследования привели к быстрому внедрению метода в различные области медицины, в том числе и во фтизиатрию.
При УЗИ-диагностике изучают специфические проявления неизмененных и патологически измененных органов и тканей с помощью упругих механических волн, которые не оказывают ионизирующего воздействия на организм больного.
УЗИ во фтизиатрии применяют для:
- выявления плевритов и эмпием плевры, коррекции лечения;
- дифференциальной диагностики новообразований от неопухолевых изменений, расположенных субплеврально и в паренхиматозных органах;
- оценки эффективности хирургического лечения при пульмонэктомии в организации фиброторакса;
- тонической диагностики туберкулеза при внелегочных поражениях;
- диагностики поражений сердца и перикарда;
- обеспечения безопасности диагностических и лечебных пункций;
- метрологического обеспечения визуально неконтролируемых методов лечения;
- оценки состояния различных органов и систем у больных туберкулезом.
Немаловажное значение для эффективности ультразвуковой диагностики имеют методологические подходы к анализу результатов исследования и формированию заключения.
Патологические процессы в плевре и плевральной полости обычно вторичные, и симптоматика плеврального выпота является ведущей в клинической картине заболевания. Вместе с тем в ряде случаев широко применяющийся рентгенологический метод оказывается неэффективным.
Для диагностики осумкованного выпота, при небольшом количестве свободной жидкости в плевральной полости лучшим методом диагностики является эхография. Эхография проводится в положении больного сидя, исследуются симметричные зоны при продольном, поперечном и косонаправленных сечениях. Предпочтение необходимо отдавать приборам, работающим в реальном масштабе времени.
При УЗИ у больных с экссудативным плевритом в плевральной полости выявляется жидкость без тканевых включений, что на эхограмме визуализируется как эхонегативная зона. В зависимости от количества жидкости эта зона может быть различной. Данный метод позволяет обнаруживать небольшое количество плевральной жидкости (до 10 мл). Толщина плевральных листков зависит от стадии заболевания.
Эмпиема плевры при УЗИ в зависимости от сроков имеет свои эхографические признаки: для субтотальной эмпиемы давностью до 1 года — наличие большого количества жидкости, которая на эхограмме представлена как эхонегативное пространство, ограниченное с одной стороны легкими и висцеральной плеврой, а с другой стороны — париетальной плеврой, диафрагмой и верхней поверхностью печени или селезенки.
При УЗИ в зоне эхонегативного пространства визуализируется сигналы средней амплитуды, которые расценены как тканевые включения. По сравнению с эхограммой, полученной при диагностике экссудативного плеврита, УЗИ-картина до верификации диагноза на цитологическом уровне позволяет думать о присоединении бактериальной флоры.
При давности эмпиемы до 3 лет субтотальная эмпиема плевры на эхограмме отличается от ограниченной эмпиемы только количеством содержащейся в ней жидкости. В остальном характер эмпиемы плевры по данным УЗИ совпадает: толщина стенки эмпиемы составляет 0,2-0,7 см, отмечается нарастание тканевых включений.
При визуализации на эхограмме наблюдается расслоение как висцерального, так и париетального листков плевры, ограничивающих полость эмпиемы, причем наружный слой более акустически плотный, чем внутренний.
При давности эмпиемы более 3 лет характерно наличие небольшой эхонегативной зоны плевральной полости, но значительно утолщены плевральные листки, ограничивающие эмпиему (толщина 0,7-2 см). Отмечается большое число высокоамплитудных эхосигналов как от стенок эмпиемы, так и от ее содержимого. Такую эхографическую картину расценивали как эмпиему, содержащую казеозные массы.
Описанные эхографические картины эмпиемы плевры в зависимости от давности процесса не являются постоянными. У одного и того же больного на разных уровнях плевральной полости можно одновременно наблюдать все три описанных выше типа.
Применение ультразвукового контроля за состоянием гемиторакса после пульмонэктомии позволяет своевременно корригировать накопление жидкости в полости и предупреждать возможные осложнения.
При ультразвуковом сканировании оперированного гемиторакса обнаруживалось 4 типа картин:
Такие различные типы эхограмм после пульмонэктомии позволяют заключить, что применение УЗИ полости оперированного гемиторакса дает качественно новую информацию, позволяющую, с одной стороны, прослеживать этапы эволюции фиброторакса, а с другой — проводить пункции полости гемиторакса под эхографическим контролем.
Дифференциальная диагностика субплеврально расположенных округлых образований легких в современных условиях представляет определенные трудности в связи с патоморфозом туберкулеза и неспецифических заболеваний легких. Однако УЗИ в комплексе с другими методами позволяет установить истинную природу округлых образований легких и сравнительно рано ставить вопрос о хирургическом вмешательстве.
Наиболее часто встречаются круглые туберкулезные фокусы (туберкулемы и круглые инфильтраты), периферический рак и эхинококковые кисты.
Субплеврально расположенный круглый инфильтрат на эхограмме выглядит как неоднородная эхоструктура, образованная различными по плотности включениями, между которыми регистрируются эхонегативные участки — просветы сосудов. Такой инфильтрат имеет неправильные форму и очертания.
Туберкулема на эхограмме имеет более округлую и правильную форму. Структура ее неоднородна из-за множественных включений, туберкулема имеет четко выраженную капсулу, что и является отличительным признаком этой формы туберкулеза.
Периферический рак выглядит как округлое неправильной формы образование с неоднородной структурой. Характерным признаком являются способность поглощать ультразвук тканью этого образования и появление эхонегативной тени за ним.
Эхинококкоз легких характеризуется как эхонегативное образование округлой или овальной формы с четкими и ровными контурами, тонкими стенками, с дистальным эффектом усиления. Структура неоднородна, но при наличии дочерних клеток определяются эхографически плотные включения.
Туберкулез печени может протекать по типу диффузного поражения печени и как очаговое поражение. В свою очередь очаговые поражения сопровождаются образованием солитарных и множественных туберкулем (фокального или узловатого очага или очагов), окруженных фиброзной капсулой. При возникновении некроза возможно формирование каверны. Изолированные туберкулемы печени могут долго оставаться бессимптомными.
УЗИ печени у больных туберкулезом значительно расширило прижизненную диагностику поражений печени, явилось методом контроля при пункционной биопсии для верификации диагноза на цитологическом уровне.
Эхографическими критериями нормального состояния печени являются: четкий контур границ, за исключением анатомических изгибов; острые краевые углы печени; гомогенная паренхима с низкоамплитудными эхосигналами; визуализация воротной вены, печеночных вен и их впадение в нижнюю полую вену; отсутствие эффекта поглощения ультразвука паренхимой печени; эхографическая плотность паренхимы не должна превышать 19 уел. ед. по гистограмме.
Очаговые поражения печени характеризуются ультразвуковыми критериями: нарушение эхоструктуры паренхимы печени из-за округлых образований различного диаметра с четкими границами и разной степени эхогенности в зависимости от стадии заболевания; гистографическая плотность образований — очагового туберкулеза (20-26 уел. ед.). туберкулемы (28-30 уел. ед.), каверны (13-15 уел. ед.), кальцината (более 32 уел. ед.); усиление эхосигнала от места расположения каверны или туберкулемы с распадом, появление дорожки из резко ослабленных эхосигналов за кальцинатом.
Широкое распространение получила ультразвуковая диагностика изменений сердца и перикарда у больных туберкулезом. Эхокардиография позволяет определить размеры и взаимоположение сердечных структур и камер, исследовать кинетику отдельных элементов сердца, изучить морфологическую структуру элементов клапанного аппарата, миокарда и перикарда. Ультразвуковая диагностика поражения сердца не только используется для распознавания отдельных нозологических форм, но и способствует уточнению степени выраженности патологического процесса.
Эхографически удается выявить даже минимальное количество выпота в полости перикарда по сепарации эхосигналов от эпикарда и перикарда с определением эхосвободного пространства между ними в задней и передней камерах перикарда. При значительных выпотах отмечается избыточная экскурсия задней стенки левого желудочка и межжелудочковой перегородки.
В последние годы, несмотря на определенные трудности, ультразвуковые методы (эхокардиография и допплер-эхокардиография) широко применяются для диагностики легочной гипертензии.
К эхокардиографическим признакам легочной гипертензии относятся гипертрофия стенки правого желудочка, дилатация правых отделов сердца, гипертрофия межжелудочковой перегородки и ее парадоксальное движение, изменения со стороны клапана легочной артерии, нарушение потоков в области клапана легочной артерии и трикуспидального клапана.
Ультразвуковой метод позволяет вычислить показатели центральной гемодинамики, индексы насосной и сократительной функции миокарда, коэффициенты взаимоотношения ряда структур сердца.
Различные инструментальные методы исследования туберкулеза активно используются в медицине в последнее время. Они позволяют дифференцировать болезнь от других похожих по симптомам заболеваний. Учитывая разные формы этой болезни, часто такие методы являются единственным достоверным диагностическим инструментарием. Рассмотрим основные методы исследования туберкулеза, как они действуют, необходимо ли специально готовиться к их проведению.
Основные виды инструментального обследования, диагностирование туберкулеза
Для правильной постановки диагноза врачи используют разные методы. Инструментальное исследование позволяет выявлять наименьшие отклонения от нормы при развитии заболевания. Результаты таких исследований показывают, какие происходят сбои в работе конкретного органа. При туберкулезе применяются разные методы. Каждый из них по-разному характеризует развитие патологии, что дает общее представление о характере и особенностях болезни. Часто используются следующие методы исследования:
- Рентген легких – позволяет определить патологию по затемненным пятнам на снимке.
- Компьютерная томография – достоверный метод диагностики разных видов легочных болезней.
- Магнитно-резонансная томография – метод отличается отсутствием рентгеновского излучения, позволяет определять заболевание в трехмерной реконструкции картинки органа.
- Бронхография – исследование состояния бронхов с помощью специальных веществ.
- Бронхоскопия – часто используется при диагностике легочных болезней, так как является информативным методом. Используется для проведения биопсии, цитологического и гистологического исследования.
- Ангиопульмонография – изучение сосудов легких.
- Сцинтиграфия – изучение легочной перфузии.
- Спирография – оценка степени поражения органов дыхания и их функций.
- Бронхоальвеолярный лаваж – редкий метод диагностики, применяется для уточнения диагноза, когда в патологический процесс вовлечены бронхиолы.
- Медиастиноскопия – исследование проводится для уточнения патологического процесса в легких, при котором увеличиваются внутригрудные лимфоузлы.
Эти методы исследования дополняются лабораторными анализами. Постановка диагноза – это наполовину вылеченная болезнь. По этой причине важно правильно определить развитие туберкулеза в разных органах.
Признаки заболевания неспецифичны, пораженные области можно спутать с пневмоническими очагами. На снимке для правильной постановки диагноза оценивается первичный туберкулезный комплекс:
Среди всех манипуляций для обследования больного рентгеновский снимок наиболее популярный за счет дешевизны и информативности. Пациенту не сложно проходить обследование, поэтому многие выбирают именно рентген.
Существуют ограничения проведения процедуры. Нельзя часто облучаться (не более 1м3в в год). При осуществлении обследования беременным женщинам, области живота, таза будущих мам закрываются специальными пластинами, препятствующими проникновению рентгеновских лучей.

Процедура обследования проходит быстро, пациенту необходимо стать перед аппаратом, провести, не двигаясь, несколько секунд, затем идти одеваться. Результаты готовы в течение нескольких часов.
Этот метод исследования действует сравнительно недавно, его часто используют для диагностики заболеваний разных органов. Важное место он занимает также в диагностике наличия палочки Коха (возбудитель болезни). Для получения результатов используют томографические срезы легких, получаемые использованием рентгенологических лучей. Врач видит трехмерное изображение, что крайне важно для постановки диагноза, оценки характера течения болезни. С помощью КТ определяется:
- Локализация туберкулезного поражения,
- Есть ли каверны,
- В каком состоянии находятся внутригрудные лимфоузлы.
Специалисты выбирают этот метод из-за высокой точности картинки, коротких сроков проведения обследования и оценки результатов, возможности посмотреть состояние рядом расположенных тканей и других структур, точной дифференциации болезни и других преимуществ.
Наряду с положительными моментами, эта процедура имеет недостатки:
- дорогостоящая,
- нужно находиться в неподвижном состоянии продолжительное время,
- высокая лучевая нагрузка на организм.
Большинство информации по развитию туберкулезной патологии получают с помощью инструментальных методов исследования, в которых применяются рентгеновские лучи. Поэтому рентгенологические исследования до сих пор остаются ведущими в диагностике туберкулеза.
Эта процедура не является основной в диагностике туберкулеза. Обследование пациента назначается в том случае, когда есть подозрение на патологические осложнения: туберкулезные каверны, абсцесс, плеврит с выделением гноя.
При введении контрастного вещества МРТ позволяет определить эти осложнения. Часто используется магневист, так как вещество хорошо переносится, отлично подходит для диагностики. Преимуществом МРТ является получение картины сосудов даже без применения контраста. Определяет небольшие размеры инфильтратов, помогает отличить болезнь от злокачественных новообразований.
Отличие МРТ в том, что с помощью метода можно наблюдать динамику болезни – отсутствует жесткое излучение, поэтому допускается многократное применение. Специфической подготовки обследование не требует. Если пациент не может спокойно перенести процедуру, применяется фиксация или седативная терапия. Это нужно при боязни закрытого пространства, психических заболеваниях, ведь для получения достоверных результатов необходимо потратить время.
Применение инструментальных методов исследования при легочной болезни не обходится без бронхоскопии. Это очень информативный метод, позволяющий увидеть состояние трахеи, бронхов изнутри. Врач оценивает работу дыхательной системы, видит распространенность патологических образований. Бронхоскопия позволяет взять биоматериал для разных видов исследования: цитологического, бактериологического, гистологического, биохимического, иммунологического.
Перед проведением бронхоскопии обязательно нужно подготовить пациента. За час до процедуры специалист вводит атропин, транквилизатор. Также обязательно применяется местная анестезия. В некоторых случаях применяется общий наркоз. При осмотре левых и правых бронхов пациенту необходимо поворачивать голову в соответствующем направлении для проведения эндоскопа.
На что обращать внимание при проведении бронхоскопии?
- форма просвета бронхов,
- внешний вид оболочки,
- кровоточивость оболочки,
- эластичность стенок исследуемых органов,
- строение и подвижность элементов субсегментарных и сегментарных бронхов,
- особенности секрета в бронхах.
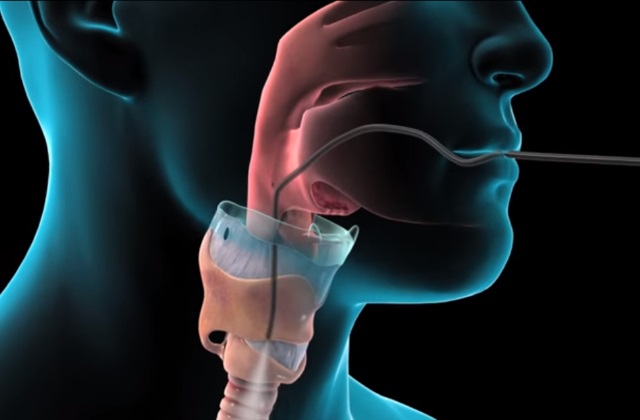
Эти данные имеют определяющее значение в постановке диагноза. Но не всем пациентам можно применять бронхоскопию. Запрещено ее проводить больным эпилепсией, артериальной гипертензией, туберкулезом гортани, и пациентам с нарушением сердечного ритма.
Методы исследования бронхов и легких дополняется еще одним – бронхографией. При введении контрастного вещества врач видит состояние внутренних дыхательных органов. Контрастное вещество обволакивает бронхи, делает их хорошо просматриваемыми. Эта манипуляция позволяет определить патологические процессы в органах дыхания.
Подготовка должна начинаться за 2 дня до проведения манипуляции. Так как в организм человека вводится лекарственное вещество, необходимо проверить реакцию на него. Для этого пациент принимает йодид калия 3 раза в сутки 1 столовую ложку. Если на 3% р-р есть аллергия, это проявится через маленький промежуток времени насморком, повышением температуры, кожной сыпью, гиперемии и отечности слизистой носа. За 2 часа до процедуры больной не должен принимать пищу. Необходимо тщательно подготовить ротовую полость, сходить в туалет перед манипуляцией.
Обезболивание осуществляется с помощью местной анестезии, общего наркоза. При проведении бронхографии детям, общий наркоз обязателен. За полчаса до введения бронхоскопа больному дают спазмолитики, противокашлевые, расширяющие бронхиальный просвет препараты.
Процедура выполняется в рентгенооперационной, так как ангиопульмонография является хирургическим вмешательством. Существует два вида проведения обследования кровеносных сосудов в органах дыхания.
- Внутривенный – контрастное вещество вводится в вену по направлению кровотока. Но этот вид не дает точную информацию по развитию туберкулезного процесса, затрагивающего легочные мелкие сосуды. При этой манипуляции видны вены и артерии.
- Селективный – иначе называемый концевой ангиографией. Помогает увидеть фазы кровообращения в артериях, венах, капиллярах в исследуемой области легкого.
Исследование не проводят при остром течении туберкулеза, при кровохаркании, высокой чувствительности к йоду. Ангиография позволяет определиться с диагнозом, когда есть подозрения и сомнения в точности диагноза.
Проведение ангиопульмонографии помогает увидеть деформацию сосудов при фиброзно-кавернозном туберкулезе, что говорит об отсутствии питания для тканей, катастрофического нарушения функционирования легких.
Этот метод сравнительной новый, он позволяет сделать сканирование органов дыхания без хирургических вмешательств. Внутривенно пациенту вводится контрастное вещество , 200 микрокюри макроагрегата альбумина, меченного йодом-131. Через время кровь принимает участие в легочном кровообращении. Специальный сканер сканирует процесс кровотока по артерии, затем мелким сосудам. После завершения сканирования человек получает бумагу со штриховыми отметками.
Равномерная штриховка свидетельствует о наличии нормального тока крови по органам дыхательной системы. Если штриховка не густая, или в некоторых местах исчезает, это говорит о наличии патологического процесса. Сцинтиграфия дает возможность определить степень выраженности туберкулезного поражения. Незначительные нарушения кровотока – ограниченные процессы (туберкулема, очаговые поражения), значительные нарушения тока крови – распространенные поражения, такие как цирротический или фиброзно-кавернозный туберкулез.
Спирография относится к функциональному обследованию, но часто ее определяют как инструментальный метод исследования при постановке диагноза туберкулез. Проводится как дополнение к другим методам обследования, чтобы узнать, какова степень нарушения дыхательной функции у больного.

Процедура заключается в измерении жизненной емкости легких и индекса Тиффно. Как дополнение врач смотрит на такие показатели, как частота дыхания за определенное время, дыхательный объем, объем дыхания в минуту, потребление кислорода в минуту, коэффициент использования кислорода. Специальной подготовки манипуляция не требует, результаты врач оценивает сразу.
В последнее время для определения туберкулезной палочки в организме больного человека применяется бронхоальвеолярный лаваж. Заболевание, вызванное палочкой Коха, диагностируется посредством проведения смыва бронхиального секрета во время фибробронхоскопии. После этого проводится микроскопическое исследование секрета, в котором определяется наличие возбудителя болезни.
Проводится манипуляция в 2 этапа:
- Проводится инстилляция 5-7 мл 10% р-ра флуимуцила. Время проведения – до 6 минут.
- С перерывом 10 минут проводится фибробронхоскопия и бронхоальвеолярный лаваж с помощью физиологического раствора. Вторую часть еще относят к эндоскопическим исследованиям, так как применяется специальный инструмент – эндоскоп.
Манипуляция доставляет дискомфорт, поэтому проводят ее под местной анестезией. Кроме диагностики, этот метод позволяет оказать терапевтическую помощь – вывести бронхиальный секрет из сегментарных бронхов. Ля этого используется электроотсос. Второй этап растягивается на 4-5 минут. Биологический материал отправляется для дальнейших лабораторных анализов.
Обследование легочных тканей дополняется лабораторной оценкой тканей лимфатических узлов, жировой клетчатки. Это необходимо при серьезных патологиях бронхо-легочной системы, когда другие методы необходимо дополнить медиастиноскопией. Она является операционной эндоскопией, которая проводится в условиях специально подготовленной операционной комнаты, под общим наркозом.
Диагностическая операция проводится через разрез тканей в области яремной ямки. Посредством разреза создается тоннель до трахеи. Дальше применяется медиастиноскоп для диагностического осмотра бронхо-легочной системы. Обязательно берется биопсия, потом проводится гистологическое исследование кусочка от лимфатических узлов. Происходит дифференцирование диагнозов туберкулезный бронхоаденит, силико-туберкулез и некоторых других.
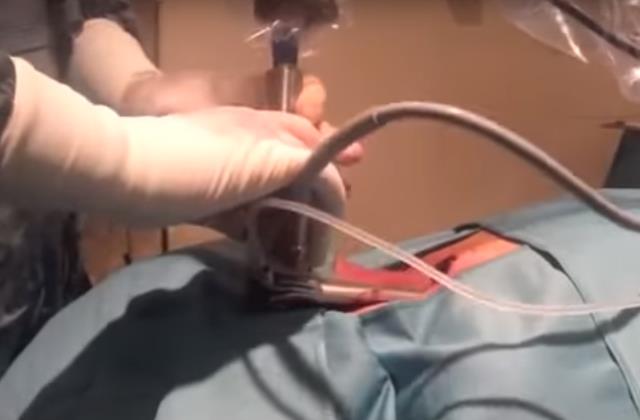
Иногда этот способ диагностики болезни незаменим, так как он дает возможность определить патологии, распространяющиеся лимфогенным путем.
УЗИ при туберкулезе: значение, результаты
Многие инструментальные обследования бронхо-легочной системы не подходят больным из-за непереносимости замкнутых помещений, болезней, препятствующих проведению эндоскопических обследований. Не все переносят манипуляции с кровью в артериях и венах, где требуется введение контрастных веществ. Многим не подходит стоимость простых и эффективных методов определения туберкулеза. По этой причине фтизиатры и пульмонологи назначают проведение ультразвукового исследования для постановки правильного диагноза.
УЗИ показывает процесс развития туберкулеза при внелегочных и легочных поражениях. Помогают увидеть наличие патологии упругие механические волны. УЗИ достаточно легко переносится, так как не оказывает ионизирующего действия на больного. Метод многим подходит своей доступностью, он не требует специальной подготовки, дает возможность получить результаты сразу.
Дополнительные методы обследования больного: анализ кала, крови
Любое инструментальное обследование должно подтверждаться лабораторными данными состояния больного. Чтобы точно поставить диагноз туберкулез легких, определить вид, распространенность и угрозу патологии для организма, врачи назначают анализы кала и биохимию крови.
Это довольно редкий вид обследования при этой болезни, назначается преимущественно при подозрении на туберкулез слепой кишки. В лаборатории оценивается состав кала, определяется палочка Коха.
Биохимический анализ крови при подозрении на наличие активной палочки Коха в организме дает возможность подтвердить или опровергнуть диагноз. Кровь – информативная биологическая жидкость, текущая по артериям и венам. По изменениям количества кровяных тел, составляющих, можно определить характер происходящих патологических процессов.
При остром течении туберкулеза биологическая жидкость будет претерпевать изменения:
- Уменьшение альбумин-глобулинового коэффициента,
- Определяется билирубин, АСТ, АЛТ,
- Определение креатинина сыворотки крови,
- Оценивается белковый состав биологической жидкости,
- Оценка содержания фибриногена.
Кроме этих показателей есть ряд других, свидетельствующих о правильности работы таких важных органов, как печень, почки. При уменьшении их функциональности, помимо применения противотуберкулезных препаратов, активно используются лекарства для восстановления функций печени, почек.
Особенности диагностических мероприятий у детей
- Проба Манту – под кожу вводится вещество, определяющее реакцию организма на возбудителя туберкулеза. При положительном результате ребенок направляется в противотуберкулезное учреждение.
- Флюорография для подростков.
- Рентгенография – наиболее информативный способ диагностирования болезни у детей.
Вспомогательными способами определения болезни являются лабораторные обследования мокроты, мочи, крови, кала, мазок зева.
Если вы дочитали эту до конца, значит, статья пришлась вам по душе. Приходилось ли вам использовать какой-либо из перечисленных методов? Возможно, кто-то из ваших знакомых проходил подобное обследование. Если да, напишите, пожалуйста, свою историю в комментариях. Возможно, ваша история поможет кому-то правильно отнестись к своему здоровью. Если можете, поделитесь статьей в социальной сети. Будьте здоровы!
Читайте также:


