Туберкулез верхних дыхательных путей реферат
реферат Туберкулез трахеи и бронхов
Выделяют 3 клинические формы туберкулеза бронхов:
1) Инфильтративный туберкулез бронхов. Является самой часто встречающейся формой. Характеризуется наличием инфильтрата в стенке бронха, который может приводить к нарушению проходимости бронха. Бактериовыделение не выражено.
2) Язвенная форма. На фоне инфильтрата имеется язва с неровными подрытыми краями и белым налетом. Может осложняться кровохарканьем при кровотечении из сосудов дна язвы. Бактериовыделение наблюдается чаще.
3) Свищевая форма (бронхонодулярный свищ). Происходит расплавление лимфатических узлов, стенки бронхов казеозными массами и прорыве их в бронх. Характерно массивное бактериовыделение. Иногда при расплавлении лимфатических узлов через свищ дренируются кристаллы кальция. Крупные частицы кальция задерживаются в просвете бронхов и могут быть обнаружены при бронхоскопии. Под действием силы тяжести бронхиолиты могут попадать в нижележащие отделы бронхиального дерева, вызывая развитие ателектаза и в дальнейшем бронхогенного цирроза легкого.
Клиническая картина.
Туберкулёз бронха возникает постепенно и протекает бессимптомно или с жалобами на упорный приступообразный кашель, который может беспокоить больного днем и ночью, сопровождается выделением небольшого количества мокроты и не прекращается при приеме противокашлевых средств. Беспокоят неприятные ощущения жжения, а также боль в области грудины, чаще с одной стороны, и боль между лопатками; одышка при отсутствии прогрессирования туберкулезного процесса в легких.
При аускультации легких выслушивается свистящий шум и писк на уровне — и около грудины, шумное дыхание (при стенозе бронха). Рентгенологическая картина специфического поражения бронхов характеризуется появлением жидкости в каверне и изменением ее размеров (то уменьшение, то увеличение) через небольшие интервалы времени. Трахеобронхоскопия в настоящее время является наиболее информативным методом диагностики туберкулеза бронхов и трахеи.
Начальные специфические поражения бронхов в виде продуктивного инфильтрата могут протекать с весьма скудной симптоматикой или бессимптомно и обнаруживаются только при трахеобронхоскопии. Чаще встречается поражение бронха (преимущественно верхнедолевого), дренирующего легочный туберкулезный процесс, в виде стенозирующего ограниченного экссудативного инфильтратрата на слизистой оболочке. Язвенный туберкулез бронхов в настоящее время встречается очень редко.
Туберкулез бронхов, вызванный распространением инфекции с лимфатических узлов на бронхиальную стенку, имеет характерные особенности. При первичном туберкулезе перфорации казеозноизмененных лимфатических узлов в прилежащие бронхи с образованием лимфобронхиальных свищей, с прорастанием специфических и неспецифических грануляций, напоминают эндобронхиальную опухоль. При некрозе грануляций возникают язвенные поражения. Прорыв казеозных масс из лимфатического узла и особенно разрастание грануляций вызывают, как правило, сужение бронхиального просвета различной степени. При отсутствии каких-либо изменений в легких бронхофистулезный процесс может быть источником бактериовыделения. При заживлении туберкулезного процесса в стенке бронха образуются рубцовые изменения, от небольшого рубца до рубцового стеноза бронха.
Диагностика туберкулеза трахеи и бронхов
В диагностике туберкулёза дыхательных путей важно учитывать его связь с прогрессированием туберкулёза лёгких и внутригрудных лимфатических узлов. Характерна также ограниченность поражения слизистой оболочки. При рентгенологическом исследовании и особенно КТ выявляют деформацию и сужение бронхов. Характерная рентгенологическая картина возникает при осложнении туберкулёза бронха гиповентиляцией или ателектазом. В случаях язвенных форм туберкулёза дыхательных путей у больных в мокроте могут быть обнаружены микобактерии туберкулёза.
Основным методом диагностики туберкулёза дыхательных путей считают исследование с помощью гортанного зеркала, ларингоскопа и фибробронхоскопа, который позволяет осматривать слизистую оболочку до устья субсегментарных бронхов. При отсутствии деструктивного туберкулёза лёгких эндоскопическое исследование помогает определить источник бактериовыделения, которым обычно оказывается изъязвлённый бронх или (крайне редко) трахея.
Туберкулёзные инфильтраты в бронхах могут быть от серовато-розового до красного цвета, с гладкой или несколько бугристой поверхностью, плотной или более мягкой консистенции. Язвы бывают неправильной формы, с изъеденными краями, обычно неглубокими, покрытыми грануляциями. В случаях прорыва в бронх казеозно- некротических лимфатических узлов образуются нодуло-бронхиальные свищи, разрастаются грануляции.
Для морфологического и бактериологического подтверждения диагноза туберкулёза используют различные методы забора материала и биопсии. Исследуют на наличие микобактерий отделяемое язв, и отделяемое из свищевого отверстия, грануляционную ткань.
Особенности лечения.
При туберкулезе трахеи и бронхов часто используют противотуберкулезные препараты местно в виде ингаляций, заливки посредством гортанного шприца. Обязательно проведение патогенетической терапии, прежде всего гормональной. Показаны ингаляции гидрокортизона для снятия воспалительных явлений, остаточных рубцовых изменений, уменьшения отека трахеи и бронхов.
В ряде случаев используют санационную бронхоскопию, при которой производят удаление бронхиолитов, казеозных масс, прижигание грануляций (лазером, трихлоруксусной кислотой), промывание бронхов противотуберкулезными препаратами.
Для лечения туберкулеза бронхов применяют антибактериальные препараты в комплексе с витаминами на фоне гигиено-диетического, климатического режима, лучше всего в стационарных противотуберкулезных учреждениях. В качестве симптоматического средства борьбы с кашлем при тяжелых формах бронхолегочного туберкулезного процесса назначают внутривенные вливания 0,5% раствора новокаина, внутрикожную новокаиновую блокаду в области грудины и в межлопаточном пространстве, ионизацию с 2% раствором хлористого кальция, облучения рентгеновыми лучами в этих областях по 20—30 р, атропин, никотиновую кислоту и др.
Антибактериальную терапию проводят по следующей схеме При остром, подостром, экссудативном, инфильтративном или язвенном туберкулезе бронхов на курс лечения назначают одновременно три основных препарата: стрептомицин — 100 г, фтивазид 100—150 г, ПАСК — 1000 г. В период регрессирования процесса показано лечение фтивазидом (салюзидом или ларусаном) в комбинации с ПАСК.
Длительность лечения—3—6 месяцев. При хроническом продуктивном, инфильтративном или язвенном туберкулезе бронхов стрептомицин — 40г и ПАСК — 1000г или фтивазид 100—150 г (салюзид, ларусан, инха-17) в комбинации с ПАСК — 1000г; длительность лечения не менее 3 месяцев.
При первичном туберкулезе, бронхолимфатическом процессе, особенно при свищевых формах,— тибон — 15—20 г, этионамид в сочетании с одним или двумя основными антибактериальными препаратами; лечение не менее 8—10 месяцев.
При нерассасывающихся ателектазах — терапия стероидными гормонами (преднизон, АКТГ).
Антибактериальное лечение проводят в сочетании с бронхоскопией (1 раз в 2—3— 4 недели), местными прижиганиями трихлоруксусной кислотой, удалением грануляций, ежедневными интрабронхиальными вливаниями 0,25—0,5 г стрептомицина, разведенного в 3 мл 0,5% раствора новокаина; 5—10% раствора салюзида; 10% раствора ПАСК (только свежеприготовленный, хранение не более 30 мин.) по 3—5 мл, 5—10% раствора тубазида, 1—2% раствора солютизона по
3—5 мл. На курс — от 25—30 до 50—80— 100 вливаний.
При рубцовых стенозах бронхов эти вливания относительно противопоказаны.
При длительном неэффективном лечении стрептомицином, фтивазидом, салюзидом, ларусаном, ПАСК, особенно при хронических формах туберкулеза бронхов, непереносимости указанных препаратов или развития устойчивости к ним микобактерий туберкулеза показано применение метазида (100 г), тубазида (60—80 г), этоксида (100 г), циклосерина (100 г), дигидрострептомицина-паската (100 г), канамицина (100 г), виомицина (ввиду токсичности трех последних препаратов при их применении необходимо следить за состоянием слуха) с одним или двумя основными антибактериальными препаратами 1-го ряда.
В целях профилактики рецидивов (повторного поражения бронхов после клинического излечения) и обострений в ближайшие два года после лечения необходима антибактериальная терапия вне зависимости от рецидивов и обострений в течение 2—3 мес. весной и осенью.
Хирургическое лечение туберкулеза легких показано после клинического излечения туберкулеза бронхов и абсолютно показано при массивных рубцовых стенозах бронхов 3-й степени. Коллапсотерапия не всегда оказывает благоприятное влияние на течение как туберкулезных, так и неспецифических воспалительных изменений в бронхах. Для рассасывания рубцов применяют алоэ, лидазу.
Профилактика туберкулеза бронхов и трахеи.
Туберкулез относится к числу так называемых социальных болезней, возникновение которых связано с условиями жизни населения. Причинами эпидемиологического неблагополучия по туберкулезу в нашей стране являются ухудшение социально-экономических условий, снижение жизненного уровня населения, рост числа лиц без определенного места жительства и занятий, активизация миграционных процессов. Мужчины во всех регионах болеют туберкулезом в 3 раза чаще женщин, при этом темпы роста заболеваемости у мужчин в 2.5 раза выше, чем женщин. Наиболее пораженными являются лица в возрасте 20 - 29 и 30 - 39 лет. Заболеваемость контингентов, отбывающих наказание в учреждениях исполнения наказания системы МВД России, в 42 раза превышает среднероссийский показатель. В целях профилактики необходимо проведение следующих мероприятий: - проведение профилактических и противоэпидемических мероприятий адекватных сложившейся крайне неблагополучной эпидемиологической ситуации по туберкулезу, раннее выявление больных и выделение средств на лекарственное обеспечение. Это мероприятие сможет также уменьшить заболеваемость людей, вступающих в контакт в очагах с больными. Проведение обязательных предварительных и периодических осмотров при поступлении на работу в животноводческие хозяйства, неблагополучных по заболеванию туберкулезом крупного рогатого скота. Своевременнее проведение (до 30 дней жизни) первичной вакцинации новорожденным детям.
Список использованной литературы
1. Большая медицинская энциклопедия. Н.Б. Светлакова. 2008 год
2. Хоменко А.Г. Туберкулез на
и т.д.
Туберкулезное поражение верхних дыхательных путей в большинстве случаев является вторичным заболеванием и развивается в результате внедрения специфического возбудителя у больных, страдающих туберкулезом легких. Теоретически возможна и первичная локализация туберкулеза в том или ином отрезке дыхательных путей, но в клинической практике такая форма встречается относительно редко. Исключение представляет только полость носа, где, в силу доступности ее внешним воздействиям, возможно непосредственное занесение извне палочек Коха и развитие туберкулезного процессу. Инфекция, как правило, проникает через трещины входа в нос, куда она попадает из воздуха или заносится пальцем больного.
Заболевание гортани и глотки происходит вследствие постоянного действия на слизистую оболочку выхаркиваемой больным инфицированной мокроты. Предрасполагающим моментом является образование на слизистой оболочке небольших ссадин, где нарушена непрерывность эпителиального покрова. Такого рода изменения очень часто встречаются у лиц, страдающих хроническим ларингитом, и этим объясняется более частое развитие туберкулеза гортани у мужчин, чем у женщин. В детском возрасте туберкулез гортани встречается сравнительно редко.
Заболевания слизистой оболочки зева, языка и полости рта обычно наблюдаются только в далеко зашедших случаях легочного туберкулеза, когда затруднение отхаркивания и понижение общей сопротивляемости организма, способствуют заражению мокротой.
Патологоанатомическим субстратом туберкулезного процесса верхних дыхательных путей является туберкулезный бугорок, состоящий из эпителиоидных, круглых и гигантских клеток, в центре которого происходит творожистый распад В дальнейшем, в связи с инфильтрацией и серозным пропитыванием подслизистой ткани, образуется видимый невооруженным глазом инфильтрат, в виде ограниченного утолщения слизистой оболочки. В случае нарушения целости эпителия, покрывающего инфильтрат, может развиться различной глубины и формы туберкулезная язва. В зависимости от преобладания тех или иных элементов воспалительного процесса и интенсивности защитной реакции, различают экссудативные и продуктивные формы туберкулеза слизистых оболочек.
В следующей стадии гортанного туберкулеза, особенно при наличии смешанной инфекции, процесс проникает в толщу подлежащих тканей, вызывая заболевание надхрящницы и развитие тяжелой картины перихондрита. Аналогичные изменения происходят и в полости носа, где туберкулез чаще всего поражает слизистую носовой перегородки и где, в результате развития перихондрита, может иметь место прободение хрящевой части носовой перегородки.
Симптоматология и течение туберкулеза верхних дыхательных путей определяются характером наблюдаемого процесса, его локализацией и иммунно биологическими особенностями данного организма.

Туберкулез носа, как уже указывалось выше, поражает преимущественно передний отдел носовой перегородки, но встречается заболевание и латеральной стенки носа, т. е. нижней и средней носовых раковин. Туберкулез слизистой, носа представляется в виде инфильтрата или язвы, в некоторых случаях наблюдается типичная туберкулома (инфильтрат, имеющий форму опухоли).
В начальной стадии туберкулеза носа субъективные ощущения могут совершенно отсутствовать. В дальнейшем появляются: закладывание носа, образование корок и выделение гнойного экссудата. В связи с постоянным раздражением кожи могут развиться явления дерматита, выражающиеся утолщением и резким покраснением входа в нос и кожи верхней губы.
Диагноз туберкулеза носа в типичных случаях особых затруднений не представляет. При риноскопическом исследовании отмечается присутствие в переднем отделе носовой перегородки инфильтрата или язвы. Для последней характерны подрытые края, бледность окраски и гнойный экссудат. В случае перфорации носовой перегородки видны нередко отдельные бугорки, располагающиеся на инфильтрированных краях отверстия. В отличие от сифилиса, при котором вовлекается в процесс и костный отдел носовой перегородки, при туберкулезе дело ограничивается хрящевым отделом ее. Кроме того для сифилиса характерно образование секвестров и сильный неприятный запах из носа. В сомнительных случаях необходимо сделать реакцию Вассермана и, если возможно, гистологический анализ взятого кусочка. Наряду с изучением местных изменений необходимо произвести и общее обследование больного, что дает обычно очень ценные указания.
Если наблюдается одновременное поражение кожи лица волчанкой, то и процесс слизистой носа имеет обычно аналогичный характер. Отличить волчанку от туберкулеза риноскопическим путем представляет нередко весьма трудную задачу.
Прогноз туберкулеза носа при хорошем общем состоянии организма относительно благоприятен, хотя не исключается возможность довольно большого разрушения слизистой оболочки и носовой перегородки.
Лечение сводится к применению прижиганий инфильтрата и язвы молочной и трихлоруксусной кислотой или гальвано-каутером. При ограниченном процессе иногда целесообразно выскоблить острой ложкой или иссечь пораженный участок слизистой, произведя частичную резекцию носовой перегородки. Хороший результат в некоторых случаях дает облучение кварцлампой. Наряду с этим необходимо всеми средствами поднять общую сопротивляемость организма.
Туберкулёз верхних дыхательных путей является вторичным заболеванием при наличии первичного очага, обычно расположенного в лёгких.
Возможны следующие механизмы инфицирования слизистой оболочки верхних дыхательных путей (нос, глотка, гортань) палочкой Коха:
- спутогенный (заражение слизистой оболочки отхаркиваемой мокротой)
- гематогенный
- лимфогенный
Туберкулёз верхних дыхательных путей проявляется в виде:
1) инфильтрата (скопление в подслизистом слое туберкулёзных бугорков, состоящих из крупных эпителиоидныx и гигантских клеток Лангганса) и
2) язв (вследствие творожистого распада инфильтратов и туберкулёзных бугорков с последующим изъязвлением слизистой оболочки).
Туберкулезные язвы поверхностные, неглубокие с ровными (зубчатыми) подрытыми краями, отличается редкой болезненностью при локализации в глотке и гортани. Дно язв зернистое, окружающая слизистая бледная.
Инфильтраты и язвы чаще локализуются в хрящевой части носовой перегородки. В начале заболевания субъективные симптомы отсутствуют, затем появляется затрудненное носовое дыхание, а при появлении язв, гнойное, а иногда подкрашенное кровью отделяемое без запаха, образуются корки.
В глотке начальная стадия туберкулёзного инфильтрата обычно протекает без особых жалоб. Язвы располагаются на мягком небе, нёбных дужках, задней стенке глотки, миндалины поражаются редко.
Язвы, сливаясь по поверхности, быстро увеличиваются в размерах. Глотание резко болезненно.
Туберкулёз гортани при спутогенном способе инфицирования вначале проявляется поражением одной голосовой складки или межчерпаловидного пространства; слизистая оболочка гортани в этом месте гиперемирована, припухшая. Процесс распространяется вглубь, затем инфильтрат, разрастаясь, распадается, образуя язву, увеличивающуюся вглубь и по поверхности. Затем в воспалительно-некротический процесс вовлекается хрящ и надхрящница, (туберкулёзный хондро-перихондрит гортани), возможен отек гортани, что вынуждает производить трахеостомию. Для диссеминированного (милиарного) туберкулеза характерно поражение надгортанника, черпало-надгортанных складок и области черпаловидных хрящей, при этом ведущим симптомом являются боли при глотании.
Таким образом, в развитии туберкулезного процесса гортани выделяют три стадии:
- появление инфильтрата
- образование язвы
- поражение хрящей гортани
Симптомы: в начале заболевания наблюдаются признаки рецидивирующего острого ларингита, который возникает при каждом обострении туберкулёзного процесса в лёгких. С появлением инфильтрата и язвы голос становится хриплым, усиливается кашель, появляется болезненность при кашле и глотании, вплоть до дисфагии (при изъязвлениях надгортанника и черпаловидных хрящей). В ряде случаев развивается стеноз гортани. Диагноз туберкулёза верхних дыхательных путей основывается на данных анализа, жалоб больного, непрямой или прямой ларингоскопии, рентгенографии лёгких, бактериологическoм исследовании мокроты методом флотации и отделяемого язв на бациллу Коха, а также (в неясных случаях) — производится биопсия инфильтрата или изъязвляющейся поверхности на границе со здоровой тканью.
Лечение туберкулёза верхних дыхательных путей прежде всего включает лечение туберкулёза легких. Основным препаратом в лечении туберкулёза остаётся стрептомицин, который вводится внутримышечно 2 раза в день в возрастной дозировке. Важно систематически контролировать состояние слуховой и вестибулярной функции, так как это — ототоксический антибиотик. Эффективно применение противотуберкулёзных препаратов первого ряда (тубазид, фтивазид, метазид и ПАСК).
Местное лечение состоит в прижигании носа и глотки 80% раствором молочной кислоты, смазывании язв 10-20% мазью пирогалловой кислоты, полоскании ротоглотки тёплыми растворами отвара ромашки, шалфея, при сильных болях полоскании раствором новокаина, назначении анестезина по 0,3 перед каждым приёмом пищи.
Назначается нераздражающая, высококалорийная пища, строгий голосовой режим, курортно-санаторное лечение в специализированных учреждениях. При туберкулёзе гортани местное лечение включает вливания в гортань суспензии стрептомицина (1%) в оливковом масле, при сильных болях – новокаиновые блокады верхнегортанных нервов.
При стенозе гортани II — III стадии производится трехеостомия. Отмечено, что вследствие выключения гортани из акта дыхания, наступает быстрое рубцевание язв, а возможность более полно дренировать и санировать трахеобронхиальное дерево через трахеостому позволяет быстрее купировать обострение туберкулёзного процесса в лёгких.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Цирроз легких — это разрастание в них соединительной ткани в результате заживления патологического процесса. В последние годы многие клиницисты подчеркивают, что массивное лечение антибиотиками способствует образованию цирроза. Цирроз развивается чаще всего при хронических фиброзно-кавернозных формах и при хроническом гематогенно-диссеминированном туберкулезе. Однако туберкулёзный лобит и плеврит также могут быть источником цирроза. В толще цирротических поражений могут сохраняться щелевидные или более крупные каверны, а также казеозные очаги, окруженные плотным валом склероза и скрытые под пластами цирроза. Hаличие таких остаточных явлений подтверждается бациллемией и послойными томограммами.
При циррозе в процесс склерозирования и фиброзного перерождения вовлекаются бронхи, которые изменяют свои физиологические направления, деформируются, местами суживаются или облитерируются. Это придает циррозу некоторые характерные рентгенологические особенности.
Цирроз может быть односторонним, двусторонним и диффузным. Легкое, поражаемое циррозом, постепенно уменьшается в объеме, плевра над ним утолщается. Легкое пронизано грубоволокнистой соединительной тканью, сосуды легкого частью облитерируются, частью расширяются. В пораженных участках могут образоваться буллы и бронхоэктазы. Meнее пораженные и здоровые участки легких эмфизематозно pacширяются.
· цирротический туберкулез с ограниченным поражением легочной ткани (как правило, верхние два сегмента, с деформацией, отсутствием каверны). Такие больные, как правило, хорошо себя чувствуют, ничего их не беспокоит. У таких больных годами, десятилетиями клинических проявлений рецидива нет. Такие больные эпидемически опасны, если они тем более находятся в семье. Но выделяют микобактерии в малом количестве. В ряде случаев эта форма, на фоне ОРЗ или стресса, начинает часто рецидивировать.
· цирротический туберкулез с частыми рецидивами: больной начинает лихорадить (лихорадка, как правило субфебрильная), проявляется синдром интоксикации, который чаще всего проявляется тем, что больной теряет в весе. Больной быстро обезвоживается, худеет и процесс, в связи с частым рецидивированием начинает прогрессировать и фиброзная ткань захватывает половину легкого, целое легкое. Нередко поражается второе легкое, за счет бронхогенного обсеменения. Неизбежно, в обязательном порядке формируются бронхоэктазы.
· цирротический туберкулез с бронхоэктазами. Эти больные тяжелы, порой обильные бактериовыделителей (за сутки могут выделить до 1 л мокроты). Больной истощается, высоко лихорадит. Такие больные крайне тяжелые. Бронхоэктазы обширные, вторично инфицируются и очень трудно поддаются лечению. В данном случае хирургические методы лечения применить нельзя (при пульпонэктомии одного легкого в другом легком развивается моментально туберкулез). Эти больные обречены.
· цирротический туберкулез - разрушенное легкое (легкие). Это формируется в процессе длительного, постоянного прогрессирования процесса с развитием фиброзной ткани. При этом наблюдается легочно-сердечная недостаточность. Однако анасарки при такой сердечно-легочной недостаточности практически не наблюдается, так как эти больные постоянно лихорадят, а лихорадка всегда приводит к обезвоживанию. Поэтому в лечении таких больных необходимо проводить инфузионную терапию.
· 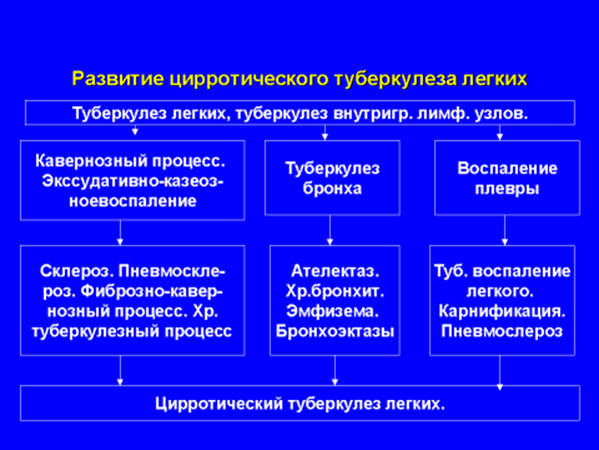
Патологическая анатомия и патогенез
Цирротический туберкулез легких возникает в результате длительно протекающих фиброзно-кавернозных форм, характеризуется массивным, диффузного характера разрастанием соединительной ткани с деформацией легочной ткани и развитием бронхоэктазов. Каверны отсутствуют или имеют вид узких щелевидных полостей. При значительном объеме склеротических изменений развиваются гипертония малого круга кровообращения, легочное сердце и легочно-сердечная недостаточность. К основным осложнениям относятся также амилоидоз и тромбоэмболия легочной артерии.
В анамнезе больных отмечается длительно протекавший туберкулез легких, нередко повторно леченный массивными дозами антибиотиков. К моменту обследования основные жалобы сводятся к нарушению функции внешнего дыхания сердечно-сосудистой недостаточности в виде одышки и ceрдцебиений как в покое, так и при физической нагрузке.
Осмотр больного выявляет резко нарушенную статику верхнего отдела туловища. При одностороннем циррозе на стороне поражения обращает на себя внимание западение грудной клетки, опущение плеча, выраженный сколиоз грудного отдела позвоночника, сужение межреберных пространств.
При двустороннем циррозе наблюдается двустороннее падение над- и подключичных ямок, в деформации грудной клетки нет такой асимметрии, как при одностороннем циррозе. Рентгенологически отмечается высокое стояние корня легких. При диффузном пневмосклерозе все симптомы формации менее выражены. При дыхании происходит отставание пораженной стороны грудной клетки, при симметтричном поражении — малая экскурсия обоих легких.
Перкуторно обнаруживается выраженная тупость в участках цирроза, чаще в верхних полях. Аускультативно можно отметить бронхиальное дыхание и небольшое количество мелких, иногда звучных хрипов. Нередко устанавливается диффузный бронхит.
При одностороннем циррозе, развившемся из лобита, средостение смещается в сторону поражения, корень легкого подтянут вверх и кнаружи и стоит значительно выше, чем в норме.
Рентгенологическая картина цирроза весьма типична. Рентгенологическая картина сходна с изменениями при фиброзно-кавернозном туберкулезе, следствием которого часто и является цирроз легкого Цирроз обычно захватывает одну или несколько долей, нередко бывает двусторонним. Рентгенологически определяются признаки фиброза и сморщивания, как при фиброзно-кавернозном туберкулезе, однако без каверн. Нередко можно видеть, особенно на томограммах, множественные округлые просветления в сморщенных отделах — бронхоэктазы и буллы. Для них характерны тонкие стенки, отсутствие оттока к корню. Но иногда трудно отличить бронхоэктатические и буллезные образования от каверны. Поэтому при циррозах нужно особенно тщательно искать микобактерии туберкулеза в мокроте.
Течение цирроза медленное, хроническое, длящееся годами. Постепенно развивается хронический бронхит, образуются бронхоэктазы, накапливается большое количество слизисто-гнойной мокроты. Характерным симптомом является не обильное, но часто повторяющееся кровохарканье. Эмфизема легких обнаруживается в нижних долях при циррозе верхних долей. При циррозе, развивающемся из гематогенно-диссеминированного туберкулеза, эмфизема носит диффузный характер и является преобладающим симптомом заболевания.
Наблюдаются значительные изменения со стороны сердца. Отмечается гипертрофия мышц сердца, усиление второго тона на легочной артерии. При прогрессировании цирроза появляется сердечно-сосудистая недостаточность. Границы сердца расширяются, тоны его становятся глухими. Одышка усиливается иногда до крайних пределов недостатка воздуха, появляется цианоз.
При циррозах, развившихся из лобитов, в течение длительного хронического процесса может возникнуть вспышка. Чаще всего это происходит при наличии каверны. Кровохарканье или аспирационное обсеменение может привести к свежему инфильтрату с распадом. Вспышка процесса и бронхогенное обсеменение резко меняют картину болезни, особенно у стариков, и ведут к развитию экссудативно-пневмонического процесса с тяжелым прогнозом. Чаще же всего при циррозах больные, излеченные от туберкулеза, погибают от тяжелого его осложнения — сердечно-легочной недостаточности.
Лечение цирроза легких в основном симптоматическое, имеющее целью поддержание сердечной деятельности и уменьшение кислородного голодания. Длительное пребывание в сухом климате благотворно действует на бронхит, эмфизему, поэтому больным рекомендуется санаторное лечение и даже переезд на постоянное жительство на южные курорты, типа Южного берета Крыма.
В некоторых случаях может быть рекомендовано хирургическое лечение, в частности больным с односторонним циррозом и выделением МБТ.
В результате длительного течения цирроза, возникшего после туберкулеза легких, а также вследствие весьма характерной клинической картины диагноз цирроза, не затрудняет врачей.
Редко встречается туберкулёз гортани: отмечаются сухость, першение и жжение в горле, утомляемость и осиплость голоса, боль – самостоятельная или при глотании. При сужении голосовой щели в результате инфильтрации, отёка или рубцов возникает затруднённое стенотическое дыхание. Диагноз туберкулёза гортани устанавливают при ларингоскопии. Туберкулёз трахеи наблюдается крайне редко; проявляется упорным, надсадным громким кашлем, болью за грудиной и одышкой. Диагноз устанавливают при ларинготрахеоскопии.
Туберкулез полости рта и верхних дыхательных путей чаще бывает вторичным. Пути заражения туберкулезными бактериями этих органов следующие:
Патоморфологически различают две формы поражения: инфильтрат и язву. Инфильтрат бывает ограниченным и диффузным, редко опухолевидным. Туберкулезная язва обычно неправильной формы, неглубокая, с неровными краями, на дне ее - бледная грануляционная ткань. В зависимости от фазы воспалительного процесса возникают инфильтрация, распад, обсеменение и далее уплотнение, обызвествление и рассасывание.
Туберкулез носапервоначально чаще локализуется в передних отделах полости носа - в преддверии, на перегородке, слизистой оболочке носовых раковин. В начальной стадии заболевания наблюдаются обильные выделения из носа, образование корок и ощущение заложенности. Появляется узелковый инфильтрат, сравнительно быстро изъязвляющийся, нередко с формированием перфорации хрящевой части перегородки носа. При распаде инфильтратов и образовании язв наблюдается гнойное отделяемое с примесью крови. Риноскопически язвы определяются как дефект слизистой оболочки, на дне которого расположены вялые грануляции.
Диагностикане представляет затруднений при наличии у больного туберкулезного поражения легких, гортани, суставов. Дифференцировать необходимо с сифилитическим поражением носа (третичный сифилис). Для сифилиса характерно поражение не только хрящевого отдела перегородки носа, но и костного; при сифилисе возможно также поражение носовых костей (седловидный нос), что сопровождается выраженными болевыми ощущениями в области спинки носа. Определенную помощь в дифференциальной диагностике оказывает серологическая реакция Вассермана, реакция Пирке у детей. Инфильтрат в полости носа может иметь форму опухоли (туберкулема); для дифференцирования его с опухолевым (саркоматозным) процессом выполняются биопсия и гистологическое исследование.
Туберкулезные поражения в глотке разнообразны: от поверхностных ограниченных язвочек с незначительной инфильтрацией до обширного бугристого папилломатозного вида инфильтрата с характерными язвами. При язве появляется патогномоничный признак - резкая болезненность при глотании не только твердой пищи, но и воды. Присоединение вторичной инфекции приводит к возникновению неприятного гнилостного запаха изо рта. Туберкулезные язвы располагаются в основном на нёбных дужках и на слизистой оболочке задней стенки глотки, имеют неровные фестончатые подрытые края и бледно-розовую окраску; поверхность их довольно часто покрыта гнойным налетом, под которым определяются бледные, вялые грануляции. Язвы могут увеличиваться в размерах, захватывая большие участки слизистой оболочки, распространяясь в глубину.
Диагностика.В начале заболевания поставить диагноз относительно трудно. В первую очередь необходимо обращать внимание на состояние легких как место первичной локализации. Данное заболевание следует дифференцировать с сифилисом, раком. В более поздней стадии диагноз ставят на основании клинической картины, реакции Пирке, микроскопического исследования грануляций из области язвы и данных общего обследования больного.
Туберкулез периферических лимфатических узлов
Туберкулез периферических лимфатических узлов — это проявление общего заболевания. По своему генезу он в большинстве случаев относится к первичному периоду туберкулеза, т. е. является самостоятельным заболеванием. Однако могут встречаться и вторичные туберкулезные лимфадениты, в частности при обострении процесса в других органах. Вторичный туберкулез периферических лимфатических узлов чаще всего развивается в результате эндогенной реактивации очагов любой локализации при низкой сопротивляемости организма; доказана роль лимфатических узлов как депо микобактерий в организме, источника их диссеминации и развития рецидива.
Этиология и патогенез. Возбудителем туберкулеза лимфатических узлов чаще всего является человеческий вид микобактерии туберкулеза, но в тех местах, где неблагополучная эпизоотическая ситуация по туберкулезу, значительное место занимают микобактерии бычьего вида. Заражение туберкулезом лимфатических узлов происходит лимфогематогенным путем.
Патологическая анатомия. Микобактерии туберкулеза, попадая в ткань лимфатического узла, вызывают в ней воспалительный процесс. Последовательное развитие трех компонентов воспаления (альтерация, экссудация и пролиферация) наблюдается и при туберкулезе, но только в первые дни после инфицирования макроорганизма. Затем начинается период борьбы паразита и хозяина. На ранних этапах заболевания изменения в лимфатическом узле неспецифичны и характеризуются диффузной лимфоидной гиперплазией. Вероятнее всего, речь идет лишь об антигенной стимуляции. На последующих этапах происходят лейкоцитарная и фибринозная экссудация, накопление эпителиоидных клеток, появляются гигантские клетки Пирогов а—Лангханса. Эпителиоидные клетки вместе с гигантскими образуют бугорки с полисадообразными структурами из лимфоцитов и очагами некроза в центре.
Казеозному некрозу может подвергнуться часть лимфатического узла или весь узел. В дальнейшем казеозные места кальцинируются либо нагнаиваются и в результате этого образуются свищи. В других случаях обнаруживают большое количество эпителиоидных клеток и клетки Пирогов а—Лангханса со слабой наклонностью к казеозному некрозу. Подобная картина может сохраняться долго, несмотря на большие размеры лимфатического узла. Постепенно туберкулезные бугорки подвергаются фибропластическому превращению и развивается склероз. Последовательность изменений в ткани лимфатического узла при туберкулезе положена в основу морфологической классификации, предложенной А. И. Абрикосовым, по которой выделены диффузная лимфоидная гиперплазия, милиарный туберкулез, казеозный туберкулез, крупноклеточный туберкулезный лимфаденит и индуративный туберкулезный лимфаденит. Согласно клинико-морфологической классификации, различают инфильтративную, казеозную и индуративную формы.
Клиническая картина. Клинические наблюдения показывают, что чаще всего туберкулез периферических лимфатических узлов протекает хронически и начинается с их увеличения в какой-либо одной группе или смежных группах. При таком течении обычно выражены явления специфической интоксикации, выражающиеся в повышении температуры тела, бледности кожных покровов, быстрой утомляемости, потливости, снижении аппетита. Многолетнее течение заболевания и стойкая интоксикация в большинстве случаев приводит к выраженным нарушениям деятельности сердечно-сосудистой и вегетативной нервной системы и белкового обмена. В начале заболевания лимфатические узлы увеличены до 0,5—1,5 см, мягкие, безболезненные при пальпации, не спаянные между собой и с окружающими тканями. Иногда же ткань лимфатического узла подвергается казеозному перерождению и гнойному расправлению, при этом в неспецифический воспалительный процесс вовлекается капсула лимфатического узла и формируется единый конгломерат, спаянный с кожей и окружающими тканями. В таких случаях при пальпации отмечаются болезненность и флюктуация. Кожа над конгломератом увеличенных лимфатических узлов гиперемируется и вскрывается, в результате чего формируется свищ, имеющий бледные отечные края.
По затихании процесса воспалительные изменения исчезают, свищи закрываются и на их месте формируются обезображивающие рубцы. Лимфатические узлы уменьшаются в размерах и вовлекаются в рубцы. Признаки туберкулезной интоксикации постепенно исчезают. Больные чувствуют себя практически здоровыми ДО нового обострения.
Для туберкулеза характерна сезонность обострений (весна и осень). Спровоцировать обострение могут переохлаждение, нервный стресс, интеркуррентные заболевания.
Атипично протекает туберкулез периферических лимфатических узлов у детей, беременных и стариков. Для них характерно острое начало заболевания, ярко выраженные симптомы туберкулезной интоксикации. Температура тела повышается до 38—39 °С, сопровождается слабостью, сильной головной болью. Увеличенные лимфатические узлы подвергаются казеозному перерождению и гнойному расплавлению, спаиваются с окружающими тканями и кожей, резко болезненны при пальпации, при которой определяется флюктуация, а затем открываются свищи. При остром течении туберкулеза период времени от начала заболевания до появления свищей составляет от 1 до 3 мес. Осложнения туберкулеза периферических лимфатических узлов — свищи, кровотечения, амилоидоз внутренних органов.
Диагностика, дифференциальная диагностика. При исследовании крови в период обострения выявляют лейкоцитоз с выраженным нейтрофильным сдвигом влево, моноцитоз, лимфоцитоз. У больных, у которых отмечается значительное распространение процесса, может наблюдаться лимфопения. СОЭ у большей половины больных увеличена, но, за редким исключением, не достигает высоких цифр.
При исследовании сыворотки крови обнаруживают нарушение белкового обмена (снижение уровня альбуминов и повышение глобулинов за счет «2- и у-фракций), увеличение содержания фибриногена и сиаловой кислоты, С-реактивный белок. Эти изменения наиболее выражены при казеозных лимфаденитах. Для установления диагноза проводят иммунологическое исследование, в частности реакцию непрямой гемагглюцинации, серологическое и радионуклидное исследования.
В диагностике туберкулеза широкое применение нашли туберкулиновые пробы. Наиболее распространенным методом туберкулинодиагностики является внутрикожная реакция Манту с 2 ТЕ. В сложных диагностических случаях применяют более чувствительную подкожную пробу Коха. Показатели крови и плазмы определяют до введения туберкулина и через 48 ч после него.
Также проводят системное рентгенологическое исследование (рентгенография мягких тканей в области увеличенных лимфатических узлов, грудной и брюшной полости), при котором выявляют кальцинированные лимфатические узлы. Для туберкулеза характерно обызвествление в центре лимфатического узла и сохранение необызвествленной капсулы. Большое значение в диагностике туберкулеза периферических лимфатических узлов имеют гистологическое, цитологическое и бактериологическое исследования патологического материала, полученного во время пункции лимфатического узла или после его удаления.
Для диагностики туберкулеза периферических лимфатических узлов важен детальный анамнез. Важно уточнить начальную картину заболевания, длительность процесса, наличие рецидивов, туберкулеза другой локализации, контакта больного с источником туберкулезной инфекции. Необходимо обратить внимание на локализацию увеличенных лимфатических узлов, их размеры, консистенцию, спаянность между собой и с окружающей подкожной жировой клетчаткой, распространенность. Для туберкулеза характерны полиморфизм лимфатических узлов по консистенции, образование из них конгломерата. Необходимо учитывать также результаты лабораторного и рентгенологического исследований, туберкулиновых проб. Наиболее точные данные дают биопсия лимфатического узла, гистологическое и бактериологическое исследования.
Туберкулез лимфатических узлов необходимо дифференцировать от их воспалительных заболеваний, гемобластозов и доброкачественных новообразований.
Особенностями неспецифического лимфаденита являются короткий инкубационный период, наличие в анамнезе недавно перенесенного простудного заболевания, ссадин, кариозных зубов, хронического тонзиллита. Неспецифический лимфаденит может быть острым и хроническим. При остром течении лимфатические узлы увеличиваются до 1,5—2 см в диаметре, иногда больше, резко болезненны при пальпации. Если в воспалительный процесс вовлечены несколько близлежащих узлов, то они спаиваются в конгломерат. В течение непродолжительного периода либо воспалительные изменения стихают, либо появляются гиперемия кожи, флюктуация и открывается свищ с гнойным отделяемым. Под действием консервативной терапии (антибиотики, перевязки) свищ быстро опорожняется и закрывается.
23. Специфическая инфекция при активном туберкулезном процессе в органы и ткани челюстно-лицевой области проникает гематогенным или лимфогенным путем. Возможно внедрение туберкулезной инфекции через поврежденную слизистую оболочку при воспалительном процессе полости рта и челюстей.
Клиника. Клинически различают первичное и вторичное туберкулезное поражение челюстно-лицевой области.
Первичное поражение наблюдается:
· в области кожи лица;
· в слизистой оболочке полости рта;
· в лимфатических узлах челюстно-лицевой области.
На месте внедрения туберкулезной инфекции (палочки Коха) на коже или слизистой оболочке полости рта образуется пустула, которая вскрывается наружу, появляется болезненная язва с неровными, подрытыми краями и дном, выполненным зернистыми грануляциями желтоватого или розового цвета. Язва увеличивается в размерах и может распространиться на костную ткань челюстей.
В процесс вовлекаются регионарные лимфатические узлы. При этом они плотные, бугристые. Одиночные лимфатические узлы при длительном процессе сливаются в единый конгломерат. У отдельных больных наблюдается распад лимфатического узла с выходом наружу характерного творожистого секрета.
Чаще, чем поражение кожи и слизистой оболочки полости рта, встречается первичное поражение лимфатических узлов челюстно- лицевой области. Оно возникает при попадании туберкулезной инфекции через зубы, миндалины, слизистую оболочку полости рта и носа, кожу лица при их воспалении или повреждении. В патогенезе этих поражений главное место принадлежит низкой сопротивляемости организма и вирулентности инфекции, когда внедрившаяся в лимфатические узлы микобактерия туберкулеза формирует туберкулезный лимфаденит.
Вторичное туберкулезное поражение челюстно-лицевой области имеет место при активной форме туберкулезного процесса в легком, кишечнике, костях, а также при генерализованной форме этого процесса. Одним из проявлений вторичного туберкулезного процесса является туберкулезная волчанка (lupus vulgaris).
Туберкулезом поражаются слизистые оболочки полости рта и носа, кожа лица, в основном в области носа (место входных ворот), щек, ушных раковин. Первые симптомы — появление на коже лица бугорков (люпом) ярко-красного цвета, тестоватой консистенции, покрытых потускневшим эпителием. Иногда бугорки сливаются в сплошные инфильтраты. Далее происходит распад бугорков и образование язв. Язвы имеют неровные, как бы изъеденные края, дно язвы покрыто грануляциями, которые при зондировании легко кровоточат. Течение процесса медленное, бугорки и язвы смогут держаться многие месяцы и годы. Постепенно происходит их рубцевание, которое приводит к обезображиванию лица.
Туберкулез костей лицевого скелета чаще возникает вторично гематогенным или лимфогенным путем из пораженных отдаленных органов или контактным путем со слизистой оболочки полости рта. Вначале туберкулезный очаг в кости не сопровождается болевыми ощущениями, а по мере распространения на другие участки кости, надкостницу, мягкие ткани появляются боли, воспалительная контрактура жевательных мышц. При туберкулезе костей лицевого скелета наблюдается инфильтрация в околочелюстных мягких тканях, спаивание с ними кожи. Цвет кожи красный с синеватым оттенком. Образуется один или несколько холодных абсцессов, которые самопроизвольно вскрываются. Отделяемое из этих абсцессов — жидкий экссудат с комочками творожистого распада.
После вскрытия абсцессов на фоне остаточных инфильтратов, спаянных с пораженной костью, остаются множественные свищи со скудным отделяемым и выбухающими вялыми грануляциями. Одни свищи рубцуются, другие появляются.
Рубцевание ведет к убыли костной ткани и подкожно-жировой клетчатки. Кожа истончается и спаивается с подлежащей костной тканью.
На рентгенограмме имеет место деструкция костной ткани в виде одиночных внутрикостных очагов. Внутрикостные очаги имеют четкие границы и иногда содержат мелкие плотные секвестры. При длительном течении процесса внутрикостный туберкулезный очаг отделен от здоровых участков кости зоной остеосклероза — белым ободком.
Диагноз туберкулеза тканей челюстно-лицевой области поставить очень сложно. Здесь следует учитывать:
1. Общее состояние больного.
2. Затяжной, вялотекущий характер процесса с частыми рецидивами.
3. Для обнаружения микобактерий туберкулеза применяются такие методы исследования, как:
o бактериоскопическое — прямая микроскопия мазков из патологического материала, окрашенных по Цилю-Нильсену;
o бактериологическое — посевы;
o биопробы — т. е. заражение животных, чаще всего морских свинок.
4. При подозрении на туберкулез применяется туберкулинодиагностика, которая позволяет установить наличие туберкулезной инфекции в организме. Растворы туберкулина используют по различным методикам — пробы Манту, Пирке, Коха.
5. Исследуются патогистологические препараты.
Туберкулез тканей лицевого скелета необходимо дифференцировать с банальным воспалением, актиномикозом, сифилисом и злокачественными опухолями.
Лечение складывается из общих и местных мероприятий. К методам общего воздействия на организм относится, прежде всего, применение специфических противотуберкулезных химиопрепаратов и витаминов, климатотерапии, физиотерапевтических процедур и средств, повышающих реактивность организма.
1. гигиеническое содержание и санация полости рта;
2. вскрытие внутрикостных очагов, выскабливание из них грануляций, удаление секвестров, иссечение свищей, освежение краев язвы и т. д.
Лечение должно проводиться длительно, с повторением курсов специфической терапии. После клинического выздоровления больной должен оставаться под диспансерным наблюдением на протяжении 2 лет.
Прогноз заболевания на современном этапе — благоприятный.
Читайте также:
- Может ли возобновиться туберкулез после излечения
- Как восстановить организм после химиотерапии туберкулеза
- Сколько платят по инвалидности 2 группы по туберкулезу
- Болела ангиной может быть туберкулез
- Обследование на туберкулез иностранных граждан
 Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.
Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.

