Туберкулез с лекарственной устойчивостью реферат

Туберкулез представляет серьезную угрозу здоровья населения во всем мире. В наши дни, как и в прошлые века, туберкулез остается ведущей причиной смерти среди всех инфекционных заболеваний. Примерно треть населения нашей планеты инфицирована микобактериями туберкулеза и подвержена опасности развития этого заболевания. Ежегодно в мире от туберкулеза умирает около 3 млн. человек, а каждый час – около 350 человек. В структуре социально значимых болезней ежегодно туберкулез занимает ведущее место.Россия входит в число 22 стран с высоким бременем туберкулеза и занимает 13 ранговое место по пораженности туберкулезом в мире. На прошедшем в Приморском краевом противотуберкулезном диспансере Дне Фтизиатра заведующий отделением МЛУ Валерий Иванишин озвучил актуальность проблемы и пути ее решения.
Коварный и устойчивый
В последние годы все большее внимание уделяется изучению устойчивости микобактерий туберкулеза к лекарственным противотуберкулезным препаратам. В 1999 году в официальную государственную статистику (О.Ф. №33) впервые включены сведения о множественной лекарственной устойчивости (МЛУ) микобактерий туберкулеза МБТ) к соответствующим препаратам.
- К множественной лекарственной устойчивости МБТ относят устойчивость к самым сильным противотуберкулезным препаратам- изониазиду и рифампицину, вне зависимости от наличия или отсутствия устойчивости к другим препаратам, -акцентировал Валерий Иванишин. - Больные, страдающие туберкулезом с лекарственно устойчивыми формами, наносят обществу существенный ущерб - как с позиции распространения туберкулеза с опасными для населения штаммами МБТ, так и с точки зрения опасности для самого пациента в связи с тем, что данные формы трудно поддаются лечению и чаще приводят к гибели больного.
Ключ к выздоровлению
До настоящего времени факторы и причины, способствующие увеличению лекарственной устойчивости возбудителя туберкулеза, особенно клинико-рентгенологической и микробиологической характеристик больных МЛУ туберкулезом легких остаются малоизученными. Установлено, что лекарственная устойчивость возбудителя развивается в результате одной или нескольких спонтанных мутаций в независимых генах микобактерий, которые, как правило, формируются под воздействием неадекватной лекарственной терапии.
Врач-фтизиатр не исключает, что появление, а точнее размножение лекарственно-устойчивых форм МБТ в процессе стандартной химиотерапии является следствием ослабленного иммунного надзора организма.
Ошибочно выбранный режим химиотерапии приводит к тому, что лекарственно устойчивый мутант, встречающийся в микобактериальной популяции, становится доминирующим у пациента, больного туберкулезом. Но даже при правильно назначенной противотуберкулезной терапии перерывы в лечении, временные отмены того или иного препарата, несоблюдение сроков химиотерапии способствуют формированию приобретенной устойчивости возбудителя.
- Ключом к выздоровлению является проведение длительного и полного контролируемого курса химиотерапии в стационаре, - подчеркивает Валерий Степанович. - Стационарный этап лечения является весьма важным, основополагающим для оказания лечебной помощи больным туберкулезом с МЛУ и достижения клинического излечения у них туберкулеза.
Вместе с тем, состояние многих туберкулезных стационаров находится на низком уровне. По данным Федеральной службы Роспотребнадзора, в 2007 году (более поздних сведений, к сожалению, не имеется) в капитальном ремонте в РФ нуждались 59,9% стационаров. Не соответствовали санитарным требованиям 61,8% помещений. Занижена площадь на 1 койку в 65,4% больничных учреждений РФ. Отсутствие канализации в 11,1% стационарах. Размещение посторонних служб в туберкулезных больничных помещениях было зарегистрировано в 5,6% учреждениях.
Неоптимистичная статистика
Кстати, по данным ВОЗ, за последние 14 лет показатели заболеваемости туберкулеза с МЛУ увеличились более чем в 2,5 – 3,5 раза. Это в определенной мере обусловлено как улучшением диагностики МЛУ МБТ к лекарственным препаратам, так и, главным образом, недостатками лечения.
Ежегодно лекарственная устойчивость МБТ развивается у каждого девятого больного туберкулезом в период диспансерного наблюдения и лечения.
Проведенные НИИ фтизиопульмонологии ММА им И.М. Сеченова специальные исследования показали, что туберкулез с МЛУ сокращает продолжительность жизни населения Российской Федерации в среднем на 1 год.
Среди всех состоящих на учете больных туберкулезом, больные с МЛУ составляют в РФ – 17,3 %, в Приморском крае – 33,0%. По сравнению с предыдущим годом доля этих больных увеличилась на 9,1%, и по состоянию на 01 декабря 2015 года на учете состоит 1181 больной туберкулезом с МЛУ МБТ+.
Работа на износ
Заведующий отделением МЛУ отметил, что по данным научных публикаций эффективность лечения в РФ значительно ниже, чем в большинстве государств той же Европы. Однако основными критериями излечения больных в большинстве стран является прекращение бактериовыделения МБТ методом микроскопии после краткосрочного интенсивного курса лечении, после которого наблюдение за больным прекращается. В РФ критерием клинического излечения больных туберкулезом с МЛУ является исчезновение всех признаков заболевания – клинических, рентгенологических и микробиологических. В преимущественном большинстве стран для этих целей, как правило, используются микробиологические методы без рентгенодиагностики.
С целью организации лечения больных туберкулезом с МЛУ в странах действуют разные законодательства.
Законодательная база стран для лечения больных туберкулезом с МЛУ
Обязательное лечение и изоляция
Эстония, Венгрия, Швейцария, Чехия, РФ, Норвегия
Обязательное лечение без изоляции
Обязательная изоляция больного без
принудительного лечения
Германия, Австралия, Великобритания, США,
Израиль, Нидерланды, ЮАР
Маркер состояния общества
Численность постоянного населения из года в год снижается как за счет естественной (67,3%), так и миграционной (32,7%) убыли. В основном миграционная убыль идет за счет экономически активного населения, но эмигрируют из региона и лица пенсионного возраста, так как на их пенсии не распространяются дальневосточные коэффициенты и северные надбавки.
- Туберкулез является не только производным уровня жизни населении, но и маркером состояния общества, - убежден Валерий Степанович. - Основными причинами напряженной эпидемиологической обстановки по туберкулезу с МЛУ в Приморском крае следует считать низкий уровень жизни населения, нестабильность в обществе, социальный стресс, основанный на утрате некоторыми группами населения мотивации к эффективной трудовой деятельности, А также большие миграционные процессы, рост числа социально дезадаптированных групп населения, наличие большого резервуара туберкулезной инфекции в пенитенциарных учреждениях, расположенных на территории Дальневосточного Федерального округа.
Существенное влияние на течение эпидемиологического процесса оказывает сокращение финансирования противотуберкулезных мероприятийсо снижением уровня организации противотуберкулезной помощи населению. Немаловажное значение в распространенности туберкулеза с МЛУ имеют состояние окружающей среды, географические и экологические факторы. Отрицательное влияние на течение эпидемиологического процесса туберкулеза с МЛУ оказали экономические кризисы, от которых зависит напряженность эпидемиологической обстановки как в Российской Федерации, так и в Приморском крае.
Болезнь среднего возраста
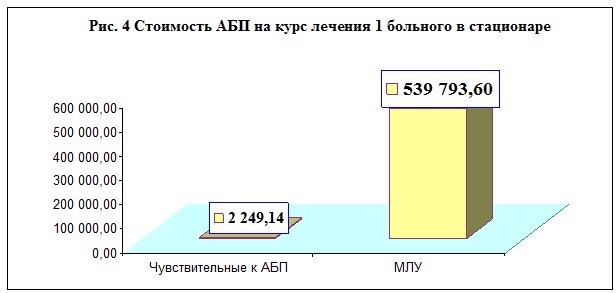
Стоимость медикаментов на лечение 1 больного с чувствительной формой туберкулеза составляет 25,46 руб. в день, на полный курс в 90 доз АБП – 2 249,14 руб., а больного туберкулезом с МЛУ – 1 325,26 руб. в день, и на полный курс стационарного лечения в 240 доз – 539 793,60 руб.(по ценам на 1 марта 2015 года).
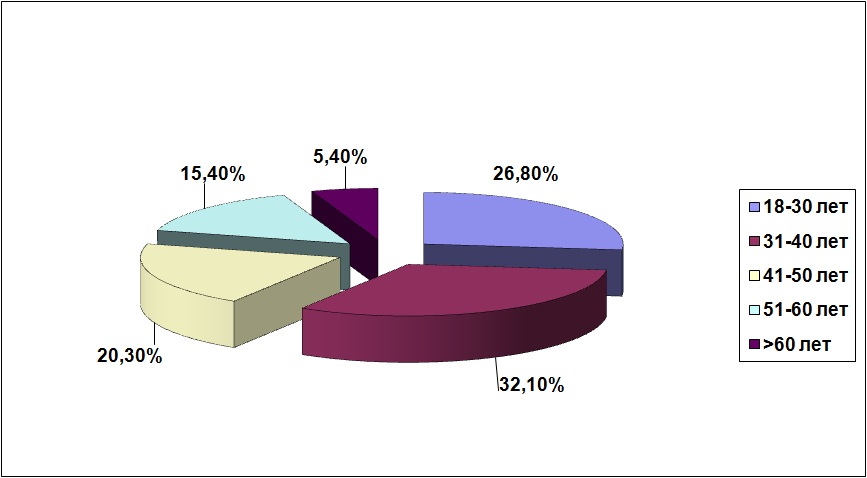
Наибольший процент (32,1%) больных туберкулезом МЛУ в Приморском крае составляет возрастная группа от 31 до 40 лет. Наименьший процент (5,4%) – люди старше 60 лет.
- Наши данные совпадают с отчетом Всемирной организации здравоохранения 2014 года, согласно которому возрастная группа от 31 до 40 лет больных МЛУ составляет 34%, старше 60 лет – 5%, - пояснил врач-фтизиатр. - Больные туберкулезом с МЛУ чаще всего страдают хроническим вирусным гепатитом С – 30,5%, хронической обструктивной болезнью легких (ХОБЛ) – 24,9%, сахарным диабетом – 13,1%. Данная сопутствующая патология характерна для молодого и среднего возраста, длительно злоупотребляющих курением, алкоголем и наркотиками. Больные сахарным диабетом относятся к группе высокой степени риска по туберкулезу.
Больные туберкулезом с МЛУ в стационаре получают лечение по 4 режиму химиотерапии (РХТ) по стандарту шестью противотуберкулезными препаратами: препаратом первого ряда – пиразинамид и препаратами второго (резервного ряда) каприомицин, циклосерин, левофлоксацин, протионамид, ПАСК. Стационарный этап лечения составляет 240 принятых доз АБП (240) дней.
Среди всех больных туберкулезом с МЛУ, получавших лечение по 4 РХТ наибольший процент занимает инфильтративный туберкулез – 77,2%, меньше всего 2,6% составляет очаговый туберкулез. Фиброзно-кавернозный – 6,6%. Эффективность лечения в стационаре высокая - абациллирование – 80,8% (по РФ – 80%), закрытие полостей распада – 62,1 (по РФ – 70%)
В 2014 году в отделении умерло 4 больных (в 2013г. – три, и в 2012г. – три). Основной причиной смерти больных туберкулезом с МЛУ является ВИЧ-инфекция – 80%, лица молодого возраста, до 30 лет. 20% больных старше 60 лет умерли от ишемической болезни сердца.
- После завершения интенсивной фазы лечения в стационаре больные выписываются на амбулаторное лечение, на фазу продолжения, это всего лишь половина больных – 52,3%, уточняет Валерий Иванишин. - На оперативное лечение переводятся пациенты, у которых не закрылись полости деструкции, это 19,6%. Самовольно уходят из отделения или выписываются за нарушение режима, тем самым прерывают лечение 28,1% (по РФ – 25% не привержены к лечению).
Основная задача – контроль над эпидситуацией
В Приморском крае сохраняется напряженная эпидемиологическая ситуация по туберкулезу. Основные статистические показатели превышают средний уровень по РФ в 1,5-2 раза. Ситуация усугубляется нарастанием туберкулеза с множественной лекарственной устойчивостью, формирующейся у больных как следствие неадекватного лечения.
Главной задачей сегодняшнего дня является установление контроля над развитием эпидемиологической ситуации по туберкулезу с МЛУ в Приморском крае. Реальныйнадзор над эпидобстановкой обусловлен следующими положениями:
- источником инфекции является в основном больной туберкулезом, которого можно достаточно легко вылечить;
- эффективное лечение заболевания в условиях стационара напрямую снижает распространение туберкулезной инфекции;
- при уменьшении числа источников инфекции эпидемиологическая ситуация улучшается;
- современные, эффективные препараты для лечения туберкулеза обеспечивают успешную терапию.
- Что нужно делать, чтобы не заболеть туберкулезом с МЛУ. Ответ очень простой – вести здоровый образ жизни, хорошо питаться и ежегодно проходить флюорографическое обследование, - заключил Валерий Иванишин.

Дата публикации: 23.11.2019 2019-11-23
Статья просмотрена: 66 раз
Туберкулез по-прежнему остается одной из глобальных проблем здравоохранения, несмотря на то, что он является излечимым заболеванием. В 2015 г. было зарегистрировано 10,4 млн. новых случаев туберкулеза и 1,4 млн. смертей от этого заболевания. В 2015 г. коэффициент летальности от туберкулеза варьировал в широких пределах — от менее 5 % в некоторых странах до более 20 % в большинстве стран Африканского региона ВОЗ. Эти данные подчеркивают сохранение большого неравенства в доступе к высококачественным услугам диагностики и лечения туберкулеза. Европейский регион ВОЗ имеет самый высокий коэффициент заболеваемости туберкулезом с множественной лекарственной устойчивостью к рифампицину (МЛУ/РР-ТБ) на уровне 14 случаев на 100 000 населения. [1]
Множественная лекарственная устойчивость (МЛУ) микобактерий туберкулеза (МБТ) — это устойчивость возбудителя к сочетанию изониазида и рифампицина независимо от наличия устойчивости к другим противотуберкулезным препаратам (ПТП). Пред-широкая лекарственная устойчивость микобактерий туберкулеза (пред-ШЛУ МБТ) — это вид устойчивости, при которой определяется устойчивость микобактерий туберкулеза к изониазиду и рифампицину в сочетании с устойчивостью к фторхинолону или аминогликозиду/полипептиду (канамицин и/или амикацин и/или капреомицин) независимо от наличия устойчивости к другим противотуберкулезным препаратам. Широкая лекарственная устойчивость микобактерий туберкулеза (ШЛУ МБТ) — это вид устойчивости, при которой определяется устойчивость микобактерий туберкулеза к изониазиду, рифампицину, фторхинолону и аминогликозиду/полипептиду (канамицину и/или амикацину и/или капреомицину) одновременно, независимо от наличия устойчивости к другим противотуберкулезным препаратам. [5]
По классификации А. Г. Хоменко (1980) различают два вида устойчивости МБТ:
– монорезистентность — устойчивость к одному противотуберкулезному препарату;
– полирезистентность — устойчивость к двум и более противотуберкулезным препаратам.
В свою очередь существует истинная полирезистентность, при которой бактериальная клетка одновременно устойчива ко многим противотуберкулезным препаратам, и ложная (или множественная) резистентность, при которой отдельные особи популяции устойчивы к одному, а другие — к другому препарату. [4]
По своей природе лекарственная резистентность МБТ обусловлена одной или нескольких хромосомных мутаций в независимых генах МБТ. В клинической практике причинами возникновения МЛУ-ТБ являются: поздняя диагностика первичной лекарственной устойчивости (ЛУ) возбудителя, неадекватное или незавершенное предыдущее лечение, а также использование некачественных ПТП. Неадекватный или ошибочно выбранный режим химиотерапии приводит к тому, что лекарственно-устойчивый мутант, встречающийся в микобактериальной популяции, становится доминирующим у пациента, болеющего туберкулезом. Но даже при правильно назначенной противотуберкулезной терапии перерывы в лечении, временные отмены того или иного препарата, несоблюдение сроков химиотерапии способствуют формированию приобретенной устойчивости возбудителя. [5] Перед началом лечения больному назначается двукратное микробиологическое исследование используют световую и люминесцентную микроскопию мокроты. Бактериологический (культуральный) метод выявления МБТ состоит в посеве мокроты и другого патологического материала на твердые и жидкие питательные среды. Для выделения культуры МБТ достаточно 20–100 микробных тел в 1 мл мокроты. Рост культуры происходит за 21–90 сут. ПЦР для выявления ДНК возбудителя. Используют систему BACTEC (Приказ МЗ РФ № 19 от 21 марта 2003 г). [5, 4]
Для пациентов с подтвержденным рифампицин-чувствительным и изониазид-устойчивым туберкулезом рекомендуется лечение рифампицином, этамбутолом, пиразинамидом и левофлоксацином в течение 6 месяцев. Не рекомендуется добавлять в режим лечения пациентов с подтвержденным рифампицинчувствительным и изониазид-устойчивым туберкулезом стрептомицин или другие инъекционные препараты. МЛУ/РУ-ТБ, находящихся на длительном режиме лечения, необходимо включить три препарата группы А (левофлоксацин/моксифлоксацин, бедаквилин, линезолид) и один препарат группы В (клофазимин, циклосерин/теризидон), чтобы лечение начиналось как минимум с четырех противотуберкулезных препаратов. При лечении двумя препаратами группы A, то в режим необходимо включить оба препарата группы B. Если режим не может быть составлен только из препаратов групп A и B, их необходимо дополнить препаратами группы C (этамбутол, деламанид, пиразинамид, имипенем-циластатин, меропенем, амикацин (стрептомицин), этионамид/ протионамид, парааминосалициловая кислота). Канамицин и капреомицин, клавулановую кислоту не следует включать в длительные режимы лечения МЛУ/РУ-ТБ. Левофлоксацин или моксифлоксацин, линезолид необходимо включать в длительные режимы лечения МЛУ/РУ-ТБ. Бедаквилин необходимо включать в длительные режимы лечения МЛУ/РУ-ТБ у пациентов в возрасте от 18 лет и 6–17 лет. Клофазимин и циклосерин или теризидон, этамбутол, пиразинамид, имипенем-циластатин или меропенем можно включать в длительные режимы лечения МЛУ/РУ-ТБ. Деламанид можно включать в длительные режимы лечения МЛУ/РУ-ТБ у пациентов в возрасте от 3 лет. Амикацин можно включать в длительные режимы лечения МЛУ/РУ-ТБ у пациентов в возрасте от 18 лет при условии подтверждения чувствительности к нему и принятия достаточных мер для контроля нежелательных реакций. В случае недоступности амикацина его можно заменить стрептомицином при соблюдении тех же условий.
– Этионамид или протионамид можно включать в длительные режимы лечения МЛУ/РУ-ТБ только в том случае, если в них не входят бедаквилин, линезолид, клофазимин или деламанид или если невозможно составить режим из более предпочтительных препаратов.
– Парааминосалициловую кислоту можно включать в длительные режимы лечения МЛУ/РУ-ТБ только в том случае, если в них не входят бедаквилин, линезолид, клофазимин или деламанид или если невозможно составить режим из более предпочтительных препаратов. [6]
Общая продолжительность лечения МЛУ/РУ-ТБ составляет 18–20 месяцев; она может быть изменена в зависимости от ответа пациента на терапию. Предполагаемая продолжительность лечения после достижения конверсии культуры составляет 15–17 месяцев. С использованием амикацина или стрептомицина, предполагается интенсивная фаза продолжительностью 6–7 месяцев. У пациентов с МЛУ/РУ-ТБ, которые ранее на протяжении более 1 месяца не принимали препараты второго ряда, используемые в коротком режиме лечения МЛУ-ТБ, или у которых была исключена устойчивость к фторхинолонам и инъекционным препаратам второго ряда, вместо длительных режимов может использоваться короткий режим лечения МЛУ-ТБ продолжительностью 9–12 месяцев. [6, 5] Для мониторинга ответа на лечение рекомендуется посев мокроты в дополнение к микроскопии мазка мокроты ежемесячно. У пациентов с РУ-ТБ или МЛУ-ТБ одновременно с рекомендуемым режимом лечения МЛУ-ТБ может применяться выборочная частичная резекция легких (лобэктомия или клиновидная резекция). [6, 5]
Пациентам, проходящим лечение от ТБ, может быть предложена помощь в виде отслеживание хода лечения и/или цифровой мониторинг приема препаратов, материальная поддержка, психологическая поддержка. Обучение персонала. Пациенты могут лечиться под непосредственным наблюдением (ЛНН) на дому или с привлечением обученных медицинских работников. Лечение под видеонаблюдением (ЛВН) может заменить. Для пациентов, проходящих лечение от МЛУ-ТБ, более предпочтительной является децентрализованная, а не централизованная модель лечения. [6, 4]
Рост лекарственной устойчивости МБТ у больных туберкулезом легких и отсутствие новых противотуберкулезных препаратов ставит фтизиатрическую службу в трудные условия, что заставляет фтизиатров обратиться к богатому опыту борьбы с туберкулезом в доантибактериальный период, а именно в 20–50-е гг. прошлого столетия. Именно в доантибактериальный период были сформированы основные принципы массовой флюорографии, когда более 50 % всех больных деструктивным туберкулезом легких с бактериовыделением умирали в течение 5–6 лет после установления диагноза. В это время рентгенологический метод стал основным способом выявления начальных форм туберкулеза легких. Еще в 30-х гг. XX в. Бройнинг в Германии, Мальмрос и Хедвалл в Швеции и Г. Р. Рубинштейн и И. Е. Кочнова в СССР показали, что преобладающая форма туберкулеза, наиболее рано возникающая у клинически здоровых взрослых людей, является очаговый туберкулез легких, как правило, выявляют через 6–12 месяцев после получения нормальной рентгенограммы. [4]
Лекарственная устойчивость
– это природная или приобретенная способность возбудителя болезни сохранять жизнедеятельность при воздействии на него лекарственных средств.
При правильном лечении эти дефектные бактерии особой роли не играют - их уничтожит иммунная система. Но при дефектахлечения (неверный подбор препаратов, слишком маленькие их дозы, непродолжительное или прерывистое лечение) соотношение между количеством мутантов и обычных микобактерий изменяется. При этом лучше выживают и быстрее размножаются мутанты.
С каждым годом лекарственно-устойчивый туберкулез встречается все чаще. Если раньше он развивался в основном из-за неправильного лечения нормального туберкулеза,то сегодня он определяется практически у каждого второго пациента, впервые обращающегося за помощью к фтизиатру.
Лекарственная устойчивость развивается при неправильном применении антибиотиков, в результате чего могут возникнуть осложнения как со стороны макроорганизма, так и нежелательные изменения микроорганизма.
Лекарственно-устойчивой формой туберкулеза больше всего рискуют заболеть:
больные,которые ранее лечились, но не выздоровели полностью;
граждане, содержащиеся в следственных изоляторах, и заключенные в тюрьмах (из-за большого скопления людей и высокого процента бацилловыделителей);
лица без определенного места жительства (бомжи);
алкоголики и наркоманы;
люди, имеющие сниженный иммунитет;
больные СПИДом.
Первая причина лекарственно-устойчивого туберкулеза — человек от кого-то заразилсяименно этой формой болезни.
Вторая — в ходе лечения обычного туберкулеза состав бактерий поменялся. Среди обычных микобактерий всегда находится небольшое количество мутировавших, нечувствительных к какому-либо лекарству. Если учесть, что в одном туберкулезном очаге содержится около 100 миллионов бактерий, то среди них обязательно найдутся подобные мутанты.
Возможные осложнения со сторонымакроорганизма:
1 Развитие аллергических явлений.
Некоторые антибиотики, введенные в организм больного, вызывают состояние повышенной чувствительности, нарастающее по мере применения препарата.
2 Реакция обострения (феномен Герца — Геймера).
Заключается в развитии явлений общей интоксикации при активной антибактериальной терапии в результате высвобождения эндотоксина при массовой гибели микробов.
3 Нарушение формированияполноценного иммунитета после перенесенного заболевания в результате антибиотикотерапии, что приводит к рецидивам и повторным заболеваниям.
4 Дисбактериозы. Наблюдаются в результате применения антибиотиков широкого спектра действия, которые подавляют рост не только патогенных микроорганизмов, но и представителей чувствительной к ним нормальной микрофлоры.
5 Прямые токсические (органотропные)реакции.
6 Влияние антибиотиков на развитие плода.
Проблема лекарственной устойчивости микробов является одной из важнейших в современной практической медицине. Наличие лекарственно-устойчивых форм микробов затрудняет лечение больных инфекционными заболеваниями. Устойчивость к антибиотикам является наследуемым признаком. У некоторых бактерий обнаружена множественная лекарственная устойчивость.Распространение устойчивых патогенных энтеробактерий создает условия, благоприятствующие поддержанию вяло текущих, хронических процессов. Это относится и к стафилококковым инфекциям.
В качестве одной из основных мер ограничения дальнейшего распространения лекарственной устойчивости предусматривается разделение антибиотиков и некоторых препаратов на лечебные, применяемые в медицинской практике, и те, которыемогут быть использованы в животноводстве.
Меры предупреждения распространения лекарственной устойчивости среди бактерий:
1) применение химиотерапевтического препарата на данной территории в течение не более 3 лет;
2) смена и комбинирование лекарственных веществ;
3) лечение в соответствии с чувствительностью бактерий к данному препарату, определяемой в.
Чтобы читать весь документ, зарегистрируйся.
Способность бактерий туберкулеза быстро развивать устойчивость к лекарственным препаратам – одна из причин широкого распространения инфекции, снижения эффективности и удорожания лечения.

Когда у пациента диагностируется лекарственно-устойчивый туберкулез, то это означает, что лечение предстоит долгое, затратное и без гарантий эффективности. Чаще эта форма выявляется у пациентов с длительным анамнезом заболевания. Но иногда туберкулез, устойчивый к препаратам, диагностируется у здоровых, ранее не лечившихся людей.
Почему туберкулезная палочка приобретает устойчивость?
Лекарственно-устойчивый туберкулез формируется тогда, когда из-за спонтанных мутаций появляются бактерии, нечувствительные к лекарству, или когда не удается поддерживать необходимую концентрацию препарата в крови. В результате гибнут не все возбудители, менее чувствительные выживают. Если применяется несколько антибиотиков, то устойчивые бактерии могут быть уничтожены ими.
При монотерапии или при неправильно подобранной схеме выжившие палочки размножаются, и их потомки наследуют свойство резистентности к данному лекарству. Невосприимчивость туберкулезной палочки закрепляется генетически. Так формируется лекарственная устойчивость микобактерий туберкулеза.
Формированию устойчивости способствуют некоторые клинические ситуации. Знание этих условий необходимо для предотвращения перехода заболевания в устойчивую форму:
- недостаточная продолжительность курса лечения,
- пропуски в приеме препаратов,

использование дозы лекарства, ниже рекомендованной,- использование некачественных лекарственных средств,
- назначение сочетаний химиопрепаратов без проверки чувствительности к ним (если один из препаратов неэффективен, вероятность формирования резистентности к другому велика),
- назначение нерациональных схем,
- использование противотуберкулезных антибиотиков с широким спектром антимикробной активности (фторхинолонов) для лечения других бактериальных инфекций (например, пневмонии) с нераспознанным туберкулезом,
- перекрестная резистентность – если появляется резистентность к одному химиопрепарату может возникнуть резистентность и к другому из того же класса.
Стоит помнить, что одна из основных причин развития лекарственно-устойчивого туберкулеза – недостаточная приверженность терапии.
Больные, достигая положительных результатов терапии, часто перестают адекватно оценивать серьезность ситуации и начинают пропускать прием лекарств, а то и вовсе бросают лечение. Если к этому моменту не наступило выздоровление, через некоторое время заболевание снова начинает прогрессировать, но уже в виде устойчивой формы туберкулеза. Есть и другие причины формирования устойчивости (врачебные ошибки, недочеты в организации лечебного процесса, отсутствие лекарств).
Особую значимость в появлении лекарственно устойчивого туберкулеза имеет заболеваемость в местах лишения свободы. В появлении и распространении форм туберкулеза, устойчивого к лечению, среди лиц из МЛС участвуют следующие факторы:

высокая скученность зараженных людей,- пребывание социально неадаптированных лиц с высоким уровнем заболеваемости совместно с относительно благополучными заключенными,
- недостаточное обеспечение медикаментами,
- отсутствие преемственности в лечении (некоторая часть туберкулезных больных не обращаются в диспансеры после освобождения и не лечится).
Эта группа людей служит постоянным источником устойчивых штаммов возбудителя. В результате, излечение вновь заразившихся больных становится все более проблематичным, растет уровень заболеваемости, количество тяжелых форм и летальных исходов.
Важно! Заражение человека микобактерией, устойчивой к препаратам, ведет к заболеванию первично резистентным туберкулезом, который даже при выявлении на ранних стадиях очень плохо поддается лечению.
Виды лекарственно устойчивого туберкулеза и их терапия
Туберкулезная палочка может приобретать резистентность к нескольким химиопрепаратам. Чем более устойчива палочка, тем сложнее подобрать схему лечения. В зависимости от того, к каким препаратам возбудитель нечувствителен, выделяется 3 формы лекарственно-устойчивого туберкулеза:

Туберкулез с множественной лекарственной устойчивостью (МЛУ-ТБ). Эта форма диагностируется при устойчивости микобактерии к двум самым сильным противотуберкулезным химиопрепаратам первой линии – Изониазиду и Рифампицину, независимо от наличия или отсутствия устойчивости к другим препаратам этой группы.- Туберкулез с широкой лекарственной устойчивостью (ШЛУ-ТБ). Она диагностируется при устойчивости к Изониазиду, Рифампицину и другим препаратам – любому из фторхинолонов и любому из инъекционных антибиотиков третьей линии (Канамицину, Амикацину или Капреомицину).
- Абсолютно устойчивый туберкулез. Этот термин не является официально признанным медицинским сообществом, но он хорошо отражает ситуацию – микобактерия резистентна ко всем химиопрепаратам, тестирование на лекарственную чувствительность (ТЛЧ) к которым проводилось.
Кроме этого, различают первичную, когда больной изначально инфицирован устойчивой бактерией, и приобретенную устойчивость, появившуюся минимум после месяца лечения, монорезистентность (к одному из препаратов) и полирезистентность (к нескольким лекарственным средствам). Выделение туберкулеза МЛУ производится для стандартизации стратегий лечения этих больных.
Клинически эта форма болезни в момент постановки диагноза ничем не отличается, разница – в ответе на лечение. Заподозрить лекарственно-устойчивый туберкулез можно при отсутствии эффекта от терапии в течение 4–6 месяцев, при прогрессировании процесса на фоне приема лекарств, при продолжающемся бактериовыделении свыше 4 месяцев.
В идеале, тестирование на лекарственную чувствительность должно проводиться всем больным при установлении диагноза, по крайней мере, к основным химиопрепаратам. Организационно это не всегда возможно, поэтому определение чувствительности должно проводиться как минимум больным из групп риска:

больным, ранее получавшим лечение по поводу туберкулеза,- ВИЧ-инфицированным,
- работникам медицинских учреждений,
- пациентам, бывшим в контакте с больными устойчивыми формами или с умершим от МЛУ-ТБ,
- больным, продолжающим выделять микобактерию после 4 месяцев лечения,
- освободившиеся из МЛС.
Лечение больных с МЛУ–ТБ проводится в соответствии со стандартными схемами. В разработке стратегии лечения должны учитываться не только аспекты подбора препаратов и режима дозирования.
Важно! Для успешного лечения необходимо уделять внимание мотивации больных к соблюдению режима приема лекарств и выдерживанию необходимой продолжительности курса.
Основные принципы терапии лекарственно устойчивого туберкулеза:
- назначается одновременно 5 химиопрепаратов с доказанной чувствительностью к выделенному штамму, а при эмпирическом лечении или при тяжелых формах поражения – и более пяти препаратов,
- применяют максимальные дозы,
инъекционные антибиотики продолжают вводить еще 6 месяцев после прекращения бактериовыделения,- после получения отрицательного посева мокроты лечение продолжается еще 18 месяцев, общая продолжительность составляет около 2 лет,
- прием лекарств производится под контролем медицинского персонала 6 дней в неделю 2–3 раза (в зависимости от схемы) в день,
- обязательно получение информированного согласия на лечение,
- учет этих больных в единой базе данных.
Количество больных туберкулезом во всем мире постоянно увеличивается, в том числе и из-за роста числа больных, инфицированных устойчивыми штаммами. Кроме того, заболеваемость туберкулезом имеет довольно выраженный социальный характер. Ему подвержены в большей степени как раз именно те люди, лечение которых сложнее контролировать. Знание этих фактов, понимание механизмов развития устойчивости и строгое следование рекомендациям, разработанным научным сообществом – инструменты, дающие надежду на обретение контроля над этой болезнью.
Читайте также:


