Туберкулез легких комбинированный с другими заболеваниями
Ишемическую болезнь сердца и гипертоническую болезнь, у больных туберкулезом, согласно данным диспансерного учета, находят в 8,7 и 9,1% контингента. При анализе секционных материалов сердечно-сосудистую патологию выявляют значительно чаще — в 67%. Особенности ишемической болезни сердца у больных туберкулезом нашли отражение преимущественно г. клинических исследованиях. Ишемическую болезнь сердца у больных туберкулезом мужчин в возрасте 50—59 лет В. А. Кошечкин (1972) диагностировал в 31,9% наблюдений (в форме стенокардии напряжения — 21,4%, перенесенного ранее инфаркта 5% и безболевого варианта — 5,5%). Среди больных с наличием легочного сердца ишемическая болезнь отмечена у половины. Длительность заболевания у 85,8% обследованных определялась в пределах от 2 до 20 лет и выше. В качестве факторов риска на основании данных литературы выделяются артериальная гипертония (23,6%), гиперхолестеринемия (41,4%), нарушение толерантности к углеводам (27,9%), избыточный вес (14,6%), ожирение (1,7%), курение (59,6%). Наличие перечисленных факторов у больных туберкулезом легких (82,8%) позволяет рассматривать их по отношению к ишемической болезни сердца как угрожаемую группу. Констатируя увеличение числа случаев этого заболевания среди больных туберкулезом легких и находя прямую зависимость между длительностью заболевания и тяжестью специфических изменений, В. А. Кошечкин не приводит удовлетворительного объяснения факта наиболее высокого показателя ишемической болезни сердца (42%) у больных с очаговыми поражениями легких. С. Р. Лачинян (1968) указывал, что у лиц пожилого возраста ишемическая болезнь сердца может наблюдаться при всех формах активного туберкулеза легких, в том числе и при осложнении его хроническим легочным сердцем. Тот же автор отмечает возможность развития туберкулеза при любом виде порока как с недостаточным, так и с увеличенным кровотоком в малом круге. При врожденных пороках сердца туберкулез нередко протекает остро, сопровождаясь распадом, бацилловыделением, диссеминацией. Приобретенные пороки значительно реже способствуют прогрессированию туберкулеза, но специфический процесс в легких может сопутствовать развитию явлений декомпенсации.
Учащение новообразований, которые теперь занимают второе место среди причин смерти взрослого населения, повысило внимание к вопросу о взаимоотношениях между раком и туберкулезом легких. Сочетание двух названных заболеваний представляет особый интерес как в терапевтическом, так и в дифференциально-диагностическом отношении. Частота сочетаний легочного туберкулеза и рака, по данным литературы, колеблется в пределах 0,35—31%, что определяется особенностями исследованного материала.
Так, Wilkesmann и Blaha (1974), обследуя 10380 больных (8413 мужчин, 1967 женщин) туберкулезом, нашли его сочетание с раками в 1,45% (140 мужчин, 10 женщин) всех наблюдений. Гистологическая верификация диагноза была проведена в 0,76% из них. Большее число поражений имелось у мужчин 61 — 70 лет. Изучение анализируемого показателя в динамике за 1960—1970 гг. у мужчин старше 51 года показало его увеличение с 1,08 до 5,37% при средней величине показателя 3,3%) (в 1,8% случаев диагноз подтвержден гистологически). Среди умерших от туберкулеза легких мужчин рак той же локализации был найден в 7,8% случаев. Сходные результаты, полученные на большом секционном материале, приводят Radanov и соавт. (1972): с 1940 по 1959 г у больных раком легкого его сочетание с туберкулезом было обнаружено в 3,66%, а за 1965-1970 гг. — в 9,2% случаев.
С. Л. Хейфец (1963) приводит следующие экстенсивные показатели, характеризующие распространенность рака легкого у больных туберкулезом за 1959—1963 гг.: среди мужчин — 31: 10000 (0,3%), среди женщин — 4 : 10000 (0,04%). Сочетание рака и туберкулеза легких установлено преимущественно у больных активным очаговым и диссеминированным туберкулезом. Обычным вариантом было сочетание очагового или диссеминированного туберкулеза с плоскоклеточным центральным раком. Туберкулез и рак легкого, по Ilaenselt (1966), в случае их сочетаний в 50% наблюдений поражают I, II и VI легочные сегменты. В тех же сегментах локализуются почти 82 % специфических кавернозных процессов. Kurpat и соавт. (1969) указывают, что поражение туберкулезом верхних долей более отчетливо, чем при раке, излюбленной локализацией туберкулеза являются I, II и VI сегменты; рак же находят чаще в III и VI сегментах.
Приведенные данные литературы позволяют судить о фактической распространенности сочетаний рака и туберкулеза легких и указывают на их учащение. Однако по этому вопросу имеются и диаметрально противоположные сведения: анализируя сдвиги качественной характеристики контингентов больных туберкулезом в Таллине за 1947 — 1962 гг., А. Л. Рейнвальд (1973) на основании детальных статистических разработок пришел к выводу об отсутствии достоверного учащения одновременного развития туберкулеза и рака. То же положение обосновывают Wilkesmann и Blaha (1974). Мы разделяем точку зрения А. А. Рейнвальда и считаем, что причина кажущегося роста отмеченных сочетаний кроется в изменении возрастного состава населения вообще и больных туберкулезом в частности.
Весьма актуален вопрос и о взаимном влиянии туберкулезного и опухолевого процессов. Дискутируя на эту тему на протяжении более чем столетия, исследователи старались выяснить, носят ли оба процесса черты антагонизма, создает ли туберкулез предрасположенность к развитию опухолевого роста и не случайно ли сочетание этих двух заболеваний. Работы первого направления, связанного с исследованиями Rokitansky (1855) и Pearl (1929), относятся к периоду преобладания на секционном материале остро текущих форм легочного туберкулеза. На основе представления об антагонизме между туберкулезом и раком было предложено использование вакцины БЦЖ в лечении новообразований, что отвергали Wilkesmann и Blaha (1974) и др.
Возможная этиологическая связь между развитием рака легкого и хронически текущим туберкулезом легких отмечалась многими авторами. По данным Haupt (1973), рак, развивающийся в рубце и составляющий от 5 до 15% от общего числа рака легкого на секционном материале и от 10 до 20% по операционным наблюдениям, патогенетически связан с посттуберкулезными изменениями (30-60%).
В 50-е годы получил распространение тезис Schwartz о том, что повреждение стенки бронха, особенно с развитием рубцов, является главной причиной возникновения рака легкого и с этим фактором связано его учащение. Однако Kuhn (1966) в детальном исследовании, основанном па препаровке 1000 легких без новообразования и 200 легких при наличии его, опроверг упомянутую точку зрения. В отдельных случаях рак действительно может развиваться в зоне рубцовых изменений бронха. Вместе с тем в большинстве случаев рак легкого возникает в стенке сегментарных и субсегментарных бронхов, тогда как рубцовые изменения чаще встречаются в более крупных бронхах.
Ряд исследователей не разделяет мнения о патогенетической связи между туберкулезом и раком легкого. Snider и Placik (1969), отмечая в 71,6% из 124 наблюдений сочетание рака и туберкулеза в пределах верхней доли легкого, выдвигают положение о том, что обусловленные туберкулезом местные изменения ткани ие играют значительной роли в развитии рака. К аналогичному выводу пришел Hackl (1967), изучивший 201 случай сочетания туберкулеза и рака. По мнению этого автора, тождество локализации не является доказательством причинной связи между двумя болезнями. Из 758 аутопсий больных туберкулезом, относящихся к старшим возрастным группам, Doerr (1983) лишь у 11 обнаружил рак легкого. Связь заболевания с туберкулезом доказана всего у 6 больных (развитие опухоли в стенке каверны — у 3, дренажном бронхе — у 3). Показано, что туберкулез реже сочетается с бронхолегочным раком — 2,7%, чем рак с туберкулезом легких — 26%. У многих больных туберкулез предшествует клиническому развитию рака легкого, а рак в части случаев приводит к реактивации туберкулезного процесса.
Анализируя предпосылки к злокачественному росту и не находя патогенетической связи между туберкулезом и раком, В. А. Добрынин (1971) возвращается к достаточно распространенному тезису: туберкулез играет известную роль в возникновении рака, по не как специфический процесс, а как любое другое хроническое воспаление, которое при наличии дополнительных условий в единичных случаях может привести к возникновению рака. Роль туберкулеза как хронического воспаления в возникновении рака легких остается во многом неясной
Во всяком случае следует отметить косвенную роль метаплазии эпителия бронхов, способствующей проникновению экзогенных канцерогенов.
Некоторые исследователи приписывали канцерогенный эффект противотуберкулезным препаратам — изониазиду и его производным. Под действием их в эксперименте удавалось стимулировать рост карциномы Брауна — Пирс. Однако клинические исследования не подтверждают канцерогенного действия противотуберкулезных препаратов. Новым развитием положения о вероятной патогенетической связи между туберкулезом и раком легкого является мнение о больных туберкулезом как о группе повышенного риска в отношении заболевания раком. Herrmann (1969) отметил, что среди больных туберкулезом в возрасте 60—70 лет частота развития рака легких в 10—15 раз превосходила тот же показатель в идентичной по возрасту контрольной группе, а из числа больных раком легкого более чем у 1/4 был туберкулез или остаточные изменения в легких.
Оперативное лечение рака легкого у больных туберкулезом, по данным Л. К. Богуша (1980), приводит к выживаемости 52% больных в течение 5 лет.
Рост неспецйфических воспалительных заболеваний легких при туберкулезе (от 4,6 до 21,9% ) объясняется двумя моментами. Один из них заключается в характерных особенностях течения туберкулеза и его исходов. В этом плане заслуживают внимания неспецифические изменения бронхов с формированием бронхостенозов, бронхоэктазов и нарушением бронхиальной проходимости. С последней, как известно, связано формирование ателектаза, дистелектаза и эмфиземы (обструктивная). Необструктивная эмфизема у больных туберкулезом развивается главным образом как проявление компенсаторной гипертрофии легкого. Рост пе-специфических пневмонических процессов — постоянных спутников хронически протекающего туберкулеза — объясняется аллергическими воздействиями и активизацией неспецифической микрофлоры. Завершением специфического и неспецифического воспаления является развитие пневмосклероза. Таким образом, увеличение длительности заболевания и своеобразие регенератор-пых процессов при туберкулезе ведут к увеличению числа неспецифических легочных проявлений, которые клинически трактуются как остаточные. Вместе с тем обструктивная эмфизема, пневмонии, пневмосклероз, антракоз входят в число наиболее частых поражений органов дыхания у пожилых людей. Эти изменения объясняются возрастной перестройкой легких с изменением режима внешнего дыхания и длительным влиянием на дыхательные пути вредных факторов внешней среды. Чаще прочих встречаются хронический бронхит и обструктивная эмфизема, затем пневмонии, а также бытовой и профессиональный антракозы.
Трудностью дифференцировки у больных туберкулезом посттуберкулезных изменений в легких от болезней возраста, по-видимому, объясняется отсутствие сколько-нибудь удовлетворительных статистических данных в этом отношении. А. Г. Хоменко и соавт. (1981) рекомендуют с учетом активности туберкулезного процесса выделение следующих форм сочетанной легочной патологии:
Изучение вопроса о сочетании туберкулеза легких с заболеваниями желудочно-кишечного тракта (гастрит, язвенная болезнь) позволяет утверждать, что хронический гастрит у больных туберкулезом в 70% случаев вторичен. 13 то же время по отношению к легочному процессу язвенная болезнь у 80% больных предшествует развитию туберкулеза. Это документируется в частности, различием среднего возраста контингентов больных язвенной болезнью (35—45 лет) и легочным туберкулезом (45—54 года). Среди больных туберкулезом мужчины, страдающие язвенной болезнью, составляют 8%, женщины — 0,81%.
В развитии гастрита у больных туберкулезом в качестве ведущих патогенетических факторов выделяют туберкулезную интоксикацию и побочные реакции желудочно-кишечного тракта на химиопрепараты. Гастрит в 51,6% случаев встречается при очаговых туберкулезных процессах и в 29,4% — при кавернозных поражениях. Туберкулез у 39,3% больных язвенной болезнью выявляется в форме кавернозного. Распространенные формы туберкулеза легких при сочетании с язвенной болезнью наблюдаются в 69,75% случаев. На течение туберкулеза легких гастрит не влияет, в то время как наличие язвенной болезни проявляется в этом отношении отрицательно. Гастрит у большинства больных туберкулезом (74,5%) развивается до 40 лет, язвенная болезнь в 52.2% случаев регистрируется у лиц до 31 года. О. С. Радбиль (1957) установил частоту сочетания туберкулеза и язвенной болезни среди больных туберкулезом в 10,5%, а среди больных язвенной болезнью — в 10,3% случаев. Г. Ф. Маркова (1951) указывает, что среди лиц, страдающих язвенной болезнью, туберкулез встречается в 9 раз чаще, а у больных туберкулезом язвенные поражения желудка отмечаются в 2 раза чаще по сравнению с остальным населением. М. А. Попковский (1981) показал, что заболеваемость туберкулезом в контингенте с язвенной болезнью в 3 раза выше, чем при отсутствии последней. При этом наблюдаются и более тяжелые формы туберкулеза. Одновременное обострение язвенной болезни и туберкулеза легких встречается в 45,7%. Назначение кортикостероидов больным туберкулезом при язве желудка не рекомендуется. При заболеваниях желудка резекция легкого часто сопровождается различными осложнениями. Частой причиной неэффективности терапии у больных туберкулезом являются заболевания печени. У больных туберкулезом легких часто встречаются различные формы почечной патологии. Так, А. Рахимов (1983) у 30,7% детей выявил наличие токсико-инфекционнои почки и в 12,4% — различные неспецифические поражения (чаще прочих пиелонефрит). У таких больных в 60% случаев (в 2 раза чаще) установлено развитие побочных реакций на применение противотуберкулезных препаратов.
Влияние состояния щитовидной железы на течение туберкулеза изучено достаточно хорошо. А. А. Калаходжаев (1973) сообщает, что в районах эндемического зоба среди лиц с неизмененной щитовидной железой туберкулез обнаружен в 1,06%, при увеличении щитовидной железы — в 1,68% случаев. Существует зависимость между формой поражения щитовидной железы и частотой выявления туберкулеза. Так, диффузная форма зоба сочетается с туберкулезом в 6%, узловая — в 2,5%, смешанная — в 0,55% всех наблюдений. Различные нарушения функции щитовидной железы были отмечены этим автором у 7з больных туберкулезом. Нормальная и несколько повышенная функция щитовидной железы сочеталась с более благоприятным клиническим течением туберкулеза и лучшим терапевтическим эффектом. При пониженной функции щитовидной железы течение туберкулеза было торпидным, а результативность лечения менее высокая. Явления гиперфункции с гиперплазией ткани щитовидной железы наблюдались чаще при обострении специфического воспаления. Прогрессирование туберкулеза отмечено и при гипотиреозе. В целом клиническое течение туберкулеза легких при сочетании с эутиреоидным зобом бывает почти таким же, как при нормальной функции щитовидной железы. Как показали клинические наблюдения, тиреотоксический зоб III—V степени успешно лечат хирургически и он не служит противопоказанием к оперативному вмешательству на легких по поводу туберкулеза.
Приведенные данные литературы о росте числа случаев сопутствующих туберкулезу заболеваний, в большинстве своем неблагоприятно влияющих на его течение, согласуются с, нашими наблюдениями о частоте сопутствующих заболеваний у больных, которые умерли от фиброзно-кавернозного туберкулеза легких (табл. 3).

Частота выявления сопутствующих заболеваний в группе умерших от фиброзно-кавернозного туберкулеза в доантибакте-риальный период и вскоре после появления противотуберкулезных препаратов почти идентична — 16.05 и 14,6%. В последние годы сопутствующие заболевания у той же группы больных отмечены в 59%.
Учитывая специфический характер секционного материала Института туберкулеза, в котором в последние годы большую часть составляют больные средних возрастных групп, из которых 1/3 оперированы, следует допустить еще более высокий процент сопутствующих туберкулезу заболеваний.
При анализе характера сопутствующих заболеваний по периодам наблюдений следует отметить преобладание болезней сердечно-сосудистой системы — 15% и органов пищеварения — 30% (при исходной величине показателя 2,8%). Из заболеваний сердечно-сосудистой системы на первом месте стоит атеросклероз — 11%.
Язва желудка и двенадцатиперстной кишки у больных туберкулезом в 1936 г. встречалась в 0,93%, а в последние годы — в 4% наблюдений.
Злокачественные новообразования у умерших от туберкулеза больных в качестве сопутствующих заболеваний составляли 0,37%, а в последние годы не выявлялись.
Инфекционные заболевания (дизентерия, сифилитический ме-заортит, затяжной септический эндокардит и др.) встречались у больных туберкулезом лишь в доантибактериальном периоде наблюдений.
Наши данные о сопутствующих заболеваниях при фиброзио-кавернозном туберкулезе за 1936 г. совпадают с результатами аналогичных исследований по туберкулезу Н. И. Аничкова и С. С. Вайля (1935).
Материалы, касающиеся сопутствующих заболеваний у больных, умерших в Московском институте туберкулеза, несколько отличаются от приводимых в литературе. Так, более высокие показатели в выявлении атеросклероза приводят А. Т. Хазаттов (1961) — 18%, С. С. Вайль (1966) — 28%, В. И. Брауде (1963, 1966) — 25,1%, Е. Л. Лащетко (1964) — 34,5%, П. С. Казыхапов (1967) — 29,7%. П. Ю. Маргулис (1967) на основании разработки 1476 врачебных свидетельств о смерти больных туберкулезом легких сообщает, что болезни сердечно-сосудистой системы были обнаружены у них в 53,2% случаев. Это различие показателей объясняется прежде всего возрастными особенностями умерших: так, 80,4% больных изученной группы были старше 50 лет.

Туберкулез легких, комбинированный с пылевыми профессиональными заболеваниями легких

Перельман М. И., Корякин В. А.
К пылевым профессиональным заболеваниям легких (пневмокониозам) относят диффузные поражения легких в результате вдыхания пыли (кремния, асбеста, бериллия, алюминия и др.), характеризующиеся распространенным интерстициальным склерозом, узелковыми или узловыми образованиями.
Туберкулезное поражение легких как осложнение пневмокониоза чаще встречается у больных силикозом, образуя новое заболевание — силикотуберкулез со своеобразными патогенезом, патоморфологией и клинико-рентгенологической картиной.
Туберкулез, комбинированный с пылевыми профессиональными заболеваниями легких, у впервые выявленных больных туберкулезом органов дыхания составляет 0,3—0,5 %, у состоящих на учете в противотуберкулезных диспансерах—1 —1,5%.
У больных силикозом I стадии туберкулез выявляется в 10—20 % случаев, II стадии — в 20—60%, III стадии — в 60—80%.
Заболевают силикотуберкулезом лица в возрасте 30—40 лет, работающие на силикозоопасных предприятиях (рудники по добыче металлов с большим содержанием кремния, производства, связанные с использованием труда пескоструйщиков и т.д.).
Силикотуберкулез при прогрессировании может быть причиной смерти в результате хронической дыхательной недостаточности, легочного кровотечения, прогрессирующего туберкулеза.
На территориях, где добывают руду, в структуре смертности от туберкулеза силикотуберкулез составляет 10—14 %.
Различают следующие клинические формы:
- силикотуберкулез с разграничением формы и локализации туберкулеза и силикоза;
- силикотуберкулез без разграничения формы и локализации туберкулеза и силикоза.
Патогенез и патологическая анатомия. Патогенез силикоза во многом не выяснен. Образование силикотических гранулем на вдыхание двуокиси кремния рассматривают как иммунную реакцию на формирование антигенного комплекса пылевая частица — белковые вещества.
При разрушении макрофага, фагоцитировавшего частицы кремния, высвобождается липоидная фракция, принимающая участие в образовании силикотических бугорков и интерстициального пневмосклероза.
Выделяют несколько форм (стадий) силикоза. Интерстициальная форма представлена в основном интерстициальным, перибронхиальным, периваскулярным склерозом, склерозом лимфатических сосудов, узелковая — мелкими очагами в обоих легких на фоне сетчато-ячеистого пневмосклероза. При укрупнении очагов образуется узловая форма силикоза.
Морфологически силикотическая гранулема вначале представлена пылевыми частицами и клеточными элементами, в дальнейшем — концентрическими пучками коллагеновых волокон, местами сливающимися между собой.
В развитии туберкулеза у больных силикозом существенное значение имеют степень запыленности легких и распространенность силикотических поражений. Чем тяжелее силикоз, тем вероятнее, что к нему присоединится туберкулез. Туберкулез чаще встречается при узелковой форме силикоза.
Туберкулез у больных силикозом и другими пневмокониозами развивается, как правило, в результате эндогенной реактивации остаточных посттуберкулезных изменений в легких или в лимфатических узлах корней легких и средостения. Меньшее значение для развития силикотуберкулеза имеет экзогенная суперинфекция.
Лимфогематогенно или по бронхам МБТ распространяются в легочную ткань, где в зависимости от величины популяции МБТ и выраженности местных иммунных реакций развивается туберкулез легких (очаговый, инфильтративный, диссеминированный, фиброзно-кавернозный).
Преобладают преимущественно формы туберкулеза с продуктивной воспалительной реакцией.
Морфологическая картина туберкулеза разнообразна. Она зависит от стадии и формы силикоза. Наряду с типичной для туберкулеза патоморфологической структурой обнаруживаются своеобразные силикотуберкулезные образования, в которых казеозный некроз со слабовыраженной специфической грануляционной тканью перемежается с коллагеновыми волокнами, силикотическими гранулемами и угольной пылью.
Среди таких атипичных форм силикотуберкулеза выделяют силикотуберкулезный бронхоаденит, мелко- или крупноузелковые изолированные силикотуберкулезные образования — единичные или множественные силикотуберкулемы, массивный силикотуберкулез в виде силикоза III стадии и распространенного туберкулезного процесса.
Среди других пневмокониозов туберкулез осложняет асбестоз, антракосиликоз и ряд других кониозов с более доброкачественной патоморфологической картиной, чем при силикозе.
Симптоматика. Среди всех форм туберкулеза органов дыхания силикоз чаще всего осложняется очаговым туберкулезом, в связи с чем состояние больного не изменяется, сохраняется клиническая картина неосложненного силикоза с нормальной температурой тела и отсутствием признаков туберкулезной интоксикации.
Появление или формирование экссудативно-казеозных форм туберкулеза приводит к заметному ухудшению общего состояния больных, развитию симптомов интоксикации. У больных появляются кашель с мокротой, одышка, иногда небольшое кровохарканье, похудание.
При аускультации в легких определяются рассеянные сухие хрипы, свидетельствующие о диффузном неспецифическом эндобронхите. Развитие туберкулеза в связи с невыраженной экссудативной реакцией при силикотуберкулезе редко сопровождается влажными хрипами в легких.
Рентгеносемиотика. В рентгенологической картине силикотуберкулеза преобладают силикотические изменения, их распространенность определяется стадией силикоза.
Для I стадии силикоза характерны диффузные деформация и усиление легочного рисунка в виде мелкой ячеистости. Вместе с тем при узелковой форме появляются округлые тени диаметром 2—3 мм преимущественно в средних и нижних отделах легочных полей.
Силикоз III стадии характеризуется массивными участками затемнений, образованными фиброзными полями или конгломератами узлов.
Рентгенологический метод является одним из основных методов диагностики туберкулеза у больных пневмокониозом. При развитии очагового туберкулеза, чаще в верхнем отделе легкого появляются полиморфные тени округлой формы до 1 см в диаметре. Они большей величины и меньшей интенсивности, более динамичны, чем силикотические гранулемы.
Очаги диссеминированного гематогенного туберкулеза, как и обычно, располагаются в верхних отделах легочных полей, они полиморфны по плотности, величине и форме. Появление туберкулезного инфильтрата нарушает симметричность поражения при силикозе, он меньшей интенсивности и с менее четкими контурами, чем силикотические узлы.
Казеозная пневмония практически не встречается у больных силикозом. Туберкулезные каверны имеют хорошо контурируемую стенку, силикотуберкулезные каверны располагаются в участках массивного силикотуберкулеза и представлены просветлением неправильной формы.
При силикотуберкулезном бронхоадените выявляются хорошо контурируемые за счет краевой кальцинации тени умеренно увеличенных лимфатических узлов.
Узловой силикотуберкулез— силикотуберкулемы рентгенологически представлен фокусами 2—4 см в диаметре, неоднородной структуры, с более плотными включениями и иногда участками просветления — полостями распада. Массивный силикотуберкулез может занимать объем доли легкого, тень его неоднородная, неправильной формы.
Туберкулинодиагностика. Туберкулиновые пробы при силикотуберкулезе имеют диагностическое значение. Развитие силикотуберкулеза и прежде всего силикотуберкулезного бронхоаденита сопровождается усилением чувствительности к туберкулину. Поэтому пробу Манту при систематической постановке можно использовать для раннего выявления туберкулеза у больных силикозом.
Лабораторные исследования. У больных силикотуберкулезом МБТ в мокроте обнаруживают в основном при использовании метода посева. Скудное бактериовыделение наблюдается даже при кавернозных формах туберкулеза, так как каверны плохо дренируются деформированными бронхами.
Сдвиги в гемограмме зависят от появления у больных силикозом активного туберкулеза, а их выраженность соответствует тяжести туберкулезного процесса.
У больных с активной формой силикотуберкулеза в крови отмечаются палочкоядерный нетрофилез, лимфопения, моноцитоз, повышена СОЭ. В сыворотке крови увеличивается содержание С-реактивного белка, гаптоглобина.
В связи с дыхательной недостаточностью, гипоксемией и гипоксией у больных силикотуберкулезом нарушаются все виды обмена веществ.
Бронхоскопическое исследование. Имеет важное значение для уточнения диагноза силикоза. У больных визуально обнаруживают вкрапления угольной пыли — пылевые пятна в слизистои оболочке бронхов.
При силикотуберкулезном бронхоадените можно обнаружить язвенную форму туберкулеза бронха с бронхолимфонодулярным свищом и провести его санацию. В этом случае бронхоскопия будет иметь не только диагностическое, но и лечебное значение.
При бронхоскопии можно обнаружить деформацию бронхов в виде рубцового или воспалительного сужения просвета, ретракцию стенки увеличенными лимфатическими узлами, катаральный или гнойный эндобронхит, требующий местного лечения.
Исследование функций дыхания и кровообращения. Нарушения функций дыхания и кровообращения обусловлены силикотуберкулезным поражением паренхимы легкого, диффузным разрастанием соединительной ткани, фибропластическими процессами в бронхиальном дереве, а также интоксикацией при активном туберкулезе.
Радионуклидное исследование легких дает наглядное представление о выраженном диффузном снижении капиллярного кровотока в обоих легких. Соответственно поражению сосудов малого круга кровообращения у больных силикотуберкулезом развивается легочное сердце.
Диагностика. При постановке диагноза туберкулеза у больных силикозом следует учитывать, что больные силикозом имеют высокий риск заболевания туберкулезом, причем этот риск возрастает с увеличением тяжести силикотического поражения легких.
С возникновением активного силикотуберкулеза у больных появляются симптомы интоксикации, повышается чувствительность к туберкулину.
Для установления диагноза важно обнаружить в мокроте МБТ, однако бактериовыделение характерно для деструктивного силикотуберкулеза.
При осложнении силикоза туберкулезом рентгенологически выявляются асимметрия поражения легких, полиморфизм очаговых и фокусных теней, их изменчивость в динамике наблюдения.
Безусловным признаком силикотуберкулеза является наличие капсулированной каверны. Бронхоскопия с биопсией информативна при силикотуберкулезном бронхоадените.
Лечение. Больных силикотуберкулезом лечить необходимо более интенсивно и длительно, чем больных туберкулезом без силикоза.
При наличии силикотических изменений в легких снижены поступление и диффузия противотуберкулезных препаратов в очаги туберкулеза, ухудшены возможности для осуществления репаративных процессов.
При впервые выявленном активном туберкулезе противотуберкулезные препараты больные принимают в течение 1,5 лет, целесообразно в сочетании с глюкокортикоидными гормонами.
При деструктивных формах силикотуберкулеза препараты лучше вводить внутривенно и в ингаляциях.
Оперативное лечение при силикотуберкулезе в виде частичных резекций возможно в редких случаях при узловых формах (силикотуберкулемах), фиброзно-кавернозном туберкулезе у больных силикозом I стадии.
Многие заболевания оказывают существенное отрицатель ное влияние на устойчивость человека к МБТ и на течение туберкулеза. Они изменяют реактивность макроорганизма, ос лабляют противотуберкулезный иммунитет и способствуют развитию туберкулеза. Риск туберкулеза особенно велик у ВИЧ-инфицированных, больных с пневмокониозами, хрони ческими неспецифическими заболеваниями легких, сахарным диабетом, язвенной болезнью желудка и двенадцатиперстной кишки, алкоголизмом и психическими заболеваниями.
В свою очередь развитие туберкулеза вызывает нарушение функции многих внутренних органов, осложняет течение имевшихся ранее болезней и создает предпосылки для воз никновения других опасных заболеваний.
Своевременная диагностика сочетанного поражения — важная задача врача и необходимое условие для эффектив ного лечения больного.
18.1. Туберкулез у ВИЧ-инфицированных и больных синдромом приобретенного иммунодефицита
ВИЧ-инфекция является одной из основных причин роста заболеваемости туберкулезом в мире. Почти половина ВИЧинфицированных после заражения МБТ в течение года забо левают туберкулезом.
К началу 2001 г. число инфицированных ВИЧ людей пре высило 36 млн, туберкулез был диагностирован у трети из них (ВОЗ, 2001). В России инфицированность ВИЧ начала расти быстрыми темпами с 1996 г., когда вирус стал распростра няться среди наркоманов. К 2003 г. в нашей стране выявлено около 230 тыс. ВИЧ-инфицированных лиц, что почти в 3 раза выше показателей 2000 г. Клинически выраженные проявле ния синдрома приобретенного иммунодефицита (СПИДа) с глубокими нарушениями иммунитета обнаружены более чем у 1 % ВИЧ-инфицированных.
Больных с сочетанием ВИЧ-инфекции и туберкулеза в России зарегистрировано около 1300. В основном это лица с поздними стадиями ВИЧ-инфекции, у которых из-за грубых
нарушений в иммунной системе инфицирование МБТ приве ло к развитию туберкулеза. Сохранение напряженной эпиде мической ситуации с туберкулезом и увеличение незаконного оборота инъекционных наркотиков создают предпосылки для дальнейшего распространения туберкулеза, ВИЧ-инфекции и их сочетания, особенно среди неблагополучных в социальном плане граждан.
Клиническая картина и течение ВИЧ-ассоциированного туберкулеза зависят от стадии ВИЧ-инфекции и степени на рушения иммунного статуса больного. В стадии первичных проявлений репликация ВИЧ часто происходит весьма актив но. Первое транзиторное снижение иммунного статуса отме чают у ВИЧ-инфицированных в среднем уже через 3 мес по сле проникновения вируса в организм. Антитела к ВИЧ в крови в этом периоде могут не определяться. Однако проти вотуберкулезный иммунитет значительно ослабевает, и у ин фицированных МБТ и ВИЧ-инфицированных лиц может раз виться туберкулез. В подобных случаях он часто имеет острое прогрессирующее течение, характерное для клеточного имму нодефицита. Туберкулез в определенной степени можно рас сматривать как своеобразный маркер, который на относитель но ранней стадии позволяет заподозрить ВИЧ-инфекцию у больного. В связи с этим можно полагать, что выявление у пациента туберкулеза должно быть основанием для целена правленного исследования на ВИЧ. Достоверно подтвердить наличие вируса можно при обнаружении в сыворотке крови антител к этому вирусу.
Туберкулез, развившийся через 6—7 лет после заражения ВИЧ, может протекать волнообразно, сохраняя наклонность к прогрессированию. Обострения наблюдаются в периоды ухуд шения иммунного статуса в связи с прогрессированием ВИЧинфекции. Степень нарушения клеточного иммунитета опре деляет тяжесть и продолжительность обострений туберкулеза. Выраженные проявления синдрома приобретенного иммуно дефицита, которые чаще развиваются через 7—8 лет после за ражения ВИЧ, приводят к бурному прогрессированию тубер кулезного процесса и летальному исходу.
Клинические проявления туберкулеза у ВИЧ-инфициро ванных и больных СПИДом имеют ряд особенностей. Боль ные на протяжении нескольких месяцев жалуются на перио дические подъемы температуры до 39 °С и выше, резкую пот ливость и слабость, иногда сухой мучительный кашель. Часто развиваются внелегочные формы туберкулеза. Типично пора жение лимфатических узлов шеи, возможно генерализованное поражение периферических лимфатических узлов.
Значительное подавление клеточного иммунитета у боль ных туберкулезом и ВИЧ-инфекцией часто проявляется отри цательной анергией с отсутствием реакции на внутрикожное

введение туберкулина. При рентгенологическом исследовании в легких обычно обнаруживают лимфогематогенную диссеминацию, реже — полости распада. Нередко выявляют пораже ние внутригрудных лимфатических узлов, а также экссудат в полости плевры.
Примерно у 20 % больных с сочетанием туберкулеза и ВИЧ-инфекции в мокроте выявляют МБТ. Наиболее инфор мативно бактериологическое исследование бронхоальвеолярных смывов, полученных при фибробронхоскопии. Иногда у больных с гематогенной диссеминацией МБТ обнаруживают при бактериологическом исследовании крови.
На поздних стадиях ВИЧ-инфекции выявление туберкулеза осложняется развитием других заболеваний, при которых так же поражаются легкие: цитомегаловирусной и пневмоцистной пневмонии, саркомы Капоши, легочного криптококкоза, нокардиоза.
В случаях диагностики туберкулеза у больных с ВИЧ-ин фекцией важно в кратчайшие сроки приступить к специфиче ской химиотерапии. Лечение больных туберкулезом с ранней стадией ВИЧ-инфекции базируется на общепринятых стан дартных режимах противотуберкулезной терапии. Антиретровирусные препараты обычно не назначают. В поздней стадии ВИЧ-инфекции противотуберкулезную терапию чаще сочета ют с применением антиретровирусных лекарственных средств. Химиотерапия может привести к некоторому восстановлению реактивности организма, повышению иммунологической ак тивности, образованию биологически активных веществ, что иногда проявляется временным ухудшением общего состоя ния больного. Такую вариант следует иметь в виду в плане возможной коррекции терапии.
При назначении противотуберкулезных препаратов следует учитывать, что антиретровирусные препараты из группы ин гибиторов протеаз неблагоприятно влияют на метаболизм наиболее эффективного противотуберкулезного препарата рифампицина. Нейротоксичность некоторых антиретровирусных препаратов усиливается при сочетании с изониазидом, этамбутолом и этионамидом. В комплекс лечебных мероприятий должна быть также включена психотерапевтическая помощь.
ВИЧ-инфицированные люди отличаются высоким риском заболевания туберкулезом. Они нуждаются в динамическом наблюдении фтизиатра и проведении специальных профи лактических мероприятий.
Профилактика и своевременное выявление туберкулеза у ВИЧ-инфицированных лиц базируются на следующих принципах:
1. Всех впервые выявленных ВИЧ-инфицированных лиц должен осмотреть фтизиатр. ВИЧ-инфицированные должны
быть информированы об опасности туберкулеза, его характер ных симптомах и мерах профилактики этого заболевания;
2. Всем ВИЧ-инфицированным лицам после выявления необходимо произвести рентгенологическое исследование лег ких. В дальнейшем рентгенографию легких им производят 1 — 2 раза в год. Результаты рентгенологических исследований хранятся у фтизиатра.
3. Всем ВИЧ-инфицированным лицам после выявления проводят пробу Манту с 2 ТЕ, которую затем повторяют 2 ра за в год. Фтизиатр регистрирует результаты проб в карте дис пансерного наблюдения. В случае виража чувствительности к туберкулину или усиления реакции на туберкулин у ВИЧ-ин фицированных лиц возникают показания для так называемой превентивной терапии противотуберкулезными химиопрепаратами.
18.2. Туберкулез легких и пневмокониозы
Пневмокониозы (греч. рпеитоп — легкое и conis — пыль) — это болезни, обусловленные реакцией легочной ткани на пы левое загрязнение, которое возникает при вдыхании воздуха с пылевыми частицами. Эти частицы, содержащие агрессивные химические вещества, провоцируют развитие пневмофиброза с узелковыми и/или узловыми образованиями в легких. В ре зультате значительно нарушается функция легких. Пневмоко ниозы, как правило, относят к профессиональным заболева ниям и их лечат специалисты по профессиональной пато логии.
Различают следующие основные пневмокониозы: силикоз, антракоз, асбестоз, бериллиоз, алюминоз. Силикоз встречается чаще других пневмокониозов и нередко осложняется туберку лезом. При этом возникает новое заболевание — силикотуберкулез — со своеобразными патогенезом, патоморфологией и клинико-рентгенологической картиной.
Силикоз наблюдается у рабочих горной и металлургической промышленности, имеющих контакт с соединениями кремния (особенно часто у пескоструйщиков). Вдыхание воздуха, за грязненного этими соединениями, приводит к проникнове нию в легкие свободной двуокиси кремния и формированию в легочной ткани силикотических гранулем. Они образуются в результате взаимодействия соединений кремния с белковыми молекулами и появления антигенного комплекса: пылевая частица — белковые вещества. Частицы кремния поглощаются макрофагами, которые затем разрушаются. В межклеточное пространство поступают биологически активные вещества, способствующие образованию силикотических бугорков и развитию интерстициального фиброза.
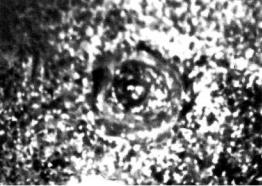
Рис. 18.1. Силикоз. Гистологический препарат, х 80.
Выделяют несколько форм силикоза. Интерстициалъная форма представлена в основном сетчато-ячеистым фиброзом интерстициальной ткани, узелковая — силикотическими гра нулемами в обоих легких; при укрупнении узелков образуется
узловая форма силикоза.
В течении силикоза различают три стадии. Первая стадия характеризуется поражением средних отделов легких. Во вто рой стадии диффузные фиброзные и очаговые изменения рас пространяются на все отделы легких. Третья стадия отличает ся выраженным пневмофиброзом с наличием в обоих легких крупных фокусных образований.
У больных силикозом 1 стадии туберкулез выявляют в 10— 20 % случаев, II стадии — в 20—60 %, III стадии — в 60—80 %. Заболевают силикотуберкулезом чаще мужчины в возрасте 30-40 лет.
В развитии туберкулеза у больных силикозом существенное значение имеют степень запыленности легких и распростра ненность силикотических поражений. Чем тяжелее силикоз, тем вероятнее присоединение туберкулеза. Чаще он осложня ет узелковую форму силикоза.
Туберкулез у больных силикозом и другими пневмокониозами развивается в результате эндогенной реактивации оста точных туберкулезных изменений в легких или во внутригруд-
ных лимфатических узлах. Может иметь значение и экзоген ная суперинфекция. МБТ проникают в легочную ткань бронхогенно или лимфогематогенно, после чего в зависимости от численности микробной популяции и выраженности иммун ных реакций развивается определенная форма туберкулеза легких — диссеминированная, очаговая, инфильтративная, фиброзно-кавернозная.
Морфологическая картина туберкулеза зависит от стадии и формы силикоза. Наряду с типичными для туберкулеза патоморфологическими изменениями обнаруживаются своеобраз ные силикотуберкулезные образования, в которых казеозный некроз со слабовыраженной специфической грануляционной тканью перемежается с коллагеновыми волокнами, силикотическими гранулемами и угольной пылью.
Среди атипичных форм силикотуберкулеза выделяют силикотуберкулезный бронхоаденит, мелкоили крупноузелковые изолированные силикотуберкулезные образования — единич ные или множественные силикотуберкулемы, а также массив ный силикотуберкулез в виде силикоза III стадии и распро страненного туберкулезного процесса.
Развитие туберкулезных очагов в легких часто не оказывает существенного влияния на общее состояние больного силико зом. При прогрессировании туберкулезного воспаления само чувствие больного заметно ухудшается. Появляются выражен ные симптомы интоксикации, продуктивный кашель, иногда кровохарканье, усиливается одышка.
Бактериовыделение у больных силикотуберкулезом скудное даже при наличии явных признаков деструкции в легких.
В рентгенологической картине силикотуберкулеза преобла дают изменения, характерные для силикоза. Их распростра ненность определяется стадией силикотического процесса.
У больных с I стадией силикоза, осложненного туберкулезом,
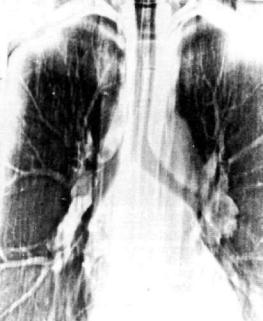
Рис. 18.2. Силикотуберкулезный бронхоаденит. Продольная томо грамма средостения.
Силикотуберкулезный бронхоаденит хорошо выявляется рентгенологическим методом за счет краевой кальцинации умеренно увеличенных лимфатических узлов (рис. 18.2). При развитии очагового туберкулеза обычно в верхнем отделе лег кого появляются округлые полиморфные тени до 1 см в диа метре. Они крупнее силикотических узелков, имеют меньшую интенсивность на рентгенограмме и отличаются большей ди намичностью. Туберкулезные очаги располагаются в верхних отделах легочных полей, имеют различную величину, форму и интенсивность (рис. 18.3). Появление туберкулезного ин фильтрата в одном легком нарушает симметричность пораже ния при силикозе. В отличие от силикотических поражений инфильтрат, как правило, имеет меньшую интенсивность и менее четкие контуры. Он может распространяться на всю до лю легкого, часто имеет неправильную форму и неоднород ную плотность (рис. 18.4, 18.5). Узловой силикотуберкулез
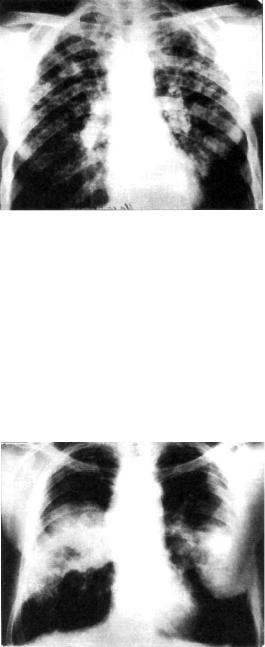
Рис. 18.3. Силикотуберкулез. Туберкулезные очаги и силикотические узелки в обоих легких. Обызвествление в бронхопульмональных лим фатических узлах. Рентгенограмма легких в прямой проекции.
(силикотуберкулемы) рентгенологически проявляется фокуса ми диаметром 2—4 см неоднородной структуры, с более плот ными включениями, иногда с участками просветвления (рис. 18.6). Силикотуберкулезные каверны обычно имеют не правильную форму, располагаются в участках массивного си ликоза.
Силикотуберкулез может осложниться туберкулезным плевритом с небольшим количеством жидкости в плевральной полости, которую можно обнаружить только с помощью КТ.
Рис. 18.4. Узловой силикоз. Рентгенограмма легких в прямой про екции.

Рис. 18.5. Силикотуберкулез. Силикотические узлы в обоих легких, туберкулезный инфильтрат в верхней доле левого легкого. Рентгено грамма легких в прямой проекции.
При бронхоскопии у больных силикозом обнаруживают вкрапления угольной пыли — пылевые пятна в слизистой обо лочке бронхов. Часто выявляют деформацию бронхов, ката ральный или гнойный эндобронхит, воспалительное или рубцовое сужение просвета. Бронхоскопией можно также обнару жить язвенную форму туберкулеза бронха с нодулобронхиальным свищом. В таких случаях бронхоскопия имеет не только диагностическое, но и лечебное значение — позволяет выпол нить санацию бронхов.
Рис. 18.6. Узловой силикотуберкулез. Силикотуберкулема в правом легком. Электрорентгенограмма легких в прямой проекции.
Читайте также:


