Туберкулез легких и рак желудка
При рентгенологическом исследовании больных туберкулезом и раком легкого лишь у 7,9% картина патологического процесса не давала основакий заподозрить присоединение рака легкого к имеющемуся туберкулезу. У 15,2% больных ее можно было расценить двояко: либо как обострение туберкулеза, либо как присоединение к нему рака. У остальных 76,9% обнаруживались рентгенологические признаки, характерные для периферического или центрального рака, а нередко и для его осложнений или метастазов во внутригрудные лимфатические узлы, легкие и кости. При ретроспективной оценке данных у динамически прослеженных больных рентгенологическое отображение опухоли или ее осложнений у 92,1 % имело место до поступления в клинику и было документировано рентгенограммами у 53,9% больных за 3 мес, у 16,6% — за 6, у 17,3% — за 12 мес и у 12,2% — за 1—2 года и более до установления диагноза рака легкого.
Анализ этих материалов показал, что имевшаяся у большинства больных клиническая и рентгенологическая симптоматология легочного процесса часто истолковывалась неправильно и оценивалась как проявление только туберкулезного процесса (28%), его рецидива (38,1%) или неопухолевых и нетуберкулезных заболеваний (13,9%). Уверенное предположение о наличии сочетания рака и туберкулеза было высказано лишь у 12,2% больных. В результате этого больные раком легкого при его сочетании с туберкулезом поступали в клинику в 54,4% при наличии уже III и IV стадий опухолевого процесса, что, естественно, резко затрудняло или делало невозможным хирургическое лечение. В то же время ретроспективная оценка клинико-рентгеиологических данных показала, что при более тщательном их изучении можно было во многих случаях избежать запоздалой диагностики.
Анализируя причины позднего выявления рака у наблюдавшихся больных туберкулезом, мы убедились, что они связаны с недостаточно внимательным изучением клинико-рентгено-лабораторных материалов и неполным использованием современных инструментальных и биопсических методов исследования. Применение последних у поступивших в клинику больных позволило установить, что высокорезультативными при выявлении рака являются: бронхоскопия в сочетании с биопсией преимущественно при центральной его форме (70,2%); катетеризация периферических бронхов с аспирационной биопсией главным образом при периферической его форме (80%) и другие биопсические методы (55,1%). Нередко их использование являлось основным средством верификации рака и его гистологической структуры. Лишь у 4,3% больных из-за объективных трудностей диагноз первичного рака, сочетающегося с туберкулезом легких, был установлен только в результате операции (3,6%) или на секций (0,7%).
В остальных случаях клиническая диагностика этих заболеваний оказалась возможной еще до операции или летального исхода.
Приведенные данные свидетельствуют о большом значении обсуждаемой проблемы, в разрешении которой должны сыграть роль дальнейшее усовершенствование и практическое освоение различных способов ранней диагностики рака.
Тем самым открываются пути и для успешного лечения больных, страдающих одновременно раком и туберкулезом органов дыхания. Еще не так давно многим таким больным отказывали в оперативном вмешательстве или даже в паллиативных методах терапии, опасаясь возможного обострения и быстрого прогрессирования туберкулеза. Однако с течением времени ситуация в этом отношении существенно изменилась. При ограниченном распространении опухолевого процесса, особенно при периферическом раке, теперь все чаще производят более экономные операции, которые не вызывают выраженных нарушений дыхания и кровообращения.
Вместе с тем при своевременно и правильно примененной антибактериальной терапии, как мы убедились на нашем опыте, во многих случаях можно не только предупредить обострение или рецидив туберкулеза, но и достигнуть его затихания или даже излечения. Непременным условием при этом должна быть достаточно длительная и контролируемая туберкулостатическая терапия как в до-, так и в послеоперационном периоде.
Тот же принцип следует реализовать в целях профилактики вспышки туберкулеза при применении лучевого или противоопухолевого химиотерапевтического лечения независимо от того, назначается ли оно как самостоятельный метод терапии, или как дополнительный к оперативному вмешательству.
Очевидно, что только при согласованной лечебной тактике фтизиатра, онколога, хирурга и радиолога может быть достигнут должный эффект и тем самым сохранена или продлена на длительный срок жизнь больных, страдающих раком и туберкулезом органов дыхания. Наряду с этим выявление больных с наиболее ранними и ограниченными формами туберкулеза легких и их полноценное лечение будут, несомненно, способствовать выздоровлению с минимальными остаточными морфологическими изменениями, что следует расценивать как одно из условий профилактики рака органов дыхания.
Итак, нами изложены основные вопросы этиологии, патогенеза, клиники, а также принципы терапии и профилактики туберкулеза органов дыхания. Каждый из них — весьма важная и в сущности самостоятельная проблема. И все же наибольшее значение, на наш взгляд, приобретает диагностика и дифференциальная диагностика этой болезни. Ведь навсегда сохранится в силе основной постулат медицинской науки и практики — кто хорошо и, добавим, своевременно распознает болезнь, тот хорошо ее лечит. Однако в современную эпоху, когда изменилась и осложнилась клиническая картина туберкулеза, при решении этой задачи нередко встречаются определенные затруднения. Они усугубляются еще и тем, что из почти 500 известных заболеваний органов дыхания многие весьма походят на туберкулез. Конечно, даже высококвалифицированному и опытному интернисту нелегко разобраться в этой мозаичной и многообразной патологии, которая стала предметом современной пульмонологии.
Но к этому следует стремиться каждому терапевту, педиатру, рентгенологу и прежде всего фтизиатру, который весьма часто встречается с разнообразной легочной патологией. Вот почему формирование нового профиля врача — фтизиопульмонолога — веление времени. Недаром к этому стремятся многие практические работники диспансеров, больниц, клиник и санаториев. Если данная книга окажется им в какой-то мере полезной, автор будет считать свою задачу выполненной.
- Вернуться в оглавление раздела "Пульмонология."
Туберкулез и рак легких – опасные для жизни заболевания с высоким риском смертельного исхода и рецидивирования. В симптоматике этих патологий немало общего, однако лечение принципиально отличается. Именно поэтому следует на как можно более ранней стадии дифференцировать эти заболевания: от этого может зависеть не только прогноз на излечение пациента, но и жизнь окружающих его людей.
Суть, взаимосвязь патологий и факторы риска
Почему же так важна ранняя диагностика и постановка точного диагноза? Это связано сразу с двумя причинами: вероятностью распространения возбудителя одного из заболеваний и принципиальной разницей в подходе к лечению.
Рак легких развивается вследствие мутации клеток, а туберкулез – в результате инфицирования человека палочками Коха. Поэтому онкологические заболевания требуют проведения химиотерапии, замедляющей патологический клеточный рост, и оперативного вмешательства для удаления опухоли, а лечение инфекционного заболевания направлено на уничтожение инфекции. Хирургические методы лечения применяются редко.
Начинать комплексное лечение, направленное на лечение обеих проблем, до установки точного диагноза нецелесообразно: радио- и химиотерапия ускоряют прогрессирование туберкулеза, а за период пробного антибактериального лечения могут успеть развиться опухолевые метастазы: онкологические заболевания легких имеют тенденцию к агрессивному течению, неблагоприятной динамике и метастазированию.
Тем не менее, две настолько разных патологии могут наблюдаться и у одного пациента. По статистике, онкологические заболевания легких повышают риск деструкции легочной ткани и бацилловыделения на 49% и 62% у больных с первичным и вторичным туберкулезом соответственно.
Туберкулез не оказывает значительного влияния на раковые клетки, однако риск проявления различных видов рака легких во время туберкулеза и после окончания лечения в 7-12 раз превышает нормальную частоту онкологических заболеваний. Особенно это касается людей старше 45-50 лет.
Следует заметить, что прогнозы при туберкулезе легких более благоприятны, чем при развитии онкологических заболеваний.
Это связано с тем, что случаи резистентности бактерий к антибактериальной терапии встречаются реже, чем агрессивные формы рака легких. К примеру, мелкоклеточный подвид рака, склонный к быстрому течению и метастазированию, встречается у 25-30% пациентов.
Провоцирующие факторы обоих патологических процессов схожи:

длительное курение в больших количествах,- хронические болезни легких, частые воспаления дыхательных путей,
- работа на вредных производствах с высокой концентрацией пыли, радиоактивных или химических веществ,
- проживание в районе с плохими экологическими условиями (в частности, с превышающей норму концентрацией канцерогенов).
К факторам риска развития опухоли в легких относится также возраст старше 50 лет и наследственная предрасположенность.
При появлении симптомов, описанных ниже, необходимо обратиться к врачу. Только после дифференциальной диагностики фтизиатр сможет назначить оптимальный курс лечения.
Симптомы и методы дифференциальной диагностики
Симптоматика опухолей и туберкулеза легких схожа не только во внешних проявлениях (кашель и др.), но и во многих показателях общих анализов. На снимке врач-рентгенолог также не всегда сможет сразу определить природу патологического процесса (Табл. 1).
Таблица 1 – Сравнительный перечень симптомов рака и туберкулеза легких
| Симптом | Туберкулез | Рак легких |
|---|---|---|
| Одышка | Наблюдается | |
| Быстрая утомляемость, апатия | Наблюдается | |
| Боль в груди | В области пораженного легкого или за грудиной (при сопутствующем туберкулезе бронхов) | В области грудины. На тяжелых стадиях не купируется традиционными обезболивающими препаратами |
| Кашель | Сильный, с выделением мокроты | На ранних стадиях – нечастый, позже , хронический |
| Кровохарканье | Наблюдается | |
| Нарушение работы сердца | Не наблюдается | Наблюдается |
| Температура | Постоянно в пределах 37-380С | Возможно периодическое недомогание с лихорадкой до 380С |
| Потеря аппетита и снижение веса | Наблюдается | |
| Отечность | Не наблюдается, увеличены только лимфоузлы | Наблюдается |
| Ночная потливость | Наблюдается | Не наблюдается |
| Хрипы при дыхании | Фиксируются в большинстве случаев | Возможны |
| Повышенная СОЭ | Наблюдается | |
| Сдвиг лейкоцитарной формулы влево (повышение количества палочковых нейтрофилов) | Наблюдается | |
| Анемия | Наблюдается | |
| Повышение количества кровяных телец | Лимфоцитов | Лейкоцитов при снижении количества лимфоцитов |
| Изменение белкового состава крови | Неизменный белковый состав, однако при введении туберкулина понижается количество альбуминов и повышается уровень глобулинов | Уменьшение количества альбуминов и повышение глобулинов. Реакция на туберкулин отсутствует |
| Изменение рисунка легких на рентгенологическом снимке | Наблюдается (раковая опухоль может быть схожа с картиной очагового туберкулеза) | |
| Невозможность получения типичной эндоскопической картины при бронхоскопии | Может наблюдаться как при периферическом раке легкого, так и при туберкулезе бронхов | |
Как видно из сравнительной характеристики патологий, сразу определить болезнь по симптоматике и общим анализам фтизиатр не сумеет. С этой целью применяются дополнительные методы диагностики (Табл. 2)
Таблица 2 – Методы диагностики рака легких и туберкулеза
| Группа исследований | Туберкулез | Рак легких |
|---|---|---|
| 1 | Рентгенография и компьютерная томография | |
| 2 | Бронхоскопия (с целью исключения подозрения на периферический рак легких во время исследования проводится биопсия тканей бронхов) | |
| 3 | Микробиологическое исследование мокроты или смыва (при сухом кашле) | Цитологическое исследование мокроты |
| 4 | ИФА-анализ (на наличие в крови антител к туберкулезу) | Анализ на онкомаркеры |
Компьютерная томография позволяет определить форму и локализацию поражений.
Цитологическое и микробиологическое исследования позволяют исключить один из диагнозов (при условии, что заболевания не развиваются совместно), т.к. при туберкулезе в бронхиальном секрете обнаруживаются возбудители болезни, а при раке легких – плоскоклеточные атипичные структуры.
Анализ на онкомаркеры обычно выполняется комплексно (с несколькими видами проб). Некоторые показатели (например, РЭА) довольно чувствительны, что позволяет выявлять рак на ранней стадии, но неспецифичны и повышаются, в том числе, и при туберкулезе, плеврите, хронических заболеваниях печени и иных патологиях. Комплекс анализов может включать онкомаркеры Cyfra-21-1, NSE, РЭА, СА 125 и др.
К дополнительным методам диагностики относятся плевральная пункция, торакотомия, пункционная биопсия, медиастиноскопия, позитронно-эмиссионная томография и стадирование.
От правильно подобранных методов диагностики в большинстве случаев зависит прогноз лечения заболеваний, поэтому желательно задействовать как можно больше способов выявления недуга.
Туберкулез и рак
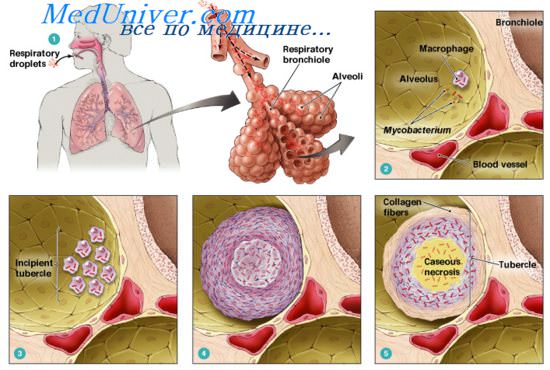
Клиническими наблюдениями установлено, что рак чаще локализуется в стенке каверны, в зоне фиброзных изменений, заживших очаговых образований. Но рак может развиться и в неизмененной легочной ткани как на стороне локализации туберкулеза, так и в другом легком.
Существует ли патогенетически обусловленная взаимосвязь сочетанного поражения легких?
Еще в середине XIX в. утверждали, что туберкулез и рак легких являются антагонистами. Такой точки зрения придерживался известный австрийский патологоанатом К. Рокитанский. Впоследствии данное положение отвергли, объясняя это ранней смертью больных туберкулезом, а рак, как известно, чаще поражает старшие возрастные группы населения. Другая точка зрения сводилась к тому, что рак и туберкулез легких поражают людей без какой-либо взаимосвязи, просто велика распространенность этих заболеваний.
Современная концепция частого сочетания этих двух заболеваний обосновывается структурно-морфологическими изменениями бронхолегочной системы при туберкулезе, которая заключается в метаплазии цилиндрического эпителия в плоский. Это способствует атипичному росту эпителия бронхов и увеличению концентрации канцерогенных веществ в легких, что и является основой для развития рака. Известно также, что более чем у 80% больных туберкулезом легких наблюдаются неспецифические изменения в бронхах, которые затрудняют бронхиальный эффективный дренаж, приводят к нарушению функции мукоцилиарного аппарата, играющего важную роль в защите бронхолегочной системы от вредных факторов внешней среды. Очевидно, что причинно-следственная связь существует, однако полного разрешения проблемы пока нет.
С практической точки зрения важно, что рак существенно утяжеляет течение туберкулезного процесса, увеличивается частота деструкции легких и бактериовыделения – более 62% (у впервые выявленных больных туберкулезом – 48–49%), а туберкулез легких существенного влияния на клинические проявления рака легких не оказывает. Сочетание этих двух заболеваний может протекать от малосимптомного до выраженных проявлений: упорный сухой кашель, боль в грудной клетке, одышка, температурная реакция, нарастающая слабость, снижение аппетита. Но эти симптомы присущи каждому отдельно взятому заболеванию. При туберкулезе на фоне специфической терапии они уменьшаются или проходят через 2–3 недели, но опухолевая симптоматика остается или состояние значительно ухудшается, выраженность симптомов нарастает: усиливается боль в грудной клетке, кашель становится изнуряющим, нарастает одышка, анорексия, наблюдаются потеря массы тела, адинамия, нередко появляется экссудативный плеврит.
Диагностический алгоритм должен включать:
1) углубленный сбор анамнеза заболеваний:
• возможный контакт с бациллярными больными;
• ранее перенесенный туберкулез любой локализации;
• факторы, способствующие развитию туберкулеза;
• возможный опухолевый процесс в анамнезе;
2) микробиологические и цитологические исследования;
3) тщательное рентгенотомографическое исследование, в том числе компьютерную томографию и МРТ;
4) эндоскопическое обследование с возможной биопсией и бронхоальвеолярным лаважем.
Из всех форм рака мелкоклеточный рак легкого составляет 25–30% и характеризуется ранним метастазированием в печень, почки, кости, ЦНС. Рентгенологически определяется центральное расположение, нередко с поражением лимфатических узлов корня и средостения, часто развивается ателектаз.
Значительные трудности представляет распознавание очагового туберкулеза и рака легких. Литературные источники свидетельствуют, что у 1/3 больных раком обнаруживаются различные формы туберкулеза в силу того, что клинически и рентгенологически они трудноразличимы. Фактор локализации очагов и рака не имеет решающего значения. Туберкулез и рак в верхних долях легких встречаются одинаково часто. Изменение легочного рисунка встречается и при раке за счет гиповентиляции.
Для диагностически неясных больных рекомендуются иммуноферментный (ИФА) и иммунохроматографический (ИХА) анализы. ИФА обладает чувствительностью 79,3% и специфичностью 88,9%; ИХА – 72,4 и 96,3% соответственно. Более высокая специфичность ИХА позволяет уменьшить число лиц с ложноположительными результатами ИФА. В связи с тем что клинико-рентгенологические сведения туберкулеза и рака легких имеют большую схожесть, при отсутствии достоверных данных рекомендуется хирургическое вмешательство.
Лучевая и химиотерапия, как правило, приводят к прогрессированию туберкулеза.
Пробная терапия туберкулеза с целью дифференциальной диагностики не показана, так как за этот период может развиться метастазирование опухоли.
Очень важно для раннего выявления рака и туберкулеза регулярное флюорографическое обследование – 2 раза в год (группа риска). Ежегодная флюорография позволяет выявить рак у 52% заболевших, из них у 42% – на I–II стадиях, у 25,8% – на IV стадии. Двукратная флюорография в год выявляет рак у 59,1% больных, из них на I–II стадиях – у 76,9%, на IV стадии – у 15,4%. К группе риска относятся: вредные условия труда, хронические неспецифические заболевания легких, длительный стаж курения, наследственная отягощенность, возраст старше 50 лет. Эти же факторы способствуют развитию туберкулеза легких.
При сочетании туберкулеза легких и неоперабельного рака показана комплексная противотуберкулезная и симптоматическая терапия.
Данный текст является ознакомительным фрагментом.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Среди хронических неспецифических заболеваний, сопутствующих туберкулёзу лёгких, болезни органов пищеварения занимают одно из центральных мест. Чаще всего это гастриты, язвенная болезнь желудка и двенадцатиперстной кишки, дуодениты. Сочетание заболеваний создаёт новые комплексные болезненные состояния, которые трудно диагностировать и лечить. Появление у больных туберкулёзом симптомов дисфункции органов пищеварения на фоне лечения обычно трактуют как побочное действие противотуберкулёзных препаратов, что обусловливает позднее распознавание болезней желудочно-кишечного тракта.
Код по МКБ-10
Симптомы заболеваний желудка и двенадцатиперстной кишки при туберкулезе
Атрофические гастриты ассоциированы в основном с хроническими процессами в лёгких у больных среднего и пожилого возраста. Они проявляются выраженной слабостью. ухудшением аппетита, астеноневротическим синдромом. Нередки отрыжка, тошнота, чувство переполнения желудка. Лицам молодого возраста с впервые выявленным туберкулёзом лёгких и антральными формами хронического гастрита более свойственны синдромы ацидизма (изжога, отрыжка кислым, тошнота).
Клинические проявления хронических дуоденитов аналогичны симптомам язвенной болезни двенадцатиперстной кишки. Возникающие через 1-2 ч после приёма пищи боли могут сопровождаться тошнотой, отрыжкой. Характерны вегетативные расстройства.
Значительные трудности в лечении больных туберкулёзом создаёт его сочетание с язвенной болезнью. У большинства больных язвенная болезнь предшествует туберкулёзу, но у 1/3 из них развивается на его фоне.
Возникновение туберкулёза у пациентов с язвенной болезнью обусловлено выраженными нейрогуморальными расстройствами и нарушением обменных процессов, вызываемыми частыми обострениями. Изменения процессов всасывания, витаминного обмена, секреторной и моторной функций желудочно-кишечного тракта после резекции желудка снижают сопротивляемость организма и создают предпосылки для развития вторичного заболевания.
Предрасполагающими факторами язвообразования у больных туберкулёзом лёгких являются нарушение кровообращения в желудке и двенадцатиперстной кишке, развивающаяся тканевая гипоксия и гиперкапния, снижение регенеративной способности слизистой оболочки, дефицит местного иммунитета. Несомненна значимость функциональных нарушений желудочно-кишечного тракта; неблагоприятное влияние оказывает также длительный приём противотуберкулёзных препаратов.
Немаловажную роль в патогенезе туберкулёза, язвенной болезни и их сочетания играют различные нарушения иммунного гомеостаза, особенно у больных с выраженными симптомами обострения заболеваний, длительным, рецидивирующим течением. Значительная частота сочетанных заболеваний объясняется не только патогенетическими факторами и неблагоприятным воздействием лекарственных средств на желудочно-кишечный тракт больных туберкулёзом, но и распространением среди последних отягощающих социальных и поведенческих факторов.
Наиболее опасными в отношении возникновения туберкулёза лёгких являются первые 5-10 лет существования язвенной болезни или период непосредственно после её оперативного лечения. Резекция желудка способствует активации или развитию туберкулёза в 2-16% случаев.
От последовательности развития заболеваний зависят особенность их клинического проявления и прогноз. Большей выраженностью симптомов характеризуется первично возникшая болезнь. Сочетание во всех случаях ухудшает течение обоих заболеваний.
Туберкулёз лёгких, протекающий в сочетании с язвенной болезнью, даже при своевременном выявлении отличается склонностью к прогрессированию, деструкции лёгочной ткани и развитию фиброзно-кавернозного процесса. Прогрессирование идет медленно, но упорно. Излечение характеризуется формированием более выраженных остаточных изменений. У больных чаще определяют устойчивость микобактерий к лекарственным препаратам, их плохую переносимость. Особенно неблагоприятно протекает туберкулёз при его первичном возникновении, у лиц пожилого возраста, в случаях локализации язвенного поражения в желудке, при сочетании с другими хроническими заболеваниями. Для туберкулёза у лиц. перенесших резекцию желудка, типична наклонность к быстрому прогрессированию с возникновением множественных деструктивных изменений и бронхогенной диссеминации.
Язвенная болезнь в сочетании с туберкулёзом протекает по двум типам. При её первичном возникновении в периоды обострений она характеризуется более тяжёлым течением с выраженными клиническими проявлениями. Ведущий симптом - боль в эпигастральной области - отличается интенсивностью, периодичностью, ритмичностью, связан с приёмом пищи и локализацией поражения. Ранние боли после еды под мечевидным отростком с возможной иррадиацией за грудину, в левую половину грудной клетки типичны для язвы кардиального и субкардиального отделов желудка. Нередки тошнота, отрыжка.
Приступообразные боли в правой половине эпигастрия, сопровождающиеся тошнотой, свойственны язве пилорического отдела. Боли в правой половине эпигастральной области с иррадиацией в спину, в правую половину грудной клетки или правое подреберье типичны для язвы антрального отдела и двенадцатиперстной кишки. Боли различной интенсивности возникают через 1-3 ч после еды, натощак, ночью. Возможна рвота на высоте болей. Отмечают выраженную сезонность обострений. Пальпаторно выявляют резистентность мышц живота, точечную болезненность в зоне проекции желудка и двенадцатиперстной кишки.
В случаях присоединения к туберкулёзу язвенная болезнь отличается малосимптомным течением. Болевой синдром и диспепсические явления часто слабо выражены. Могут отсутствовать периодичность болей и их связь с приёмом пищи. Заболевание часто манифестирует с симптомов развившихся осложнений: кровотечения, пенетрации, прободения, перивисцеритов, стеноза привратника, малигнизации.
У больных с сочетанием заболеваний чаще всего обнаруживают повышение секреторной функции желудка. Однако в случаях развития язвенной болезни на фоне туберкулёза при его хроническом течении чаще отмечают нормальное или пониженное содержание соляной кислоты. Для моторной функции желудка наиболее характерен гипокинетический тип.
Особенно неблагоприятно протекает язвенная болезнь у лиц пожилого возраста. Выраженные местные трофические изменения слизистой оболочки, замедление репаративных процессов обусловливают сложность заживления язвенных дефектов, а малосимптомность заболевания - его позднюю диагностику.
В случаях сочетания туберкулёза лёгких и язвенной болезни клиническая картина складывается из симптомов обоих заболеваний. Но в большей степени, чем при их изолированном течении, выражены слабость, нарушение сна и аппетита, вегетативные расстройства, снижение массы тела. Чаще в процесс вовлекаются другие органы и системы.
Где болит?
Что беспокоит?
Особенности диагностики заболеваний желудка и двенадцитиперстной кишки при туберкулезе
Больные язвенной болезнью и перенёсшие резекцию желудка относятся к группе риска в отношении туберкулёза и подлежат тщательному диспансерному наблюдению с ежегодным флюорографическим обследованием. При появлении у них симптомов интоксикации или развитии респираторной симптоматики необходимо исследование мокроты на микобактерии туберкулёза и рентгенологическое обследование лёгких.
С целью раннего выявления у больных туберкулёзом заболеваний желудочно-кишечного тракта тщательно анализируют данные анамнеза и объективного обследования. При указании на проявления дисфункции органов пищеварения или подозрении на развитие в них патологического процесса проводят целенаправленное обследование.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
Что нужно обследовать?
Как обследовать?
Какие анализы необходимы?
К кому обратиться?
Лечение туберкулеза при болезнях желудочно-кишечного тракта
Для эффективного лечения больных при сочетанных процессах необходимо прежде всего ликвидировать обострение желудочно-кишечного заболевания и обеспечить возможность непрерывной, длительной, полноценной противотуберкулёзной терапии. Этого можно достичь при соблюдении основных принципов комплексного лечения:
- сопутствующие туберкулёзу гастроэнтерологические заболевания не являются противопоказанием для назначения противотуберкулёзных препаратов;
- лечение должно учитывать индивидуальные особенности больного, быть комплексным и включать как противотуберкулёзные препараты, так и терапию гастроэнтерологических заболеваний;
- режим лечения строят с учётом формы, стадии, фазы и распространённости процесса, функционального состояния органов и систем, характера всасываемости и метаболизма препаратов, лекарственной устойчивости, наличия осложнений и -других сопутствующих заболеваний;
- в период обострения заболеваний лечение проводят в стационарных условиях;
- при обострении заболеваний желудочно-кишечного тракта предпочтение следует отдавать парентеральному (внутримышечно, внутривенно, интратрахеально, интракавернозно, ректально) введению противотуберкулёзных препаратов. Резкие нарушения процессов всасывания при обострении язвенной болезни и резекции желудка обусловливают необходимость использования парентеральных методов введения противотуберкулёзных препаратов, создающих высокие концентрации в крови и очагах туберкулёзного поражения;
- целесообразно назначение лечебных средств, одновременно оказывающих положительное действие на каждое из сочетанных заболеваний;
- во время ремиссии гастродуоденальных заболеваний противотуберкулёзную терапию осуществляют общепринятыми методами; возможно амбулаторное лечение;
- у больных в период обострения заболеваний, по возможности, следует избегать обширных оперативных вмешательств.
Противотуберкулёзную терапию проводят в соответствии с основными принципами.
Побочные явления противотуберкулёзных препаратов развиваются в основном в случае их применения в период обострения желудочно-кишечных заболеваний и при использовании лекарственных средств раздражающего действия на слизистую оболочку.
Наименьшим побочным действием на желудок обладает канамицин, стрептомицин, метазид. Этамбутол вызывают боли в животе и диспепсические расстройства в 3% случаев: изониазид и фтивазид - в 3-5%. рифампицин, тиоацетазон - в 6-10%. пиразинамид - в 12%.
Задачи лечения заболеваний желудочно-кишечного тракта:
- купирование симптомов обострения болезни, подавление активного воспаления слизистой оболочки желудка и двенадцатиперстной кишки, заживление язвенных поражений;
- предупреждение обострений, осложнений и рецидивов заболеваний.
Правильно проводимая терапия позволяет в течение 1,5-2 мес снять обострение гастродуоденального заболевания. Основу комплексной терапии составляют:
- режим с созданием психического и функционального покоя;
- диета;
- медикаментозные и немедикаментозные лечебные средства;
- санаторно-курортное лечение:
- диспансерное наблюдение.
В период обострения заболеваний в течение 7-10 дней больному показаны полупостельный режим; дробное пятиразовое питание, механически, термически и химически щадящее. Расширение рациона проводят постепенно, но даже в фазе ремиссии необходимо соблюдать режим дробного питания с исключением острых, копчёных, жареных продуктов, наваристых бульонов.
При развитии в послеоперационном периоде функциональных расстройств пострезекционного синдрома лечебное питание должно быть физиологически полноценным, но механически не щадящим. Следует избегать молочных блюд, сластей, раздражающих продуктов.
Основное значение в развитии гастродуоденитов и язвенной болезни в настоящее время придают инфекции Helicobacter pylori. Возникающее в результате воздействия данных бактерий воспаление снижает резистентность слизистой оболочки желудка и двенадцатиперстной кишки, создавая предпосылки для усиления эндогенных факторов агрессии (избыточное образование кислоты и пепсина, повышение концентрации ионов водорода с их обратной диффузией). Следствием является нарушение слизистого барьера, кровообращения, антродуоденального кислотного барьера. Н. pylori выявляют при гастритах и язвенной болезни в 90-100% случаев. Микроорганизм персистирует у человека в течение длительного периода, вызывая воспалительные изменения, а при соответствующих условиях - рецидивы язвенного процесса.
К предрасполагающим факторам возникновения болезней желудочно-кишечного тракта относят:
- наследственность;
- пищевые отравления;
- нарушения ритма и качества питания;
- длительный приём лекарственных препаратов;
- нервно-рефлекторные воздействия на желудок и двенадцатиперстную кишку со стороны других органов и систем;
- нервно-психические и физические перегрузки.
Основу базисной медикаментозной терапии составляют антикислотные и антисекреторные препараты. К ним в первую очередь относят антациды. Они характеризуются быстрым, но очень недлительным действием, поэтому их применяют как симптоматические средства (для купирования болей и диспепсических расстройств). Рекомендуют невсасывающиеся антациды (магния гидроксид, алюминия фосфат, гастал, гастрофарм и др.). оказывающие также обволакивающее, адсорбирующее и некоторое репаративное действие.
В качестве антисекреторных препаратов используют блокаторы Н2-рецепторов ранитидин (150 мг 2 раза в сутки); фамотидин (20 мг 2 раза в сутки). Они подавляют выработку соляной кислоты, пепсина; увеличивают продукцию желудочной слизи, секрецию бикарбонатов, улучшают микроциркуляцию в слизистой оболочке, нормализуют гастродуоденальную моторику.
Рекомендуют 7-дневные тройные варианты эрадикационной терапии с включением висмута трикалия дицитрата, метронидазола и тетрациклина (классическая тройная терапия) и варианты с одним антисекреторным препаратом в сочетании с антибиотиком и метронидазолом. При недостаточной эффективности терапии или осложнённом течении заболеваний используют 7-10-дневную четырёхкомпонентную схему лечения (антисекреторный препарат, висмута трикалия дицитрат, антибиотик, метронидазол). Дальнейшее лечение продолжают одним антисекреторным препаратом в половинной дозе до рубцевания язвенного поражения, ликвидации обострения туберкулёзного процесса и возможности приёма противотуберкулёзных препаратов внутрь.
Схему терапии гастродуоденального заболевания у больного туберкулёзом лёгких определяют в каждом отдельном случае с учётом медикаментозной нагрузки и степени тяжести гастрита или язвенной болезни. При их благоприятном течении, непродолжительных и редких обострениях, небольших язвенных дефектах используют препараты с меньшей антисекреторной активностью. В случаях выраженной клинической симптоматики, больших язвенных дефектов и при наличии осложнений целесообразно применение препаратов с длительным антисекреторным действием в сочетании с наиболее эффективными антихеликобактерными средствами.
Эффективность лечения должна быть подтверждена эндоскопическим исследованием с прицельной биопсией и установлением эрадикации Н. pylori.
Принципиально иной подход к лечению хронического гастрита с секреторной недостаточностью. При этой форме используют:
- средства заместительной терапии (натуральный желудочный сок, бетаин + пепсин и др.);
- препараты, стимулирующие секреторную функцию желудка (инсулин, аминофиллин. препараты кальция);
- препараты, влияющие на тканевый обмен, трофику и процессы регенерации слизистой оболочки (натрия нуклеинат, ферменты, витамины); в случаях развития мегалобластной анемии - витамины В12, гидроксокобаламин, цианокобаламин.
Лечение в условиях санатория показано больным с ремиссией или состоянием затихающего обострения туберкулёза и болезней желудочно-кишечного тракта.
Возможно лечение и при впервые выявленном в санатории заболевании желудка и двенадцатиперстной кишки с малосимптомным, неосложнённым течением и язвенным дефектом небольшого размера.
Санаторное лечение направлено на закрепление достигнутых ранее результатов, мобилизацию адаптационных возможностей организма, повышение работоспособности, завершение подготовки больного к активной профессиональной деятельности.
В период диспансерного наблюдения перед проведением профилактического противотуберкулёзного лечения целесообразно предварительное назначение диетического режима, антацидов и репарантов.
Читайте также:


