Признаки активности туберкулезных изменений легких
Выделяют два варианта в течении очагового туберкулеза. К очаговым формам относятся:
1) как недавно возникшие, свежие так называемые мягкоочаговые процессы размером очагов до 10 мм;
2) так и более давние, старые фиброзноочаговые образования, но с признаками активности процесса.
1. Свежий очаговый туберкулез характеризуется наличием мелких зон инфильтрации до 10 мм в виде слабоконтурирующихся мягких очаговых теней со слегка размытыми краями.
2. Фиброзноочаговый туберкулез проявляется наличием более плотных и интенсивных очагов, иногда с включением извести, фиброзными изменениями вокруг в виде тяжей и участков гиперпневматоза. При фиброзноочаговом туберкулеза в период обострения, наряду со старыми могут также появляться и свежие, мягкие очаги, т.е. обнаруживаться очаги различной плотности и интенсивности, что свидетельствует об их потенциальной активности.
Надо отметить, что независимо от варианта течения, морфологические изменения при очаговом туберкулезе легких характеризуются, как правило, преимущественно продуктивной воспалительной реакцией небольшой протяженности с казеозом в центре.
Оформление диагноза согласно клинической классификации:
Очаговый туберкулез (мягкоочаговый) в S1 правого легкого в фазе инфильтрации (и распада), БК- (минус).
Распространенность и удельный вес. До последнего времени очаговый туберкулез легких считался самым частым проявлением легочного туберкулеза у взрослых. И до настоящего времени на некоторых территориях бывшего СССР он составляет в структуре заболеваний до 30-40% среди всех впервые выявленных больных. Однако там, где флюорография как метод массовой общедоступной диагностики применяется регулярно уже несколько лет подряд, удельный вес очагового туберкулеза снижается до 20-25% и возрастает удельный вес другой клинической формы – инфильтративного туберкулеза, что имеет место в настоящее время и в Республике Беларусь.
Источники инфекции и патогенез развития. Известный патологоанатом А.И. Абрикосов, характеризуя очаги в верхушках легких, (которые в последующем получили его имя), отмечал, что туберкулезный очаг начинается, прежде всего с эндобронхита, как следствие экзогенной суперинфекции. После чего появляется небольшой очаг пневмонии в легком с быстрым переходом экссудативной воспалительной реакции в продуктивную.
1. Подобную теорию поддерживали крупные русские фтизиатры того времени А.Н. Рубель и Г.Р. Рубинштейн. Они считали, что очаговый туберкулез всегда возникает в связи с суперинфекцией.
2. Представители украинской школы Б.М. Хмельницкий и М.Г. Иванова придерживались другого представления о патогенезе очагового туберкулеза и утверждали, что очаговый туберкулез развивается, как правило, в результате эндогенной реактивации старых очагов.
В настоящее время не только в странах СНГ, но за рубежом принято считать, что экзогенный механизм очагового туберкулеза, хотя и возможен, но в современных условиях встречается значительно реже.
Чаще всего очаговый туберкулез возникает не в результате суперинфекции, а вследствие реактивации старых остаточных изменений туберкулезной инфекции в организме человека как первичного, так и вторичного периодов.
В последние годы работами отечественных фтизиатров Н.А. Шмелева, З.С. Земсковой, И.Р. Дорожковой показано, что в старых очагах могут сохраняться не патогенные, а так называемые персистирующие формы микобактерий туберкулеза, несмотря на отсутствие признаков активности туберкулеза (происходит L–трансформация БК).
При соответствующих условиях и при благоприятной ситуации происходит их реверсия, т.е. превращение персистирующих микобактерий в обычные, жизнеспособные, размножающиеся микобактерии, которые могут вызвать вспышку туберкулеза в виде ограниченного очагового процесса.
Вторым источником очагового туберкулеза легких может явиться хронически текущий первичный туберкулез легких. Сейчас таких больных, правда, мало, но все-таки они встречаются. Если длительное время сохраняется активный туберкулезный процесс в лимфатических узлах средостения, у таких больных на том или ином этапе может возникнуть очаговый процесс вторичного периода лимфогенного генеза.
В виде исключения, третьим источником очаговых измененийв легких может явиться гематогенная диссеминация из экстрапульмональных (внелегочных) активных туберкулезных очагов различной локализации.
И, наконец, при четвертом источнике очаговый туберкулез легких может быть исходом, обратным развитием других клинических форм легочного туберкулеза. Такой генез в связи с успехами химиотерапии в настоящее время встречается не так уж редко.
У таких лиц формирующиеся очаговые изменения надо рассматривать не как начало туберкулезного процесса, а как результат инволюции, обратного развития, результат заживления инфильтративного, кавернозного, диссеминированного туберкулеза легких. При этом формируется всегда фиброзно-очаговый туберкулез. В подобных случаях диагноз очагового туберкулеза ставится на каком-то этапе процесса заживления.
Чаще очаговый туберкулез легких характеризуется малосимптомным клиническим течением, хотя нередко наблюдается инаперцептное течение, т.е. с минимальными клиническими признаками туберкулезной интоксикации, которым больной в начале заболевания не придает существенного значения. Острого начала, как правило, не бывает или отмечается в виде исключения.
Все клинические проявления очагового туберкулеза можно разделить на две группы:
1) синдром общей маловыраженной интоксикации;
1. Синдром общей интоксикации:
1) субфебрильная (реже кратковременная фебрильная) температура тела – чаще во второй половине дня;
2) повышенная потливость (чаще в ночное время);
3) понижение работоспособности;
4) вялость, усталость;
5) появление синдрома невыраженной, длительной, иногда волнообразной вегето-сосудистой дистонии;
6) нарушение сна и аппетита.
2. Грудные симптомы:
1) небольшой или невыраженный кашель (покашливание) с незначительным количеством мокроты или без мокроты;
2) иногда невыраженные мелкопузырчатые влажные хрипы на высоте вдоха или при покашливании хрипы определяемые на ограниченном участке одной из верхушек легких;
3) бронхиальный оттенок дыхания;
4) иногда укорочение перкуторного звука;
5) очень редко кровохарканье как яркий симптом, привлекающий внимание врача и больного.
В целом клиника очагового туберкулеза легких характеризуется скудностью и невыраженностью симптоматики, вплоть до ее отсутствия. Общий вид больных, как правило, не страдает.
Очаговый туберкулез легких при позднем выявлении и отсутствии лечения характеризуется обычно длительным хроническим волнообразным течением со сменой фаз невыраженного обострения и затихания, но даже в период вспышки характерно отсутствие ярких клинических проявлений.
Следует отметить, что симптомы интоксикации чаще отмечаются при мягкоочаговом варианте очагового туберкулеза легких, чем при фиброзноочаговом в виду того что при последнем происходит адаптация организма к существующему длительно туберкулезному процессу.
Особое внимание следует обратить, что наиболее информативным методом в диагностике очагового туберкулеза является плановые, регулярные рентгенофлюорографические исследования или выполняемые по показаниям, по инициативе врача. Без рентгенологического исследования нельзя определить ни локализацию очагов, ни их число, ни их плотность и характер контуров, которые могут указывать на давность процесса и вариант течения очагового туберкулеза. Поэтому очаговый туберкулез легких в основном выявляется при профилактической флюорографии и значительно реже при диагностическом рентгенологическом исследовании.
Кроме рентгенологического метода, высоко достоверным признаком в диагностике очагового туберкулеза имеет обнаружение БК в мокроте или промывных водах бронхов (бактериоскопическое исследование выполняется не менее 3-х раз с 2-3 кратным посевами материала на питательной среде).
Однако в силу ограниченности туберкулезного процесса при очаговой форме и редким распадом легочной ткани бактериовыделение обнаруживается сравнительно не часто. Так, без распада в фазе инфильтрации МБТ обнаруживаются даже при тщательной бактериоскопии только у 1-3% больных, а при применении метода посева не более чем у 10-20% больных.
Обычно у больных очаговым туберкулезом бактериовыделение скудное, не представляет серьезной эпидемиологической опасности, но имеющее большое диагностическое значение для подтверждения диагноза туберкулеза.
Другие же лабораторные исследования при очаговом туберкулезе малоинформативны. Так, например, туберкулиновая чувствительность по пробе Манту в стандартном разведении с 2ТЕ ППД-Л характеризуется нормэргическим или гипоэргическим характером. Гиперергические пробы выпадают сравнительно редко, что в таком случае свидетельствует о туберкулезной природе выявляемых рентгенологически очагов и об их активности.
Гематологические показатели крови при общем и биохимических исследованиях или нормальные, или имеет небольшие отклонения в сторону повышения некоторых из них (СОЭ, количество лейкоцитов, изменение альбумино-глобулинового коэффициента, белковых фракций, СРБ, сиаловых кислоты, гаптоглобина и серомукоида).
Особое внимание надо обратить на диагностику активности фиброзноочаговых изменений в легких, которые выявляются, как правило, на разных этапах и фазах развития очагового процесса. Поэтому проблема диагностики очагового туберкулеза легких и особенно определение его активности является и остается одной из важных и трудных проблем современной фтизиатрии.
Среди признаков активности следует выделить достоверные и косвенные.
1. Достоверные:
1) обнаружение бактериовыделения;
2) положительная или отрицательная динамика туберкулезных изменений в легких, доказанная повторными рентгенологическими исследованиями в процессе наблюдения.
Однако в начале наблюдения эти признаки в большинстве случаев отсутствуют и могут быть выявлены только через несколько месяцев.
В связи с этим особое значение для своевременного определения активности очагового туберкулеза легких в сомнительных случаях приобретают косвенные признаки.
2. Косвенными признаками являются:
1) выявление невыраженных симптомов туберкулезной интоксикации;
2) локальные признаки активности воспалительного процесса в легких, определяемые физикально и рентгенологически;
3) признаки активности туберкулеза, полученные при диагностической бронхоскопии;
4) появление не только местной, но и общей реакции организма на подкожное введение туберкулина в дозе 50 или 100 ТЕ (по типу пробы Коха).
При отсутствии явных достоверных и косвенных признаков активности в некоторых случаях вопрос решается при динамическом наблюдении за состоянием больного, т.е. используется, так называемый, диагностический тест-времени. При обнаружении даже незначительных признаков предполагаемой туберкулезной интоксикации или многочисленных очаговых теней особенно в обоих легких, применяется тест-пробной химиотерапии тремя противотуберкулезными препаратами до 2-х месяцев в дневном стационаре или санатории. При отсутствии динамики через 2 месяца лечения процесс в легких рассматривается как неактивный.
Прогноз и исходы. При правильном лечении больного очаговым туберкулезом легких и переносимости препаратов прогноз для жизни, здоровья и трудоспособности, как правило, благоприятный. Смертельных исходов от очаговой формы туберкулеза не бывает, если очаговый процесс при стечении ряда неблагоприятных факторов и прогрессировании не переходит в другие более распространенные формы, которые и определяют последующий прогноз у больного. Подобное положение отмечается не более чем у 2-7% больных.
Полное рассасывание туберкулезных очагов в легких также наблюдается редко (у 3-5% больных).
У большинства же, или у 90-95%, больных при наступлении клинического излечения, как правило, формируются в легких остаточные неактивные фиброзноочаговые изменения. Часть очагов может подвергнуться кальцинации. Такие очаги называются кальцинатами или петрификатами.
Не нашли то, что искали? Воспользуйтесь поиском:
Определение активности туберкулеза — весьма важная задача клиники, диагностики, эпидемиологии туберкулеза и организации борьбы с ним. От ее правильного решения зависят реализация ряда лечебно-профилактических мероприятй индивидуального и государственного значения, а также достоверность статистических данных об общей численности больных и ее динамике в стране. Однако на этом пути лежат значительные трудности, обусловленные особенностями патогенеза и клиники туберкулеза, протекающего весьма многообразно и часто скрыто или малосимптомно. Под влинянем туберкулиностатической терапии у больных сравнительно быстро устраняются функциональные расстройства, исчезают катаральные явления в легких, прекращается бацилловыделение, подвергаются инволюции рентгенологически определяемые изменения в легких.
Важно также и то, что до последнего времени нет единого и общепринятого критерия активности туберкулеза. По рекомендации экспертов ВОЗ ее показателем служит только обнаружение микобактерий в мокроте и других выделениях больного. В остальных случаях при соответствующих клинических данных можно лишь подозревать наличие активного процесса. Такого именно принципа, например, придерживаются в Дании. Однако как ни велико значение этого признака, его нельзя считать безупречным. Еще Г. Р. Рубинштейн и М. Д. Розанова (1950) указывали, что микобактерии туберкулеза удается найти в желудочном содержимом даже здорового человека. Их обнаруживают иногда при абсцессе, гангрене или раке легкого, если патологический процесс локализуется в зоне заглохших туберкулезных очагов.
Вместе с тем у части впервые выявленных больных с явно активным и даже деструктивным туберкулезом не всегда находят микобактерии, несмотря на использование современных методов лабораторной диагностики. Так, Kuntz (1964) при исследовании мокроты и промывных вод бронхов у 341 больного активным туберкулезом легких у 32% из них не обнаружил микобактерии, несмотря на применение всех способов, в том числе и биологического. Н. М. Рудой (1975) установил, что удельный вес бацилловыделителей при активном туберкулезе легких без распада составляет 44,7%. Вместе с тем у значительного числа больных туберкулезом легких сравнительно часто отмечается скудное бацилловыделение (Ф. А. Рашитова, 1974).

Существует последовательный переход от активного к затихающему, затем к возможно еще активному, а в дальнейшем к возможно неактивному и в конце концов к неактивному процессу, — утверждает Jarosczewicz. Но как разграничить такие фазы инволюции болезни — на этот вопрос автор не дает конкретного ответа. Вот почему в отдельных странах его решают различно. В ГДР, например, считают неактивным туберкулез, если он не проявляется какими-либо клиническими, рентгенологическими и лабораторными признаками активности в течение 1 года при ограниченных формах процесса и на протяжении 2 лет при большей его распространенности. Если состояние благополучия сохраняется 5—10 лет, то можно предполагать наступившее излечение от туберкулеза (Steinbruck, 1966).
В Дании, как указывалось выше, основным критерием неактивности процесса является отсутствие бацилловыделения в течение 3 лет. В Чехословакии туберкулез считают неактивным, если при систематическом наблюдении в течение не менее 2 лет отсутствуют клинические симптомы ранее бывшего заболевания. К таким лицам относят носителей фиброзных специфических изменений в легких, выявленных при флюорографии, которые ранее не болели активным туберкулезом. Все эти контингепты ввиду возможности рецидива процесса пожизненно наблюдаются в противотуберкулезных учреждениях.
В России, согласно принятому в 1973 г. положению, различают лиц: 1) с активным туберкулезом органов дыхания (I группа контингента взрослых, подлежащих учету в диспансере); 2) с затихающим процессом (II группа); 3) с неактивным туберкулезом (III группа). К последней группе относятся клинически излеченные от туберкулеза, что подтверждается дифференцированными сроками наблюдения (от 1 года до 5 лет), зависящими от исходной формы процесса, полноценности проведенного лечения, распространенности и характера остаточных специфических изменений в легких (больших или малых), а также от условий труда, быта и сопутствующих заболеваний. Кроме того, различают лиц с туберкулезными изменениями в легких, нуждающихся в уточнении активности процесса (группа 0).
Наконец, выделена группа лиц (VII) с повышенным риском заболевания туберкулезом или его рецидива. В нее включают лиц, ранее состоявших в III группе диспансерного наблюдения или впервые выявленных, но также с неактивными малыми или выраженными остаточными фиброзно-очаговыми, цирротическими изменениями, множественными кальцинатами, особенно при наличии отягощающих факторов. Эта категория может быть пополнена за счет тех, у которых при обследовании вначале выявлен туберкулез органов дыхания сомнительной активности (группа 0), но затем в результате динамического наблюдения, а нередко только после пробной химиотерапии специфические изменения в легких признаны неактивными.

1. Основное отличие цирроза от пневмосклероза заключается:
а. в большом объеме поражения
б в объемном уменьшении пораженного участка легкого
в потеря его воздушности
г в полной структурной перестройке органа или его части с потерей его функции
2. Основным признаком, указывающим на активность специфического процесса при цирро-тическом туберкулезе является:
б. кровохарканье или легочное кровотечение
в. обнаружение микобактерий туберкулеза
г. легочно-сердечная недостаточность
3. Наиболее типичным морфологическим изменением при туберкулезе внутригрудных лимфоузлов в активной фазе является:
а. перифокальное воспаление
б. гиперплазия лимфаденоидной ткани
в. казеозный некроз
г. фиброзное перерождение лимфоузла
4. Заживление в регионарных лимфатических узлах происходит:
а. раньше, чем в легочной ткани
б. более медленно с длительным сохранением активности процесса
в. возможно и то, и другое
г. закономерности нет
5. Критерии активности специфического процесса базируются:
а. на клинических признаках заболевания
а. на изменениях при рентгенотомографических исследованиях
б. лабораторных и биологических критериях
в. на клинико-рентгенологических, лабораторных и биологических критериях
6. О наличии скрытой или сохраняющейся активности специфического процесса свидетельствуют следующие клинические признаки:
б. синдром интоксикации, параспецифические реакции
г. хрипы в легких
7. Наиболее частым исходом бронхолегочных поражений является:
а. полное рассасывание
б. постателектатический пневмосклероз
в. очаговый пневмосклероз
8. Чем обычно заканчивается течение неосложненного первичного туберкулезного комплекса?
а. полным выздоровлением без каких-либо остаточных явлений.
б. выздоровлением с образованием кальцинированных очагов в легких и корнях.
в. выздоровлением с образованием диффузного пневмофиброза.
г. выздоровлением с образованием участков оссификации в легких.
д. выздоровлением с образованием кист в легких и уплотнением корней.
а. первичный комплекс в фазе инфильтрации.
б. первичный комплекс в фазе биполярности.
в. очаг гематогенного обсеменения.
г. кальцинированный первичный аффект.
д. кальцинированный внутригрудной лимфатический узел.
10. Какие из перечисленных остаточных туберкулезных изменений бывают источником эндогенного вторичного туберкулеза легких:
б. верхушечные отсевы
в. туберкулезные изменения в лимфатических узлах
г. фиброзно-очаговые изменения в легких
д. все перечисленное
11. Осложнение от гиперинсоляции у больных туберкулезом:
а. гиперемия кожи
б. вспышка туберкулезного процесса
г. повышенная потливость
д. снижение тургора кожи
12. Какие данные не имеют значения при формулировке диагноза при туберкулезе?
а. наличие или отсутствие деструкции.
б. наличие или отсутствие бактериовыделения.
в. путь заражения.
г. резистентность микобактерий.
д. дата выявления заболевания.
13. Какие рентгенологические признаки убедительно свидетельствуют об активности очагового туберкулеза?
а. очаги средней интенсивности с четкими внешними контурами
б. группа очагов разных по размерам, большой интенсивности
в. очаги малой интенсивности с нечеткими контурами
д. очаги средней интенсивности на фоне ограниченного пневмосклероза
14. Пациенты с остаточными изменениями ранее перенесенного туберкулеза
а. заболевают туберкулезом реже, ктоне имеет на рентгенограмме остаточных туберкулезных изменений
б. одинаково часто заболевают как и население, которое не имеет остаточных туберкулезных изменений
в. у несколько раз чаще заболевают туберкулезом по сравнению с лицами, которые не имеют на рентгенограмме остаточных туберкулезных изменений
15. Наиболее достоверный критерий активности туберкулеза:
а. интоксикационный синдром
б. изменения в гемограмме
в. виявление микобактерий туберкулеза
г. положительная проба Манту с 2 ТЕ
16. При высокой активности туберкулезного воспалительного процесса в очаге поражения
а. казеозные массы компактные, среди них являются участками отложения солей кальция.При окраске Цилем - Нильсеном микобактерии туберкулеза в них не оказываются
б. казеозные массы разрыхлены, среди них есть скопление лимфоцитов и единичные нейтрофилы. При окраске Цилем - Нильсеном микобактерии туберкулеза в них не оказываются
в. казеозные массы разрыхлены, среди них есть их расплавление с большой инфильтрацией казеозных масс нейтрофилами. При окраске Цилем - Нильсеном микобактерии туберкулеза в них обнаруживаются
17. При низкой активности специфического воспалительного процесса в очаге поражения
а. казеозные массы компактные, среди них являются участками отложения солей кальция, при окраске Цилем - Нильсеном микобактерии туберкулеза в них не оказываются
б. казеозные массы разрыхлены, среди них есть скопление лимфоцитов и единичные нейтрофилы при окраскеЦилем - Нильсеном микобактерии туберкулеза в них не оказываются
в. казеозные массы разрыхлены, среди них есть их расплавление с большой инфильтрацией казеозных масс нейтрофилами, при окраске Цилем - Нильсеном микобактерии туберкулеза в них не оказываются
18. Исходом первичного туберкулезного комплекса считается кальцинированный очаг в легких, который называется…
а. очагом Симона
19. Критерии активности специфического процесса базируются:
а. на клинических признаках заболевания
б. на изменениях при рентгенотомографических исследованиях
в. лабораторных и биологических критериях
г. на клинико-рентгенологических, лабораторных и иммунологических критериях
20. О наличии скрытой или сохраняющейся активности специфического процесса свидетельствуют следующие клинические признаки:
б. синдром интоксикации, параспецифические реакции
г. хрипы в легких
21. Основным признаком, указывающим на активность специфического процесса при цирротическом туберкулезе, является
б. кровохарканье или легочное кровотечение
в. обнаружение микобактерий туберкулеза
г. эффект от специфического лечения
д. все перечисленное
22. Благоприятными исходами туберкулеза органов дыхания являются
а. кальцинация и инкапсуляция казеозного некроза
б. рассасывание и фиброзирование
в. фиброзирование в сочетании с уплотнением очагов
г. все перечисленное
23. Критериями клинического излечения туберкулеза являются
а. отсутствие клинических симптомов заболевания
и объективных клинических изменений со стороны органов дыхания
б. полноценный курс лечения
в. рентгенологические и лабораторные данные, динамика туберкулиновых проб
г. длительное и стойкое прекращение бацилловыделения
д. правильным является все перечисленное
24. Остаточные изменения в легких относятся к малым при поражении в пределах
б. нескольких сегментов
в. одного сегмента
25. Для перенесенного первичного туберкулеза характерны следующие остаточные изменения, кроме
а. санирования полостей распада в легочной ткани
б. осумкованных очагов казеозного некроза
в. кальцинатов в легочной ткани и во внутригрудных лимфатических узлах
г. постателектатического сегментарного (или долевого) пневмосклероза или цирроза
26. Для перенесенного вторичного туберкулеза характерны следующие остаточные изменения
а. остаточных деструктивных санированных полостей в легких
б. фиброзно-очаговых изменений, а также осумкованных очагов и фокусов
на фоне выраженного пневмо- и плевросклероза
в. кальцинатов в легких и во внутригрудных лимфатических узлах
г. реконструктивных послеоперационных легочных и плевральных изменений
27. Пациенты с метатуберкулезными остаточными изменениями в органах грудной клетки должны наблюдаться в диспансере
в. по III группе
28. К прямым признакам активности туберкулезных изменений легких относятся
а. симптомы интоксикации
в. изменения в гемограмме
г. аускультативные изменения в легких
д. динамика изменений на рентгенограмме в процессе наблюдения
29. Об активности туберкулезных изменений с наибольшей достоверностью позволяет судить
а. клинический метод исследования
б. бактериологический метод исследования
в. рентгенологический метод исследования
г. инструментальный метод с цито-гистологическим исследованием
д. пробное лечение
30. Для определения активности туберкулезных изменений должны быть проведены в качестве дополнительных
а. ПЦР мокроты (промывных вод бронхов)
б. иммунологические реакции
в. посевы мокроты (промывных вод бронхов)
г. лучевая дисгностика в динамике
д. все перечисленное
31. Кальцинаты в лимфатических узлах при заживлении первичного туберкулезного комплекса:
а. формируются всегда
б. не формируются
в. формируются в порядке исключения
г. формируются при выраженном казеозном некрозе
32. Туберкулез внутригрудных лимфатических узлов может осложниться:
а. туберкулезом бронхов и бронхолегочным поражением
д. всем перечисленным
33. Кальцинаты во внутригрудных лимфатических узлах указывают на то, что:
а. туберкулезный процесс потерял активность
б. туберкулезный процесс находится в фазе кальцинации
в. туберкулез перешел в хроническую стадию
г. необходимо провести уточнение активности туберкулезных изменений
34. Исходами при благоприятной динамике острого милиарного туберкулеза легких являются
а. полное рассасывание
г. развитие фиброзно-склеротических изменений
д. все перечисленное
35. Критерии активности специфического процесса базируются
а. на клинических признаках заболевания
б. на изменениях при рентгенотомографических исследованиях
Туберкулез легких – это инфекционная патология, вызываемая бациллой Коха, характеризующаяся различными в клинико-морфологическом отношении вариантами поражения легочной ткани. Многообразие форм туберкулеза легких обусловливает вариабельность симптоматики. Наиболее типичны для туберкулеза легких респираторные нарушения (кашель, кровохарканье, одышка) и симптомы интоксикации (длительный субфебрилитет, потливость, слабость). Для подтверждения диагноза используются лучевые, лабораторные исследования, туберкулинодиагностика. Химиотерапия туберкулеза легких проводится специальными туберкулостатическими препаратами; при деструктивных формах показано хирургическое лечение.
МКБ-10


Общие сведения
На сегодняшний день туберкулез легких представляет не только медико-биологическую, но и серьезную социально-экономическую проблему. По данным ВОЗ, туберкулезом инфицирован каждый третий житель планеты, смертность от инфекции превышает 3 млн. человек в год. Легочный туберкулез является самой частой формой туберкулезной инфекции. Удельный вес туберкулеза других локализаций (суставов, костей и позвоночника, гениталий, кишечника, серозных оболочек, ЦНС, глаз, кожи) в структуре заболеваемости значительно ниже.

Причины
Специфическими агентами, обусловливающими инфекционную природу заболевания, служат микобактерии туберкулеза (МБТ). В 1882г. Роберт Кох впервые описал основные свойства возбудителя и доказал его специфичность, поэтому бактерия получила имя своего первооткрывателя – палочка Коха. Микроскопически микобактерии туберкулеза имеют вид прямой или слегка изогнутой неподвижной палочки, шириной 0,2-0,5 нм и длиной 0,8-3 нм.
Отличительной чертой МБТ является их высокая устойчивость к внешним воздействиям (высоким и низким температурам, влажности, воздействию кислот, щелочей, дезинфектантов). Наименьшую стойкость возбудители туберкулеза легких демонстрируют к солнечному свету. Для человека опасность представляют туберкулезные бактерии человеческого и бычьего типа; случаи инфицирования птичьим типом микобактерий крайне редки.
Основной путь заражения при первичном туберкулезе легких – аэрогенный: от больного открытой формой человека микобактерии распространяются с частичками слизи, выделяемыми в окружающую среду при разговоре, чихании, кашле; могут высыхать и разноситься с пылью на значительные расстояния. В дыхательные пути здорового человека инфекция чаще попадает воздушно-капельным или пылевым путем.
Меньшую роль в инфицировании играют алиментарный (при употреблении зараженных продуктов), контактный (при использовании общих предметов гигиены и посуды) и трансплацентарный (внутриутробный) пути. Причиной вторичного туберкулеза легких выступает повторная активация ранее перенесенной инфекции либо повторное заражение.
Однако попадание МБТ в организм не всегда приводит к заболеванию. Факторами, на фоне которых туберкулез легких развивается особенно часто, считаются:
- неблагоприятные социально-бытовые условия
- курение и другие химические зависимости
- недостаточное питание
- иммуносупрессия (ВИЧ-инфекция, прием глюкокортикоидов, состояние после трансплантации органов)
- силикоз
- сахарный диабет
- ХПН
- онкологические заболевания и др.
В группе риска по развитию туберкулеза легких находятся мигранты, заключенные, лица, страдающие наркотической и алкогольной зависимостью. Также имеет значение вирулентность инфекции и длительность контакта с больным человеком.
Патогенез
При снижении местных и общих факторов защиты микобактерии беспрепятственно проникают в бронхиолы, а затем в альвеолы, вызывая специфическое воспаление в виде отдельных или множественных туберкулезных бугорков или очагов творожистого некроза. В этот период появляется положительная реакция на туберкулин - вираж туберкулиновой пробы. Клинические проявления туберкулеза легких на этой стадии часто остаются нераспознанными. Небольшие очажки могут самостоятельно рассасываться, рубцеваться или обызвествляться, однако МБТ в них длительно сохраняются.
Классификация
Первичный туберкулез легких - это впервые развившаяся инфильтрация легочной ткани у лиц, не имеющих специфического иммунитета. Диагностируется преимущественно в детском и подростковом возрасте; реже возникает у лиц старшего и пожилого возраста, которые в прошлом перенесли первичную инфекцию, закончившуюся полным излечением. Первичный туберкулез легких может принимать форму:
- первичного туберкулезного комплекса (ПТК)
- туберкулеза внутригрудных лимфоузлов (ВГЛУ)
- хронически текущего туберкулеза.
Вторичный туберкулез легких развивается при повторном контакте с МБТ или в результате реактивации инфекции в первичном очаге. Основные вторичные клинические формы представлены:
Отдельно различают кониотуберкулез (туберкулез, развивающийся на фоне пневмокониозов), туберкулез верхних дыхательных путей, трахеи, бронхов; туберкулезный плеврит. При выделении больным МБТ в окружающую среду с мокротой говорят об открытой форме (ВК+) туберкулеза легких; при отсутствии бацилловыделения – о закрытой форме (ВК–). Также возможно периодическое бацилловыделение (ВК±).
Течение туберкулеза легких характеризуется последовательной сменной фаз развития:
- 1) инфильтративной
- 2) распада и обсеменения
- 3) рассасывания очага
- 4) уплотнения и обызвествления.
Симптомы туберкулеза легких
Первичный туберкулезный комплекс сочетает в себе признаки специфического воспаления в легком и регионарный бронхоаденит. Может протекать бессимптомно или под маской простудных заболеваний, поэтому выявлению первичного туберкулеза легких способствуют массовые скрининги детей (проба Манту) и взрослых (профилактическая флюорография).
Чаще возникает подостро: больного беспокоит сухой кашель, субфебрилитет, утомляемость, потливость. При острой манифестации клиника напоминает неспецифическую пневмонию (высокая лихорадка, кашель, боль в груди, одышка). В результате лечения происходит рассасывание или обызвествление ПТК (очаг Гона). В неблагоприятных случаях может осложняться казеозной пневмонией, образованием каверн, туберкулезным плевритом, милиарным туберкулезом, диссеминацией микобактерий с поражением почек, костей, мозговых оболочек.
Признаки туберкулезной интоксикации включают отсутствие аппетита, снижение массы тела, утомляемость, бледность кожи, темные круги под глазами. На венозный застой в грудной полости может указывать расширение венозной сети на коже грудной клетки. Данная форма нередко осложняется туберкулезом бронхов, сегментарными или долевыми ателектазами легких, хронической пневмонией, экссудативным плевритом. При прорыве казеозных масс из лимфоузлов через стенку бронхов могут формироваться легочные очаги туберкулеза.
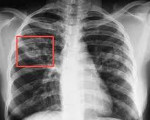
Клиническая картина очагового туберкулеза малосимптомна. Кашель отсутствует или возникает редко, иногда сопровождается выделением скудной мокроты, болями в боку. В редких случаях отмечается кровохарканье. Чаще больные обращают внимание на симптомы интоксикации: непостоянный субфебрилитет, недомогание, апатию, пониженную работоспособность. В зависимости от давности туберкулезного процесса различают свежий и хронический очаговый туберкулез легких.
Течение очагового туберкулеза легких относительно доброкачественное. У больных с нарушенной иммунной реактивностью заболевание может прогрессировать в деструктивные формы туберкулеза легких.
Клиническая картина инфильтративного туберкулеза легких зависит от величины инфильтрата и может варьировать от нерезко выраженных симптомов до острого лихорадочного состояния, напоминающего грипп или пневмонию. В последнем случае отмечается выраженная высокая температура тела, ознобы, ночная потливость, общая слабость. Со стороны органов дыхания беспокоит кашель с мокротой и прожилками крови.
В воспалительный процесс при инфильтративной форме туберкулеза легких часто вовлекается плевра, что обусловливает появление болей в боку, плеврального выпота, отставание пораженной половины грудной клетки при дыхании. Осложнениями инфильтративного туберкулеза легких могут стать казеозная пневмония, ателектаз легкого, легочное кровотечение и др.
Может манифестировать в острой (милиарной), подострой и хронической форме. Тифоидная форма милиарного туберкулеза легких отличается преобладанием интоксикационного синдрома над бронхолегочной симптоматикой. Начинается остро, с нарастания температуры до 39-40 °С, головной боли, диспепсических расстройств, резкой слабости, тахикардии. При усилении токсикоза может возникать нарушение сознания, бред.
При легочной форме милиарного туберкулеза легких с самого начала более выражены дыхательные нарушения, включающие сухой кашель, одышку, цианоз. В тяжелых случаях развивается острая сердечно-легочная недостаточность. Менингеальной форме соответствуют симптомы поражения мозговых оболочек.
Подострое течение диссеминированного туберкулеза легких сопровождается умеренной слабостью, понижением работоспособности, ухудшением аппетита, похуданием. Эпизодически возникают подъемы температуры. Кашель продуктивный, не сильно беспокоит больного. Иногда первым признаком заболевания становится легочное кровотечение.
Хронический диссеминированный туберкулез легких при отсутствии обострения бессимптомен. Во время вспышки процесса клиническая картина близка к подострой форме. Диссеминированный туберкулеза легких опасен развитием внелегочного туберкулеза, спонтанного пневмоторакса, тяжелых легочных кровотечений, амилоидоза внутренних органов.
Характер течения кавернозного туберкулезного процесса волнообразный. В фазу распада нарастают интоксикационные симптомы, гипертермия, усиливается кашель и увеличивается количество мокроты, возникает кровохарканье. Часто присоединяется туберкулез бронхов и неспецифический бронхит.
Фиброзно-кавернозный туберкулез легких отличается формированием каверн с выраженным фиброзным слоем и фиброзными изменениями легочной ткани вокруг каверны. Протекает длительно, с периодическими обострениями общеинфекционной симптоматики. При частых вспышках развивается дыхательная недостаточность II-III степени.
Осложнениями, связанными с деструкцией легочной ткани, являются профузное легочное кровотечение, бронхоплевральный свищ, гнойный плеврит. Прогрессирование кавернозного туберкулеза легких сопровождается эндокринными расстройствами, кахексией, амилоидозом почек, туберкулезным менингитом, сердечно-легочной недостаточностью – в этом случае прогноз становится неблагоприятным.
Является исходом различных форм туберкулеза легких при неполной инволюции специфического процесса и развитии на его месте фиброзно-склеротических изменений. При пневмоциррозе бронхи деформированы, легкое резко уменьшено в размерах, плевра утолщена и нередко обызвествлена.
Изменения, происходящие при цирротическом туберкулезе легких, обусловливают ведущие симптомы: выраженную одышку, тянущую боль в груди, кашель с гнойной мокротой, кровохарканье. При обострении присоединятся признаки туберкулезной интоксикации и бацилловыделение. Характерным внешним признаком пневмоцирроза служит уплощение грудной клетки на стороне поражения, сужение и втянутость межреберных промежутков. При прогрессирующем течении постепенно развивается легочное сердце. Цирротические изменения в легких необратимы.
Представляет собой инкапсулированный казеозный очаг, сформировавшийся в исходе инфильтративного, очагового или диссеминированного процесса. При стабильном течении симптомы не возникают, образование выявляется при рентгенографии легких случайно. В случае прогрессирующей туберкуломы легкого нарастает интоксикация, появляется субфебрилитет, боль в груди, кашель с отделением мокроты, возможно кровохарканье. При распаде очага туберкулома может трансформироваться в кавернозный или фиброзно-кавернозный туберкулез легких. Реже отмечается регрессирующее течение туберкуломы.
Диагностика
Диагноз той или иной формы туберкулеза легких выставляется врачом-фтизиатром на основании совокупности клинических, лучевых, лабораторных и иммунологических данных. Для распознавания вторичного туберкулеза большое значение имеет подробный сбор анамнеза. Для подтверждения диагноза проводится:
- Лучевая диагностика.Рентгенография легких является обязательным диагностической процедурой, позволяющей выявить характер изменений в легочной ткани (инфильтративный, очаговый, кавернозный, диссеминированный и т. д.), определить локализацию и распространенность патологического процесса. Выявление кальцинированных очагов указывает на ранее перенесенный туберкулезный процесс и требует уточнения данных с помощью КТ или МРТ легких.
- Анализы. Обнаружение МБТ достигается неоднократным исследованием мокроты (в т. ч. с помощью ПЦР), промывных вод бронхов, плеврального экссудата. Но сам по себе факт отсутствия бацилловыделения не является основанием для исключения туберкулеза легких. Современные иммунологические тесты позволяют выявить туберкулезную инфекцию почти со 100%-ной вероятностью. К ним относятся QuantiFERON и Т-спот. ТБ.
- Туберкулинодиагностика. К методам туберкулинодиагностики относятся диаскин-тест, пробы Пирке и Манту, однако сами по себе данные методы могут давать ложные результаты. Иногда для подтверждения туберкулеза легких приходится прибегать к пробному лечению противотуберкулезными препаратами с оценкой динамики рентгенологической картины.
По результатам проведенной диагностики туберкулез легких дифференцируют с пневмонией, саркоидозом легких, периферическим раком легкого, доброкачественными и метастатическими опухолями, пневмомикозами, кистами легких, абсцессом, силикозом, аномалиями развития легких и сосудов. Дополнительные методы диагностического поиска могут включать бронхоскопию, плевральную пункцию, биопсию легкого.

Лечение туберкулеза легких
Во фтизиатрической практике сформировался комплексный подход к лечению туберкулеза легких, включающий медикаментозную терапию, при необходимости - хирургическое вмешательство и реабилитационные мероприятия. Лечение проводится поэтапно: сначала в тубстационаре, затем в санаториях и, наконец, амбулаторно. Режимные моменты требуют организации лечебного питания, физического и эмоционального покоя.
- Противотуберкулезная терапия. Ведущая роль отводится специфической химиотерапии с помощью препаратов с противотуберкулезной активностью. Для терапии различных форм туберкулеза легких разработаны и применяются 3-х, 4-х и 5-тикомпонентные схемы (в зависимости от количества используемых препаратов). К туберкулостатикам первой линии (обязательным) относятся изониазид и его производные, пиразинамид, стрептомицин, рифампицин, этамбутол; средствами второго ряда (дополнительными) служат аминогликозиды, фторхинолоны, циклосерин, этионамид и др. Способы введения препаратов различны: перорально, внутримышечно, внутривенно, эндобронхиально, внутриплеврально, ингаляторно. Курсы противотуберкулезной терапии проводят длительно (в среднем 1 год и дольше).
- Патогенетическая терапия. При туберкулезе легких включает прием противовоспалительных средств, витаминов, гепатопротекторов, инфузионную терапию и пр. В случае лекарственной резистентности, непереносимости противотуберкулезных средств, при легочных кровотечениях используется коллапсотерапия.
- Хирургическое лечение. При соответствующих показаниях (деструктивных формах туберкулеза легких, эмпиеме, циррозе и ряде др.) применяются различные оперативные вмешательства: кавернотомию, торакопластику, плеврэктомию, резекцию легких.
Профилактика
Профилактика туберкулеза легких является важнейшей социальной проблемой и приоритетной государственной задачей. Первым шагом на этом пути является обязательная вакцинация новорожденных, детей и подростков. При массовых обследованиях в дошкольных и школьных учреждениях используется постановка внутрикожных туберкулиновых проб Манту. Скрининг взрослого населения осуществляется путем проведения профилактической флюорографии.
Читайте также:


